Рентгенологические изменения органов в гематологии - рентгеносемиотика
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Для цитирования: Смирнов А.В., Каратеев Д.Е. Стадии рентгенологических изменений в суставах при ревматоидном артрите. РМЖ. 2014;7:551.
Костно-суставная система кистей и дистальных отделов стоп является основным объектом исследования для постановки диагноза и определения стадии ревматоидного артрита (РА) и проведения дифференциального диагноза с другими заболеваниями ревматической и неревматической природы.
Синовиальная оболочка периферических суставов является органом-мишенью, где при РА разворачивается хроническое аутоиммунное воспаление, приводящее в дальнейшем к характерному для РА множественному и симметричному поражению суставов. Симметричность изменений в суставах кистей и стоп является отличительной особенностью РА. Типичные признаки РА – симметричное поражение пястно-фаланговых и плюсне-фаланговых суставов, суставов запястий, проксимальных межфаланговых суставов кистей. Первые рентгенологические симптомы артрита, в т. ч. и появление первых эрозий, могут обнаруживаться во 2-х и 3-х пястно-фаланговых суставах, 3-х проксимальных межфаланговых суставах кистей, суставах запястий, лучезапястных суставах, шиловидных отростках локтевых костей, 5-х плюсне-фаланговых суставах. При более выраженных стадиях РА изменения могут обнаруживаться в дистальных межфаланговых суставах кистей и стоп. РА никогда не начинается с поражения дистальных межфаланговых суставов кистей и стоп, проксимальных межфаланговых суставов стоп.
Наиболее часто в повседневной практике применяется рентгенологическая классификация, основанная на делении РА на модифицированные стадии по Штейнброкеру с использованием обзорных рентгенограмм кистей и дистальных отделов стоп в прямой проекции.
Выделяются 4 рентгенологические стадии РА, отражающие прогрессирование симптомов артрита в суставах кистей и дистальных отделов стоп.
К 1-й стадии (ранним рентгенологическим изменениям) РА относятся периартикулярное утолщение и уплотнение мягких тканей, околосуставной остеопороз (повышение рентгенпрозрачности костной ткани), единичные кистовидные просветления костной ткани и сужение отдельных суставных щелей в типичных для начального РА суставах. Рентгенологические симптомы 1-й стадии неспецифичны для РА и могут быть обнаружены при других ревматических заболеваниях, что требует обязательного учета клинико-лабораторных показателей заболевания.
Стадия 2 характеризуется нарастанием околосуставного остеопороза, появлением множественных кистовидных просветлений костной ткани в эпифизах коротких трубчатых костей и костях запястий в сочетании с множественными сужениями суставных щелей, эрозивными изменениями в суставах и небольшими краевыми деформациями костей. Эта стадия подразделяется на неэрозивную и эрозивную формы в зависимости от отсутствия или наличия деструктивных изменений в суставах. Как правило, первые эрозии появляются во 2–3-х пястно-фаланговых, 5-х плюсне-фаланговых суставах, костях запястий, в области шиловидного отростка локтевой кости. Отличительная особенность 2-й стадии РА – отсутствие умеренных или выраженных деформационных изменений, подвывихов, вывихов и костных анкилозов суставов.
Стадия 3 характеризуется нарастанием рентгенологических симптомов, выявляемых при 2-й стадии. Деструктивные изменения выраженные, определяются во многих суставах кистей и дистальных отделов стоп. Преобладают в типичных для РА суставах. Отличительная особенность 3-й стадии – умеренные и выраженные деформации эпифизов костей, подвывихи и вывихи в отдельных или многих суставах.
4-я стадия характеризуется симптомами 3-й стадии и появлением костных анкилозов суставов. Для РА типичны анкилозы в суставах запястий (межзапястных, 2–5-х запястно-пястных суставах). Крайне редко выявляются анкилозы в проксимальных межфаланговых суставах кистей и лучезапястных суставах. Выраженные деструктивные изменения в костях запястий могут приводить к коллапсу запястий, который характеризуется снижением высоты запястий, выраженными деформациями, уменьшением размеров или остеолизом костей запястий. Остеолитические изменения могут выявляться в пястно-фаланговых и, реже, плюсне-фаланговых суставах. Рентгенологические стадии РА представлены на рисунках 1–11.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Рентгенологические изменения органов в гематологии - рентгеносемиотика
Компьютерная томография в гематологии - изменения органов при болезнях крови
Методика КТ-обследования больных лимфомами включает ряд обязательных положений, к которым относятся:
1) необходимость обследования нескольких областей тела (грудная клетка, брюшная полость, малый таз);
2) контрастирование петель тонкой кишки;
3) внутривенное введение контрастного вещества (болюсное или фракционное) при подозрении на экстранодальные поражения.
Стандартное обследование включает пять областей:
1) область, ограниченная сверху нижним краем грудино-ключичного сочленения и снизу бифуркацией трахеи (ворота легких);
2) область, охватывающая нижний отдел груди на уровне кардиодиафрагмального угла (на 2 см выше купола диафрагмы);
3) область верхнего отдела живота от ножек диафрагмы (Th11) до ворот почек, нижнего их конца;
4) область, захватывающая нижний отдел живота на уровне бифуркации брюшной аорты (уровень LIV-LV позвонков);
5) область малого таза от запирательного отверстия до верхнего края незаполненного мочевого пузыря.
КТ-денситометрия позволяет измерить плотность губчатой и компактной костной ткани и используется для количественной оценки степени остеопороза (в гематологии это имеет значение прежде всего при множественной миеломе).
Эти области подлежат послойному сканированию (срез и шаг сканирования — 8 мм). На компьютерных томографах со спиральным сканированием количество областей исследования уменьшается до трех (верхний отдел груди, верхний отдел живота с захватом кардиодиафрагмального угла и почек, область таза от бифуркации брюшной аорты и до мочевого пузыря), но при этом увеличивается зона сканирования (срез 8 мм, шаг подачи стола 12 мм).
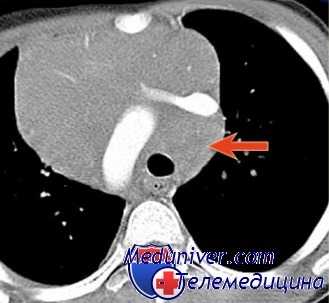
КТ органов грудной клетки при лимфоме
С целью точной визуализации лимфатических узлов живота и их отличия от петель тонкой кишки, артериальных и венозных сосудов необходимо контрастирование тонкой кишки. Имеется два варианта контрастирования: 1) больной за 3 часа до исследования выпивает дробно (в течение 15-20 минут) 300 мл 3-5% водорастворимого контрастного вещества или такое же количество суспензии микропак-КТ; за 15 минут до исследования он принимает еще 100 мл контраста; 2) больной в течение 2,5 часов перед исследованием каждые 15 минут выпивает по 50 мл одного из этих веществ.
В обоих случаях происходит маркировка тонкой кишки на всем ее протяжении, что исключает ошибки (ложноположительные и ложноотрицательные) в интерпретации поражения лимфатических узлов живота и таза.
У истощенных больных и у лиц со слабо выраженной жировой клетчаткой маркировка петель тонкой кишки дает возможность дифференцировать парааортальные, брыжеечные и желудочно-поджелудочные группы лимфатических узлов, которые у больных нормального телосложения достаточно хорошо можно визуализировать в условиях естественной контрастности (на фоне жировой ткани).
Контрастирование петель тонкой кишки необходимо для визуализации лимфатических узлов ворот печени, селезенки, брыжейки тонкой кишки и узлов таза. Кроме того, с этой же целью следует выполнять внутривенное усиление: болюсно вводится 100-150 мл ультрависта (или омнипака), фракционно — 50 мл ультрависта (омнипака).
Основными показаниями к применению усиления являются:
1) незначительная лимфоаденопатия (диаметр узлов до 10-12 мм);
2) исследование истощенных больных с плохо дифференцируемыми структурами живота и таза;
3) подозрение на очаговые и диффузные изменения в паренхиматозных органах в процессе КТ-исследования.
В связи с трудностями трактовки изменений в органах и структурах живота, кроме традиционного поиска очаговых поражений органов, проявляющихся снижением коэффициента абсорбции (КА), предложены КТ-признаки, позволяющие оценивать диффузные изменения вследствие опухолевого процесса в селезенке и печени.
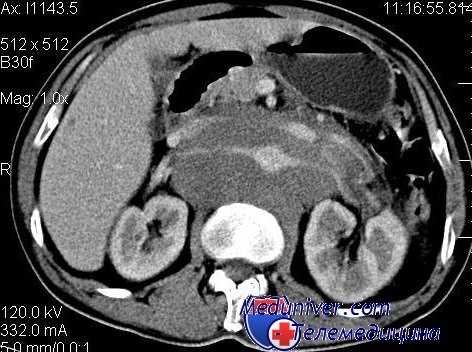
КТ органов брюшной полости при лимфоме
Печень оценивается по следующим критериям: размеры органа, средняя плотность (КА), степень однородности показателей плотности, состояние поверхности органа (ровная или неровная). Размеры печени измеряются по краниокаудальному размеру и поперечному размеру от наружного края правой доли до медиального края хвостатой доли печени («печеночно-абдоминальный индекс», норма до 50%).
Средняя плотность печени и ее структура (однородная или неоднородная) определяются путем сравнения среднеарифметических значений КА в 3-5 свободно выбираемых бессосудистых участках паренхимы. Плотность печени считается пониженной при плотности ниже 57 HU, а структура органа неоднородной — при разнице значений среднеарифметической плотности паренхимы более 6-8 HU.
Селезенку оценивают по ее размерам, средним показателям плотности и структуре. Размеры органа оценивают по переднезаднему размеру между передним и задним краем селезенки и поперечному — от наружного края перпендикулярно продольной оси до наиболее отдаленного края внутренней поверхности, в том числе до задней выступающей части медиального края. В норме поперечный размер селезенки на томограммах составляет до 100 мм на 50 мм. Показатели плотности селезенки измеряют так же, как и печени. Оценивают также среднюю плотность и однородность структуры.
Структуру селезенки считают неоднородной, если при замерах плотности в трех областях разница показателей КА одной их них 3-5 HU. В норме средняя плотность селезенки около 52,1 ± 0,8 HU.
При диффузном поражении печени и селезенки у больных лимфомами определяются следующие КТ-критерии: гепатоспленомегалия, неоднородная плотность и снижение средней плотности паренхимы. У 10% больных диффузное поражение отмечается без увеличения органов, но при этом снижается их плотность и имеется неоднородная структура.
Узловые поражения печени и селезенки встречаются крайне редко (1-4%). При этом размеры лимфоидных очагов колеблются от 15 мм до 35 мм. В селезенке у части больных встречаются множественные образования. Плотность образований составляет 35-42 HU. Контуры их нечеткие, но без перифокальных изменений в ткани органа.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Традиционная рентгенография направлена на получение представления о распространенности заболевания в грудной полости, околоносовых пазухах, опорно-двигательной системе (кости, позвоночник), желудочно-кишечном тракте.
Рентгенография грудной полости, особенно в сочетании с линейной томографией, позволяет выявить поражения легких и средостения с патологическими образованиями более 10-15 мм в диаметре, жидкость в плевральных полостях, увеличенные медиастинальные лимфатические узлы (паратрахеальной, бифуркационной, бронхопульмональной, ретростернальной групп и дуги аорты) достаточно крупных размеров (до 20 мм и более).
Рентгеносемиотика внутригрудных лимфаденопатий недостаточно специфична, прежде всего для дифференциальной диагностики (совпадение рентгенологических и морфологических данных не превышает 40%).
Для неходжкинских лимфом характерно поражение передневерхнего средостения; чаще, чем при лимфогранулематозе, увеличиваются лимфатические узлы заднего и передненижнего отделов средостения. Медиастинальная форма проявляется расширением сердечно-сосудистой тени за счет смещения медиастинальной плевры увеличенными лимфатическими узлами. Эти изменения могут быть односторонними и двусторонними.
Односторонние поражения лимфатических узлов средостения требуют более тщательного изучения рентгеноанатомии как на рентгенограммах, так и томограммах. Контуры сердечной тени на уровне поражения четкие, иногда полициклические с неравномерным выбуханием отдельных дуг вследствие неодинаковой величины лимфатических узлов. На томограммах отсутствует изображение тени непарной вены — четко прослеживается лентовидная тень шириной 3-4 см и более вдоль стенки трахеи.
При относительно небольших лимфатических узлах справа следует обращать внимание на появление острого угла, образованного пересечением контура тени аорты с легочной артерией. В этом случае не бывает виден дугообразный контур, направленный выпуклостью в сторону легкого. Слева этот угол не виден, но при этом исчезают тени дуги аорты и легочной артерии.
В ряде случаев достаточно массивная лимфоаденопатия скрывается за тенью грудины и крупных сосудов на прямых рентгенограммах и хорошо прослеживается на боковых, на фоне ретростернального пространства. При двустороннем увеличении срединная тень расширена в обе стороны, контуры ее выпрямленные (симптом «трубы») или полицикличные (симптом «кулис»). На рентгенограммах и томограммах следует обращать внимание на четкость контуров расширенного средостения.
Четкость контуров сохраняется до тех пор, пока сохранена капсула увеличенных лимфатических узлов. Нечеткость контуров срединной тени отмечается при прорастании капсулы опухолевой тканью с распространением ее в окружающие ткани.
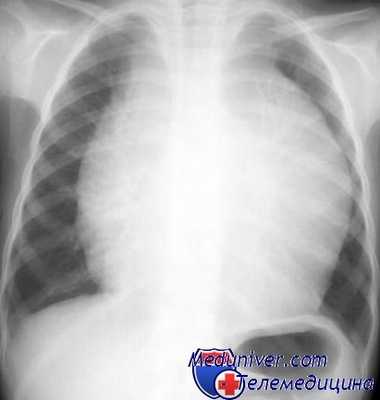
Рентгенограмма грудной клетки при лимфоме
Медиастинально-легочная форма, которая характеризуется сочетанием поражения внутригрудных лимфатических узлов и легочной ткани, отражает дальнейшее прогрессирование болезни. Вовлечение легочной ткани может быть следствием прямого прорастания опухолевой ткани из лимфатических узлов через медиастинальную плевру или лимфогематогенного метастазирования. В этом случае выделяются следующие формы:
1) перинодальная инфильтрация (интерстициальная и мелкоузловая инфильтрация легочной ткани в прилежащих к лимфатическим узлам отделах в результате контактного распространения);
2) очагово-инфильтративная (нечетко очерченные очаги до 1,5-2,0 см в диаметре либо массивные фокусы инфильтрации);
3) узловая (солитарные или множественные, округлые, или бугристые, четко очерченные, однородные образования на фоне неизмененного легочного рисунка);
4) лимфангиит (выраженное двустороннее усиление и деформация легочного рисунка);
5) комбинированная (сочетание двух и более вышеперечисленных форм).
Легочные поражения у больных неходжкинскими лимфомами отмечаются у 1/4 больных без увеличения внутригрудных лимфатических узлов.
Изолированное поражение плевры встречается крайне редко, однако достаточно часто наблюдается при генерализации процесса (15-20%). Рентгенологически выявляются экссудативный плеврит (иногда осумко-ванный), субплевральные образования (ограниченные или распространенные по пристеночной, редко по междолевой плевре).
К осложнениям медиастинально-легочных форм лимфом относятся: ателектазы, пневмонии, распады в инфильтратах и узлах, плевриты, свищи.
Наиболее частое совпадение рентгенологических и морфологических данных у больных лимфомами отмечается при диагностике поражений желудочно-кишечного тракта и опорно-двигательного аппарата.
Самой частой первичной экстранодальной локализацией поражения желудочно-кишечного тракта являются желудок (25%), тонкая (3-20%) и толстая кишка (2-5%). Основными методиками диагностики поражения желудочно-кишечного тракта являются рентгеноскопия с бариевой взвесью, прямая дуоденография, фиброгастроскопия, колоноскопия.
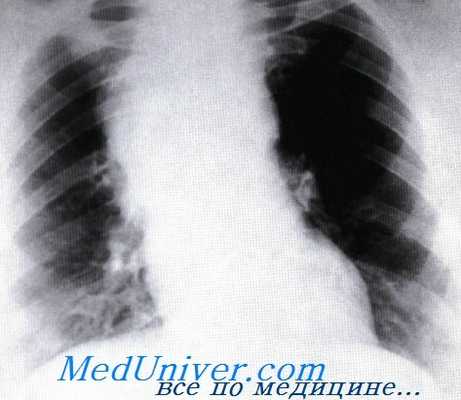
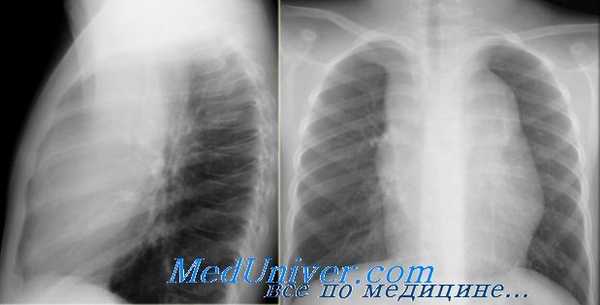
Больная лимфогранулематозом. Рентгенограмма грудной клетки в прямой проекции.
Расширение средостения в верхнем этаже за счет увеличенных лимфатических узлов.
Выделяются четыре формы поражения желудка, тонкой и толстой кишки:
1) экзофитная (наличие крупных экзофитных образований на широком основании);
2) бугристо-инфильтративная (распространенное изменение рельефа слизистой с бугристым или полициклическим утолщением рельефа складок при сохранении эластичности и поверхностной перистальтики);
3) диффузно-инфильтративная форма (распространенное изменение рельефа слизистой с бугристым или полициклическим утолщением рельефа складок, потеря эластичности, ригидность стенок, деформация и сужение желудка);
4) комбинированная форма (сочетание двух или трех вышеперечисленных видов).
Характерными симптомами являются множественные полиповидные образования неправильной формы, множественные эрозии или язвы, чаще на широком основании, наличие глубокого кратера, полное замещение стенки органа опухолевой тканью, когда его просвет становится опухолевым каналом.
Поражение молочных желез встречается редко (2%) и только у половины больных является первично-изолированным. По данным маммографических исследований отмечаются узловая, отечная и смешанная формы поражения. На маммограммах выявляются однородные по плотности одиночные или множественные узлы диаметром от 2 до 10 см. Для отечной формы характерна тяжистость ткани железы, инфильтрация жировой ткани и подкожной клетчатки без деформации кожи и втяжения соска.
Поражение костей часто сочетается с вовлечением в процесс органов грудной полости и встречается у 5-6% больных. Характерно поражение губчатых костей, в то время как поражения дистальных отделов конечностей редки. Для трубчатых костей типична метафизарная или метадиафизарная локализация. Множественные очаги выявляются лишь при поражении позвоночника. Рентгенологически костные изменения при лимфомах делятся на литические, склеротические и смешанные.
Чаще встречается литическая форма поражения:
1) мелкоочаговая обширная деструкция плоских костей («ткань, изъеденная молью»);
2) «ползучая» деструкция трубчатых костей без четкого отграничения от здоровой кости; кортикальный слой разволокнен; у 30% больных отмечается распространение процесса на мягкие ткани; периостальная реакция нехарактерна или слабо выражена. При поражении костей характерны патологические переломы ребер и компрессионные патологические переломы позвоночника.
При традиционной рентгенографии большие трудности вызывает диагностика пораженных лимфатических узлов средостения диаметром менее 2 см. Визуализация таких лимфатических узлов в брюшной полости и малом тазе практически невозможна в связи с отсутствием естественной контрастности между мягкими тканями.
В этом случае можно использовать прямую лимфографию — введение йодистого препарата, тропного к лимфатической ткани, в вены нижних конечностей. Лимфография позволяет визуализировать на рентгенограммах лимфатические узлы, расположенные вдоль магистральных сосудов от таза и до цистерны грудного протока. Критериями поражения считаются увеличение узлов до 2 см и более, неравномерное накопление в них контрастного вещества. Чаще встречается изолированное поражение лимфатических узлов, реже — в форме пакетов.
Чувствительность и специфичность метода высока и составляет соответственно 87% и 100%. Несмотря на это, лимфография имеет недостатки, связанные с техническими трудностями и ограниченными возможностями.
Так, у больных лимфомами метод лимфографии позволяет точно диагностировать подвздошные и парааортальные лимфатические узлы до хилезной цистерны (уровень тела Th11 позвонка) и только при отсутствии узлов значительных размеров в форме пакетов и конгломератов. Наличие больших лимфоидных масс требует введения значительного количества контрастного вещества, способного вызвать «блок» контрастирования расположенных выше отделов лимфатической системы.
Кроме того, лимфография не позволяет оценивать состояние ряда групп лимфатических узлов (брыжеечных, ворот селезенки, печени и желудка). У больных неходжкинскими лимфомами с преимущественным поражением висцеральных лимфатических узлов и больших их размерах данная методика не может определить распространенность патологического процесса и характер вовлечения лимфатических узлов. У больных данной категории лимфография позволяет увидеть лишь «верхушку айсберга» пораженной лимфоидной ткани.
Рентгенологические методы исследования в гематологии: виды, показания
Лучевая диагностика является важной частью обследования пациентов с заболеваниями системы крови. Методики лучевой диагностики можно разделить на следующие группы:
1) рентгенологические методы;
2) рентгеновская компьютерная томография;
3) магнитно-резонансная томография;
4) радионуклидные методы (сцинтиграфия и позитронно-эмиссионная томография);
5) ультразвуковая диагностика.
Основными задачами лучевой диагностики в гематологии являются:
1) определение распространенности (стадии) заболевания и точная локализация опухолевого процесса;
2) выполнение под визуальным контролем диагностической биопсии из труднодоступных областей;
3) оценка эффективности проводимой терапии.
Кроме того, методы лучевой диагностики позволяют проводить дифференциальную диагностику между гемобластозами и патологией, ассоциированной с основным заболеванием и его лечением (инфекционные, в том числе грибковые поражения; другие осложнения, возникающие на фоне проводимой терапии).
Рентгенологические методы включают:
1) традиционные методики (рентгеноскопия, рентгенография);
2) частные, требующие дополнительного оборудования (рентгеновская томография и др.);
3) специальные, которые позволяют получать изображение отдельных областей (маммография, ортопантомография) или требуют применения рентгеноконтрастных веществ (ангиография и др.).
Рентгенография органов грудной клетки при лимфоме - отмечается расширение тени переднего средостения
Рентгеноскопия позволяет получить позитивное плоскостное черно-белое суммационное изображение в реальном масштабе времени.
Рентгенография — метод рентгенологического исследования, при котором фиксированное рентгеновское изображение объекта получают на твердом носителе, чаще всего — рентгеновской пленке.
Развитие компьютерной техники позволило разработать дигитальный (цифровой) способ получения рентгеновского изображения (от англ. digit — цифра), для которого характерно представление рентгеновского изображения в цифровом варианте. В цифровых рентгеновских аппаратах изображение может быть зафиксировано на бумаге, магнитной или магнитно-оптической памяти, получено на экране дисплея.
В отличие от рентгеноскопии, при рентгенографии получение изображения происходит через некоторое время. Достоинством рентгенографии является высокое пространственное разрешение (это дает возможность оценить мелкие и мельчайшие детали), а также гораздо более низкая лучевая нагрузка на пациента и персонал.
Линейная рентгеновская томография — метод послойного рентгенологического исследования, который служит для получения изолированного изображения структур, расположенных в одной плоскости. Показания к применению рентгеновской томографии очень широки, особенно в случаях, когда нет технической возможности выполнить компьютерную томографию (например, для выявления увеличенных лимфатических узлов средостения).
Среди специальных методик наиболее распространено использование рентгеноконтрастных препаратов. Это требуется, прежде всего, для получения изображения областей, которые плохо видны при использовании обычных рентгенологических методов (органы брюшной полости, забрюшинное пространство).
В рентгенологической практике используются три вида контрастных средств:
1) йодсодержащие растворимые вещества;
2) газы;
3) водная взвесь бария сульфата.
Основным средством для исследования органов желудочно-кишечного тракта является водная взвесь бария сульфата; для исследования бронхиального дерева, русла артериальных, венозных и лимфатических сосудов, полостей сердца используют водорастворимые йодсодержащие вещества, которые вводятся либо внутрисосудисто, либо в полость органов. Газы (закись азота, углекислый газ, кислород, воздух) применяются редко и по особым показаниям (введение в ликворосодержащие пространства спинного и головного мозга, мочевой пузырь, мочеточники, чашечно-лоханочные комплексы почек, брюшную полость и забрюшинное пространство).
Показания к применению рентгенологических методов в гематологии
Показания для рентгенологических методов исследования органов опорно-двигательного аппарата:
1) воспалительные изменения костей и суставов;
2) дегенеративно-дистрофические изменения;
3) специфическое поражение при гемобластозах, метастазы вторичных солидных опухолей.
Показания для рентгенологических методов исследования органов грудной полости:
1) подозрение на патологические изменения (специфическое поражение, пневмония, туберкулез, солидные опухоли) в легких, плевральной полости, органах средостения;
2) уточнение характера выявленных изменений, для чего могут использоваться инвазивные методики (бронхография, ангиопульмонография, диагностический пневмоторакс, пневмомедиастинум).
Показания для рентгенологических методов исследования органов брюшной полости и забрюшинного пространства:
1) для исследования желудка и кишечника (пациент принимает водную взвесь бария сульфата per os с оценкой прохождения ее по пищеварительной трубке во время рентгеноскопии с обязательным выполнением рентгенограмм);
2) для исследования толстой кишки (ирригоскопия);
3) для исследования полостной системы почек, мочеточников, мочевого пузыря (контрастное вещество вводится интравазально с последующим накоплением в почках и выведением с мочой либо ретроградно — через уретру, мочевой пузырь и мочеточники).
Рентгенологический синдром изменения корней легких
– Позвольте мне сразу перейти к следующей лекции и попросить Ирину Александровну рассказать о состоянии корней легких, о патологии лимфатических узлов. Все, что связано с этой проблемой. Пожалуйста, Ирина Александровна.
Ирина Александровна Соколина, кандидат медицинских наук, руководитель отделения лучевой диагностики Клиники пропедевтики имени Василенко ПМГМУ:
– Спасибо большое, Игорь.
Итак, сегодня мы с вами поговорим о рентгеноанатомии корней легких и о рентгенологическом синдроме изменения корней легких.
С точки зрения анатомии, корни легких представляют собой совокупность структур, которые расположены топографически определенным образом в воротах легких. Они включают в себя ряд анатомических элементов.
Это, прежде всего, легочная артерия, легочные вены, сопутствующие легочным артериям бронхи, лимфатические сосуды, узлы, клетчатка и листки плевры.
Надо сказать, что на большом протяжении указанные образования располагаются экстрапульмонально и на рентгенограммах могут быть скрыты тенью сердца, поэтому анатомически и рентгенологически понятие корня легкого несколько отличается.
С точки зрения рентгенологии, нормальный корень легкого на рентгенограммах, которые выполняются при правильной установке больного, представлен суммарной тенью крупных легочных сосудов.
Необходимо сказать – анализируя корень легкого, необходимо обращать внимание на установку пациента. Это должна быть правильная установка больного, которая определяется по симметричному расстоянию между остистыми отростками, которые мы видим, и грудинно-ключичными сочленениями. Небольшие повороты могут вызывать изменения отображения корня легкого и симулировать какие-то патологические состояния.
Корни правого и левого легкого в норме располагаются неодинаково. Правый корень представлен, как мы видим на рентгенограмме, дугообразно искривленной тенью средней плотности. Эта тень расширена в верхнем отделе и незначительно суживается книзу. Корень правого легкого располагается на уровне II ребра и II межреберья.
В основном корень правого легкого представлен нижней долевой легочной артерией и расположенным рядом с ним промежуточным бронхом. Он отчетливо виден при рентгенологическом исследовании в виде просветления.
Корень левого легкого чаще всего бывает прикрыт тенью сердца и виден у небольшого количества пациентов. В соответствии с анатомическими особенностями, корень левого легкого располагается на одно ребро выше корня правого легкого. Это необходимо помнить, анализируя рентгенограмму.
Это что касается расположения корней легких.
По структуре тень корня легкого в норме неоднородна, потому что представлена в основном сосудами, которые разветвляются на более мелкие ветви. Формируется неоднородность корня. Плюс корень легкого пересекается еще и бронхами. Это в норме создает неоднородность его структуры.
Наружные границы корня легкого представлены, как я уже говорила, расходящимися сосудистыми тенями. Направление артерий, как мы знаем, более вертикальное. Вены располагаются более горизонтально. Четкость контура на отдельных участках может быть не так выражена за счет наслоения просветления от бронхов.
Что касается деления корня на отделы: головка, тело и хвостовая часть. Оно сохраняет свою актуальность. Нижняя часть корня легкого (хвост) образована в основном мелкими разветвлениями сосудов уже сегментарных бронхов.
Что касается ширины корней легких. В основном ширина корня легкого определяется по правому корню. В норме она представляет собой ширину артериального ствола и промежуточного бронха. В норме, если брать эти две структуры, она не должна превышать 2,5 сантиметров.
Как правило, если мы будем измерять непосредственно только сосудистый ствол (то есть нижнюю долевую легочную артерию), то ширина ее не должна превышать 1,5, максимум 2 сантиметров.
Мы говорили о тех критериях, по которым мы оцениваем корень легкого при рентгенологическом исследовании. Расположение, структура, границы, четкость контуров и ширина корня.
В КТ изображении корни легких представляются на нескольких сканах. Мы анализируем их последовательно. Здесь хорошо выявляются бронхи, поскольку они воздухсодержащие, и прилежащие к ним сосудистые структуры.
Надо сказать, что дифференцировать сосудистые структуры от увеличенных лимфатических узлов, особенно если слабо выражена клетчатка средостения (это обычно встречается у детей, у молодых людей), практически невозможно. Дифференциальная диагностика между сосудистой патологией и увеличенными лимфатическими узлами или какими-то патологическими образованиями обычно проводится с применением внутривенного контрастирования. Оно позволяет нам различить эти структуры.
Что касается изменения корней легких. Под этим подразумевают любые отклонения от нормальной рентгенологической картины корней. Это может быть обусловлено различными патологическими состояниями. Чаще всего это увеличение лимфатических узлов.
К изменению корней легких могут приводить патологические состояния сосудов в виде аневризматического расширения или агенезии каких-то сосудистых элементов. Это поражения бронхов – в основном опухолевые. Изменение кровоснабжения в виде отека легких (расстройства обмена тканевой жидкости). Склеротические фиброзные процессы.
Все это может приводить к изменению расположения, величины, формы, структуры и плотности контуров корней легких.
Надо сказать, чтобы изолировано корень легкого менялся и вокруг не было каких-либо изменений – это встречается редко. В данном случае смещение корней легких обычно обусловлено изменением непосредственно объема легочной ткани.
Это может быть увеличение объема (мы видим на правом снимке), обусловленное буллезной эмфиземой. Изменение за счет буллы, которая смещает корень правого легкого. Какие-то фиброзные изменения могут приводить к смещению корней в ту или иную сторону.
Как правило, на причину такого смещения корней легких указывают те изменения легочной ткани, которые мы видим.
Но случаются ситуации, когда мы не видим никаких изменений, как на обзорной рентгенограмме в данном случае: практически легочные ткани. Но, посмотрите – корень левого легкого располагается на одном уровне с корнем правого легкого. Это позволяет нам предположить, нет ли тут какого-то процесса, который приводит к уменьшению объема.
На боковой рентгенограмме мы видим ателектаз язычковых сегментов, который в данном случае скрыт за тенью сердца. Именно этот процесс и вызывает смещение корня легкого.
Изменение структуры корня легкого проявляется обычно тем, что различные элементы в связи с отеком или фиброзом становятся плохо различимы. Это проявляется появлением однородности тени корня. В норме корень неоднородный. Он уплотняется, сосудистые структуры и отдельные элементы корня плохо дифференцируются.
Кроме того, нарастает интенсивность [тени] корня легкого. Просвет промежуточного бронха, который в норме, как мы видели, хорошо виден, утрачивает свою прозрачность. Становится завуалирован либо совсем не виден.
Повышение плотности корня легкого, как правило, обусловлено обызвествлением грудных лимфатических узлов, которое может иметь различную распространенность. Может быть скорлуповидным, глыбчатым, неравномерным, в виде тутовой ягоды.
Изменение контуров корней легких может быть нескольких видов. Чаще всего мы видим полициклические контуры корней легких, которые обусловлены в основном увеличенными лимфатическими сосудами.
Здесь представлен пациент с саркоидозом внутригрудных лимфатических узлов. Здесь двустороннее увеличение, расширение корней легких и полициклические контуры, которые образованы как раз увеличенными бронхопульмональными лимфатическими узлами.
Здесь может встречаться так называемый «симптом кулис», который обусловлен суперпозицией передней и задней группы бронхопульмональных лимфатических узлов.
Бугристые контуры корней легких встречаются преимущественно при опухолевых процессах. При этом также отмечается преимущественно одностороннее расширение корня легкого.
Нечеткие контуры корней легких, как правило, обусловлены отеком перибронховаскулярной ткани, который может возникать при различных застойных изменениях в легких. Могут возникать реактивно при воспалительных изменениях – за счет периваскулярного, перибронхиального отека или воспаления.
Тяжистые контуры обусловлены фиброзными изменениями за счет развития перигилярного фиброза. Причинами этого могут быть различные процессы.
Большое значение имеет, если мы говорим о синдроме изменения корней, расширение и деформация корня легкого. Сочетанный процесс с различными изменениями структуры его и границ. Здесь большое значение имеет – одностороннее или двустороннее расширение корней легких.
Одностороннее расширение и деформация корней легких обычно встречается при туберкулезном бронхоадените. Как правило, в этих случаях мы видим расширение корня, изменение его структуры, нечеткость границ. Эти изменения лучше всего выявляются при компьютерно-томографическом исследовании.
Надо сказать, что при любом подозрении на расширение корня легкого и для установления причины расширения корня легкого требуется в дальнейшем уточнение с помощью линейной томографии. Конечно, в настоящее время это компьютерная томография (лучше всего – с внутривенным контрастированием).
При компьютерно-томографическом исследовании туберкулез внутригрудных лимфатических узлов проявляется увеличением бронхопульмональных лимфатических узлов корня одного легкого и вышележащих лимфатических узлов средостения.
Подтверждают специфическую природу поражения лимфатических узлов с помощью внутривенного контрастирования (при этом происходит неравномерное накопление контрастного препарата), по капсуле лимфатического узла, фрагментарно. Это происходит за счет того, что в центре казеозные массы, которые не накапливают контрастный препарат. Инфильтрация перинодулярной клетчатки.
Туберкулезное поражение лимфатических узлов может сопровождаться различными нарушениями в легочной ткани: в форме сдавления бронхов, формирования ателектатических нарушений, диссеминации очагов отсева.
Конечно, туберкулез внутригрудных лимфоузлов – это первичный туберкулез. Он чаще встречается у детей. Но необходимо помнить о том, что и у пожилых людей также может наступать при неблагоприятных условиях реактивация старых туберкулезных очагов.
Здесь приведен пример пациента пожилого (81 года). Он поступил в клинику с такими жалобами на повышение температуры тела, одышку при физической нагрузке.
У него достаточно длительный анамнез. Начинается он с 1947-го года, когда он перенес пневмонию. Затем он обследовался в противотуберкулезных диспансерах, где диагноз туберкулеза был отвергнут. Проводилось обследование и лечение в стационаре по поводу бронхитов на протяжении последних лет.
Все равно нарастали слабость, кашель. В связи с вышеуказанными жалобами он поступил на обследование.
Из анамнеза жизни стоит отметить, конечно, что он перенес субтотальную резекцию желудка без применения химиотерапии. Наблюдается у онколога.
Мы видим его рентгенограммы за 2010-й год. Корень правого легкого расширен, уплотнен. Мы видим (неразборчиво термин, 15:29) изменения в переднем сегменте: уплотнение легочной ткани.
Он был дообследован с помощью линейной томографии. Мы видим проходимость всех бронхов. На этом этапе данных за туберкулезное поражение не наблюдалось.
Как раз на фоне ухудшения состояния, повышения температуры было проведено рентгенологическое обследование. В данном случае мы видим, что у корня легкого появилась нечеткость контуров, увеличение воспалительных изменений верхней доли правого легкого.
Посмотрите в динамике эти два снимка за 2010-й и 2011-й год. Здесь, конечно, четко видна на последнем снимке отрицательная динамика.
Чем это может быть обусловлено?
Первое, что приходит на ум, учитывая клинику такой картины, эти три процесса. Возможно, развитие пневмонии, центральный рак либо метастазы в лимфатические узлы в связи с тем, что у пациента была опухоль в анамнезе.
При проведении компьютерной томографии (мы не стали водить контраст – достаточно пожилой пациент) мы видим четко увеличенные лимфатические узлы, одностороннее увеличение лимфатических узлов.
В бифуркационной группе как раз неоднородная структура лимфатического узла.
В паратрахеальной – крупный лимфатический узел: полостное образование, которое оказалось бронхомодулярным свищом. Это было подтверждено при бронхоскопическом исследовании.
Ателектатические воспалительные изменения в верхней доле правого легкого и очаги обсеменения.
Дообследование пациента с помощью компьютерной томографии позволило установить правильный диагноз у пациента.
Но бывают сложные ситуации. Пациент 32-х лет, который был направлен к нам на компьютерную томографию (он ВИЧ-инфицирован несколько лет) для уточнения изменений в проекции корня левого легкого. Мы видим подозрение на патологическое образование в корне легкого: деформированы контуры.
При нативном исследовании видно, что отмечается локальное расширение аорты в области дуги. Но наряду с этим, посмотрите, выявляются увеличенные лимфатические узлы (они здесь показаны желтыми стрелками) в бифуркационной группе и трахеобронхиальной группе.
Размеры их – где-то до 1,5 сантиметров. Это пограничные размеры. Существует много дискуссий по поводу того, какие должны быть размеры лимфатических узлов.
После проведения внутривенного контрастирования мы четко видим аневризматическое локальное расширение дуги аорты.
Посмотрите, как лимфатические узлы (даже незначительно увеличенные) накапливают контрастный препарат: фрагментарно, по капсуле. Это позволило высказаться о том, что у пациента наряду с локальным расширением имеется и туберкулез внутригрудных лимфатических узлов.
Ему была назначена противотуберкулезная терапия. В динамике (мы видим здесь уже без контрастирования исследование) – уменьшение размеров лимфатических узлов и частичное обызвествление.
Одностороннее расширение и деформация корня легкого, помимо туберкулезного поражения, конечно, чаще всего встречается при опухолевых процессах. В данном случае не рентгенограмме мы видим расширение корня правого легкого, уплотнение корня правого легкого и тяжистые контуры.
При компьютерно-томографическом исследовании в корне правого легкого – большое узловое образование: перибронхиально-узловой рак. Наличие увеличенных лимфатических узлов. Изменения обусловлены опухолевым процессом.
Применение внутривенного контрастирования позволяет определить, прежде всего, стадию злокачественной опухоли, степень инвазии в крупные сосуды, в окружающие структуры. Это определяет тактику лечения пациента. В динамике наблюдения на фоне химиотерапии.
Двустороннее расширение и деформация корней легких обычно встречается при саркоидозе ВГЛУ. При этом мы видим двустороннее достаточно симметричное расширение корней с полицикличными контурами.
При компьютерно-томографическом исследовании лимфатические узлы имеют очень характерные черты. Определяется системное увеличение лимфатических узлов. Они имеют однородную структуру, четкие контуры, отсутствие изменений окружающей клетчатки.
Как правило, лимфатические узлы поражаются множественно – каждый в своей группе. Они очень редко приводят к сдавлению бронхов, к возникновению гиповентиляционных ателектатических изменений.
После контрастного усиления, в отличие от туберкулеза ВГЛУ, при саркоидозе они равномерно накапливают контрастный препарат всем объемом. Их плотность незначительно возрастает.
Надо сказать, что при хроническом течении саркоидоза наблюдается формирование кальцината. Сначала уплотнение лимфатического узла в центре, а затем отложение кальция. Раньше всегда считалось, что кальцинаты в лимфатических узлах – это прерогатива только туберкулеза. Нет. По нашим наблюдениям, все гранулематозные процессы могут сопровождаться отложением кальция во ВГЛУ.
При этом при саркоидозе мы видим, что кальцинаты, как правило, формируются и максимально выражены в центре лимфоузла, где в основном это воспаление, и вдали от бронхов.
Здесь приведены кальцинаты ВГЛУ. При силикозе характерны скорлупообразные кальцинаты, при саркоидозе и при туберкулезном поражении.
Двустороннее расширение и деформация корней легких может быть обусловлена не только увеличением лимфатических узлов, но и при легочной гипертензии. В данном случае у пациентки мы видим расширение корней легких и справа характерный симптом, который, кстати, редко встречается – сигарообразный контур.
При внутривенном контрастировании мы видим массивное поражение правой ветви легочной артерии, расширение легочной артерии. Это хроническое течение тромбоэмболии, поскольку мы видим реканализацию тромба. Выраженная двусторонняя гипертензия приводит к расширению корней легких.
Сужение корня легкого встречается крайне редко. В основном оно обусловлено агенезией легочной артерии. При этом рентгенологически отмечается повышение прозрачности одного из легочных полей, отсутствие нормального легочного рисунка и отсутствие собственной тени корня легкого. Это подтверждается (раньше при ангиопульмонографии) при КТ-ангиографии.
При сцинтиграфии этот случай. Мы видим полное отсутствие кровотока в правом легком.
В заключение мне бы хотелось сказать, что [тень] корней легких рентгенологически образуют бронхи и долевые сегментарные ветви легочной артерии, долевые и сегментарные бронхи, крупные вены.
Морфологической основой изменений корней легких является увеличение лимфатических узлов, патологические состояния сосудов, поражения бронхов, расстройства обмена тканевой жидкости, склеротические фиброзные процессы.
Синдром изменения корней легких включает любые отклонения от нормальной картины легких.
Компьютерная томография с внутривенным контрастированием в настоящее время является ведущим методом диагностики патологических изменений корня легкого.
Читайте также:
- Регуляция клеточных функций. Регуляторные воздействия на клеточную мембрану. Мембранный потенциал.
- Пластиковые протезы. Непереносимость пластиковых протезов
- Генная терапия онкологических заболеваний (рака)
- Лучевая диагностика патологии костей черепа, мозговых оболочек
- Лучевая диагностика фибролипомы терминальной нити
