Резекция пищевода с интерпозицией ободочной кишки. Техника резекции пищевода.
Добавил пользователь Валентин П. Обновлено: 21.01.2026
Резекция пищевода с интерпозицией тощей кишки. Методика резекции пищевода.
Интерпозиция тощей кишки — хорошая альтернатива при лечении пептических стриктур дистального пищевода. Однако когда повреждение пищевода распространяется выше нижней легочной вены, от возможности использования тонкой кишки следует отказаться. Максимальная длина сегмента тощей кишки, который можно трансплантировать в грудную клетку, колеблется между 15 и 20 см. С другой стороны, следует заметить, что для того, чтобы сегмент тощей кишки имел какую-либо ценность в качестве антирефлюксного барьера, необходимо, по крайней мере, 15 см.
Перистальтические сокращения тонкой кишки хорошо способствуют продвижению пищевого комка. Пациенты с перемещенным сегментом тощей кишки не отмечают затруднений при глотании после операции, тогда как при интерпозиции ободочной кишки может отмечаться определенное замедление продаижения пищевого комка. Трансплантированная ободочная кишка лишена большей части перистальтической активности.
На рисунке показана завершенная операция. Сегмент тощей кишки расположен в изоперистальтической позиции, замещая резецированный дистальныи сегмент пищевода. Сегмент тощей кишки проведен через брыжейку поперечной ободочной кишки и позади желудка через пищеводное отверстие диафрагмы. Верхний конец анастомозирован способом «конец в бок» с пищеводом, а нижний — с передней стенкой желудка рядом с малой кривизной, на 5-6 см ниже пересеченной и закрытой кардии желудка. При интерпозиции тощей или ободочной кишки особое внимание следует уделять обеспечению не только артериальной, но и венозной циркуляции.

Гемигастрэктомия, ваготомия и дренирующая операция по Roux-en-Y(Payne)
Пациентам с гастроэзофагеальным рефлюксом, которые неоднократно и безуспешно подвергались операциям, может помочь операция, предложенная Payne. Она полностью производится через брюшную полость, оставляя в стороне зону ранее проведенных операций, и состоит из гемигастрэктомии, стволовой ваготомии и анастомозирования культи желудка с петлей тощей кишки по Roux-en-Y. Еюноеюнальный анастомоз «конец в бок» по Roux-en-Y формируют на 40—50 см дистальнее желудочно-еюнального анастомоза. Payne предложил вместо анастомоза по Roux-en-Y выполнять интерпозицию сегмента тощей кишки длиной 40—50 см в изоперистальтическом положении между культей желудка и двенадцатиперстной кишкой, которая дает результаты, сходные с таковыми при анастомозе по Roux-en-Y, описанном ранее.
У неоднократно оперированных пациентов с укороченным пищеводом не всегда возможно произвести двустороннюю стволовую ваготомию через брюшную полость. В таких случаях для снижения продукции соляной кислоты вместо гемигастрэктомии можно выполнять резекцию 2/3 желудка. Этот подход более щадящий, чем попытки произвести стволовую ваготомию торакальным доступом.
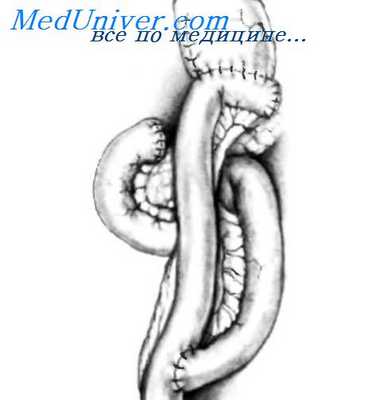
Рисунок иллюстрирует метод, предложенный Payne: гемигастрзктомия, как показано на вставке слева, и двусторонняя ваготомия. Культя двенадцатиперстной кишки с выполненным еюноеюнальным анастомозом «конец в бок» на расстоянии 50 см от желудочно-тощекишечного анастомоза. С помощью этой операции создают барьер, предотвращающий заброс желчи и секрета поджелудочной железы. Если имеются препятствия для выполнения ваготомии, необходимо произвести резекцию 2/3 желудка.
На рисунке показана еще одна операция, предложенная Payne для лечения рецидива рефлюкс-эзофагита. Она включает гемигастрэктомию, стволовую ваготомию и интерпозицию сегмента тощей кишки длиной 40-50 см. Интерпозиция сегмента тощей кишки также создает перистальтический барьер, предотвращая рефлюкс желчи и секрета поджелудочной железы.
Петлю тощей кишки готовят для интерпозиции. Обычно используют третью или четвертую после связки Трейтца петлю тощей кишки. Ее кровоснабжение необходимо тщательно исследовать с помощью трансиллюминации. Пунктирной линией показано место рассечения брыжейки и перевязки сосудистых структур.
Петля тощей кишки мобилизована с сохранением венозной и артериальной циркуляции. Затем ее располагают в изоперистальтическом направлении, анастомозируя верхний конец с культей желудка, а нижний — с двенадцатиперстной кишкой.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Удаление пищевода (эзофагэктомия, резекция пищевода)
Эзофагэктомия — хирургическое вмешательство, во время которого удаляют весь пищевод или его часть. При частичном удалении органа используется термин резекция пищевода. Более радикальная операция — субтотальная резекция или экстирпация пищевода. Чаще всего показанием к эзофагэктомии является злокачественная опухоль. Существуют разные виды этого хирургического вмешательства, в том числе малоинвазивные.

Удаление пищевода — сложная операция, которая сопровождается серьезными рисками. Крупные исследования показали, что успех зависит от двух факторов: от опыта хирурга и от того, как часто такие операции выполняются в клинике, умеют ли там правильно вести пациентов в послеоперационном периоде. Согласно американской статистике, смертность после эзофагэктомии в крупных специализированных клиниках достигает 3–8%, а там, где такие вмешательства выполняются редко — 16–23%. В международной клинике Медика24 работают ведущие хирурги, вмешательства выполняются в операционных, оснащенных новейшим высокотехнологичным оборудованием. За счет этого удаление пищевода проводится с минимальными рисками.
Показания к удалению пищевода
Основное показание к удалению пищевода — злокачественные опухоли. Операция возможна при стадиях заболевания, когда нет отдаленных метастазов. Вместе с пищеводом удаляют окружающие ткани, близлежащие лимфатические узлы, так как в них также могут присутствовать раковые клетки. Зачастую также удаляют небольшую часть желудка. Затем, в зависимости от того, насколько длинный участок органа был удален, оставшуюся часть пищевода соединяют с желудком или выполняют пластику участком кишки.
Объем хирургического вмешательства зависит от стадии и локализации злокачественной опухоли:
- Если новообразование находится в нижней части пищевода или в месте его соединения с желудком (гастроэзофагеальное соединение), то удаляют нижнюю часть пищевода, часть желудка и еще участок пищевода на протяжении 8–10 см. Затем оставшуюся часть пищевода соединяют с желудком.
- Если злокачественная опухоль расположена в средней или верхней части пищевода, то удаляют пораженный участок, отступив необходимое расстояние вверх и вниз. При этом приходится удалять большую часть органа. Желудок подтягивают кверху и соединяют с оставшимся концом пищевода. Если это невозможно, выполняют пластику кишкой.
Показанием к эзофагэктомии также может стать пищевод Барретта — предраковое состояние, когда нормальная слизистая оболочка пищевода замещается цилиндрическим эпителием, характерным для кишечника. Чаще всего данной патологией страдают люди с гастроэзофагеальной рефлюксной болезнью (ГЭРБ), при которой кислое содержимое желудка постоянно забрасывается в пищевод и раздражает его слизистую оболочку. Важно понимать, что далеко не у всех людей с пищеводом Барретта развивается рак. В то же время, эзофагэктомия — серьезная операция. Поэтому ее не проводят всем таким пациентам, тем более что есть более щадящие хирургические вмешательства, такие как эндоскопическая подслизистая резекция. Эзофагэктомия показана лишь при пищевода Барретта с дисплазией высокой степени, когда в слизистой оболочке присутствует много атипичных клеток, и имеется высокий риск злокачественного перерождения.
Удаление пищевода может быть показано в качестве крайней меры при некоторых других заболеваниях, если неэффективны другие методы лечения:
- Терминальная стадия ахалазии кардии — состояние, при котором нижний пищеводный сфинктер (мышечный жом) не расслабляется, и пища не может пройти в желудок.
- Рубцовые стриктуры (сужения) пищевода после повреждения его стенки, например, химического ожога.

Разновидности хирургических вмешательств на пищеводе
Пищевод можно удалить с помощью разных хирургических доступов. Врач выбирает подходящий вид операции в зависимости от размера и расположения опухоли, стадии заболевания (распространилась ли злокачественная опухоль в соседние органы, например, легкие или крупные кровеносные сосуды), возраста, общего состояния здоровья пациента.
Выделяют следующие разновидности эзофагэктомии:
- Операция также известна как трансторакальная эзофагэктомия или эзофагогастрэктомия. Во время нее делают разрезы по задней стенке грудной клетки справа и на животе.
- Трансхиатальная эзофагэктомия предполагает удаление пищевода через два разреза: один на шее и один на брюшной стенке.
- Торакоабдоминальная эзофагэктомия — удаление пищевода через разрез, который делают на грудной и брюшной стенке слева, и второй разрез на шее.
- Эзофагэктомия по Маккеуну выполняется через три разреза: на шее, брюшной стенке и стенке грудной клетки справа.
Удаление пищевода может быть полностью или частично выполнено малоинвазивным способом. При этом разрезы не нужны: вмешательство проводят через проколы с помощью специальных инструментов, на конце одного из которых находится миниатюрная видеокамера. Такая операция при раке пищевода возможна только на самых ранних стадиях, и ее должен выполнять хирург, который обучен этой методике, обладает соответствующим опытом. Преимущества малоинвазивной эзофагэктомии:
- минимальная травматизация тканей и кровопотеря;
- короткий восстановительный период, пациент намного быстрее возвращается к привычной жизни;
- более короткие сроки госпитализации;
- ниже риск осложнений.
В международной клинике Медика24 работают хирурги, которые успешно выполняют такие вмешательства, наши операционные оснащены необходимым оборудованием.
Резекция пищевода с интерпозицией ободочной кишки. Техника резекции пищевода.
До недавнего времени стриктуры пищевода пептического происхождения часто резецировались. В настоящее время их резецируют очень редко. Уменьшение числа резекций обусловлено достигнутыми успехами расширения пищевода при блокировании, которое выполняют специально обученные гастроэнтерологи, и тем, что диагноз устанавливают раньше, до развития ригидных стриктур. Следует добавить, что выполнение антирефлюксной операции гарантирует успех дилатации.
При резекции пищевода по поводу пептической стриктуры для его замещения чаще всего используют ободочную или тощую кишку. Большинство хирургов предпочитают переносить в изоперистальтическом положении ободочную кишку, особенно левую ее половину. Основания для этого следующие: а) показано, что ободочная кишка хорошо приживается, особенно у молодых людей; б) подготовка сегмента ободочной кишки к замещению пищевода легко выполнима; в) ободочную кишку можно использовать для замещения как короткого (дистальные поражения), так и длинного (медиоэзофагеальная зона) сегментов пищевода.
Тощую кишку также удобно использовать для замещения пишевода, но имеются некоторые ограничения.
1. Одно из этих ограничений обусловлено сосудистыми аркадами тощей кишки.
2. Максимальная длина сегмента тощей кишки, который может быть использован для замещения пищевода, составляет 15—20 см.
3. Тощая кишка пригодна лишь для замещения диетального сегмента пищевода.
4. Подготовка петли тощей кишки к интерпозиции сложнее, чем подготовка петли ободочной кишки.
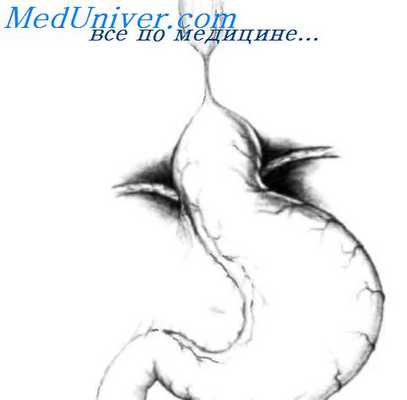
Для замещения пищевода обычно используют сегмент ободочной кишки, который кровоснабжается левой ободочной артерией (восходящей ветвью нижней мезентериальной артерии). Повреждения дистального сегмента пищевода могут быть замещены коротким сегментом ободочной кишки. В дистальном отделе пищевода чаще всего локализуются стриктуры пептического происхождения. У пациентов с пептической стриктурой, локализованной проксимальнее, следует использовать длинный сегмент левой половины ободочной кишки, Кровоснабжение длинного сегмента, так же как и короткого, из левой ободочной артерии будет удовлетворительным. Но для наибольшего смещения ободочной кишки вверх необходимо перевязать среднюю ободочную артерию.
Прежде чем планировать использование для замещения пищевода ободочной кишки, необходимо провести ее рентгенологическое исследование, чтобы исключить наличие дивертикулов и других патологических изменений в избранной зоне. Полезно также произвести селективную ангиографию ободочной кишки, чтобы исключить наличие каких-либо сосудистых аномалий, в частности, маргинальной артерии, которая, хотя и нечасто, может встречаться. Следует также помнить о подверженности дистальной аорты и нижней мезентериальной артерии атеросклерозу. Ободочную кишку следует готовить в том же положении, что и при резекции.
На рисунке показана скользящая грыжа пищеводного отверстия диафрагмы с фиброзной стриктурой дистального отдела пищевода. Это наиболее часто встречающаяся локализация пептических стриктур пищевода. Дистальные стриктуры могут быть замещены коротким сегментом левой половины ободочной кишки либо сегментом тощей кишки.
Рентгенограмма пациента 27 лет с ригидной стриктурой дистального сегмента пищевода, который впоследствии был резецирован с замещением его сегментом левой половины ободочной кишки.
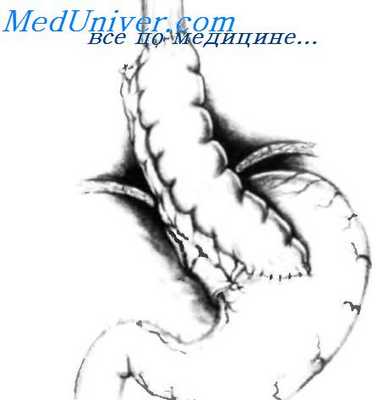
Рентгенограмма 43-летнего пациента с фиброзной пептической стриктурой, расположенной проксимальнее, чем у предыдущего пациента, и несколько раз безуспешно подвергавшейся дилатации. При последней дилатации пищевод был травмирован. Поврежденный пищевод резецирован и замещен длинным сегментом левой половины ободочной кишки.
Пациентам, у которых при предыдущих операциях были повреждены стволы блуждающего нерва или некоторые ветви, желательно производить пилоромиотомию или пилоропластику. Пилоромиотомию или пилоропластику выполняют для предупреждения функциональных расстройств желудка. Хирургическое вмешательство заканчивают выполнением гастростомии для декомпрессии желудка после операции. Некоторые хирурги производят декомпрессию желудка, проводя назогастральныи зонд через перемещенный сегмент ободочной кишки. Другие накладывают еюностому для питания больного. Всю операцию выполняют торакоабдоминальным доступом.
Операции при укорочении пищевода. Операция Collis-Nlssen.
У большинства пациентов с укорочением пищевода, обусловленным рефлюкс-эзофагитом, можно низвести пищеводно-желудочный переход в брюшную полость без натяжения, если полная мобилизация пищевода производится торакальным доступом по методике Belsey. Упациентов, которые кроме укорочения пищевода имеют фиброзную стриктуру пептического происхождения, поддающуюся дилатации при бужировании, также часто можно низвести пищеводно-желудочный переход в брюшную полость. Однако у некоторых пациентов с укороченным пищеводом идилатируемой стриктурой или без нее, даже при расширенной мобилизации пищевода невозможно низвести пищеводно-желудочный переход в брюшную полость.
Расширенной мобилизации пищевода недостаточно, если не перевязать и не пересечь левую верхнюю и нижнюю бронхиальные артерии, а также две или три малые пищеводные артерии. Упациентов с укороченным пищеводом, у которых невозможно низвести пищеводно-желудочный переход вниз в брюшную полость, можно с успехом применить операцию Collis-Nissen.
Операция, предложенная Collis, заключается в удлинении пищевода за счет малой кривизны желудка. Новый пищевод формируют из желудочной трубки. Новый пищевод не имеет никакого антирефлюксного механизма и, следовательно, остается незащищенным от постоянного заброса содержимого из оставшейся части желудка. Для предотвращения этого рефлюкса использовалась фундопликация по Belsey, но результаты были неудовлетворительными. Позднее для создания антирефлюксного барьера с большим успехом использовали фундопластику по Nissen). Этот метод будет описан в дальнейшем. Необходимо указать, что данную операцию нельзя выполнять пациентам, имеющим укорочение пищевода более чем на 7 см. а также пациентам, которым ранее была выполнена гастрэктомия.
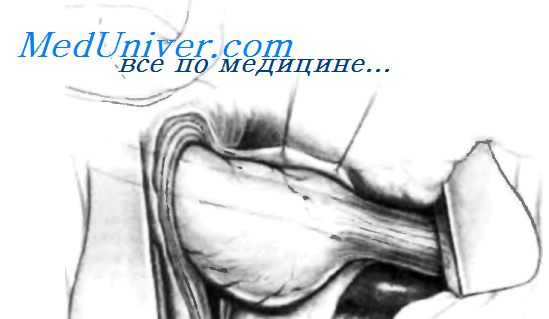
Пациентов, имеющих одновременно укорочение пищевода и фиброзную стриктуру, не поддающуюся расширению при бужировании, также нельзя оперировать по этой методике.
Наиболее часто используемый при операции Collis-Nissen доступ — через левый шестой межреберный промежуток. У пациентов, оперируемых по поводу рецидива эзофагита с рефлюксом, предпочтительнее разрез через седьмой межреберный промежуток слева, так как он облегчает вхождение в брюшную полость через диафрагму или может быть продлен на брюшную стенку, с пересечением края реберной дуги (торакоабдоминальный разрез). Для одновременного доступа в брюшную полость и грудную клетку необходимо уложить пациента на правый бокс развернутой влево грудной клеткой. Это дает возможность хорошего обзора грудной и брюшной полостей стоящему с левой стороны хирургу. Открывают грудную полость и далее выполняют все манипуляции как уже описано для операции Belsey.
Вводят постоянный ретрактор Finochietto, перевязывают и пересекают легочную связку, рассекают медиастинальную плевру и реберно-диафрагмальный синус, мобилизуют пищевод до дуги аорты. Мобилизуя пищевод, стараются его не травмировать, так как стенка его часто воспаленная и ранимая. Следует избегать повреждения блуждающих нервов или их ветвей.
Завершив мобилизацию пищевода, резецируют жировую подушку диаметром около 3 см, которая расположена на переднедиафрагмальнои поверхности кардии. Затем рассекают диафрагмально-пищеводную связку одновременно с брюшиной передней стенки грыжевого мешка, что позволяет войти в брюшную полость. Диафрагмально-пищеводную связку и брюшину грыжевого мешка резецируют. Правую руку вводят в брюшную полость и освобождают желудок со всех сторон от края пищеводного отверстия диафрагмы. Пересекают проксимальный сегмент печеночно-желудочной связки. Все короткие сосуды на протяжении 15 см по большой кривизне желудка пересекают и перевязывают. Проксимальную половину желудка освобождают, анестезиолог вводит расширяющий буж Hurst или Maloney 50-60 F через пищевод в желудок.
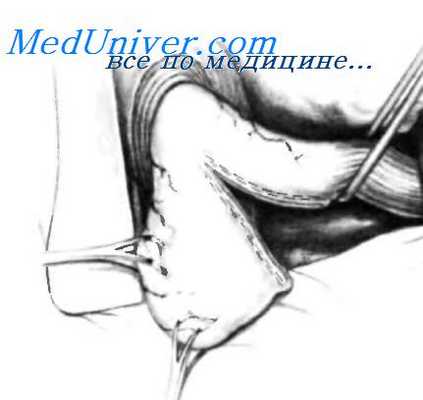
Если у пациента имеется стриктура пищевода, которую не удалось дилатировать до операции так, чтобы можно было провести буж, дилатацию следует завершить во время операции. В этой ситуации хирург из грудной клетки помогает введению расширяющего бужа до достижения необходимого диаметра. Если во время мобилизации пищевода травмируют правую плевру, отверстие в ней следует укрыть одним или двумя марлевыми тампонами, чтобы предотвратить попадание крови из открытой правой плевральной полости.
Буж Hurst, введен в желудок, проведен вдоль малой кривизны и удерживается в этом положении первым ассистентом. Двумя зажимами Babcock, наложенными на большую кривизну, осуществляют тракцию в противоположном направлении, что позволяет наложить сшивающий аппарат GIA на 8 см параллельно и проксимальнее бужа. Если сшивающий аппарат наложен правильно, бранши его смыкают и аппарат уаляют. Затем осматривают края, где на которые накладывались скобы, чтобы убедиться в их правильном положении и герметичности шва.
С помощью сшивающего аппарата GIA пищевод удлинен на 7-8 см.
Некоторые хирурги доверяют линии швов, выполненных сшивающим аппаратом, и не укрывают ее другим рядом швов. Однако считается более безопасным дополнять ее еще одним рядом швов. Этот второй слой можно выполнять непрерывным швом или узловыми швами. На вновь созданной пищеводной трубке, также как и на фундальном отделе желудка, предпочтительнее использовать отдельные швы, как показано на рисунке, так как они, повышая надежность линии швов, выполненных сшивающим аппаратом, в то же время не способствуют укорочению вновь созданного пищевода. Используемый шовный материал — пролен 4-0. Выше мы описали оригинальную методику Collis с тем лишь отличием, что вновь создаваемый пищевод обрабатывается сшивающим аппаратом, а не вручную. Фундопластика, дополняющая операцию Collis, не является типичной операцией Nissen, а лишь типа Nissen, так как остающаяся часть фундального отдела не позволяет провести полную фундопликацию. Кроме того, фундальную манжету наворачивают не на пищевод, а на «неопищевод», созданный из желудка.
На рисунке можно видеть, что конец фундального отдела желудка захвачен зажимом Babcock, чтобы стало возможным провести его вокруг вновь созданного пищевода и полностью окутать вновь созданный пищевод, в то время как в нем находится буж Hurst.
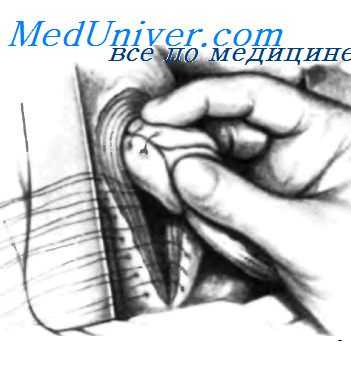
Вновь созданный пищевод по всей окружности охвачен фундальным отделом желудка. Край фундального отдела подшивают к оставшейся части свода. Обычно используют два отдельных проленовых шва 2-0, с расстоянием между ними в 1 см. Швы захватывают с одной стороны левую сторону фундального отдела, затем вновь созданный пищевод и, наконец, правую сторону свода желудка. Швы должны включать серозный, мышечный и подслизистый слои желудка, а также вновь созданного пищевода. Некоторые авторы используют три или четыре шва. Показано, что высота фундальной манжеты имеет большое значение при глотании. Чем выше и плотнее выполненная фундопластика, тем больше трудностей возникает при глотании. Когда фундопластика вокруг вновь созданной трубки с бужом внутри завершена, между вновь созданным пищеводом и фундальной манжетой можно свободно ввести палец. Это свидетельствует о том, что фундальная манжета не создает избыточного давления на вновь созданный пищевод. В данном случае, как и при операции Nissen, следует учитывать компрессионный эффект, который воздух, находящийся в желудке, будет оказывать на вновь созданный пищевод после операции.
После завершения фундопликации буж извлекают и снова вводят назогастральный зонд 18 F. Затем продолжают накладывать швы, закрывающие пищеводное отверстие диафрагмы позади вновь созданного пищевода. Эти швы не завязывают до тех пор, пока вновь созданный пищевод, окруженный фундопликацией, не будет низведен в брюшную полость. На рисунке показано, как вновь созданный пищевод, окруженный фундопликацией, захватывают правым указательным и большим пальцами и продвигают в брюшную полость, где его следует оставить, избегая натяжения.
Вновь созданный пищевод с фундальной манжетой введен в брюшную полость. Затем накладывают и завязывают швы, закрывающие пищеводное отверстие диафрагмы.
Пищеводное отверстие диафрагмы закрыто. Демонстрируется, что между пищеводом с назогастральным зондом в нем и краем пищеводного отверстия диафрагмы может быть введен лишь кончик указательного пальца. Плевральную полость промывают теплым солевым раствором и левую половину грудной клетки дренируют пластиковой трубкой № 38 с несколькими отверстиями.
Эндоскопическая резекция слизистой оболочки пищевода
Эндоскопическая резекция слизистой оболочки и подслизистая диссекция пищевода — малоинвазивные хирургические вмешательства, которые применяются при злокачественных опухолях на самых ранних стадиях и некоторых других патологических процессах.
Впервые подобная операция была выполнена в Японии в 2003 году при ранней стадии рака желудка. Позже хирурги стали проводить эндоскопические резекции слизистой оболочки других органов пищеварительной системы: пищевода, кишечника.
Главное преимущество эндоскопической резекции в том, что это малоинвазивное вмешательство. Оно не предполагает разрезов на коже, проведения «большого» наркоза, после него быстро происходит восстановление, и пациент возвращается к привычной жизни. Однако, с помощью этого способа можно удалить далеко не все новообразования. Если речь идет об онкологии, то это только рак на самой ранней стадии, который находится в пределах слизистой оболочки.
Эндоскопическую резекцию пищевода может выполнить только врач, владеющий данным навыком. Для этого требуется соответствующее эндоскопическое оборудование. В международной клинике Медика24 такие операции успешно выполняют ведущие специалисты. В нашей клинике применяется новейшее высокотехнологичное оборудование от лучших мировых производителей.
В каких случаях применяется эндоскопическая резекция слизистой оболочки пищевода?
Эндоскопическая резекция слизистой оболочки пищевода, пораженного злокачественным процессом, может быть выполнена при следующих условиях:
- Опухоль в пределах слизистой оболочки. Это самые ранние стадии.
- Отсутствие инвазии (распространения) в лимфатические сосуды и лимфоузлы.
- Высоко и умеренно дифференцированный рак. Степень дифференцировки показывает, насколько сильно опухолевая ткань отличается от нормальной. Низкодифференцированные новообразования отличаются в наибольшей степени, они более злокачественные и более агрессивные.
- Протяженность опухоли не более 1,5–2 см. В противном случае ее будет очень сложно удалить en bloc — единым блоком, в результате будет высок риск рецидива.
Эндоскопическая подслизистая диссекция — более радикальное хирургическое вмешательство, во время которого вместе со слизистой оболочкой захватывают подслизистую основу. К такой операции прибегают при опухолях протяженностью более 2 см и в случаях, когда требуется более точная патогистологическая оценка края резекции. Исследования показывают, что эндоскопическая подслизистая диссекция более эффективна по сравнению с эндоскопической резекцией слизистой оболочки. Ее можно выполнять при злокачественных новообразованиях протяженностью до 4 см. Более крупные опухоли обычно прорастают глубже в стенку пищевода, более высок риск того, что они успели распространиться в регионарные лимфатические узлы и метастазировать.
Эндоскопические вмешательства при ранних стадиях рака пищевода особенно предпочтительны для пациентов, у которых более агрессивные операции связаны с высоким риском опасных осложнений: для пожилых, ослабленных людей с тяжелыми сопутствующими заболеваниями.
Помимо злокачественных опухолей, показаниями к эндоскопическим вмешательствам на пищеводе являются предраковые состояния: дисплазии, пищевод Барретта.
Мы вам перезвоним
Как подготовиться к хирургическому вмешательству?
Перед операцией врач беседует с пациентом и выясняет, страдает ли он сопутствующими заболеваниями, какие лекарственные препараты он принимает регулярно, есть ли у него аллергические реакции на лекарства.
Эндоскопические вмешательства на пищеводе, как и ФГДС, выполняются натощак. Примерно за 8 часов нельзя ничего есть. Если операция запланирована на первую половину дня, нужно поужинать накануне, и после этого не принимать пищу. Если вмешательство будет проводиться после 14.00, с утра разрешается легкий завтрак.
Как выполняют операцию?
Эндоскопическую резекцию слизистой и подслизистую диссекцию выполняют под общей анестезией. Применяют легкий наркоз — пациента погружают в состояние «медикаментозного сна». Внешне процедура напоминает ФГДС, но продолжается несколько дольше — как правило, от 60 до 90 минут, в зависимости от того, какой объем тканей нужно удалить. Врач удаляет злокачественную опухоль с помощью специальных инструментов, введенных через эндоскоп.

Удаленные ткани отправляют в патоморфологическую лабораторию для гистологического исследования и оценки края резекции:
- Негативный край резекции означает, что возле линии разреза не обнаружено опухолевых клеток. Это говорит о том, что злокачественное новообразование, скорее всего, было удалено полностью.
- Позитивный край резекции означает, что возле линии разреза присутствуют раковые клетки. Значит, они могли остаться и в пищеводе. В таком случае пациенту назначают повторную операцию либо химиотерапию, лучевую терапию.
Эндоскопическая резекция пищевода имеет не только лечебный, но и диагностический смысл. По сравнению с обычной биопсией, она позволяет получить более крупный образец ткани, более точно установить стадию заболевания. Зачастую после гистологического исследования сильно меняется тактика ведения пациента.
Восстановительный период
После операции пациента помещают в палату, где он находится под наблюдением медицинского персонала до тех пор, пока не закончится действие наркоза. Он может быть выписан домой в день проведения процедуры или оставлен в стационаре на одну ночь. Сначала разрешается только пить жидкость, в течение последующих нескольких дней нужно придерживаться специальной диеты и постепенно возвращаться к привычному рациону питания.
После эндоскопической резекции могут беспокоить некоторые симптомы:
- Болевые ощущения в грудной клетке. Врач назначит обезболивающие препараты, с помощью которых их можно снимать.
- Изжога. Всем пациентам после эндоскопических вмешательств на пищеводе нужно принимать ингибиторы протонной помпы — препараты для подавления желудочной секреции. Желудочный сок, который забрасывается в пищевод, раздражает слизистую оболочку пищевода, и со временем это может привести к тому, что рак вернется.
- Дискомфорт, неприятные ощущения во время приемов пищи. После заживления слизистой оболочки эти симптомы исчезнут.
Возможные осложнения
Наиболее распространенное осложнение после эндоскопических вмешательств на пищеводе — кровотечение. Обычно оно небольшое и не представляет опасности. Нужно немедленно обратиться к врачу, если во рту постоянно появляется много крови, или стул приобрел черный цвет.
Другие возможные осложнения:
Нужно обратиться к врачу, если после операции беспокоят сильные боли в горле, груди или животе.
Читайте также:
