Сакроилеит: причины, симптомы и лечение
Добавил пользователь Morpheus Обновлено: 30.01.2026
Трудно сидеть? Болит “крестец”? Сегодня о таком недуге, как сакроилеит, мы говорим с заведующей отделением лучевой диагностики ООО «Клиника Эксперт Курск» Руцкой Юлией Александровной.
- Юлия Александровна, скажите, что это за болезнь - сакроилеит?
Сакроилеит - это воспаление крестцово-подвздошных суставов (сочленений). Оно может быть различной природы и затрагивать либо один из суставов (односторонний сакроилеит), либо оба (двусторонний сакроилеит).
- Каковы причины возникновения сакроилеита?
Они достаточно многочисленны. Среди них:
- специфические инфекционные поражения (например бруцеллез, туберкулез, сифилис);
- неспецифическая (гнойная) инфекция;
- аутоиммунные патологии (в частности, болезнь Бехтерева, ревматоидный артрит);
- реактивные воспаления суставов;
- значительные вертикальные нагрузки на позвоночный столб;
- травмы костей таза;
- опухоли крестца и/или подвздошной кости.
- Можно ли сказать, что сакроилеит и болезнь Бехтерева – это одно и то же?
Не совсем. Как я говорила, патологий, при которых наблюдается воспаление крестцово-подвздошных суставов, много. Болезнь Бехтерева (или, иначе, анкилозирующий спондилоартрит/спондилит) - лишь одна из них.
- Юлия Александровна, каковы основные симптомы сакроилеита?
Ведущий признак сакроилеита - это боль в области крестца, в ягодицах. Другие проявления могут включать: скованность при движении и напряжение мышц в этой области.
ВЕДУЩИЙ ПРИЗНАК САКРОИЛЕИТА - ЭТО БОЛЬ
В ОБЛАСТИ КРЕСТЦА, В ЯГОДИЦАХ
Как компенсаторная реакция повышенный мышечный тонус может также отмечаться на всём протяжении позвоночного столба. При инфекционной природе процесса возможно повышение температуры тела, местной температуры в области сустава.
- Существуют ли стадии развития сакроилеита? Если да, то как они различаются?
Да, стадийность у этой патологии есть. По сути, это этапы развития воспалительного процесса и последствия, с этим связанные. Раньше оценка стадий проводилась по рентгенологической картине. В настоящее время можно использовать МРТ и КТ.
Читайте материал по теме: КТ, МРТ, УЗИ – что выбрать?
Наиболее ранние признаки обнаруживаются только при проведении магнитно-резонансной томографии, когда можно увидеть отёк суставных поверхностей. На этой стадии видимых дефектов поверхности хряща не отмечается, ширина суставной щели не изменена.
ВАЖНУЮ РОЛЬ В РАСПОЗНАВАНИИ САКРОИЛЕИТА
ИМЕЮТ МРТ И РЕНТГЕНОЛОГИЧЕСКИЕ МЕТОДЫ
При второй стадии сакроилеита, которую уже можно выявить с помощью компьютерной томографии, отмечается сужение или расширение суставной щели или сочетание таких участков, заметны мелкие заострения и дефекты хряща.
В третьей стадии обнаруживаются костные “перемычки” между суставными поверхностями с частичным ограничением подвижности. На четвёртой стадии отмечается “зарастание” щели с отсутствием движений в сочленении - анкилоз.
- Как проводится диагностика сакроилеита?
Диагноз ставится на основании жалоб пациента, его осмотра, и лабораторно-инструментальных методов исследования. Ведущую роль в распознавании сакроилеита имеют МРТ и рентгенологические методы. С помощью магнитно-резонансной томографии можно обнаружить самые ранние проявления патологии. Кроме того, в ряде случаев она позволяет отследить изменения в интенсивности воспалительного процесса в динамике. При необходимости для уточнения отдельных моментов может назначаться КТ (например, если есть подозрение на разрушение костной ткани).
Узнать стоимость и записаться на МРТ тазобедренных суставов можно здесь
Важное значение имеют также лабораторные методы диагностики. Они предназначены для выяснения природы патологии, т.е. например, инфекционной или аутоиммунной.
- Юлия Александровна, а как лечат сакроилеит?
Терапия напрямую зависит от того, проявлением какого заболевания он является. Если речь идёт о гнойном воспалении сустава, то используются антибиотики, хирургическое вмешательство. При специфических инфекциях применяют препараты против соответствующих патогенов (в частности, при туберкулёзе, бруцеллезе, сифилисе). Если речь идёт о болезни Бехтерева, назначаются нестероидные и стероидные противовоспалительные средства, моноклональные антитела, хирургическое лечение.
ЕСЛИ ВОСПАЛЕНИЕ ГНОЙНОГО ХАРАКТЕРА, ТО ПРИ
ОТСУТСТВИИ ТЕРАПИИ ГНОЙ МОЖЕТ ПОСТЕПЕННО
РАСПРОСТРАНИТЬСЯ ЗА ПРЕДЕЛЫ СУСТАВА В СТОРОНУ
ОРГАНОВ ТАЗА И ПОЗВОНОЧНИКА
Во всех случаях рекомендуется снижение нагрузок на позвоночник и таз. По показаниями может назначаться ношение корсета. В зависимости от стадии и природы сакроилеита, могут назначаться физиотерапия и лечебная физкультура.
- Каких последствий можно ожидать, если сакроилеит не лечить?
Всё зависит от основного заболевания, одним из проявлений которого является воспалительный процесс в крестцово-подвздошном сочленении.
Например, если воспаление гнойного характера, то при отсутствии терапии гной может постепенно распространиться за пределы сустава в сторону органов таза и позвоночника.
При нелеченном сакроилеите туберкулёзного происхождения возможно постепенное разрушение кости.
При болезни Бехтерева, помимо крестцово-подвздошного сочленения, также поражается позвоночник. Отсутствие терапии ускорит аутоиммунный процесс и развитие неподвижности в них.
- Каков прогноз качества жизни при сакроилеите?
Зависит от стадии патологии и её природы, т.е. основного заболевания. При начальных изменениях в суставе и правильном лечении, в некоторых случаях возможно выздоровление с сохранением подвижности. Если речь идёт о затяжном инфекционном или аутоиммунном процессе, прогноз зависит от полноты ликвидации воспалительных изменений и степени обездвиживания.
Читайте другие материалы по темам:
Юлия Александровна Руцкая – выпускница Курского государственного медицинского университета 2002 года. Интернатуру по рентгенологии закончила в 2004 году. Более шести лет работала врачом-рентгенологом и врачом УЗИ-диагностики в детской поликлинике.
В ООО «Клиника Эксперт Курск» работает с 2011 года. В настоящее время – заместитель главного врача по лучевой диагностике «Клиника Эксперт Курск», врач-рентгенолог высшей квалификационной категории (МРТ, КТ, рентген). Принимает по адресу: ул Карла Либкнехта, д. 7
Другие статьи по теме
Этот недуг – один из самых распространённых на Земле. Без должного внимания. КОГДА СУСТАВ «УСТАЛ». КАК ВЫЯВИТЬ И ЛЕЧИТЬ АРТРОЗ?
Округлённая спина, опущенные плечи. Увидеть такую картину можно как у детей, так. Что скрывается за спинкой горбиком? Диагностируем и корректируем
Лето, солнышко, теплынь – самое время отдохнуть, выехать на природу, к морю. Когда кондиционер – враг? Лечим миозит
Сакроилеит
Сакроилеит – воспаление крестцово-подвздошного сустава. Сопровождается болями в нижней части спины. В зависимости от причины, характера и распространенности воспалительного процесса выделяют несколько форм сакроилеита, различающихся по симптомам и течению. Причиной развития сакроилеита может стать травма, длительная перегрузка сустава (например, при беременности, ношении тяжестей, сидячей работе) врожденные пороки развития (подвывих тазобедренного сустава), опухолевые процессы, обменные нарушения, а также различные инфекции, как неспецифические, так и специфические (сифилис, туберкулез, бруцеллез). Кроме того, сакроилеит может наблюдаться при целом ряде аутоиммунных заболеваний. При асептических сакроилеитах лечение консервативное, при гнойных – чаще хирургическое.
МКБ-10

Общие сведения
Сакроилеит (от лат. крестец os sacrum + подвздошная кость os ilium) – воспалительный процесс в области крестцово-подвздошного сустава. Может быть самостоятельным заболеванием или симптомом других болезней инфекционного или аутоиммунного характера. Обычно сакроилеит развивается с одной стороны. Двусторонний сакроилеит может наблюдаться при бруцеллезе (реже – при туберкулезе) и является постоянным симптомом при болезни Бехтерева. План лечения и прогноз зависит от формы и причин развития сакроилеита.
Крестцово-подвздошный сустав – малоподвижное сочленение, посредством которого таз соединяется с позвоночником при помощи ушковидных суставов, расположенных на боковых поверхностях крестца. Сустав удерживается за счет самых прочных связок человеческого тела – межкостных крестцово-поясничных связок, коротких широких пучков, которые с одной стороны прикрепляются к крестцу, а с другой к подвздошной бугристости.
Классификация
В зависимости от распространенности воспалительного процесса выделяют следующие виды сакроилеита: синовит (воспаление синовиальной оболочки), остеоартрит (воспаление суставных поверхностей) и панартрит (воспаление всех тканей сустава).
В зависимости от характера воспаления различают:
- неспецифический (гнойный) сакроилеит;
- специфический сакроилеит (при сифилисе, туберкулезе и бруцеллезе);
- асептический (инфекционно-аллергический) сакроилеит, развивающийся при аутоимунных заболеваниях;
- сакроилеит неинфекционной природы, обусловленный дегенеративно-дистрофическими процессами в области сустава (после травм, при перегрузках, обменных нарушениях и пороках развития) или воспалением крестцово-поясничной связки.
Неспецифический (гнойный) сакроилеит
Причиной возникновения сакроилеита может стать прорыв гнойного очага, остеомиелит или непосредственное инфицирование сустава при открытой травме. Гнойный сакроилеит обычно односторонний. Начало сакроилеита острое, наблюдается бурное течение с ознобом, значительным повышением температуры тела и резкими болями внизу живота и в спине на стороне поражения. Состояние больного с сакроилеитом быстро ухудшается, развивается тяжелая интоксикация.
Из-за боли пациент с сакроилеитом принимает вынужденное положение, сгибая ноги в тазобедренных и коленных суставах. При пальпации выявляется резкая болезненность в области крестцово-подвздошного сустава. Боли усиливаются при разгибании ноги на стороне поражения и давлении на крылья подвздошных костей. В анализах крови при гнойном сакроилеите определяется увеличение СОЭ и выраженный лейкоцитоз.
При слабо выраженных местных клинических проявлениях на ранних стадиях сакроилеит иногда принимают за острое инфекционное заболевание (особенно – у детей). Постановка диагноза сакроилеит также может быть затруднена из-за не слишком явной рентгенологической картины или позднего появления выраженных изменений на рентгенограмме. На рентгенограмме при сакроилеите может выявляться расширение суставной щели, а также умеренный остеопороз в области суставных отделов подвздошной кости и крестца.
Гной, скапливающийся в полости сустава, может прорываться в соседние органы и ткани, образуя гнойные затеки. В случае если затек формируется в полости таза, при ректальном исследовании определяется эластическое болезненное образование с участком флюктуации. При формировании затека в ягодичной области возникает отек и болезненность в области ягодицы. При проникновении гноя в позвоночный канал возможно поражение спинномозговых оболочек и спинного мозга.
Лечение гнойного сакроилеита проводится в условиях хирургического отделения. На ранних стадиях назначаются антибиотики, проводится дезинтоксикационная терапия. Формирование гнойного очага при сакроилеите является показанием для резекции сустава.
Сакроилеит при туберкулезе
Сакроилеит при туберкулезе наблюдается достаточно редко, как правило, протекает подостро или хронически. Инфекция обычно распространяется из первичного очага, который находится либо в крестце, либо в области суставных поверхностей подвздошной кости. Поражение может быть как односторонним, так и двусторонним.
Пациенты с сакроилеитом предъявляют жалобы на боли неясной локализации в области таза, а также по ходу седалищного нерва. У детей возможны отраженные боли в коленном и тазобедренном суставе. Наблюдается скованность, поскольку больные сакроилеитом стараются щадить пораженную область при движениях. В ряде случаев возможны вторичные деформации в виде сколиоза и уменьшения поясничного лордоза. При пальпации выявляется умеренная болезненность. Местная температура повышена при туберкулезном сакроилеите. Через некоторое время возникает инфильтрация мягких тканей над очагом воспаления.
В ¾ случаев туберкулезный сакроилеит осложняется формированием натечных абсцессов в области бедра. При этом почти половина натечников сопровождается образованием свищей. На рентгенограмме при сакроилеите определяется выраженная деструкция в области подвздошной кости или крестца. Секвестры могут занимать треть и более пораженной кости. Контуры сустава размыты, края изъедены. В некоторых случаях наблюдается частичное или полное исчезновение суставной щели.
Лечение сакроилеита проводится в условиях туберкулезного отделения. Выполняется иммобилизация, назначается специфическая консервативная терапия. В отдельных случаях туберкулезного сакроилеита показана хирургическая операция – резекция крестцово-подвздошного сочленения.
Сакроилеит при сифилисе
При вторичном сифилисе сакроилеит развивается редко и обычно протекает в виде артралгии, быстро проходящей под влиянием специфической антибиотикотерапии. При третичном сифилисе может наблюдаться гуммозный сакроилеит в виде синовита или остеоартрита. Отмечаются нерезкие боли (преимущественно ночные) и некоторая скованность из-за того, что пациент щадит пораженную область.
При синовите изменения на рентгенограмме не выявляются. При остеоартрите рентгенологическая картина может значительно различаться – от незначительных изменений до частичного или полного разрушения суставных поверхностей. Лечение сакроилеита специфическое, в условиях кожно-венерологического отделения. Следует отметить, что в настоящее время третичный сифилис встречается очень редко, поэтому такой сакроилеит относится к категории мало распространенных.
Сакроилеит при бруцеллезе
Обычно поражение суставов при бруцеллезе носит преходящий характер и протекает в виде летучих артралгий. Однако в некоторых случаях наблюдается стойкое, длительное, трудно поддающееся лечению воспаление в виде синовита, перепараартрита, артрита или остеоартрита. При этом сакроилеит наблюдается достаточно часто (42% от общего числа поражений суставов).
Сакроилеит при бруцеллезе может быть как односторонним, так и двусторонним. Пациент с сакроилеитом предъявляет жалобы на болезненность в крестцово-подвздошной области, усиливающуюся при движениях, особенно – при разгибании и сгибании позвоночника. Отмечается ригидность и скованность. Выявляется положительный симптом Ласега (симптом натяжения) – появление или усиление боли по задней поверхности бедра в момент, когда пациент поднимает выпрямленную ногу. На рентгенограмме при бруцеллезном сакроилеите изменений нет даже при наличии выраженной клинической симптоматики.
Лечение сакроилеита обычно консервативное. Проводится специфическая терапия с использованием нескольких антибиотиков, назначается вакцинотерапия в сочетании с противовоспалительными и симптоматическими средствами. При подостром и хроническом сакроилеите показана физиотерапия и санаторно-курортное лечение.
Асептический сакроилеит
Асептический сакроилеит может наблюдаться при многих ревматических заболеваниях, в том числе – при псориатическом артрите и болезни Рейтера. Двусторонний сакроилеит имеет особое диагностическое значение при болезни Бехтерева, поскольку рентгенологические изменения в обоих крестцово-подвздошных сочленениях в этом случае выявляются на начальных стадиях – еще до формирования сращений между позвонками. Характерная для сакроилеита рентгенологическая картина в таких случаях обеспечивает раннюю постановку диагноза и позволяет начать лечение в максимально благоприятный для этого период.
На первой стадии сакроилеита на рентгенограмме определяется умеренный субхондральный склероз и расширение суставной щели. Контуры сочленений нечеткие. На второй стадии сакроилеита субхондроз становится выраженным, суставная щель сужается, определяются единичные эрозии. На третьей формируется частичный, а на четвертой – полный анкилоз крестцово-подвздошных суставов.
Клинические проявления сакроилеита неяркие. Сакроилеит при болезни Бехтерева сопровождается слабой или умеренной болью в ягодицах, отдающей в бедро. Боли усиливаются в покое и ослабевают при движениях. Пациенты отмечают утреннюю скованность, исчезающую после физической нагрузки.
При выявлении характерных для сакролеита изменений на рентгеновских снимках проводится дополнительное обследование, включающее в себя специальные функциональные пробы, рентгенографию позвоночника и лабораторные исследования. При подтверждении диагноза сакроилеит назначается комплексная терапия: нестероидные противовоспалительные препараты, лечебная физкультура, физиотерапия, санаторно-курортное лечение.
Сакроилеит неинфекционной природы
Строго говоря, неинфекционные поражения крестцово-подвздошного сочленения не являются сакроилеитом, поскольку таких случаях наблюдаются либо артрозные изменения крестцово-подвздошном суставе, либо воспаление крестцово-подвздошной связки. Однако в клинической практике в подобных случаях нередко выставляется диагноз «сакроилеит неясной этиологии».
Такие патологические изменения могут быть обусловлены предшествующими травмами, постоянной перегрузкой сустава вследствие беременности, занятий спортом, ношения тяжестей или сидячей работы. Риск развития данной патологии возрастает при нарушении осанки (увеличении угла пояснично-крестцового перехода), клиновидном диске между крестцом и пятым поясничным позвонком, а также при незаращении дуги пятого поясничного позвонка.
Пациенты предъявляют жалобы на приступообразную или спонтанную боль в области крестца, обычно усиливающуюся при движениях, длительном стоянии, сидении или наклонах кпереди. Возможна иррадиация в поясницу, бедро или ягодицу. При осмотре выявляется слабая или умеренная болезненность в области поражения и некоторая скованность. В отдельных случаях развивается утиная походка (расшатывание из стороны в сторону при ходьбе). Патогномоничным является симптом Фергасона: пациент встает на стул сначала здоровой, а затем больной ногой, после чего сходит со стула, опуская сначала здоровую, а потом больную ногу. При этом возникает боль в области крестцово-подвздошного сочленения.
При артрозе на рентгенограмме наблюдается сужение суставной щели, остеосклероз и деформация сустава. При воспалении связки изменения отсутствуют. Лечение направлено на устранение воспаления и болей. Назначаются НПВП и физиотерапевтические процедуры, при выраженном болевом синдроме выполняются блокады. Больным рекомендуют ограничить физическую нагрузку. Беременным, страдающим сакроилеитом, показано ношение специальных бандажей для разгрузки пояснично-крестцового отдела.
1. Сакроилеиты: диагностические капканы / Слободин Т.Н. // Международный неврологический журнал - 2016 - №7
Аксиальный спондилоартрит
Аксиальный спондилоартрит – это хроническое воспалительное заболевание с преимущественным поражением позвоночника и крестцово-подвздошных суставов. Патология развивается при сочетанном влиянии наследственных факторов и триггеров внешней среды. Болезнь проявления интенсивными болями в спине и области таза, скованностью движений, контрактурами и деформациями аксиального скелета. Для диагностики назначают рентгенографию и МРТ костей, УЗИ суставов, анализы острофазовых показателей. Лечение заболевания включает фармакотерапию (НПВС, гормоны, генно-инженерные препараты) в сочетании с методиками физиотерапии и ЛФК.

Распространенность аксиального спондилоартрита среди взрослых колеблется от 0,02% до 2%, что зависит от степени распространенности гена HLA-B27 в популяции. В России патология поражает 0,1-0,2% населения, максимальная частота наблюдается у жителей северных регионов. Пик встречаемости спондилоартрита приходится на возрастную группу 25-35 лет, причем до 20% случаев болезни дебютируют у подростков. Мужчины болеют в 3-6 раза чаще женщин, хотя последние научные исследования в ревматологии свидетельствуют об уменьшении половых различий.
Причины
Этиологическая структура аксиального спондилоартрита до сих пор не установлена. Ведущая роль в развитии заболевания отводится наследственной предрасположенности – носительству генов, которые повышают риск патологических иммунных реакций и аутоиммунных патологий. Наиболее изучен вклад HLA-B27, который составляет до 23% в структуре генетического риска ревматических заболеваний суставов. Также выделяют дополнительные гены: IL1, ERAP1, IL23R и KIF21B.
Патология имеет мультифакториальное происхождение, поэтому наличие определенных генов не может быть самостоятельной причиной начала заболевания. Большое значение имеют влияния внешней среды, которые выступают триггерами поражения аксиального скелета и периферических суставов. К ним относят травмы, переохлаждения, психоэмоциональные стрессы. Определенную роль имеет антигенная стимуляция при наличии хронических очагов инфекции.
Патогенез
Патологический процесс начинается в местах прикрепления связок, сухожилий и суставных капсул к костям. Сначала в опорно-двигательном аппарате возникают очаги воспаления, которые преимущество локализованы в аксиальном отделе скелета. Вторым этапом заболевания является образование синдесмофитов – вертикальных костных выростов на телах позвонков. Они формируются в участках хронического воспаления, которые становятся причиной остеопролиферации.

Аксиальные спондилоартриты подразделяются на 2 большие категории с учетом рентгенологической картины. Если поражение позвоночника сопровождается сакроилеитом, такой вид болезни называют анкилозирующим спондилитом. В противном случае говорят о нерентгенологичсеком аксиальном спондилоартрите. Практическую ценность для ревматологов имеет классификация болезни по клиническим проявлениям, которой выделяют 3 последовательные стадии:
- Ранняя (нерентгенологическая). На этом этапе болевой синдром не сопровождается патологическими изменениями на рентгенограммах, однако есть достоверные МРТ-признаки суставного поражения.
- Развернутая. При рентгенографии таза определяется односторонний или двусторонний сакроилеит. В то же время при исследовании позвоночника нет значимых структурных изменений.
- Поздняя. Характеризуется сочетанными рентгенологическими признаками поражения таза (сакроилеит) и позвоночника (синдесмофиты).
При углубленной диагностике используется индекс ASDAS, согласно которому выделяют низкую, умеренную, высокую и очень высокую активность заболевания. По иммунологическим характеристикам выделяют HLAB27-позитивный и HLAB27-негативный варианты спондилоартрита. Для оценки двигательной активности пациентов используют функциональные классы от I до IV с учетом степени сохранности трудоспособности и непрофессиональной деятельности.
Симптомы аксиального спондилоартрита
Первым признаком болезни у большинства пациентов выступает боль в спине, особенно в области поясницы. Она имеет хронический характер, длится несколько месяцев подряд или с перерывом. Болевой синдром начинается без видимой причины. Сначала он имеет невысокую интенсивность и существенно не нарушает активность пациента, со временем симптомы нарастают. Боли усиливаются при длительном нахождении в одном положении, уменьшаются после физической активности.
Для аксиального спондилоартрита характерны болевые приступы в предутренние часы, которые нарушают сон пациента, вынуждают его просыпаться и принимать лекарства. По утрам наблюдается скованность в спине и крупных суставах. Симптоматика сопровождается болью в области ягодиц, которая сначала является попеременной, по мере прогрессирования болезни становятся двусторонней.
Многие пациенты жалуются на боли в коленных и голеностопных суставах, вызванные периферическими артритами. Вследствие воспаления в месте прикрепления ахиллова сухожилия во время ходьбы возникают сильные боли в области пяток. В редких случаях первым проявлением болезни выступает поражение глаз, шелушащиеся псориатические бляшки на коже, боли в животе и диспепсические расстройства как симптомы ВЗК.
При длительном существовании заболевания возникают нарушения осанки, обусловленные анкилозом позвоночника. У пациентов отмечаются характерные позы «просителя» и «гордеца». Из-за поражения тазобедренных суставов больные хромают, либо у них возникают «утиная походка». Многие жалуются на невозможность продолжения работы по специальностям, которые требуют физической силы, подвижности и выносливости.
Осложнения
Типичное последствие аксиального спондилоартрита – анкилоз и контрактуры суставов, которые значительно ограничивают подвижность пациента. Вследствие этого нарушается трудоспособность, больные ограничены в выборе профессий, спортивных занятиях и активном проведении досуга. При длительном существовании болезни развивается системный остеопороз, подвывих в атлантоаксиальном суставе, шейно-грудной кифоз.
Клиническая картина заболевания зачастую осложняется внескелетными проявлениями, которые являются результатом патологических иммуновоспалительных процессов. Характерно поражение органа зрения в виде увеита, манифестация псориаза, вовлечение в процесс почек по типу IgA-нефропатии. У части пациентов наблюдаются воспалительные заболевания кишечника: болезнь Крона, неспецифический язвенный колит.
Одним из наиболее опасных осложнений является поражение аорты и развитие аортальных пороков сердца, которые завершаются сердечно-сосудистой недостаточностью. Часть пациентов страдают от жизнеугрожающих форм аритмии. Длительно существующая нефропатия зачастую переходит в хроническую почечную недостаточность. Со временем у большинства больных развивается вторичный системный амилоидоз.
Диагностика
Подозрение на аксиальный спондилоартрит требует комплексного обследования у врача-ревматолога, которое включает сбор анамнеза, физикальный осмотр, проведение лабораторно-инструментальных методов исследования. Для корректной постановки диагноза используют международные критерии ASAS, которые внедрены в практику в 2009 году. В процессе диагностики проводятся следующие методы:
- Функциональные тесты. Чтобы определить анкилоз поясничного отдела позвоночника, проводят измерение бокового сгибания и модифицированный тест Шобера. Наличие шейного кифоза оценивают с помощью измерения расстояния от затылка до стены в положении стоя. Скованность в ТБС определяют по сужению расстояния между лодыжками менее 100 см при максимально возможном разведении ног.
- Рентгенография. Инструментальную диагностику начинают с рентгенологического исследования костей таза и позвоночника. По его результатам определяют наличие и степень сакроилеита, разрастание остеофитов в позвонках. По показаниям проводят рентгенографию тазобедренных, коленных и других суставов.
- МРТ таза. Исследование показывает активный воспалительный процесс в области крестцово-подвздошных сочленений, которое характерно для первой стадии сакроилеита. Активность воспаления оценивают по силе гиперинтенсивного сигнала в Т1 режиме, что соответствует отеку костного мозга.
- УЗИ суставов. Ультразвуковая диагностика проводится как дополнительный метод при воспалительном процессе в тазобедренных суставах, голеностопе и других участках опорно-двигательной системы. Эхосонография информативна для диагностики энтезитов, которые плохо выявляются другими методами инструментальной визуализации.
- Лабораторная диагностика. Для оценки степени активности аксиального спондилоартрита проводится клинический анализ крови с измерением СОЭ, исследование остров фазовых показателей, развернутый биохимический анализ крови. Для определения пациентов из группы риска выполняется анализ на HLA-B27.
Дифференциальная диагностика
Для постановки диагноза необходимо исключить ревматоидный артрит и другие системные заболевания соединительной ткани, которые сопровождаются поражением суставных сочленений. При появлении симптоматики вскоре после перенесенной инфекции проводится дифференциальная диагностика с реактивным артритом и синдромом Рейтера. Интенсивные боли в спине требуют дифференцировки с остеохондрозом, межпозвоночной грыжей, переломами позвонков.

Лечение аксиального спондилоартрита
Фармакотерапия
Лечебные мероприятия направлены на купирование болевого и воспалительного синдрома, повышение подвижности в суставах, замедление деструктивных повреждений костной ткани. Длительный прием медикаментов – основной принцип эффективного лечения спондилоартритов. Схема фармакотерапии подбирается индивидуально для каждого пациента. Чаще всего используют следующие группы препаратов:
Реабилитация
Для поддержания адекватного уровня физической активности пациентам рекомендуют систематические занятия ЛФК. Упражнения уменьшают интенсивность болевого синдрома, замедляют образование анкилоза позвоночника, повышают работоспособность. Хороший эффект оказывает физиотерапевтическое лечение: чрескожная электростимуляция, акупунктура, бальнеотерапия. По назначению врача возможно проведение мануальной терапии.
Прогноз и профилактика
Заболевание протекает более благоприятно, по сравнению с ревматоидным артритом, и продолжительность жизни пациентов существенно не отличается от средней в популяции. При этом большинство больных сталкиваются с функциональной недостаточностью суставов разной степени выраженности, вплоть до инвалидности. Меры первичной профилактики аксиального спондилоартрита не разработаны, что связано с неясностью его этиопатогенеза.
1. Последние достижения и перспективы терапии аксиального спондилоартрита (анкилозирующего спондилита)/ Ш.Ф. Эрдес / Современная ревматология. – 2021. – №2.
2. Аксиальный спондилоартрит: современный взгляд на концепцию и эволюцию болезни / Д.Г. Румянцева, Ш.Ф. Эрдес / Современная ревматология. – 2019. – №4.
4. Анкилозирующий спондилит и нерентгенологический аксиальный спондилоартрит, две стадии одной болезни?/ Д.Г. Румянцева, Т.В. Дубинина, А.Б. Демина, О.А. Румянцева// Терапевтический архив. – 2017. – №5.
Сакроилеит: причины, симптомы, лечение
Сакроилеит — это процесс воспаления, который возникает из-за травмы, тяжелых физических нагрузок на суставы и локализуется в крестцово-подвздошном сочленении. Часто нагрузки происходят во время ходьбы, спортивных тренировок или тяжелой физической работы. Может возникать в результате образования опухолей, врожденных аномалий и т. п. Больной при этом чувствует боль внизу спины.
Патология может возникнуть самостоятельно или быть симптомом аутоиммунных и инфекционных болезней. Обычно воспаление крестцово-подвздошного сочленения возникает с одной стороны. Двустороннее поражение наблюдается при бруцеллезе, туберкулезе или как проявление болезни Бехтерева.
Выделяют несколько видов заболевания, которые определяются распространенностью процесса, этиологией и характером течения.
По этиологии воспаление бывает:
- неспецифическое инфекционное — протекает остро, часто возникает при остеомиелите, попадании в сустав синегнойных палочек, стафилококков, стрептококков, энтеробактерий;
- специфическое инфекционное — может быть острым хроническим, вызывается бруцеллой, микобактериями туберкулеза, трепонемой;
- инфекционно-аллергическое — протекает остро, длится до 6 месяцев, возникает при урогенитальных и кишечных инфекциях, но патоген не обнаруживается в суставах;
- ревматическое — течение хроническое, тяжелое, прогрессирующее, возникает при ревматических патологиях (подагра, болезнь Уиппла и т. п.), приводит к выраженной боли, деформации сочленений или инвалидности;
- неинфекционное — возникает вследствие травм, малоподвижного образа жизни, перегрузок.
Виды сакроилеита:
- гнойный острый — начинается внезапно, считается самым опасным, так как инфекция может проникнуть в спинной мозг;
- подострый — гной отсутствует, наблюдаются сильные болевые ощущения, нарушения ходьбы;
- хронический — протекает со слабой симптоматикой, со временем боль усиливается, доставляя серьезный дискомфорт больному, возникает при аутоиммунных нарушениях и инфекционных патологиях длительного течения.
По локализации воспалительный процесс бывает:
- односторонний — поражает левый или правый крестцово-подвздошный сустав;
- двухсторонний — поражены оба сочленения.
Согласно активности и распространенности, сакроилеит имеет такие формы:
- — легкая форма реактивной природы, при которой воспаляется синовиальная оболочка сочленения. Если в полости сустава скапливается гной, воспаление протекает тяжело и остро;
- остеоартрит — хронический процесс, поражающий все структуры сочленения, а также кости, связки и мышцы;
- панартрит — острое воспаление (гнойное), которое затрагивает все оболочки сустава, сухожилия и связки, кости, мягкие ткани.
Этиология
Воспаление крестцово-подвздошного сустава бывает первичным или вторичным.
Первичный сакроилеит может быть вызван беременностью, травмами и новообразованиями, которые дали метастазы в близко расположенные ткани. Воспалительный процесс может спровоцировать инфекция в области поясницы или таза.
Вторичный сакроилеит возникает при инфекциях или ревматических заболеваниях. Патология развивается на фоне артрита, бруцеллеза, псориаза, сифилиса, спондилоартрита, туберкулеза. Перечисленные заболевания приводят к нагноению тканей, что негативно сказывается на суставах.
Самые распространенные причины заболевания:
- переломы, разрывы сухожилий, связок;
- наличие метастазов, кист;
- флегмоны, абсцессы, сифилис;
- регулярные тяжелые нагрузки;
- подвывих, вывих сухожилия, неполное сращение крестца;
- нарушение метаболизма и кровообращения из-за сидячего образа жизни;
Энтеропатический сакроилеит диагностируется у пациентов с аутоиммунными заболеваниями хронического течения: болезнью Крона, неспецифическим язвенным колитом и т. п.
Часто воспаление возникает на фоне синдрома Рейтера (в 30–50 % случаев) и поражает левый или правый сустав. Двухстороннее воспаление возникает по причине болезни Бехтерева — анкилозирующем спондилоартрите.
В 50 % случаев сакроилеит диагностируют у больных с псориазом. Патология протекает бессимптомно, иногда сопровождается симптомами болезни Бехтерева.
Редко воспаление возникает при вторичном сифилисе, чаще — при третичном. Протекает в виде остеоартрита или синовита. При туберкулезе сустав поражается в 40 % случаев, имеет одностороннюю локализацию.
Острое гнойное воспаление возникает при проникновении патогена в полость сустава с током крови или при травмах, протекает с яркой клинической картиной. Подострый гнойный сакроилеит развивается медленно, симптоматика умеренная. Только через 2-3 недели врач может заметить на рентгене изменения. Чаще встречается хроническая форма патологии, вызванная инфекцией, например, микобактериями туберкулеза, бруцеллой.
Со временем воспаление затрагивает синовиальную оболочку, связки, ткани, сухожилия. В результате разрушаются суставные поверхности и кости, нарушается кровообращение, иннервация. Без лечения патология приводит к частичной или полной инвалидности.
Заболевание протекает в три стадии:
- первая — больной практически не замечает симптомов сакроилеита, патологические изменения обратимы;
- вторая — затрудняется подвижность в нижнем позвоночном отделе, искривляется поясничная зона;
- третья — на рентгене виден анкилоз подвздошных костей и крестца. Нервные корешки сжаты, позвонки смещены, может развиться радикулит, повышение АД, судороги, приступ удушья.
Без негативных последствий устранить воспалительный процесс можно на первой стадии. В остальных случаях терапия направлена на сохранение функций сустава.
Признаки и симптомы сакроилеита
Основным признаком воспаления является боль разного характера в области крестца. Она возникает внезапно, становится постоянной, усиливается при сидении, наклонах, движении, скрещивании ног.
Гнойный сакроилеит отличается острыми симптомами:
- интоксикации;
- повышением температуры;
- сильными болевыми ощущениями внизу спины.
Если сакроилеит возник на фоне системных патологий, у больного отмечаются такие симптомы:
- резкое усиление боли при продолжительном отдыхе и во время сна;
- уменьшение болевого синдрома при движении, физических нагрузках;
- после пробуждения наблюдается ограниченность движений;
- беспокоит интенсивная боль, которая отдает в бедро, ягодицы, пах.
При инфекционном поражении сустава возникают такие признаки сакроилеита:
- боль в пояснице, иррадиирующая в ногу;
- припухлость тканей, повышение температуры кожи, гиперемия;
- усиление болевого синдрома при отводе ноги в сторону, движениях, надавливании на область поражения.
Симптоматика будет отличаться в зависимости от типа заболевания.
Неспецифический гнойный сакроилеит сопровождается слабостью, дергающей, режущей болью, которая ослабевает с поджатыми ногами, интоксикацией, увеличением температуры.
Туберкулезная форма прогрессирует медленно и может сопровождаться такими симптомами:
- тупая боль непонятной локализации в малом тазу, иррадиирует в бедро, колено;
- скованность;
- повышение температуры до 37,5 °C;
- припухлость, покраснение кожи в пораженной области.
Сифилитическое воспаление может проявляться скованностью нижней части спины и слабыми болями в ночное время.
Бруцеллезная форма сопровождается:
- болью в крестце и суставах, которая усиливается при выпрямлении ноги, движении;
- мышечным напряжением;
- скованностью позвоночника.
Асептический сакроилеит вызывает слабый болевой синдром в ягодицах, бедре, скованность позвоночника, уменьшение боли при нагрузках и движении.
У больных с неинфекционным воспалением могут возникать дискомфортные ощущения в пояснице, бедрах, нарушаться подвижность в суставах, развиваться сколиоз. Некоторые начинают хромать по-утиному.
Особенности течения сакроилеита при беременности
В связи с повышенной нагрузкой на тазовые кости беременные женщины часто сталкиваются с воспалением суставов. Сакроилеит не является противопоказанием к вынашиванию плода и родам. Дети рождаются абсолютно здоровые. Но сильные боли и нарушение двигательной активности значительно снижают качество жизни, поэтому женщина обязательно должна обратиться к врачу. Особенно, если причиной воспаления служат инфекционные, аутоиммунные или системные заболевания, требующие незамедлительного лечения.
Особенности сакроилеита у детей
У детей патологию на I степени многие путают с острым аппендицитом или инфекцией. Симптоматика слабо выраженная, но может усугубляться со временем.
У детей воспаление проявляется повышенным газообразованием, нерегулярными испражнениями, интоксикацией, болью в спине и ягодицах, спазмами в мышцах спины.
У ребенка может развиться сколиоз, хромота. Дети «подволакивают» ногу, принимают вынужденное положение: лежа на спине с выпрямленными конечностями. Родители обязательно должны показать ребенка детскому ортопеду-травматологу.
Сакроилеит: последствия и осложнения
Без своевременного лечения патология приводит к ряду серьезных осложнений, среди которых:
- отмирание и разрушение тканей в результате нарушения кровообращения;
- проникновение гноя в позвоночный канал, поражая спинной мозг, малый таз;
- ограничение подвижности конечности и сочленения с последующим разрушением и инвалидностью.
Заболевание может негативно влиять на функции мочевыделительной системы, почек, сфинктера прямой кишки.
Диагностика сакроилеита
На первом приеме врач собирает анамнез, опрашивает и осматривает пациента, проводит тесты Ласега и Ферсона. Основным методом диагностики сакроилеита является рентген. При проведении процедуры определяется степень поражения по таким признакам:
- I — суставная щель не изменена;
- II — суставная щель сужена;
- III — видны костные «перемычки», эрозии, щель сужена, присутствуют частичный анкилоз и склероз;
- IV — щель зарастает, анкилоз полный.
Если рентген не дал необходимых сведений, назначают дополнительные исследования, включающие:
- МРТ;
- КТ;
- биохимический и общий анализ крови;
- ПЦР-диагностику, серологический, иммуноферментный анализ.
При движении выпрямленной конечностью отмечается боль ниже поясницы, мышечное сокращение. Подобные симптомы на осмотре говорят о воспалительном процессе в крестцово-подвздошном суставе.
Лечение сакроилеита
Процесс лечение сакроилеита состоит из двух этапов. Сначала терапия направлена на то, чтобы ликвидировать болевые ощущения, а потом — необходимо восстановить функции сустава.
Чтобы убрать очаг воспаления, врач назначает медикаментозные препараты:
- обезболивающие;
- глюкокортикоиды;
- миорелаксанты;
- хондропротекторы;
- анестетики и анальгетики;
- иммуносупрессоры;
- антибиотики;
- противотуберкулезные препараты;
- гормональные и негормональные противовоспалительные средства.
Для сохранения подвижности сочленения и устранения негативных изменений, показана физиотерапия, включающая такие методы:
- электрофорез;
- ультрафонофорез;
- магнитотерапию;
- парафинотерапию;
- грязелечение;
- лечебный массаж и ЛФК.
Полностью избавиться от заболевания возможно только на первой стадии, в остальных случаях упор делается на сохранение функций сустава.
Операции при сакроилеите
Хирургическое лечение сакроилеита назначают при гнойной форме. Во время вмешательства удаляются разрушенные ткани и структуры сустава, гной, проводится дренирование и накладывание стерильной повязки.
При грубых повреждениях сочленения используется метод стабилизации сустава с помощью металлоконструкций и имплантатов.
Контроль излеченности
Эффективность терапии определяется снижением выраженности симптоматики спустя 7–10 дней медикаментозной терапии. При ревматическом сакроилеите лечение проходит под постоянным контролем врача-ревматолога. Успех лечения зависит от стадии и причины воспаления. В 70–90 % случаев патология полностью излечивается при I степени поражения.
Профилактика сакроилеита
Чтобы не допустить развития заболевания, придерживайтесь таких правил:
- избегайте травм и повреждений;
- занимайтесь спортом;
- не перегружайте позвоночник;
- укрепляйте иммунитет;
- при сидячей работе разминайтесь каждые 2-3 часа;
- вовремя лечите инфекционные и системные патологии;
- при хронических заболеваниях регулярно посещайте врача и следуйте его рекомендациям.
Не терпите боль. При возникновении первых симптомов покажитесь врачу.
Источники
Вопрос-Ответ
Что такое двусторонний сакроилеит?
Двухсторонний сакроилеит — поражение крестцово-подвздошного сустава справа и слева. К симптомам сакроилеита относятся болевые ощущения внизу спины. При двухстороннем сакроилеите присутствует двусторонний характер боли. Заболевание лечению не подлежит, но можно приостановить поражение сустава. Процесс проходит под наблюдением врача-ревматолога после обследования КТ. Основными методами диагностики является рентгенограмма, однако с ее помощью возможно диагностировать сакроилеит на более поздних сроках. С помощью более чувствительных методов, таких как МРТ и КТ, можно увидеть ранние признаки.
Как лечить двусторонний сакроилеит?
Чаще всего двусторонний сакроилеит развивается на фоне слабой системы соединительных тканей и заболеваний, которые провоцируют разрушение структуры суставных поверхностей. Это вызывает острый болевой синдром, и нарушение функции. Ревматологи назначают медикаментозное лечение и дают рекомендации по физиотерапевтическим процедурам: электропроцедуры, магнитотерапия, иглорефлексотерапия, массаж.
Может ли сакроилеит пройти сам?
Течение сакроилеита сопровождается болью в пояснице даже в состоянии покоя. Патология не лечится, можно только приостановить процессы разрушения. Нелеченный сакроилеит влечет за собой тяжелые последствия. Чтобы болезнь не привела к осложнениям и инвалидизации, необходимо соблюдать рекомендации ортопеда-травматолога, ревматолога.
Статья носит информационно-ознакомительный характер. Пожалуйста, помните: самолечение может вредить вашему здоровью.

Врач ортопед-травматолог высшей категории

Заведующий отделением травматологии и ортопедии в стационаре, врач ортопед-травматолог второй категории, кандидат медицинских наук
Какой врач лечит сакроилеит?
В зависимости от причины возникновения, лечением заболевания занимается врач-ревматолог, вертебролог, ортопед-травматолог. Может потребоваться консультация терапевта, невролога или оперативное лечение.
Пройти комплексную диагностику и эффективное лечение сакроилеита в Киеве вы сможете в нашей клинике МЕДИКОМ, в подразделениях на Оболони и Печерске. Обращайтесь к нам, чтобы получить гарантированную профессиональную помощь.

Область соединения таза с позвоночником испытывает значительную нагрузку при движении и смене положений тела. Поэтому воспалительный процесс крестцово-подвздошного сочленения сустава, или сакроилеит, встречается достаточно часто. Его обозначение в Международном классификаторе болезней МКБ-10 – M46.1. Заболевание может иметь самостоятельный характер или выступать побочным эффектом опухолевых процессов, инфекционных или аутоиммунных проблем. Значительное число случаев поясничного сакроилеита отмечается у больных, которым ранее был диагностирован туберкулез или сифилис. В зависимости от причины, вызвавшей появление болезненных симптомов, различают характер и степень выраженности воспалительного процесса.
Причины возникновения
Воспалительный процесс крестцово-подвздошного соединения костной ткани может быть первичным или вторичным. Первый представляет собой локальный патологический процесс между позвоночным столбом и костями таза. Его провоцируют опухолевые клетки, инфекции и последствия невылеченных травм. Вторичная форма считается побочным явлением инфицирования или развития патологии соединительной ткани, вследствие которой возникают ревматические заболевания.
Развитие первичного сакроилеита чаще вызывают:
- травмы мышечной и костной ткани в области поясничного и крестцового отдела;
- доброкачественные и злокачественные новообразования в нижней части спины, давшие метастазы в расположенные рядом ткани;
- инфицирование области таза и поясницы, последствия гнойных скоплений и повреждений кожного покрова.
Согласно медицинской статистике первичные опухоли чаще вызваны метастазами из других органов: легких, кишечника или репродуктивной системы. В области суставного соединения таза и позвоночника опухолевый процесс возникает сравнительно реже. Наличие метастаз свидетельствует о длительном развитии заболевания и указывает на его хронический характер.
Вторичный сакроилеит тазобедренного сустава обычно вызван такими патологиями, как разновидности артрита, псориаз, спондилоартрит, инфекционные заболевания: туберкулез, сифилис, бруцеллез. Каждый из перечисленных болезненных процессов становится причиной нагноения тканей, которое катализируют возбудители инфекционных заболеваний. При наличии признаков ревматизма у пациента наблюдается асептический воспалительный процесс, оказывающий негативное влияние на состояние костной ткани и суставов.
Симптомы
Первый признак заболевания, дающий знать о патологическом процессе в пояснице, – выраженные болевые ощущения. Их интенсивность и степень проявления зависят от причины, вызвавшей воспалительный процесс суставного соединения.
В случае если сакроилеит вызван развитием системных заболеваний, пациенты жалуются на:
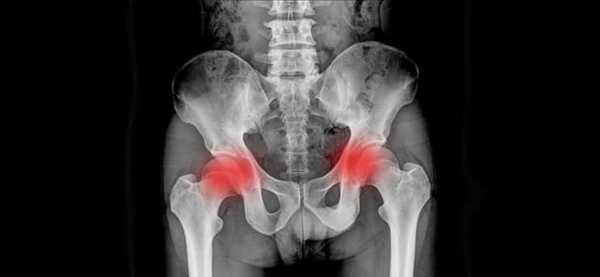
- двусторонний характер боли (при двухстороннем сакроилеите), указывающий на поражение крестцово-подвздошного соединения справа и слева от позвоночника;
- интенсивную боль в пояснице, иррадирующую в ягодицы, паховую область или в ткани бедра;
- резкое возрастание болевого синдрома в период ночного сна или продолжительного покоя;
- уменьшение неприятных ощущений при интенсивной двигательной активности и физической нагрузке;
- ограниченность движений в утреннее время сразу после пробуждения.
Если развитие воспаления в суставах вызвано инфекционными процессами в организме, пациенты отмечают такие симптомы, как:
- одностороннее поражение крестцово-подвздошного сустава справа или слева от позвоночника (односторонний сакроилеит);
- интенсивная боль в области поясницы, иррадирующая в ногу;
- усиление болевых ощущений при возрастании двигательной активности, при надавливании на сустав или попытках отвести ногу в сторону;
- уменьшение интенсивности болевых ощущений при длительном отдыхе;
- припухлость тканей в области крестца, выраженная гиперемия и повышение температуры кожных покровов.
При развитии нагноения пациенты жалуются на дергающий характер боли, что позволяет врачу точно диагностировать сакроилеит и принять меры по его устранению. Если воспалительный процесс при сакроилеите вызван травмой костных тканей, обследование организма может выявить переломы костей таза и повреждения мышечных волокон.
Факторы риска
В большинстве случаев воспаление крестцово-подвздошного сустава диагностируется:
- при наличии незалеченных травматических поражений в области поясницы;
- при отказе пациента от лечения сложных инфекционных заболеваний;
- в случае развития опухолевых процессов в органах таза и брюшины;
- при снижении иммунитета вследствие перенесенных тяжелых заболеваний;
- в случае врожденных или приобретенных патологий сустава.
Перечисленные ситуации указывают на необходимость регулярного профилактического осмотра и посещения врача при любых признаках развития патологических процессов в области поясницы, костных сочленений таза и позвоночника. Это позволит обнаружить заболевание на ранней стадии и добиться 100% избавления от его опасных симптомов.
С целью выработки более эффективной тактики лечения используются следующие способы классификации:
- в зависимости от области поражения сустава различают синовит (затронут внутренний слой суставной сумки), остеоартрит (заболевание коснулось хрящевой ткани) и панартрит, когда воспалительный процесс поразил весь сустав;
- с учетом характера и особенностей протекания пациентам диагностируется гнойный, подострый или хронический сакроилеит. Первый случай чаще выступает результатом травматического поражения тканей, а третий — следствием инфицирования организма. Подострый сакроилеит занимает промежуточное положение между острой и хронической стадией, отличаясь от последней более выраженными симптомами.
Осложнения сакроилеита 2 и 3 степени
Дальнейшее развитие воспалительного процесса без надлежащего лечения и контроля специалиста становится причиной целого ряда патологических состояний:
- нагноение может захватить здоровые ткани бедра, спины и нижних конечностей;
- воспаление сустава ухудшает питание тканей, что может стать причиной их постепенного отмирания и разрушения;
- развитие заболевания нередко выступает фактором ограничения подвижности сустава и конечности;
- нарушение в работе суставного сочленения нередко является причиной его разрушения с последующим обездвиживанием пациента.
Также вследствие патологии сустава возрастает риск развития остеопороза.
Когда следует обратиться к врачу
Появление резких болевых ощущений в пояснице, которые сопровождаются воспалением тканей и ограничением подвижности суставов, должно стать немедленным поводом для визита в клинику. К назначению диагностических мероприятий могут быть подключены ортопед, ревматолог, вертебролог или травматолог, если развитие тазобедренного сакроилеита стало последствием травматического поражения тканей мышц и суставов.
С высокой точностью установить область локализации воспаления и степень поражения сустава позволяют следующие диагностические мероприятия:
- общий анализ и биохимия крови на предмет наличия ревматоидного фактора и повышения СОЭ вследствие воспалительного процесса;
- рентгенография, компьютерная и магнитно-резонансная томография. Необходимы для установления факта разрушения хрящевой ткани, эрозии костей, воспаления мышечных волокон.
Лечение
Курс медикаментозного лечения сакроилеита включает в себя прием антибиотических препаратов, противовоспалительных средств и кортикостероидов. При выборе подходящих медикаментов врач принимает во внимание возраст и общее состояние организма пациента, степень поражения сустава и особенности протекания заболевания. При диагностировании сложного гнойного воспаления показано хирургическое вмешательство.
При условии обнаружения сакроилеита на начальной стадии пациенту гарантировано полное излечение с сохранением подвижности и целостности сустава. В случае развития хронической стадии вероятность устранения симптомов напрямую зависит от степени распространения воспаления и разрушения суставного сочленения.
Профилактика заболевания
Снизить риск развития право- или левостороннего сакроилеита при наличии благоприятных факторов для его возникновения позволяют меры по укреплению иммунитета, защита позвоночника и суставов от переохлаждения, регулярные занятия физкультурой. Также большое значение имеет своевременное лечение инфекционных заболеваний и прохождение полного консервативного курса, рекомендованного квалифицированным врачом.
Как записаться на прием к ревматологу в АО «Медицина» (клиника академика Ройтберга)
Клиника расположена по адресу: ЦАО, 2-й Тверской-Ямской переулок, 10. Тем, кто едет на общественном транспорте, добраться до медицинского центра удобнее от станций метро Маяковская, Белорусская, Новослободская, Тверская, Чеховская.
Читайте также:
- Септический шок. Этиология ( причины ) септического шока. Патогенез септического шока.
- Признаки дизентерии. Клиника дизентерии. Клинические проявления дизентерии. Ректальный плевок.
- Моноканаликулярный стент, кольцевой стент при травме слезных канальцев. Применение
- КТ, МРТ при параличе голосовой складки
- Последствия отсутсвия лечения синусита (Гайморита)
