Самопроизвольный аборт
Добавил пользователь Skiper Обновлено: 29.01.2026
Наиболее частой гормональной причиной, провоцирующей самопроизвольный аборт, является недостаток прогестерона — гормона, синтезируемого желтым телом яичника в ранние сроки беременности.
О центре
Классификация самопроизвольного выкидыша
В зависимости от срока беременности, на котором произошло прерывание, выделяют ранний и поздний самопроизвольный выкидыш. Первый происходит на сроке до 10 недели беременности, второй – в сроки с 10 по 21 неделю.
Схожая классификация предполагает деление самопроизвольного аборта в зависимости от состояния плода:
- фетальный (срок до 4 недель включительно);
- эмбриональный (срок 5-9 недель включительно);
- фетальный (срок 10-21 неделя).
Симптомы и стадии самопроизвольного выкидыша (аборта)
Врачи выделяют несколько стадий самопроизвольного прерывания беременности, каждая из которых характеризуется своими симптомами.
- Угрожающий аборт (угроза прерывания беременности). Женщина ощущает ноющие боли или тяжесть в нижней части живота, напоминающие ощущения при месячных. Иногда ощущения приобретают схваткообразный характер. Кровянистые выделения отсутствуют, поскольку отслойка плодного яйца от стенок матки еще не началась.
- Аборт в ходу. Характеризуется началом отслойки плодного яйца, поэтому к усилившимся болям присоединяются кровянистые выделения из половых путей различной интенсивности вплоть до сильного кровотечения.
- Неполный аборт. В это время плод уже покинул матку, однако часть его оболочек продолжает оставаться внутри. Боли и кровотечение постепенно начинают стихать.
- Полный аборт. Матка полностью очищается, боль и кровотечение прекращаются.
Стадии самопроизвольного выкидыша не зависят от срока беременности: признаки раннего и позднего аборта идентичны, различается лишь выраженность симптомов.
Если женщина почувствовала даже небольшие признаки неблагополучия, необходимо как можно быстрее обратиться за медицинской помощью.
Осложнения
Самостоятельное прерывание беременности – это опасное состояние, которое может стать причиной прямой угрозы жизни женщины. Наиболее грозным осложнением является кровотечение, которое может стать настолько интенсивным, что пациентка не сможет добраться до врача. Немногим менее опасным осложнением может стать инфекция. Присоединение воспалительного процесса сопровождается повышением температуры, ознобом. В тяжелых случаях развивается сепсис или токсический шок.
Причины самопроизвольного выкидыша
Гормональные нарушения
Наиболее частой гормональной причиной, провоцирующей самопроизвольный аборт, является недостаток прогестерона — гормона, синтезируемого желтым телом яичника в ранние сроки беременности. В более поздние сроки (после 12 недель беременности) прогестерон вырабатывается плацентой. Основная цель прогестерона при беременности — снижение тонуса миометрия и предотвращение отторжения плодного яйца.
При дефиците прогестерона мышцы матки становятся легко возбудимы, возникает гипертонус миометрия — угроза прерывания беременности. Причины снижения уровня прогестерона многообразны — нарушение процесса овуляции, дефект формирования желтого тела, нарушение формирования плаценты, нарушения кровообращения в малом тазу и т.д. При раннем выявлении данной причины угроза прерывания легко корректируется препаратами прогестерона.
Вторым по частоте гормональным фактором, провоцирующим самопроизвольный выкидыш, является гиперандрогения — повышенный уровень мужских половых гормонов. Избыточный уровень андрогенов при беременности подавляет синтез прогестерона и эстрогенов, повышая тем самым риск прерывания беременности.
Нарушение баланса гормонов щитовидной железы — гипотиреоз, либо тиреотоксикоз также могут существенно повышать вероятность неблагоприятного исхода беременности.
Генетические аномалии
Генетические аномалии являются частыми причинами ранних самопроизвольных выкидышей. В таких случаях у формирующегося эмбриона регистрируется неправильный набор хромосом. Аномальный хромосомный набор может стать как следствием генетических нарушений одного из родителей, так и результатом единичной случайной мутации, произошедшей под влиянием вредных факторов среды Большинство хромосомных нарушений приводит к тяжелым порокам развития внутренних органов плода и являются несовместимыми с жизнедеятельностью, и в таких случаях в силу вступает естественный отбор, всеми силами способствуя прерыванию подобной беременности. Как правило, сначала происходит гибель, а затем отторжение плодного яйца из полости матки, что проявляется обильными кровянистыми выделениями. Причины хромосомных аномалий у эмбриона многочисленны — к ним относятся влияние каких-либо неблагоприятных факторов, воздействующих на организм в момент оплодотворения яйцеклетки — прием лекарственных препаратов, инфекционные процессы, влияние вредных факторов окружающей среды, радиация, употребление наркотиков и алкоголя.
Инфекционные причины.
Наибольшую опасность представляют вирусные инфекции, особенно если беременная женщина во время беременности перенесла из впервые в жизни. К таким инфекциям относится вирус простого герпеса 1 и 2 типов, краснуха, цитомегаловирус, токсоплазмоз. Значительно повышают риск прерывания беременности и инфекции, передающиеся половым путем — хламидиоз, микоплазмоз, некоторые виды уреаплазменной инфекции и т. д. Осложненное течение респираторных вирусных инфекций, особенно вируса гриппа, также могут привести к неблагоприятному завершению беременности.
Анатомические факторы.
Нарушение анатомии матки приводят к деформации полости матки, тем самым нарушая процесс имплантации плодного яйца; а в случае наступления беременности механически воздействуют на плодное яйцо, нарушая его развитие. К таким анатомическим факторам относятся врожденные аномалии развития матки — седловидная матка с деформацией полости, перегородки в матке, двурогая матка. Наиболее частым приобретенным анатомическим фактором, способствующим самопроизвольному выкидышу, является миома матки. Наибольшей опасности подвергаются женщины с миоматозными узлами больших размеров (более 5 см), множественными и аномально расположенными узлами (шеечная, перешеечная локализация), а также с миоматозными узлами, деформирующими полость матки.
Аутоиммунные нарушения, патологии системы свертывания крови
Наличие аутоиммунных заболеваний (процессов, когда собственная иммунная система выделяет антитела против своих органов и тканей) достоверно повышает риск неблагоприятных исходов беременности на ранних и поздних сроках.
Не менее опасна и патология гемостаза. Нарушение вязкости крови приводит к затруднению ее прохождения через сосуды, питающие плод. В результате нарушается развитие тканей и органов, что, в свою очередь, может стать причиной самопроизвольного прерывания беременности.
Диагностика
Диагностика прерывания беременности направлена на оценку ее стадии и определение тактики лечения. Женщину опрашивает акушер-гинеколог, фиксируя жалобы, время и условия их начала, собирая общий и гинекологический анамнез. Затем проводится осмотр на кресле и УЗИ органов малого таза для оценки состояния плодного яйца. Вспомогательная диагностика может включать анализы крови и мочи, ЭКГ и другие исследования. Диагноз самопроизвольного выкидыша ставится очень быстро, чтобы сразу же начать терапию.
Медицинский центр
МЫ РАБОТАЕМ С 1993 ГОДА!
Вот уже 26 лет мы рядом с Вами - помогаем решать проблемы Вашего здоровья безупречной работой. Наш девиз – это слова клятвы Гиппократа: "не навреди" и "лечи не болезнь, а больного".
Наши направления
Наши статьи
БАКТЕРИАЛЬНЫЙ ВАГИНОЗ И КАЧЕСТВО ЖИЗНИ ЖЕНЩИНЫ
Самопроизвольный выкидыш и замершая беременность
Радиочастотная терапия (RF-терапия)
Терапия током высокой частоты востребована во всем мире в силу высокой эффективности уже после первой процедуры, безопасности и безболезненности.
Адреса
Самопроизвольный выкидыш и замершая беременность
За последние 10 лет количество самопроизвольных выкидышей стремительно растет. Организация международной гистологической классификации (FIGO) объявила эпидемией ситуацию с повышением частоты замерших беременностей.
Самопроизвольный выкидыш – это прерывание беременности до достижения плодом жизнеспособного срока (до 22-х недель беременности и массе плода 500гр.).
Большая часть выкидышей (около 80%) происходит до 12 недель беременности. Причем, на ранних сроках до 8 недель беременности, причиной выкидыша являются хромосомные нарушения в 50% случаев. Получается, что природа отсеивает неполноценный продукт зачатия. И эти причины сложно предотвратить, особенно при наличии наследственных заболеваний. К счастью случайные поломки бывают значительно чаще, чем генетически обусловленные. Поэтому последующие беременности обычно заканчиваются благополучно. Но остальные 50% выкидышей имеют совершенно реальные и устранимые причины. Их легко можно выявить на этапе подготовки к беременности у врача гинеколога.
Какие это причины?
- хронические заболевания: воспалительные заболевания матки и придатков, синдром поликистозных яичников, миома матки, эндометриоз, пороки развития половых органов.
- инфекции: токсоплазмоз, листериоз, туберкулез половых органов, половые инфекции –хламидии, микоплазмы, уреаплазмы, сифилис.
- антифосфолипидный синдром.
- эндокринные заболевания: диабет, болезни щитовидной железы.
- нарушение обмена веществ в организме: ожирение, дефицит фолиевой кислоты, дефицит железа, витамина Д.
- мужской фактор.
Конечно, эти причины выявляются и устраняются до момента планируемого зачатия.
Существуют вредные факторы, которые могут повлиять на развитие плода на ранних этапах беременности и привести к выкидышу:
- употребление алкоголя.
- использование кофеина (4-5 чашек кофе в день).
- курение (более 10 сигарет в день).
- употребление наркотиков.
- прием медикаментов с тератогенным действием (например: аспирин, найз и другие из этой группы препаратов; противогрибковые средства; антидепрессанты; некоторые антибиотики и ряд других препаратов).
- токсины и профессиональные вредности: ионизирующее излучение, пестициды, вдыхание анестезиологических газов.
Какие признаки возможной потери беременности?
Это жалобы на боли внизу живота и пояснице, кровянистые выделения из половых путей. Необходимо обратиться к врачу для исключения внематочной беременности и проведения дополнительного обследования (теста ХГЧ, анализа крови на прогестерон, УЗИ).
На ранних сроках беременности при сомнительных данных УЗИ или подозрении на неразвивающуюся (замершую) беременность выбирается выжидательная тактика с повторением осмотра гинеколога, УЗИ, тестов через 7-10 дней. Если диагноз поставлен и факт маточной беременности подтвержден, при угрожающем выкидыше проводится сохраняющая терапия в условиях амбулаторного дневного стационара. Начавшийся выкидыш требует госпитализации в гинекологическое отделение. В случае неразвивающейся беременности проводится прерывание беременности.
В соответствии с клиническим протоколом лечения, утвержденным МЗ РФ от 07.06.2016г. предпочтение отдается медикаментозной терапии, направленной на прерывание беременности аналогами простагландинов (мизопростол) с предварительным использованием или без использования антипрогестина (мифепристона). В случае необходимости хирургического лечения (при неполном выкидыше при инфицированном выкидыше) рекомендуется использовать аспирационный кюретаж (с электрическим источником вакуума или мануальный вакуум-аспиратор). Что имеет существенное преимущество перед выскабливанием полости матки поскольку менее травматичен и может быть выполнен в амбулаторных условиях.
Все женщины, у которых произошел самопроизвольный выкидыш, нуждаются в лечении, направленном на профилактику осложнений и предотвращение повторных выкидышей. Почему необходима реабилитационная терапия?
Согласно решению XVIII Всемирного конгресса акушеров-гинекологов диагноз хронического эндометрита следует ставить абсолютно всем женщинам, перенесшим неразвивающуюся беременность. Два из трех выкидышей по мнению профессора В.Е. Радзинского обусловлены именно этим заболеванием. При исследовании материала из полости матки были выделены инфекционные возбудители: уреаплазмы, микоплазмы, стрептококки, стафилококки, кишечная палочка, вирусы (герпес, ВПЧ). Поэтому очень важно лечение провести сразу после прерывания беременности.
Если время упущено, необходимо провести дополнительную диагностику: пайпель-биопсию эндометрия с гистологическим исследованием и исследованием на инфекции, в том числе на туберкулез. Затем с учетом полученных результатов проводится симптоматическая противовоспалительная терапия (иммуномодуляторы, антибактериальные препараты, физиолечение, гинекологический массаж, грязелечение). Параллельно назначается обследование на выявление других причин выкидыша (мужского фактора, хронических заболеваний матери, половых инфекций, антифосфолипидного синдрома).
В медицинском центре «Мифра-Мед» на уровне современных требований медицины созданы все возможности полного адекватного обследования: все виды анализов, УЗИ, гистероскопия, аспирационная биопсия, консультации узких специалистов (эндокринолога, терапевта, невролога, уролога). Наши врачи-гинекологи высшей категории Мелько О.Н., Новицкая Е.Л., Тихонова Т.Н. и врач-уролог высшей категории Канаев С.А. имеют достаточный опыт в реабилитации и подготовке супружеских пар к следующей беременности с благополучным исходом. Лечение проводится в дневном стационаре с применением лекарственных препаратов, физиолечения, гинекологического массажа, массажа простаты.
Выкидыш
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Выкидыш: причины появления, симптомы, диагностика и способы лечения.
Определение
Выкидыш - самопроизвольное прерывание беременности (самопроизвольный аборт), происходящее до 22 недель беременности с весом плода менее 500 г. Самопроизвольный выкидыш – самое частое осложнение беременности – по статистике, им заканчивается от 10 до 20% клинически диагностированных беременностей. Большинство выкидышей (до 80%) происходит до 12 недель беременности.
Если у женщины произошло две и более самопроизвольной потери беременности в сроках до 22 недель, то это называется привычным выкидышем.
Причины возникновения выкидыша
Среди причин ранних выкидышей выделяют хромосомные дефекты (около 50%), инфекционные причины, эндокринные, токсические, анатомические и иммунологические факторы.
В результате хромосомных мутаций может сформироваться нежизнеспособный плод, развитие эмбриона прекращается и происходит самопроизвольный аборт. Часто к прерыванию беременности приводят инфекционные агенты - вирусы краснухи, простого герпеса, цитомегаловирусы, а также трепонемы, микобактерии, хламидии, токсоплазмы. К заболеваниям эндокринной системы, являющимся причиной выкидыша, относят нарушение функции яичников в результате их недоразвития, нарушение функции коры надпочечников, щитовидной железы.
К иммунологическим причинам выкидыша относят резус-конфликт – несовместимость крови матери, имеющей, например, отрицательный резус, с кровью ребенка, унаследовавшего от отца положительный резус.
Существуют и другие факторы риска, способные привести к самопроизвольному аборту:
- авиаперелеты;
- тупая травма живота;
- использование контрацептивных средств до беременности (включая оральные контрацептивы, внутриматочные средства, имплантаты, спермициды);
- физические упражнения - при условии, если женщины продолжают выполнять те физические упражнения, которые делали и до наступления беременности;
- вакцинация против вируса папилломы человека (бивалентная вакцина против ВПЧ 16 и 18 типов);
- сексуальная активность.
Используются две классификации выкидыша – в зависимости от срока беременности и от стадии развития плодного яйца.
По сроку беременности выкидыши классифицируют на ранние (до 9-й недели беременности) и поздние (с 10-й по 21-ю недели беременности). Классификация по стадии развития плодного яйца выделяет преэмбриональный (до 4-й недели беременности), эмбриональный (с 5-й по 9-ю недели) и фетальный (с 10-й по 21-ю недели) выкидыш.
Симптомы выкидыша
Основными клиническими признаками выкидыша являются спазматические боли внизу живота или в пояснице и кровянистые выделения из половых путей на фоне задержки менструации. Кроме того, могут отмечаться ощущения давления во влагалище и выделение слизи, которая может быть прозрачной, с розовыми или кровяными включениями (как правило, после 12-й недели беременности).
Самопроизвольный аборт может проходить несколько стадий.
Если выкидыш сопровождается присоединением инфекции, то у женщины может начаться лихорадка, озноб, появляются гнойные выделения из половых путей, повышается пульс и частота дыхания. При отсутствии лечения может развиться генерализация инфекции – воспаление маточных труб, перитонит, сепсис.
Диагностика выкидыша
Если женщина, у которой ранее была подтверждена беременность, жалуется на боли внизу живота и/или в пояснице и кровянистые выделения из половых путей, то врач сразу подозревает, что у пациентки может быть выкидыш. Диагноз подтверждается на УЗИ: до 9-й недели беременности выполняется УЗИ матки и придатков, после 10-й недели - УЗИ плода.
Ультразвуковое сканирование органов женской репродуктивной системы для оценки формы и размеров, а также исключения патологии.
Самопроизвольный аборт
Самопроизвольный выкидыш – неиндуцированная гибель эмбриона или плода или выход из полости матки продуктов концепции до 20 недель гестации. Угрожающий аборт - это вагинальное кровотечение без раскрытия зева шейки матки, происходящее в течение этого периода времени, и указывающее на возможность спонтанного аборта у женщины с подтвержденной внутриматочной беременностью жизнеспособным плодом. Диагноз устанавливают по клиническим критериям и данным УЗИ. Лечение, как правило, заключается в наблюдении или, при состоявшемся или неизбежном выкидыше, в наблюдении или удалении плодного яйца или его остатков.
Самопроизвольный аборт, по определению, является смертью плода; этот эпизод может увеличить риск возникновения самопроизвольного аборта при последующих беременностях.
Гибель плода и преждевременное прерывание беременности классифицируют следующим образом
Выкидыш: гибель эмбриона или плода или выход из полости матки продуктов концепции (плода и плаценты) до 20 недель гестации
Выделяют следующие типы абортов (см. таблицу Классификация аборта Классификация аборта ):
Ранний или поздний
Угрожающий или неизбежный
Неполный или полный
Примерно 20–30% женщин с подтвержденной беременностью имеют кровянистые выделения в первые 20 недель; у половины из них происходит самопроизвольный выкидыш. Таким образом, частота самопроизвольных выкидышей при установленных беременностях составляет около 20%. Частота в пересчете на все беременности, возможно, выше, т.к. крайне ранние выкидыши могут быть приняты за менструацию, пришедшую после задержки.
Этиология самопроизвольного аборта
Некоторые самопроизвольные выкидыши могут быть вызваны вирусами – цитомегаловирусом, вирусом герпеса, парвовирусом и вирусом краснухи – или заболеваниями, вызывающими спорадические выкидыши или привычное невынашивание беременности Привычное невынашивание беременности Самопроизвольный выкидыш – неиндуцированная гибель эмбриона или плода или выход из полости матки продуктов концепции до 20 недель гестации. Угрожающий аборт - это вагинальное кровотечение без. Прочитайте дополнительные сведения (например, хромосомными или наследственными аномалиями, недостаточность лютеиновой фазы). Другие причины включают в себя иммунологические нарушения, тяжелую травму и поражения матки (например, миомы, спайки). Чаще всего причина неизвестна.
Факторы риска самопроизвольного аборта включают:
Возраст > 35 лет
Самопроизвольный аборт в анамнезе
Субклинические формы заболеваний щитовидной железы, загиб матки кзади и незначительные травмы не вызывают самопроизвольных выкидышей.
Симптомы и признаки самопроизвольного аборта
Симптомы самопроизвольного аборта включают схваткообразные тазовые боли, кровотечение и иногда экспульсию тканей. Поздний самопроизвольный выкидыш может начаться с излития околоплодных вод после разрыва плодных оболочек. Кровотечение редко бывает обильным. Раскрытый цервикальный канал указывает на неизбежность выкидыша.
Если продукты концепции остаются в полости матки после самопроизвольного прерывания беременности, может развиться кровотечение, иногда - отсроченное на несколько часов или дней. Также может произойти инфицирование, которое проявляется лихорадкой, болью, иногда сепсисом (так называемый септический аборт Септический аборт Септический аборт – инфицирование матки во время, незадолго до или вскоре после аборта. Септический аборт, как правило, является следствием прерывания беременности необученным персоналом с использованием. Прочитайте дополнительные сведения ).
Диагностика самопроизвольного аборта
УЗИ и количественное измерение уровня бета-субъединицы ХГЧ (бета-ХГЧ)
Диагноз угрожающего, неизбежного, неполного или полного аборта, как правило, возможен на основании клинических критериев (см. таблицу Характерные симптомы и признаки самопроизвольного выкидыша Характерные симптомы и признаки самопроизвольного выкидыша ) и положительного теста на беременность.
Ультрасонографию и количественное измерение уровня бета-ХГЧ также выполняют, чтобы исключить эктопическую беременность и определить, остались ли продукты концепции в полости матки (т.е. произошел полный или неполный выкидыш). Однако результаты могут быть неоднозначными, особенно на ранних сроках.
Пропущенный выкидыш предполагают, если матка не увеличивается или если уровень beta -ХГЧ низок для данного срока гестации или не удваивается каждые 48–72 часа. Пропущенный выкидыш подтверждают следующие данные УЗИ:
Прекращение ранее выявляемой сердечной деятельности плода
Отсутствие сердечной деятельности плода при его длине > 7 мм
Отсутствие утолщения желточного мешка (по данным влагалищного УЗИ), когда средний размер мешка (среднее значение диаметров, измеренных в 3 ортогональных плоскостях) > 25 мм
Лечение самопроизвольного аборта
Наблюдение при угрожающем выкидыше
Эвакуация продуктов концепции при неизбежном, неполном или пропущенном выкидыше
При угрожающем выкидыше лечение заключается в наблюдении. Не доказано, что постельный режим снижает риск полного выкидыша.
При неизбежном, неполном или пропущенном выкидыше лечение заключается в эвакуации продуктов концепции или ожидание спонтанного их изгнания. Эвакуацию, как правило, выполняют путем вакуум-экстракции Инструментальная эвакуация В США, аборт на раннем сроке развития плода является законным, хотя в каждом штате существуют свои конкретные ограничения (например, обязательные периоды ожидания, гестационный возраст). В США. Прочитайте дополнительные сведения в сроках < 12 недель, путем дилатации и эвакуации Инструментальная эвакуация в сроках 12–23 недель или путем медикаментозной индукции Индуцированный аборт В США, аборт на раннем сроке развития плода является законным, хотя в каждом штате существуют свои конкретные ограничения (например, обязательные периоды ожидания, гестационный возраст). В США. Прочитайте дополнительные сведения в сроках > 16–23 недель (например, мизопростолом) Чем позже выполнена эвакуация продуктов концепции, тем больше вероятность плацентарного кровотечения, перфорации матки длинными костями плода и затрудненного расширения цервикального канала. Риск этих осложнений можно снизить путем предоперационного использования осмотических расширителей цервикального канала (например, ламинарий), мизопростола или мифепристона (RU 486).
Если заподозрен полный аборт, эвакуацию продуктов концепции проводить не обязательно. Эвакуацию выполняют в случае кровотечения и/или других признаков возможной задержки продуктов концепции.
После индуцированного или самопроизвольного выкидыша родители могут испытывать горе и чувство вины. Им следует оказать эмоциональную поддержку, и в большинстве случаев самопроизвольного выкидыша уверить, что их действия не послужили его причиной. Специальное консультирование требуется редко, но должно быть доступным.
Ключевые моменты
Самопроизвольный выкидыш происходит, вероятно, в 10-15% случаев беременности.
Причины изолированного самопроизвольного выкидыша, как правило, неизвестны.
Раскрытый цервикальный канал свидетельствует о неизбежности выкидыша.
Самопроизвольный выкидыш подтверждают, и его тип определяют на основании клинических критериев, данных УЗИ, количественного определения бета-ХГЧ.
Эвакуация продуктов концепции при неизбежном, неполном или пропущенном выкидыше в итоге оказывается неизбежной.
При угрожающих и полных абортах эвакуация продуктов концепции часто не требуется.
После самопроизвольного выкидыша следует обеспечить родителям эмоциональную поддержку.
Привычное невынашивание беременности
Привычное невынашивание беременности─это пoтеря от ( ≥ ) двух до трех и более последовательных беременностей. Установление причины может потребовать тщательного обследования обоих родителей. Некоторые случаи поддаются лечению.
Этиология привычного невынашивания беременности
Причины повторного невынашивания могут быть связаны с состоянием матери, плода, или плаценты.
Обычно причинами со стороны матери являются:
Поражения матки или шейки матки (например, полипы, миомы, спайки, цервикальная недостаточность)
Хромосомные аномалии у матери (или отца; например, сбалансированные транслокации)
Явные и плохо контролируемые хронические патологии (например, гипотиреоз, гипертиреоз, сахарный диабет, гипертензия)
Хронические заболевания почек
К плацентарным причинам относят исходные хронические заболевания, течение которых контролируется плохо (например, системная красная волчанка [СКВ], хроническая гипертония).
Плодные причины, как правило, включают
Хромосомные или генетические аномалии
Анатомические пороки развития
Увеличивает ли анамнез невынашивания риск замедления роста плода и преждевременных родов при последующих беременностях, зависит от причины этого невынашивания.
Диагностика привычного невынашивания беременности
Тесты для определения причины
Диагноз привычного невынашивания беременности является клиническим.
Обследование с целью выявления причины невынашивания беременности должно включать следующее:
Генетическое обследование Генетическая оценка Генетическая оценка является частью рутинного пренатального наблюдения, в идеале выполняется до зачатия. Объем исследований, включенных в генетическую оценку, зависит от того, как женщина оценивает. Прочитайте дополнительные сведенияСкрининг на приобретенные тромботические заболевания: выявление антикардиолипиновых антител (IgG и IgM), анти-бета2 гликопротеина I (IgG и IgM) и волчаночного антикоагулянта
Тестирование для выявления диабета
Гистеросальпингографию или соногистерографию для выявления структурных аномалий матки
Причину не удается установить в 50% случаев. Скрининг на наследственные тромботические заболевания рекомендуется проводить не во всех случаях, а только под наблюдением специалиста по медицине матери и плода.
Лечение привычного невынашивания беременности
По возможности, этиологическое лечение
Некоторые причины повторного невынашивания могут быть излечены. При невозможности установить причину шанс рождения жизнеспособного ребенка при последующих беременностях составляет 35–85%.
Основные положения
Причины повторного невынашивания могут быть связаны с состоянием матери, плода, или плаценты.
Хромосомные аномалии (особенно анеуплоидия) могут быть причиной 50% повторных невынашиваний беременности.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Самопроизвольный аборт
Выкидышем, или самопроизвольным, спонтанным абортом, называют самопроизвольное прерывание беременности в период до 22-й недели. К сожалению, выкидыш – не такое уж редкое явление. Согласно статистике, 15-20% беременностей заканчиваются именно так.
Причины самопроизвольных выкидышей чрезвычайно разнообразны; нередко к прерыванию беременности приводит не один, а несколько причинных факторов. Условно данные факторы группируются следующим образом:
Генетические нарушения являются основной (более 50%) причиной ранних (до 12 недель) самопроизвольных абортов. Генетические изменения – это нарушение количества или строения хромосом в клетках зародыша. Из-за этого нарушается генетическая программа развития зародыша. Он становится нежизнеспособным, погибает и удаляется из матки. Аномалии хромосомного аппарата, приводящие чаще всего к выкидышам на ранних сроках развития беременности, связаны со структурными нарушениями или с количественными аберрациями хромосом.
Инфекционные заболевания, особенно половой сферы – вторая по частоте причина невынашивания беременности. В эту группу этиологических факторов относятся как общие острые и хронические инфекционные заболевания, так и местные поражения полового аппарата, вызванные бактериальной флорой, микоплазмами, хламидиями, токсоплазмами, листериями, вирусами, грибами. Микроорганизмы вызывают воспаление слизистой оболочки матки, оболочек плода, плаценты, что часто приводит к прерыванию беременности. Особенно опасны хронические воспалительные процессы. Выкидыши в результате инфекционных заболеваний могут произойти в любом периоде беременности.
Гинекологические проблемы: предыдущие искусственные аборты (особенно при первой беременности); маленький интервал между беременностями (менее двух лет); резус-конфликт (несовместимость крови матери и плода); а также патология матки (аномалии развития мюллерова протока – перегородка, седловидная, двурогая матка), синехии полости матки (синдром Ашермана), истмико-цервикальная недостаточность, гипоплазия матки и миома.
Гормональные нарушения у беременной женщины также нередко становятся причиной выкидыша. Самопроизвольные выкидыши обычно происходят у женщин со стертыми формами гормональных нарушений. В первую очередь это относится к гипофункции яичников, как правило, выражающейся лютеиновой недостаточностью, а также андрогенией надпочечникового и яичникового генеза. При этом самопроизвольный выкидыш может наступить как при спонтанно наступившей, так и при медикаментозно индуцированной беременности. Однако при нынешнем уровне развития медицины эти состояния поддаются коррекции, и при своевременной диагностике и квалифицированном лечении вполне возможно выносить и родить здорового ребенка.
Физические нагрузки, поднятие тяжестей, несильные падения, вопреки широко распространенному мнению, сами по себе крайне редко приводят к выкидышу. Они могут явиться – и часто являются – "пусковым механизмом" самопроизвольного аборта, если присутствует какая-то из вышеперечисленных проблем.
Различают несколько видов самопроизвольного аборта:
Угрожающий аборт — угроза невынашивания плода характеризуется незначительными маточными кровотечениями или повышенной сократительной активностью мускулатуры матки в первые 20 недель беременности. Величина матки соответствует сроку беременности, наружный зев закрыт. Такое состояние считается обратимым, и при успешном своевременном лечении беременность в дальнейшем может развиваться нормально.
Начавшийся аборт – отслоение плодного яйца, которое часто сопровождается непереносимой болью или кровотечением, угрожающими здоровью женщины. В отдельных случаях при начавшемся аборте удается сохранить беременность без ущерба для здоровья матери.
Аборт неизбежный (в ходу) – отслоение плодного яйца от стенок матки и изгнание из ее полости через цервикальный канал. Больные жалуются на схваткообразные боли в низу живота и кровянистые выделения (иногда значительные). Размеры матки соответствуют сроку беременности или меньше, чем можно было ожидать. Сохранение беременности невозможно.
Неполный аборт характеризуется задержкой в полости матки оболочек (хорион, амнион, децидуальной) или части их. Канал шейки матки приоткрыт, величина матки не соответствует сроку беременности (меньше). Неполный аборт сопровождается кровотечением, которое может быть продолжительным, обильным или умеренным.
Полный аборт характеризуется выходом всех продуктов зачатия, сокращением матки, закрытием канала шейки матки, прекращением кровотечения.
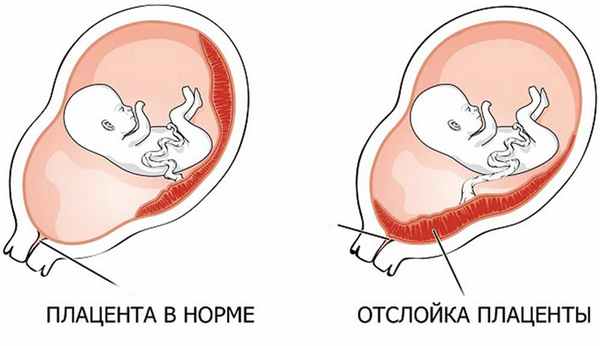
Признаки начинающегося выкидыша
В начальной стадии самопроизвольного аборта наблюдаются ноющие, иногда схваткообразные боли внизу живота или в области поясницы. При отделении плаценты от стенки матки появляются кровянистые выделения из половых путей. По мере прогрессирования процесса отслойки кровянистые выделения усиливаются. Нередко может возникнуть обильное кровотечение, приводящее к резкому малокровию. Вместе с кровью из матки выходит плодное яйцо. После этого матка начинает сокращаться, и кровотечение прекращается.
Если части плодных оболочек и плаценты остаются в матке, она не сокращается, и кровотечение продолжается. Сильные маточные выделения могут стать угрожающими для жизни. Шейка матки остается приоткрытой, что благоприятствует развитию воспалительных заболеваний из-за попадания туда болезнетворных микроорганизмов.
Иногда задержавшиеся в матке элементы плодного яйца бывают очень незначительными, и кровотечение может прекратиться, но впоследствии из этих элементов формируются полипы, препятствующие заживлению поверхности матки. Они могут привести к длительным кровянистым выделениям из половых путей.
Установить, развивается плод в утробе матери или нет, позволяет определение уровня хорионального гонадотропина человека (ХГЧ) в динамике. Увеличение количества этого гормона за двое суток в 2 раза, указывает на нормальное протекание беременности. Если же уровень хорионического гонадотропина остался на прежнем уровне или снизился, значит, развитие плода прекратилось.
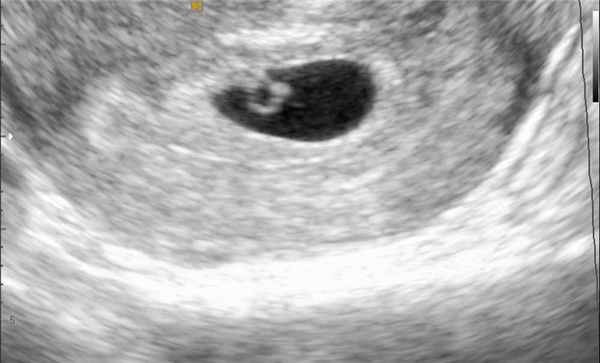
Диагностика. Самым надежным способом диагностировать угрозу выкидыша считается УЗИ. Высокая вероятность самопроизвольного аборта подтверждается, если УЗИ показывает, что плацента начала отслаиваться, а плодное яйцо сплющилось.
Если самопроизвольный аборт произошел на ранних сроках беременности (до четырех недель) стенку матки выскабливают с помощью специальных инструментов.
Читайте также:
