Сердечная недостаточность при алкоголизме. Алкогольная кардиомиопатия и сердечная недостаточность
Добавил пользователь Евгений Кузнецов Обновлено: 27.01.2026
В последнее время вопросы диагностики и лечения алкогольного поражения сердца приобретают большую актуальность в связи с высокой частотой встречаемости данной патологии в клинической практике и определенными трудностями в установлении и формулировке диагноза. Некоторую сложность представляет собой и дифференциальная диагностика схожих по своей клинике алкогольной кардиомиопатии (АКМП) и дилатационной кардиомиопатии. В статье подробно освещены патогенез и особенности поражения сердечной мышцы, клиника и течение АКМП, их отличия от схожих форм поражения сердца. Приведены критерии постановки диагноза. Перечислены возможные осложнения АКМП и методы их диагностики, подчеркиваются преобладание синусового ритма при данной патологии и нюансы назначения медикаментозной терапии. Особый акцент сделан на роль абстиненции в лечении данного заболевания, ее неоднократно подтвержденную исследованиями значимость в положительном прогнозе и возможном регрессе патологических изменений миокарда вплоть до полного восстановления нормальных размеров полостей сердца. Подробно описана медикаментозная терапия застойной сердечной недостаточности, имеющая определенные особенности. Рекомендуется патогенетически оправданная длительная терапия метаболическими препаратами с выраженной антиоксидантной активностью и кардиопротекторным действием.
Ключевые слова: алкогольная кардиомиопатия, дистрофия миокарда, диагностические критерии, осложнения, абстиненция, антигипоксанты.
Для цитирования: Гуревич М.А., Кузьменко Н.А. Алкогольное поражение сердца. РМЖ. 2016;19:1281-1284.
Alcoholic heart disease
Gurevich M.A., Kuzmenko N.A.
Moscow regional research clinical institute named after M.F. Vladimirskiy
Recently diagnosis and treatment of alcoholic heart disease (AHD) has become more urgent due to high prevalence and difficulties in establishing and formulating the diagnosis. Differential diagnosis with alcoholic cardiomyopathy (ACMP) and dilated cardiomyopathy with similar clinical picture also brings some complexity. The paper addresses the pathogenesis and characteristics of heart muscle damage, ACMP clinical picture and flow, their distinction from similar forms of heart diseases. Criteria of diagnosis are listed as well as possible ACMP complications, methods of their diagnosis and medical therapy. Special attention is paid to abstinence in the treatment of this disease, its important role, showed in the large number of trials, in positive prognosis and possible regression of pathological myocardium changes up to the full restoration of normal-sized cardiac cavities. Medical therapy for congestive heart failure is described in detail, which has specific features. Pathogenetic long-term therapy with metabolic drugs with pronounced antioxidant and cardioprotective effect is recommended.
Key words: alcoholic cardiomyopathy, myocardial dystrophy, diagnostic criteria, complications, abstinence, antihypoxants.
For citation: Gurevich M.A., Kuzmenko N.A. Alcoholic heart disease // RMJ. 2016. № 19. P. 1281–1284.
Статья посвящена проблеме алкогольного поражения сердца
В настоящее время алкогольную кардиомиопатию (АКМП) выделяют в самостоятельную форму кардиомиопатий алкогольной этиологии. АКМП наблюдается приблизительно у 30% лиц, принимающих систематически большие количества алкоголя более 10 лет, и обусловлена токсическим воздействием алкоголя на миокард.
M.J. Davies (1975) наблюдал АКМП в 15 из 82 случаев первичных (идиопатических) кардиомиопатий, закончившихся летально. Исследование, в котором В.Я. Гервальд и соавт. [1] анализировали причины смерти лиц с хронической алкогольной интоксикацией в период с 2008 по 2015 г., показало, что количество диагностированных случаев АКМП с каждым годом растет. Алкогольные поражения занимают 3-е место в структуре сердечно-сосудистых заболеваний после различных форм острой и хронической ишемической болезни сердца. Данная патология чаще встречается у мужчин.
Патогенез
Большая часть алкоголя в организме окисляется до ацетальдегида при содействии алкогольной дегидрогеназы. Ацетальдегид является токсичным веществом, оказывает повреждающее действие на клетку вплоть до формирования некроза [2]. Опасная доза алкоголя начинается с 80 г чистого этанола. Поражение внутренних органов напрямую связано с систематическим употреблением алкоголя, с увеличением дозы риск поражения возрастает:
– 40 г в день – риск малый;
– 80 г в день – риск средний;
– 160 г в день – риск высокий.
Для женщин соответствующие дозы в 2 раза меньше.
Долговременные эффекты алкоголя не связаны с видом алкогольного напитка (водка, вино, пиво и др.). Синдром похмелья зависит от количества некачественных спиртов – сивушных масел (congeners). Они имеются в низкосортных видах водок, коньяков и виски.
В эксперименте алкоголь вызывает снижение сократительной способности миокарда левого желудочка (ЛЖ), уменьшение объема коронарного кровотока и подверженность миокарда поражению вирусной инфекцией. Макроскопически сердце увеличено. Масса его достигает 550–600 г, все полости его расширены. Стенка ЛЖ утолщена, мышца дряблая, бледная, тусклая, в пристеночном эндокарде очаги фиброза и свежие тромботические наложения (организованные пристеночные тромбы). Присутствуют участки жировой дистрофии мышечных волокон, на разрезе очаговый склероз ЛЖ, сосочковых мышц. Атеросклероз венечных артерий выражен умеренно, стеноз артерий редок [3, 4]. Микроскопически в мышечных волокнах [5]: неравномерная гипертрофия наряду с очажками атрофии, вакуольная дистрофия, очажки некроза различной давности с явлениями организации, иногда лимфоцитарные инфильтраты, типичная картина накопления в кардиомиоцитах нейтральных липидов. Особенно их много в области проводящей системы, что, по-видимому, объясняет частоту нарушений ритма. Изменения ультраструктуры заключаются в огрубении саркоплазматической сети, набухании митохондрий, повреждении крист, отложениях липидов.
Клиника
АКМП имеет все клинические проявления, присущие дилатационной кардиомиопатии (ДКМП). В клинической симптоматике нередко преобладают частые пароксизмальные нарушения ритма, особенно фибрилляции предсердий. Хроническое алкогольное поражение миокарда в периоды обострения проявляется острой алкогольной дистрофией миокарда, с вновь появившимися и нарастающими в динамике изменениями конечной части желудочкового комплекса ЭКГ – сегмента SТ, зубца Т, пароксизмальными нарушениями ритма – мерцательной тахиаритмией, желудочковыми расстройствами ритма вплоть до желудочковой тахикардии и даже фибрилляции желудочков. Последние могут стать причиной внезапной смерти и прогрессирующей сердечной недостаточности (СН).
АКМП страдают преимущественно мужчины в возрасте 30–55 лет. Болезнь нередко начинается исподволь, незаметно, часто АКМП диагностируется случайно при обращении к врачу по поводу других болезней. Ранними клиническими признаками являются умеренное увеличение размеров сердца, ритм галопа. По мере прогрессирования дисфункции миокарда нарастают симптомы застойной СН: усиление одышки при нагрузке, ночные приступы кардиальной астмы, упорная одышка в покое. Снижение сердечного выброса сопровождается нарастанием общей слабости, повышенной утомляемости [6].
Относительно поздними симптомами АКМП являются периферические отеки, гепатомегалия и асцит. Необходимо динамические ЭКГ, рентгенография грудной клетки, ЭхоКГ, коронароартериография, катетеризация полостей сердца в целях дифференциации АКМП и идиопатической ДКМП. Течение алкогольной кардиомиопатии нередко имеет волнообразный характер с чередованием периодов ремиссии и ухудшения, нередко обусловленных возобновлением приема спиртных напитков. Жизнеопасные желудочковые аритмии и внезапная смерть достаточно часто встречаются в развернутой стадии алкогольной дистрофии миокарда [4, 7]. Перечисленные признаки частично связывают с удлинением интервала QT, которое выявляется у 30–50% таких больных (С. Burch, 1981; Т. Koide et al., 1982). По материалам T. Koide et al., фибрилляция предсердий при АКМП выявлена в 45% случаев, тромбоэмболии – в 55%.
Диагностика
Соответственно диагностическим критериям ВОЗ у больных АКМП отмечаются: длительное, более 5 лет, чрезмерное употребление алкоголя (более 40 г этанола в день у женщин и более 80 г – у мужчин), при абстиненции через 6 мес. возможно наступление ремиссии АКМП. Малые дозы алкоголя – 10 и 30 г этанола соответственно для женщин и мужчин – не оказывают повреждающего действия на миокард, встречаются даже утверждения, что подобные дозы имеют кардиопрофилактический и антиатерогенный эффект [8, 9]. Одновременно не подлежит сомнению, что продолжение приема алкоголя на фоне уже имеющейся ишемической болезни сердца ухудшает прогноз заболевания и в сочетании с физической нагрузкой в некоторых случаях приводит к безболевым инфарктам миокарда [10, 11]. При постановке диагноза АКМП следует учитывать более молодой возраст больных по сравнению с пациентами с ишемической кардиопатией, признаки полиорганного поражения, присущие алкоголизму: цирроз печени, полинейропатия, нефрит, гастроэнтероколит и др. Гиперемия лица и конъюнктивы, паротит, контрактура Дюпюитрена нередко (но не обязательно) также встречаются при алкоголизме. Исследования печеночных ферментов подтверждает повреждение печени, но следует учитывать, что подобные изменения могут быть при хронической сердечной недостаточности (ХСН) любой другой этиологии [12]. Диагноз алкогольного поражения сердца нередко затрудняется еще и тем, что многие больные скрывают сам факт злоупотребления алкоголем, в результате у ряда больных АКМП устанавливается диагноз коронарной болезни сердца.
У больного хроническим алкоголизмом практически всегда выявляют диастолическую дисфункцию и незначительную гипертрофию ЛЖ, тенденцию к нарушениям ритма, особенно к фибрилляции предсердий [13–15]. Степень нарушения диастолической функции ЛЖ прямо пропорциональна потреблению алкогольных напитков [16]. В развитых странах мира насчитываются десятки миллионов больных хроническим алкоголизмом, при этом АКМП встречается значительно реже. Основным диагностическим критерием АКМП является кардиомиопатия, развивающаяся на фоне длительного (не менее 10 лет) систематического употребления алкогольных напитков в количествах, эквивалентных 80 мл этилового спирта в день.
Прогноз
Лечение
При раннем, своевременном диагнозе АКМП воздержание от алкоголя имеет определяющее значение для выздоровления. При поздней диагностике органные изменения могут быть необратимыми.
Лечение застойной СН при АКМП проводится по принципам терапии декомпенсации кровообращения при ДКМП. Следует указать на некоторые особенности лечения СН при данной патологии, которые основаны на собственных и литературных сведениях. Сердечные гликозиды крайне редко используются в терапии СН при АКМП. Обоснованием подобного ограничения служит преобладание синусового ритма (около 79%) и частота возникновения побочных токсических эффектов при применении сердечных гликозидов – жизнеопасных желудочковых нарушений ритма, обострений печеночной и желудочно-кишечной патологии. Среди кардиотропных препаратов с определенным успехом применялись ингибиторы ангиотензинпревращающего фермента (иАПФ) и антагонисты рецепторов ангиотензина II (АРА II).
Лечение иАПФ начинали после отмены препаратов калия и калийсберегающих диуретиков назначением каптоприла 6,25 мг, эналаприла 2,5 мг. В последующем при хорошей переносимости и отсутствии гипотензии корректировали дозу: каптоприл 6,25–12,5 мг 3 раза в день, эналаприл 2,5 мг 2 раза в день с постепенным увеличением до целевых или максимально переносимых доз (для каптоприла – 50 мг 3 раза в день, эналаприла – 10 мг 2 раза в день). Кроме них показаны лизиноприл 2,5 мг с увеличением дозы до 20–40 мг/день однократно, квинаприл – с увеличением дозы от 5 до 20 мг/день в 2 приема и рамиприл – с увеличением дозы от 2,5 до 5 мг 2 раза в день.
Преимущество АРА II перед иАПФ заключается в лучшей переносимости: они не вызывают надсадного кашля и ангионевротического отека. Лозартан (12,5–50,0 мг/день однократно) обеспечивает большее снижение общей летальности за счет предотвращения внезапной смерти [21].
Кроме того, при застойной СН эффективен изосорбида динитрат 10 мг 3 раза в день в комбинации с гидралазином 10–25 мг 3–4 раза в день. При хорошей переносимости и отсутствии артериальной гипотензии дозы увеличивают в среднем до 40 мг 3 раза в день и 75 мг 3–4 раза в день соответственно.
При обсуждаемой патологии следует рекомендовать длительную терапию антиоксидантами.
Под влиянием алкоголя и ацетальдегида угнетается бета-окисление свободных жирных кислот и резко активируется процесс их перекисного окисления с образованием перекисей и свободных радикалов. Продукты перекисного окисления жирных кислот оказывают выраженное детергентное действие на мембраны кардиомиоцитов и способствуют развитию дисфункции миокарда. Усиление окисления свободных жирных кислот по свободнорадикальному пути также приводит к подавлению митохондриальных ферментов и снижению процессов энергообразования. Антиоксиданты же, защищая кардиомиоциты от повреждения активными формами кислорода и свободными радикалами, по литературным и собственным данным, способствуют улучшению показателей центральной гемодинамики, регрессии размеров ЛЖ, усиливают действие иАПФ, снижают степень повреждения и апоптоз кардиомиоцитов.
Таким образом, учитывая хорошую переносимость препарата пациентами, данные опубликованных исследований и результатов использования в клинической практике, тиотриазолин может быть рекомендован в качестве средства комплексной терапии.
Несмотря на несомненную общность лечения застойной СН при АКМП и ДКМП, направленного на сокращение декомпенсации кровообращения, имеются, по нашим представлениям, определенные особенности терапии СН при алкогольном поражении сердца.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Алкогольная кардиомиопатия. Профилактика и лечение
Кардиомиопатия -это заболевания миокарда, при которых сердечная мышца структурно и функционально изменена в отсутствие патологии коронарных артерий, артериальной гипертензии и поражения клапанного аппарата. Кардиомиопатии подразделяются на первичные (идиопатические) без установленной причины и вторичные с известной этиологией.
Алкогольной кардиомиопатией называют заболевание, при котором длительное злоупотребление спиртными напитками приводит к расширению камер сердца и появлению признаков сердечной недостаточности.
Причины алкогольной кардиомиопатии
Алкоголь – наиболее часто употребляемое людьми токсическое вещество. Воздействие больших количеств алкоголя в течение длительного времени может стать причиной повреждения миокарда.
Симптомы
Первые признаки болезни – нарушение сердечного ритма, головные боли, плохой сон. Затем появляется одышка при нагрузках и застойные явления – отеки. Как правило, больные отрицают свою пагубную привычку и не видят связи между этими симптомами и алкоголизмом.
Характерные симптомы алкогольной кардиомиопатии:
- покраснение кожи лица;
- сине-багровый нос с расширенными сосудами;
- тремор рук;
- краснота глаз и желтизна склер;
- увеличение массы тела или резкое похудение;
- разговорчивость, возбужденность, суетливость.
Больные жалуются на нехватку воздуха, боли в сердце, бессонницу, ночные удушья, учащенное сердцебиение, ощущение жара, повышенную потливость, холодные конечности. При обследовании обнаруживается повышенное давление, тахикардия, аритмия. Алкоголь ухудшает работу печени, в результате в ней задерживается кровь. Происходят нарушения и в работе почек, из-за чего в организме застаивается жидкость и образуются отеки.
Стадии
Стадии развития заболевания подробно были описаны ученым Василенко. Они подразделяются на:
- 1 стадию. На протяжении 10 лет болезнь проявляет себя периодической болью или аритмичностью.
- 2 стадию. Активное развитие кардиомиопатии продолжается при более 10 лет стажа алкоголизма. Появляется целый ряд симптомов, присущих патологии.
- 3 стадию. Сопровождается тяжелой формой сердечной недостаточности. Болезнь необратимо изменяет структуру других органов, нарушая и их функционирование.
Диагностика
Диагностические методы для алкогольной кардиомиопатии очень обширны. Используют следующие меры исследования:
- Анализ крови, в том числе биохимический;
- ЭКГ;
- Анализ мочи;
- ЭхоКГ;
- Сцинтиграфия;
- Рентген.
Лечение
Характерной особенностью алкогольной кардиомиопатии является волнообразный характер ее течения: с одной стороны, прогрессирование болезни и ухудшение состояния больных вплоть до смерти при дальнейшем приеме спиртного, с другой – улучшение состояния больного при уменьшении или отказе от приема алкоголя. При полном отказе от пагубной привычки наблюдается стойкая реабилитация больного, в большинстве случаев – исчезновение клинических признаков.
Самой первой и важной мерой при лечении алкогольной кардиомиопатии является именно отказ от алкоголя. Если самостоятельно оставить пагубное пристрастие пациент не в силах, он будет направлен к врачу-наркологу, где ему подберут подходящий метод избавления от зависимости. Терапия длительная, в самых сложных ситуациях она растягивается даже на несколько лет. Достигнуть восстановления миокарда очень непросто, поэтому соблюдение всех предписаний врача — это единственный способ для больного сохранить и продлить свою жизнь.
Коррекции подвергается питание. Ежедневный набор продуктов должен содержать должное количество важнейших микроэлементов, витаминов, а так же белков. Показаны частые прогулки и употребление различных кислородных коктейлей, чтобы предотвратить появление кислородного голодания.
Профилактика заболевания
Профилактические методы включают в себя отказ от злоупотребления алкогольными напитками. Не последнюю роль играет соблюдение полноценного питания, поскольку сердечная мышца должна снабжаться не только необходимыми микроэлементами и витаминами, но и белком.
Прогноз
Прогноз при алкогольной кардиомиопатии зависит от стадии болезни и способности человека к воздержанию от злоупотребления спиртным.
Умеренно благоприятный прогноз может быть при условии отказа от спиртного, соблюдения режима жизни и работы, физических и психологических нагрузок, и адекватного медикаментозного лечения. В течение пяти лет в живых остаются более 75% больных.
Сердечная недостаточность при алкоголизме. Алкогольная кардиомиопатия и сердечная недостаточность
Кафедра патологической анатомии с курсом судебной медицины Санкт-Петербургского государственного педиатрического медицинского университета Минздрава России, Санкт-Петербург, Россия, 194100
кафедра судебной медицины и правоведения Первого Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова Минздрава России, Санкт-Петербург, Россия, 197022
Судебно-медицинская оценка случаев внезапной сердечной смерти от алкогольной кардиомиопатии на фоне низких концентраций этанола в крови и моче
Кафедра патологической анатомии с курсом судебной медицины Санкт-Петербургского государственного педиатрического медицинского университета Минздрава России, Санкт-Петербург, Россия, 194100
Цель работы — оценка случаев внезапной сердечной смерти от алкогольной кардиомиопатии на фоне низких концентраций этанола в крови и моче со статистическим анализом полученных данных. Установлено, что внезапная сердечная смерть, обусловленная алкогольной кардиомиопатией, чаще встречается у мужчин и может наступить на фоне как относительно низких, так и крайне низких концентраций этанола в крови, а также при полном его отсутствии. Концентрация этанола в крови и моче умерших от алкогольного поражения сердца не зависит от возраста и половой принадлежности.
Кафедра патологической анатомии с курсом судебной медицины Санкт-Петербургского государственного педиатрического медицинского университета Минздрава России, Санкт-Петербург, Россия, 194100
кафедра судебной медицины и правоведения Первого Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова Минздрава России, Санкт-Петербург, Россия, 197022
По данным Всемирной организации здравоохранения, в мире в 2012 г. от злоупотребления алкоголем погибли 3,3 млн человек, что составило 5,9% от общего числа умерших [1].
В настоящее время в России хронический алкоголизм представляет собой серьезную социально-медицинскую проблему. По данным государственного доклада Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека «О состоянии санитарно-эпидемиологического благополучия населения в Российской Федерации в 2013 г.», показатель распространенности хронического алкоголизма в России среди взрослого населения в возрасте 18 лет и старше с диагнозом, установленным впервые в жизни, составил 77 случаев на 100 000 взрослого населения [2].
У 10% лиц молодого возраста с алкогольным поражением сердца смерть наступает внезапно, а 40% скоропостижно умирают в возрасте моложе 40 лет [3].
В структуре внезапной сердечной смерти алкогольная кардиомиопатия (АКМП) занимает второе место после внезапной коронарной смерти [4].
Очевидно, основную роль в развитии АКМП имеет токсическое действие этанола и его метаболитов, выражающееся в глубоком подавлении клеточного метаболизма с угнетением энергетического обмена, ведущее к тяжелой электрической нестабильности клеточных мембран. Вероятно, с этим связано то, что в основе непосредственной причины внезапной сердечной смерти лиц, страдающих АКМП, лежат необратимые нарушения сердечного ритма с последующим развитием фибрилляции желудочков [5—9].
Как известно, концентрация этанола в крови более 3‰ соответствует тяжелому отравлению алкоголем, токсическое действие которого может вызвать смерть. В таких случаях патогенез летального исхода не представляет для эксперта особой сложности.
Известны ситуации, когда смерть от острой сердечной недостаточности, обусловленной алкогольным поражением сердца, наступает на 1—2-е сутки после приема спиртных напитков, когда концентрация этанола в крови незначительная или отсутствует.
В таких случаях роль токсического воздействия алкоголя в генезе скоропостижной смерти становится крайне спорной и неэквивалентной непосредственной причине смерти.
Цель исследования — анализ случаев внезапной сердечной смерти от АКМП с крайне низкими концентрациями этанола в крови или его полным отсутствием.
Материал и методы
Материалом для исследования послужили 130 (37 женщин, 93 мужчины) актов судебно-медицинских вскры-тий из архива СПб ГУЗ БСМЭ за 2012 г. Средний возраст умерших мужчин составил 42 года, женщин — 49 лет. Согласно данным судебно-медицинских исследований, во всех случаях причиной смерти явилась АКМП с характерными морфологическими признаками.
Сравнительный анализ стадий резорбции и элиминации этанола проводили на основании данных судебно-химического исследования концентрации этанола в крови и моче трупов.
В зависимости от возраста умерших выделили следующие возрастные группы: 1-я группа — 25—35 лет (23 мужчины, 5 женщин); 2-я группа — 36—45 лет (35 мужчин, 7 женщин); 3-я группа — 46—60 лет (26 мужчин, 18 женщин); 4-я группа — 61—74 года (9 мужчин, 7 женщин). Такое разделение обусловлено классификацией ВОЗ для взрослых и позволяет провести сравнительное изучение с целью выявления зависимости показателей концентрации этанола в крови и моче с учетом возрастных групп мужчин и женщин.
При статистическом анализе полученных данных в связи с тем, что данные имели распределение, близкое к нормальному, их значения были представлены в виде средневыборочного и полуширины доверительного интервала (М±m). Для проверки гипотезы о нормальности распределения применяли критерии Шапиро—Уилка и Колмогорова—Смирнова. При анализе различий значений независимых выборок использовали t-критерий Стьюдента, а для проверки однородности дисперсий — F-критерий Фишера. При анализе связи между двумя признаками использовали коэффициент корреляции Пирсона. Различия считали значимыми при уровне значимости p
Результаты и обсуждение
Анализ показал, что среди мужчин наибольшее количество умерших было отмечено в возрасте 36—45 лет (35 человек), а среди женщин — 46—60 лет (18). Данные судебно-химического исследования крови трупов позволили оценить степень алкогольного опьянения и его влияние на наступление смерти. Менее 0,3‰ выявили у 16 (11 мужчин, 5 женщин) — отсутствие влияния алкоголя на организм, от 0,3 до 0,5‰ — у 28 (21 мужчина, 7 женщин) — незначительное влияние алкоголя, от 0,5 до 1,5‰ — у 66 (48 мужчин, 18 женщин) — опьянение легкой степени, от 1,5 до 2,5‰ — у 5 (4 мужчины, 1 женщина) — опьянение средней степени, от 2,5 до 3,0‰ — у 5 (4 мужчины, 1 женщина) — сильное опьянение. У 10 умерших человек (5 мужчин и 5 женщин) при судебно-химическом исследовании крови этанол не обнаружили.
Полученные данные позволили предположить, что наличие алкоголя даже в малых субтоксических концентрациях (менее 3‰), обнаруживаемых в крови, может стать причиной глубоких повреждений сердца с развитием летального исхода.
В этой связи хроническая алкогольная интоксикация, вследствие которой на протяжении неопределенного времени в миокарде развиваются тяжелые нарушения в виде дистрофических, деструктивных, некробиотических и микроциркуляторных повреждений, приводит к быстрой структурно-функциональной декомпенсации кардиомиоцитов в условиях постоянного поступления даже небольшого количества алкоголя.
Среднее значение концентрации этанола в крови составило в группе мужчин 0,77‰ и в группе женщин 0,8‰, а концентрация этанола в моче трупов — у мужчин от 0,2 до 3,1‰ (в среднем 1,17‰) и у женщин от 0,5 до 3,1‰ (в среднем 1,2‰).
Концентрация этанола в моче, превышающая его концентрацию в крови, позволяет утверждать, что на момент смерти у мужчин и женщин этанол находился в фазе элиминации, и доказывает наличие временного интервала между приемом алкоголя и моментом наступления смерти. В свою очередь низкая концентрация этанола в крови исключала возможность летального исхода вследствие непосредственно острого отравления этанолом.
Сравнительное изучение показателей концентрации этанола в крови и моче с использованием коррелятивных связей выявило наличие сильной положительной корреляционной связи между этими показателями с высоким коэффициентом связи и уровнем достоверных различий (р<0,05) (рис. 1).
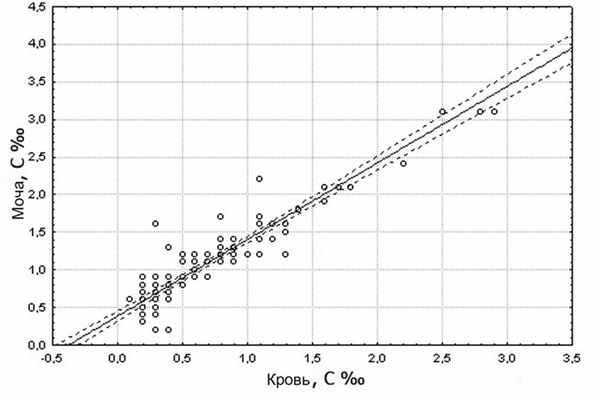
Рис. 1. Корреляционная связь показателей концентрации (С ‰) этанола в крови и моче трупов мужчин и женщин.
Коэффициенты корреляции между показателями концентрации этанола в крови и моче в группах мужчин и женщин практически не отличались и были значимы при р
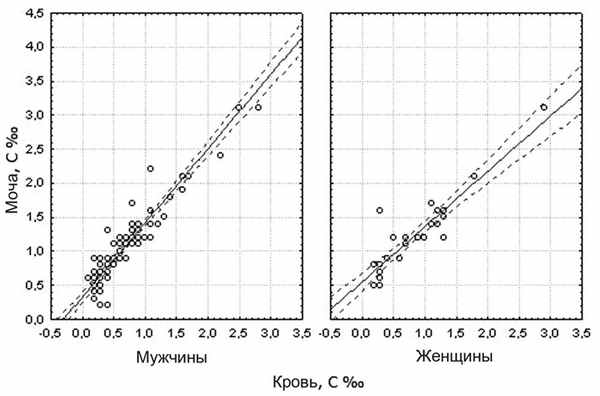
Рис. 2. Корреляционная связь показателей концентрации (С ‰) этанола в крови и моче трупов в зависимости от пола.
Достоверных различий между показателями концентрации этанола в крови у мужчин и женщин мы не выявили (p>0,05). Не установили значимых различий между показателями концентрации этанола в моче у группы мужчин и группы женщин (p>0,05). Отличия дисперсий не имели значимых признаков. При значительном изучении показателей концентрации этанола в крови и моче в различных возрастных группах мужчин и женщин также не установили различий. Отсутствие значимых различий позволило предположить, что периоды резорбции и элиминации этанола в исследованных трупах на момент смерти не находились в прямой зависимости от возраста и половой принадлежности.
Выводы
Проведенный анализ показал, что внезапная сердечная смерть, патогенетически связанная с алкогольным поражением сердца, чаще встречается у мужчин от 36 до 45 лет и у женщин от 46 до 60 лет.
Возникающие в миокарде вследствие токсического воздействия этанола и его метаболитов тяжелые дистрофические, некробиотические, деструктивные, а также микроциркуляторные изменения следует рассматривать в качестве морфологического субстрата для развития летального исхода. Такой исход может наступить на фоне как относительно низких концентраций этанола в крови (от 0,3 до 3‰), так и крайне низкого содержания этанола в крови (до 0,3‰) при отсутствии его уловимого влияния на организм.
Концентрации этанола в крови и моче на момент смерти у лиц, умерших от алкогольного поражения сердца, не находятся в зависимости от возраста и половой принадлежности.
Алкогольная кардиомиопатия: современное состояние проблемы
В статье рассматриваются наиболее важные компоненты лечения больных с алкогольной кардиомиопатией (АКМП). Согласно современным рекомендациям, как средства первой линии наряду с ингибиторами АПФ используются бета-адреноблокаторы. Учитывая специфику клинического течения данного заболевания, пациентам особенно показано применение бета-адреноблокаторов.
При выборе препарата этой группы предпочтение отдается лекарственным средствам, выводимым преимущественно почками, например бисопрололу (препарат Конкор), поскольку у данной категории больных хотя и не отмечается развернутой клинической картины заболевания печени, функция печени, как правило, нарушена.
- КЛЮЧЕВЫЕ СЛОВА: алкогольная кардиомиопатия, сердечно-сосудистые заболевания, алкоголь, кардиология, гастроэнтерология
В статье рассматриваются наиболее важные компоненты лечения больных с алкогольной кардиомиопатией (АКМП). Согласно современным рекомендациям, как средства первой линии наряду с ингибиторами АПФ используются бета-адреноблокаторы. Учитывая специфику клинического течения данного заболевания, пациентам особенно показано применение бета-адреноблокаторов.
При выборе препарата этой группы предпочтение отдается лекарственным средствам, выводимым преимущественно почками, например бисопрололу (препарат Конкор), поскольку у данной категории больных хотя и не отмечается развернутой клинической картины заболевания печени, функция печени, как правило, нарушена.
Алкогольное поражение сердечно-сосудистой системы – важная проблема современной кардиологии. Она приобретает первостепенное значение в нашей стране, где распространенность хронического алкоголизма за последние годы увеличилась примерно в 5 раз [1]. В настоящее время наша страна занимает одно из ведущих мест в мире по уровню потребления алкоголя на душу населения – около 15 л в год. Вместе с тем проблема алкогольного поражения сердечно-сосудистой системы носит наднациональный характер: злоупотребление алкоголем и связанные с ним кардиологические заболевания распространены во всем мире [2, 3]. Воздействие алкоголя на сердечно-сосудистую систему охватывает широкий спектр проявлений от артериальной гипертонии (АГ), нарушений сердечного ритма («праздничное сердце»), потенцирования ишемической болезни сердца (ИБС) до остановки сердца вследствие острого алкогольного кетоацидоза [4]. В данной статье рассматривается алкогольная кардиомиопатия (АКМП) – заболевание, характеризующееся развитием дилатации полостей сердца и систолической дисфункции левого желудочка вследствие токсического воздействия алкоголя на миокард.
Классификация и эпидемиология
Согласно классификации кардиомиопатий, принятой Всемирной организацией здравоохранения (ВОЗ) в 1995 г., АКМП представляет собой одну из форм вторичной дилатационной кардиомиопатии (ДКМП). Употребление алкоголя является второй по частоте причиной развития ДКМП; по данным C.E. Skotzko и соавт., хроническая сердечная недостаточность (ХСН), развившаяся вследствие АКМП, составляет 21–36% всех случаев ДКМП неишемического генеза в странах Запада [5]. В более современной классификации кардиомиопатий B.J. Maron и соавт. АКМП не выделяется как отдельная форма ДКМП, хотя злоупотребление алкоголем упоминается как один из этиологических факторов ДКМП токсического генеза [6]. Тем не менее вопрос о том, может ли АКМП считаться одной из форм ДКМП, остается предметом дискуссий [7]. В Международной классификации болезней 10-го пересмотра (МКБ-10) АКМП рассматривается как самостоятельное заболевание (I42.6). Однако в реальной клинической практике этот диагноз выставляется далеко не всегда, и нередко АКМП фиксируется в медицинской документации как идиопатическая ДКМП – во-первых, вследствие сложности установления прямой причинно-следственной связи между злоупотреблением алкоголем и развитием кардиомиопатии, во-вторых, из деонтологических соображений.
АКМП занимает особое место среди поражений миокарда, так как характеризуется высокой смертностью, и прежде всего – среди лиц молодого и среднего возраста. Четырехлетняя летальность при АКМП достигает 40% [5]. По данным М.В. Гордеевой и соавт., смерть от АКМП составляет 19,6% всех случаев внезапной ненасильственной смерти молодых людей [8]. Анализ смертности трудоспособного населения Ижевска (возраст 25–54 года) показал, что злоупотребление алкоголем существенно повышает и общую смертность, и смертность от заболеваний системы кровообращения [9]. При этом случаи смерти от АКМП среди лиц, злоупотребляющих алкоголем, составили 20% от общей сердечно-сосудистой смертности. Хотя смертность от АКМП коррелировала с наличием острой алкогольной интоксикации, она была тесно связана с признаками злоупотребления алкоголем и у тех лиц, смерть которых не была обусловлена непосредственно алкогольным отравлением. В подавляющем большинстве случаев (около 85%) АКМП развивается у мужчин, что объясняется большей распространенностью хронического алкоголизма среди мужского населения. Как правило, мужчины потребляют более высокие дозы алкоголя, что приводит к тяжелому течению заболевания с развитием III–IV функционального класса (ФК) ХСН по классификации NYHA (The New York Heart Association – Нью-Йоркская кардиологическая ассоциация), в то время как у женщин с АКМП чаще встречается ХСН II ФК [10].
Дозы этанола и продолжительность алкоголизации, необходимые для развития АКМП, на сегодняшний день окончательно не определены. По оценкам разных авторов, клиническая симптоматика АКМП развивается у лиц, употребляющих алкоголь в дозах, эквивалентных 80–100 мл чистого этанола, ежедневно на протяжении 5–20 лет [11, 12]. Очевидно, что эти данные не позволяют однозначно судить о сроках развития АКМП, так как в реальной практике ежедневное потребление спиртных напитков встречается далеко не у всех лиц, злоупотребляющих алкоголем. Для многих пациентов с хроническим алкоголизмом характерна не ежедневная алкоголизация, а так называемые «запои» (эпизоды многодневного употребления алкоголя в высоких дозах) с длительными периодами ремиссии. В этой связи следует упомянуть работу Л.Б. Лазебника и Т.А. Шипико, которые проанализировали истории болезни 66 мужчин, страдавших хроническим алкоголизмом II или III стадии и умерших от острой сердечной недостаточности [13]. Оказалось, что в случае морфологически подтвержденной АКМП без ИБС (группа А) алкогольный анамнез пациента характеризовался относительно ранним началом хронического алкоголизма (до 40 лет), высокой суточной толерантностью к алкоголю (240–280 мл/сут при постоянном употреблении алкоголя и 380–472 мл/сут при периодическом употреблении), а также длительными запоями и короткими ремиссиями (более 7 дней и менее 20 дней соответственно).
У лиц с АКМП и сопутствующей ИБС (группа В) суточная толерантность к алкоголю была существенно ниже (110 мл/сут при постоянном употреблении и 160 мл/сут при периодическом употреблении), для этих пациентов были также характерны короткие эпизоды употребления алкоголя – не более 3 дней – с ремиссиями 2 месяца и более. Таким образом, периодическая алкоголизация не менее опасна в отношении развития АКМП, чем ежедневное употребление спиртного, особенно с учетом того, что она сопряжена с потреблением более высоких доз спиртного. Сроки развития АКМП при систематическом употреблении алкоголя зависят также от конституциональных факторов и генетических особенностей метаболизма этилового спирта в организме человека. Принято считать, что риск формирования АКМП не связан с видом потребляемого спиртного напитка, хотя крупных исследований по этому вопросу не проводилось.
Патогенез и патоморфология
Патогенез АКМП достаточно сложен и включает непосредственное токсическое воздействие алкоголя на миокард, кардиотоксические эффекты метаболита этанола ацетальдегида, а также системные эффекты алкоголя, обусловленные активацией нейрогуморальных систем. На сегодняшний день большое значение придается повреждениям эндоплазматического ретикулума, которые приводят к нарушению регуляции синтеза белка и развитию гипертрофии кардиомиоцитов [14]. В эксперименте было продемонстрировано, что инъекция этанола снижает синтез сократительных белков примерно на 25% [15]. Гиперкинетический тип гемодинамики при хроническом алкоголизме, связанный с избыточной активацией нейрогуморальных систем, вызывает разрывы гипертрофированных миофибрилл и, как следствие, снижение сократимости миокарда [16].
Имеются также данные о том, что алкоголь нарушает функцию натриевых и кальциевых каналов миокарда; это, в свою очередь, ведет к разобщению процессов возбуждения и сокращения кардиомиоцитов. Важную роль в механизме повреждения кардиомиоцитов играет то, что при острой алкогольной интоксикации этанол повышает уровень катехоламинов в крови [15]. Хроническое употребление алкоголя приводит к снижению плотности бета-1-адренорецепторов сердца и повышению плотности бета-3-адренорецепторов [17]. Последние локализуются главным образом в жировой ткани, их активация усиливает липолиз; кроме того, бета-3-адренорецепторы регулируют термогенез в скелетной мускулатуре. Повышение количества данных рецепторов в сердце приводит к появлению аномальной реакции на катехоламины: ухудшается релаксация кардиомиоцитов левого желудочка, снижается его сократимость, что усугубляет патологию кальциевого обмена.
Миокардиофиброз, развивающийся на поздних стадиях АКМП, инициируется тенасцином-Х – гликопротеином экстрацеллюлярного матрикса [18]. Мутации гена десмина, считавшиеся ранее фактором риска развития АКМП, в российско-шведской работе рассматриваются как ситуационные, как вариант полиморфизма, приводящего к развитию АКМП только при наличии ряда неблагоприятных условий [19]. Определенную роль в патогенезе АКМП играет и ряд других эффектов алкоголя: активация перекисного окисления липидов, дисфункция сократительных белков, активация ренин-ангиотензин-альдостероновой системы [20]. Патоморфология АКМП сходна с таковой при ДКМП: отмечаются дистрофические изменения, некробиоз и некроз кардиомиоцитов, вакуолизация цитоплазмы, неравномерная гипертрофия мышечных волокон, интерстициальный фиброз и т.д. Специфичным для АКМП является большое количество жировых клеток, наличие жировых отложений между эпикардом и перикардом.
Клиника и диагностика
В течении АКМП выделяют доклиническую (бессимптомную) стадию и стадию клинической манифестации заболевания. На первой стадии, продолжающейся обычно около 5 лет, формируется диастолическая дисфункция левого желудочка; как правило, в этот период пациенты не предъявляют жалоб. Возможно появление одышки на уровне I–II ФК ХСН (по NYHA), умеренной общей слабости, однако с учетом социально-психологических особенностей лиц, злоупотребляющих алкоголем, данные явления редко являются основанием для обращения к врачу. Ряд больных в этот период отмечают боли в груди, которые не носят типичной ангинозной окраски, обычно имеют колющий или ноющий характер, локализуются в левой половине грудной клетки, не иррадиируют, не связаны с физической нагрузкой, не купируются приемом нитратов. Подобные кардиалгии особенно часто появляются на фоне алкогольной абстиненции. Могут возникать также давящие или сжимающие боли за грудиной длительностью до нескольких часов, которые не сопровождаются отрицательной динамикой на электрокардио- грамме (ЭКГ) и купируются седативными средствами. Вторая стадия характеризуется развитием систолической дисфункции левого желудочка и, как следствие, клинической картиной, соответствующей декомпенсации ХСН, обычно на уровне III–IV ФК. Для АКМП характерны нарушения ритма сердца (суправентрикулярные тахикардии, экстрасистолия, фибрилляция предсердий).
При диагностике АКМП важен тщательный сбор алкогольного анамнеза, что нередко является сложной задачей, так как пациенты с хроническим алкоголизмом обычно занижают дозы и кратность потребления спиртного. Следует обращать внимание на стигмы хронического алкоголизма (контрактура Дюпюитрена, телеангиэктазии, увеличение околоушных желез). Как правило, у пациентов с АКМП не отмечается развернутой клинической картины заболевания печени: наиболее часто встречающееся у этой категории больных периодическое употребление алкоголя с эпизодами ремиссии является недостаточным для развития алкогольного цирроза печени или алкогольного гепатита. Тем не менее некоторые данные лабораторных методов исследования (повышение активности гамма-глутамилтранспептидазы в отсутствие повышения активности щелочной фосфатазы, уменьшение коэффициента де Ритиса) могут стать одним из доводов в пользу хронической алкоголизации. Данные инструментального исследования при АКМП неспецифичны и могут использоваться при постановке диагноза только в совокупности с оценкой анамнеза и клинической картины. При электрокардиографии выявляются признаки перегрузки левых отделов сердца, нарушение внутрижелудочковой проводимости; суточное мониторирование ЭКГ позволяет зарегистрировать эпизоды аритмии. Эхокардиографическое исследование выявляет дилатацию полостей сердца, снижение фракции выброса, регургитацию на митральном и трикуспидальном клапанах вследствие их относительной недостаточности.
Дифференциальную диагностику АКМП следует проводить с другими заболеваниями, сопровождающимися дилатацией камер сердца: пороками сердца, пост- инфарктным кардиосклерозом с развитием вторичной дилатации левого желудочка, идиопатической дилатационной кардиомиопатией. Учитывая неспецифичность большинства методик обследования, постановка диагноза АКМП является достаточно сложной задачей. Трудности диагностики обусловлены еще и тем, что нередко у пациента комбинируется несколько причин развития ХСН: хроническая алкогольная интоксикация, ИБС, АГ и т.д. В спорных случаях может помочь эндомиокардиальная биопсия с определением уровня ацетальдегида в жировой ткани; диагноз АКМП считается подтвержденным при содержании ацетальдегида более 5 мг/кг [21]. В настоящее время имеются данные о том, что при идиопатической ДКМП снижается содержание коллагена в миокарде, тогда как при АКМП оно остается в пределах нормальных значений [22].
Применение бета-адреноблокаторов у больных алкогольной кардиомиопатией
- Пациенты с АКМП обычно обращаются за медицинской помощью в том случае, когда у них имеется ХСН II–III стадии и III–IV ФК. Для тяжелой ХСН характерна хроническая гипер-активация симпатоадреналовой системы, которая может быть корригирована только с помощью бета-адреноблокаторов.
- Бета-адреноблокаторы обеспечивают надежный контроль гемодинамических параметров, прежде всего частоты сердечных сокращений, что крайне важно при лечении АКМП, для которой характерны нарушения сердечного ритма.
- Бета-адреноблокаторы снижают риск развития фибрилляции желудочков и внезапной смерти. АКМП занимает одно из ведущих мест среди причин внезапной смерти трудоспособного населения, в связи с чем назначение лекарственных средств, снижающих риск внезапной сердечной смерти, приобретает особенную актуальность.
Для пациентов с АКМП очень часто характерна низкая комплаентность, в связи с чем врач должен максимально тщательно и подробно разъяснить больному все нежелательные последствия продолжения употребления спиртных напитков, преимущества полного отказа от алкоголя, а также акцентировать внимание больного на необходимости регулярного приема назначенных препаратов. Вне всякого сомнения, мероприятия, направленные на побуждение пациента к отказу от употребления спиртных напитков, носят мультидисциплинарный характер; их обсуждение выходит за рамки данной статьи. Тем не менее именно терапевт или кардиолог – специалист, с которым больной АКМП сталкивается впервые, – должен, прежде всего, попытаться создать у пациента мотивацию к трезвому образу жизни.
Парадоксально, но до настоящего времени не прекращается обсуждение кардиопротекторных свойств низких доз алкоголя (так называемый «французский парадокс»). Авторы исследования SHEEP (Stockholm Heart Epidemiology Program – Стокгольмская программа эпидемиологии болезней сердца) показали, что употребление умеренных доз алкоголя (5–20 мл чистого этанола в сутки) может оказать благоприятное воздействие на некоторые компоненты прогноза у лиц, перенесших острый инфаркт миокарда, хотя механизмы этого остаются невыясненными [24]. Ряд исследователей полагают, что кардиопротекторное действие характерно для определенных компонентов некоторых алкогольных напитков (в частности, для резерватола и кверцетина, содержащихся в белом
и красном вине) [25].
В нашей стране, где алкоголизм является проблемой государственного масштаба, затрагивающей не только систему здравоохранения [9], врачи не могут делать подобных заявлений до появления однозначных данных, опровергающих традиционное представление о вреде алкоголя. Существующие на сегодняшний день доказательства пользы низких доз алкоголя получены в исследованиях, имеющих массу ограничений. В частности, влияние на жесткие конечные точки (общую смертность и т.п.) практически не изучается, вместо этого исследуются суррогатные конечные точки (относительный риск развития ХСН, вариабельность сердечного ритма) [26, 27]. При этом показано, что, даже если среднемесячное потребление алкоголя остается умеренным, нерегулярные алкогольные эксцессы полностью нивелируют «кардиопротекторный эффект» умеренных доз алкоголя [28].
Таким образом, лечение АКМП является как медицинской, так и социальной проблемой. Только широкое внедрение мероприятий, направленных на побуждение пациентов к полному отказу от употребления спиртных напитков, может стать залогом успешного лечения АКМП и снижения смертности трудоспособного населения страны.
Алкогольная кардиомиопатия
Продолжительное злоупотребление алкоголем нередко сопровождается повреждением миокарда – среднего слоя сердца, который составляет основную часть его массы. В результате формируется алкогольная кардиомиопатия – заболевание, ведущее к расширению камер сердца. У больного наблюдаются признаки сердечной недостаточности, что приводит к преждевременной смерти. Каждый пятый человек, злоупотребляющий алкоголем в течение десяти лет, умирает именно от этого заболевания.
Диагностика

Чтобы обнаружить алкогольную кардиомиопатию, используют множество диагностических методов. Вот некоторые из них:
- Биохимический анализ крови.
- Анализ мочи.
- Электрокардиография (ЭКГ).
- Эхокардиография (ЭхоКГ).
- Сцинтиграфия.
- Ангиография сосудов сердца.
- Катетеризация миокарда с последующей эндокардиальной биопсией.
- Рентгеновское исследование.
Кроме инструментальных обследований изучаются жалобы и история болезни, фиксируются явные симптомы.
Симптомы
Первичными признаками алкогольной кардиомиопатии принято считать сбои сердечного ритма и сна, появление головных болей. В дальнейшем даже при незначительной нагрузке возникает одышка. Нередко проявляются застойные явления в виде отеков. Чаще всего больные не видят взаимосвязи между симптомами и своей пагубной привычкой, а то и вовсе отрицают ее наличие. Их характерными внешними признаками выступают:
- постоянное покраснение лица;
- тремор рук;
- возбужденность и разговорчивость, не вызванные объективными обстоятельствами;
- резкое изменение массы тела как в сторону увеличения, так и уменьшения;
- весьма характерен сине-багровый нос, на котором отчетливо видны расширенные сосуды;
- глаза в целом отдают краснотой, а склера, в частности, – желтизной.
Характерными симптомами этого заболевания являются бессонница, сердечные боли, нехватка воздуха, ускоренное сердцебиение, похолодание конечностей, чувство жара, повышенная потливость. Медицинское обследование выявляет аритмию, тахикардию, увеличенное давление, сбои в функционировании печени и почек.
Причины
Первейшая причина рассматриваемого заболевания – систематическая интоксикация организма спиртосодержащими напитками. В качестве причин второго плана можно указать:
- ослабленная иммунная система;
- поражение инфекциями или вирусными бактериями;
- отсутствие в рационе нужного количества витаминов и белков;
- врожденный порок сердца;
- наследственная предрасположенность к кардиомиопатии;
- нарушенный режим работы и отдыха;
- постоянные стрессовые ситуации.
Риск развития алкогольной кардиомиопатии прямо пропорционален длительности приема и объему употребляемого этанола. За счет индивидуальной чувствительности к этому яду у разных людей это заболевание развивается под действием различных доз. Считается, что для развития смертельной формы кардиомиопатии требуется ежедневно в течение 3-10 лет принимать от 60 до 150 г чистого этанола в сутки.
Последствия
В своем развитии алкогольная кардиомиопатия проходит три последовательные стадии:
- Первые 10 лет болезнь характеризуется аритмичностью и проявляется периодическими болями.
- При большом стаже алкоголизма (обычно речь идет о 10 годах и более) у кардиомиопатии выявляется целый ряд симптомов, характерных патологическому развитию заболевания.
- Если со временем больной не отказывается от алкоголя и не обращается к медицинским специалистам, у него возникает тяжелая сердечная недостаточность. Заболевание затрагивает структуру многих органов, необратимым образом нарушая их естественное функционирование.
Как и многим другим болезням, алкогольной кардиомиопатии характерно волнообразное развитие. Чем дольше больной принимает спиртное, тем дальше ухудшается его состояние. С каждой новой порцией этанола вероятность летального исхода повышается. При этом уменьшение этой порции или полный отказ от нее ведет к улучшению состояния больного. Избавившись от вредной привычки, вполне можно добиться стойкой реабилитации и ликвидации клинических признаков.
Лечение и прогноз
Ключевой мерой для начала успешного лечения алкогольной кардиомиопатии выступает полный и безоговорочный отказ от выпивки. Если сделать это самостоятельно больной не может, его направляют к опытному врачу-наркологу. Стоит понимать, что понадобится длительная терапия. Даже частичное восстановление миокарда – сложный процесс. Только неукоснительное соблюдение всех врачебных предписаний поможет больному хотя бы отчасти продлить свою жизнь.
Выделим меры, способствующие выздоровлению:
- Медикаментозная терапия, рекомендованная для пациентов с сердечной недостаточностью и проводимая согласно соответствующим протоколам.
- Немедикаментозная терапия, включающая в себя контроль диуреза и ограничение приема соли.
- Соблюдение диеты, богатой белками и витаминами. Именно дефицит этих компонентов питания способствует развитию заболевания.
- Прогулки на свежем воздухе и умеренные занятия спортом.
Лечение алкогольной кардиомиопатии обязательно комплексное. Оно нацелено на восстановление всех органов, затронутых заболеванием. Показано применение целого ряда лекарственных препаратов – «Эссенциале», «Милдронат», «Неотон», «Верапамил», «Мексидол», «Цитохром-С» и ряда других (применение лекарственных средств строго по назначению врача).
Прогноз выздоровления умеренно благоприятный. Все зависит от того, до какой стадии успело развиться заболевание и насколько человек готов к восстановительному процессу. При безоговорочном отказе от спиртного, выполнении рекомендаций врача, адекватном медикаментозном лечении свыше ¾ больных остаются жить в течение 5 лет с момента начала лечения.
Читайте также:
