Синоназальный плоскоклеточный рак - лучевая диагностика
Добавил пользователь Валентин П. Обновлено: 28.01.2026
Плоскоклеточный рак кожи является злокачественной опухолью, которая состоит из атипичных эпителиальных клеток, внешне похожих на шиповатые кератиноциты. Заболевание имеет склонность к быстрому метастазированию в лимфоузлы и внутренние органы. Новообразование может развиваться на любых участках кожного покрова, но чаще — вблизи естественных отверстий: на нижней губе, в районе половых органов.
Причины возникновения и факторы риска
В настоящее время выявлено несколько факторов, которые могут предрасполагать к возникновению плоскоклеточного рака. К ним относятся:
- Возраст. У молодых людей заболевание почти не встречается. Основная масса пациентов — пожилые люди старше 65 лет.
- Светлый цвет кожи и наличие веснушек.
- Повышенная инсоляция. Вывод о влиянии данного фактора был сделан в связи с тем, что эта форма злокачественной опухоли всегда появляется на открытых участках тела, которые постоянно подвергаются воздействию солнечного света. Кроме того, плоскоклеточный рак кожи может возникать на месте серьезных солнечных ожогов.
- Мутация гена TP53, который отвечает за подавление роста опухоли.
- Наличие предраковых образований и другие патологические состояния кожи (рубцовые атрофии, лучевые повреждения, туберкулезная волчанка, профессиональные заболевания, красный плоский лишай и др.).
- Действие на кожу канцерогенов (мышьяка, парафина, керосина, каменноугольной смолы и др.), которое приводит к воспалению и атрофии. В результате происходит образование очаговых пролифератов, которые со временем могу переродиться в злокачественное образование.
- Продолжительное механическое раздражение или повреждение кожи.
- Наличие у пациента иммуносупрессии.
- Инфицирование вирусом папилломы человека. Доказана роль некоторых его типов в возникновении рака кожи полового члена, заднего прохода, вульвы.
- Имеются научные данные о развитии этой опухоли у пациентов с псориазом после получения курсов ПУВА-терапии и фотохимиотерапии, а также у больных после лучевой терапии.
Определение причины появления плоскоклеточного рака кожи является крайне важным для оценки риска рецидивирования и метастатического распространения. Так, злокачественная опухоль, которая развилась на месте поражения кожи актиническим кератозом, метастазирует лишь в 0,5% случаев. В то же время рак, возникший на рубце, имеет гораздо более высокий риск распространения — до 30%.
Классификация
Существует несколько принципов классификации плоскоклеточного рака кожи. По гистологическому строению выделяется 4 типа данного новообразования, а согласно стадированию TNM — 4 стадии, каждая из которых отражает распространенность процесса в организме.
Согласно гистологической классификации выделяют следующие варианты:
- Веретеноклеточный тип, для которого характерен неблагоприятный прогноз из-за его быстрого инвазивного роста, а также склонности к метастазированию и рецидивированию.
- Акантолитический тип. Появляется на коже, пораженной актиническим кератозом.
- Веррукозный плоскоклеточный рак кожи сопровождается явлениями выраженного гиперкератоза, что клинически проявляется образованием рогового нароста (кожного рога).
- Лимфоэпителиальный тип состоит из низкодифференцированных клеток. Есть мнение, что это новообразование является опухолью придатков кожи, а не истинным плоскоклеточным раком.
Стадию развития данного типа рака определяют по размеру первичной опухоли, степени прорастания в подлежащие ткани и наличию отдаленных метастазов. Первой стадии соответствует образование размером менее 2 см, второй и третьей — более крупные опухоли с распространением в ближайшие ткани, а четвертой — очаг любых размеров с наличием метастатических поражений.
Варианты локализации
Плоскоклеточный рак кожи чаще всего представлен одиночным очагом, гораздо реже — множественными. В подавляющем большинстве случаев поражается кожа лица (нос, ушные раковины, периорбитальная область). Излюбленная локализация — переходы между слизистой оболочкой и плоским эпителием, которые наблюдаются на красной кайме губ, в перианальной области, на наружных половых органах.
В полости рта данный вид рака часто располагается на слизистой оболочке неба и языка. Для такой опухоли свойственно длительное бессимптомное течение. Она постепенно превращается в твердый узел или со временем приобретает картину перитонзиллярного абсцесса.
Плоскоклеточный рак на нижней губе возникает на фоне таких предраковых образований, как лейкоплакия, актинический и абразивный хейлит. Вначале он проявляется плотно сидящими чешуйками, под которыми образуется небольшое растущее уплотнение. Реже заболевание начинается с эрозии, которая имеет плотное основание. По мере увеличения новообразования, губа может деформироваться или уплотняться.
Для локализации рака в области вульвы, характерна локализация на переходной складке больших и малых губ, клитора. Болезнь имеет неблагоприятный прогноз, отличается быстрым метастазированием. Образованию плоскоклеточного рака кожи данной локализации может предшествовать склероатрофический лихен, болезнь Бовена, эритроплакия.
Рак кожи полового члена, как правило, возникает у мужчин старше 40 лет. Типичной локализацией для него служит задняя поверхность тела полового члена, область препуциального мешка и коронарной борозды. Предрасполагающими факторами к образованию данной опухоли служат хронические воспалительные процессы, баланит с врожденным фимозом, скопление смегмы. Именно поэтому рак полового члена практически никогда не возникает у мужчин, которые подверглись циркумцизии.
Клинические проявления
Выделяют две формы роста плоскоклеточного рака: экзофитную и эндофитную. Для каждой из них характерны определенные клинические проявления.
Экзофитная (папиллярная) форма
Первичный узелок при этом виде опухоли постепенно увеличивается в размере и возвышается над уровнем кожи. На поверхности очага скапливается большое количество роговых масс. Со временем его цвет становится красным или коричневатым с большим количеством расширенных сосудов на поверхности (телеангиэктазии). Иногда в центре образования определяется западение.
Основание новообразования — широкое. Сам очаг и окружающие его ткани малоподвижны за счет прорастания опухоли. На поздних стадиях наступают некроз и изъязвление.
Разновидностью экзофитного плоскоклеточного рака кожи является его веррукозная форма, для которой характерен желтый или красно-коричневый цвет очага, неровная поверхность с бородавочными разрастаниями. Этот вид опухоли, в свою очередь, также имеет несколько клинических вариантов в зависимости от локализации:
- Папилломатоз ротовой полости — новообразования на слизистой оболочке языка, щек, десен. Обычно наблюдается у людей, которые жуют табак.
- Аногенитальная карцинома. Располагается на коже головки полового члена, мошонке, вульве, в перианальной области.
- Подошвенный тип характерен для пожилых мужчин.
- Плоскоклеточный веррукозный рак других участков кожи (конечностей, туловища).
Для веррукозной формы характерен медленный рост и низкий риск метастазирования. На коже этот тип рака образуется чаще всего в местах, которые подвергаются постоянному механическому воздействию, и может иметь вид кожного рога.
Эндофитная (язвенно-инфильтративная) форма
При эндофитном росте опухоли, первичным элементом является узелок, который с течением временем превращается в плотный узел. Очаг тесно спаян с подлежащими тканями. Спустя несколько месяцев происходит его изъязвление. Язва имеет неправильную форму, плотное дно, беловатую пленку на поверхности и кратерообразные края. Она может быть покрыта коркой коричневатого цвета, при снятии которой происходит выделение кровянистого экссудата. Язва увеличивается в глубину и в стороны, быстро распространяется на подлежащие ткани. Для данной формы плоскоклеточного рака кожи характерно частое рецидивирование и образование метастазов.
Способы диагностики
Поскольку давно доказана прямая зависимость эффективности проведенного лечения от стадии злокачественного новообразования, на которой оно было обнаружено, выделяют два уровня диагностики плоскоклеточного рака кожи: раннюю и позднюю.
Ранним считается постановка диагноза на I-II стадии. В этом случае возможно полное выздоровление больного при условии выбора правильной тактики лечения. Позднее выявление — это постановка диагноза на III и IV стадии. Прогноз, как правило, неблагоприятен по причине сложности проведения или невозможности оперативного лечения.
«Золотой стандарт» диагностики плоскоклеточного рака кожи — биопсия с последующим гистологическим исследованием. Особенно информативным считается иммуногистохимический метод. Так как опухоль является наружной и получить биоматериал для проведения гистологии несложно, новообразование верифицируется в 99% случаев.

Также широко применяется метод дерматоскопии. В этом случае в пользу рака кожи говорит наличие центральных кератиновых пробок, расширенных и разветвленных сосудов на поверхности.
При любой форме плоскоклеточного рака, наряду с тщательным сбором анамнеза и физикальным осмотром, специалист должен провести оценку состояния лимфоузлов. При подозрении на наличие метастатических очагов, основным диагностическим методом служит тонкоигольная аспирация. Также возможно назначение дополнительных методов визуализации (УЗИ, рентгенография, КТ, ангиография) для выявления регионарных и отдаленных метастазов.
Лечение
Сегодня существует множество способов помощи больным с плоскоклеточным раком кожи. К ним относятся как классические методы (удаление скальпелем, криодеструкция, лазерная терапия), так и современные технологии, например, фотодинамическая терапия.
Оперативное удаление
Хирургическое лечение заключается в удалении новообразования с отступом в сторону здоровых тканей в размере 1-2 см. Оперативное иссечение показано при раке кожи низкого риска и малой вероятностью рецидива опухоли.
Критерии низкого риска:
- Локализация рака на открытых участках тела (исключая губы и ушные раковины).
- Размер до 2 см.
- Нет инвазии в дерму.
- Высокодифференцированная опухоль.
- Иммунный статус в норме.
Хирургическое лечение не применяют в следующих случаях:
- Плоскоклеточный рак кожи высокого риска (локализация на губах, ушных раковинах, закрытых участках; развитие на фоне предрака; опухоль большого размера).
- Множественные метастазы.
- Повышенный оперативный риск (лекарственная непереносимость, преклонный возраст больного).
- Локализация, при которой невозможно полное удаление очага (периорбитальная область, нос).
Оперативное удаление рака на ранних стадиях в большом проценте случаев приводит к выздоровлению пациента. Однако недостатком данного метода является то, что не всегда удается достичь удовлетворительного эстетического и функционального результата.
Эффективным вариантом хирургического лечения плоскоклеточного рака кожи является операция по Мосху, во время которой производят послойное удаление опухоли с незамедлительным проведением гистологического исследования каждого слоя. Такой подход позволяет максимально сохранить здоровые ткани.
Оперативное удаление по Мосху можно использовать при раке кожи высокого риска, множественных очагах, локализации опухоли на важных в косметическом отношении зонах. Однако для применения данного метода требуются большие затраты времени и средств.
Небольшие опухоли могут быть удалены при помощи кюретажа или электрокоагуляции с захватом 5-6 мм здоровой кожи. Эти методы отличаются простотой, но отдаленные результаты неутешительны: высок риск рецидивирования рака.
Криодеструкция
При плоскоклеточном раке кожи криодеструкцию проводят в несколько циклов. В зависимости от локализации и клинических признаков очага подбирают время экспозиции. Процедуру производят с захватом 2-2,5 см здоровой кожи вокруг опухоли. Удаление с применением криодеструкции возможно только для новообразований низкого риска.
Данный метод хорош тем, что может проводиться в амбулаторных условиях. Кроме того, он отличается невысокой болезненностью. Главный недостаток заключается в невозможности гистологического контроля.
Лазеротерапия
В рамках данного вида лечения используют углеродный или неодимовый лазер. Применение этого метода приводит к хорошим косметическим результатам.
Лазеротерапия показана для пациентов, которые страдают нарушениями свертываемости крови или принимают антикоагулянты. Минусами данного метода является ограниченность показаний (может быть применен только при раке низкого риска) и отсутствие возможности гистологического исследования удаленного очага.
Лучевая терапия
В связи с тем, что плоскоклеточный рак кожи относится к опухолям с относительно высокой чувствительностью к лучевой терапии, она широко применяется в качестве монотерапии и в комбинации с другими методами. Небольшие очаги лечатся с использованием близкофокусного рентгеновского излучения, опухоли большого размера без метастазирования лечатся дистанционной гамма-терапией. При наличии регионарных метастазов проводится комбинированное лечение, которое включает в себя применение предоперационной лучевой терапии и иссечение образования вместе с пораженными лимфоузлами.
На первой и второй стадии рака кожи данный метод может быть применен как самостоятельный, на третьей и четвертой — используется в качестве пред- и послеоперационного лечения. При неоперабельных формах является вариантом паллиативной помощи больным.
Противопоказано применение лучевой терапии при рецидивной форме рака, веррукозной карциноме, заболеваниях соединительной ткани (склеродермия, красная волчанка). Негативными последствиями метода может быть развитие периоститов, перихондритов, катаракты, серьезных рубцовых деформаций на коже.
Химиотерапия
Для лечения плоскоклеточного рака может использоваться местная и системная химиотерапия. В качестве местных средств применяются фторурациловая, проспидиновая, глицифоновая мази. Следует отметить, что такой вид терапии отличается довольно низкой эффективностью, а риск рецидивирования опухоли при наружном лечении высок. Кроме того, такие мази могут вызвать интоксикацию, которая препятствует заживлению.
Также цитостатические препараты (5-фторурацил) вводятся в очаг с помощью внутрикожных или подкожных инъекций. Системную химиотерапию цисплатином, блеомицином, карбоплатином применяют при наличии неоперабельного образования, метастатической опухоли или в качестве предоперационной подготовки.
Таким образом, показаниями к химиотерапии являются:
- Рецидивирующий рак кожи.
- Множественные очаги.
- Невозможность оперативного удаления.
- Метастазирующая опухоль.
- Плоскоклеточный рак кожи у пожилых пациентов, которые имеют противопоказания к использованию других методов.
Противопоказано применение цитостатических препаратов при тяжелой сопутствующей патологии. Для лечения ослабленных больных с иммунодефицитными состояниями данный метод также не подходит.
Интерферонотерапия
Для терапии рака кожи могут применяться местные и системные иммуномодуляторы. К ним относятся: имиквимод (крем), виферон, интрон А.

Показанием к применению метода служит наличие большой неоперабельной опухоли. Лечение интерферонами противопоказано при аутоиммунных заболеваниях, лейкопении, тяжелых сопутствующих заболеваниях в стадии декомпенсации.
Частое развитие побочной симптоматики относится к существенному недостатку терапии иммуномодуляторами. К тому же, стоимость курса лечения является довольно высокой при его относительно низкой эффективности.
Фотодинамическая терапия
Данный метод является современным малоинвазивным способом лечения плоскоклеточного рака кожи. Он основан на поступлении в организм фотосенсибилизатора с последующим облучением лазером с определенной длиной волны, в результате чего происходит разрушение мембран клеток опухоли без повреждения здоровых тканей.
Фотосенсибилизатор может быть введен системно (внутривенно, перорально) или локально (аппликационно). Как правило, применяется внутривенный способ введения. В нашей клинике используется препарат Фотодитазин.
Показания к системной фотодинамической терапии:
- Начальные стадии плоскоклеточного рака без прорастания в ткани.
- Резистентность к стандартным методам лечения.
- Тяжелая сопутствующая патология, в связи с чем проведение операции невозможно.
- Труднодоступная локализация образования.
- Множественный и рецидивный рак кожи.
Среди местных фотосенсибилизаторов наибольшей эффективностью отличается метиламинолевулиновая кислота (МАЛК) в виде крема. При использовании данного средства, косметический результат является более приемлемым, чем при оперативном иссечении и криодеструкции.
Прогноз
При выявлении плоскоклеточного рака кожи размером менее 2 см и проведении адекватного лечения, показатель 5-летней выживаемости достигает 90%. Если опухоль имеет больший размер, и наблюдается прорастание в ткани, то данный показатель снижается до 50%.
Особенно неблагоприятным прогнозом обладают опухоли, которые расположены на коже периорбитальной области, наружного слухового прохода, носогубной складки. При такой локализации новообразование может прорасти в мышцы и кости, может вызывать кровотечение из-за поражения сосудов, осложняющееся инфекциями.
Профилактика
Главной мерой профилактики плоскоклеточного рака кожи является своевременное выявление и лечение предраковых состояний. В связи с этим, молодым людям рекомендовано проходить осмотр у дерматолога каждые 3 года, а людям старше 40 лет — каждый год. При обнаружении любых изменений на коже, также следует обращаться к специалисту.
Очаги хронического воспаления на коже должны подвергаться адекватной санации. Также следует избегать многократного повреждения одного и того же кожного участка (натирания, сдавления тесной одеждой и обувью, травмирования во время однообразной ручной работы).
Немаловажным является соблюдение солнечного режима и использование крема с солнцезащитным компонентом, отказ от посещения солярия. При работе с химическими реагентами — источниками профессиональной вредности, необходимо применять индивидуальные средства защиты кожи.
Синоназальный плоскоклеточный рак - лучевая диагностика
а) Терминология:
1. Аббревиатура:
• Синоназальная меланома (СНМ)
2. Определение:
• Злокачественное перерождение меланоцитов, мигрирующих из нервного гребня в полость носа/пазух
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о МРТ: объемное образование с ↑ сигналом (Т1)
• Локализация:
о Полость носа > пазухи:
- Носовая перегородка, латеральная стенка, нижняя раковина
• Размер:
о Большая полиповидная синоназальная опухоль
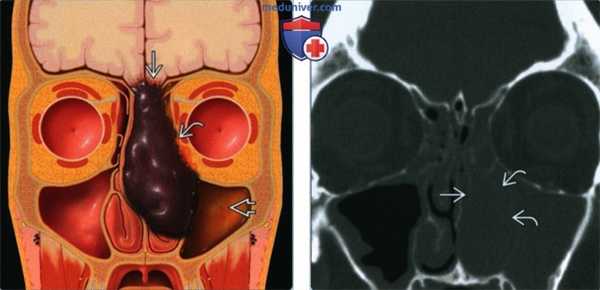
(Слева) На рисунке (поперечный срез) в полости носа показано темное, пигментированное (с высоким содержанием меланина) объемное образование. Определяется инвазия основания черепа, орбиты и латеральной стенки носа. Носовая перегородка смещена без признаков инвазии. В левой верхнечелюстной пазухе находится «запертый» секрет.
(Справа) При корональной костной КТ у пациента с обструкцией носа слева и носовым кровотечением визуализируется объемное образование в полости носа слева, обусловливающее эрозию средней левой носовой раковины и участков латеральной стенки носа.
2. КТ при синоназальной меланоме:
• Костная КТ:
о Дольчатое мягкотканное образование в полости носа
о Деструкция ± ремоделирование костей
4. Рекомендации по визуализации:
• Лучший метод визуализации:
о Мультипланарная МРТ с контрастом
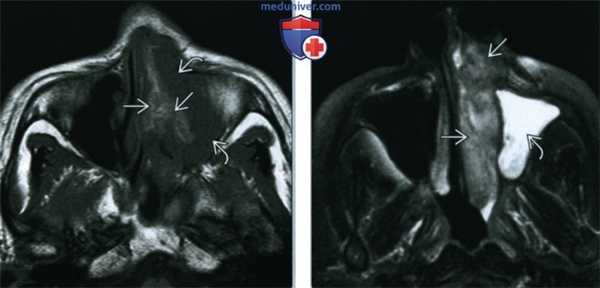
(Слева) При аксиальной МРТ Т1 определяется объемное образование в полости носа слева, распространяющееся в верхнечелюстную пазуху. Опухоль неоднородна и содержит зоны с гиперинтенсивным (Т1) и промежуточным сигналом. Гиперинтенсивный (Т1) сигнал на безконтрастных изображениях может свидетельствовать о наличии меланина или кровоизлияния.
(Справа) При аксиальной МРТ Т1 FS визуализируется меланома Ш в полости носа слева. Опухоль несколько гипоинтенсивна и легко отличима от гиперинтенсивного «запертого» секрета в верхнечелюстной пазухе.
в) Дифференциальная диагностика синоназальной меланомы:
1. Синоназальный плоскоклеточный рак:
• Возникает в верхнечелюстной пазухе > полости носа
• Агрессивная деструкция костей; неоднородная структура и вариабельное контрастное усиление
2. Синоназальная неходжкинская лимфома:
• Объемное образование в полости носа с деструкцией ± ремоделированием костей
• Однородное; ↓ сигнал Т2; ↓ ADC
3. Эстезионейробластома:
• Объемное образование возле решетчатой пластинки; деструкция костей
4. Ювенильная ангиофиброма:
• Юный пациент мужского пола
• В задних отделах полости носа возле клиновидно-небного отверстия
г) Патология:
1. Общая характеристика:
• Этиология:
о Возникает из меланоцитов нервного гребня, мигрировавших в синоназальный эпителий
2. Макроскопические и хирургические особенности:
• Мягкое сосудистое образование носа розового или темного цвета, растущее из перегородки или латеральной стенки носа
3. Микроскопия:
• Эпителиоидный, веретеновидный, смешанный клеточный тип
• Большое количество меланина или ограниченное количество, отсутствие
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Обструкция носа, носовое кровотечение, боль, гипосмия
• Физикальное обследование:
о Массивное, рыхлое сосудистое образование носа черно-коричневого цвета
2. Демография:
• Возраст:
о Чаще всего 5-8 десяток лет жизни (30-85 лет)
• Пол:
о М>Ж
• Эпидемиология:
о СНМ о >90% у людей с белым цветом кожи
3. Течение и прогноз:
• Неблагоприятный, пятилетняя выживаемость 6-17%
• Метастазирование в легкие, лимфоузлы, мозг обычно предшествует гибели
4. Лечение:
• Радикальная операция с адъювантной лучевой терапией
е) Диагностическая памятка:
1. Следует учесть:
• Может выглядеть аналогично полипу носа на КТ при малом количестве меланина
• При эндоскопическом исследовании носа СНМ выглядит пигментированной
2. Советы по интерпретации изображений:
• Ищите опухоль с ↑Т1 и ↓Т2 сигналом в нижних отделах полости носа
1. Аббревиатура:
• Плоскоклеточный рак (ПКР)
2. Синонимы:
• Эпидеромидный рак, переходный рак, некератинизирующий рак, рак респираторного эпителия
3. Определение:
• Злокачественная эпителиальная опухоль с плоскоклеточной или эпидермоидной дифференцировкой, растущая из поверхностного эпителия пазухи в ее просвет
1. Общая характеристика:
• Лучший диагностический критерий:
о Агрессивная мягкотканная опухоль пазухи с инвазией и деструкцией ее стенок
• Локализация:
о 75%: в пазухах; 30% в полости носа
- Верхнечелюстные (85%), решетчатые (10%), лобные/ основные пазухи (<5%)
о Рентгенолог создает карту распространения опухоли перед операцией:
- Кнутри: полость носа решетчатый лабиринт
- Кпереди: предчелюстные мягкие ткани щеки
- Кзади: ретроантральная жировая «подушка», крылонебная ямка (КНЯ) и жевательное пространство
- Кнаружи: скуловая возвышенность и подкожные ткани
- Кверху: в орбиту через ее дно или КНЯ и нижнюю глазничную щель
- Книзу: альвеолярный гребень верхней челюсти, щечное пространство, твердое небо
- Периневральное распространение опухоли (ПНРО): нижний глазничный нерв или КНЯ → V2 (круглое отверстие) → кавернозный синус
• Размер:
о Обычно заполняет верхнечелюстную пазуху
• Морфология:
о Хорошо (или плохо) отграниченное образование с неровными, лучистыми краями

(Слева) При корональной КТ (реконструкция) визуализируется большое объемное образование, заполняющее полость носа слева, с эрозией ипсилатеральных носовых раковин. ПКР приводит к эрозии нижних отделов носовой перегородки. Края образования сложно определить.
(Справа) При корональной MPT STIR определяются края опухоли с гипоинтенсивным сигналом. «Запертый» секрет в верхнечелюстной и решетчатой пазухах гиперинтенсивен по сравнению с опухолью. Гипоинтенсивный сигнал (Т2) может быть обусловлен высоким Я:Ц соотношением.
2. КТ при синоназальном плоскоклеточном раке:
• КТ с КУ:
о Солидное, умеренно контрастирующееся образование; агрессивная деструкция костей
о Тенденция к неравномерному накоплению контраста
о Участки, не накапливающие контраст (некроз)
• «Костная» КТ:
о Характерный признак - деструкция костей
о Объемное образование мягкотканной плотности с неровными краями
3. МРТ при синоназальном плоскоклеточном раке:
• Т1 ВИ:
о Новобразование с промежуточным сигналом, схожим с таковым от мышц
о Кровоизлияния в опухоли: ↑ сигнал (Т1)
• Т2 ВИ:
о Промежуточный или гиперинтенсивный сигнал по сравнению с мышцами, менее интенсивный по сравнению с другими синоназальными злокачественными опухолями
- ↓ сигнал (Т2) из-за ↑ целлюлярности и ↑ ядерно-цитоплазматического (Я:Ц) отношения
о Т2: дифференциальная диагностика «запертого» секрета и опухоли
• ДВИ:
о Легкое ограничение диффузии из-за ↑ Я:Ц отношения
• Т1 ВИ С+:
о Легкое или умеренное контрастное усиление; диффузное, но неоднородное:
- Накапливает контраст меньше, чем аденокарцинома, эстезионейробластома, меланома
о Зоны некроза не накапливают контраст
о Т1 С+ FS оптимальная последовательность для выявления ПНРО
4. Сцинтиграфия:
• ПЭТ:
о Интенсивное накопление ФДГ с F-18 вследствие гиперметаболизма (стадирование, идентификация метастазов)
о И ПКР, и инвертированная папиллома, где возник ПКР могут интенсивно накапливать ФДГ
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о Большая часть ПКР обнаруживается при рутинной КТ без КУ, выполняемой по поводу «синусита»
о Мультипланарная MPT С+ оптимальна для картирования опухоли, обнаружения ПНРО, заглоточных лимфоузлов
• Выбор протокола:
о Пре- и постконтрастная MPT (Т1) с жироподавлением от дна турецкого седла до подъязычной кости
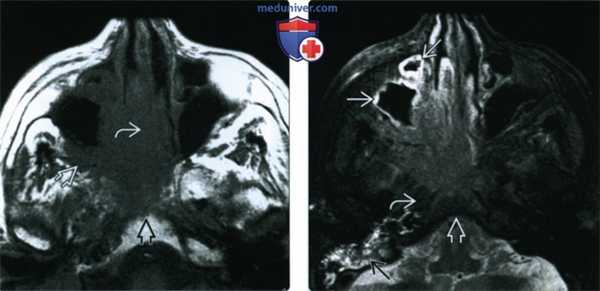
(Слева) При аксиальной МРТ Т1 определяется ПКР полости носа с вовлечением носовой перегородки, распространением кнаружи в крылонебную ямку и кзади в носоглотку, к основанию черепа.
(Справа) При аксиальной МРТ Т2 FS визуализируются края опухоли, отличной от утолщенной слизистой оболочки верхнечелюстной пазухи, превертебральных мышц и костного мозга ската с подавленным сигналом. Утолщение слизистой оболочки сосцевидного отростка связано с обструкцией евстахиевой трубы.
в) Дифференциальная диагностика синоназального плоскоклеточного рака:
1. Синоназальная аденокарцинома:
• Лучевые признаки могут быть аналогичны ПКР
• Чаще поражаются решетчатые пазухи
• Контрастное усиление выше по сравнению с ПКР
2. Синоназальная недифференцированная саркома:
• Саркому может быть невозможно отличить от ПКР
• Быстро растет
3. Инвазивный грибковый синусит:
• У пациента с иммунодефицитом
• Быстро прогрессирующий деструктивный процесс
• Может сочетаться с инвазией и тромбозом ВСА
4. Синоназальная неходжкинская лимфома:
• Однородное массивное новообразование носа/пазух (В-клеточный тип)
• Обуславливает деструкцию носовой перегородки (NK-клеточный тип)
• Может в точности имитировать гранулематоз Вегенера
5. Гранулематоз Вегенера:
• Септальная и внесептальная деструкция костей носа
• Сопутствующий хронический синусит
• Поражение пазух сочетается с поражением трахеи и бронхов, почек
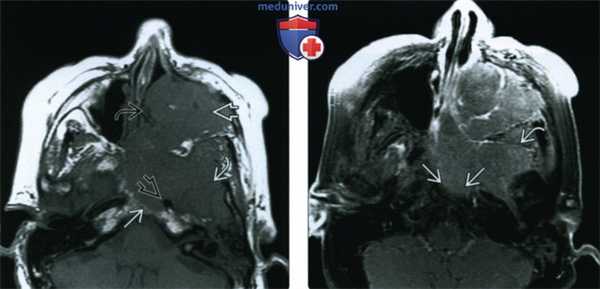
(Слева) При аксиальной МРТ Т1 определяется антральный ПКР очень большого размера с распространением в полость носа, подвисочную ямку и скат. Опухоль окружает левую внутреннюю сонную артерию но потоковое выпадение сигнала в ней сохранено.
(Справа) При аксиальной МРТ Т1 С+ FS определяется рак верхнечелюстной пазухи, равномерно накапливающий контраст, без явных зон некроза. Обратите внимание на инвазию ската и диффузную инфильтрацию жевательных мышц.
1. Общая характеристика:
• Этиология:
о Факторы риска: вдыхание древесной пыли, частиц металла (никеля, хрома), химикатов, используемых в производстве кожи и текстиля; торотраст:
- Формальдегид и асбест: ↑ риск
- ВПЧ, предшествующая или сосуществующая инвертированная папиллома: ↑ риск
- Нет прямой связи с употреблением алкоголя или табака
2. Стадирование, классификация синоназального плоскоклеточного рака:
• Стадирование осуществляется в соответствии с таблицами АОКР (7-я редакция)
• Критерии стадирования первичной опухоли (Т) верхнечелюстной пазухи:
о Т1: только верхнечелюстные пазухи, нет деструкции костей
о Т2: инвазия костей (твердое небо, стенки носа); без поражения задней стенки верхнечелюстной пазухи или крыловидных пластинок
о Т3: инвазия костей задней стенки ± подкожных тканей ± дна, медиальной стенки орбиты ± крыловидной ямки ± решетчатых пазух
о Т4а (резектабельный): инвазия передних отделов орбиты, кожи, подвисочной ямки, крыловидных пластинок, решетчатой пластинки, лобных или основных пазух
о Т4b (нерезектабельный): вовлечение вершины орбиты, твердой оболочки, мозга, средней черепной ямки, ската, носоглотки, черепно-мозговых нервов (кроме V2)
3. Макроскопические и хирургические особенности:
• Рыхлое полиповидное, папиллярное или грибовидное мягкотканное образование
• Агрессивное поражение соседних структур
4. Микроскопия:
• Два основных подтипа: кератинизирующий (80%) и некератинизирующий (20%):
о Кератинизирующий: папиллярная или инвертированная архитектура, дискератоз, низкая или высокая дифференцировка
о Некератинизирующий: экзофитный характер; рост в виде перемежающихся лент, гиперцеллюлярность, плеоморфизм (переходноклеточный рак)
• Папиллярный вариант ПКР нетипичен
1. Проявления:
• Типичные признаки/симптомы:
о Симптомы имитируют хронический синусит (поздняя диагностика)
о Первичные опухоли полости носа проявляются раньше обструкцией носа, кровотечением
• Другие признаки/симптомы:
о Большие опухоли верхней челюсти: односторонняя обструкция носа, носовые кровотечения, онемение щеки
о Зубная боль или расшатывание зубов, проптоз и диплопия, тризм, асимметрия лица
• Клинический профиль:
о Пожилой пациент мужского пола с односторонним синуситом, устойчивым к медикаментозной терапии
2. Демография:
• Возраст: 50-70 лет
• Пол:
о М>Ж
• Эпидемиология:
о 3% новообразований головы и шеи
о Самая частая злокачественная опухоль синоназальной области:
- ПКР: 80% всех злокачественных опухолей синоназальной области
о Злокачественная лимфаденопатия: 15% ПКР верхнечелюстных пазух:
- Заглоточные узлы/цепочки яремных лимфоузлов II уровня
о ↑ заболеваемости при облучении лица и шеи в анамнезе
о ↑ заболеваемости у пациентов с ослабленным иммунитетом
3. Течение и прогноз:
• Общая пятилетняя выживаемость: 60%
• Выживаемость тесно связана со стадией опухоли:
о ПКР Т1 при агрессивном лечении: 100% выживаемость (редко обнаруживается на стадии Т1)
о Пятилетняя выживаемость при ПКР на стадии Т4а: 34%
• Прогноз лучше при ПКР полости носа, начальных стадиях опухоли, ВПЧ-позитивных опухолях, инвертированной папилломе в анамнезе
• Прогноз хуже при распространении за пределы стенок пазух, поражении регионарных лимфоузлов, ПНРО, большой первичной опухоли
• Рецидив возникает в области первичной опухоли > регионарных лимфоузлов:
о При рецидиве выживаемость 90% < одного года
4. Лечение:
• Операция в сочетании с лучевой терапией:
о Резекция единым блоком или эндоскопическая резекция в зависимости от размера опухоли и пораженных структур
о ЛТ: традиционная, 3D-конформная, ЛТМИ
• По мере лучшего понимания генетики ПКР набирает популярность химиотерапия
1. Следует учесть:
• ПКР-основной диагноз у взрослого мужчины с агрессивным мягкотканным образованием верхнечелюстной пазухи
2. Советы по интерпретации изображений:
• ↓ сигнал (Т2) и меньшее контрастное усиление по сравнению с другими синоназальными злокачественными опухолями
3. Рекомендации по отчетности:
• Прорастание в орбиту, жевательное пространство, небо:
о Оцените КИЯ и круглое отверстие на предмет ПНРО V2
ФГБУ "Московский научно-исследовательский онкологический институт им. П.А. Герцена" Минздрава России
ГБОУ ВПО «Сибирский государственный медицинский университет» Минздрава России, Томск
ФГБУ «Московский научно-исследовательский онкологический институт им. П.А. Герцена» Минздрава России, 125284 Москва, 2-й Боткинский пр-д, д. 3, Российская Федерация
ФГБУ "Московский научно-исследовательский онкологический институт им. П.А. Герцена" Минздравсоцразвития России
Современное состояние проблемы лучевой терапии больных плоскоклеточным раком орофарингеальной зоны. Взгляд радиотерапевта
Журнал: Онкология. Журнал им. П.А. Герцена. 2017;6(4): 4‑8
Представлены основные тенденции в лечении больных плоскоклеточным раком орофарингеальной области. Особое внимание уделено современным возможностям лучевой терапии, а также ее сочетания с лекарственной терапией (химиотерапия, таргетная терапия). Освещены вопросы индивидуального подхода к выбору тактики лечения на основе предикторов его эффективности. Сохранение качества жизни пациентов рассматривается как одна из основных задач, а адекватная терапия сопровождения — как обязательное условие успешного проведения противоопухолевого лечения и реабилитации больных.
При лечении опухолей головы и шеи требуется мультидисциплинарный подход с привлечением хирургов, лучевых и химиотерапевтов. Поражения полости рта относятся к визуальным локализациям, однако их нередко диагностируют на поздних стадиях, что требует комбинированного и комплексного подхода к лечению. Характерно местное распространение опухолевого процесса за счет выхода за пределы органа и вовлечения соседних структур, что во многом определяет тактику лечения и прогноз течения заболевания. Отличительной особенностью является склонность к лимфогенному регионарному метастазированию с этапным поражением групп узлов. Таким образом, особое значение имеет адекватное по объему применение таких локальных методов, как лучевая терапия и хирургическое лечение.
Высокая летальность при плоскоклеточном раке органов головы и шеи обусловлена не только поздней диагностикой, но и недостаточным использованием наиболее эффективных комбинированных и комплексных методов лечения. Так, в 2015 г. комбинированное либо комплексное лечение получили 55—65% больных первичным орофарингеальным раком, в том числе химиолучевая терапия была проведена у 15% пациентов [3].
Современные рекомендации и стандарты лечения основываются на локализации, исходной распространенности и морфологических характеристиках опухоли. Адекватный выбор тактики напрямую зависит от уровня обследования на всех этапах ведения больных. Поэтому в алгоритмах уделено внимание сохранению качества жизни пациентов. В то же время все чаще поднимается вопрос об индивидуальном подходе к лечению с выбором тактики, в том числе методов лучевой и лекарственной терапии, с учетом биологии опухоли, например при ВПЧ-ассоциированном раке ротоглотки.
Лучевая терапия является одним из основных методов выбора, так как нередко позволяет сохранить орган за счет реализации самостоятельного консервативного лечения, а также обеспечивает радикальность операции в рамках комбинированного плана. Не уступая хирургическому методу в эффективности, лучевой метод является по сравнению с ним функционально и косметически щадящим. При значительной распространенности опухолевого процесса облучение применяется как один из ключевых этапов комбинированного и комплексного лечения [4]. Следует отметить роль лучевой терапии в лечении рецидивов опухолей головы и шеи, а также как паллиативной меры помощи.
Эффективность лучевой терапии обусловлена радиочувствительностью опухолей орофарингеальной зоны, внедрением технологий точного подведения ионизирующего излучения (3D-конформная лучевая терапия, IMRT и др.), а также применением новых способов радиомодификации. Комбинация лучевого и лекарственного лечения на сегодняшний день является стандартом при ведении больных с местно-распространенными опухолями головы и шеи, поскольку позволяет обеспечить хорошие показатели локорегионарного контроля, общей и безрецидивной выживаемости пациентов [5—7]. Преимущество сочетания ионизирующего излучения с лекарственной модификацией было достоверно показано за последние 15 лет в ряде крупных рандомизированных исследований [6, 8—10]. Проведенные метаанализы выявили 8% абсолютный прирост эффективности облучения в сочетании с радиомодификацией преимущественно у больных не старше 70 лет [11, 12]. В печати широко представлен опыт применения в радиомодификации производных платины, 5-ФУ и таксанов [13—16]. Одним из способов успешного расширения терапевтического интервала является селективное повышение радиочувствительности опухоли за счет использования в качестве модификатора таких таргетных препаратов, как цетуксимаб [17, 18]. Новая в клинической практике группа таргетных препаратов (антагонисты рецепторов эпидермального фактора роста, тирозинкиназ и др.) значительно повышает эффективность лучевой терапии, однако имеет свой особенный спектр побочных эффектов. В то же время преимущество адресной лекарственной терапии в качестве радиомодификации перед другими группами лекарств и в первую очередь перед препаратами платины достоверно не показано.
В современной клинической онкологии особое значение приобретают комплексные подходы с применением индукционной полихимиотерапии в рамках органосохраняющего лечения. Так, прочно вошли в практику программы органосберегающей терапии при раке глотки. Последние позволяют в ряде случаев отказаться от калечащих операций и сохранить качество жизни больных. В то же время на сегодняшний день показания к применению последовательного химиолучевого лечения ограничены и требуют тщательного изучения.
К числу приоритетных направлений развития лучевой терапии относятся эскалация доз, а также уменьшение сроков подведения ионизирующего излучения [2]. Лучевая терапия с нетрадиционными режимами фракционирования, включая ускоренное и гиперфракционирование, представляет особый интерес с точки зрения локорегионарного контроля, применение агрессивных схем облучения лимитировано выраженными побочными эффектами. Наиболее распространено лечение больных с опухолями головы и шеи в традиционном (конвенциональном) режиме фракционирования с разовой очаговой дозой (РОД) 1,8—2,2 Гр и суммарной очаговой дозой (СОД) 60—70 Гр.
Отдельным направлением развития лучевой терапии является внедрение методов высокоточного подведения доз ионизирующего излучения (IMRT, VMAT, IGRT и др.), позволяющих значительно сократить объем вынужденно облучаемых здоровых тканей и в то же время гарантировать подведение запланированных доз ионизирующего излучения в мишень. Открываются новые возможности дифференцированного подхода к облучению близлежащих анатомических структур в профилактическом и лечебном плане. В рамках этого направления перспективно внедрение стереотаксического и радиохирургического облучения с высокодозным прецизионным воздействием, однако со значительными ограничениями по распространенности опухолевого процесса, а значит и области применения метода. Обратной стороной высокоточного подведения доз является условие деликатного выбора мишеней облучения, что подразумевает высокий уровень диагностики распространения опухолевого процесса, а также адекватное прогнозирование риска поражения клинически неизмененных участков локорегионарной области.
Плоскоклеточный рак полости рта и глотки характеризуется высокой частотой регионарного метастазирования, достигающей 40—80%, что приводит к практически 2-кратному снижению 5-летней выживаемости больных [2, 19, 20]. Как в отечественной, так и зарубежной практике показания к профилактическому и лечебному воздействию на зоны регионарного метастазирования различаются. В большинстве случаев сочетание лучевой терапии и лимфаденэктомии снижает риск рецидива со стороны лимфоколлекторов [21, 22]. В то же время остается открытым вопрос о перспективах сокращения избыточного лечения, в том числе лимфаденэктомии при полной резорбции регионарных метастазов и сохранении качества жизни пациентов.
Интеграция достижений радиобиологии и совершенствование радиотерапевтической техники приводит к расширению показаний к облучению, однако может быть чревато проведением заведомо неэффективного лучевого лечения при радиорезистентности опухоли. Сложная и тесная взаимосвязь анатомических структур, быстрый местный инфильтративный рост с переходом на соседние структуры, склонность к раннему регионарному метастазированию и общие пути лимфооттока, а также во многом сходные принципы лечения — все это позволило объединить в группу опухолей головы и шеи различные по биологическим свойствам и чувствительности к лучевой терапии злокачественные новообразования. На сегодняшний день проблема группового прогноза эффективности лучевого и химиолучевого лечения для ряда солидных опухолей, в том числе головы и шеи, во многом решена. В то же время часто наблюдаются выраженные различия в ответе на лечение опухолей в зависимости от их локализации, в том числе в пределах одного органа. Так, по данным П.Ю. Полякова [23], опухоли языка III стадии в зависимости от расположения в подвижной части или корне показывают непосредственную чувствительность к химиолучевому лечению — 64,6±6,9 и 93,6±3,6% соответственно. Таким образом, при лечении местно-распространенного рака существует проблема выбора самостоятельного, комбинированного или комплексного плана лечения. С другой стороны, локализованные опухоли, например гортани T1—2, успешно лечат хирургическим, лучевым и лазерным методами [24]. При этом необходимо определить приоритетный метод локального противоопухолевого воздействия — лучевая, лазерная терапия или операция. Неудачный выбор тактики лечения приводит к потере времени и дальнейшей опухолевой прогрессии. Следует учитывать необходимость обоснованного применения дорогостоящих методов лечения. В итоге одним из наиболее перспективных направлений в ведении больных с опухолями головы и шеи является внедрение индивидуальных подходов с применением клинических, морфологических и молекулярно-генетических предикторов эффективности лечения. Персонифицированный выбор тактики может позволить избежать инвалидизирующих операций у одних пациентов, снизить вероятность или даже полностью предотвратить появление осложнений агрессивного консервативного лечения у других больных.
Выбор метода лечения должен учитывать как его эффективность, так и возможные осложнения. Одно из основных направлений эволюции лучевой и лекарственной терапии заключается во внедрении все более агрессивных методов противоопухолевого воздействия, что позволяет эффективно лечить больных на поздних стадиях опухолевого процесса, однако сопровождается высоким риском проявления побочных эффектов, приводящих к снижению качества жизни пациентов, а иногда к глубокой инвалидизации и даже смерти [25—28]. В связи с этим особую роль играет адекватный выбор алгоритма ведения больного с оценкой потенциальных рисков и индивидуальным подбором терапии сопровождения, позволяющей не только успешно провести лечение в полном объеме, но и обеспечить реабилитацию и сохранение качества жизни пациента. Следует отметить, что возможность успешного проведения противоопухолевого лечения во многом зависит от исходного состояния пациента. Так, к факторам риска раннего возникновения и развития тяжелых побочных эффектов можно отнести истощение и тяжелое психологическое состояние больного, пожилой возраст, сопутствующие заболевания, травмы слизистой оболочки полости рта и глотки, наличие кариозных зубов, выраженный болевой синдром, курение и прием алкоголя [29—32]. Исключение влияния этих факторов является настолько важной задачей, что профильные специалисты в составе мультидисциплинарной команды и объем сопроводительной терапии указываются в рекомендациях как обязательные для успешного лечения опухолей головы и шеи [33]. В другую группу факторов высокого риска возникновения побочных эффектов относятся характеристики опухолевого процесса. Локализация в полости рта и глотке, а также значительное местное распространение злокачественного новообразования позволяют говорить о высокой вероятности выраженного проявления побочных эффектов химиолучевой терапии [34, 35]. Третья группа факторов объединяет параметры противоопухолевого лечения. Следует ожидать появление выраженных побочных эффектов при подведении высоких СОД ионизирующего излучения (более 50 Гр), применении нетрадиционных режимов фракционирования с интенсивным подведением доз, одновременном химиолучевом лечении, предшествующей индукционной химиотерапии, большом объеме облучаемых тканей [30, 32, 34]. Очевидно, что в результате роста числа больных с местно-распространенными опухолями головы и шеи и применения агрессивных методов противоопухолевого лечения онкологи все чаще будут сталкиваться с побочными эффектами лучевой и лекарственной терапии [36, 37]. В последние годы все большее внимание уделяется переносимости лечения и качеству жизни пациентов. Побочные эффекты лучевого и лекарственного лечения нередко нивелируют положительные результаты противоопухолевого воздействия, требуют незапланированных перерывов, отдаляют возможность проведения дальнейших этапов комбинированного и комплексного плана, создают риск развития осложнений, усугубляют психическое состояние пациентов и снижают качество их жизни [38—40]. Адекватная терапия сопровождения с обеспечением высокого качества жизни в процессе и после лечения основного заболевания является одной из основных задач современной онкологии.
Заключение
Таким образом, эволюция радиотерапевтического, хирургического и лекарственного лечения, а также внедрение программ комбинированного и комплексного их применения при плоскоклеточном раке головы и шеи позволяют все чаще вести речь о сохранении органа и качества жизни пациентов. В то же время опухоли орофарингеальной области нередко диагностируют на поздних стадиях и требуют значительных по объему калечащих операций. Современное агрессивное хирургическое и консервативное лечение само по себе может сопровождаться значительными побочными эффектами и ухудшением качества жизни больных независимо от результатов противоопухолевого воздействия. Назначение такого тяжелого лечения должно быть оправдано его эффективностью, что возможно только при наличии точных прогностических критериев. Нельзя также упускать возможность деинтенсификации лечения, если это позволит снизить риск его осложнений при излечении больного. Особую роль играет адекватная терапия сопровождения, являющаяся обязательным условием как успешного проведения лечения, так и реабилитации пациентов.
Плоскоклеточный рак
Плоскоклеточный рак, или плоскоклеточная карцинома – это гистологический тип злокачественных опухолей, такой диагноз устанавливают по результатам биопсии после исследования образца опухолевой ткани под микроскопом. Новообразование формируется из плоских клеток эпидермиса, которые выглядят как чешуйки. Оно может возникать на коже, в полости рта, в гортани, трахее, бронхах, пищеводе, на половых органах, в прямой кишке.
В «Евроонко» диагностикой и лечением плоскоклеточного рака занимаются врачи экспертного уровня, за плечами которых обширный опыт работы в ведущих онкологических центрах Москвы. С пациентом работает команда, в которую входят онкологи, дерматоонкологи, хирурги, химиотерапевты, радиотерапевты и другие специалисты. Мы применяем инновационные методы лечения, препараты последнего поколения, проводим противоопухолевую терапию в соответствии с ведущими международными рекомендациями. «Евроонко» – первый российский частный онкологический центр, в котором можно получить эффективное паллиативное лечение на поздних стадиях, даже в случаях, когда от пациента отказались в других клиниках.
Причины возникновения плоскоклеточного рака
Причины плоскоклеточного рака те же, что и для других типов злокачественных опухолей. В клетках происходят определенные мутации, которые приводят к злокачественному перерождению. «Неправильные» клетки утрачивают внешние черты и функции нормальных, начинают бесконтрольно размножаться, приобретают способность распространяться в организме.
Основные факторы риска плоскоклеточного рака:
- На коже такие опухоли часто возникают из-за действия ультрафиолетовых лучей. Наиболее уязвимы открытые участки тела.
- Плоскоклеточный рак половых органов, головы и шеи вызывают некоторые типы вируса папилломы человека.
- Риск развития плоскоклеточного рака повышен у курильщиков и людей, которые употребляют много алкоголя.
- Вероятность развития онкологического заболевания повышается с возрастом, так как в клетках тела накапливаются мутации.
- Шрамы, ожоги, хронический воспалительный процесс.
- Воздействие некоторых канцерогенных веществ, например, если человек работает на производстве и контактирует с химикатами.
- Снижение иммунитета.
Ни один из этих факторов не приводит гарантированно к заболеванию – каждый из них лишь в определенной степени повышает вероятность.
Какие бывают виды плоскоклеточного рака?
Злокачественные новообразования данного гистологического типа встречаются на разных частях тела. В зависимости от локализации, могут несколько различаться их свойства, подходы к диагностике и лечению, прогноз для пациента.

Рак кожи
Злокачественные опухоли кожи представлены плоскоклеточным раком примерно в 20% случаев. Намного чаще пациенты страдают базальноклеточным раком, который происходит из клеток, находящихся в нижнем слое эпидермиса.
Плоскоклеточный рак более агрессивен по сравнению с базальноклеточным. Он с большей вероятностью прорастет в глубокие слои кожи, будет распространяться в организме с образованием отдаленных метастазов. Тем не менее, это происходит довольно редко. Чаще всего опухоль удается обнаружить и удалить на ранней стадии.
Как правило, плоскоклеточный рак возникает на коже лица, ушей, шеи, тыльной стороне рук, реже – в области половых органов. Нередко новообразование развивается там, где находятся шрамы и хронические повреждения.

Плоскоклеточный рак красной каймы губ
Злокачественные опухоли губ составляют не более 1–3% от всех онкологических заболеваний. В большинстве случаев (95%) они представлены плоскоклеточным раком, который бывает двух типов:
- Плоскоклеточный ороговевающий рак ведет себя не так агрессивно, медленно растет, редко образует отдаленные метастазы.
- Плоскоклеточный неороговевающий рак растет быстро, раньше приводит к изъязвлению и чаще метастазирует.
Исследования показывают, что у мужчин этот тип рака встречается в 3–13 раз чаще, чем у женщин. Вероятно, это связано с тем, что представители мужского пола чаще подвергаются воздействию солнечных лучей на рабочем месте, среди них более распространено курение, употребление алкоголя.
Рак полости рта
Раком ротовой полости называют злокачественные опухоли, которые возникают на слизистой оболочке губ, щек, десен, передних двух третей языка, неба, дна ротовой полости (находится под языком). В 90% случаев они представлены плоскоклеточным раком, из них 5% – плоскоклеточный ороговевающий рак, который менее агрессивен, реже прорастает в окружающие ткани, распространяется в лимфатические узлы и метастазирует.
Рак пищевода
Слизистая оболочка пищевода выстлана многослойным плоским эпителием, и из него может развиваться плоскоклеточный рак. Чаще всего такие опухоли находятся в шейном отделе пищевода и верхних двух третях грудного отдела. В нижней трети органа чаще встречаются аденокарциномы – злокачественные опухоли из железистых клеток.
Рак гортани
При раке гортани опухоль практически всегда развивается из плоского эпителия и представляет собой плоскоклеточную карциному. Обычно возникновению опухоли предшествуют предраковые изменения – дисплазия. Клетки, которые находятся в очаге, внешне не похожи на нормальные, но отличаются и от раковых. В ряде случаев дисплазия не приводит к развитию рака и даже проходит самостоятельно, особенно если устранена ее причина, например, человек бросил курить. Но у некоторых людей предраковые изменения приводят к возникновению «рака на месте» (in situ), а затем инвазивной опухоли.

Рак трахеи и бронхов
Плоскоклеточный рак – наиболее распространенный тип злокачественных опухолей в трахее. Обычно он возникает в нижней части трахеи, довольно быстро растет, прорастает ее стенку, приводит к изъязвлениям и кровотечению. Это редкий тип рака, его основной причиной является курение.
Наиболее распространенным раком легкого является немелкоклеточный рак – он встречается в 80% случаев и в 30% случаев представлен плоскоклеточной карциномой. Нередко эти опухоли находятся в бронхах.
Рак шейки матки
Шейка матки состоит из двух частей. Экзоцервикс находится снаружи, во влагалище, это то, что видит гинеколог во время осмотра. Эндоцервикс – канал шейки матки, он соединяет матку с влагалищем. В норме экзоцервикс выстлан плоским эпителием, а эндоцервикс – железистым. Место, где они встречаются, называется зоной трансформации.
Плоскоклеточным раком представлены 90% злокачественных опухолей шейки матки. Чаще всего новообразование возникает в области зоны трансформации. Раки, которые развиваются из железистых клеток эндоцервикса, называются аденокарциномами.
В редких случаях в шейке матки встречается железисто-плоскоклеточный рак.
Рак вульвы
Вульвой называют наружные женские половые органы: преддверие влагалища, большие и малые половые губы, клитор. Большинство типов рака, которые развиваются в этой области, представлены плоскоклеточным раком (70–90%). Они делятся на две группы:
- Большая группа – опухоли, происхождение которых неизвестно. Чаще всего их диагностируют у женщин старшего возраста.
- Меньшая группа – злокачественные опухоли, вызванные вирусом папилломы человека.
Рак прямой кишки
В большинстве случаев злокачественные опухоли прямой кишки представлены аденокарциномами – железистым раком. Плоскоклеточный рак в этом органе встречается очень редко и составляет от 10 до 25 случаев на каждые 100 тысяч случаев колоректального рака.
Плоскоклеточный рак составляет 90% от всех злокачественных новообразований анального канала – узкого прохода, который соединяет прямую кишку с анусом.
Рак миндалин
У человека есть четыре вида миндалин: небные (при их воспалении развивается тонзиллит), трубные (находятся в глотке возле отверстий слуховых труб), язычная (позади языка) и глоточная (у детей из-за нее бывают аденоиды). Чаще всего злокачественные опухоли развиваются в небных миндалинах. В большинстве случаев это плоскоклеточный рак. Его сложно диагностировать, поэтому зачастую он выявляется на поздних стадиях.

Виды диагностики заболевания
Врач-онколог назначает пациенту те или иные виды диагностики, в зависимости от того, в каком органе находится злокачественная опухоль:
Место локализации рака
Методы диагностики
- Осмотр дерматолога.
- Дерматоскопия.
- В «Евроонко» применяется современная дерматоскопическая установка — ФотоФайндер. Она позволяет составить «карту родинок» и выявить мельчайшие изменения на коже.
- Осмотр ЛОР-врача.
- Фарингоскопия.
- Ларингоскопия.
- Бронхоскопия.
- Эзофагоскопия.
- Исследование на ВПЧ.
- Эндоскопическое исследование, в том числе эндоУЗИ.
- Рентгенография с контрастным усилением.
- КТ, МРТ.
- Рентгенография грудной клетки.
- Бронхоскопия.
- Осмотр гинеколога
- Осмотр гинеколога.
- Кольпоскопия.
- Осмотр врача-проктолога.
- Проктоскопия.
- Колоноскопия.
- Анализ кала на скрытую кровь.
Во всех случаях, когда обнаружено патологическое образование, проводят биопсию – исследование, во время которого получают фрагмент подозрительной ткани и отправляют в лабораторию для гистологического и цитологического исследования. Биопсия – самый точный метод диагностики рака. Она помогает не только достоверно установить диагноз, но и определить гистологический тип новообразования.Для того чтобы проверить степень распространения рака в организме и уточнить стадию, врач может назначить дополнительные исследования:
- компьютерную томографию, МРТ;
- рентгенографию грудной клетки, костей;
- ПЭТ-сканирование;
- УЗИ и эндоскопические исследования органов, в которые мог прорасти рак.
Лечение плоскоклеточного рака
Лечение зависит от локализации, стадии рака, общего состояния пациента, наличия у него сопутствующих заболеваний и других факторов.
Ионизирующее излучение повреждает опухолевые и другие быстро размножающиеся клетки. Этот вид лечения плоскоклеточного рака может быть назначен до или после операции, либо на поздних стадиях в паллиативных целях.

Хирургия
Радикальные операции возможны, если нет метастазов, и не произошло сильное прорастание рака в окружающие ткани. В одних случаях таким пациентам показано только хирургическое лечение, в других его дополняют противоопухолевыми препаратами, лучевой терапией – это помогает снизить риск рецидива.
При запущенном плоскоклеточном раке может быть выполнено паллиативное хирургическое вмешательство, направленное на ликвидацию симптомов, восстановление проходимости и функции пораженного органа.
Медикаментозное лечение плоскоклеточного рака
Химиотерапия при плоскоклеточном раке может быть адъювантной (после операции), неоадъювантной (до хирургического вмешательства) или применяется в качестве самостоятельного метода лечения на поздних стадиях.
Если опухоль обладает определенными молекулярно-генетическими характеристиками, назначают таргетную терапию. Таргетные препараты прицельно воздействуют на молекулы, которые помогают раку расти и поддерживать свою жизнедеятельность.
Врачи «Евроонко» применяют при плоскоклеточном раке оригинальные противоопухолевые препараты последнего поколения, назначают их в соответствии с современными международными протоколами.
Симптоматическое лечение при плоскоклеточном раке
Лечение при плоскоклеточном раке и любых других злокачественных новообразованиях должно быть направлено не только на борьбу с самой опухолью, но и на купирование симптомов, улучшение состояния пациента. В «Евроонко» пациент может получить все виды симптоматической терапии при раке:
- Купирование болевого синдрома в соответствии с трехступенчатой схемой ВОЗ.
- Восстановление проходимости пищевода, кишечника, дыхательных путей.
- Устранение кровотечений, при необходимости – переливание крови.
- Купирование тошноты.
- Устранение сдавления опухолью внутренних органов, нервов, сосудов.
- Лечение экстренных состояний в условиях палаты интенсивной терапии, оснащенной современной аппаратурой.
- Контроль и коррекция нутритивного статуса.
- Поддерживающая терапия помогает комфортно перенести курс химиотерапии, предотвратить и купировать побочные эффекты.

Прогноз выживаемости при плоскоклеточном раке
Прогноз зависит от того, в каком месте начался рост рака, на какой стадии установлен диагноз и начато лечение. Например, зачастую выживаемость при раке кожи и красной каймы губ стремится к 100%, потому что такие опухоли, как правило, удается обнаружить достаточно рано, и они не очень агрессивны. Если появились отдаленные метастазы, шансы на ремиссию становятся крайне низкими. Но таким пациентам все еще можно помочь: затормозить прогрессирование плоскоклеточного рака, продлить жизнь, улучшить общее состояние, купировать мучительные симптомы.
Мы в «Евроонко» считаем, что безнадежных больных не бывает. Помочь можно всегда. Никогда не стоит сдаваться. Мы знаем, как помочь.
Читайте также:
- Лечение опоясывающего герпеса. Местная терапия опоясывающего герпеса
- Саркома Капоши тонкой кишки - диагностика
- Длительный прием адреноблокаторов. Эффективность адреноблокаторов при инфаркте миокарда
- Концепция физиологического шунта. Концепция физиологического мертвого пространства
- КТ, МРТ при воспалении небных миндалин
