Слух. Обследование слуха. Диапазон слуха. Кондуктивная тугоухость.
Добавил пользователь Дмитрий К. Обновлено: 20.01.2026
Алгоритм обследования при нарушении слуха
В некоторых случаях целесообразно определить, какой именно механизм вызвал снижение слуха, и какие конкретно методы диагностики будут полезны в данной ситуации. Чаще всего снижение слуха вызвано скоплением жидкости в среднем ухе. Диагностика выполняется при помощи осмотра барабанной перепонки и пневматической отоскопии.
В большинстве случаев (но не всегда) тимпанограмма имеет уплощенный вид. Но даже у пациентов с нормальной отоскопической картиной и нормальным графиком тимпанограммы после парацентеза барабанной перепонки обнаруживается скопление жидкости в среднем ухе. Наконец, определить наличие жидкости в барабанной полости и сосцевидном отростке можно на КТ, особенно в случае хронического мастоидита.
Для диагностики кондуктивной тугоухости проводится исследование камертонами и аудиограмма. Обнаруживаются характерные результаты тестов Ринне и Вебера (латерализация звука в больное ухо). В больном ухе проведение звука по воздуху может быть меньше, чем по кости. В здоровом ухе звук лучше проводится по воздуху, чем по кости. На аудиограмме обычно отмечается костно-воздушный интервал.
В то же время, данные исследования костной проводимости оказываются не всегда достоверными, особенно при двустороннем снижении слуха, а также при невозможности замаскировать одно ухо. В очень редких случаях состояние, которое сурдолог определил как нейросенсорную тугоухость, на самом деле оказывается кондуктивной тугоухостью. Исследования слуха, которые могут выполняться самими больными, крайне недостоверны, поэтому применять их не следует.
Помочь в определении причины кондуктивной тугоухости может КТ височных костей тонкими срезам и усиление контрастирования контуров. На КТ могут определяться признаки скопления мягких тканей в барабанной полости, эрозии слуховых косточек, отосклероза, фиксации молоточка, расширения водопровода улитки, дегисценции верхнего полукружного канала.
Нейросенсорную тугоухость нужно подозревать у любого пациента, который жалуется на шум в ушах непульсирующего характера, вне зависимости от того, отмечает сам пациент снижение слуха или нет. При проведении тестов Ринне и Вебера определяется асимметричное снижение слуха: воздушная проводимость больше костной с обеих сторон, но Вебер латерализуется в здоровое ухо. Эти тесты могут дать информацию о механизме нарушения слуха, но не о его уровне.
Для подтверждения диагноза нейросенсорной тугоухости требуется результат аудиограммы, выполненной сурдологом. Если результаты распознавания речи хуже, чем результаты тональной аудиометрии, вероятнее всего, что нейросенсорная тугоухость имеет центральный генез или вызвана нарушением функции слухового нерва. Наличие рекруитмента при камертональном исследовании является признаком кохлеарных нарушений.
Нормальный результат исследования отоакустической эмиссии, которая отражает состояние наружных волосковых клеток, характерен для ретрокохлеарных форм тугоухости. При асимметричной нейросенсорной тугоухости для исключения опухолей мостомозжечкового угла и внутреннего слухового прохода необходимо выполнение МРТ с гадолинием.
При наличии кондуктивной тугоухости у взрослого, который ранее никогда не страдал заболеваниями уха, нужно заподозрить наличие «третьего окна». При определении вестибулярных миогенных вызванных потенциалов (ВМВП) определяется снижение порогов на пораженном ухе. КТ позволяет определить локализацию дефекта.
Ключевые моменты:
• Основными факторами, обеспечивающими усиление входящих звуковых волн, являются отношение площади барабанной перепонки к площади подножной пластинки стремени, а также рычажный механизм цепи слуховых косточек.
• Нейроэпителий, расположенный вблизи овального окна (основной завиток улитки) отвечает за восприятие звуков высокой частоты, в то время как нейроэпителий, расположенный возле геликотремы — звуков низкой частоты.
• Генерация потенциалов действия нейроэпителием улитки зависит от двух факторов: эндолимфатического потенциала и смещения базальной мембраны колебаниями перилимфы.
• Первичные чувствительные афферентные нейроны слухового нерва представлены клетками спирального ганглия 1 и 2 типов.
• После ядра улитки часть волокон слухового нерва совершает перекрест, далее они следуют к более высоким центрам, в которых объединяется информация с нервов обеих сторон.
• Чаще всего снижение слуха вызвано скоплением жидкости в барабанной полости. Диагноз выставляется после осмотра барабанной перепонки и пневматической отоскопии.
• Наиболее распространенной причиной приобретенной тугоухости у взрослых является пресбиакузис.
• Нейросенсорную тугоухость нужно подозревать у любого пациента, который жалуется на шум в ушах непульсирующего характера, вне зависимости от того, отмечает сам пациент снижение слуха или нет.
• У взрослых заболевания, поражающие слуховой нерв, сопровождаются снижением слуха по нейросенсорному типу со значительным нарушением восприятия речи.
• При нейросенсорной тугоухости, как кохлеарной, так и ретрокохлеарной, лечение заключается в слухопротезировании.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Слух. Обследование слуха. Диапазон слуха. Кондуктивная тугоухость.
Аудиологическое обследование позволяет определить тип, степень тяжести и профиль потери слуха. Потеря слуха может быть либо полной, либо частичной. Может быть нарушено восприятие низких, средних или высоких частот, также возможна комбинация этих нарушений. На отрицательные последствия потери слуха влияют острота ее возникновения, степень тяжести, а также то, появляется ли тугоухость время от времени или она постоянна и имеет тенденцию к прогрессированию. А. Диапазон слуха. Хотя человеческое ухо воспринимает частоты в диапазоне от 20 до
20 000 Гц, наибольшее значение для восприятия речи имеют частоты в интервале от 300 до 3000 Гц.
1. При проведении аудиографии пороговые значения отчетливой слышимости обычно наблюдаются в диапазоне от 250 до 8000 Гц. Это примерно соответствует интервалу от ноты «си» средней октавы (262 Гц) до одной октавы выше самой высокой ноты фортепиано (4165 Гц).
2. Диапазон силы звука, воспринимаемый человеческим ухом, огромен. Едва заметные движения слуховых клеток вызывают достаточно хорошо слышимый звук, и даже триллионократное его усиление все еще переносимо.
3. Широкий диапазон значений, требуемых для описания давления слышимых звуков, наиболее достоверно отображает логарифмическое отношение по сравнению с контролем. Это отношение носит название децибел (дБ). Децибел определяют как отношение физического эталона звука, или уровня звукового давления (SPL), к среднему пороговому уровню в молодом возрасте (уровню слуха — HL), или к порогу различения звуковых стимулов самим пациентом (уровню чувствительности — SL).
4. Звуки речи характеризуется разнообразными акустическими характеристиками. Гласные звуки находятся в диапазоне от низких до средних частот и произносятся с большей интенсивностью, чем согласные. Таким образом, сила звучания речи обусловлена гласными. Напротив, согласные звуки связаны с областью высоких частот, и их произнесение не сопровождается звуковыми колебаниями значительной силы. Во многом адекватное понимание речи связано с правильным восприятием согласных. Следовательно, пациентам с выраженной тугоухостью речь может быть не слышна во всем частотном диапазоне. Пациенты с тугоухостью в области высоких частот могут слышать речь, но не понимать ее смысла.
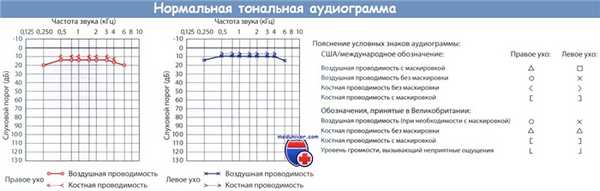
Аудиограмма. Графическое изображение восприятия отдельных звуков позволяет получить аудиограмма. Частота (уровень) отображается на горизонтальной оси, а интенсивность (громкость) — на вертикальной. Линия, соответствующая уровню слуха О дБ HL, представляет собой средний пороговый уровень для популяции молодых людей с нормальным слухом без отологических заболеваний или длительного воздействия шума в анамнезе. Сила разговорной речи на расстоянии 1 м составляет примерно 50-60 дБ HL. Большинство людей с нормальным слухом или нейросенсорной тугоухостью ощущает дискомфорт при интенсивности речи выше уровня 80—90 дБ HL.
Тугоухость подразделяется на кондуктивную и нейросенсорную. Каждую разновидность может вызывать множество причин. В таблице суммированы диагностические и аудиологические данные, связанные с различными типами тугоухости.
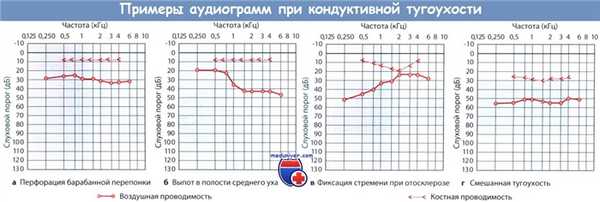
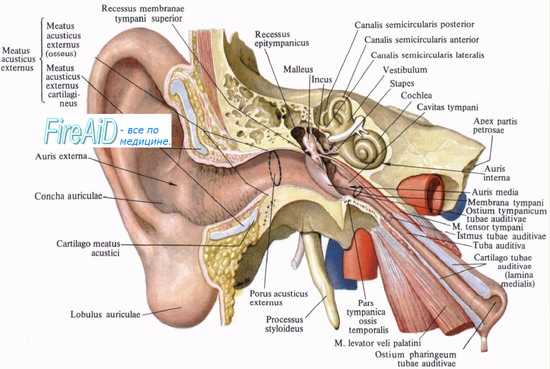
Кондуктивная тугоухость возникает, когда звуки не способны достичь улитки. Нарушение проведения возможно вследствие патологии наружного слухового прохода, барабанной перепонки или косточек среднего уха, включая основание стремечка.
1. Потеря слуха, вызванная обструкцией наружного слухового прохода, может быть вызвана серной пробкой, инородными телами канала или отечностью канала вследствие воспаления. Самая частая причина кондуктивной тугоухости — серная пробка. Ушная сера в норме секретируется железами, расположенными во внешней трети наружного слухового канала, для защиты его от влаги и переносится от барабанной перепонки к входу наружного слухового прохода. Еще одной причиной кондуктивной тугоухости является врожденная атрезия наружного слухового прохода, при которой в процессе развития канал не формируется.
2. Кондуктивная тугоухость может возникнуть при повреждении барабанной перепонки или среднего уха в результате травмы или инфекции. Перфорация барабанной перепонки и повреждение косточек среднего уха подлежат хирургической коррекции.
3. Наиболее частой причиной кондуктивной тугоухости у детей является средний отит с гноетечением. Это заболевание может быть связано с увеличением аденоидов. При гноетечении из среднего уха может потребоваться хирургическое вмешательство — тимпанотомия с последующей пластикой слухового прохода.
4. Отосклероз — самая частая причина кондуктивной тугоухости у пациентов в возрасте от 15 до 50 лет, при этом происходит прогрессирующая фиксация стремечка к овальному окну. Эта патология может быть успешно устранена при стапедэктомии.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Нейросенсорная тугоухость. Слуховая нейропатия. Степень потери слуха.
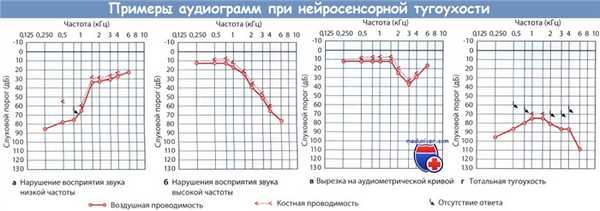
Нейросенсорная тугоухость возникает вследствие повреждения, локализованного нейтральнее основания стремечка — либо на уровне улитки, либо на уровне отхождения от улитки восьмого черепного нерва. Когда повреждение локализуется в пределах улитки, нарушение слуха является сенсорным (т. к. повреждается конечный орган слуха), тогда как при локализации повреждения в пределах нервного пути — нарушение слуха является невральным или ретрокохлеарным. При нейросенсорной тугоухости порог и воздушной, и костной проводимости звука выше нормальных значений слуховой чувствительности.
1. Нейросенсорная тугоухость может быть наследственной. Существует, по крайней мере, 100 генетических синдромов, в клиническую картину которых входят нарушения слуха. Считается, что 50 % случаев тугоухостц, наблюдающейся с детства, обусловлено генетическими факторами. Генетические формы нарушений слуха могут быть врожденными или дебютировать после рождения, односторонними или двусторонними, прогрессирующими или непрогрессирующими.
2. Инфекция. Некоторые вирусы, включая цитомегаловирус, вирусы краснухи и простого герпеса, являются этиологическими факторами врожденной и приобретенной потери слуха. Врожденный сифилис и бактериальный менингит до сих пор остаются причинами глухоты, несмотря на возможность эффективного лечения этих заболеваний.
3. Другими частыми причинами нейросенсорной тугоухости является воздействие шумового фона, метаболические и системные изменения органов слуха, влияние ототоксичных лекарственных препаратов, возрастные изменения (пресбиакузис), а также черепно-мозговая травма.
У пациентов с односторонней прогрессирующей нейросенсорной тугоухостью следует исключить невриному слухового нерва. Двусторонние невриномы слуховых нервов — диагностический признак нейрофиброматоза 2-го типа, они должны быть заподозрены у пациентов с положительным семейным анамнезом (наследование происходит по аутосомно-доминантному типу). С Потеря слуха смешанного генеза наблюдается, когда в одном и том же ухе одновременно возникают и кондуктивные, и нейросенсорные нарушения. Сочетанный эффект приводит к ощутимой разнице между проведением звука по воздуху и по кости, причем пороговые значения костной проводимости оказываются ниже нормального диапазона слуховой чувствительности.
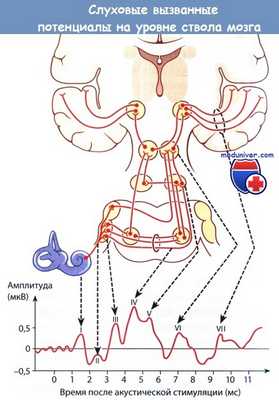
Слуховые вызванные потенциалы (СВП) на уровне ствола мозга.
На типичной кривой имеются 5 или 7 зубцов (I—VII),
отражающих активность анатомических структур слухового анализатора,
индуцируемую акустической стимуляцией.
Слуховая нейропатия.
Некоторые пациенты имеют нормальное строение и функцию периферического слухового аппарата, вплоть до наружных волосковых сенсорных клеток внутреннего уха, однако испытывают затруднения со слухом. Эти затруднения могут иметь разную степень выраженности, от нормальной слуховой чувствительности до тонов, но приводят к значительному ухудшению распознавания речи, вплоть до полного отсутствия ответа на любые слуховые раздражители. Обычно у этих пациентов наблюдаются нормальные показатели проводимости и результаты отоакустической эмиссии, однако у них обнаруживаются аномалии вызванных потенциалов, в частности, в ответе ствола мозга на слуховые стимулы, а также в поведенческой реакции в наушниках или в зоне распространения звука. Поскольку данное состояние, возможно, обусловлено наличием «мертвых зон» улитки или вовлечением нерва, у таких пациентов обычно не отмечается улучшения после назначения некоторых традиционных схем лечения.
Нарушения слуха центрального генеза.
Кроме классических разновидностей нарушений слуха, рассмотренных выше, у некоторых пациентов наблюдается патология центрального генеза. Они оказываются не в состоянии воспринимать и использовать слуховую информацию, поскольку центральная слуховая система не способна адекватно обрабатывать сигналы, передаваемые улиткой. Пациенты с патологией центральной слуховой системы могут приобрести компенсационные навыки для улучшения их способности к пониманию речи. Кроме того, у многих взрослых с нейросенсорной тугоухостью наблюдаются сопутствующие центральные нарушения, затрудняющие диагностику и лечение основного заболевания.
Степень потери слуха.
Хотя дефицит слуха может быть количественно измерен в процентном отношении к нормальному уровню слуха в ситуациях, требующих экспертной оценки, степень потери слуха не может быть полностью выражена в процентах, т. к. также имеют значение тип, степень тяжести и профиль потери слуха. В таблице представлены диапазоны и клиническое значение различных степеней потери слуха, в особенности тех, которые влияют на получение образования у детей. В таблице представлены некоторые наиболее часто встречающиеся профили потери слуха.
Клинические случаи, описанные в литературе, убеждают в том, что кохлеарная тугоухость обусловлена полным разрушением внутренних волосковых сенсорных клеток внутреннего уха вдоль определенной области кохлеарной мембраны, что приводит к образованию «мертвой зоны» улитки. При отсутствии признаков вовлечения в процесс ретрокохлеарного пространства или нерва, данные свидетельствуют о том, что сенсорная глухота в диапазоне между 20 и 65 дБ HL (и, возможно, 50 дБ HL при низких частотах) может быть следствием «чистой» дисфункции наружных волосковых сенсорных клеток внутреннего уха или сочетания дисфункций внутренних и наружных волосковых сенсорных клеток внутреннего уха. Когда пороговая величина превышает 90 дБ HL (или 75—80 дБ HL при низких частотах), потеря слуха, вероятно, обусловлена наличием «мертвой зоны» улитки. Сигналы, несущие информацию в частотных пределах этих «мертвых зон», не дают ясного восприятия высоты тона и невразумительны. Усиление сигналов для стимулирования «мертвых зон» улитки не только приводит к ухудшению восприятия, но может и еще более уменьшить восприятие других сигналов, воспринимаемых участками улитки вне этих «мертвых зон».
- Вернуться в оглавление раздела "Неврология."
Тугоухость
Тугоухость – стойкое ослабление слуха, при котором нарушается восприятие звуков окружающего мира и речевая коммуникация. Степень тугоухости может варьироваться от незначительного снижения слуха до полной глухоты. Диагностика тугоухости проводится отоларингологом и отоневрологом с помощью комплекса исследований (отоскопии, аудиометрии, камертональных проб, регистрации слуховых ВП и отоакустической эмиссии, импедансометрии, вращательной пробы, стабилографии и др.). В зависимости от формы тугоухости могут применяться консервативные (слухопротезирование, физиотерапия, медикаментозная терапия) и хирургические (тимпанопластика, мирингопластика, кохлеарная имплантация и др.) методы.
Общие сведения
Тугоухость – снижение слуха, при котором затрудняется речевое общение. Глухота – степень снижения слуха, при которой больной не слышит слова, громко произнесенные около его уха. Проблема глухоты и тугоухости приобретает большое значение в связи с ее широкой распространенностью. В настоящее время глухота и клинически значимая тугоухость наблюдается у 13 млн. россиян, причем более миллиона больных – дети в возрасте до 18 лет. Один новорожденный из тысячи рождается с тотальной глухотой или глубокой тугоухостью. Нарушения слуха выявляются у 14% россиян в возрасте 45-64 года и у 30% жителей нашей страны в возрасте старше 65 лет.
Если снижение слуха наблюдается с рождения или возникло до того, как ребенок начинает говорить, такая тугоухость называется ранней. Все остальные случаи нарушения слуха относятся к поздней тугоухости. Ранняя глухота и тугоухость труднее поддаются лечению, поскольку пациент не знает, что такое звуки и разговорная речь.
Классификация тугоухости
Существуют классификации тугоухости, учитывающие уровень поражения, степень нарушения слуха и период времени, в течение которого развиваются слуховые нарушения.
Виды тугоухости в зависимости от уровня поражения:
Вызывается препятствием на пути проведения и усиления звука. Препятствие возникает на уровне наружного уха (пороки развития, серные пробки, опухоли, наружный отит) или среднего уха (травматическое повреждение барабанной перепонки и слуховых косточек, средний отит, адгезивный отит, тубоотит, отосклероз).
- Нейросенсорная (сенсоневральная) тугоухость.
На уровне внутреннего уха механические колебания преобразуются в электрические импульсы. Гибель волосковых клеток становится причиной нарушения этого процесса. В результате восприятие звуков ухудшается и искажается. При нейросенсорной тугоухости часто наблюдается снижение болевого порога звуковосприятия. Для здорового человека болевой порог при восприятии звуков составляет примерно 100 дБ. Пациенты с нейросенсорной тугоухостью могут испытывать боль при восприятии звуков, незначительно превышающих порог слышимости.
Нейросенсорная тугоухость может развиться при микроциркуляторных нарушениях во внутреннем ухе, болезни Меньера (повышении давления жидкости во внутреннем ухе), патологии слухового нерва и т.д. Причиной нейросенсорной глухоты могут стать некоторые инфекционные заболевания (корь, менингит, эпидемический паротит, СПИД). Крайне редко к развитию нейросенсорной тугоухости приводят аутоиммунные заболевания (гранулематоз Вегенера).
Более чем у 60% пациентов с врожденной глухотой и тугоухостью нарушения слуха развиваются вследствие токсического влияния алкоголя на плод при фетальном алкогольном синдроме. При внутриутробном заражении сифилисом глухим становится каждый третий ребенок.
Нейросенсорную тугоухость могут вызывать лекарственные препараты. Необратимое нарушение слуха возникает у ряда больных после приема антибиотиков аминогликозидного ряда (мономицин, канамицин, неомицин, гентамицин). Обратимая тугоухость может развиваться при приеме некоторых мочегонных препаратов, антибиотиков из группы макролидов и нестероидных противовоспалительных лекарственных средств. Причиной развития нейросенсорной глухоты может быть воздействие транспортного, бытового и промышленного шума, интоксикация организма свинцом, ртутью и окисью углерода.
Развивается при одновременном влиянии факторов, вызывающих кондуктивную и нейросенсорную тугоухость. Для коррекции этого вида тугоухости нередко требуются сложные слуховые аппараты.
Виды тугоухости в зависимости от периода развития слуховых нарушений:
Нарушение слуха развивается в течение нескольких часов. Причиной потери слуха при внезапной глухоте (внезапной тугоухости) является воздействие ряда вирусов (вирусы герпеса, свинки и кори), нарушения кровообращения в лабиринте, ототоксическое влияние некоторых лекарств, опухоли и травмы.
Из-за характерной симптоматики и особенностей течения внезапную глухоту (внезапную нейросенсорную тугоухость) выделяют, как самостоятельную нозологическую единицу. Пациенты с внезапной глухотой описывают наступившее нарушение слуха, как «выключение» или «обрыв телефонного провода». Эта форма тугоухости обычно бывает односторонней.
Для внезапной тугоухости характерна высокая степень ухудшения слуха, вплоть до полной глухоты с первых часов заболевания. Примерно у половины пациентов через несколько дней после появления симптомов внезапной глухоты наступает самоизлечение. У ряда больных нарушение слуха носит необратимый характер. Возможно как полное, так и частичное восстановление слуха.
Нарушение слуха развивается в течение нескольких суток. В случае, когда развитие тугоухости продолжается более семи дней, но менее одного месяца, принято говорить о подострой тугоухости.
Слух пациента снижается постепенно, в течение месяцев или даже лет. Выделяют стабильную и прогрессирующую стадию хронической тугоухости.
При всех видах тугоухости могут наблюдаться различные степени снижения слуха – от легкой тугоухости до полной глухоты.
Степени тугоухости
- I степень – потеря слуха, при которой пациент не воспринимает звуки речевого диапазона, не превышающие 26-40 дБ;
- II степень – потеря слуха, при которой пациент не воспринимает звуки речевого диапазона, не превышающие 41-55 дБ;
- III степень - потеря слуха, при которой пациент не воспринимает звуки речевого диапазона, не превышающие 56-70 дБ;
- IV степень - потеря слуха, при которой пациент не воспринимает звуки речевого диапазона, не превышающие 71-90 дБ.
В случае, когда больной не слышит звуки речевого диапазона мощностью свыше 90 дБ, ему выставляется диагноз «глухота».
Диагностика тугоухости
В процессе диагностики глухоты и тугоухости важно выявить не только степень нарушения слуха. Необходимо максимально точно определить причину нарушения слуха, уровень поражения, стойкость тугоухости, ее прогрессирование или регрессирование. Предварительное распознавание глухоты и выраженной тугоухости не представляет затруднений и проводится отоларингологом. Применяется речевая аудиометрия (разговорная и шепотная речь). При выявлении тугоухости необходима консультация сурдолога. Для распознавания тугоухости легкой степени используется специальная аппаратура (аудиометры, камертоны и т. д.).
Дифференцировка между кондуктивной тугоухостью (поражением звукопроводящего аппарата) и нейросенсорной тугоухостью (патологией аппарата звуковосприятия) проводится при помощи аудиометрии и отоскопии. У пациентов с кондуктивной тугоухостью при отоскопии могут выявляться перфоративные или рубцовые изменения барабанной перепонки. В ряде случаев (рубцы в барабанной полости, сращения стремечка, молоточка и наковальни) изменения при проведении отоскопического исследования не обнаруживаются. Подвижность звукопроводящей системы оценивается при помощи пневматической воронки Зигле.
Существенную помощь в процессе дифференциальной диагностики между кондуктивной и нейросенсорной тугоухостью оказывает сравнительная оценка воздушной и костной проводимости. При кондуктивной тугоухости воздушная звукопроводимость ухудшается, а костная сохраняется на нормальном уровне или даже улучшается. Для нейросенсорной тугоухости характерно ухудшение как воздушной, так и костной проводимости. На аудиограмме пациента с кондуктивной тугоухостью выявляется значительный разрыв между линиями костной и воздушной проводимости, на аудиограмме больного с нейросенсорной тугоухостью линии проводимости сливаются.
Для определения локализации уровня поражения слухового нерва и дифференциальной диагностики между нейросенсорной и корковой (появившейся в результате повреждения соответствующих участков головного мозга) глухотой необходима консультация отоневролога. Применяются специальные обследования (пороговая аудиометрия, тоновая аудиограмма, исследование слуховых ВП и т.д.).
Значительные трудности возникают при выявлении тугоухости и глухоты у детей раннего возраста. Для оценки состояния слуха в этом случае применяется компьютерная аудиометрия и акустическая импедансометрия среднего уха.
Лечение тугоухости
Лечение кондуктивной тугоухости
При нарушении функциональности или целостности слуховых косточек и барабанной перепонки обычно требуется оперативное лечение. Существует большое количество хирургических операций, которые обеспечивают полное восстановление или существенное улучшение слуха (протезирование слуховых косточек, тимпанопластика, мирингопластика и т. д.). В ряде случаев восстановление слуха возможно даже при полной глухоте. Вид оперативного вмешательства определяется характером поражения звукопроводящей системы.
Лечение нейросенсорной тугоухости
Гибель волосковых клеток необратима независимо от причины их поражения. Корригировать нарушения хирургическим путем невозможно. На начальных стадиях заболевания при точной постановке диагноза в ряде случаев хороший эффект дает лекарственная терапия в сочетании с физиолечением, электростимуляцией и оксигенобаротерапией. Единственным способом компенсации при значительной давности заболевания, глухоте и тяжелой двухсторонней нейросенсорной тугоухости было и остается слухопротезирование. Подбор установка и настройка слухового аппарата осуществляется врачом-слухопротезистом.
Благодаря современным достижениям медицины разработаны оперативные методы лечения нейросенсорной тугоухости и альтернативой слуховому аппарату стала кохлеарная имплантация.
Профилактика тугоухости
Основной профилактической мерой по предупреждению глухоты и тугоухости является массовое обследование. Регулярные обследования показаны всем работникам шумных производств и другим категориям населения, которые входят в группы повышенного риска. Очень важно своевременно выявлять признаки тугоухости у детей, поскольку не обнаруженные вовремя нарушения слуха могут стать причиной задержки формирования речи и отставания в интеллектуальном развитии.
Кондуктивная тугоухость
Кондуктивная тугоухость – нарушение слуха, которое характеризуется затрудненным проведением звуковых волн к звуковоспринимающему аппарату. Основные клинические признаки – снижение остроты слуха, «заложенность» ушей, усиленное восприятие собственного голоса, ухудшение дифференциации речи от окружающих шумов. Диагностика включает в себя анализ анамнестических сведений, жалоб, данных отоскопии, аудиометрии, проб Ринне, Вебера, тимпанометрии. Терапевтическая тактика зависит от этиопатогенетической формы заболевания и может включать в себя как медикаментозное, так и оперативное лечение.
Кондуктивная тугоухость – широко распространенная в отоларингологии патология, что связано с наличием большого количества этиологических факторов. В общей структуре заболевания порядка 67% случаев возникают в результате поражений евстахиевой трубы, слухового канала или барабанной полости. В 2,1% наблюдений патология сопровождается необратимыми изменениями в звукопроводящей системе. Заболевание чаще встречается в старшей возрастной группе. Согласно статистическим данным, дети болеют в 13 раз реже взрослых. У представителей мужского и женского пола это патологическое состояние встречается с одинаковой частотой.
Причины кондуктивной тугоухости
Основные причины данной формы потери слуха – нарушение проводимости звукового сигнала от наружного уха к звуковоспринимающему аппарату. Это происходит в результате искажения звуковых волн при их прохождении через внешнее и среднее ухо, эндолимфатическое пространство и мембраны улитки, что может быть вызвано следующими этиологическими факторами:
- Нарушением проходимости внешнего уха. Серные пробки, инородные тела, опухоли, наружный отит, «ухо пловца», экзостозы, травматические повреждения и врожденная атрезия слухового похода ухудшают или делают невозможным прохождение звуковых колебаний к барабанной перепонке.
- Повреждением барабанной перепонки. Сюда относятся: перфорация на фоне острой акустической травмы, тимпаносклероз, резкие перепады атмосферного давления (при быстром наборе высоты или спуске). Нарушение целостности барабанной перегородки затрудняет передачу механических колебаний на слуховые косточки.
- Поражением среднего уха. Экссудативный и гнойный средний отит, отосклероз, тубоотит, холестеатома, закупорка глоточного отверстия евстахиевой трубы аденоидными вегетациями или другими патологическими структурами сопровождаются нарушением подвижности и проводящей функции слуховых косточек.
- Заболеваниями внутреннего уха. Непроходимость круглого или овального окна улитки и дигисценция переднего полукружного канала способны препятствовать нормальному движению эндолимфы, передающей вибрации к кортиевому органу.
Патогенез
В основе патогенеза кондуктивной тугоухости лежит дисфункция звукопроводящей системы – внешнего слухового прохода, барабанной перепонки, полости среднего уха и слуховых косточек, эндолимфы или мембран улитки. В норме все эти структуры отвечают за усиление и передачу звука к структурам системы звуковосприятия. Нарушение хотя бы одного из звеньев этой цепочки приводит к искажению колебаний и общему ухудшению слуха. Функция кортиевого органа, слухового нерва и задних отделов верхней височной извилины, отвечающих за восприятие и обработку услышанного, не нарушается. За счет этого у больных сохраняется нормальная костная проводимость звуков. В тяжелых случаях ее чувствительность превышает воздушную, из-за чего человек полноценно воспринимает только собственную речь.
Классификация
В зависимости от выраженности ухудшения слуха выделяют 4 степени тяжести кондуктивной тугоухости:
- Iстепень. Человек способен воспринимать шепотную речь на дистанции до 3 метров, разговорную – до 15 м. Искаженная речь или разговор в условиях внешних шумов не воспринимаются вовсе. Тональный порог находится в пределах 20-40 децибел.
- IIст. Больной может разобрать шепот на расстоянии до 1 метра, обычный разговор – до 5 м. Резко ухудшается разборчивость речи в нормальных условиях. Нормально воспринимаются звуки громкостью не ниже 40-60 дБ.
- IIIст. Характеризуется возможностью воспринимать разговорную речь с дистанции не более 2 метров. Шепот и звуки ниже 50-70 дБ не различаются.
- IVст. Больной теряет способность распознавать человеческую речь без вспомогательных слуховых устройств. Тональный порог составляет 70 дБ и более.
Симптомы кондуктивной тугоухости
Основной симптом – постепенная или резкая потеря остроты слуха. Это проявляется ухудшением восприятия разговорной и шепотной речи, невозможностью дифференцировать слова собеседника от внешних шумов. Одно из характерных клинических проявлений – чувство «заложенности» ушей. Больные описывают это состояние как «уши, заткнутые пальцами или берушами». При этом собственный голос человек воспринимает громче окружающих звуков. Различные этиологические формы ухудшения слуха могут приводить как к одностороннему, так и двухстороннему поражению. При развитии тугоухости на фоне воспалительных заболеваний (внешний и средний отит, тубоотит и т. д.) снижение слуха сопровождается повышением температуры тела, болью в ухе, которая усиливается при чихании или жевании. Как правило, после полноценного лечения слух полностью или частично восстанавливается.
Осложнения
Развитие осложнений кондуктивной тугоухости определяется этиологией и длительностью течения заболевания. В большинстве случаев они связаны с переходом воспалительных заболеваний в хронические формы, которые приводят к повторным поражениям звукопроводящей системы. В некоторых случаях патологические процессы распространяются на региональные анатомические структуры. Поражение височно-нижнечелюстного сустава приводит к его дисфункции, что проявляется усилением ушной боли при жевании и разговоре. При вовлечении в процесс внутреннего уха, слухового нерва или мозговых оболочек нарушается функция звуковоспринимающего аппарата, развивается нейросенсорная тугоухость и стойкая потеря слуха.
Диагностика
Диагностика при кондуктивной форме ухудшения слуха заключается в определении причины заболевания, объективном и инструментальном исследовании звукопроводящей системы уха. Важную роль играет правильный сбор анамнеза: уточнение ранее перенесенных заболеваний, травм и т. д. Для постановки диагноза проводится:
- Отоскопия. При объективном осмотре внешнего уха определяются воспалительные или структурные изменения слухового прохода, наличие серной пробки или инородного тела. Также этот метод позволяет изучить структуру барабанной перепонки и выявить ее выпячивания, ретракционные карманы, гиперемию или перфорацию.
- Камертональные пробы (Ринне, Вебера). При кондуктивной тугоухости звучание камертона воспринимается громче при его расположении на сосцевидном отростке, чем возле ушной раковины. В ходе теста Вебера звучащий камертон устанавливается на теменную часть головы по срединной линии. При одностороннем кондуктивном нарушении слуха звуки камертона сильнее воспринимаются с пораженной стороны.
- Аудиометрия. Позволяет выявить прогрессивное снижение кривой воздушной проводимости при условии сохранения нормальной функции звуковоспринимающего аппарата.
- Тимпанометрия. Отображает нарастание акустического импеданса в среднем ухе. Об этом свидетельствует более интенсивное отражение звука. Тест наиболее информативен при поражении среднего уха с выделением большого количества транссудата.
- Лучевые методы диагностики.Рентгенография височных костей, КТ и МРТ этой области применяются при низкой информативности всех вышеупомянутых методов исследования. Эти методики позволяют выявить аномалии строения слухового прохода, среднего и внутреннего уха, точно установить причину и форму тугоухости.
Дифференциальная диагностика проводится с сенсоневральной формой тугоухости. Основными диагностическими критериями служат результаты аудиометрии, проб Ринне и Вебера. В отличие от кондуктивной тугоухости на аудиограмме будет наблюдаться ухудшение и костной, и воздушной проводимости. В тесте Ринне звук лучше воспринимается при положении камертона напротив ушной раковины. При проведении пробы Вебера звучание камертона выслушиваются лучше со стороны здорового уха.
Лечение кондуктивной тугоухости
Лечебные мероприятия при этом заболевании направлены на устранение ведущего этиологического фактора, нарушающего звукопроведение. Таким образом, лечебная тактика сводится к применению фармакологических средств или проведению хирургического вмешательства. Основные методы лечения:
- Фармакотерапия. Интенсивная антибиотикотерапия показана на ранних стадиях ухудшения слуха, возникшего в результате воспалительных заболеваний – внешнего или среднего отита, евстахиита. Как правило, используются антибиотики широкого спектра действия. При поражении слухового прохода показано промывание уха растворами антисептиков, назначение НПВС или глюкокортикоидов.
- Оперативное лечение. Хирургическая тактика может подразумевать извлечение инородного тела из уха, восстановление функций барабанной перепонки (мирингопластика, тимпанопластика), дренирование барабанной полости, протезирование слуховых косточек (оссикулопластика), удаление гнойных масс из сосцевидного отростка (мастоидотомия) и т. п.
- Слухопротезирование. Применение слуховых аппаратов показано при развитии изменений во внешнем или среднем ухе, не поддающихся лечению. Искусственное усиление воспринимающих звуков компенсирует функцию звукопроводящей системы, за счет чего к человеку возвращается способность слышать.
Прогноз и профилактика
Прогноз при кондуктивном нарушении слуха зависит от обратимости изменений в звукопроводящей системе. У большинства пациентов результатом лечения становится полное восстановление слуха до изначального уровня. В тяжелых или запущенных случаях слух может возвращаться лишь частично. Специфических профилактических мер в отношении этого заболевания не разработано. К неспецифической профилактике относятся ранняя диагностика и лечение заболеваний внешнего уха, барабанной полости, носоглотки, профилактические осмотры отоларинголога, соблюдение правил личной гигиены, предотвращение травм височной области.
Читайте также:
- Резекция внепросветных дивертикулов двенадцатиперстной кишки. Техника резекции дивертикулов.
- Операция при повреждении почечной артерии, вены. Тактика
- Симптомы риносинусита с ВИЧ и его лечение
- Кислородзависимая микробицидная активность. Кислороднезависимые механизмы уничтожения микробов.
- Недостаточное питание
