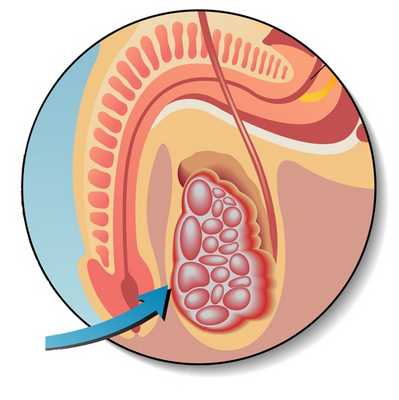
Смешанные герминогенные опухоли - диагностика, лечение
Добавил пользователь Morpheus Обновлено: 10.01.2026
Герминогенные опухоли яичников - варианты, диагностика, лечение
В таблице ниже представлена классификация герминогенных опухолей яичников. Довольно распространенными являются доброкачественные дермоидные кисты. Они вылечиваются хирургическим путем. Такие кисты в основном состоят из функциональной тиреоидной ткани, например струма яичника.
Менее 5% струм представлено злокачественными опухолями, так называемыми мономорфными или монодермальными тератомами. В редких случаях они перерождаются во вторичные злокачественные опухоли, обычно в сквамозную карциному.
Наиболее распространенной из злокачественных опухолей является дисгерминома. Гистологически она представляет собой однородную опухоль, напоминающую мужскую семиному. Часто опухоль инфильтрируется лимфоцитами. К числу высокозлокачественных относится эпидермальная опухоль синуса (опухоль желточного мешка), продуцирующая а-фетопротеин (АФП), который накапливается в самой опухоли и в крови.
Нередко наблюдается разрыв этой опухоли. Эмбриональная карцинома состоит из гландулярных и папиллярных участков, в которых часто обнаруживаются трофобласты, секретирующие хориональный гонадотропин (ХГЧ). Опухоль может развиваться у девочек и служит причиной преждевременного наступления половой зрелости. Источником а-фетопротеина также могут быть элементы желточного мешка.
Солидные опухоли, главным образом, представлены незрелой тератомой, содержащей участки различных тканей. В основном эти участки состоят из первичной нейроэктодермы, но также встречаются мономорфные формы, представленные тиреоидной и злокачественной карциноидной тканью. Из-за больших размеров, которых может достигать опухоль, даже в отсутствии метастазов может проявляться карциноидный синдром.
Смешанная герминогенная опухоль состоит из упомянутых типов клеток. Гонадобластома представляет собой небольшую по размерам опухоль, развивающуюся в детском возрасте. Обычно она содержит несколько элементов, характерных для развивающихся гонад. Опухоль может кальцифицироваться и редко метастазирует, однако иногда является причиной вирилизации организма, поскольку нередко включает функционально-активные клетки Лейдига.

Клиническая картина герминогенных опухолей яичников
Развитие дисгермином, как и других опухолей яичников, сопровождается увеличением объема брюшной полости и болями. Однако средний возраст пациенток с этими опухолями гораздо ниже, чем для опухолей других типов. Дисгерминома диагносцируется у 75% женщин, возраст которых составляет 10-30 лет (средний возраст 20 лет).
Если опухоль не содержит тератоматозных элементов, то она не продуцирует маркерных гормонов, и возникает довольно часто во время беременности или вскоре после ее завершения.
Остальные опухоли герминогенного происхождения (опухоль желточного мешка, опухоль эндодермального синуса, тератома, герминогенные опухоли смешанного типа) также развиваются в юном и молодом возрасте. У многих пациенток отмечаются признаки преждевременного полового созревания, нарушения менструального цикла и появляется положительный тест на беременность.
При проведении дифференциальной диагностики необходимо учитывать возможность увеличения объема брюшной полости вследствие наступившей беременности. Обычно эти опухоли растут быстро, что сопровождается болями в брюшной полости.
Лечение герминогенных опухолей яичников
Лечение дисгермином зависит от стадии развития опухоли. До 90% пациенток в I стадии заболевания вылечиваются после односторонней овариэктомии, однако вероятность рецидивирования велика, если опухоль достигла большого размера или содержит смешанные элементы герминоидных клеток, а также при положительных результатах анализа смывов с брюшины.
При рецидивах или при обнаружении метастазов, как и в случае тератомы, обычно применяют химиотерапию или облучение брюшной полости. Для опухоли желточного мешка, эндодермального синуса и герминогенных опухолей смешанного типа, даже находящихся на I стадии, применение хирургического метода лечения дает менее благоприятный прогноз, чем для дисгерминомы.
Анализ на присутствие онкомаркеров, таких как АФП и b-ХГЧ, позволяет контролировать эффективность применения цитостатиков, которые, в основном, сегодня применяются для лечения большинства пациенток (исключения обсуждаются ниже).
Существенный прогресс в лечении тестикулярной тератомы достигнут при использовании препаратов платиновой группы. Поскольку опухоль поражает один яичник, можно проводить одностороннюю сальпингэктомию и овариэктомию с последующей химиотерапией. При этом сохраняется детородная функция. Химиотерапия не назначается в случае тератом с низкой митотической активностью, не содержащих эмбриональных или трофобластных элементов, а также, если анализ на присутствие онкомаркеров, сделанный после операции, оказался отрицательным.
В таких случаях для лечения пациенток используют только хирургический метод, однако после операции их необходимо тщательно обследовать. Хориокарцинома яичников, так же как и другие герминогенные опухоли недисгерминоматозного типа, обычно поддается химиотерапии. При этом используется комбинация цисплатина, этопозида и блеомицина по той же схеме, которая применяется для лечения тестикулярных несеминоматозных гермино-генных опухолей. Эффективность современных химиотерапевтических методов хорошо иллюстрируют результаты, полученные на 59 пациентках с метастазами опухоли, которые проходили курс лечения в большой лондонской клинике.
Средняя выживаемость пациенток составила 88% при использовании схемы РОМВ/АСЕ. На протяжении трех лет после окончания курса лечения у них не отмечалось рецидивов опухоли.
При карциноидных опухолях яичников и струмах используют одностороннюю овариэктомию.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Герминогенные опухоли
Герминогенные опухоли – группа неоплазий, развивающихся из первичных зародышевых клеток половых желез. Могут возникать как в яичках или яичниках, так и экстрагонадно. Проявления зависят от локализации. При поверхностно расположенных новообразованиях наблюдается видимая деформация, при узлах в яичнике отмечаются боли, дизурия и нарушения менструального цикла. При герминогенных опухолях средостения возникает одышка, при внутричерепных поражениях выявляются очаговые и общемозговые симптомы. Диагноз выставляется с учетом симптомов, данных рентгенографии, УЗИ, КТ, МРТ и других методик. Лечение – операция, химиотерапия, радиотерапия.
Общие сведения
Герминогенные опухоли – группа доброкачественных и злокачественных неоплазий, возникающих из первичных половых клеток, являющихся предшественниками яичек и яичников. Из-за миграции таких клеток в период эмбриогенеза герминогенные опухоли могут развиваться за пределами гонад: в средостении, крестцово-копчиковой области, головном мозге, забрюшинном пространстве и других анатомических зонах. Первичные экстрагонадные новообразования составляют 5% от общего количества герминогенных опухолей.
Соотношение между количеством экстра- и интрагонадных неоплазий меняется с возрастом. У детей младшего возраста преобладают поражения крестцово-копчиковой зоны, по мере взросления увеличивается частота новообразований в яичках и яичниках. Герминогенные опухоли всех локализаций составляют 3% от общего количества онкологических заболеваний у детей, герминогенные новообразования яичников – 2-3% от всех злокачественных неоплазий яичников у женщин, герминогенные поражения яичка – 95% от общего числа опухолей яичка у мужчин. Лечение проводят специалисты в сфере онкологии, гинекологии, урологии и других областей медицины.
Причины герминогенных опухолей
Герминогенные опухоли возникают из зародышевых половых клеток, которые на начальных стадиях эмбриогенеза образуются в желточном мешке, а затем мигрируют по организму зародыша к урогенитальному гребешку. В процессе миграции часть таких клеток может задерживаться в различных анатомических зонах, что в последующем обуславливает образование герминогенных опухолей внегонадной локализации. В норме герминогенные клетки превращаются в зрелые клетки яичек и яичников, однако, при определенных условиях такие клетки могут оставаться в своем зародышевом состоянии и под воздействием негативных внешних и внутренних факторов давать начало новообразованиям гонад.
Установлено, что герминогенные опухоли нередко диагностируются у пациентов с различными генетическими аномалиями, например, синдромом Клайнфельтера. Выявляется наследственная предрасположенность, которая может сочетаться либо не сочетаться с хромосомными нарушениями. Характерной особенностью герминогенных опухолей является изохромосома, возникающая в результате удвоения короткого плеча и потери длинного плеча 12-й хромосомой, однако, могут обнаруживаться и другие хромосомные аномалии. Отмечается частое сочетание герминогенных опухолей с другими онкологическими поражениями, в том числе – лейкозами, лимфомами и нейробластомами. Вероятность возникновения герминогенных неоплазий яичек увеличивается при крипторхизме.
Гистологический тип герминогенных опухолей зависит от возраста. У новорожденных чаще диагностируются доброкачественные тератомы, у детей младшего возраста выявляются неоплазии желточного мешка, у подростков обнаруживаются злокачественные тератомы и дисгерминомы, у взрослых – семиномы и т. д. Факторы, способствующие активизации роста и злокачественной трансформации зародышевых половых клеток, пока не выяснены. Предполагается, что толчком к развитию герминогенных опухолей у детей могут стать хронические заболевания матери или прием матерью определенных лекарственных препаратов.
Классификация герминогенных опухолей
Существует несколько классификаций герминогенных неоплазий, составленных с учетом морфологических характеристик новообразования, расположения и особенностей течения заболевания. Согласно классификации ВОЗ, выделяют следующие морфологические типы герминогенных опухолей:
- Герминома (дисгерминома, семинома)
- Эмбриональный рак
- Неоплазия желточного мешка
- Сперматоцитная семинома
- Хорионкарцинома
- Полиэмбриома
- Тератома, в том числе – зрелая, незрелая, с определенной направленностью дифференцировки тканей (карциноид, струма яичника), злокачественная.
- Смешанная герминогенная опухоль, представляющая собой сочетание нескольких гистологических вариантов неоплазии.
Источником гермином являются первичные половые клетки, источником остальных неоплазий – элементы окружения таких клеток.
С учетом локализации различают гонадные и экстрагонадные герминогенные опухоли. Экстрагонадные неоплазии подразделяют на экстракраниальные и интракраниальные. Кроме того, выделяют злокачественные и доброкачественные герминогенные неоплазии, а также первичные и рецидивные новообразования.
Симптомы герминогенных опухолей
Особенности течения заболевания определяются локализацией, размером и степенью злокачественности неоплазии. Типичными симптомами герминогенных опухолей яичника являются боли в животе различной интенсивности в сочетании с нарушениями менструального цикла. У детей последний признак отсутствует, что обуславливает отсутствие настороженности в отношении поражения внутренних половых органов на начальных стадиях заболевания. При прогрессировании герминогенных опухолей к перечисленным симптомам присоединяются увеличение живота и нарушения мочеиспускания. При пальпации на начальных стадиях определяется округлый, умеренно подвижный узел с четкими контурами. В последующем узел увеличивается в размере, возникают увеличение и деформация живота. На поздних стадиях выявляется асцит и нарушения функций различных органов, обусловленные отдаленным метастазированием.
Герминогенные опухоли яичка проявляются увеличением соответствующей половины мошонки, чувством тяжести и распирания. Болезненность или повышенную чувствительность пораженной области отмечают около 25% пациентов. При пальпации определятся опухолевидное образование или равномерное увеличение яичка. У 5-10% больных герминогенными опухолями выявляется гидроцеле, у 10-14% - гинекомастия. При лимфогенном и отдаленном метастазировании возможны увеличение паховых лимфоузлов, неврологические расстройства, боли в костях, в спине и в животе.
Герминогенные опухоли средостения, как правило, локализуются за грудиной. Для доброкачественных новообразований (тератом) характерен медленный рост, для злокачественных (тератобластом и других неоплазий) – агрессивное распространение и быстрое прорастание близлежащих органов. Наиболее частыми проявлениями герминогенной опухоли являются одышка, кашель и боли в груди. При сдавлении верхней полой вены возникают шум в голове, головная боль, шум в ушах, расстройства сознания, сонливость и нарушения зрения. Возможны судороги. При злокачественных герминогенных опухолях наблюдаются гипертермия, лихорадка, снижение веса и нарушения функций различных органов, обусловленные прорастанием либо отдаленным метастазированием.
Забрюшинные герминогенные опухоли длительное время протекают бессимптомно. Могут проявляться диспепсией, болями в животе, дизурией, одышкой, отеками и варикозным расширением вен нижних конечностей. При злокачественных поражениях на поздних стадиях выявляются симптомы раковой интоксикации. Герминогенные опухоли крестцово-копчиковой зоны обычно диагностируются у детей раннего возраста и протекают доброкачественно. При крупных неоплазиях наблюдаются боли и слабость в нижних конечностях, нарушения дефекации и дизурия. Возможны кровотечения и некроз. Внутричерепные герминогенные опухоли чаще локализуются в зоне эпифиза, иногда – в области гипоталамуса либо гипофиза. Проявляются головной болью, тошнотой, рвотой и расстройствами движений глазных яблок.
Диагностика и лечение герминогенных опухолей
Диагноз устанавливается с учетом жалоб, результатов физикального обследования и данных дополнительных исследований. В зависимости от локализации неоплазии может потребоваться ректальный осмотр либо вагинальное исследование. Пациентам назначают УЗИ, КТ и МРТ пораженной области. Оценивают содержание альфа-фетопротеина в сыворотке крови. При злокачественных герминогенных опухолях для исключения лимфогенных и отдаленных метастазов проводят рентгенографию грудной клетки, УЗИ и МРТ органов брюшной полости, УЗИ лимфоузлов, сцинтиграфию костей скелета и другие диагностические процедуры. Тип неоплазии определяют с учетом данных гистологического исследования.
Доброкачественные герминогенные опухоли иссекают, при злокачественных новообразованиях назначают комбинированное лечение, включающее в себя операцию (при резектабельных неоплазиях), химиотерапию и радиотерапию. При наличии одиночных метастазов в легких и печени возможно их оперативное удаление. При низкой эффективности терапии агрессивных семином в некоторых случаях осуществляют высокодозную радиотерапию с последующей трансплантацией костного мозга, однако эффективность этого метода при герминогенных опухолях пока трудно оценить из-за недостаточного количества наблюдений.
Прогноз при доброкачественных неоплазиях обычно благоприятный. Злокачественные герминогенные опухоли ранее рассматривались как прогностически неблагоприятные, однако использование комбинированной терапии позволило повысить пятилетнюю выживаемость при данной патологии до 60-90%. На выживаемость влияют вид и распространенность герминогенной опухоли, радикальность хирургического вмешательства, наличие или отсутствие метастазов.
Герминогенные опухоли — это редкие злокачественные новообразования, которые возникают из первичных половых клеток человека, или «зародышевых» клеток (germ cells). Эти клетки находятся в половых железах – гонадах, из них развиваются яички у мужчин и яичники у женщин.
Большая часть герминогенных опухолей возникает внутри гонад. Внегонадные опухоли встречаются значительно реже, это опухоли забрюшинного пространства, переднего средостения и центральной нервной системы.
Развитие герминогенных опухолей связано с аномалиями миграции зародышевых клеток в процессе развития эмбриона.
Герминогенные опухоли встречаются в основном у молодых людей, а также у детей (более подробно об этом в статье «Герминогенные опухоли у детей»).
Большая часть этих опухолей диагностируется в пределах относительно узкого возрастного интервала: 25 — 35 лет.
Герминогенные опухоли относятся к достаточно редким заболеваниям и составляют около 1% от всех злокачественных опухолей у мужчин. Более 90% герминогенных опухолей у мужчин представлены новообразованиями яичка, т.е. могут быть отнесены к опухолям наружной локализации, доступным осмотру и пальпации.
На момент постановки диагноза большинство пациентов имеют распространенный процесс (IIC – III ст.): до 60% больных.
Классификация Всемирной Организации Здравоохранения (ВОЗ) подразделяет герминогенные опухоли на 3 категории:
- новообразования новорождённых и раннего детского возраста. К ним относят тератомы и опухоли желточного мешка. Они могут располагаться в яичках, яичниках, забрюшинном пространстве, средостении, головном мозге.
- новообразования яичка, которые возникают между 15 и 40 годами, и подразделяются на семиномы и несеминомы.
- сперматоцитные семиномы (пациенты старше 50 лет). В отличие от опухолей 1 и 2 типов, источником новообразования являются не эмбриональные зародышевые клетки, а более зрелые – сперматогонии и сперматоциты.
Вероятность возникновения герминогенных опухолей яичек увеличивается при крипторхизме (неопущении яичка в мошонку), травмах, инфекционных заболеваниях.
В группе риска находятся пациенты с различными генетическими заболеваниями.
Виды герминогенных опухолей
В зависимости от морфологической картины, клинического течения герминогенные опухоли делятся на семиномные и несеминомные опухоли. Семиномные опухоли составляют около 40%, несеминомные – 60%. Тактика лечения и прогноз различны в двух этих группах.
Семиномы характеризуются довольно вялым течением, долгое время человек не ощущает никаких симптомов болезни. Эти опухоли хорошо поддаются лечению: они чувствительны к лучевой терапии и особенно к химиотерапии.
При запущенном процессе наблюдается, как правило, лимфогенное метастазирование в забрюшинные лимфоузлы, реже в средостенные и надключичные лимфоузлы.
К данным опухолям относят следующие морфологические подтипы:
- внутрипротоковая герминогенная неоплазия неклассифицированного типа (carcinoma in situ); семинома с клетками синцитиотрофобласта;
- сперматоцитарная семинома;
- сперматоцитарная семинома с саркомой;
- эмбриональный рак;
- опухоль желточного мешка;
- трофобластические опухоли:
- хориокарцинома;
- монофазная хориокарцинома;
- трофобластическая опухоль места крепления плаценты;
- дермоидная киста;
- монодермальная тератома;
- тератома с соматической малигнизацией;
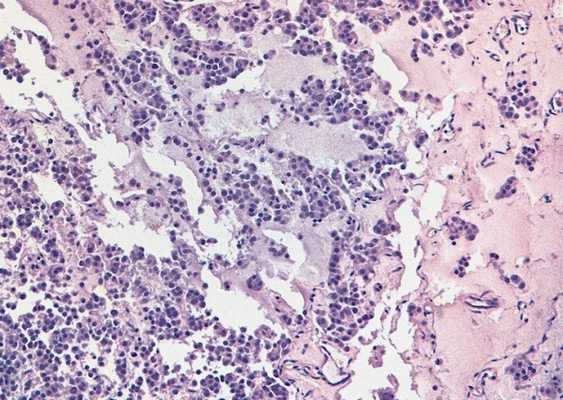
![Микропрепарат, семинома]()
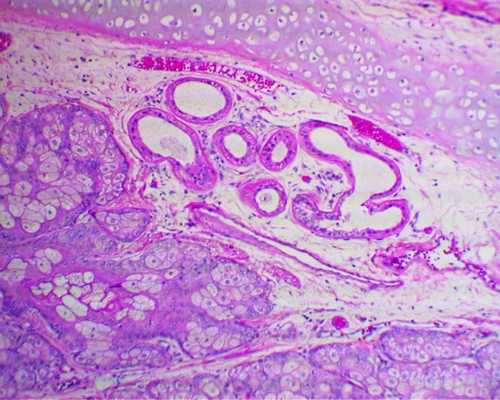
![Микропрепарат, тератома яичника]()
Микропрепарат, тератома яичника
Симптомы и первые признаки герминогенных опухолей
Опухоли яичка в ранних стадиях не сопровождаются болями или другими неприятными симптомами, в связи с чем долгое время не возникает стимулов для обращения к врачу.
Чаще всего пациенты приходят с жалобами на увеличение яичка, боль в мошонке, увеличение лимфоузлов. При распространенности процесса появляются симптомы интоксикации, например, слабость, снижение веса, отсутствие аппетита.
![]()
Когда опухоль располагается в средостении, особенности при ее больших размерах, пациента будут беспокоить жалобы на кашель, одышку, боли в груди, невозможность выполнять без усилия привычную физическую активность, возможна отечность шеи, синюшность кожных покровов.
Могут возникать шум в голове/ушах, ухудшение зрения, головная боль, сонливость. Это объясняется тем, что растущая опухоль давит на верхнюю полую вену.
Опухоли забрюшинного пространства обычно также не дают о себе знать длительное время. На них могут указывать такие симптомы, как нарушение стула и мочеиспускания, боли в животе, варикозное расширение вен, а также отеки.
Герминогенные опухоли центральной нервной системы (головного мозга) имеют следующие клинические проявления: головная боль, расстройство движений глазных яблок, тошнота, рвота и развитие судорог.
Диагностика герминогенных опухолей
Стандартом диагностики герминогенных опухолей является физикальный осмотр пациента, сбор анамнеза и анализ крови на биологические опухолевые маркеры. К ним относятся АФП (альфа-фетопротеин), β -ХГЧ (β единица хорионического гонадотропина человека) и ЛДГ (лактатдегидрогеназа).
В качестве уточняющих исследований проводится КТ органов брюшной полости и грудной клетки, либо УЗИ органов брюшной полости и рентгенография грудной клетки в двух проекциях.
Также выполняют МРТ головного мозга, чтобы выявить наличие метастазов в нем.
Орхофуникулэктомия — удаление яичка, выполняется с диагностической и лечебной целью.
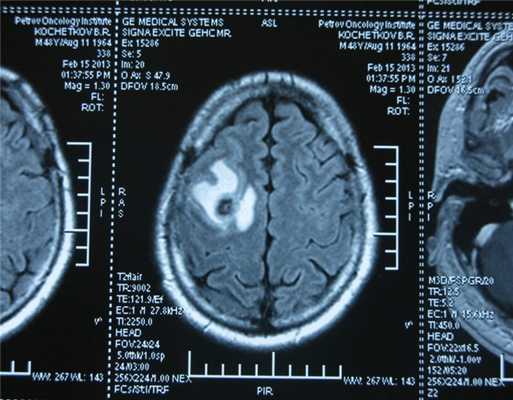
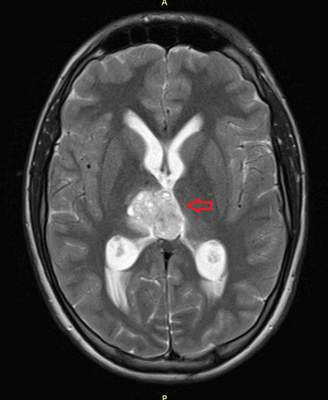
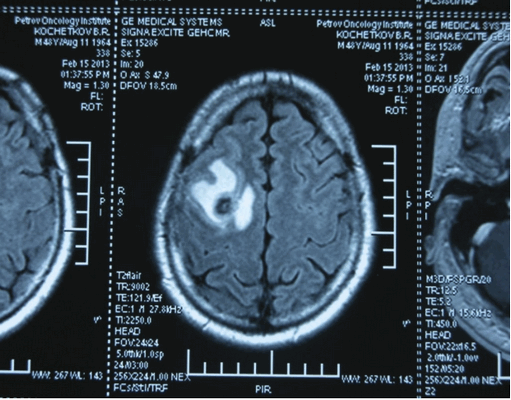
![Метастаз в головной мозг при герминогенных опухолях (МРТ головного мозга)]()
Метастаз в головной мозг при герминогенных опухолях (МРТ головного мозга)
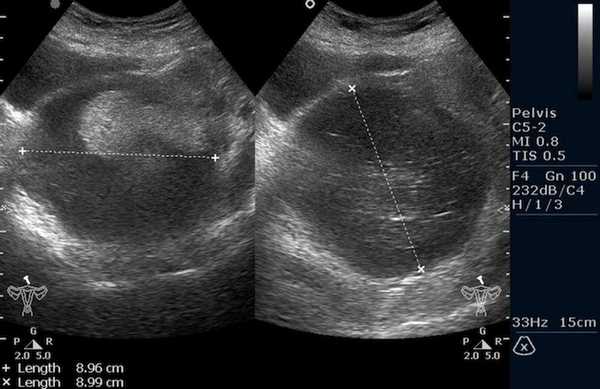
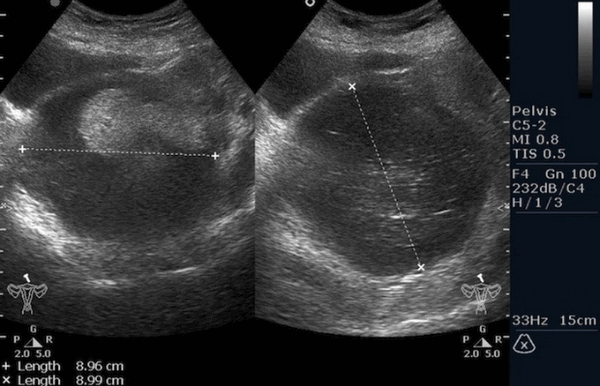
![Тератома яичника (УЗИ малого таза)]()
Тератома яичника (УЗИ малого таза)
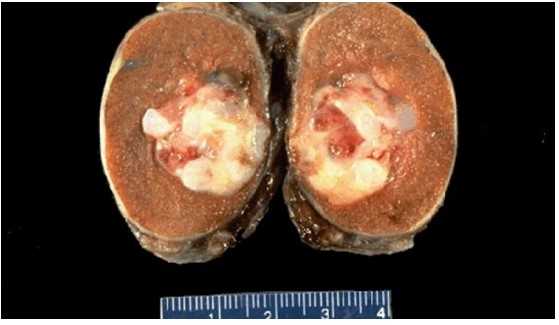
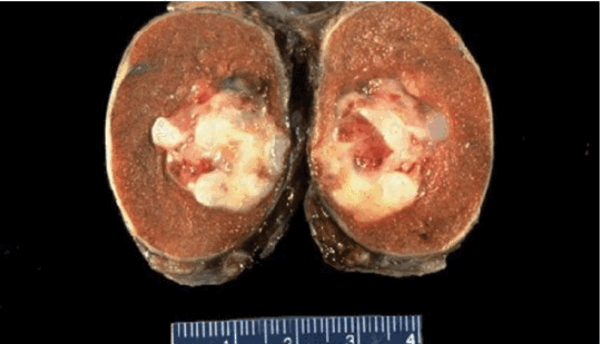
![Герминогенная опухоль яичка (макропрепарат)]()
Герминогенная опухоль яичка (макропрепарат)
Стадии герминогенных опухолей
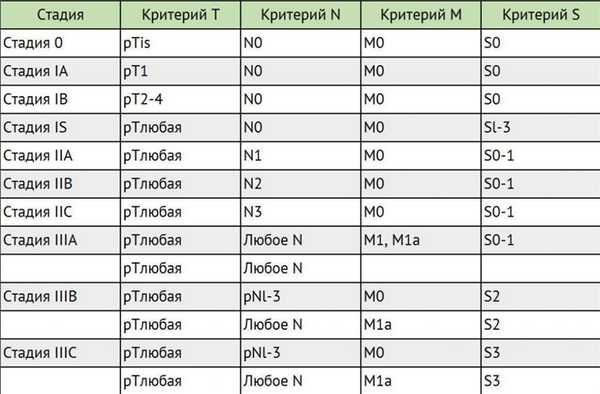
Для выработки индивидуального плана лечения учитываются классификации TNM, а также классификация метастатических герминогенных опухолей Международной объединенной группы по герминогенным опухолям (IGCCCG).
Стадирование герминогенных опухолей в соответствии с классификацией ТNМ
![]()
Для герминогенных опухолей IV стадия заболевания не предусмотрена.
![]()
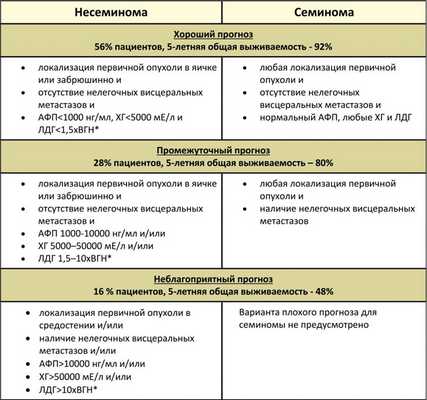
Классификация IGCCCG включает в себя ряд таких прогностических факторов как гистологическая форма, локализация первичной опухоли и расположение метастазов. Учитываются уровни опухолевых маркеров: АФП (альфа-фетопротеина), ХГ (хорионического гонадотропина) и ЛДГ (лактатдегидрогеназы). На их основе определяется прогноз пациента – «хороший», «промежуточный» или «неблагоприятный»
Методы лечения герминогенных опухолей
К настоящему времени в онкологической практике накоплен большой научно-практический материал, разработаны стандарты и международные рекомендации по лечебной тактике больных герминогенными опухолями.
При герминогенных опухолях проводится, как правило, комплексное лечение, которое включает в себя хирургическое лечение, системное противоопухолевое лечение, реже лучевую терапию.
Метод лечения основывается на морфологическом типе опухоли, группе прогноза и стадии заболевания.
Большинство больных герминогеными опухолями добиваются излечения даже при распространенной форме заболевания, когда процесс не ограничен только первичной опухолью. Наиболее эффективная схема лечения – это химиотерапия с последующим удалением остаточных опухолевых очагов.
Хирургические методы:
- орхфуникулэктомия
- забрюшинная лимфаденэктомия,
- удаление легочных метастазов и пр.
Лучевая терапия назначается чаще при поражении головного мозга. Ее применение обусловлено возможностью точного локального воздействия на опухолевые массы.
Химиотерапия
Показания к химиотерапии определяются степенью распространенности процесса, наличием легочных/внелегочных метастазов. Стандартным режимом химиотерапии при герминогенных опухолях является режим «BEP», включающий блеомицин, этопозид и цисплатин. Для пациентов с дыхательной недостаточностью, обширным поражением легких, во избежание легочной блеомициновой токсичности, как альтернативный вариант, может быть использованы режимы химиотерапии VIP (этопозид, ифосфамид, цисплатин) или ЕР (этопозид, цисплатин).
Следует отметить, что при проведении системного лекарственного лечения необходимо строгое соблюдение временных рамок (начало очередного цикла проводится на 22 день).
Для оценки эффективности химиотерапии каждые 2 цикла и после ее окончания проводится компьютерная томография исходных зон поражения, перед каждым циклом мониторинг уровня опухолевых маркеров. Рост маркеров на фоне лечения или после его завершения, а также замедление их снижения свидетельствует об активности опухолевого процесса и необходимости проведения второй линии химиотерапии.
Перед проведением химиотерапии рекомендуется обдумать и решить вопрос о необходимости криоконсервации спермы.
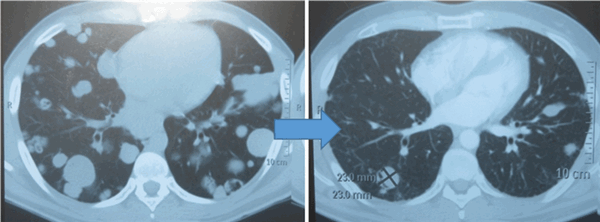
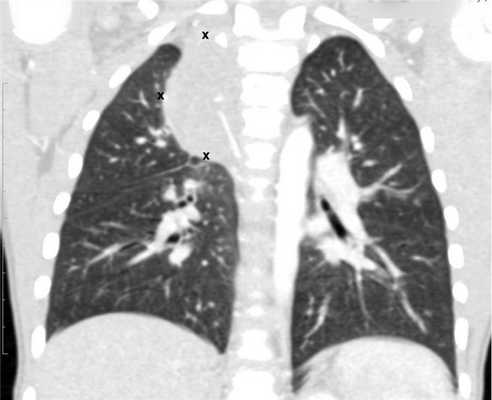
![Метастазы в легких до лечения и после 4х циклов химиотерапии по схеме «ВЕР» (КТ грудной клетки)]()
Метастазы в легких до лечения и после 4х циклов химиотерапии по схеме «ВЕР» (КТ грудной клетки)
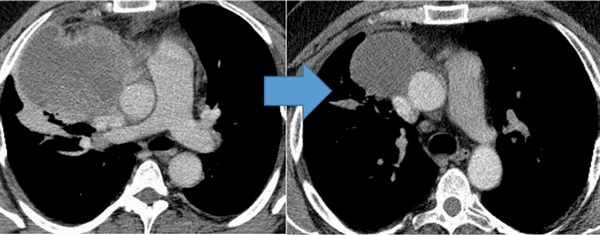
![Герминогенная опухоль средостения до лечения и после 4х циклов химиотерапии по схеме «ВЕР » - уменьшение опухоли более чем на 50% (КТ грудной клетки).]()
Герминогенная опухоль средостения до лечения и после 4х циклов химиотерапии по схеме «ВЕР » — уменьшение опухоли более чем на 50% (КТ грудной клетки)
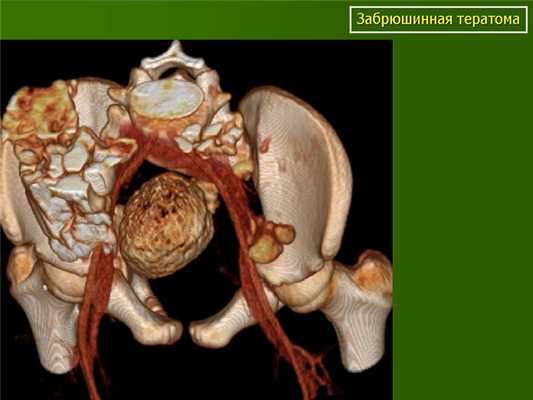
![Забрюшинная тератома (3D реконструкция)]()
Забрюшинная тератома (3D реконструкция)
Контроль эффективности лечения и динамическое наблюдение.
Перед началом каждого цикла химиотерапии проводится контроль онкомаркеров (АФП, ЛДГ, ХГЧ).
Обязательный принцип динамического наблюдения за больными герминогенными опухолями — строгое соблюдение временных промежутков при выполнении контрольного обследования. Первый год после лечения необходимо проходить обследование каждые два месяца, а на второй год – раз в три месяца.
Следующие два года нужно обследоваться сначала каждые четыре месяца, затем каждые шесть месяцев. И далее планируется ежегодный поход к врачу.
Перечень обследований рекомендованных к выполнению в период динамического наблюдения: физикальный осмотр, кровь на маркеры (АФП, ЛДГ, ХГЧ), УЗИ пахово-подвздошных областей, брюшной полости и забрюшинного пространства, рентгенография органов грудной клетки каждые 6 месяцев.
Прогноз выживаемости
Благодаря успехам в развитии химиотерапии, герминогенные опухоли стали ярким примером курабельных солидных опухолей. Пятилетняя выживаемость больных герминогенными опухолями составляет от 60 до 90%.
Классификация метастатических герминогенных опухолей Международной объединенной группы по герминогенным опухолям (IGCCCG), основанная на прогностических факторах
![]()
*ВГН – верхняя граница нормы.
![Герминогенные опухоли]()
![]()
Авторская публикация:
СЕМЕНОВА АННА ИГОРЕВНА ,
химиотерапевт, онколог ФГБУ «НМИЦ онкологии им. Н.Н. Петрова» Минздрава России, кандидат медицинских наукЧто вам необходимо сделать
Если вы хотите узнать побольше о бесплатных возможностях ФБГУ НМИЦ онкологии им. Н.Н. Петрова Минздрава России, получить очную или заочную консультацию по диагностике и лечению, записаться на приём, ознакомьтесь с информацией на официальном сайте.
Если вы хотите общаться с нами через социальные сети, обратите внимание на аккаунты в ВКонтакте и Одноклассники.
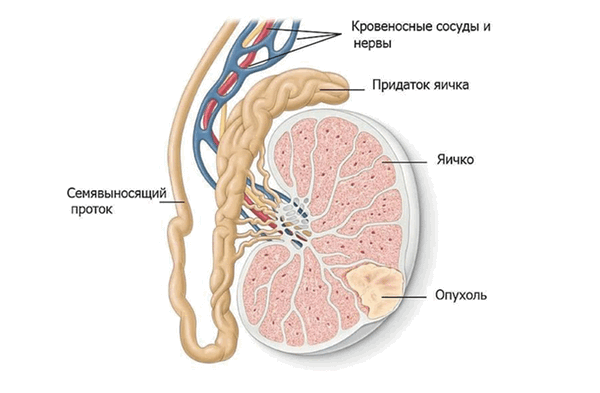
Опухоли яичка
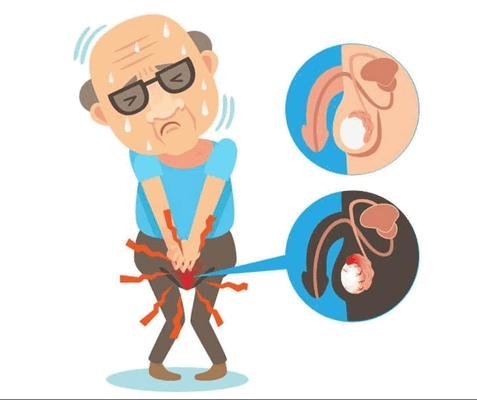
Опухоли яичка – группа образований, развивающаяся из тканей яичек (мужских половых желез, расположенных в мошонке). Опухоли яичка могут быть злокачественными и доброкачественными. Данный вид опухолей относится к визуализируемым и часто обнаруживается пациентами самостоятельно.
Частота злокачественных опухолей составляет до 90 % от всех случаев опухолей яичка. Доброкачественные опухоли яичка встречаются очень редко. Особенность доброкачественных опухолей – отсутствие быстрого роста, они длительно не метастазируют. Лечение доброкачественных опухолей заключается в хирургическом удалении образования.
Рак яичка чаще встречается в молодом возрасте (25-35 лет), являясь самой часто встречающейся опухолью у мужчин до 50 лет.
Виды опухолей яичка
Яички состоят из различных клеток, каждая из которых может стать основной для развития нескольких видов злокачественной опухоли. Знание о том, из каких клеток образовалась опухоль, достаточно важно, поскольку это влияет на выбор тактики лечения и прогноз заболевания.
Определение типа опухоли возможно посредством микроскопического изучения.
Классификация
Наиболее часто из всех опухолей яичка встречаются герминогенные опухоли, они развиваются из зародышевых клеток. Данные опухоли при правильной тактики возможно полностью излечить, однако важным условием является своевременное их обнаружение и лечение в профильном центре.
Герминогенные опухоли (составляют 95 % опухолей яичка)
- семинома,
- несеминома (эмбриональная карцинома, опухоль желточного мешка, постпубертатная тератома).
Опухоли полового канатика и стромы (
- опухоль из клеток Лейдига,
- опухоль из клеток Сертоли,
- гранулезно-клеточная опухоль.
Другие опухоли (доля всех случаев опухолей яичек точно не определена)
Факторы риска развития опухолей яичка
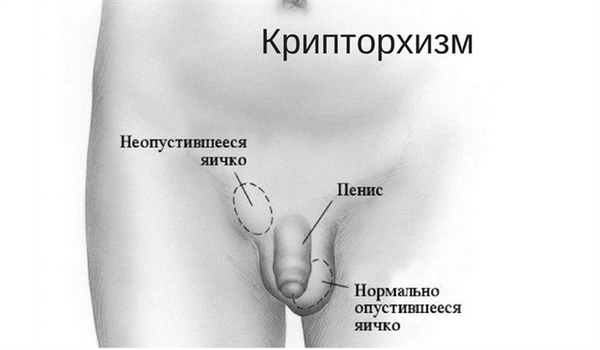
Однозначных факторов риска развития опухолей яичек не существует. К одной из наиболее вероятных причин относят крипторхизм – неопущение яичка. При нормальном развитии яички до рождения находятся в брюшной полости и к моменту рождения ребенка самостоятельно опускаются в мошонку. Примерно у 3 % детей одно или оба яичка могут не опуститься в мошонку. В таких случаях проводится оперативное вмешательство. Хирургическое лечение крипторхизма до пубертатного периода снижает риск развития опухолей яичка.
![Крипторхизм]()
На увеличение вероятности развития опухоли яичка может повлиять профессиональная деятельность, считается, что у работников газовой, нефтяной промышленности, шахтеров и пожарных риск развития опухоли яичка повышен. Вероятность возникновения опухоли яичка среди белых мужчин в 5-10 раз превышает таковую у афроамериканских мужчин. У мужчин Азии и Африки риск возникновения опухоли яичка очень низкий. Травма и оперативное вмешательство на мочеполовых органах достоверно не увеличивают риск развития опухоли яичек.
Диагностика
Опухоль яичка может проявляться в виде безболезненного образования мошонки или яичка. Ниже в таблице указаны возможные симптомы.
![Диагностика опухоли яичка]()
При распространенном процессе больного могут беспокоить различные симптомы: кашель, одышка, боли в спине, головные боли, тошнота, рвота. Если у вас появились эти симптомы, то необходимо срочно обратиться к врачу-онкологу или урологу.
Симптомы опухоли яичка
Опухоль яичка может быть обнаружена пациентом или его половым партнером. При обнаружении любого образования в яичке необходимо срочно обратиться к врачу.
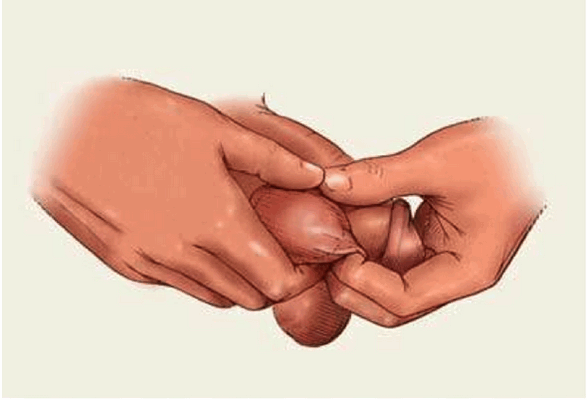
Для своевременного обнаружения опухоли яичка мы рекомендуем выполнять самообследование.
![Симптомы опухоли яичка]()
![Самообследование яичек]()
Чаще всего опухоли яичка путают с воспалительными заболеваниями. Эпидидимит – это воспаление придатка яичка, в большинстве случаев инфекционного характера, требующее проведения противовоспалительной терапии. Если болезненность, отек сохраняются после курса лечения, включающего антибиотики, необходима дальнейшая диагностика.
![Опухоль яичка]()
Обследование пациента на приеме у врача начинается с осмотра. Врач проведет процедуру осмотра, пальпацию грудной клетки на предмет гинекомастии (увеличение молочных желез), брюшной полости, яичек, оценит состояние паховых и периферических лимфатических узлов.
Инструментальные методы
Ультразвуковое исследование (УЗИ) мошонки является предпочтительным начальным визуализирующим исследованием для оценки образования яичка. УЗИ может подтвердить наличие новообразования, определить его расположение и оценить состояние противоположного яичка (рис. 4). Чувствительность метода достаточно высокая – от 92 % до 98 %.
Компьютерная томография органов грудной клетки, брюшной полости, малого таза используются для оценки распространения опухолевого процесса (рис.5).
Как дополнительная диагностическая процедура, может быть использована магнитно-резонансная томография головного мозга.
Обязательным условием диагностики опухолей яичка является анализ крови на биологические опухолевые маркеры. К ним относятся АФП (альфа-фетопротеин), β -ХГЧ (β единица хорионического гонадотропина человека) и ЛДГ (лактатдегидрогеназа).
Наличие опухолевого образования в яичке, выявленное при УЗИ, повышенный уровень опухолевых маркеров (всех или одного из них) требуют немедленного направления пациента на оперативное лечение в специализированный онкологический центр.
При обнаружении первичной опухоли в забрюшинном пространстве необходимо пройти полное обследование, предусмотренное для опухоли яичка.
![Снимок УЗИ яичка]()
Снимок УЗИ яичка
Стадии
При обнаружении злокачественной опухоли необходимо выяснить, насколько распространился опухолевый процесс, то есть определить стадию заболевания. От этого зависит дальнейшее лечение.
Доброкачественные опухоли яичка не стадируются.
Стадии злокачественного заболевания варьируются от I до III. Самая ранняя стадия рака яичка — это стадия 0 (или неоплазия зародышевых клеток in situ). Выделяют III стадии злокачественной опухоли яичка. В зависимости от стадии заболевания, прогностических признаков (уровень опухолевых маркеров, наличие вторичных опухолевых изменений в органах), согласно разработанным стандартам, принимается решение о лечебной тактике.
Лечение
Лечение пациентов с диагностированными злокачественными опухолями яичка должно проводиться в специализированном центре у онкологов, имеющих большой опыт ведения больных с данным заболеванием.
Если у вас или у вашего близкого появились симптомы, подозрительные на опухоль яичка, необходимо незамедлительно обратиться к врачу.
Хирургическое лечение
Хирургический метод является первичным этапом в лечении всех видов опухолей яичка. На первом этапе при обнаружении опухоли проводят операцию по удалению яичка (орхфуникулэктомию). Как правило, проводится радикальная паховая орхфуникулэктомия (хирургическое удаление яичка). Операция носит лечебно-диагностический характер, поскольку помимо удаления опухоли, позволяет установить морфологический диагноз (определить разновидность опухоли), что необходимо для определения дальнейшей тактики.
Радикальная паховая орхфуникулэктомия
Операция по удалению яичка при раке называется радикальной паховой орхфуникулэктомией. Опухоль удаляется вместе с яичком и семенным канатиком.
Орхфуникулэктомия может быть отложена, если пациент находится в крайне тяжелом состоянии (в этом случае лечение начинают с химиотерапии по жизненным показаниям).
![Опухоль в яичке]()
Опухоль в яичке
После получения гистологического заключения о характере опухоли, данных обследования: КТ грудной клетки, брюшной полости, КТ/МРТ малого таза, уровень опухолевых маркеров, проводится стадирование, определение прогноза, и командой специалистов принимается решение о лечебной тактике.
При планировании химиотерапии необходимо обсудить с врачом риск нарушения фертильности и необходимость криоконсервации спермы. Процедура должна быть выполнена до начала химиотерапии.
Химиотерапия
Химиотерапия является одним из основных методов лечения при злокачественных опухолях яичка. Данные опухоли обладают высокой чувствительностью к химиотерапии, и полное излечение возможно даже при большом распространении опухолевого процесса. Химиотерапия не используется для лечения доброкачественных опухолей яичка.
Химиотерапия обычно проводится циклами длительностью 3 недели. При злокачественных опухолях яичка очень важно строго соблюдать интервалы между циклами химиотерапии.
Схема и длительность лечения зависят от стадии заболевания, группы прогноза, лечения, полученного ранее, и индивидуальных особенностей пациента.
Возможные побочные эффекты химиотерапии
Химиопрепараты действуют на быстро растущие клетки, делящиеся опухолевые клетки. Но при этом химиотерапия повреждает нормальные ткани организма, такие как клетки костного мозга (где образуются новые клетки крови), слизистой оболочки полости рта, кишечника и волосяных фолликулов. Побочные эффекты химиотерапии зависят от типа и дозы используемых лекарств и продолжительности лечения. Чаще всего из осложнений встречаются: снижение показателей крови (снижение уровня лейкоцитов, нейтрофилов, гемоглобина, тромбоцитов), выпадение волос, стоматит (воспаление слизистой полости рта: отечность, покраснение, появление налетов, язв), тошнота и рвота, слабость, диарея, снижение аппетита.
Большинство побочных эффектов кратковременны и проходят через некоторое время после окончания лечения, но некоторые из них могут длиться долгое время, такие как потеря слуха, повреждение почек или легких. Поэтому химиотерапия должна проводиться по абсолютным показаниям в соответствии с разработанными рекомендациями, и больной в течение длительного времени должен быть под наблюдением онколога.
После проведения химиотерапии и обследования обсуждается вопрос об удалении оставшихся опухолевых очагов. Одним из видов оперативного лечения является удаление забрюшинных лимфатических узлов (забрюшинная лимфодиссекция).
В зависимости от типа опухоли и стадии заболевания лимфатические узлы вокруг крупных кровеносных сосудов (аорта и нижняя полая вена) могут быть удалены после проведения химиотерапии. Не всем пациентам с опухолью яичка необходимо удалять лимфатические узлы, поэтому важно обсудить это (и возможные варианты) со своим врачом. Это сложная и долгая операция. В большинстве случаев делается большой разрез посередине живота для возможности удаления лимфатических узлов. Удаление забрюшинных лимфатических узлов должно выполняться хирургом, который делает это часто. Опыт имеет большое значение.
Последствия лимфодиссекции
Удаление забрюшинных лимфатических узлов – серьезная операция. Она не вызывает импотенции, у мужчин сохраняется эректильная функция. Но во время данной операции могут повреждаться некоторые нервы, контролирующие эякуляцию. Если эти нервы повреждаются, то когда мужчина эякулирует, сперма не выходит через уретру, а уходит обратно в мочевой пузырь. Это называется ретроградной эякуляцией, данное осложнение может затруднить отцовство.
При распространенном процессе (когда есть метастазы в других органах) для получения наилучшего результата и снижения риска возврата заболевания могут проводиться различные виды операций с целью удаления всех опухолевых очагов. Если оставшиеся опухолевые очаги не удаляются или удаляются не полностью, риск возврата заболевания увеличивается в несколько раз.
Чаще операция успешна, когда ее проводят опытные врачи.
Лучевая терапия
Лучевая терапия при опухолях яичка в настоящий момент практически не используется, так как имеет низкую эффективность. Применение лучевой терапии может использоваться в качестве локального (местного) контроля при метастазах в головном мозге.
Фертильность
Злокачественные опухоли яичка наиболее часто возникают у мужчин репродуктивного, молодого возраста, когда они заводят семью и детей. При проведении химиотерапии возникает высокий риск нарушения фертильности, поэтому необходимо до начала лечения обсудить с лечащим врачом необходимость криоконсервации спермы. Криоконсервация спермы – метод хранения эякулята, который подразумевает его замораживание (чаще всего в жидком азоте), с последующим восстановлением функций сперматозоидов после размораживания. Криоконсервация должна быть выполнена до начала химиотерапии.
Обследование перед проведением криоконсервации:
- спермограмма (метод исследования эякулята для оценки оплодотоворяющей способности);
- криотест спермы (проводится для того, чтобы выяснить, не снижается ли качество спермы после размораживания);
- анализ крови на инфекции: сифилис, ВИЧ 1,2 (IgG и IgM), гепатиты В и С;
- мазок из уретры на половые инфекции.
После прохождения обследования сперма собирается методом мастурбации. В течение нескольких минут после этого биоматериал попадает в эмбриологическую лабораторию. Проводятся манипуляции по очищению и концентрации сперматозоидов, добавляются специальные вещества для защиты сперматозоидов, и сперма помещается в специальные тонкие ёмкости. Ваш контейнер маркируется (отмечаются индивидуальные данные) и далее хранится при очень низких температурах.
Наблюдение
Все пациенты со злокачественной опухолью яичек должны тщательно длительно наблюдаться – до 10-15 лет после первичного лечения, так как, несмотря на проведенное лечение, остается риск развития рецидива заболевания. Риск рецидива опухоли наиболее высок в течение двух лет после первичного лечения.
Последующее наблюдение включает сбор анамнеза, осмотр, опухолевые маркеры, УЗИ мошонки с эластографией, пахово-подвздошных областей, брюшной полости и забрюшинного пространства, рентгенографию органов грудной клетки. График наблюдения зависит от стадии заболевания. При обнаружении рецидива варианты лечения включают химиотерапию, хирургическое лечение.
Прогноз
Достижения в лечении рака яичек являются одними из величайших достижений современной медицины. Сегодня излечение достижимо у 95 % всех пациентов с опухолями яичек, у 80 % пациентов с распространенной формой заболевания. Несмотря на это, метастатическая форма опухоли остается неизлечимой примерно у 10 % пациентов. Прогноз зависит от гистологического типа рака яичка, распространенности опухолевого процесса, проводимого лечения. В некоторых регионах Российской Федерации выживаемость пациентов с опухолью яичек достигает всего 60 %. Это связано с различными причинами (редкость опухоли, поздняя обращаемость пациентов, низкая осведомленность врачей).
НМИЦ онкологии им. Н. Н. Петрова является специализированным центром по лечению опухолей яичка с многолетним опытом терапии данной группы онкологических заболеваний. В нашем Центре работает команда высококвалифицированных профессионалов – врачей-онкологов, включая хирургов (урологов, торакальных и абдоминальных хирургов), специалистов по лекарственной терапии взрослых и детей (химиотерапевтов, онкопедиатров), лучевой диагностике, морфологов, анестезиологов, реаниматологов, радиологов. Тактика ведения каждого пациента с опухолью яичка неоднократно обсуждается мультидисциплинарной командой.
Если у вас или у вашего близкого появились симптомы, подозрительные на опухоль яичка, необходимо незамедлительно обратиться к врачу. Учитывая высокий процент полного излечения данной группы заболеваний, высокую эффективность лекарственной терапии, в нашем Центре вы сможете оперативно получить всю необходимую помощь у специалистов, имеющих большой опыт в лечении этой патологии.
Герминогенные опухоли у детей
К таким опухолям относятся злокачественные и доброкачественные образования, формирующиеся из первичных половых клеток. В период формирования и развития человеческого эмбриона эти клетки перемещаются, поэтому герминогенные образования могут формироваться и вне гонад (органов, выделяющих половые клетки): в головном мозге, забрюшинной, крестцово-копчиковой зоне, средостении и других областях.
Распространенность
На частоту встречаемости таких новообразований влияет возраст пациента:
- до 15 лет – 2-4%;
- в подростковом возрасте (15-19 лет) – около 14%.
Для детского возраста существует два периода, когда заболеваемость находится на пике:
В последние годы большинство исследователей говорят о росте числа случаев обнаружения герминогенных образований. Особенно ярко эта тенденция прослеживается у мужской части населения, с локализацией опухолей в яичках. У мужчин за последние годы заболеваемость возросла с 2 до 4,4 на 100 000 человек.
Частая причина возникновения герминогенных опухолей злокачественного характера – различные генетические аномалии, например, синдром Klinefelter либо атаксия-телеангиоэктазия, чистая и смешанная дисгенезия гонад, крипторхизм, гермафродитизм и т. д.
Гистологическая классификация
- Герминома (если локализуется в яичке – семинома, в яичнике – дисгерминома, в других анатомических зонах – герминома).
- Тератома:
- зрелая;
- незрелая – различается по степеням незрелости:
- первой степени;
- второй;
- третьей.
- Эмбриональная карцинома.
- Новообразование желточного мешка.
- Хориокарцинома.
- Гонадобластома.
- Герминогенные новообразования смешанного типа.
Клиническая картина
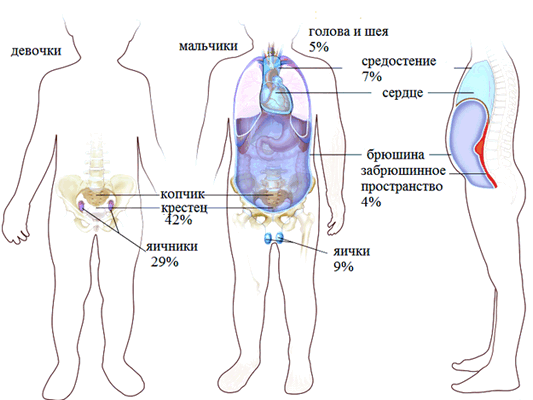
Клиническая картина данного заболевания характеризуется многообразием. И в первую очередь она определяется тем, где расположена опухоль. Наиболее частые локализации:
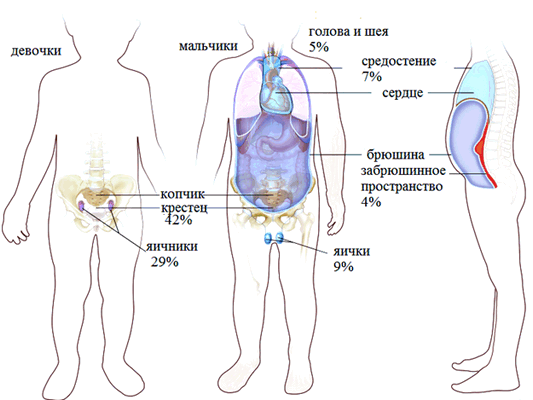
- 27% – в области копчика;
- 26% – в яичниках;
- 18% – в яичках;
- 15% – в головном мозге.
В гораздо более редких случаях такие опухоли диагностируются в средостении, забрюшинном пространстве, желудке, на шее (то есть в носоглотке), в мочевом пузыре, печени, во влагалище.
![Рисунок 1. Варианты расположения герминогенных образований у детей.]()
Рисунок 1. Варианты расположения герминогенных образований у детей.
Яичко
Первичные образования в яичках (они называются тестикулярные) в детском возрасте диагностируются редко. Чаще всего их обнаруживают у детей в возрасте до 2-х лет, при этом 25% – уже при рождении.
![]()
![Семинома яичка на МРТ]()
Рисунок 2. – семинома яичка: а — макропрепарат, б — МРТ.
По гистологической (то есть тканевой) структуре это наиболее часто новообразования желточного мешка либо доброкачественные тератомы.
Второй пик возникновения опухолей яичка – пубертат. В этот период растет частота заболеваемости злокачественными тератомами. Семиномы встречаются у детей крайне редко.
Припухлость яичка, которая быстро увеличивается и не причиняет ребенку боли, чаще всего обнаруживается родителями. 10% таких новообразований сочетается с «водянкой яичка» (мед. «гидроцеле») и другими врожденными патологиями, особенно мочевыводящей системы.
При осмотре видно плотное новообразование, бугристое, без признаков воспаления. Диагноз опухоли до операции подтверждает повышенный уровень альфа-фетопротеина (АФП).
Новообразование при этом содержит элементы желточного мешка.
Симптоматика метастазов в парааортальных лимфоузлах – боль в пояснице.
Яичники
Овариальные (расположенные в яичниках, яичниковые) опухоли наиболее часто проявляются болью в животе. При осмотре пальпируется опухоль в малом тазу, часто – в брюшной полости. Также за счет асцита (скопления в брюшной полости жидкости) увеличен живот. Нередко у девочек с таким диагнозом бывает лихорадка.
Самая часто диагностируемая герминогенная опухоль – это дисгерминома. Преимущественно ее обнаруживают во второй декаде жизни. У маленьких девочек встречается редко. Такое заболевания сравнительно быстро распространяется, поражая брюшину и второй яичник. Обычно новообразования односторонние, имеют большие размеры. В связи с этим частое явление – разрыв капсулы новообразования.
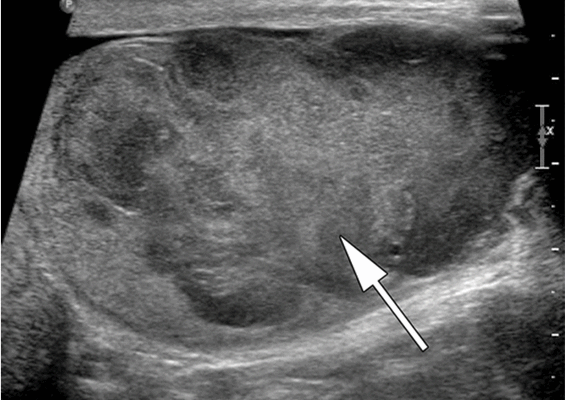
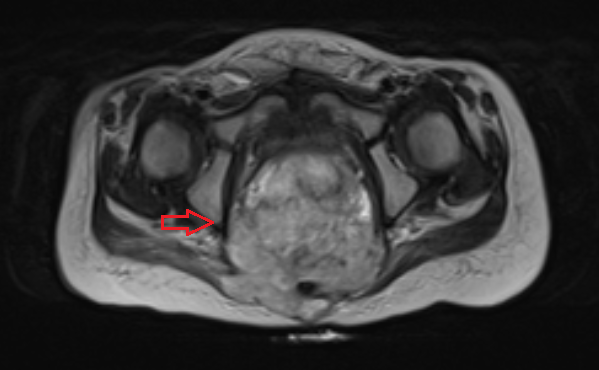
![Тератома яичника (УЗИ)]()
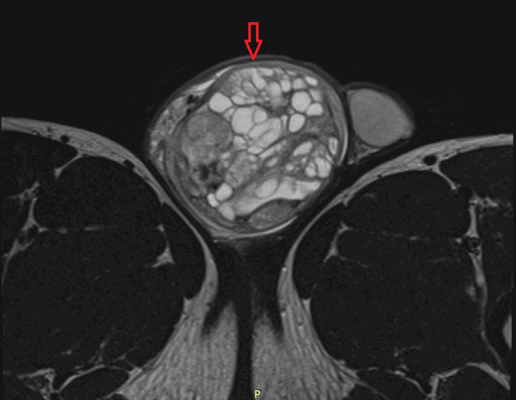
![Тератома яичника (МРТ)]()
Рисунок 3. – тератома яичника а –УЗИ, б — МРТ.
Злокачественные тератомы обычно проявляются неспецифической клинической картиной, которая связана с наличием опухоли:
- увеличенный объем живота;
- боль;
- нарушение менструального цикла (наблюдается не всегда).
Крестцово-копчиковая зона
По частоте выявления это третья зона расположения герминогенных опухолей. В 75% случаев диагностируется до 2-х месяцев, почти всегда это доброкачественная, зрелая тератома. Новообразования у таких больных выявляются в промежности или области ягодиц. Наиболее часто опухоли характеризуются большими размерами. Иногда новообразования выявляются в старшем возрасте и распространены внутри брюшины. В таких случаях по результатам гистологии выявляется злокачественная природа, часто с элементами новообразования желточного мешка.
Опухоли в крестцово-копчиковой зоне часто приводят к трудностям с актом дефекации и мочеиспускания (дизурические расстройства).
![Крестцово-копчиковая тератома у ребенка.]()
Рисунок 4. Крестцово-копчиковая тератома у ребенка.
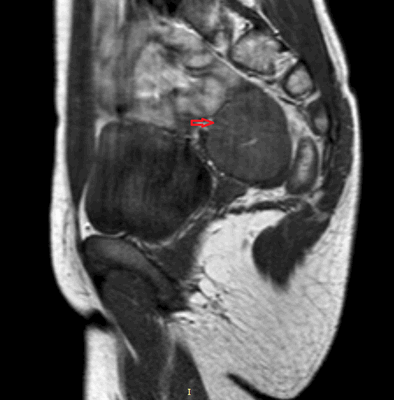
![Крестцово-копчиковая тератома у ребенка 2-х лет (МРТ).]()
Рисунок 5. Крестцово-копчиковая тератома у ребенка 2-х лет (МРТ).
Средостение
В средостении в большинстве случаев присутствуют крупные опухоли, но при этом синдром сдавления верхней полой вены диагностируется редко.
![КТ органов грудной клетки – семинома средостения.]()
Рисунок 6. — КТ органов грудной клетки – семинома средостения.
Гистологическая картина новообразования в основном смешанного происхождения, имеет тератоидный компонент и клетки, которые характерны для новообразования желточного мешка.
Головной мозг
Герминогенные новообразования в данной области – это примерно 2-4% от всех внутричерепных (интракраниальных). Патология в 75% случаев диагностируется у мальчиков, за исключением турецкого седла, где новообразования в основном локализуются у девочек.
Герминомы формируют инфильтрирующие опухоли больших размеров, часто являющиеся источниками субарахноидальных (между мягкой и паутинной оболочками мозга) и вентрикулярных (желудочковых) метастаз.
![Герминома головного мозга]()
Рисунок 7. – Герминома головного мозга.
Влагалище
Почти всегда это новообразования желточного мешка. Все описанные в медицине случаи обнаруживались в возрасте до 2-х лет. Такие опухоли обычно имеют симптомы в виде кровянистых выделений и кровотечений из влагалища.
Опухоль имеет вид полиповидных масс, исходит из задней и боковых стенок влагалища.
Герминогенные новообразования выделяют АФП, а также хорионический гонадотропин (ХГ). Способность секретировать эти вещества выражается по-разному, в зависимости от морфологии опухоли.
В норме АФП выделяется клетками желточного мешка и печени эмбриона и является его важным сывороточным белком. Когда плод переходит на более поздние этапы развития выработка АФП переключается на выработку альбумина. Поэтому у новорожденных АФП определяется в сыворотке крови в очень высоких концентрациях, постепенно снижающихся и к 1-му году достигающих нормальных для взрослого человека значений. АФП имеет период полураспада – 4-5 суток.
ХГ в норме вырабатывается синцитиотрофобластами плаценты. Герминогенные новообразования продуцируют его трофобластическими структурами, а также гигантскими клетками синцитиотрофобласта. Интактный сывороточный ХГ имеет полупериод жизни – 24-36 часов.
Высокоспецифичный метод определения ХГ и АФП у детей значительно повышает качество диагностики, так как его эффективность приближается к 100%. Маркеры опухоли определяют на этапе дифференциальной диагностики, после хирургического вмешательства и перед каждым курсом химиотерапии. Полноценное обследование невозможно без определения маркеров в динамике.
Еще одним маркером любых герминогенных опухолей является лактатдегидрогиназа (ЛДГ). Однако активность этого показателя менее специфична, чем уровни ХГ и АФП. Активность ЛДГ на поздних стадиях развития несеминомных новообразований повышена у 50-60% пациентов, на поздних стадиях развития семиномы – у 80%.
Процесс диагностики включает несколько этапов:
- Сбор и оценка анамнеза, а также других имеющихся у пациента болезней и патологий.
- Общий осмотр.
- Генетическая диагностика.
- Рентгенография органов грудной клетки (данное обследование обязательно, потому что оно дает возможность подтвердить диагноз при первичных новообразованиях средостения и наличии метастазов в легких).
- УЗИ. «Ультразвук» нужен для того, чтобы выявить первичный очаг как гонадной (в половых органах), так и внегонадной герминогенной опухоли. Его также проводят в ходе терапии, чтобы оценить ее эффективность.
- КТ (расшифровка: компьютерная томография), МРТ (расшифровка: магнитно-резонансная томография), ПЭТ-КТ (расшифровка: позитронно-эмиссионная томография, совмещенная с КТ). Эти обследования необходимы, чтобы рассмотреть структуры организма послойно и визуализировать опухоль. Они показывают, как сильно распространен патологический опухолевый процесс на находящиеся рядом ткани и органы, есть ли поражение костей. КТ – это самый чувствительный метод для обнаружения метастазов в легких. Проведение МРТ и КТ головного мозга необходимо, чтобы обнаружить и визуализировать герминогенные новообразования эпифиза.
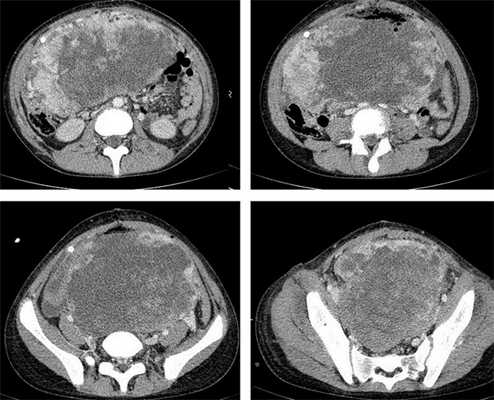
![КТ органов брюшной полости – опухоль яичника]()
Рисунок 8. КТ органов брюшной полости – на снимках вы можете увидеть опухоль яичника.
![Метастаз в головной мозг при герминогенной опухоли]()
Рисунок 9. – метастаз в головной мозг при герминогенной опухоли.
Детям проводится операция по удалению опухоли и химиотерапия. Очередность действий зависит от расположения и распространенности процесса. Обычно если поражены гонады, то нужно в первую очередь удалять опухоль, а химиотерапию проводить после операции. Если КТ/МРТ показали четкую инфильтрацию (прорастание) в окружающие ткани либо наличие метастазов в лимфоузлах, легких, печени и других органах, то сначала проводят первичную химиотерапию после определения опухолевых маркеров и инструментальной визуализации.
Показания к химиотерапии и количество курсов определяются тем, насколько распространен процесс, каков уровень онкомаркеров в крови, а также характером проведенной операции.
Стандартные препараты химиотерапии – это этопозид, блеомицин, цисплатин. При наличии обширного поражения легких, дыхательной недостаточности любой степени для того, чтобы не допустить блеомициновой токсичности в легких, в качестве альтернативы могут быть проведены другие схемы лечения.
Необходимо отдельно сказать о том, что при проведении пациенту системной лекарственной терапии нужно строго соблюдать временные рамки – очередной цикл проводится на 22-й день.
При проведении химиотерапии необходимо регулярно оценивать ее эффективность. Для этого каждые 2 цикла и после ее завершения проводится КТ тех областей, которые изначально были поражены опухолями. Также перед каждым циклом проверяется уровень онкомаркеров в крови. Если на фоне терапии или после ее окончания уровень онкомаркеров растет либо замедляется его снижение, то это говорит о том, что опухолевый процесс активен и нужно проводить вторую линию химиотерапии.
Лучевая терапия показана чаще при локализации процесса в головном мозге. Она позволяет точно, локально воздействовать на опухоли.
Процент общей выживаемости при герминогенных новообразованиях:
- I стадия – 95%
- II стадия – 80%
- III стадия – 70%
- IV стадия – 55%.
Прогностическими факторами являются:
- уровень онкомаркеров;
- гистологическое строение опухоли;
- распространенность процесса.
Неблагоприятные факторы – это большие размеры новообразования, поздняя диагностика, разрыв опухоли, устойчивость к химиотерапии (невосприимчивость лекарственного лечения), рецидив заболевания.
![Герминогенные опухоли у детей]()
![Фасеева Наталья Дмитриевна, детский онколог]()
Авторская публикация:
ФАСЕЕВА НАТАЛЬЯ ДМИТРИЕВНА,
детский онкологЧитайте также: