Субэпендимальная гигантоклеточная астроцитома на КТ, МРТ
Добавил пользователь Евгений Кузнецов Обновлено: 21.01.2026
Глиобластома составляет 15-20% от всех внутричерепных опухолей или примерно половину всех нейроэпителиальных опухолей и является самой элокачественной. Опухоль происходит из клеток глии. Отличить ее от анапластической астроцитомы, также высоко злокачественной, непросто даже по биопсийному материалу. Единственным критерием служит наличие некроза. Поэтому с точки зрения лучевой диагностики их нет смысла разделять. До 30-летнего возраста эти опухоли встречаются редко. Обычно они обнаруживаются между 45 и 55 годами, чуть чаще у мужчин (соотношение мужчин и женщин 3:2). Типичная локализация – лобные доли, затем теменные. По данным МРТ головного мозга примерно в 7-10% случаев вовлекаются две доли или распространение идет инфильтративно через мозолистое тело на противоположное полушарие по типу “бабочки”. Поверхностно расположенные глиобластомы прорастают оболочки мозга, что приводит к диссеминации с током ликвора. Многоочаговые глиобластомы наблюдаются в 5% случаев и практически неотличимы от метастатического поражения. Отдаленные гематогенные метастазы известны в уникальных наблюдениях. Увеличение опухоли по результатам МРТ в динамике и соответственно нарастание клинических симптомов идут очень быстрыми темпами.
МРТ картина отражает признаки злокачественности: мелкие очажки кистозного некроза, кровоизлияния. Изредка встречаются опухоли с кальцинатами. Иногда видны извитые участки отсутствия сигнала на Т2-взвешенных МРТ изображениях, что соответствует сосудам. Масс-эффект и отек очень выражены, причем разграничить саму опухоль и отек невозможно. Отек сам по себе мозолистое тело не, поэтому появление участка измененного сигнала на другой стороне свидетельствует об инфильтрации. Глиобластомы хорошо контрастируются гадолинием, причем истинная инфильтрация заметно шире границы усиления. Центры МРТ СПб имеют разный подход к выполнения МРТ головного мозга, мы рекомендуем введение контрастирующего вещества всем пациентам астроцитарными опухолями, но особенно оперированным, когда сложно дифференцировать рецидивную опухоль и послеоперационные глиальные рубцы. МРТ в СПБ при глиомах профессор Холин А.В. проводит неоднократно в ходе динамического наблюдения за эффективностью лечения.
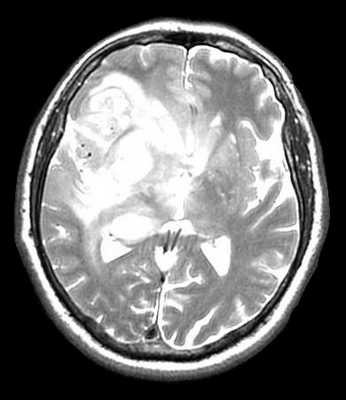
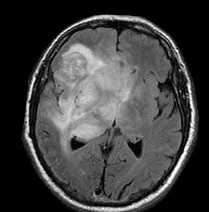
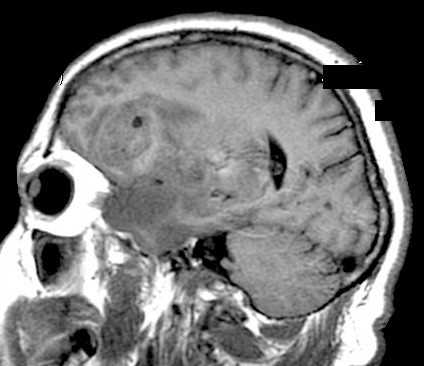
МРТ головного мозга. Глиобластома с поражением обеих лобных долей и височной доли справа. Аксиальные Т2-зависимая МРТ и FLAIR МРТ, сагиттальная Т1-зависимая МРТ.
МРТ головного мозга. Глиобластома. Рост по типу «бабочки» (стрелки). Аксиальные Т2-зависимая МРТ, Т1- зависимая МРТ и Т1-зависимая МРТ с контрастированием.
Реакцию глиобластомы на лечение первой линии принято оценивать по критериям RANO (2010), которая выделяет 4 степени: полная реакция, частичная реакция, стабилизация и прогрессирование. Учитываются как МРТ признаки (изчезновение или уменьшение опухоли на Т2-зависимых МРТ), так и клинические данные.
Астроцитома полушарий составляет 20-30% от всех глиом у взрослых. Опухоль происходит из астроцитов. Доброкачественная астроцитома у детей – пилоцитарная, имеет градацию I, и у взрослых – диффузная, имеет градацию II. Редкие доброкачественные формы обычно наблюдаются у детей: плеоморфная ксантоастроцитома (градация II) , субэпендимальная гигантоклеточная астроцитома (градация I) у 6-16% пациентов с туберозным склерозом. Анапластическая астроцитома (градация III) составляет около 12% от астроцитом. Пик частоты приходится на более молодой возраст по сравнению с глиобластомой. Локализоваться может астроцитома в любой части полушарий, но заметно реже в затылочной доле. При глубоком расположении может быть переход на противоположное полушарие. Доброкачественная астроцитома мозговые оболочки не прорастает и не метастазирует. Однако в дальнейшем может быть их злокачественное перерождение.
При МРТ доброкачественные астроцитомы чаще выглядят однородными, хотя возможна неоднородность в связи с кальцинатами (до 20% случаев) и микрокистозной дегенерацией. Границы опухоли четкие. Вазогенный отек выражен только при низкодифференцированном подтипе. Астроцитома может вовлекать кору мозга и напоминать острый ишемический инсульт. Различать их при МРТ помогает отчетливо клиновидная форма при инсульте, совпадающая с бассейном кровоснабжения. Нередко при МРТ головного мозга встречаются “кистозные” астроцитомы, когда сама опухоль имеет небольшие размеры, а прилежащая ликворная киста значительно больше ее самой. Анапластические астроцитомы на МРТ хорошо усиливаются при контрастировании, доброкачественные астроцитомы усиливаются при МРТ с контрастированием примерно в 40% случаев. Изредка встречаются первично-множественные астроцитомы. Гигантоклеточная внутрижелудочковая астроцитома встречается только при туберозном склерозе. При МРТ она имеет типичное расположение и хорошо контрастируется.
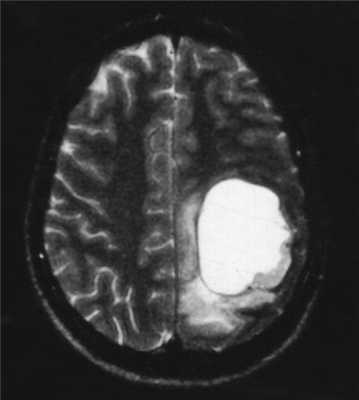
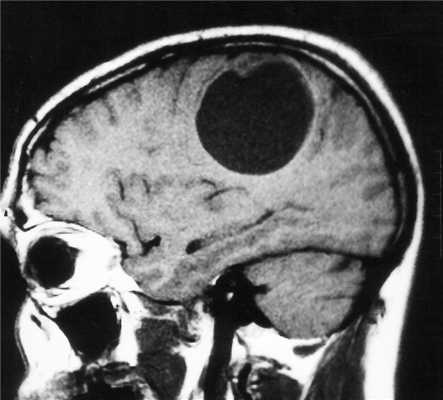
МРТ головного мозга. Астроцитома с большой реактивной кистой. Аксиальная Т2-зависимая и сагиттальная Т1-зависимая МРТ.
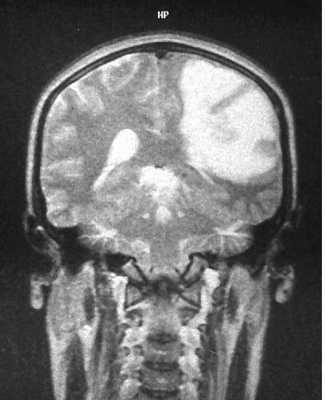
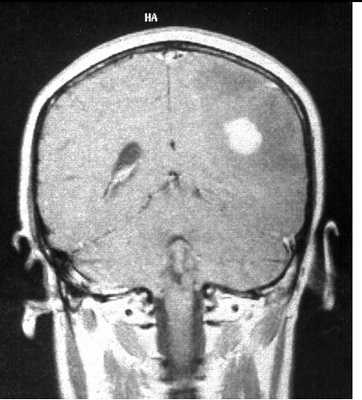
МРТ головного мозга. Анапластическая астроцитома. Корональные Т2-зависимая МРТ и Т1-зависимая МРТ с контрастированием.
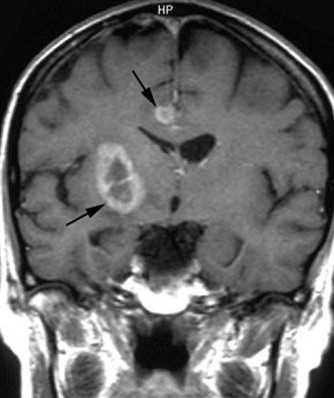
МРТ головного мозга. Множественная анапластическая астроцитома (стрелки). Сагиттальная Т1-зависимая МРТ с контрастированием.
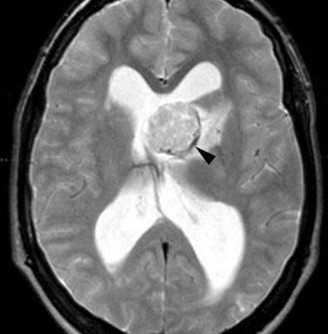
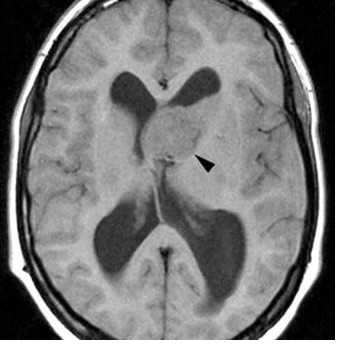
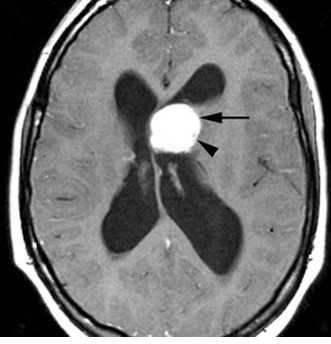
МРТ головного мозга. Туберозный склероз. Гигантоклеточная внутрижелудочковая астроцитома (стрелки). Прорастание в хвостатое ядро. Окклюзия отверстия Монро. Т2-зависимая, Т1-зависимая и Т1-зависимая с контрастированием аксиальные МРТ.
Субэпендимальная гигантоклеточная астроцитома на КТ, МРТ
а) Терминология:
• Субэпендимальная гигантоклеточная астроцитома (СГКА, СЭГА)
• Доброкачественная глионейрональная опухоль, характеризующаяся медленным типом роста у пациентов с туберозно-склерозным комплексом (ТСК):
о Локализуется вблизи отверстия Монро
б) Визуализация субэпендимальной гигантоклеточной астроцитомы:
• Общие признаки:
о Увеличивающееся в размерах и накапливающее контраст объемное образование с локализацией вблизи отверстия Монро у пациентов с ТСК
о Другие признаки ТСК (кортикальные туберсы, субэпендимальные (СЭ) узлы)
в) Дифференциальная диагностика:
• Опухоли сосудистого сплетения:
о Хориоидпапиллома > атипичная хориоидпапиллома, хориоидкарцинома
• Центральная нейроцитома:
о Тело бокового желудочка
• Астроцитома:
о Пилоцитарная астроцитома, хордоидная глиома (редко)
• Субэпендимома:
о Взрослые среднего и пожилого возраста
• Супратенториальные ПНЭО (редко):
о Дети младшего возраста без ТСК
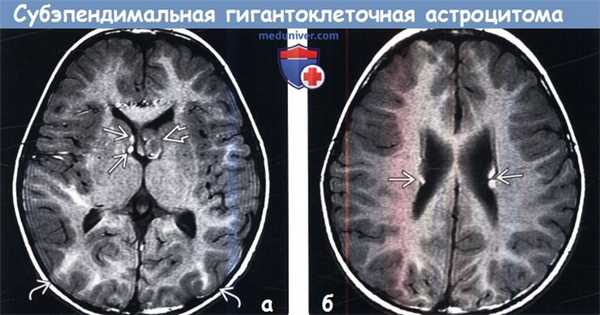
(а) На рисунке коронального среза изображена гидроцефалия, резвившаяся вследствие обструкции левого отверстия Монро субэпендимальной гигантоклеточной астроцитомой (СГКА). Обратите внимание на субэпендимальные туберсы.
(б) Патологоанатомический макро-препарат, аксиальный срез через боковые желудочки: у пациента с туберозно-склерозным комплексом (ТСК) определяется крупная СГКА, обтурирующая отверстие Монро.
Обратите внимание на четкие края опухоли и кортикальные туберсы. Несмотря на экстренное вентрикулярное шунтирование, декомпрессия желудочков не была успешной. (а) КT с контрастированием, аксиальный срез: у пациента с ТСК определяется крупное частично кальцифицированное объемное образование, обтурирующее отверстие Монро. Обратите внимание на гиподенсный участок поражения в подлежащем кортикальному туберсу белом веществе.
(б) MPT, FLAIR, аксиальный срез: у того же пациента определяется, что выявленное образование имеет неоднородно гиперинтенсивный сигнал. Обратите внимание на кортикальные туберсы и очаги гиперинтенсивного сигнала, расположенные в субкортикальном белом веществе. При операции была выявлена СГКА.
г) Патология:
• Вероятно, СГКА развивается из СЭ узлов в области герминального матрикса
• Вероятно, является следствием нарушения нейрональной миграции
• I степень злокачественности по классификации ВОЗ (grade I), излечима при тотальной резекции
д) Клиническая картина субэпендимальной гигантоклеточной астроцитомы:
• Наиболее частое новообразование ЦНС при ТСК:
о До 15% пациентов с ТСК имеют СГКА:
о Редко (если вообще) развивается в условиях отсутствия ТСК
• Обычно возникает в первые два десятилетия жизни
• Лечение рапамицином (Эверолимус):
о У большинства пациентов с ТС наблюдается 50% ↓ СЭГА в течение 9 месяцев
Диагностика субэпендимальной гигантоклеточной астроцитомы по КТ, МРТ
а) Терминология:
1. Сокращения:
• Субэпендимальная гигантоклеточная астроцитома (СГКА, СЭГА)
2. Определение:
• Доброкачественная глионейрональная опухоль, характеризующаяся медленным типом роста у пациентов с туберозно-склерозным комплексом (ТСК)
б) Визуализация:
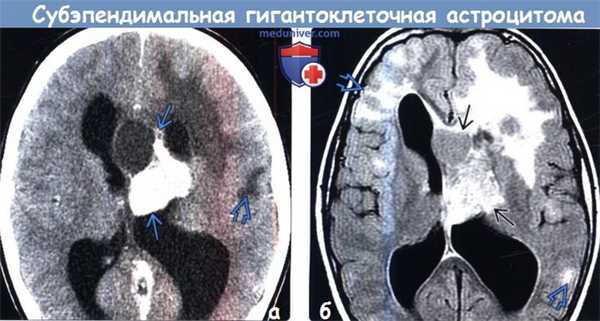
(а) КT с контрастированием, аксиальный срез: у пациента с ТСК определяется крупное частично кальцифицированное объемное образование, обтурирующее отверстие Монро. Обратите внимание на гиподенсный участок поражения в подлежащем кортикальному туберсу белом веществе.
(б) MPT, FLAIR, аксиальный срез: у того же пациента определяется, что выявленное образование имеет неоднородно гиперинтенсивный сигнал. Обратите внимание на кортикальные туберсы и очаги гиперинтенсивного сигнала, расположенные в субкортикальном белом веществе. При операции была выявлена СГКА.
2. КТ при субэпендимальной гигантоклеточной астроцитоме:
• Бесконтрастная КТ:
о Плотность от гипо- до изоденсной; гетерогенная структура о Наличие Са++ вариабельно
о Гидроцефалия
• КТ с контрастированием:
о Интенсивное, гетерогенное накопление контраста
о Выявление роста образования предполагает субэпендимальную гигантоклеточную астроцитому (СГКА)
о Изначально опухоль обычно имеет размеры 1 см
• КТ-перфузия:
о Субэпендимальная гигантоклеточная астроцитома (СЭГА) может быть умеренно гиперваскуляризирована
4. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о МРТ позволяет оценить размеры образования, выявить признаки ТСК
• Советы по протоколу исследования:
о МРТ с получением FLAIR изображений для выявления слабовыраженных признаков ТСК в ЦНС
о Рекомендуйте МРТ головного мозга с контрастированием каждые 1-2 года для наблюдения за СГКА в динамике
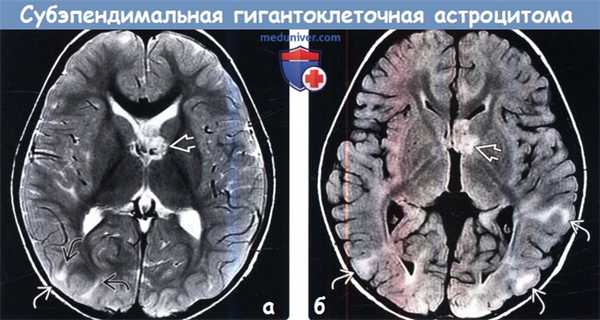
(а) МРТ, Т1-ВИ, аксиальный срез: у мальчика 13 лет с ТС по ходу переднего рога правого бокового желудочка определяются 2 СЭУ.
Кроме того, в переднем роге левого бокового желудочка, прилегая к отверстию Монро, визуализируется двудольчатое объемное образование со смешанной интенсивностью сигнала.
Обратите внимание на кортикальные туберсы, нечеткость границ между серым и белым веществом.
(б) MPT, Т1 -ВИ, более краниальный аксиальный срез: у того же пациента определяются другие СЭУ.
в) Дифференциальная диагностика субэпендимальной гигантоклеточной астроцитомы:
1. Хориоидпапиллома:
• Локализуется в области преддверия бокового желудочка; редко в области отверстии Монро
2. Астроцитома:
• Место возникновения: прозрачная перегородка в области свода мозга или медиальные базальные ганглии:
о Частое внутримозговое образование в педиатрической практике
о Вариабельное накопление контраста, редко Са ++
3. Герминома:
• Локализация по средней линии, часто развивается рядом с III желудочком
• Может развиваться из базальных ганглиев, что схоже с СГКА
• Раннее распространение по СМЖ
4. Субэпендимома:
• Опухоль взрослых среднего и пожилого возраста
• Нижние отделы IV желудочка/передний рог бокового желудочка
5. Центральная нейроцитома:
• Дольчатое хорошо отграниченное от окружающих структур образование с вариабельной степенью васкуляризации
• Тело бокового желудочка > отверстие Монро или прозрачная перегородка
• Часто наблюдается формирование некротического и кистозного компонентов
• Встречается у молодых взрослых
6. Супратенториальные ПНЭО:
• Могут распространяться в просвет желудочка при экзофитном росте
• Отсутствие перифокального отека
• Опухоль с высокой целлюлярностью, изоинтенсивна → слегка гиперинтенсивна на Т2-ВИ
(а) МРТ, Т2-ВИ, аксиальный срез: у того же пациента в левом переднем роге определяется образование дольчатой структуры гиперинтенсивного по отношению как к белому, так и к серому веществу сигнала.
В структуре субкортикального белого вещества под кортикальными туберсами наблюдаются несколько зон гиперинтесивного сигнала в форме «языков пламени».
(б) MPT, FLAIR, аксиальный срез: у того же пациента определяется, что образование дольчатой структуры, расположенное в области переднего рога левого бокового желудочка, не обтурирует боковой желудочек.
Зоны гиперинтесивного сигнала в форме «языков пламени» в структуре белого вещества (БВ) под кортикальными туберсами на данной последовательности визуализируются лучше.
г) Патология:
1. Общие характеристики субэпендимальной гигантоклеточной астроцитомы:
• Этиология:
о Вероятно, СГКА развивается из СЭ узлов в области герминального матрикса
о Вероятно, является следствием нарушения нейрональной миграции
• Генетика:
о 50% пациентов с ТСК имеют отягощенный семейный анамнез:
- Высокая частота мутаций de novo
- Аутосомно-доминантный тип наследования
- Высокая пенетрантность
- Значительная фенотипическая вариабельность
о Молекулярная генетика:
- 2 различных локуса TCK(9q-TSC7 и 16р-TSC2)
- Белковые продукты экспрессии генов 750 (гамартин) и TSC2 (туберин):
Подавляют мишень рапамицина млекопитающих (mTOR) -основной регулятор клеточного роста и пролиферации
- Мутация приводит к активации mTOR
• Ассоциированные аномалии:
о Другие проявления ТСК в ЦИС и за ее пределами
2. Стадирование и классификация:
• I степень злокачественности по классификации ВОЗ (grade I)
3. Макроскопические и хирургические особенности:
• Образование с четкими границами, развивающееся из стенки бокового желудочка вблизи отверстия Монро:
о ± кистозный, геморрагический компоненты, Са ++
• Не распространяется с током СМЖ
4. Микроскопия:
• Опухолевые клетки субэпендимальной гигантоклеточной астроцитомы (СГКА) обладают широким спектром фенотипов астроглиальных клеток:
о Гигантские пирамидальные ганглиоидные астроциты
о Формирование периваскулярных псевдополисадов
• При гистологическом исследовании СГКА может быть неотличима от субэпендимальных узелков:
о Диагностика основывается на размере и выявлении роста образования
• Иммуногистохимия:
о Вариабельная GFAP-, S100-иммунореактивность
о Вариабельная экспрессия глиального, нейронального антигенов
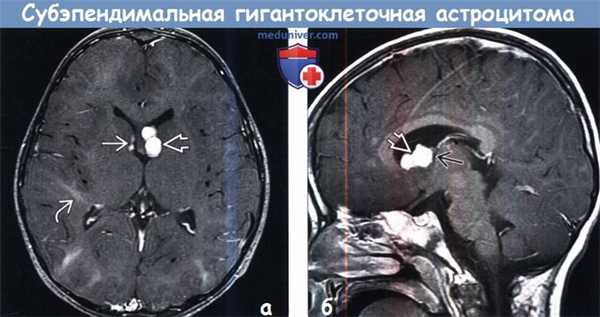
(а) МРТ, постконтрастное T1BИ, режим подавления сигнала от жира: у того же пациента определяется контрастирование СЭУ в области переднего рога правого бокового желудочка, а также контрастирование образования дольчатой структуры в области переднего рога левого бокового желудочка.
Зоны гиперинтесивного сигнала в форме «языков пламени» в структуре БВ на данном изображении видны лучше. Визуализируется один радиальный пучок, простирающийся до границы бокового желудочка.
(б) МРТ, постконтрастное Т1-ВИ, сагиттальный срез: у того же пациента образование левого переднего рога с дольчатой структурой напрямую прилежит к отверстию Монро, но не обтурирует его.
Предполагаемая СГКА у данного пациента наблюдается без хирургического вмешательства и остается стабильной уже в течение нескольких лет.
д) Клиническая картина:
1. Проявления субэпендимальной гигантоклеточной астроцитомы:
• Наиболее частые признаки/симптомы:
о Повышение внутричерепного давления, обусловленное опухолевой обструкцией отверстия Монро:
- Головная боль, рвота, потеря сознания
о Другие признаки/симптомы:
- Прогрессирующая эпилепсия
- Массивное спонтанное кровоизлияние
• Клинический профиль:
о У пациентов с ТСК развиваются признаки и симптомы обструкции желудочков
о Прогрессирующая эпилепсия
3. Течение и прогноз:
• Одиночная доброкачественная опухоль с медленным характером роста
• Симптомы желудочковой обструкции
• Благоприятный исход и низкая частота рецидивов при полной резекции
• Редко массивное спонтанное кровоизлияние
е) Диагностическая памятка:
1. Обратите внимание:
• Предполагайте СГКА у пациентов с ТСК с прогрессирующими судорожным синдромом и/или симптомами обструкции желудочков
2. Советы по интерпретации изображений:
• Увеличивающееся в размерах и накапливающее контраст объемное образование с локализацией вблизи отверстия Монро у пациентов с ТСК
• Объемное образование в области отверстия Монро в сочетании с внутрижелудочковым кровоизлиянием
Диагностика субэпендимомы по КТ, МРТ
а) Терминология:
1. Синонимы:
• В старых источниках: субэпендимальная гломерулярная астроцитома, субэпендимальная астроцитома, смешанная субэпендимальная глиома
2. Определения:
• Редкая доброкачественная хорошо дифференцированная опухоль внутрижелудочковой локализации, обычно имеющая связь со стенкой желудочка
1. Общие признаки субэпендимомы:
• Лучший диагностический критерий:
о Не накапливающее контраст объемное образование дольчатой структуры гиперинтенсивное на Т2-ВИ сигнала, локализованное в полости желудочка
• Локализация:
о Обычно: внутрижелудочковая, в нижних отделах IV желудочка (60%):
- Часто «протискивается» через отверстие Мажанди
о Другая локализация: боковой > III желудочек > спинной мозг (шейный или шейно-грудной отдел):
- Боковой желудочек: прилегает к прозрачной перегородке или боковой стенке
о Редко: перивентрикулярно
• Размеры:
о Обычно мелкие (1-2 см) о Могут становиться крупными (> 5 см):
- При крупных размерах симптоматика развивается чаще
• Морфология:
о Солидное объемное образование с дольчатой структурой и четкими границами
о При крупных размерах могут наблюдаться кистозный, геморрагический компоненты, Са++
2. КТ при субэпендимоме:
• Бесконтрастная КТ:
о Внутрижелудочковое объемное образование с плотностью от изо- до гиподенсной
о При крупных размерах могут наблюдаться кистозные компоненты или СаЧ-Ч-
о Редко наблюдается кровоизлияние
• КТ с контрастированием:
о Обычно накопление контраста умеренное или отсутствует
о Может наблюдаться гетерогенное контрастирование
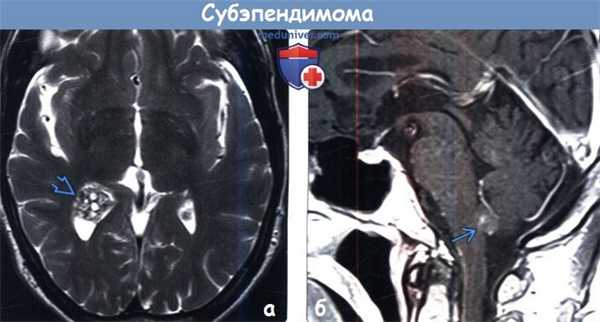
(а) МРТ, Т2-ВИ, аксиальный срез: у мужчины 58 лет в правом боковом желудочке определяется гетерогенное объемное образование. При резекции была обнаружена субэпендимома. Картина при визуализации имитирует кавернозную мальформацию.
(б) МРТ, постконтрастное Т1-ВИ, сагиттальный срез: определяется объемное образование ЕЕЗ, с умеренно интенсивным характером накопления контраста. Субэпендимомы наиболее часто обнаруживаются в нижних отделах IV желудочка (50-60%). Следующей наиболее частой локализацией является боковой желудочек (30-40%). В лечении таких опухолей изначально используют консервативные методы или хирургическую резекцию, которая обычно приводит к излечению.
5. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о МРТ является наиболее чувствительным методом
о КТ может быть полезным при наличии кальцификации
• Советы по протоколу исследования:
о Мультипланарное МРТ с контрастированием, включая Т2-ВИ, FLAIR
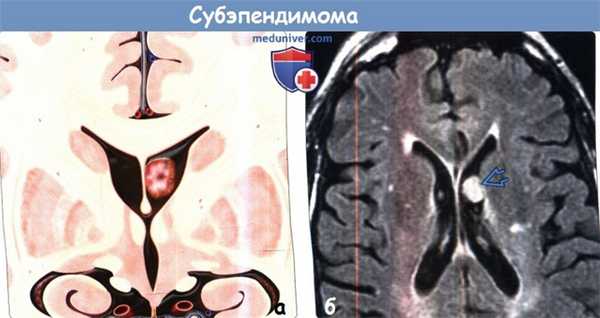
(а) На рисунке коронального среза изображено солидное внутрижелудочковое объемное образование с четкими границами, имеющее связь с прозрачной перегородкой, без масс-эффекта и гидроцефалии. При субэпендимомах симптоматика обычно не развивается, но они могут стать причиной гидроцефалии и повышения внутричерепного давления.
(б) MPT, FLAIR, аксиальный срез: на уровне прозрачной перегородки определяется гиперинтенсивное объемное образование бокового желудочка. При локализации в боковом желудочке субэпендимомы обычно прикреплены к прозрачной перегородке или боковой стенке.
в) Дифференциальная диагностика субэпендимомы:
1. Эпендимома:
• Более молодой возраст пациентов
• Гетерогенное объемное образование с перифокальным отеком, накапливающее контраст
• Обычно объемное образование IV желудочка в сочетании с гидроцефалией
• При супратенториальном расположении часто имеет интрапарен-химальную локализацию
2. Центральная нейроцитома:
• Характерна «пенистая» структура, часто Ca++
• Боковой желудочек, имеет связь с прозрачной перегородкой
• Характер накопления контрастного вещества от умеренного до интенсивного
3. Субэпендимальная гигантоклеточная астроцитома:
• Объемное образование вблизи отверстия Монро, накапливающее контраст
• Часто Са++
• Пациенты с туберозным склерозом: субэпендимальные узлы, кортикальные туберсы, очаги поражения белого вещества
4. Папиллома сосудистого сплетения (ПСС):
• Частая опухоль бокового желудочка в педиатрической практике
• У взрослых локализуется в IV желудочке
• Папиллярное объемное образование, накапливающее контраст; часто отмечается гидроцефалия
5. Гемангиобластома:
• Кистозное объемное образование с пристеночным солидным узлом
• Локализация: обычно - полушария мозжечка, часто на поверхности мягкой мозговой оболочки
• Редко имеет внутрижелудочковую локализацию
6. Метастатическое поражение:
• Часто известна первичная опухоль
• Часто множественные поражения на границе серого и белого вещества
• Характерно вовлечение сосудистого сплетения при внутрижелудочковой локализации
7. Кавернозная мальформация:
• Редко имеет внутрижелудочковую локализацию (2,5-11 % случаев)
• Часто Са++ и гипоинтенсивный на Т2-ВИ ободок гемосидерина по периферии
• Вариабельное контрастирование
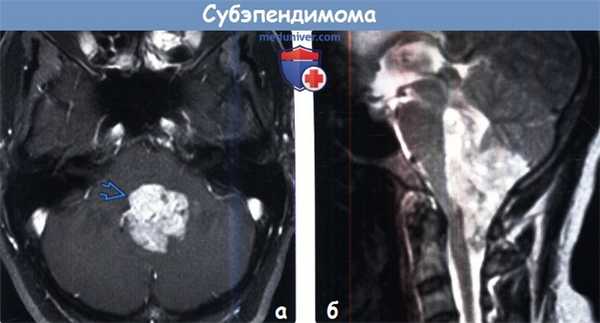
(а) МРТ, постконтрастное Т1-ВИ, аксиальный срез: определяется выраженное контрастирование объемного образования IV желудочка. Дифференциальная диагностика включает эпендимому и хориоидпапиллому. При хирургической резекции была диагностирована эпендимома.
(б) МРТ, Т2-ВИ, сагиттальный срез: определяется гетерогенное объемное образование, заполняющее полость IV желудочка и распространяющееся в нижнем направлении. При контрастном исследовании эта опухоль I степени злокачественности по классификации ВОЗ (grade I) продемонстрировала его накопление. В более крупных поражениях могут наблюдаться кистозные, геморрагические компоненты и кальцификацты. Картина при визуализации имитирует эпендимому и гемангиобластому.
2. Стадирование и классификация субэпендимомы:
• I степень злокачественности по классификации ВОЗ (grade I)
3. Макроскопические и хирургические особенности:
• Хорошо отграниченное от окружающих структур аваскулярное солидное объемное образование, от белого до сероватого цвета
• Плотно прикреплено к участку произрастания:
о IV желудочек: часто на дне
о Боковой желудочек: прозрачная перегородка или боковая стенка
• Более крупные образования имеют дольчатое строение, более высокую частоту Са++; часто наблюдается формирование геморрагического и кистозного компонентов
• При локализации образования в IV желудочке часто наблюдается его «протискивание» через отверстие Мажанди
4. Микроскопия:
• Высокая фибриллярность, низкая целлюлярность со скоплением ядер
• При локализации опухолей вблизи отверстия Монро часто наблюдаются микрокистозные изменения
• Са++ часто наблюдаются при локализации опухоли в области IV желудочка
• Митозы встречаются редко или отсутствуют, MIB < 1 %
• Кровоизлияния наблюдаются редко
• Иммуногистохимическое исследование: выражено GFAP(+)
• Электронная микроскопия: плотно расположенные отростки клеток, заполненные глиальными промежуточными филаментами
г) Клиническая картина:
1. Проявления субэпендимомы:
• Наиболее частые признаки/симптомы:
о Часто протекает бессимптомно
о В 40% случаев проявляются симптомы, часто при супратенториальной локализации:
- Связаны с повышением внутричерепного давления, гидроцефалией:
Головная боль, атаксическая походка, нарушения зрения, невропатия черепных нервов, нистагм, головокружение, тошнота, рвота
2. Демография:
• Возраст:
о Взрослые среднего и старшего возраста (обычно 40-60 лет):
- Пациенты с бессимптомным течением: средний возраст = 60 лет
- Пациенты с развитием симптомов: средний возраст = 40 лет
о Редко в детском возрасте
• Пол:
о Преобладание лиц мужского пола
• Эпидемиология:
о Обнаруживается при 0,5-1 % аутопсий О Составляет 0,7% от всех внутричерепных новообразований
о Составляет - 8% от всех эпендимальных опухолей
3. Течение и прогноз:
• Благоприятнейший прогноз при супратенториальных поражениях
• Рецидивы возникают крайне редко
• Осложнения включают в себя гидроцефалию и кровоизлияние (редко)
• Редкая доброкачественная опухоль с медленным типом роста, часто обнаруживается при визуализации или при аутопсии
4. Лечение субэпендимомы:
• В большинстве случаев хирургическая резекция позволяет добиться излечения:
о Локализация в области бокового желудочка: тотальная резекция
о Локализация в области четвертого желудочка: более часто субтотальная резекция
• Периоперационная смертность низкая, но имеет более высокий показатель при связи опухоли с окружающими структурами
• При гидроцефалии может потребоваться шунтирование
• Результаты адъювантной лучевой терапии противоречивы
• При отсутствии симптоматики консервативные методы лечения с динамическим наблюдением методами диагностической визуализации
д) Диагностическая памятка:
1. Обратите внимание:
• Другие внутрижелудочковые опухоли часто имеют тенденцию к более выраженному накоплению контраста
• Субэпендимома может быть неотличима от эпендимомы или центральной нейроцитомы
• Дифференциальный диагноз зависит от возраста:
о Взрослые: центральная нейроцитома, хориоидпапиллома, метастатическое поражение, гемангиобластома
о Дети: эпендимома, хориоидпапиллома, субэпендимальная гигантоклеточная астроцитома
2. Советы по интерпретации изображений:
• Предполагайте субэпендимому при обнаружении гиперинтенсивного объемного образования в области IV или бокового желудочка у мужчин пожилого возраста
• Т2-ВИ и FLAIR часто являются наиболее чувствительными методиками
Факоматозы и их диагностика
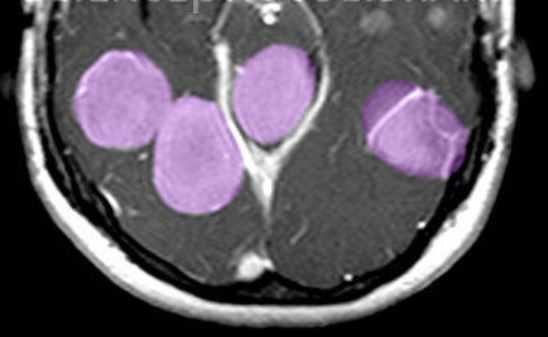
МРТ головного мозга. Т1-взвешенная МРТ с контрастированием. Множественные менингиомы при нейрофиброматозе 2 типа. Цветовая обработка изображения.
Факоматозы (нейрокожные нарушения) – это группа врожденных дисплазий эмбриональной эктодермы (кожи, центральной и переферической нервной систем, глаза) и эндодермы (эпителиальной выстилки желудочно-кишечного тракта).
К факоматозам относят:
- Нейрофиброматоз тип I (болезнь Реклингхаузена)
- Нейрофиброматоз тип II
- Туберозный склероз (синдром Бурневиля)
- Болезнь Гиппель-Линдау
- Синдром Стурге-Вебера
- Редкие заболевания – синдром Клиппеля-Треноне-Вебера, синдром Протея, синдром Ослера-Рандю-Вебера, синдром Вайбурна-Масона, болезнь Фабри, синдром кожной гемангиомы, атаксия-телеангиэктазия (синдром Луи-Бара), менингоангиоматоз (синдром Ульмана), нейрокожный меланоз, гипомеланоз Ито, синдром эпидермального невуса, базальноклеточный невус.
Все перечисленные заболевания выявляются при МРТ головного мозга.
Нейрофиброматоз I типа (болезнь Реклингхаузена) имеет аутосомно – доминантный тип наследования (50%), сцепленный с 17 парой хромосом, или с её спонтанными мутациями. Частота заболевания составляет один на 4000 населения. Диагностическими критериями служат (National Institutes of Health, 1988) не менее 6 кожных пятен (макулы цвета “кофе с молоком” размером не менее 5 мм в пре- и 15 мм в послепубертатном периоде), и не менее 2 любых нейрофибром, либо одна плексиформная (подкожная) нейрофиброма, множественные веснушки в подмышечных и паховых областях, костные дисплазии (истончение кортикального вещества длинных трубчатых костей с коксартрозом или без него, дисплазия клиновидной кости ), двухсторонние глиомы зрительных нервов, 2 или более пигментированные гамартомы радужной оболочки глаза (узлы Лиша) и наличие ближайшего родственника с этим заболеванием. Для постановки диагноза достаточно наличия 2 из перечисленных критериев. Кроме того, характерны следующие сопутствующие патологии: невриномы, кожные нейрофибромы, макроцефалия, астроцитомы, множественные менингиомы, кифосколиоз, саркома Юинга, сирингомиелия. Из опухолей головного мозга наиболее часто (в 5-15% случаев НФ I) встречается пилоцитарная астроцитома зрительного нерва и тракта . На МРТ астроцитома видна в виде утолщения зрительного нерва. Образование изоинтенсивно или немного гипоинтенсивно на Т1-взвешенных МРТ и гиперинтенсивно на Т2-взвешенных МРТ. Среди других локализаций астроцитома может быть в стволе, гипоталамусе, III желудочке. Редко обнаруживаются анапластические астроцитомы полушарий и мозжечка. У детей при НФ I встречаются очаги , напоминающие гамартомы. Они выявляются в ножках мозга, мосте, бледном шаре, среднем мозге, зрительном бугре, продолговатом мозге, реже белом веществе полушарий и мозжечка. На Т2-взвешенных МРТ очаги слегка гиперинтенсивны, на Т1-взвешенных МРТ изоинтенсивны белому веществу, за исключением бледного шара, где они тоже чуть гиперинтенсивны. Они не превышают 15 мм в размерах, не вызывают масс-эффекта и не контрастируются. Предположительно, очаги представляют собой участки изменённого миелина.
Третьим образованием диагностируемым при нейрофиброматозе I типа является нейрофиброма, обычно расподоженная в орбите и распространяющаяся в полость черепа и на кавернозный синус. Нейрофиброма слегка гиперинтенсивнее мышцы на Т1-взвешенных МРТ и выраженно гиперинтенсивнее на Т2-взвешенных МРТ. Кистозный компонент опухоли может давать сниженный сигнал в ее центре на Т1-взвешенных томограммах. При нейрофиброматозе I типа встречается также эктазия твердой мозговой оболочки в расширенном слуховом канале и стеноз водопровода. Эктазию важно не путать с невриномой. Стеноз водопровода не связан с опухолевой компрессией, но приводит к гидроцефалии.
Нейрофиброматоз II типа также имеет аутосомно-доминантный тип наследования, но сцепленный с 22 парой хромосом. Его частота составляет один на 100 тыс. населения. Диагностическими критериями служат (National Institutes of Health, 1988) двухсторонние невриномы слуховых нервов, выявляемые на КТ или МРТ, либо сочетание наследственной предрасположенности (наличие двухсторонних неврином у ближайшего родственника) с односторонней невриномой или двумя другими типичными опухолями (плексиформная нейрофиброма, менингиома, глиома, невринома любой локализации) плюс кожные пятна. В отличие от НФ I кожные пятна единичные и не служат главным критерием, а опухолевое поражение ассоциируется не с астроцитомами, а с невриномами и менингиомама. Сопутствующими патологиями являются менингоангиоматоз, глиальные узлы, эпендимальные эктопии, гипертрофический глиоз зрительного нерва, сирингомиелия, комплекс Арнольда-Киари. Типичная невринома развивается из шванновской оболочки слуховых нервов (VIII пара), обычно с обеих сторон , реже тройничного нерва или других. При МРТ невриномы гипо- или изоинтенсивны белому веществу на Т1-взвешенных МРТ и изо- или гиперинтенсивны на Т2-взвешенных МРТ. Хорошо усиливаются гадолинием. Менингиомы, как правило, сопутствуют невриномам. Локализация не отличается от случаев не связанных с нейрофиброматозом, но встречается также нетипичное поражение сосудистого сплетения. Картина менингиом при нейрофиброматозе II типа имеет все типичные признаки.
Туберозный склероз (синдром Бурневиля) встречается реже нейрофиброматоза. Его частота по данным литературы составляет около одного на 180 тыс. населения. От 20 до 40% случаев туберозного склероза унаследованы по аутосомно- доминантному типу, остальные возникли вследствии мутаций предположительно 9 и 11 пар хромосом (тип 1), либо 19 пары (тип 2). Поражение может затрагивать практически любые органы. Патогномоничными поражениями ЦНС являются корковые узлы в головном мозге и множественные субэпендимальные глиальные узлы , а также внутрижелудочковая гигантоклеточная астроцитома, встречаются сопутствующие аномалии – агенезия мозолистого тела, пахигирия, аневризмы. Характерны дерматологические проявления в виде множественных ангиофибром лица в форме «бабочки», бледные пятна на лице и груди, фибромы кожи, под ногтями и сетчатке глаза. Из других проявлений встречаются множественные ангиолипомы почек и печени, рабдомиомы сердца, лимфангиоматоз лёгких, костные склеротические и кистозные изменения. Диагноз туберозного склероза ставится при наличии у пациента 2 из перечисленных характерных признаков.
Корковые узлы – самое частое проявление туберозного склероза. Они расположены в коре головного мозга, деформируют её, захватывают прилегающее белое вещество и подвергаются кальцификации . При МРТ узлы изоинтенсивны серому веществу на Т1-взвешенных МРТ и чуть гиперинтенсивнее его на Т2-взвешенных. Контрастирование наблюдается в 5% случаев. В белом веществе обнаруживаются тяжи , отходящие радиально от желудочков. Корковые узлы и тяжи нередко называют «гамартомами», хотя они представляют собой скорее демиелинизацию и кальцификацию, чем истинную гетеротопию.
Туберозный склероз. Гамартомы. КТ, Т2-зависимая МРТ и FLAIR
Субэпендимальные, то есть проецирующиеся в желудочек, но растущие со стороны паренхимы мозга, узлы чаще расположены рядом с хвостатым ядром или гипоталамической бороздой сразу за отверстием Монро, реже в области III, IV желудочков и Сильвиева водопровода. На Т2-взвешенных томограммах субэпендимальные узлы умеренно гиперинтенсивны и часто содержат кальцинаты . От астроцитом их отличает не столь яркий сигнал и меньшие размеры. Контрастирование при введении препаратов гадолиния иногда наблюдается и в субэпендимальных узлах , и всегда в астроцитомах.
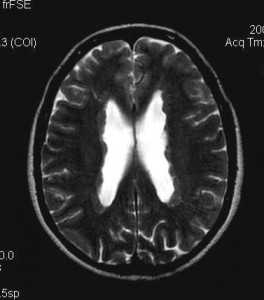
Туберозный склероз. Субэпендимальные узлы. Аксиальная Т-зависимая МРТ.
Болезнь Гиппеля – Линдау представляет собой симптомокомплекс, состоящий из гемангиобластом ЦНС (40% случаев) и сетчатки глаза (45%), и висцеральных проявлений в виде кист почек (75%), печени и поджелудочной железы. Диагноз ставится при наличии двух и более гемангиобластом или одной гемангиобластомы и висцеральных изменений, либо только висцеральных проявлениий при наличии семейной наследственности. Болезнь Гиппеля-Линдау в 20% случаев имеет врожденное семейное происхождение с аутосомно-доминантным типом наследования, в остальных связана с мутацией 3 пары хромосом. Частота примерно 1 случай на 36 тыс. населения. Кроме гемангиобластом и характерных висцеральных изменений при болезни Гиппель – Линдау встречается сопутствующие патологии: карцинома почки (более четверти наблюдений) и поджелудочной железы, феохромоцитома (около 10%, часто двухсторонняя), рабдомиома сердца, кисты лёгких, эпидидимит.
Гемангиобластомы при болезни Гиппеля – Линдау всегда множественные и примерно в половине случаев локализуются в мозжечке, реже стволе, спинном мозге и полушариях. При мозжечковой локализации опухоль чаще расположена поверхностно. При МРТ определяется неоднородный узел, гиперинтенсивный на Т2-взвешенных и изо- или гипоинтенсивный на Т1-взвешенных МРТ. В ряде случаев визуализируются патологически расширенные сосуды, имеющие характерное отсутствие сигнала. Кальцификации узлов не наблюдается. Гемангиобластомы хорошо контрастируются гадолинием. Чисто солидные гемангиобластомы наблюдаются только в 10% случаев. Окружающая узел киста гиперинтенсивна на томограммах обоих типов взвешенности, так как содержит примесь белка.
Синдром Стурге – Вебера ненаследуемое заболевание, ее морфологическим субстратом является ангиоматоз, связанный с тем, что сохраняются синусоидальные эмбриональные сосуды. Таким образом, синдром Стурге – Вебера представляет собой аномалию развития в “чистом” виде. Артериальный и венозный ангиоматоз приводят к избыточной васкуляризации оболочек мозга, кальцификации оболочечных артерий. Поражаются мягкие мозговые оболочки, обычно затылочной доли, причем с одной стороны (75% случаев). Кора мозга над ангиомой атрофируется и кальцифицируется . Нередко выявляется патологически расширенная кортикальная вена. Описано также увеличение сосудистого сплетения, гемиатрофия мозга на стороне поражения, ускорение и нарушение миелинизации, мегалэнцефалия и гидроцефалия. В постановке диагноза помогает наличие невуса кожи лба, который расположен по ходу первой ветви тройничного нерва, с той же стороны, что и очаг в мозге. Из других проявлений заболевания встречаются костные – ипсилатеральная гипертрофия черепа и синусов, глазные – ипсилатеральный экзофтальм, глаукома (30%), колобома радужной оболочки, гемангиома сосудистого сплетения глаза, висцеральные – ангиоматоз щитовидной железы, лёгких, поджелудочной железы, печени, почек, кишечника. Клинически синдром проявляется контрлатеральным гемипарезом, гомонимной гемианопией, судорогами (80% случаев) и умственной отсталостью (60%). При МРТ выявляется хорошо контрастирующийся ангиоматозный клубок сосудов, утолщенная оболочка, расширенная кортикальная вена и, иногда, расширенное сосудистое сплетение.
МРТ СПб дает место выбора выполнения МРТ головного мозга. При МРТ в СПб мы выступаем за комплексный подход к диагностике факоматозов с исследованием всех их проявлений. Обычно факоматозы лучше видны в высоких полях, но многие, особенно, опухоли видны и в низкопольных открытых МРТ.
Читайте также:
- Генетическая эпидемиология: задачи, методы
- Рентгенограмма, КТ при переломе диафизов большеберцовой и малоберцовой костей
- Периневральная опухолевая инвазия жевательного пространства по нижнечелюстному нерву - лучевая диагностика
- Постишемические нарушения внутрижелудочковой проводимости сердца новорожденных.
- Клиника и диагностика отравления диметилформамидом (ДМФ)
