Тендинит и теносиновит сгибателей пальцев
Добавил пользователь Skiper Обновлено: 27.01.2026
Тендинит (тендовагинит, теносиновит) - это заболевание, сопровождающееся развитием асептического воспаления в сухожилии. Тендинит может протекать, как остро, так и иметь длительный, хронический характер. Может поражаться любое сухожилие, но чаще всего заболевание затрагивает сухожилия в области локтевого, плечевого, коленного и тазобедренного суставов. Тендинит начинается с поражения сухожильного влагалища, (тендовагинит) или сухожильной сумки (тендобурсит). Кроме того, воспаление может распространяется на мышцы, которые прилегают к сухожилию. Одной из основных причин является хроническая травматизация сухожилий, поэтому чаще всего тендинит проявляется у спортсменов и людей, у которых преобладает однотипный физический труд. Появление тендинита не зависит от возраста или пола человека.
Симптомы
Боль, проявляется при активных движениях. Проецируется над областью пораженного сухожилия. При пассивных движениях болезненность отсутствует. Кроме того, отмечается болезненность при пальпации пораженного сухожилия изменение кожных покровов в области пораженного сухожилия: возможно покраснение, локальное повышение температуры локальный отек, припухлость в области пораженного сухожилия интенсивность болевого синдрома нарастает со временем. По началу человека беспокоит незначительная боль в области пораженного сухожилия, которая не мешает его повседневной жизни. Но постепенно болевой синдром усиливается, боли становятся мучительными, сильными, нестерпимыми, нарушающие обычный ритм жизни.
Причины
Развитие тендинита связано с:
- повышенной двигательной активностью
- травмами (растяжение сухожилие, его надрывы)
- наличием системных заболеваний, которые приводят к поражению сухожилий (например, ревматоидный артрит, подагра)
- инфекционные поражения
- неправильной осанкой
- плохо развитым мышечным и сухожильным каркасом
- аномалиями развития костного скелета
Лечение
Лечение тендинита (тендовагинита, теносиновита) должно быть комплексным и включать в себя консервативную терапию (покой, холод, применение нестероидных противовоспалительных медикаментозных препаратов), а также физиотерапевтические методы.
Необходимо помнить, что лечение тендинита должно включать в себя ограничение физической активности, применение лечебной физкультуры, действие которой будет направлено на скорейшее заживление поврежденного сухожилия, устранение воспалительного процесса, а так же укрепление и поддержание тонуса всего организма. Кроме того, при тендините врач может порекомендовать ношение специальных ортезов, которые будут положительно влиять на заживление поврежденного сухожилия. Если же тендинит характеризуется тяжелым течением, то возможно применение антибиотикотерапии и даже хирургического лечения. Хирургическое лечение используется только тогда, когда применение консервативного лечения и физиотерапевтических процедур не принесло ожидаемых результатов.
Важным этапом в лечении тендинита является установление причины развития данного заболевания. В нашей Клинике врачи используют современные методы диагностики, которые помогают быстро и точно поставить диагноз. После выявления причин тендинита, наши специалисты смогут назначить Вам самое эффективное лечение, которое будет направлено на устранение симптоматики, а также позволит Вам поможет забыть о боли в кротчайшие сроки. В «Костной клинике» врач подберет индивидуальную программу лечения с учетом стадии и течения заболевания и наличия сопутствующей патологии.
Лучшее лечение тендинита Вам будет гарантировано именно в нашей Клинике. Здесь Вы можете получить консультацию опытных врачей-травматологов. В нашей Клинике врачи — это специалисты, профессионалы своего дела, работающие на высочайшем уровне, достигая при этом максимальных высот и успехов.
Программа лечения данного заболевания в «Костной клинике» может включать в себя:
Ударно-волновая терапия

Подробнее
PRP-терапия

Подробнее
Акупунктурное введение озона
Подробнее
Тераквантовая терапия
Подробнее
Диагностика и лечение теносиновитов кисти и предплечья
Воспалительные заболевания оболочек сухожилий имеют различную морфологию, патогенез и клинические формы. Единой классификации данной патологии в настоящий момент не существует. Подходы к лечению у специалистов различных профилей существенно отличаются. В этой статье мы обобщили собственный клинический опыт диагностики и хирургического лечения теносиновитов кисти и предплечья. Для исключения специфического характера воспаления проводились серологические исследования. Использовались МРТ, ультрасонография с целью определения объема и локализации процесса. Синовэктомия проводилась в случаях отсутствия эффекта от консервативного лечения или продуктивного характера воспаления. Целью оперативного лечения является удаление всех патологических тканей с максимальным сохранением всех значимых анатомических структур: сухожильно-связочного аппарата, сосудисто-нервных пучков, коротких мышц кисти. В послеоперационном периоде назначались иммобилизация на 3 нед и лечебная физкультура. В ходе дифференциальной диагностики мы столкнулись с доброкачественными и, реже, злокачественными опухолями мягких тканей. Хорошие и удовлетворительные результаты лечения получены в большинстве случаев.
Ключевые слова: теносиновит, воспаление, синовиальные оболочки, синовэктомия, экссудат, пролиферативное воспаление, консервативное лечение, физиотерапевтические процедуры.
Для цитирования: Коршунов В.Ф., Романов С.Ю., Лазарева В.В. Диагностика и лечение теносиновитов кисти и предплечья // РМЖ. 2016. № 14. С. 936–939.
Для цитирования: Коршунов В.Ф., Романов С.Ю., Лазарева В.В. Диагностика и лечение теносиновитов кисти и предплечья. РМЖ. 2016;14:936-939.
Diagnosis and treatment of tenosynovitis of wrist and forearm
Korshunov V.F., Romanov S.Y., Lazareva V.V.
Pirogov Russian National Research Medical University, Moscow
City Clinical Hospital № 4, Moscow
Inflammatory diseases of tendon sheaths have different morphology, pathogenesis and clinical forms. Currently there is no uniform classification of this disease. Treatment approaches differ significantly among specialists of various profiles. This article summarizes authors clinical experience of diagnosis and surgical treatment of tenosynovitis of wrist and forearm.
To exclude specific nature of inflammation serological tests were performed. MRI and ultrasonography were used to determine volume and localization of the process.
Synovectomy was performed in the absence of conservative treatment's efficacy or productive inflammation. The goal of surgery was to remove all abnormal tissue with maximum preservation of all important anatomical structures: the tendon and ligaments, neurovascular bundles, short muscles of the hand. 3-weeks immobilization and physical therapy were prescribed in postoperative period. Differential diagnosis was performed with benign and, rarely, malignant tumors of soft tissues. Good and satisfactory results of treatment were obtained in most cases.
Key words: tenosynovitis, inflammation, synovial membranes, synovectomy, exudate, proliferative inflammation, conservative treatment, physiotherapy.
For citation: Korshunov V.F., Romanov S.Y., Lazareva V.V. Diagnosis and treatment of tenosynovitis of wrist and forearm // RMJ. 2016. № 14. P. 936–939.
Статья посвящена вопросам диагностики и лечения теносиновитов кисти и предплечья
Воспалительные заболевания синовиальных оболочек сухожилий верхней конечности являются одной из малоизученных проблем, несмотря на широкое распространение данной патологии. Прежде всего, необходимо различать близкие по названию и проявлениям нозологические формы:
• тендинит − воспаление ткани сухожилия;
• теносиновит – воспаление сухожилия и его синовиальных оболочек;
• тендовагинит – воспаление только оболочек сухожилия, в т. ч. синовиальных влагалищ, чаще всего речь идет о гнойном процессе;
• перитендинит – вовлечение оболочек вне синовиальных влагалищ;
• паратендинит – вовлечение окружающей рыхлой соединительной ткани.
В этой статье мы будем говорить в первую очередь об особенностях диагностики и лечения теносиновитов. В Международной классификации болезней 10-го пересмотра данные заболевания относятся к классу ХIII: Болезни костно-мышечной системы и соединительной ткани, Блок М65-М68: Поражения синовиальных оболочек и сухожилий.
По статистике, среди всех заболеваний кисти теносиновиты встречаются в 0,02% случаев, среди дегенеративно-дистрофических – в 12% случаев [1–9].
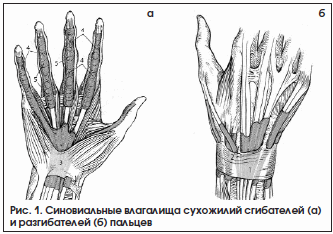
По этиологическому фактору теносиновиты делятся на асептические и инфекционные, среди которых выделяют специфические и неспецифические. К факторам риска возникновения асептических теносиновитов относятся профессиональные нагрузки (у музыкантов, программистов, спортсменов) [10] и системные заболевания (ревматоидный артрит, болезнь Бехтерева, окуло-уретро-синовиальный синдром, коллагенозы). Специфические инфекционные теносиновиты могут вызываться возбудителями иерсиниоза, бруцеллеза, псевдотуберкулеза, туберкулеза [3, 4]. В связи с этим исследование крови пациентов на наличие антител к перечисленным инфекциям и ревмопробы являются обязательными. По характеру экссудата различают серозные, серозно-фибринозные, геморрагические и гнойные теносиновиты. Схематически сухожилия сгибателей и разгибателей пальцев кисти с синовиальными влагалищами представлены на рисунке 1.
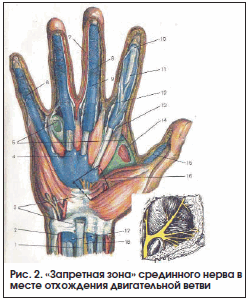
Особую сложность при хирургическом лечении представляют теносиновиты сухожилий сгибателей пальцев в связи с наличием большого количества анатомически значимых структур ладонной поверхности кисти и предплечья. Также необходимо помнить о «запретной зоне» [11] срединного нерва – месте отхождения его двигательной ветви (рис. 2).
Дифференциальная диагностика основывалась на клинических данных, результатах магнитно-резонансной томографии и ультрасонографии [12, 13], термографии и радионуклидных исследований. Внешний вид кисти при теносиновите сухожилий сгибателей II пальца и разгибателей пальцев представлен на рисунках 3 и 4 соответственно.
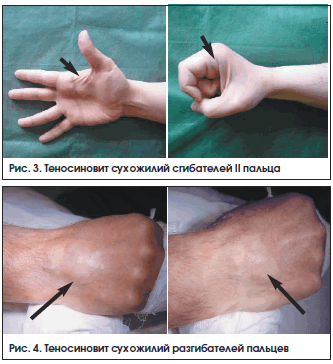
При ультразвуковом исследовании можно обнаружить изменение синовиальных оболочек и жидкостный компонент (рис. 5).

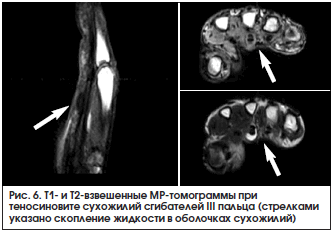
Аналогичные изменения выявляются при МРТ Т1- и Т2-взвешенном изображении (рис. 6).
Тактика лечения целиком зависит от правильно поставленного диагноза. Неверный метод оперативного вмешательства или медикаментозной терапии ведет к рецидиву заболевания. При выявлении антител к различным инфекциям или признаков активности ревматического процесса показано первоочередное лечение основного заболевания. В этом случае больные направляются в специализированные инфекционные или ревматологические лечебные учреждения.
В начальной, острой стадии заболевания, особенно при экссудативном характере воспалительного процесса, проводится консервативное лечение. Оно заключается в иммобилизации пальцев и кисти гипсовыми повязками, ортезами или шинами. Одновременно назначаются нестероидные противовоспалительные препараты (НПВП), уменьшающие отек, экссудацию и купирующие болевую симптоматику. Среди НПВП предпочтение отдается лекарственным средствам с гастропротективным действием, например амтолметин гуацилу (Найзилат). Рекомендуемая доза препарата составляет 600 мг 2 раза в сутки и может быть снижена до 600 мг/сут за 1 прием. Для сохранения гастропротективного действия Найзилат следует принимать на голодный желудок. Продолжительность лечения – 5−7 дней.
После купирования острой стадии показаны физиотерапевтические процедуры. Применяются фоно- и электрофорезы с кортикостероидами (гидрокортизон), магнито- и лазеротерапия, грязевые или парафиновые (озокеритовые) аппликации. Курс консервативного лечения составляет 1 мес.
При отсутствии положительного эффекта от консервативного лечения, а также в случае пролиферативного воспаления и нарушения функции пальцев показано оперативное лечение. Основным хирургическим методом является синовэктомия. При теносиновитах наиболее важно тщательное иссечение всех патологически измененных оболочек сухожилий. Кроме того, согласно принципам абластики показана обработка тканей спиртовыми растворами антисептиков. В случае обширного спаечного процесса в области сухожильных оболочек производится тенолиз, а при творожистом некрозе – пластика сухожилий. Интраоперационный материал обязательно отправляется на гистологическое исследование. Оперативные доступы стандартны для операций на кисти (рис. 7). Разрезы производятся параллельно кожным складкам ладонной поверхности кисти и пальцев и S-образно – на тыльной поверхности [4, 6, 14, 15].
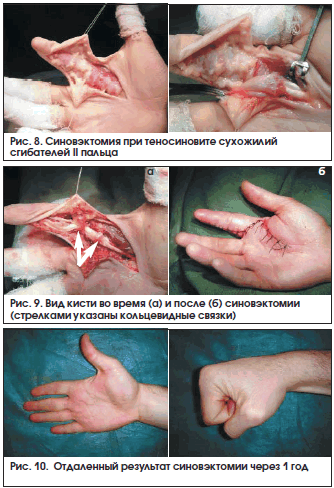
Этапы операции представлены на рис. 8 и 9.
Во время операции необходимо сохранять элементы скользящего аппарата сухожилий, в т. ч. кольцевидные связки (см. рис. 9).
При соблюдении указанных условий мы получим восстановление функции пальцев в ближайшей и отдаленной перспективе (рис. 10).
В послеоперационном периоде применяется иммобилизация кисти и пальцев сроком на 3 нед., лечебная гимнастика для интактных суставов [4]. В плане дифференциальной диагностики мы столкнулись с такими доброкачественными опухолями, как липома, фибролипома, нейрофиброма, гемангиома, ангиолейомиома, а также злокачественными новообразованиями: эккринной акроспиромой, липосаркомой и синовиальной саркомой [9, 10, 16−18] (рис. 11-15).
Рис. 15. Липосаркома
Хорошие отдаленные результаты лечения достигнуты нами в 95% случаев, у 3% пациентов отмечен рецидив заболевания, в оставшихся 2% наблюдался переход патологического процесса на ранее интактные сухожилия и их оболочки.
Таким образом, разработанный в нашей клинике алгоритм обследования обеспечивает правильную постановку диагноза, а применяемые консервативное, физиотерапевтическое лечение и различные виды оперативных вмешательств позволяют добиться надежных положительных результатов лечения пациентов с заболеваниями данной нозологической группы.
1. Волкова А.М. Хирургия кисти. Т. 2. Екатеринбург: Уральский рабочий, 1993. С. 183–186 [Volkova A.M. Khirurgiya kisti. T. 2. Yekaterinburg: Ural'skiy rabochiy, 1993. S. 183–186 (in Russian)].
2. Розовская Т.П., Микусев И.Е., Ахметин Г.М. Лечение доброкачественных опухолей кисти // Казанский медицинский журнал. 1982. Т. 63. № 21. С. 42 [Rozovskaya T.P., Mikusev I.Ye., Akhmetin G.M. Lecheniye dobrokachestvennykh opukholey kisti // Kazanskiy meditsinskiy zhurnal. 1982. Т. 63. № 21. S. 42 (in Russian)].
3. Страхов М.А. Доброкачественные опухоли и опухолеподобные заболевания мягких тканей кисти (клиника, диагностика, лечение): дис. … канд. мед. наук. Екатеринбург, 1996. C. 5–286 [Strakhov M.A. Dobrokachestvennyye opukholi i opukholepodobnyye zabolevaniya myagkikh tkaney kisti ( klinika , diagnostika , lecheniye ): dis. … kand. med. nauk. Yekaterinburg, 1996. S. 5–286 (in Russian)].
4. Толмачёва В.В. Доброкачественные опухоли мягких тканей кисти (клиника, диагностика, лечение): дис. … канд. мед. наук. М., 1981. C. 3−152 [Tolmachova V.V. Dobrokachestvennyye opukholi myagkikh tkaney kisti (klinika, diagnostika, lecheniye): dis. kand. med. nauk. M., 1981. S. 3–152 (in Russian)].
5. Fletcher C.D. The evolving classification of soft tissue tumours: ап update based оп the new WНO classification // Histopathology. 2006. Vol. 48. Р. 3–12.
6. Hsu C.S., Hentz V.R., Уао J. Tumours of the hand // Lancet Oncol. 2007. Vol. 8. № 2. Р. 157–166.
7. Mannan К., Briggs T.W. Soft tissue tumours of the extremities // BМJ. 2005 Sep. Vol. 17. № 331. Р. 590.
8. Plate А.М., Lee S.J., Steiner G., Posner М.А. Tumorlike lesions and benign tumors of the hand and wrist // J Ат Acad Orthop Surg. 2003 Маr−Арr. Vol. 11. 2. Р. 129–141.
9. Sobanko J.F., Dagum A.B., Davis I.C., Kriegel О.А. Soft tissue tumors of the hand // Dermatol Surg. 2007 Jun. Vol. 33. № 6. Р. 651–770.
10. Элькин М. А. Профессиональные хирургические болезни рук. М.: Медицина, 1971. C. 5–121 [El'kin M. A. Professional'nyye khirurgicheskiye bolezni ruk . М.: Meditsina, 1971. S. 5–121 (in Russian)].
11. Финешин А.И. Ультразвуковая диагностика при заболеваниях и повреждениях мягких тканей кисти и предплечья: автореф. дис. … канд. мед. наук. М., 2006. С. 11–158 [Fineshin A.I. Ul'trazvukovaya diagnostika pri zabolevaniyakh I povrezhdeniyakh myagkikh tkaney kisti i predplech'ya: аvtoref. dis. kand. med. nauk. M., 2006. S. 11–158 (in Russian)].
12. Соnnеll D.A., Koulouris О., Thom D.A., Potter H.G. Contrast-enhanced МR angiography of the hand. Radiographics. 2002 May–Jun. Vol. 22. № 3. Р. 583–599.
13. Horcajadas А.В., Lafuente J.L., de la Cruz Burgos R., Muniz S.H., Roca S.A., Ortega S.G., Franjo P.D. Cruz Ultrasound and МR findings in tumor and tumor-like lesions ofthe fingers. 2003 May. Vol. 13. 5. Р. 1125–1136.
14. Усольцева Е.В., Машкара К.И. Хирургия заболеваний и повреждений кисти. М., 1986. C. 166–169 [Usol'tseva Ye.V. , Mashkara K.I. Khirurgiya zabolevaniy i povrezhdeniy kisti. M., 1986. S. 166–169 (in Russian)].
15. Шинкаренко И.Н., Гришин ИГ., Беляева А.А., Ширяева Г.И. Мягкотканные опухоли кисти и их лечение // Советская медицина. 1982. № 6. С. 97–100 [Shinkarenko I.N. , Grishin I.G., Belyayeva A.A., Shiryayeva G.I. Myagkotkannyye opukholi kisti i ikh lecheniye // Sovetskaya meditsina. 1982. № 6. S. 97–100 (in Russian)].
16. Cavallaro М.С., Taylor J.A., Gorman J.D., Haghighi Р., Resnick D. Imaging findings in а patient with fibro1ipomatous hamartoma of the median nerve // AJR Am J Roentgenol. 1993. Vol. 161. Р. 837–838.
17. Murphey М.D., Аrсаrа L.K., Fanburg-Smith J. From the archives of the AFIP: imaging of musculoskeletal liposarcoma with radiologic-pathologic correlation // Radiographics. 2005 Sep–Oct. Vol. 25. № 5. Р. 1371–1395.
18. Nagata S., Nishimura Н., Uchida М., Науаbuchi N., Zenmyou М., Fukahori S. Giant angioleiomyoma in extremity: report of two cases // Magn Reson Med Sci. 2006 Jul. Vol. 5. № 2. Р. 113–118.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Теносиновит
Теносиновит – это воспаление синовиального сухожильного влагалища. Теносиновит сухожилия становится причиной боли, скрипа и возникновения припухлостей.
Внимание!
Здесь вы сможете выбрать врача, занимающегося лечением Теносиновит Если вы не уверены в диагнозе, запишитесь на прием к терапевту или врачу общей практики для уточнения диагноза.
Статьи на тему Теносиновит:
Причины
Симптомы
Диагностика
Лечение
Механизм развития
Одной из самых разрушительных инфекций, поражающих кисти рук, является теносиневит. Если данное заболевание не будет вовремя выявлено и излечено, то уже скоро может появиться некротическое поражение в зоне сухожилий. Это становится причиной постоянной утраты функций.
В большинстве случаев поражаются первый, второй и третий палец рук. Кроме того, причиной может становиться и перенос инфекции через кровь. Причиной теносиневита могут стать ранения, полученные из-за воздействия высокого давления.
Причины
Наиболее часто воспаление сухожилий является следствием получения ранений и дальнейшего развития инфекционного процесса. Процесс провоцируется стрептококками, стафилококками и так далее. Несколько реже провоцировать развитие заболевания могут такие организмы:
- Neisseria gonorrhoeae. В случае появления признаков воспалительных заболеваний органов таза, уретрита, цервицита;
- псевдомонады - в том случае, если у человека диабет;
- грамположительные микробы, организмы грибкового происхождения. Если пострадавшие имеют диабет или слабый иммунитет.
Симптомы
Признаки теносиновита почти всегда проявляются таким образом:
- при прощупывании влагалища сухожилия могут появиться сильные болевые ощущения;
- палец отекает;
- в состоянии покоя палец согнут;
- боль становится сильнее, если палец разгибается другой рукой;
- в случае поражения влагалища сухожилия, процесс инфекционирования может распространиться на сумку лучевой кости. Тогда, в большом пальце ощущается боль, он отекает, а кисть принимает согнутое положение;
- если поражается влагалище сухожилия мизинца, то инфекционный процесс распространяется на сумку кости локтя. Также мизинец отекает, пальцы кисти принимают согнутое положение, при пассивном разгибании проявляется боль;
- если инфекционный процесс распространяется в зону между лучевой и локтевой костями, то развивается абсцесс лодковидного типа.
Диагностика
- качественно собранный анамнез ортопедом-травматологом и физикальное обследование. Это первый и основной ключ для распознавания теносиновита на ранней стадии и исключения других инфекций кистей рук;
- анамнез должен отражать следующее: путь повреждения, время проявления инфекции и ход развития симптомов;
- инфекционное повреждение из-за высокого давления нуждается в экстренной оценке ранения хирургом, это не зависит от размеров раны;
- нужно определить положение прививки от столбняка и провести оценку других факторов риска. Также должны быть выявлены признаки и проявления заболеваний системного характера и прочие потенциальные места инфицирования.
Специальные методы диагностики таковы:
- проведение рентгенографии пораженного пальца, что помогает определить остеомиелит и инородные тела;
- ультразвуковое исследование провоцирует скопление жидкости в синовиальном влагалище, потому считается неуместным.
Лечение
Прежде всего, пораженный палец должен быть приподнят и иммобилизирован. Кроме того, нужно определить положение с прививками от столбняка. При такой проблеме, как теносиновит сухожилия, лечение предполагает внутривенный ввод антибиотиков. Для начала терапии понадобятся те из них, которые имеют широкий спектр действия. Если у больного воспаление сухожилий, лечение может предполагать пенициллин, цефотетам, клиндамицин. Если пациент страдает пониженным иммунитетом, диабетом, то нужно добавить препараты, которые действуют на грамотрицательные бактерии. В период заболевания пациент может испытывать сильные боли, поэтому может потребоваться применение препаратов для обезболивания. Кроме того, требуется срочная консультация специалиста-хирурга, который разработает правильный план относительно того, как лечить теносиновит бицепса.
Если пациент поступает позже, нежели через двое суток после повреждения, то он нуждается в специальной обработке в операционной. Если же он поступил в течение 24–48 часов после того, как появился теносиневит, лечение может проводиться и консервативным путем.
Что такое теносиновит?
Теносиновит — это патология воспалительного характера, которая поражает сухожилие и окружающую его синовиальную оболочку. Патологический процесс вызывает боль, отечность. Чаще всего заболевание развивается вследствие травм, растяжений, а также — как следствие синовита, осложненного тендинитом.
Синовит представляет собой воспаление синовиальной оболочки (сухожильного влагалища), окружающей сухожилие, с образованием внутри экссудата (жидкости). Поражает суставы, связки и сухожилия.
Более подробно на вопрос «Что такое теносиновит?» сможет ответить только врач — ортопед-травматолог.
Классификация
Бывает 2 стадии заболевания:
- острая — пораженная область припухшая, нарушается подвижность сустава, возникает сильная боль при движении в суставе или пораженной мышце;
- хроническая — развивается при отсутствии лечения острой стадии и сопровождается ограничением подвижности сустава.
Согласно локализации различают такие типы теносиновита:
- коленного сустава — лигаментит собственной связки надколенника, тендинит четырехглавой мышцы бедра, «гусиной лапки», подвздошно-большеберцового тракта («колено бегуна»);
- плечевого сустава — тендинит вращательной манжеты плеча (надостной, подостной, подлопаточной, большой и малой круглой мышцы), длинной головки бицепса, ромбовидной и дельтовидной мышцы;
- локтевого сустава — наружный эпикондилит («локоть теннисиста»), внутренний эпикондилит («локоть гольфиста»), «туннельный синдром»;
- тазобедренного сустава — тендинит подвздошно-большеберцового тракта, подвздошно-поясничной мышцы, грушевидной, большой и средней ягодичной мышц, задней группы мышц бедра;
- лучезапястного сустава и пальцев кисти — синдром запястного канала, стенозирующий лигаментит разгибателя 1 пальца кисти (болезнь де Кервена), лигаментит мышцы, отводящей и/или приводящей 1 палец кисти (синдром де Кервена), тендовагинит разгибателей пальцев кисти;
- голеностопного сустава — тендинит длинной и короткой малоберцовых мышц голени, большеберцовой мышцы голени (шинсплинт), задней большеберцовой мышцы, ахиллового сухожилия.
По характеру протекания теносиновит бывает:
- туберкулезный — развивается вследствие инфицирования туберкулезной палочкой, поражает синовиальную оболочку сухожилия кисти;
- стенозирующий — обычно патологический процесс, затрагивает область локтевого, лучезапястного, коленного и голеностопного суставов;
- хронический воспалительный — похож на туберкулезный, часто сочетается с ревматоидным артритом.
Также различают инфекционный и неинфекционный теносиновит.
Этиология и патогенез
Воспаление синовиального сухожильного влагалища может развиться по разным причинам. Обычно заболевание возникает вследствие травм и ранений с последующим инфицированием.
Среди основных причин теносиновита выделяют:
- Ревматизм
- Повреждения конечностей
- Снижение иммунитета
- Инфекционные патологии
- Негативные изменения в суставах
- Пожилой возраст
- Чрезмерные нагрузки
Также бактерии могут проникать в сухожильное влагалище с других частей тела. Обычно патология поражает сгибатели, реже — разгибатели пальцев. Распространенным возбудителем считается золотистый стафилококк, гонококк, грибы, псевдомонады и грамположительные бактерии.
Симптомы теносиновита
Признаки теносиновита отличаются в зависимости от локализации воспаления и причины. При инфекционном типе заболевания может покраснеть пораженная область, повышается температура и возникают признаки интоксикации.
Среди общих симптомов теносиновита выделяют:
- припухлость;
- боли;
- усиление боли при физическом напряжении;
- скованность и ограниченность движений.
Патология развивается медленно, поэтому симптомы теносиновита возникают не сразу. В некоторых случаях болевые ощущения могут отсутствовать. У больного возникает отек и нарушение подвижности сустава.
Особенности течения теносиновита при беременности
У беременных женщин чаще диагностируют синдром де Кервена — воспаляются 2 сухожилия большого пальца руки и сухожильное влагалище. Причиной патологического процесса может стать гормональный сбой, задержка жидкости в организме, физическое переутомление, ослабление суставов и связок. Заболевание сопровождается болью и отечностью у основания пальца. Нередко теносиновит развивается после родов.
Особенности теносиновита у детей
У ребенка воспалительный процесс возникает при проникающих ранениях и последующем инфицировании. В первые годы жизни может развиться так называемый «щелкающий палец». Родители замечают, что малыш не до конца разгибает большой палец. В данном случае следует обратиться к детскому врачу ортопеду-травматологу.
Осложнения теносиновита
При своевременном лечении заболевание редко приводит к негативным последствиям. Но при инфекционном типе возможно заражение крови, сепсис.
Среди послеоперационных осложнений бывают следующие:
- утрата или снижение чувствительности;
- болевые ощущения в области вмешательства;
- ухудшение подвижности.
Без терапии развивается хроническая форма, нарушающая двигательную функцию.
Диагностика теносиновита
На первичном приеме врач ортопед-травматолог проводит пальпацию, осматривает пациента, собирает анамнез. При подозрении на воспаление синовиального влагалища сухожилия длинной отводящей мышцы первого пальца и короткого разгибателя первого пальца показан тест Мукарда.
Основным методом диагностики теносиновита является рентгенография. Также назначаются лабораторные исследования: анализ крови, бактериологические методики.
К методам инструментальной диагностики теносиновита относят рентген и УЗИ.
Лечение теносиновита
В зависимости от причины воспалительного процесса, течения заболевания и других особенностей, применяются следующие методы лечения теносиновита:
- физиотерапия — иглорефлексотерапия, лазеротерапия, грязелечение, лечебный массаж и т. п.;
- прием медикаментов — общеукрепляющие, обезболивающие и противовоспалительные препараты, антибиотики;
- новокаиновые блокаторы;
- введение препаратов местно для стимуляции кровотока, устранения боли и воспаления;
- ХИЛТ-терапия;
- ударно-волновая терапия.
Хирургическое лечение показано в случае гнойного поражения или при отсутствии эффекта от консервативного лечения.
Операции при теносиновите
При операции проводят пункцию сустава и устраняют скопившуюся жидкость и гной. Затем в пораженную область вводят препарат для снятия воспаления. В тяжелых случаях показано эндопротезирование. После хирургического вмешательства конечность обездвиживают шиной, гипсом или бинтами. В период реабилитации повязки снимают, назначается лечебная физкультура.
Контроль излеченности
Консервативное лечение считается неэффективным, если не дает положительных результатов в течение 5-7 дней. После операции контроль излеченности теносиновита определяется рентгенографией.
Профилактика теносиновита
Избежать воспаления сухожильного влагалища можно, соблюдая профилактические мероприятия:
- вовремя лечить инфекционные заболевания;
- дозировать нагрузку на сухожилия, связки и суставы;
- при риске перенапряжения надевать ортопедический бандаж или применять кинезиотейпирование;
- укреплять иммунитет;
- правильно обрабатывать раны.
При возникновении симптомов воспаления следует обязательно обращаться к врачу, чтобы избежать осложнений.
Вопрос-Ответ
Что такое теносиновит де Кервена?
Теносиновит де Кервена (или лучевой стилоидит) — это заболевание кисти, характеризующееся воспалением сухожилий мышц большого пальца. При болезни де Кервена человеку больно брать любой предмет в руку или отводить первый палец руки в сторону. Травматологи отмечают, что стилоидит, как правило, развивается после перегрузки кисти.
Как лечить теносиновит де Кервена?
Лечение теносиновита де Кервена основано на таких принципах: обеспечение максимального покоя кисти (вплоть до использования гипсовых повязок), исключение провоцирующего воспаление фактора и назначение лекарственных препаратов. При лечении лучевого стилоидита показаны НПВП и кортикостероидные гормоны. Ускорить выздоровление помогают физиотерапевтические процедуры: электрофорез с обезболивающими препаратами; лазеротерапия; фонофорез гидрокортизона, парафинотерапия, лечебные грязи и согревающие компрессы, накладываемые на область пораженного сустава. Если консервативное лечение не помогает, прибегают к хирургическому лечению. Операция при теносиновите относится к простым и не требует пребывания в стационаре.
Как вылечить теносиновит максимально быстро?
Максимально быстрое лечение теносиновита достигается путем обеспечения полного покоя кисти, введении при помощи инъекции кортикостероидного гормона в сочетании с анестетиком, использовании физиотерапевтических процедур и массажа.
Статья носит информационно-ознакомительный характер. Пожалуйста, помните: самолечение может вредить вашему здоровью.

Врач ортопед-травматолог высшей категории

Заведующий отделением травматологии и ортопедии в стационаре, врач ортопед-травматолог второй категории, кандидат медицинских наук
Какой врач лечит теносиновит?
Лечением воспаления синовиальной оболочки занимаются ортопед-травматолог, травматолог и детский ортопед-травматолог. При необходимости подключаются другие специалисты.
Пройти комплексное эффективное лечение теносиновита в Киеве можно в подразделениях клиники МЕДИКОМ на Оболони и Печерске. Опытные специалисты и современное оборудование клиники помогут поставить правильный диагноз и назначить оптимальное лечение. Помните, вовремя оказанная помощь — залог быстрого выздоровления!
Заболевание кисти: консервативное и оперативное лечение

Консервативное лечение. Закрытая репозиция переломов, вправление вывихов, иммобилизация гипсовой повязкой либо полиуретановым бинтом, ORFIT.
Оперативное лечение. Открытая репозиция переломов, вправление вывихов, металоостеосинтез.
Тендинит и теносиновит сгибателей пальцев представляет собой воспаление, иногда с последующим фиброзом, сухожилий и сухожильных влагалищ соответственно.
Этиология неизвестна, но это состояние часто развивается у больных РА и сахарным диабетом. Провоцирующим фактором может быть большая нагрузка на кисти (например, при использовании тугих садовых ножниц). При сахарном диабете заболевание часто сочетается с синдромом запястного канала, иногда с фиброзом ладонного апоневроза. Патологические изменения начинаются с утолщения или появления узелков на сухожилии; при их локализации в месте первой кольцевидной связки затрудняются сгибание и разгибание пальца. Палец может фиксироваться в состоянии сгибания, внезапно разгибаясь со щелчком.
- Консервативные методы.
- Инъекции глюкокортикоидов.
- Хирургическое вмешательство.
Лечение при остром воспалении и боли состоит в иммобилизации, согревающих процедурах, использовании НПВП. При отсутствии эффекта вводят глюкокортикостероиды во влагалище сухожилия сгибателя, используют ортез, что обеспечивает быстрое уменьшение выраженности боли и разгибание пальца. Если данная терапия не помогает, показано хирургическое лечение.
Гигрома – соединительнотканное округлое образование, происходящее из синовиальной оболочки сухожилия или сустава. Нередко локализуется на кисти, и именно в этой области часто причиняет неудобства.
Четкого взгляда на причину возникновения этого заболевания нет. Прослеживается связь с травмами, физическими нагрузками, но в ряде случаев гигрома появляется без всяких видимых причин. При этом образуется небольшое выбухание кожи.
Излюбленная локализация образования – область лучезапястного сустава, хотя бывает, что она появляется и в других местах. Гигрома исходит из оболочек сустава, которые, вследствие ослабления связочного аппарата, выпячиваясь между окружающими сустав связками и сухожилиями образуют характерное подкожное образование.
Она может длительно существовать, не причиняя неприятных ощущений, но со временем иногда появляются боли. Особенно часто беспокойства появляются у людей, которые вынуждены много работать руками. Поскольку гигрома связана с суставом, бывает, что жидкость перетекает в его полость. Тогда на какое-то время может создаваться впечатление, что образование исчезло, но, как правило, через какое-то время оно появляется вновь.
Консервативное лечение
Пункция гигромы с ведением глюкокортикостеройдов (Киналог, Дипроспан).
ФТЛ: электорофорез калий йод новокаин, лазер.
Хирургическое лечение
Иссечение гигромы. Это наиболее эффективный метод лечения на сегодняшний день, дающий наименьшее количество рецидивов. Залогом успешного проведения операции является полное иссечение капсулы гигромы с надежным ушиванием последней. Послеоперационный период может длиться от 10 до 20 дней в зависимости от объема операции. Далее физиолечение в послеоперационном периоде.
Болезнь де Кервена — стеноз первого фиброзного канала при асептическом воспалении сухожилий разгибателей. В нем проходят короткая мышца разгибателя I пальца и длинная отводящая I палец мышца. Эти две мышцы в функциональном отношении синергисты, испытывают постоянную нагрузку при выполнении хватательной функции кисти.
Стеноз первого канала встречается у женщин в возрасте 45-55 лет. Начало заболевания нередко совпадает с климактерическим периодом.
Первый симптом болезни де Кервена — внезапно возникшая острая боль на уровне шиловидного отростка лучевой кости при удержании какого-либо предмета. При первичном обращении пациента основная жалоба — на локальную боль в области шиловидного отростка и снижение силы захвата предметов I пальцем.
При пальпации на уровне шиловидного отростка лучевой кости обнаруживают умеренную припухлость без признаков воспаления. Выявляют нарушения функции, ограничение разгибания и отведения I пястной кости.
Классический симптом болезни де Кервена описал Н. Fincelstein (1930): I палец в положении лучевого приведения плотно удерживается остальными пальцами, при этом возникает боль в проекции первого фиброзного канала, которая резко усиливается при отведении кисти в локтевую сторону.
Комплексное лечение
Неоперативное лечение — общее: регуляция периферического кровообращения; местное:
- Обязательным условием рационального консервативного лечения болезни де Кервена является освобождение больного от работы и правильная иммобилизация кисти проч¬ной гипсовой лангетой от середины предплечья до кончиков пальцев сроком на 14 дней.
- Фонофорез гидрокортизона (10 сеансов).
- Массаж с «Долгит-кремом».
- Введение под тыльную связку запястья суспензии гидрокортизона (1-3 раза через 7 дней).
При неэффективности неоперативного лечения показано оперативное — декомпрессия сухожилия при помощи рассечения или частичного иссечения фиброзированной стенки канала
Стенозирующий лигаментит кольцевидных связок пальцев (Щелкающий палец; Болезнь Нотта).
На ладонной поверхности I-V пальцев расположены костно-фиброзные каналы, образованные утолщенной ладонной фасцией. Соединительнотканные волокна на протяжении фиброзных каналов имеют направленную ориентацию в виде укрепляющих связок: кольцевидных на уровне проксимальной и средней фаланг и крестообразных, совпадающих смежфаланго-выми суставами
Заболевают преимущественно женщины.
Стеноз кольцевидных связок — полиэтиологичное заболевание. Причины его возникновения чаще всего связывают с профессиональной перегрузкой, когда превалирует ручной труд.
Признаки: ощущение щелчков при сгибании и разгибании пальца, болезненность при надавливании на ладонь над пястно-фаланговым суставом соответствующего пальца и плотное опухолевидное образование в этом месте.
Защелкивание пальца может возникнуть остро и развиться постепенно.
У многих больных боли в пальцах в начале заболевания или с течением времени начинают иррадиировать в проксимальном направлении в кисть и предплечье. Больные жалуются на функциональную недостаточность пальца при выполнении различных домашних работ. Особенно затруднительно и болезненно сгибание и разгибание утром после сна. Чаще болеют женщины от 18 лет и старше 60 лет.
Течение стеноза кольцевидных связок пальцев кисти определяется стадией заболевания и его прогрессированием. При постепенном развитии стеноза и редком защелкивании, не препятствующем функционированию кисти, возможно использование неоперативных методов: фонофорез гидрокортизона, озокеритовые аппликации, введение гидрокортизона в синовиальный канал.
Если неоперативное лечение неэффективно, то назначают оперативное лечение.
Под местной анестезией рассекают связку, охватывающую сухожилие, иссекают рубцово-измененные участки синовиального влагалища и уплотненную часть кольцевидной связки. Если достигнуто свободное скольжение и нет защелкивания, то рану зашивают наглухо. Активное функционирование пальца с первых дней после операции способствует предупреждению рубцовых сращений.
Контрактура Дюпюитрена.
Начало этого заболевания можно заметить совершенно случайно: при простом рукопожатии – на ладони под кожей ощущается узелок, напоминающий мозоль. Позже это приводит к тому, что человек не может разогнуть один или два пальца. Так проявляется заболевание кисти, которое получило название контрактура Дюпюитрена. По распространенности дистрофического процесса на кисти определены в основном три типичные разновидности: ладонно-пальцевая локализация, ладонная и пальцевая.
По выраженности сгибательной контрактуры пальцев выделяют три степени.
- I степень - наличие плотных подкожных узлов соответственно ходу лучей ладонного апоневроза, без ограничения функции пальцев.
- II степень характеризуется распространением уплотнения, укорочением рубцовых тяжей апоневроза с формированием сгибательной контрактуры пальца и ограничением разгибания в пределах до 90°.
- III степень сопровождается нарастанием сгибательной контрактуры пальца и ограничением его разгибания в пределах менее 90°.
Диагностика включает осмотр, пальпацию, измерение углов сгибания пальцев, определение распространенности патологического процесса, рентгенографию кисти.
В раннем периоде больной жалуется на чувство "усталости" в руках, чувство "онемения" в пальцах кисти, похолодание пальцев даже в теплое время, ощущение отека в кистях, особенно по утрам.
В начальной стадии определяются плотная и малоподвижная кожа на ладони, заметное втяжение кожных складок на ладони, в последующем контрактура прогрессирует и наблюдается ладонный подвывих средних фаланг; хватательная функция кисти нарушается, кисть не раскрывается, глубокие складки и втяжения кисти являются причиной пролежней, мацерации кожи и воспалительного процесса.
Лечение должно быть комплексным, этиотропным и патогенетическим, индивидуализированным и начинаться при ранних симптомах заболевания.
Неоперативное лечение проводят как предупреждение прогрессирования заболевания, создание условий для длительной ремиссии и сохранения формы и функции кисти.
- Новокаиновые блокады с применением гормональных препаратов (Дипроспан, Киналаог).
- Инъекции в ладонный аппоневроз для устранения ладонных тяжей, восстановление эластичности и функции пораженного участка (препараты лидазы курсом 10-12 дней), инъекции.
- ФТЛ электрофорез с раствором коллализина (предупреждает рубцевание соед ткани в области ладони) парафиновые и азотокиритовые аппликации, фонофорез с феменколом, ЭУВТ.
- Компрессы с препаратом Ронидаза курс от 10-16 часов то 10-60 дней.
- Оперативное лечение на кисти при данном заболевании относится к технически сложным. Его необходимо проводить в специализированных отделениях хирургии кисти, где имеются инструменты и квалифицированные специалисты.
Показания к оперативному лечению:
- II-III степень сгибательной контрактуры пальцев с нарушением формы и ограничением функции кисти.
- Рецидивы и рубцовые деформации кисти с ограничением функции. Все операции условно делят на радикальные и паллиативные. К первым относится субтотальное иссечение всех продольных поперечных и сагиттальных волокон на ладонной поверхности кисти, что устраняет контрактуру и реально предупреждает рецидив и прогрессирование заболевания. Паллиативные операции заключаются в иссечении только рубцово-измененных участков апоневроза, что способствует полному или частичному устранению сгибательной контрактуры, но не гарантирует от рецидива и дисфункции кисти.
Особого отношения требуют повторные операции по поводу рецидивов контрактур. При этом необходимо учитывать все приемы реконструктивной хирургии кисти.
Послеоперационное лечение. В ранний период, до снятия швов, необходимо предупредить отек тканей, инфицирование раны и способствовать улучшению заживления первичным натяжением. В комплекс лечебных мероприятий включают противоотечные средства (гипотермия, возвышенное положение кисти, магнитотерапия). После снятия швов через 12-14 дней необходимо подготовить кожу для физиотерапевтических процедур - теплые ванны (36. 38 °С), смазывание кожи ладони вазелином, питательным кремом, затем начинают озокеритовые или парафиновые аппликации, электрофорез калия йодида, лидазы, ронидазы, массаж, ЛФК.
В течение одного – полутора месяцев на ночь больной должен надевать съемную гипсовую лонгету.
Наилучшие исходы наблюдаются при I и II степени. При III степени деформации, когда имеются артрогенные контрактуры, исходы менее благоприятны.
Читайте также:
