Венозная мальформация лицевого нерва (ВМЛН) в височной кости - лучевая диагностика
Добавил пользователь Валентин П. Обновлено: 29.01.2026
а) Терминология:
1. Аббревиатура:
• Шваннома лицевого нерва (ШЛН)
2. Синонимы:
• Неврома, нейролеммома лицевого нерва
3. Определение:
• ШЛН: редкая доброкачественная опухоль из шванновских клеток, окружающих лицевой нерв (ЧН VII) в височной кости
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о КТ височных костей: вытянутая опухоль, поражающая несколько сегментов ЧН VII в височной кости, с расширением костного канала ЧН VII с ровными краями
о MРТ T1 С+: вытянутое объемное образование, равномерно накапливающее контраст ± интрамуральные кисты
• Локализация:
о Наиболее типичное расположение: коленчатый ганглий
о >90% ШЛН захватывают > 3 сегмента ЧНVII в височной кости
• Размер:
о Часто протяженное поражение (несколько сантиметров)
о Размер на поперечных срезах обычно < 1 см
• Морфология:
о Зависит от локализации:
- Ямка коленчатого ганглия: овоидная или треугольная
- Большой поверхностный каменистый нерв (БПКН): овоидная шваннома, выбухающая в среднюю черепную ямку
- Барабанный ЧН VII: выбухает в среднее ухо
- Сосцевидный ЧН VII: неровные края при прободении окружающих воздухоносных ячеек
- Паротидный ЧН VII: вытянутое или овоидное образование по ходу ЧН VII внутри околоушной железы
о Вытянутая форма, по ходу нескольких сегментов ЧН VII
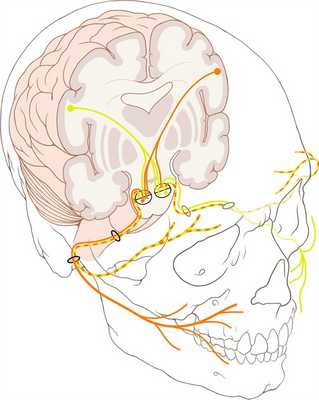
(Слева) При аксиальной КТ в костной окне определяется объемное образование в расширенной ямке коленчатого ганглия с распространением опухоли вдоль переднего барабанного сегмента ЧН VII со смещением слуховых косточек латерально. Наружная поверхность слуховой капсулы истончена ШЛН.
(Справа) При аксиальной МРТ Т1 С+ FS у этого же пациента визуализируется контрастирующаяся ШЛН, расположенная в коленчатом ганглии. Опухоль распространяется вдоль барабанного сегмента ЧН VII и во внутренний слуховой канал по лабиринтному сегменту ЧН VII. Обратите внимание на интрамуральную кисту медиально.
2. КТ при шванноме интратемпорального лицевого нерва:
• КТ с КУ:
о Не играет роли в диагностике шванномы
о Используется MPT С+
• КТ в костном окне:
о Общая картина на КТ височных костей:
- Протяженное расширение канала ЧН VII
- С ровными костными краями, имеющими доброкачественный вид
о Изменения на КТ височных костей определяются конкретной локализацией ШЛН по ходу ЧН VII:
- ШЛН в ямке коленчатого ганглия: расширение ямки коленчатого ганглия с ровными краями, овоидной формы:
Распространение опухоли в лабиринтный ± передний барабанный сегмент ЧН VII
- ШЛН (барабанный сегмент): ШЛН, выбухающая на ножке из барабанного сегмента ЧН VII в полость среднего уха
- ШЛН (сосцевидный сегмент): вытянутая опухоль с ровными краями или шаровидная с неровными краями:
Форма зависит от того, проникает ли ШЛН в окружающие воздухоносные ячейки сосцевидного отростка
- Шваннома БПКН: овоидное расширение канала БПКН спереди-изнутри от ямки коленчатого ганглия
3. МРТ при шванноме интратемпорального лицевого нерва:
• Т1 ВИ:
о Сигнал от промежуточного до гипоинтенсивного
• Т2 ВИ:
о Сигнал высокой интенсивности
• Т1 ВИ С+:
о ШЛН коленчатого ганглия: овоидное образование, накапливающее контраст, в расширенной ямке коленчатого ганглия:
- С выбуханием опухолевых «хвостов» в лабиринтный ± передний барабанный сегмент ЧН VII
о ШЛН (барабанный сегмент): выбухает на ножке в полость среднего уха
о ШЛН (сосцевидный сегмент):
- Вытянутое образование с ровными краями или шаровидное с неправильными краями
- В зависимости оттого, проникает ли в окружающие ячейки сосцевидного отростка
о Шваннома БПКН:
- Контрастирующаяся опухоль в области БПКН
- Сразу же спереди-изнутри от ямки коленчатого ганглия
- Контрастирующаяся опухоль средней черепной ямки, сообщающаяся с ямкой коленчатого ганглия
- Внемозговое происхождение этой шванномы может быть сложно определить
4. Рекомендации по визуализации:
• Лучший метод визуализации:
о Пациент с тугоухостью ± парезом ЧН VII:
- Стартовый метод: тонкосрезовая МРТ Т1 С+ FS в аксиальной и корональной плоскости на уровне внутреннего слухового канала (ВСК) и височных костей
- Если на МРТ обнаруживается вытянутое контрастирующееся образование в височной кости, выполняется КТ височных костей для определения природы образования на основании костных изменений
(Слева) При аксиальной КТ в костном окне у пациента с полипом в наружном слуховом канале определяется опухоль неправильной формы, расположенная в области сосцевидного сегмента ЧН VII.
(Справа) При аксиальной MPT Т1 ВИ С+ FS у этого же пациента определяется контрастирующаяся ШЛН в сосцевидном сегменте ЧН VII, выбухающая через костный дефект в НСК.
в) Дифференциальная диагностика шванномы интратемпорального лицевого нерва:
1. Нормальное контрастное усиление интратемпорального лицевого нерва:
• Клиническая картина: нет симптоматики
• КТ височных костей: нормальный канал ЧН VII в височной кости
• МРТ Т1 С+: контрастное усиление коленчатого ганглия, переднего барабанного ± сосцевидного сегментов (норма):
о Лабиринтный сегмент ЧН VII в норме не накапливает контраст
2. Паралич Белла (герептический паралич лицевого нерва):
• Клиническая картина: внезапное развитие периферического паралича ЧН VII
• КТ височных костей: нормальный канал ЧН VII в височной кости
• МРТ Т1 С+: контрастное усиление ЧН VII в височной кости+дно ВСК
3. Венозная мальформация интратемпорального лицевого нерва:
• Клиническая картина: острый односторонний периферический паралич ЧН VII
• КТ височных костей: «сотовая» структура опухоли или костные спикулы
• МРТ Т1 С+: плохо отграниченная опухоль в ямке коленчатого ганглия, накапливающая контраст
4. Периневральная опухоль ЧН VII в височной кости:
• Клиническая картина: известная злокачественная паротидная опухоль или рецидив
• КТ височных костей: менее выраженное, чем при ШЛН, расширение канала сосцевидного сегмента ЧН VII
• МРТ Т1 С+: инфильтративная опухоль околоушной железы
(Слева) При корональной МРТ Т1 ВИ С+ FS у пациента с кондуктивной тугоухостью и подергиванием мышц лица определяется мультифокальная контрастирующаяся ШЛН, проникающая в ячейки сосцевидного отростка и книзу вдоль сосцевидного сегмента ЧH VII.
(Справа) При аксиальной МРТ Т1 С+ визуализируется контрастирующееся образование, выбухающее в медиальные отделы средней черепной ямки из большого поверхноаного каменистого нерва. Диагноз ШЛН можно заподозрить при распространении по ходу барабанного и лабиринтного ЧН VII во внутренний слуховой канал.
г) Патология:
1. Общая характеристика:
• Этиология:
о Медленно растущая доброкачественная опухоль из шванновских клеток, окружающих ЧН VII в височной кости
• Генетика:
о При множественных шванномах ± менингиомах предполагайте нейрофиброматоз 2 (НФ 2)
• Сопутствующие патологические изменения:
о НФ 2: двухсторонние вестибулярные шванномы; возможны другие шванномы и менингиомы
2. Макроскопические и хирургические особенности:
• Коричневая, овоидная-вытянутая, инкапсулированная опухоль
• Возникает из наружной оболочки ЧН VII, распространяясь концентрически по направлению от нерва
3. Микроскопия:
• Доброкачественная инкапсулированная опухоль, образованная пучками веретеновидных шванновских клеток, дающих картину «водоворота»
• Клеточная архитектура представлена зонами плотно расположенных клеток (Энтони А) + разреженными миксоматозными зонами (Энтони В)
• Окраска на белок S100: выраженная и диффузно положительная окраска ядер и цитоплазмы
• Могут обнаруживаться интрамуральные кистозные изменения
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Тугоухость в 70%
о Симптомы поражения лицевого нерва в 50%:
- Слабость или паралич ЧН VII > непроизвольные подергивания лица
- Паралич ЧН VII, напоминающий паралич Белла (редко)
о Боль в ухе ± лице
• Другие признаки/симптомы:
о ШЛН мосто-мозжечкового угла (ММУ)-ВСК: нейросенсорная тугоухость, головокружение, звон в ухе
о Большая ШЛН (барабанный и сосцевидный сегменты):
- Бессосудистая опухоль за барабанной перепонкой
- Кондуктивная тугоухость
2. Демография:
• Возраст:
о Средний возраст появления симптоматики: 50 лет
• Эпидемиология:
о ШЛН - редкая опухоль (- Височной кости >> околоушной железы > ММУ-ВСК
3. Течение и прогноз:
• Медленно растущая доброкачественная опухоль
• В итоге значительно увеличивается, приводя к тугоухости и поражению других ЧН
• Некоторые опухоли (<10%) не растут или становятся симптоматическими
4. Лечение:
• Консервативное:
о Если паралич ЧН VII легкий или отсутствует, операция может ухудшить течение заболевания:
- Несмотря на восстановление целостности ЧН VII хирургическим путем, его функция может полностью не восстановиться
о Применяется до появления симптомов поражения ЧН VII
о У пожилых пациентов
• Хирургическое:
о Цель = полное удаление ШЛН с сохранением слуха и восстановлением функции ЧН VII
о Оперативные техники при опухолях разного размера:
- Большие ШЛН: удаление опухоли + стволовая трансплантация ЧН VII
- Малые ШЛН (о Операции при опухолях различной локализации:
- ШЛН (лабиринтный сегмент или коленчатый ганглий): комбинированный подход через среднюю черепную ямку и сосцевидный отросток
- ШЛН (барабанный-сосцевидный сегмент): только через сосцевидный отросток
• Лучевая терапия:
о На ранних стадиях стереотаксическая терапия может быть альтернативой операции
о Операция выполняется при неэффективности радиотерапии
о Для утверждения этого варианта лечения необходимы крупномасштабные исследования
е) Диагностическая памятка:
1. Следует учесть:
• Пожилые пациенты с ШЛН часто наблюдаются, но не оперируются
• Молодые пациенты без пареза ЧН VII преимущественно наблюдаются
2. Советы по интерпретации изображений:
• Интратемпоральная ШЛН: протяженное сегментарное расширение канала ЧН VII:
о Отличительные лучевые признаки зависят от пораженного сегмента ЧН VII
• ШЛН ММУ-ВСК: в точности напоминает вестибулярную шванному при распространении в лабиринтный сегмент ЧН VII:
о «Хвост» лабиринтного сегмента позволяет сделать заключение
• Интрапаротидная ШЛН: вытянутое образование в околоушной железе, идущее кнаружи от занижнечелюстной вены:
о «Хвост» сосцевидного сегмента позволяет заподозрить диагноз
о Дифференцируйте с периневральной злокачественной паротидной опухолью
Венозная мальформация лицевого нерва (ВМЛН) в височной кости - лучевая диагностика
1. Синонимы:
• Оториноликворея, ликворная фистула
2. Определение:
• Истечение цереброспинальной жидкости (ЦСЖ) через приобретенный дефект крыши/врожденный дефект внутреннего уха (ВУ):
о Приобретенный дефект крыши барабанной полости или сосцевидной пещеры, приводящий к утечке ЦСЖ в среднее ухо (СУ): после травмы или с идиопатической внутричерепной гипертензией (ИВГ)
о Врожденная аномалия ВУ с перилимфатической фистулой и утечкой ЦСЖ в полость среднего уха
1. Общая характеристика:
• Лучший диагностический критерий:
о Снижение пневматизации полости СУ с дефектом верхней костной стенки
• Локализация:
о Крыша барабанной полости или сосцевидной пещеры
(Слева) При корональной КТ левой височной кости у пациента с ликвореей определяется дефект крыши и цефалоцеле, выбухающее в среднее ухо за барабанной перепонкой. Тип цефалоцеле позволит установить корональная МРТ Т2 высокого разрешения.
(Справа) При корональной КТ правой височной кости в костном окне визуализируется оскольчатый перелом крыши с костными фрагментами в эпитимпанум. Иногда ликворея разрешается самостоятельно, но в этом случае дефект большой и, скорее всего, потребуется операция. МРТ позволяет лучше всего охарактеризовать мягкие ткани/жидкость в среднем ухе.
2. КТ при истечении ликвора в височной кости:
• КТ в костном окне:
о Снижение пневматизации СУ-сосцевидного отростка из-за ЦСЖ
о Возможные причинные находки:
- Перенесенная операция на височной кости или перелом
- Костно-дуральный дефект (ямка, грануляция паутинной оболочки) крыши или задней стенки часто выявляется при ИВГ
- Врожденная мальформация ВУ с отсутствием стержня, перилимфатической фистулой
3. МРТ при истечении ликвора в височной кости:
• Т2 ВИ:
о Жидкость в СУ-сосцевидном отростке, дефект крыши ± цефалоцеле:
- Менингоцеле (ЦСЖ) или энцефалоцеле (головной мозг)
о Тракционная энцефаломаляция соседних отделов головного мозга из-за выбухания в дефект кости - частая находка
• Т1 ВИ С+:
о Невыраженное контрастирование твердой мозговой оболочки в области дефекта кости типично даже в отсутствие инфекции/менингита
4. Рекомендации по визуализации:
• Лучший метод визуализации:
о КТ высокого разрешения височных костей без КУ
• Выбор протокола:
о Аксиальная МСКТ (≤1 мм); корональные реформации
о Поскольку возможны множественные дефекты, в зону сканирования необходимо включить все околоносовые пазухи и обе височные кости:
- Множественные дефекты типичны для пациентов с травмой и ИВГ
о Т2 сильновзвешенные последовательности (мультипланарные, особенно корональные): лучший вариант для визуализации сопутствующего цефалоцеле
о Редко- КТ-цистернография при норме на КТ или множественных костных дефектах, которые могли бы быть источником ликвореи
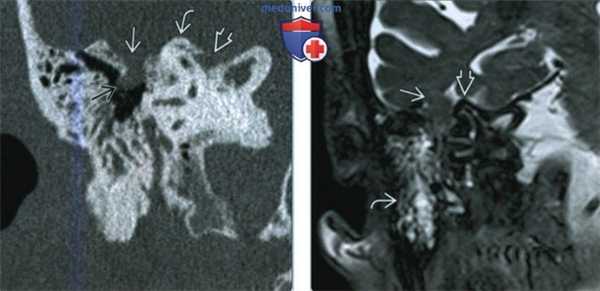
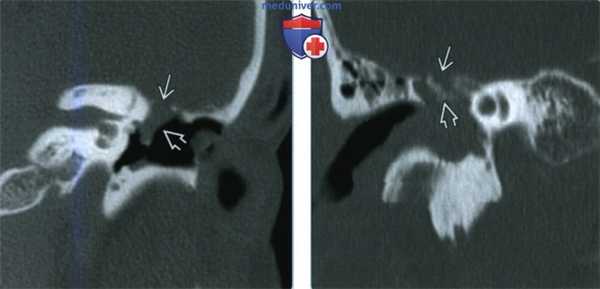
(Слева) При корональной КТ правой височной кости в костном окне у пациента 80 лет с внезапной ликвореей визуализируются два дефекта с обеих сторон от дугообразного возвышения: в области крыши снаружи и с внутренней стороны в пирамиде.
(Справа) При корональной МРТ Т2 ВИ FS у этого же пациента видно, что дефект снаружи от дугообразного возвышения сочетается с энцефалоцеле, содержащим нижнюю борозду височной доли. Обратите внимание на ликвор с гиперинтенсивным сигналом в ячейках сосцевидного отростка.
в) Дифференциальная диагностика истечения ликвора в височной кости:
1. Ринорея:
• Вазомоторный ринит, посттравматическая вегетативная дисфункция может имитировать истечение ЦСЖ
2. Оторея:
• Средний отит с перфорацией БП, наружный отит, инородное тело наружного слухового канала могут имитировать ликворею
г) Патология. Общая характеристика:
• Этиология:
о Травматическая: в большинстве случаев интратемпоральная ликворея обусловлена травмой (ДТП, огнестрельные ранения)
о Дефекты крыши барабанной полости встречаются все чаще из-за роста распространенности ожирения и ИВГ
о Врожденная: мальформация ВУ + перилимфатический свищ
1. Проявления:
• Типичные признаки/симптомы:
о Истечение водянистой жидкости из носа или ИСК
• Другие признаки/симптомы:
о Лабораторные тесты на ЦСЖ: бета-2-трансферрин = белок, обнаруживаемый в ЦСЖ; новейший анализ на белок β-trace (простагландин D-синтаза):
- Достоверный тест; необходимо лишь несколько капель жидкости
о Восходящий менингит сейчас встречается реже из-за раннего распознавания и визуализации после травмы
о Посттравматические изменения:
- Кондуктивная или нейросенсорная тугоухость, головокружение, парез ЧН VII (повреждения височной кости)
2. Демография:
• Эпидемиология:
о У 2-9% пациентов с травмами головы наблюдается ликворея
о Женщина среднего возраста, страдающая ожирением и ИВГ
3. Течение и прогноз:
• Посттравматическая ликворея: до 85% случаев самостоятельно разрешается за семь дней; почти во всех случаях - за 6 месяцев
• ИВГ: может потребоваться закрытие дефекта в основании черепа, лечение при повышенном внутричерепном давлении, снижение веса
4. Лечение:
• Постравматическая ликворея: постельный режим, люмбальный дренаж
• ИВГ: доступ через среднюю черепную ямку или сосцевидный отросток при утечке ЦСЖ в височной кости
1. Следует учесть:
• Височную кость как источник истечения ЦСЖ даже при ликворе из носа:
о ЦСЖ СУ → евстахиева труба → носоглотка
о Если бета-2-трансферрин положителен, ищите утечку ЦСЖ!
2. Рекомендации по отчетности:
• Крайне важно указать размер костного дефекта и наличие цефалоцеле
• У пациента с восходящим менингитом следует исключить эмпиему или абсцесс
ж) Список использованной литературы:
1. Brainard L et al: Association of benign intracranial hypertension and spontaneous encephalocele with cerebrospinal fluid leak. Otol Neurotol. 33(9): 1621-4, 2012
2. Patel A et al: Management of temporal bone trauma. Craniomaxillofac Trauma Reconstr. 3(2):105-13, 2010
1. Аббревиатура:
• Венозная мальформация лицевого нерва (ВМЛН)
2. Синонимы:
• Гемангиома/оссифицирующая гемангиома лицевого нерва:
о Устаревшие названия ВМЛН
3. Определение:
• ВМЛН: доброкачественное поражение, расположенное возле интратемпорального сегмента лицевого нерва в области ямки коленчатого ганглия
1. Общая характеристика:
• Лучший диагностический критерий:
о Поражение с гиперденсным матриксом в виде «пчелиных сот» в области ямки коленчатого ганглия (КТ в костном окне)
о Поражение в области коленчатого ганглия с накоплением контраста, неровными краями на МРТ Т1 С+
• Локализация:
о Область ямки коленчатого ганглия >> внутренний слуховой канал (ВСК)
• Размер:
о От 2 мм до 2 см
о Небольшой при появлении симптоматики, часто • Морфология:
о Типичны неправильные края, выглядящие инвазивными
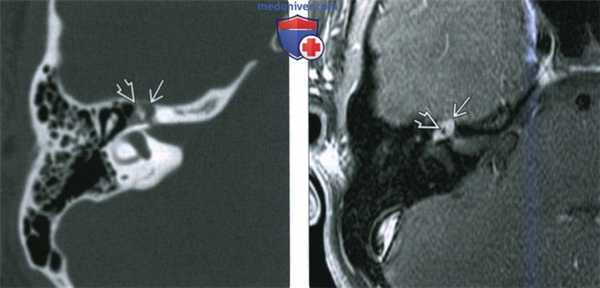
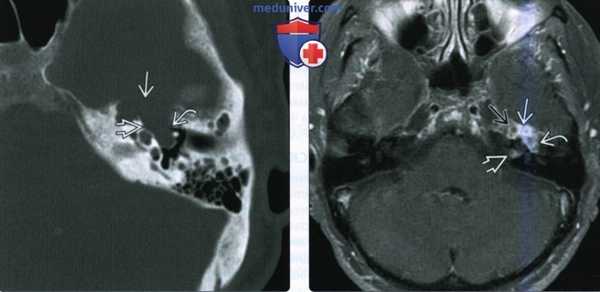
(Слева) При аксиальной КТ в костном окне у пациента с правосторонним параличом лицевого нерва визуализируется маленькая ВМЛН в ямке коленчатого ганглия. Обратите внимание на точечные костные очаги в структуре, которые позволяют отличить ВМЛН от шванномы лицевого нерва, которая также возникает преимущественно в ямке коленчатого ганглия.
(Справа) При аксиальной МРТ Т1 С+ FS у этого же пациента определяется ВМЛН, накапливающая контраст, в области коленчатого ганглия. Область точечных кальцинатов выглядит как гипоинтенсивный фокус.
2. КТ при венозной мальформации лицевого нерва в височной кости:
• КТ в костном окне:
о Плохо отграниченное поражение в ямке коленчатого ганглия
о Большие поражения: воздействие на прилежащие отделы височной кости:
- Переднемедиальные отделы: ямка коленчатого ганглия
- Лабиринтный сегмент ЧН VII → ВСК:
Очаг поражения в виде гантели
о Аморфные изменения костей («пчелиные соты»): отличительный признак:
- 50% всех поражений
- 100% поражений большого размера
о Возможны точечные очаги высокой плотности
3. МРТ при венозной мальформации лицевого нерва в височной кости:
• Т1 ВИ:
о Поражение со смешанной интенсивностью сигнала с очагами низкой интенсивности в матриксе (остеогенный матрикс)
• Т2 ВИ:
о Гиперинтенсивное поражение с очагами низкой интенсивности в матриксе
• FLAIR:
о Поражение со смешанным промежуточным и гиперинтенсивным сигналом
• Т1 ВИ С+:
о Интенсивное контрастирование является правилом
о Периневральное распространение от коленчатого ганглия:
- Кзади и латерально вдоль барабанного сегмента ЧН VII
- Кзади и медиально вдоль лабиринтного сегмента ЧН VII → ВСК:
Возможны изменения в виде «гантели»
о ВМЛН в области дна ВСК полностью имитирует вестибулярную шванному:
- Овоидное, хорошо отграниченное, контрастирующееся образование в ВСК
- Гипоинтенсивные очаги позволяют отличить ВМЛН от вестибулярной шванномы
4. Рекомендации по визуализации:
• Лучший метод визуализации:
о Лучевая диагностика дисфункции ЧН VII (парез лицевого нерва) или ЧН VIII (тугоухость)
о Стартовый метод: тонкосрезовая МРТ (Т1 С+) с фокусом на ММУ-ВСК-внутреннее ухо
о При отрицательных результатах МРТ или сомнительных данных (область контрастного усиления по ходу интратемпорального ЧН VII) рекомендуется КТ височных костей:
- КТ в костном окне: маленькая ВМЛН в ямке коленчатого ганглия
- Тщательно исследуйте канал ЧН VII в височной кости на предмет 1-2 мм ВМЛН
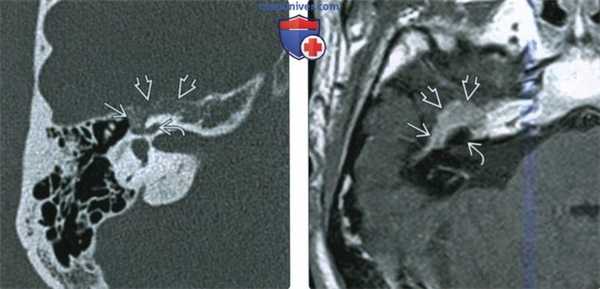
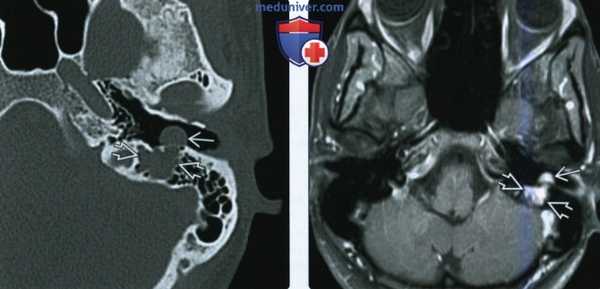
(Слева) При аксиальной КТ правой височной кости определяется среднеразмерная ВМЛН в ямке коленчатого ганглия, распространяющаяся вдоль передневнутренней поверхности височной кости ВМЛН имеет типичную форму полумесяца, огибающего улитку с внутренней стороны на передней поверхности височной кости.
(Справа) При аксиальной МРТ Т1С+ у этого же пациента определяется диффузное контрастное усиление ВМЛН в ямке коленчатого ганглия, огибающее улитку вдоль передневнутренней поверхности височной кости.
в) Дифференциальная диагностика венозной мальформации лицевого нерва в височной кости:
1. Нормальное контрастирование интратемпорального лицевого нерва:
• Клиническая картина: нет симптоматики
• Визуализация: нормальное КУ коленчатого ганглия, переднего барабанного и/или сосцевидного сегментов ЧН VII на МРТ Т1 С+
• Комментарий: изредка принимается за патологические изменения лицевого нерва
2. Шваннома лицевого нерва в височной кости:
• Клиническая картина: тугоухость ± постепенное развитие паралича ЧH VII
• Визуализация: вытянутое контрастирующееся образование (МРТ Т1 С+) и расширение канала ЧН VII с ровными краями (КТ в костном окне)
• Комментарий: чаще всего находится в коленчатом ганглии, напоминая ВМЛН
3. Паралич Белла:
• Клиническая картина: острое возникновение периферического паралича ЧН VII
• Визуализация: выраженное контрастное усиление всего интратемпорального ЧН VII или его большей части на МРТ Т1 С+:
о В ВСК часто обнаруживается контрастное усиление в виде «хохолка»
• Комментарий: очаговое образование отсутствует; КТ в костном окне: норма
4. Периневральная паротидная злокачественная опухоль интратемпорального ЧН VII:
• Клиническая картина: злокачественная опухоль околоушной железы в анамнезе, пальпируемая или субклиническая
• Визуализация: инвазивная опухоль околоушной железы при МРТ Т1 С+:
о Заполненное тканью шилососцевидное отверстие
о Увеличение и контрастное усиление ЧН VII от дистальных до проксимальных отделов
о Возможно поражение ЧН VII до ММУ-ВСК
о Также вероятна инвазия ячеек сосцевидного отростка
• Комментарий: продолженная линейная структура, отличная от фокальной ВМЛН
5. Врожденная холестеатома в интратемпоральном канале ЧН VII:
• Клиническая картина: бессосудистое образование за интактной барабанной перепонкой
• Визуализация: неконтрастирующееся образование среднего уха, идущее по ходу канала ЧН VII на МРТ Т1 С+
• Комментарий: поражение канала лицевого нерва при этой патологии происходит редко
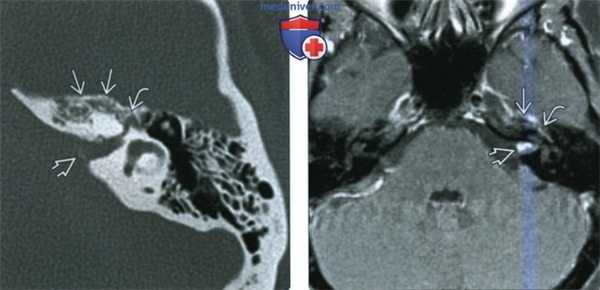
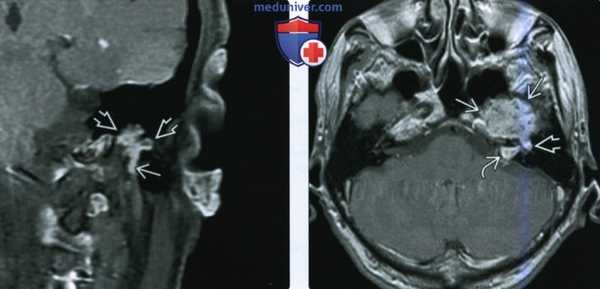
(Слева) При аксиальной КТ в костном окне в передневнутренних отделах височной кости и в кости вокруг ямки коленчатого ганглия определяется ВМЛН. В ВСК также визуализируются едва различимые очаги высокой плотности.
(Справа) При аксиальной MPT Т1 C+ FS y этого же пациента в передневнутренних отделах височной кости вокруг коленчатого ганглия и в ВСК определяется венозная мальформация, накапливающая контраст. Часть ВМЛН в ВСК обусловлена распространением вдоль лабиринтного сегмента ЧН VII (не показан).
1. Общая характеристика:
• Этиология:
о Доброкачественная врожденная венозная мальформация, возникающая в области анастомозов между питающими артериями в височной кости
2. Стадирование, классификация венозной мальформации лицевого нерва в височной кости:
• Классификация сосудистых поражений, основанная на клинических, гистопатологических и цитологических признаках, предложена Малликеном и Гловацким (Mulliken, Glowacki) в 1982 году:
о Термин мальформация используется для нарушений сосудистого морфогенеза, возникающих внутриутробно и сохраняющихся после рождения
о Термин гемангиома зарезервирован для доброкачественных сосудистых опухолей, возникающих при клеточной гиперплазии
3. Макроскопические и хирургические особенности:
• Образование с большим количеством сосудов без крупных питающих артерий
4. Микроскопия:
• Г-Э: неинкапсулированная венозная мальформация, образованная расширенными сосудистыми каналами различного размера:
о Значительно расширенные сосудистые каналы, покрытые тонкими гладкомышечными оболочками без выраженной эластичной пластинки
о Плоские эндотелиальные клетки с минимумом митозов
• Венозная мальформация = низкопотоковое образование
• Оссифицирующий тип: наличие спикул пластинчатой кости:
о При наличии: оссифицирующая венозная мальформация
• Для диагностики венозной мальформации крайне важны иммуногистохимические маркеры:
о Отрицательная окраска эндотелиальной выстилки сосудистых каналов на маркеры, связанные с гемангиомой (антигены GLUT1 и LeY)
о Венозная и лимфатическая эндотелиальная дифференцировка:
- Отрицательная окраска на подопланин с использованием антитела D2-40 подтверждает отсутствие лимфатической дифференцировки
1. Проявления:
• Типичные признаки/симптомы:
о Ранний периферический паралич ЧН VII при ВМЛН в височной кости:
- Из-за близости ВМЛН к ЧН VII
- Паралич ЧН VII обычно возникает остро; может быть медленно прогрессирующим или преходящим
- Внимание: может описываться как «атипичный паралич Белла»
о Венозная мальформация лицевого нерва в ВСК:
- Нейросенсорная тугоухость может быть наиболее выраженным симптомом
- При поражении ВСК и симптомах поражения ЧН VII предполагайте ВМЛН
• Другие признаки/симптомы:
о Гемифациальный спазм может прогрессировать до паралича ЧН VII
2. Демография:
• Возраст:
о Широко варьирует; обычно у взрослых
• Эпидемиология:
о Редкая патология:
- 0,7% всех поражений височных костей
о Встречается немного реже, чем шваннома ЧН VII
3. Течение и прогноз:
• ВМЛН-медленно растущее образование:
о Пропорциональный рост (норма)
о Непропорциональный рост в ответ на инфекцию, травму, гормональные влияния, или прогрессирующие гемодинамические воздействия
• Прогноз зависит от размера на момент диагностики, тяжести и длительности паралича ЧН VII до операции
• После операции функция ЧН VII редко восстанавливается полностью
4. Лечение:
• Операция выполняется как можно скорее:
о Итоговая функция лицевого нерва зависит от длительности дефицита ЧН VII до операции
• Альтернативные вмешательства:
о Доступ через среднюю черепную ямку (СЧЯ) при поражениях, ограниченных ямкой коленчатого ганглия
о СЧЯ-трансмастоидальный доступ при поражении ямки коленчатого ганглия и барабанного сегмента ЧН VII
• Маленькие ВМЛН-экстраневральные:
о Цель - резекция с сохранением функции ЧН VII:
- Даже при маленьких поражениях достигается редко
• Большие ВМЛН с инвазией лицевого нерва:
о Сегментарная резекция лицевого нерва
о С последующим швом ЧН VII или с использованием трансплантата
о Выполняется при необходимости, означает худший прогноз
1. Следует учесть:
• ВМЛН малых размеров проявляется дисфункцией ЧН VII:
о Следовательно, для сохранения ЧН VII нужно как можно раньше удалить ВМЛН; рентгенолог должен выявить едва заметные поражения
о Внимание: маленькие ВМЛН могут быть едва различимы на MPT Т1 С+:
- Смело используйте КТ при отрицательных или неоднозначных результатах МРТ
2. Советы по интерпретации изображений:
• Плохо отграниченное поражение, С+, в ямке коленчатого ганглия на фоне паралича ЧН VII чаще всего является ВМЛН
Венозная мальформация - симптомы и лечение
Что такое венозная мальформация? Причины возникновения, диагностику и методы лечения разберем в статье доктора Густелёва Юрия Александровича, флеболога со стажем в 17 лет.
Над статьей доктора Густелёва Юрия Александровича работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Венозная мальформация — это врождённая аномалия или порок развития венозной системы, которая выражается в нарушении строения сосудистой сетки. Патология встречается редко, при этом включает множество различных форм.
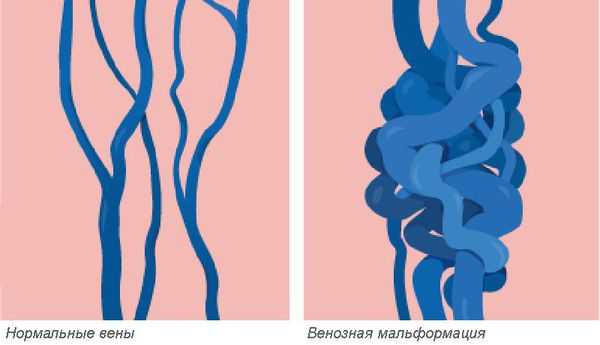
Венозные мальформации считаются одними из самых сложных в лечении врождённых пороков развития сосудов. Заболеваемость оценивается приблизительно в 1-2 случая на 10 000 новорождённых. Патологию одинаково часто выявляют как у женщин, так и у мужчин. Более 90 % венозных мальформаций возникают спонтанно без явных причин в виде локализованных поражений. Мальформации в нескольких разных местах наблюдаются у пациентов с редкими наследственными формами заболевания. К ним относятся кожно-слизистая венозная мальформация и гломувенозная мальформация, а также две чрезвычайно редкие формы: многоочаговая венозная мальформация и невус по типу синего резинового пузыря (синдрома Бина) [1] [2] .
Венозные мальформации возникают как результат врождённых и генетических ошибок в развитии гладкомышечного слоя вен, которые приводят к расширению и нарушению функции венозной сети. Как правило, венозные мальформации диагностируются уже при рождении, а их рост усиливается с развитием ребёнка. Но бывает, что клинически очевидные признаки могут появиться позже. Заболевание прогрессирует медленно (в течение десятков лет). Пубертатный период и половое созревание иногда ускоряют развитие венозных мальформаций, особенно при внутримышечной локализации. В зависимости от расположения и распространённости патологического процесса симптомы венозных мальформаций различны. Они включают боль, кровотечение, косметический дефект и функциональные нарушения, способные значительно ухудшить качество жизни, привести к осложнениям, инвалидности и летальному исходу [4] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы венозной мальформации
Венозные мальформации развиваются главным образом в коже, подкожной клетчатке или слизистых оболочках, хотя могут поражать любые ткани, включая мышцы, суставы, внутренние органы и центральную нервную систему. Приблизительно 40 % венозных мальформаций возникает на конечностях, 20 % на туловище и 40 % в шейно-лицевой области. Подавляющее большинство из них расположено в одном очаге. Только 1 % локализуется в нескольких очагах, вовлекая в патологический процесс сразу кожные покровы и внутренние органы [8] .
Венозные мальформации обычно покрывают мягкие податливые подкожные образования и проявляются как изменение цвета кожи от светлого до тёмно-синего оттенка. Клинические проявления могут сильно варьировать в зависимости от размера, локализации и степени сдавливания соседних органов. Шейно-лицевые венозные мальформации могут приводить к обезображиванию, асимметрии лица, смещению глазных яблок или нарушению прикуса [11] .
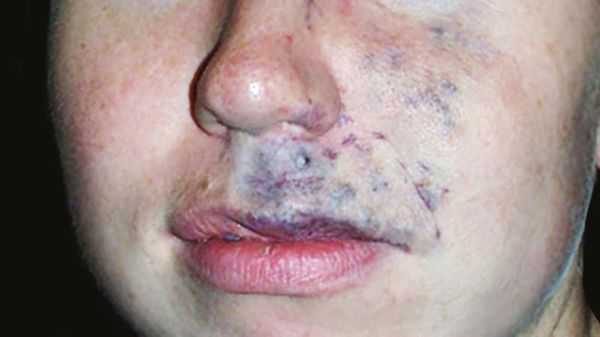
Частой жалобой пациентов является боль, которая связана с поражением суставов, сухожилий или мышц. Она может усиливаться в период полового созревания и при интенсивных физических нагрузках или менструации. Болевой синдром сильнее выражен в утренние часы, по-видимому, из-за застойных явлений и отёка [1] .
Венозные мальформации в височной мышце часто приводят к мигрени. Поражение полости рта, в том числе языка, вызывает затруднение речи и жевания. Венозные мальформации, развивающиеся в конечностях, становятся причиной мышечной слабости, изменения длины конечностей и их недоразвития [15] .
У ряда пациентов с венозными мальформациями наблюдается варикозное расширение поверхностных вен, особенно часто при локализации на конечностях. Обычно это характерно для обширных поражений [6] .
Патогенез венозной мальформации
Возникновение венозных мальформаций связано с генетическими нарушениями. Лабораторные исследования выявляют мутации в генах, отвечающих за развитие внутренней и мышечной оболочки венозных сосудов. Некоторые виды мутаций передаются по наследству [3] . Генетические нарушения приводят к локализованным дефектам развития сосудов во время васкулогенеза и особенно при ангиогенезе. Васкулогенез — первая стадия образования кровеносных сосудов в эмбриональный период. Определяется как рост сосудов из эмбриональных клеток. В ходе васкулогенеза предшественники эндотелиальных клеток (ангиобласты) мигрируют и дифференцируются, образуя однослойные капилляры. При дальнейшем ангиогенезе сеть капилляров удлиняется и расширяется [16] .
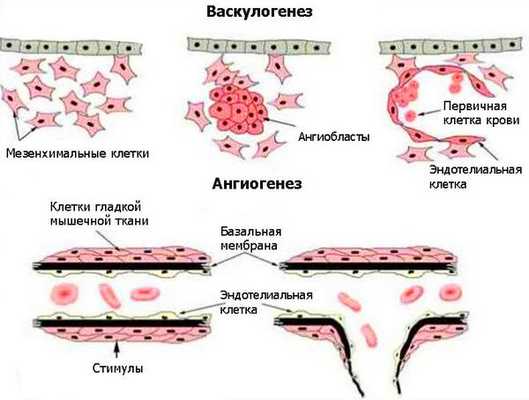
Патогенез сосудистых мальформаций сложен и до конца не изучен. Заболевание до сих пор остаётся одной из загадок современной медицины.
Венозные мальформации — это сборная группа различных заболеваний. Общее у них только то, что развиваются они из венозной ткани. В связи с этим стадии каждого вида этой патологии различны, но все заболевания характеризуются медленным течением. Развитие венозных мальформаций крайне вариабельно и зависит от множества факторов: объёма и скорости разрастания вен, их локализации, степени проникновения в окружающие ткани и органы, сопутствующих заболеваний [14] .
Классификация и стадии развития венозной мальформации
Выделяют следующие виды венозных мальформаций:
- мальформации слизистых оболочек;
- мультифокальные;
- гломовенозные;
- смешанные;
- синдромальные.
Венозные мальформации слизистых оболочек — это редкий тип порока развития вен наследственного характера. Они выглядят как множественные небольшие поверхностные очаги различных оттенков синего цвета, которые легко сжимаются. В поражение вовлекаются кожа и слизистая оболочка полости рта, реже — мышцы.
Мультифокальные (располагающиеся в разных местах) венозные мальформации также проявляются на слизистых оболочках, но не относятся к наследственным заболеваниям. Они обычно представлены в виде небольших, приподнятых, множественных поражений различных оттенков синего цвета в шейно-лицевой области, прорастающих в кожу и слизистую оболочку рта, а иногда в подкожные ткани и скелетные мышцы.
Гломовенозные мальформации (от лат. glomus — клубок, клубочек; venosus — венозный; "венозный клубок") характеризуются недоразвитием клеток гладких мышц, окружающих извитые венозные каналы. По виду они напоминают булыжник, с небольшим утолщением кожи тёмно-синего или пурпурного цвета, с множественными поражениями различного размера. Часто располагаются на конечностях и затрагивают в основном кожные покровы. Реже поражают слизистую оболочку и никогда не проникают глубоко в мышцы.
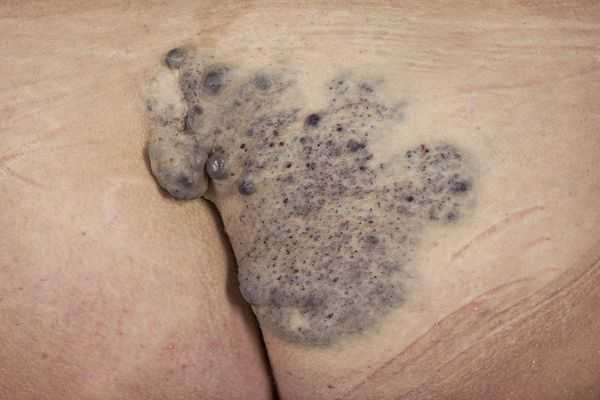
Венозные мальформации могут возникать и в сочетании с другими сосудистыми мальформациями, такими как капиллярно-венозные мальформации и капиллярно-лимфатические венозные мальформации.
Синдромальные венозные мальформации — различные врождённые заболевания с характерной клинической картиной. К ним относятся невус по типу синего резинового пузыря (синдрома Бина), синдромы Маффуччи и Клиппеля-Треноне.
Синдрома Бина — редкое врождённое заболевание с многочисленными рассеянными венозными мальформациями на коже и внутренних органах. У пациентов при рождении часто наблюдается "главное" поражение, которое со временем разрастается, поражает кожу, мягкие ткани и желудочно-кишечный тракт.
Синдром Маффуччи — это редкий ненаследственный генетический синдром, характеризующийся множественными хрящевидными доброкачественными опухолями, поверхностными и подкожными веретенообразными гемангиомами на конечностях.
Синдром Клиппеля — Треноне — редкое врождённое заболевание, проявляющееся варикозным расширением вен и увеличением объёма конечностей [2] [3] .
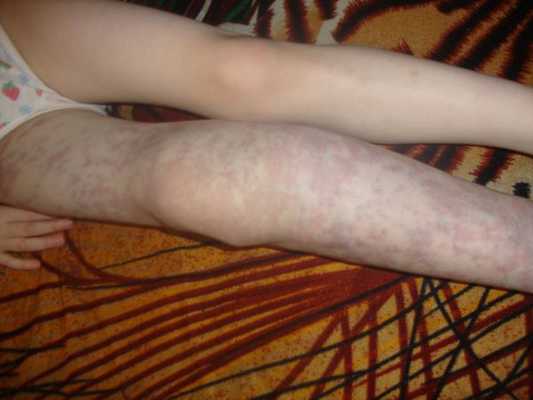
Осложнения венозной мальформации
К часто встречающимся осложнениям венозных мальформаций относят:
- трофические нарушения, в том числе открытые язвы;
- переломы костей;
- тромбозы;
- кровотечения;
- анемию;
- сдавление окружающих тканей и органов;
- нарушение функции внутренних органов и конечностей;
- косметические дефекты [13] .
Тромбоз при венозных мальформациях проявляется во вздутии, уплотнении и боли в поражённых областях. Однако венозные мальформации редко приводят к отрыву тромба, поскольку тромбированные сосуды отделены от основной венозной системы. Длительно существующие тромбы могут кальцинироваться. В результате образуются округлые тромбы (флеболиты или "венозные камни"), которые прощупываются или определяются на глаз [10] .
Медленный ток крови через расширенные и извитые сосуды приводит не только к застою крови, нарушению свёртывания и образованию тромбов, но и к повышенному кровотечению. Это расстройство называется локализованной внутрисосудистой коагулопатией. Оно встречается примерно у 42 % пациентов с венозными мальформациями, особенно часто при больших поражениях. Тяжесть патологии зависит от размеров и проявляется в повышении уровня D-димера (белка, результата распада фибрина в процессе растворения кровяных сгустков) в крови, снижении уровня фибриногена и низком уровне тромбоцитов. Тяжёлые формы этого нарушения свёртываемости крови могут прогрессировать и усиливать кровотечение во время хирургических вмешательств [4] . Причина кровотечений во всех случаях — нарушение целостности стенки сосуда.
Некоторые венозные мальформации могут быть крайне опасными из-за распространения на жизненно важных органах. Глубокие ротоглоточные мальформации сдавливают и смещают верхние дыхательные пути, вызывая храп и апноэ во сне. Также они могут привести к нарушениям жевательной, речевой функций и акта глотания. Венозные мальформации, поражающие желудочно-кишечный или мочеполовой тракт, часто вызывают кровотечения и хроническую анемию [11] .
Трофические нарушения развиваются более чем в 30 % случаев, а открытые трофические язвы наблюдаются у 5 % пациентов. Эти язвы часто болезненны и могут приводить к кровотечениям, инфекции и рубцеванию [6] .
Некоторые виды редких форм венозных мальформаций, например синдром Маффуччи, сопровождаются повышенным риском развития рака. Синдром Маффуччи в 20 % случаев связан со множеством злокачественных, как правило, мезенхимальных опухолей. Чаще возникает хондросаркома, реже — с ангиосаркома, лимфангиосаркома, остеосаркома и фибросаркома [5] .
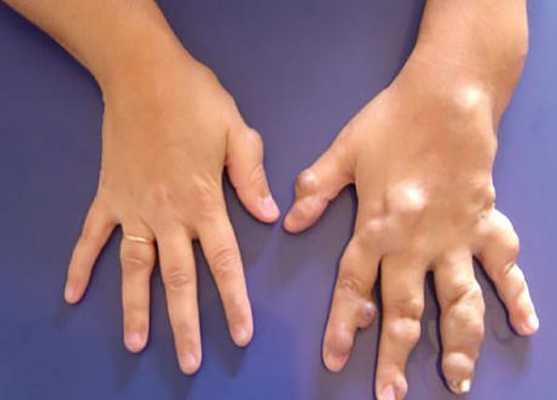
Диагностика венозной мальформации
Венозная мальформация проявляется изменением цвета кожи от светло-синего до синего оттенка и мягкими образованиями в подкожной клетчатке, присутствующими с рождения или раннего детства. Дополнительным ключом к постановке диагноза являются медленное развитие в течение жизни или резкое разрастание, которое вызвано половым созреванием, травмой, физическими нагрузками или периодами менструаций. В связи с наследственным характером заболевания важен сбор семейного анамнеза [2] [3] .
Клинический диагноз основывается на визуализации очага поражения и данных физикального обследования:
- общие признаки венозных мальформаций варьируются от небольших варикозно расширенных вен до обширных поражений лица, конечностей или туловища;
- при сжатии эти вены опорожняются, а также они менее заметны в вертикальном положении;
- при напряжении, например плаче или физических упражнениях, вены увеличиваются;
- вследствие медленного тока крови при пальпации не ощущается дрожание, а при аускультации ("выслушивании") не слышно шума [8] .
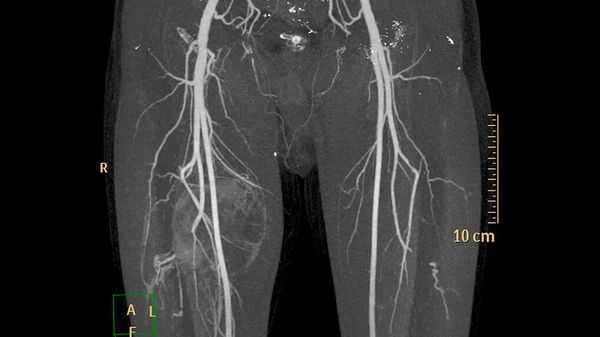
Дополнительные методы обследования для выявления поверхностных и локализованных поражений, как правило, не требуются. В случае же обширного распространения при первоначальной диагностике, для оценки костной ткани и при планировании лечения применяют методы визуализации:
- ультразвуковое исследование (УЗИ) и магнитно-резонансную томографию (МРТ) для первоначальной диагностики [12] ;
- рентгенографию для обнаружения типичных для венозных мальформаций флеболитов;
- компьютерную томографию (КТ) для оценки костной ткани;
- рентгеноконтрастную флебографию (введение в просвет вен рентгеноконтрастного вещества) для планирования лечения [7] .
У пациентов с подозрением на венозную трансформацию и тромбозом в анамнезе или без такового обнаруживается повышенный уровень D-димера в крови (выше предельного референсного значения – 0,55 мкг FEU/мл). D-димер позволяет определить нарушения в свёртывающей системе. Его уровень также помогает дифференцировать различные варианты венозных мальформаций и отличать их от других сосудистых аномалий [4] .
Лечение венозной мальформации
В лечении пациентов с венозными мальформациями участвует нескольких специалистов:
- дерматолог;
- сосудистый хирург;
- пластический хирург;
- гематолог;
- ортопед.
Пациенты с небольшими очагами и незначительной симптоматикой зачастую в лечении не нуждаются. Терапия показана при косметических дефектах, функциональных нарушениях и болевом синдроме [2] [3] .
Лечение должно быть индивидуальным с учётом расположения венозных мальформаций и особенностей эстетических проблем.
Основными методами коррекции заболевания служат:
- компрессионная терапия;
- склеротерапия;
- хирургическая операция [6] .
Специальный компрессионный трикотаж показан при симптоматических и обширных венозных мальформациях на конечностях для уменьшения боли и риска тромбоза.
При сохранении, несмотря на компрессию, болевого синдрома применяют нестероидные противовоспалительные препараты. При выраженных нарушениях свёртывания крови к терапевтической схеме добавляют антикоагулянты — вещества, разжижающие кровь [14] .
Склеротерапия — инъекции специальных веществ в просвет изменённых вен для их "склеивания", предпочтительный вариант лечения венозных мальформаций. Лечение помогает уменьшить объём образования перед операцией. Перед инъекцией склерозирующего препарата для оценки состояния венозных каналов выполняют рентгенологическое исследование (флебографию) [12] .
Хирургическое лечение проводят как для удаления небольших венозных мальформаций, так и при обширных поражениях. Оперативные методы, кроме простого иссечения, включают сложные пластические вмешательства — пересадку кожных и фасциально-мышечных лоскутов. В последнее время сосудистые хирурги стали практиковать метод эндовенозной лазерной облитерации (ЭВЛО). Он используется для лечения варикоза и уже продемонстрировал первые положительные результаты при "заваривании" венозных мальформаций лазером [5] .
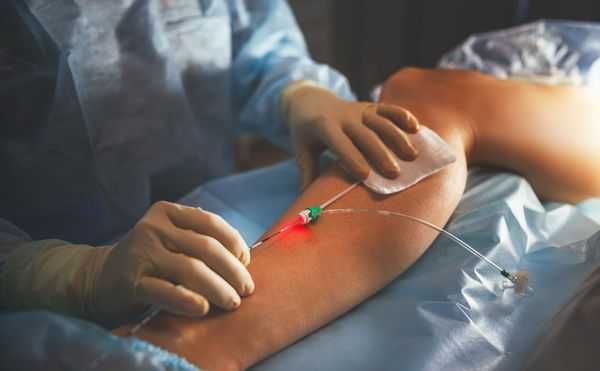
Новейшим методом консервативного лечения является таргетная терапия. Она состоит в применении иммунодепрессанта сиролимуса, подавляющего разрастание клеток тканей аномальной венозной сети [2] [3] .
Прогноз. Профилактика
Излечить заболевание полностью удаётся редко. Обычно пациенты возвращаются к лечащему врачу через 5-10 лет с признаками рецидива. Больным с обширными поражениями требуется регулярное лечение с сочетанием консервативных и хирургических методов [2] [3] .
Для качественной оценки отдалённых результатов лечения применяют следующие критерии:
- Хороший результат — полное устранение симптомов, признаков и расстройств функционального характера или выраженное их уменьшение. При этом не нарушены функции органов, тканей и конечностей.
- Удовлетворительный — незначительное улучшение симптомов и уменьшение функциональных нарушений.
- Неудовлетворительный — дальнейшее развитие симптомов, нарушение функций тканей и органов, ухудшение показателей оттока крови и появление в области венозных мальформаций очагов некроза.
Отечественные хирурги отмечают, что хорошие отдалённые результаты реже всего наблюдаются после операций на верхних и нижних конечностях [1] [2] .
Отсутствие показаний, а также невозможность консервативного или хирургического лечения требуют постоянного динамического наблюдения за состоянием пациентов для предотвращения развития осложнений [7] .
Заболевание носит врожденный характер, поэтому профилактические меры отсутствуют. Венозная мальформация до сих пор остаётся вызовом для медицины.
Неврит лицевого нерва - симптомы и лечение
Что такое неврит лицевого нерва? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кричевцова Валерия Леонидовича, невролога со стажем в 32 года.
Над статьей доктора Кричевцова Валерия Леонидовича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Неврит (невропатия) — это заболевание нервной системы, проявляющееся в нарушении функции нерва или определенной группы нервов.
В последние годы для обозначения синдромов поражения периферической нервной системы стали использовать греческое слово «pathos», что означает «страдание», а используемые ранее термины, например, «неврит», заменили на «невропатию», «радикулит» на «радикулопатию» и т. д. Если воспаляется несколько нервов, то это полиневропатия, если один нерв, то мононеврит. Когда причиной воспаления нервов является, например, диабет, говорят о диабетической полиневропатии, [1] а если инфекция, то об инфекционной полиневропатии (например герпес, дифтерия и т. д.); [2] если наследственный фактор, то это наследственная полиневропатия; если связанная с нарушением питания, например, злоупотреблением алкоголем, то алкогольная полиневропатия; если полиневропатия появилась на фоне сниженного иммунитета, то это идиопатическая полиневропатия и т. д. [3]
Многие типы периферической невропатии часто вызваны воздействием токсичных химических веществ, недоеданием, травмами и компрессией нервов, а также возникают как результат принятия определенных лекарств, например, препаратов для лечения рака и ВИЧ/СПИДа. [4]
В качестве примера рассмотрим такой распространенный вид невритов, как неврит лицевого нерва, называемый еще параличом Белла, частота встречаемости которого составляет 23 человека на 100 тыс., во всех возрастных группах независимо от пола. Средний возраст заболевших — 40 лет.
Чаще всего паралич лицевого нерва возникает в результате местного переохлаждения. Очагами инфекции нередко служат хронические процессы в полости рта, горла, уха. При остром отите поражение нерва вызывается периневральным отеком сосудистого происхождения. Но чаще паралич лицевого нерва вызывается вирусом herpes zoster в области наружного слухового прохода и барабанной перепонки. [5]
Неврит лицевого нерва развивается в результате:
- опухолевых процессов в мостомозжечковом углу и задней черепной ямке, височной кости, околоушной железе;
- черепно-мозговых травм;
- острого, хронического отита, мастоидита;
- инфекций — сифилиса, туберкулёза, болезни Лайма, ВИЧ-инфекций, малярии, дифтерии, тифа и др.;
- саркоидозов, коллагенозов, амилоидозов;
- синдрома Гийена–Барре;
- рассеянного склероза и многих других заболеваний.
- иногда развитие невропатии лицевого нерва наблюдается во время беременности на фоне нефропатии. [6]
Симптомы неврита
Для всех видов невропатий характерны признаки поражения периферической нервной системы:
- двигательные расстройства как результат поражения двигательных волокон;
- чувствительные расстройства как результат поражения чувствительных проводников;
- вегетативные расстройства, к которым приводит поражение вегетативных волокон. [7]
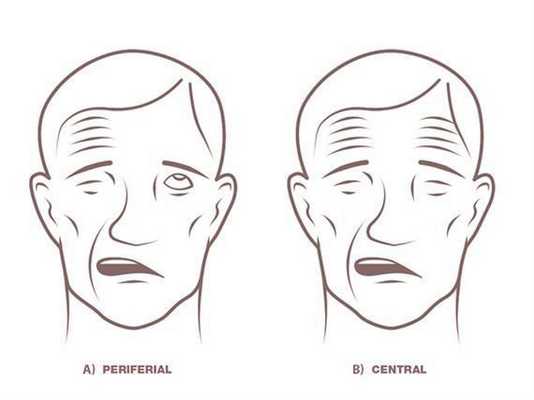
Если говорить конкретно о параличе лицевого нерва, то клиническая картина будет зависеть от того, какое место лицевого нерва по его длиннику поражено. Общие симптомы при любой локализации заключаются в параличе всей мимической мускулатуры лица: лобные складки, складки щеки исчезают, угол рта опущен, бровь приподнята к верху, глаз не закрывается веком, не моргает. Вследствие отсутствия движения век слезы не прогоняются к слезному каналу и выливаются наружу. Степень поражения лицевой мускулатуры бывает различной, от слабого пареза до паралича.

Патогенез неврита
Клиническое течение невропатий — это чаще хронический и длительный процесс, за некоторым исключением, когда на первый план выходят болевые синдромы или мышечная слабость, которые существенно нарушают качество жизни больного. Примерами острого процесса может быть дискогенный радикулит, неврит тройничного нерва, неврит лицевого нерва и др.
Неврит лицевого нерва отличается острым протеканием процесса, стремительно развивающейся слабостью мимических мышц, которая достигает максимума за несколько часов, реже — суток. Характеризуется слезотечением из-за слабости круговой мышцы глаза, иногда — сухостью глаза в результате того, что поражаются слезоотделительные волокна. У примерно 30% больных отмечается болезненная гиперчувствительность к звукам (гиперакузия), у половины — нарушается вкус на передних 2/3 языка с пораженной стороны. Общие симптомы (повышение температуры, слабость, потливость и др.) для неврита лицевого нерва нехарактерны. Кроме того, для этого заболевания не характерен медленно нарастающий парез мимических мышц (в течение недель или месяцев) — как правило, в таких случаях приходится говорить об опухолевой этиологии.
Некоторые исследователи (Лобзин В.С., 1963, 1980) расценивали паралич Белла как острое регионарное ишемическое заболевание лицевого нерва, требующее неотложной помощи. Было показано, что применение сосудорасширяющих и противоотечных препаратов в течение первых двух суток приводит к быстрому излечению. [7]
В пораженной мускулатуре в течение двух недель развивается изменение электровозбудимости, степень которой может быть различна, от легкого снижения до полной реакции перерождения. Поражение лицевого нерва обычно носит односторонний характер. Двустороннее поражение развивается одновременно или с промежутком в 1-2 дня, наблюдается редко.
Классификация и стадии развития неврита
I. Поражения нервных корешков, узлов, сплетений:
4. Травмы сплетений.
II. Множественные поражения корешков, нервов:
1. Инфекционно-аллергические полирадикулоневропатии.
2. Инфекционные полиневропатии.
4. Идиопатические и наследственные.
III. Поражения отдельных спинномозговых нервов:
1. Травматические мононевропатии;
2. Компрессионно-ишемические мононевропатии;
3. Воспалительные мононевропатии.
IV. Поражения черепных нервов:
1. Невропатия (невралгия, используется чаще) тройничного нерва;
2. Невропатия лицевого нерва;
3. Невропатия других черепных нервов.
V. Поражение вегетативных нервов:
1.Нарушения регуляции сосудов;
2.Нарушения регуляции мочеиспускания;
3.Нарушения регуляции моторики кишечники и т.д.
Невропатии черепных нервов:
(Классификация туннельных компрессионно-ишемических невропатий по Жулеву Н.М., Лобзину В.С. 1992 г.)
1.Туннельная компрессионно-ишемическая невропатия лицевого нерва. Паралич Белла неинфекционного происхождения, «идиопатический» паралич Белла.
2. Компрессионно-ишемическая невропатия — невралгия второй и третьей ветви тройничного нерва. Невралгия тройничного нерва туннельного происхождения.
3. Компрессионная невропатия-невралгия языкоглоточного нерва и блуждающего нервов.
Различают одно- и двусторонние поражения лицевого нерва; первичные идиопатические и вторичные в связи с воспалительными процессами в области костного канала височной кости.
Осложнения неврита
В целом острые невропатии, в отличие от хронических, достаточно хорошо лечатся, в легких случаях заканчиваются выздоровлением, в тяжелых — приобретают затяжное течение и зависят от патоанатомических изменений в нерве.
Неврит лицевого нерва нередко характеризуется контрактурами лицевой мускулатуры в качестве остаточных явлений. Патогенез их не ясен, возникают они не всегда. [5] На стороне контрактуры мимических мышц обнаруживаются сужение глазной щели, большая выраженность носогубной складки в покое, спонтанные гиперкинезы в области подбородка, спастические сокращения век, лицевые синкенезии, остаточный парез мимических мышц, у которых отмечается резко повышенная механическая возбудимость. Иногда наблюдается слезотечение. Синкенезии бывают разные, но чаще можно заметить:
- Веко-лобную;
- Веко-губную;
- Лобно-губную. [7]
Контрактуры усиливаются за счет отрицательных эмоций, физического и умственного напряжения, охлаждения и уменьшаются в состоянии общего комфорта, особенно благотворен при невропатиях сухой теплый климат. [3]
Диагностика неврита
Диагностика обычно не вызывает затруднений, так как клинические проявления паралича лицевой мускулатуры проявляют себя ярко и быстро.
Дифференциальную диагностику проводят с параличом лицевого нерва центрального генеза, болезнью Лайма (в этом случае необходима консультация инфекциониста), синдромом Рамсея-Ханта, синдромом Мелькерссона-Розенталя.
Если затронуты ядро или волокна внутри мозгового ствола, поражение лицевого нерва сопровождает центральный паралич или парез конечностей противоположной стороны (альтернирующий синдром Мийар-Гублера), иногда присоединяется поражение n. Abducentis (синдром Фовиля). Поражение n. facialis в месте выхода его из мозгового ствола обычно сочетается с поражением n. Vestibulocochlearis (глухота) и другими симптомами поражения мосто-мозжечкового угла. [7]
Диагностика невропатий включает ряд лабораторных и инструментальных исследований:
- общий анализ крови, общий анализ мочи;
- биохимический анализ крови (стандартный набор);
- анализ на сифилис, ВИЧ-инфекцию, болезнь Лайма;
- рентгенография органов грудной клетки для исключения саркоидоза, бруцеллёза;
- МРТ для исключения патологического процесса в стволе мозга или мостомозжечковом углу
- КТ для исключения патологии в области височной кости;
- электронейромиография позволяет подтвердить диагноз и оценить динамику заболевания;
- поясничная пункция с последующим исследованием спинномозговой жидкости для исключения нейроинфекции
Могут потребоваться консультации невролога, отоларинголога, инфекциониста и фтизиатра, если есть подозрение на саркоидоз или туберкулёз легких. [12]
Лечение неврита
Лечение должно носить экстренный характер и включать в себя:
- противовоспалительные препараты (преднизолон);
- противоотечные (магнезия);
- сосудистые (эуфиллин);
- витамины группы В;
- антиагреганты (гепарин). [9]
С учётом того, что в возникновении заболевания может участвовать вирус простого герпеса, дополнительно к преднизолону назначают антивирусные препараты в высоких дозах, например, ацикловир по 200 мг 5 раз в день.
В случае выраженного и/или длительного болевого синдрома добавляют НПВП (вольтарен). С целью улучшения проводимости нерва добавляют нейромидин. При затяжном течении добавляют электростимуляцию, УВЧ, парафиновые аппликации, лечебную гимнастику, лицевой массаж. [8]
В последние годы одним из наиболее популярных направлений в лечении невритов становится китайская медицина, использующая, в частности, иглоукалывание, прижигание и специально подобранные комплексы лечебных трав. [8] Для лечения неврита лицевого нерва назначаются «теплые» и «острые» травы, используются определенные точки воздействия [9] .
На Западе ведутся активные исследования влияния марихуаны на интенсивность болевого синдрома при невритах. Так, многочисленные исследования продемонстрировали высокую эффективность каннабиса у тех пациентов, которым не помогали другие лекарства. Два основных каннабиноида, обнаруженные в каннабисе, тетрагидроканнабинол и каннабидиол, активируют два основных каннабиноидных рецептора эндоканнабиноидной системы в организме. Эти рецепторы регулируют высвобождение нейротрансмиттеров и иммунных клеток центральной нервной системы для управления уровнями боли. Однако назначение марихуаны для лечения болевого синдрома при невропатии сопряжено с рядом сложностей. Несмотря на то, что в краткосрочной перспективе она хорошо переносится, долгосрочные последствия психоактивных и нейрокогнитивных эффектов употребления марихуаны в лечебных целях остаются неизвестными. Клиницисты должны с осторожностью назначать ее пациентам, особенно с болевым синдромом неневропатического происхождения. [14]
Как правило, в отношении неврита лицевого нерва можно сделать благоприятный прогноз. В большинстве случаев заболевание заканчивается полным выздоровлением, функции мимических мышц полностью восстанавливаются, с сохранением минимальной резидуальной симптоматики в некоторых случаях. Часть больных восстанавливается не полностью, формируются контрактуры мимических мышц и патологические синкинезии. Благоприятный прогностический признак — диагностирование неполного паралича у пациента в течение недели. [5] [6] [7]
Пациентам, перенесшим неврит лицевого нерва, следует беречься от переохлаждений, инфекций, выполнить санацию ротовой полости, правильно питаться, вести здоровый образ жизни, особенно остерегаться рецидива с противоположной стороны. [5]
Читайте также:
- Добавочные мышцы сгибатели пальцев стопы на МРТ
- Вывод и применение уравнения Нернста
- Лечение острой сердечной недостаточности. Трансформация острой сердечной недостаточности.
- Ишемическая дисфункция левого желудочка. Метаболические нарушения ишемии миокарда
- Кровотечения при синдроме Элерса-Данло - диагностика, лечение
