Влияние алкоголя на нерв. Введение спирта в диафрагмальный нерв
Добавил пользователь Валентин П. Обновлено: 16.01.2026
Алкоголь прочно вошел в нашу жизнь - ни одно мало-мальски значимое событие, будь то день рождения или праздник по случаю окончания строительства дома, не обходится без бокала шампанского, бутылки вина или рюмки водки. И не важно, идет ли речь о торжестве на работе или в домашних условиях: алкоголь является обязательным атрибутом всех общественных мероприятий и торжеств. Тем, кто этого не приемлет, очень часто соболезнуют. В такой ситуации неудивительно, что Германия по потреблению алкоголя на душу населения занимает одно из ведущих мест в мире: из года в год здесь потребляется почти 12 миллиардов литров пива, более 1,5 миллиардов литров вина и примерно 500 миллионов литров крепких спиртных напитков, что составляет в итоге 1 миллиард литров чистого спирта в год (Bоdе, 2000).
В пересчете на каждого немца, включая грудных детей и стариков, это составляет в среднем 12 литров чистого алкоголя в год (Kupper, 1996a). С учетом фактического потребления спиртных напитков в немецком обществе, данная цифра возрастает до 20 литров на человека в год. Это соответствует среднему потреблению 43 граммов чистого алкоголя в день. С точки зрения здоровья нации такое "достижение" является для Германии весьма удручающим. Минимум 3% немецкого населения - это нуждающиеся в лечении хронические алкоголики. Согласно данным эпидемиологических исследований, алкоголики присутствуют во всех слоях населения. В частности, известно, что среди женщин служащие верхнего социального слоя потребляют в среднем на 50% больше алкоголя, чем представительницы нижнего социального слоя (Kupper, 1996b). Для лечащего врача это означает, что с этой проблемой нужно считаться.
Издержки, связанные с хроническим потреблением спиртных напитков, составляют в Германии примерно 3 миллиарда евро в год (Brecht, 1996). Эта сумма делает очевидным тот факт, что проблеме алкоголизма в будущем должно уделяться повышенное внимание в равной степени со стороны как врачей и органов здравоохранения, так и экономики.
4.2. Таковы последствия: алкогольное поражение нервов
Среди последствий алкоголизма следует назвать энцефалопатию Вернике (Wernicke) как проявление острого недостатка тиамина в центральной нервной системе. Наряду с этим наиболее распространенным последствием хронического алкоголизма в отношении неврологического статуса является алкогольная полиневропатия. Она встречается примерно у 20% хронических алкоголиков (Heimann, 1981). Наряду с сахарным диабетом алкоголь в западных индустриально-развитых странах - наиболее распространенная причина полиневропатии (Neundorfer, 1986).
Особенно часто алкогольная полиневропатия встречается у пациентов среднего возраста - между 40 и 60 годами жизни, однако все чаще она наблюдается также и у более молодых людей. У мужчин она возникает чаще, чем у женщин, - в соотношении 3:1 (Klemm, 1988).
Алкогольная невропатия формируется при длительном хроническом злоупотреблении алкоголем. Имеют место 2 различных патогенетических механизма. Вследствие неполноценного, обедненного витаминами питания и одновременного нарушения всасывания, обусловленного повреждением слизистой оболочки желудка, у алкоголиков отмечаются дефицит тиамина (Reiners, 2003). В нервах сначала происходит разрушение миелиновой оболочки при еще неповрежденном осевом цилиндре (аксоне). У таких пациентов наблюдаются нормальные параметры электромиографии (ЭМГ), но в то же время скорость прохождения нервного импульса отчетливо замедляется. Вторым типом поражения при алкогольной невропатии является первичная дегенерация аксонов. Она является последствием непосредственного токсического действия алкоголя на нервы. Скорость проведения по нерву у пациентов сохранена или слегка замедлена, с помощью ЭМГ выявляются признаки денервации затронутых мышц. Таким образом, при алкогольной невропатии развиваются двигательные расстройства, вплоть до парезов.
4.3. Клиническая картина при алкогольной полиневропатии
При алкогольной полиневропатии наблюдаются симптомы, частично схожие с симптомами диабетической невропатии. Но, в отличие от последней, при алкогольной полиневропатии чаще ощущаются спонтанные боли, преимущественно в области нижних конечностей. Кроме того, нередко возникают ночные судороги икроножных мышц. Иногда обнаруживается повышенная чувствительность при надавливании на нервы, близко прилежащие к поверхности, например, при прижатии Nervus peronaeus (нерв малоберцовый) к головке малоберцовой кости. На более поздних стадиях заболевания формируются большей или меньшей степени выраженности проявления паралича и нарушения восприятия положения. Расстройства распределяются в основном симметрично или слегка ассимметрично. Наряду с перечисленными изменениями, часто происходят нарушения вазомоторики, которые могут сопровождаться мраморностью, отеками и эритемой кожи. Для типичной картины алкогольной полиневропатии нехарактерно нарушение функции мочевого пузыря и вовлечение черепно-мозговых нервов (Langohr, 1 990; Neundorfer, 1981)
Рис. 7. Частота встречаемости клинических признаков невропатии у 78 хронических алкоголиков (изменено в сравнении с Langohr, 1990)
На рис.7 представлены данные о частоте встречаемости клинических признаков полиневропатии и мозжечковых симптомов у 78 хронических алкоголиков. Среди них также отмечались пациенты с параличом глазодвигательных мышц, хотя они не были выделены в отдельную группу. В таких случаях всегда следует предполагать наличие энцефалопатии Вернике. Что касается симптомов полиневропатии, то на передний план выступают нарушения чувствительности, расстройства рефлексов, а также атаксия в положении стоя и при ходьбе.
4.4. Диагностика: использование простых методов
Основу диагностики алкогольной полиневропатии в обычной практике и в клинике составляют данные анамнеза и результаты клинического обследования больного с использованием простых вспомогательных средств, таких как молоток для оценки рефлексов, исследовательная игла и градуированный камертон Rydel-Seiffer. Ослабление или утрата рефлекса ахиллова сухожилия считается одним из первых симптомов алкогольной полиневропатии. При помощи надавливания или использования иглы можно установить конкретные пораженные нервы. С помощью камертона можно произвести количественную оценку расстройств вибрационных ощущений (см. также главу 3).
В клинической практике необходимо руководствоваться следующим правилом: наличие алкогольной полиневропатии надо подозревать в том случае, если при длительном употреблении спиртных напитков существует как минимум один субъективный симптом и одна положительная клиническая проба, либо при проведении двух клинических проб обе положительны даже при отсутствии субъективных симптомов (Neundorfer, 1995). Основным терапевтическим положением является следующее: при безусловном требовании отказа пациента от приема алкоголя или, по меньшей мере, "контролируемого" его употребления (Rosenberg, 1 993; Korkel, 2002) врач может и должен проводить лечение уже имеющихся в наличии полиневропатических расстройств. При синдроме Вернике-Корсакова способность бенфотиамина проникать в спино-мозговую жидкость нередко даже спасает жизнь больного (Kamolz, 2002).
Влияние алкоголя на нерв. Введение спирта в диафрагмальный нерв
Экспериментальные исследования с целью изучения действия алкоголя на нерв производили еще в 1888 г. Питр и Вайяр. Они установили, что сначала подавляется чувствительная часть нерва, а при повышении концентрации алкоголя — двигательная. Гистологические исследования нерва показали, что алкоголь пропитывает нерв от места введения до дистального конца. Пропитываются спиртом также все анастомозы нерва.
Это обстоятельство и делает метод алкоголизации диафрагмального нерва значительно эффективнее других методов, имеющих целью создание временного паралича диафрагмы. По своему действию алкоголизация диафрагмального нерва может быть приравнена к френикоэкзерезу, имея перед последним явное преимущество, заключающееся в создании временного паралича диафрагмы.
В 1942 г. проф. М. Л. Боровский предложил новый метод операции на диафрагмальном нерве, заключающийся в том, что после перерезки нерва в его периферический конец вводится спирт. Основанием для предложения Боровского послужили данные, полученные Голубом в экспериментах на седалищном нерве и показавшие, что воздействием на периферический отрезок нерва можно изменить в лучшую сторону течение дистрофических процессов не только на стороне вмешательства, но и на противоположной стороне. В Областном туберкулезном институте проф. Шебанов произвел по методу Боровского свыше 150 операций.
Сравнивая эффективность искусственного паралича диафрагмы при различных методах его создания, Шебанов приходит к заключению, что френикотомию с последующей алкоголизацией периферического отрезка нерва следует признать наиболее эффективным вмешательством из всех операций на диафрагмальном нерве. Кроме того, Шебанов отмечает несомненно благоприятное действие этой операции на туберкулезный процесс в противоположном легком; по его мнению, это является важным преимуществом, так как позволяет расширить показания к оперативному вмешательству на диафрагмальном нерве.
Конечно, окончательные выводы о ценности этого метода делать еще преждевременно, ввиду недостаточности имеющегося материала. Необходимо дальнейшее накопление данных и изучение результатов операции.
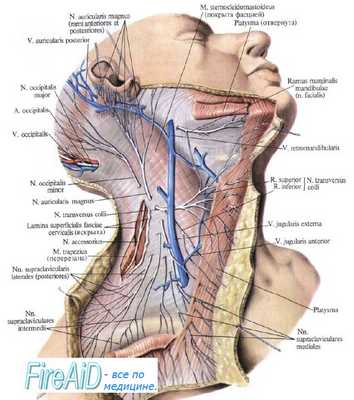
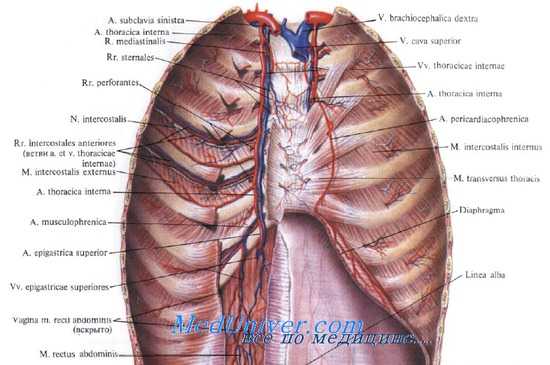
Для обнажения диафрагмального нерва предложено несколько разрезов, из которых наиболее употребительны продольный разрез по краю ключичной ножки m. sterno-cleido-mastoidei и поперечный разрез на полтора-два поперечных пальца выше ключицы. Большинство хирургов применяет поперечный разрез, который, теряясь в складках кожи, более выгоден в косметическом отношении.
Больной лежит на спине, голова максимально повернута в противоположную сторону. При таком положении головы хорошо выявляется ключичная ножка m. sterno-cleido-mastoidei, которая является главным ориентиром. Анестезируется кожа по ходу разреза 0,5% раствором новокаина.
Затем продвигают длинную иглу под ключичную ножку по направлению к передней лестничной мышце, на которой располагается диафрагмальный нерв, и вводят туда 5—8 см3 0,5% раствора новокаина. После этого вводят 3—5 см3 раствора в подкожную клетчатку. Всего для анестезии применяется 10—15 см3 раствора новокаина. Получается вполне достаточная анестезия для того, чтобы произвести операцию совершенно безболезненно. Никакого общего наркоза при производстве этой операции не требуется. Совершенно излишне также применять анестезию шейных корешков, как это рекомендует Дитерихс.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Операция френикоэкзереза. Временный паралич диафрагмы
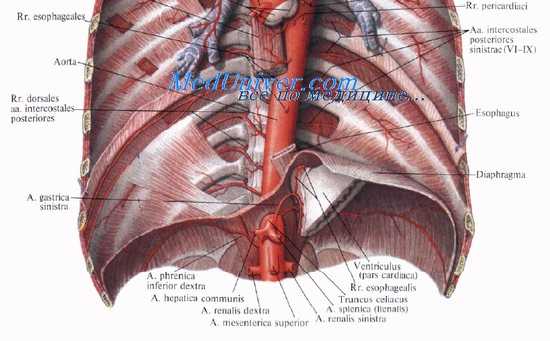
Операция френикоэкзереза встретила целый ряд возражений, в общем сводящихся к следующему: 1. Возможность кровотечения из a. pericardiacophrenica, которая вместе с двумя венами сопровождает диафрагмальный нерв и лежит в общем с ним соединительнотканном влагалище. Надо думать, что это возражение необоснованное, так как нам никогда не приходилось наблюдать это осложнение, несмотря на достаточно большое количество произведенных френикоэкзерезов (свыше 1 000 случаев). 2. Возможность разрыва подключичной вены, вокруг которой главный ствол диафрагмального нерва вместе с добавочным может образовывать петлю.
По исследованиям Кутоманова, такая же петля встречаетсяиногда вокруг a. transversa scapulae и a. mammaria interna. Петля вокруг указанных сосудов действительно иногда образуется, однако такое осложнение, как разрыв сосудов, никем не описано и на практике, повидимому, не встречается: тонкий нерв легко разрывается, а сосуды в достаточной степени защищены окружающей их соединительной и жировой тканью. 3. Одним из наиболее существенных возражений против френикоэкзереза следует считать возможность заключения нерва в плотные соединительнотканные спайки, содержащие казеозные очаги; при вытягивании нерва может произойти вскрытие очагов и проникновение туберкулезного гноя в средостение.
По нашему мнению, самым главным недостатком френикоэкзереза является то, что он представляет собой вмешательство необратимое, вызывающее постоянный паралич диафрагмы. Феликс считает, что это никакого вреда больному не причиняет, однако с этим ни в коем случае согласиться нельзя. Прежде всего в настоящее время можно уже считать твердо установленным, что операция искусственного паралича диафрагмы оказывает благоприятное действие на течение туберкулезного процесса только в ближайшее время после операции, а если в течение 2—3 месяцев никаких изменений в лучшую сторону под влиянием вмешательства не произошло, то операцию можно считать безрезультатной.
Для чего же необходимо обрекать больного на постоянный паралич диафрагмы, пренебрегая большой физиологической ролью этого органа в акте дыхания? Кроме того, всем известно, что нередки случаи, когда при наличии на одной стороне парализованной диафрагмы на второй стороне возникает туберкулезный процесс. Применение в этих случаях искусственного пневмоторакса сопряжено с большим риском, так как при первичном уколе никогда не может быть исключена возможность развития спонтанного пневмоторакса. В таких случаях может создаться чрезвычайно угрожающее положение.
Следует принять во внимание еще одно обстоятельство: с возрастом одышка у лиц с парализованной диафрагмой становится все более выраженной. Нам приходится нередко видеть больных, которым в молодые годы была произведена операция френикоэкзереза и которые, достигнув пожилого возраста, очень страдают от тяжелой одышки, обусловленной наличием парализованной диафрагмы. Все сказанное должно привести нас к заключению, что нужно всячески избегать тех вмешательств на диафрагмальном нерве, в результате которых наступает постоянный паралич диафрагмы.
В настоящее время подавляющее большинство авторов применяет временный паралич диафрагмы, пользуясь для этого раздавливанием нерва или введением в него спирта. Последний способ приобрел значительно большее количество сторонников.
Вначале эта операция не получила широкого распространения, и только с 1925 г. ее начали изучать и применять, главным образом французские хирурги. В Советском Союзе алкоголизацию диафрагмального нерва стали широко применять с 1933 г. в санатории ВЦСПС имени Ленина и в Центральном туберкулезном институте Наркомздрава, где она совершенно вытеснила френикоэкзерез, ввиду совершенно явных ее преимуществ перед последним.
Осложнения операции на диафрагмальном нерве. Послеоперационный период паралича диафрагмы
Операция на диафрагмальном нерве, будучи сравнительно нетрудным в техническом отношении вмешательством, все же может сопровождаться осложнениями во время вмешательства. Эти осложнения касаются главным образом ранения сосудов, которыми так богата надключичная область. Зауербрух наблюдал смертельное кровотечение при ранении ветви trunci thyreo-cervicalis. Он же имел случай ранения v. jugularis internae, сопровождавшегося тяжелым кровотечением," но закончившегося благополучно.
У Фридриха был случай ранения v. jugularis internae, сопровождавшегося воздушной эмболией и закончившегося смертью больного. Что касается возможности разрыва во время френикоэкзереза подключичной вены, вокруг которой диафрагмальный нерв может образовать петлю, то теоретически такое осложнение, конечно, вполне возможно, но на практике его никто не наблюдал. Описаны случаи ранения грудного протока (Антелава, Богуш, Зауербрух, Лилиенталь), закончившегося благополучно после применения тампонады. При френикоэкзерезе возможны ранения сосудов средостения.
Описанные осложнения наблюдаются все же чрезвычайно редко, и при осторожном оперировании их всегда можно избежать, а поэтому мы вправе считать эту операцию легким и безопасным вмешательством.
Гораздо чаще наблюдаются осложнения в послеоперационном периоде. На первом месте следует поставить развитие одышки. Чаще всего она наблюдается в тех случаях, когда операция производится при двусторонних процессах или при наличии пневмоторакса на противоположной стороне. Одышка может быть особенно тяжелой, если на противоположной стороне диафрагма неподвижна вследствие наличия плевральных шварт.
В пожилом возрасте, когда имеется уже окостенение реберных хрящей, в послеоперационном периоде может наблюдаться тяжелая и даже необратимая одышка. Мутти и Фаерман отмечают выраженную одышку в 38% всех случаев операции на диафрагмальном нерве.
В части случаев одышка с течением времени ослабевала, появляясь только при движениях, и к концу 3—4 месяцев исчезала совсем. Наиболее тяжелую одышку авторы наблюдали в случаях двусторонних поражений, при пневмоплеврите или при больших швартах на противоположной стороне. В 3 случаях тяжелая одышка привела к смертельному исходу, причем больные совершенно не могли лежать и вынуждены были сидеть или стоять.
Нам никогда не приходилось наблюдать очень тяжелую одышку после операции искусственного паралича диафрагмы, но небольшая одышка в первые дни после операции наблюдается нередко. По всей вероятности, в описанных выше случаях тяжелой одышки со смертельным исходом операция искусственного паралича диафрагмы была совершенно противопоказана.
Расстройства со стороны желудочно-кишечного тракта наблюдаются сравнительно редко и наступают главным образом после операции на левой стороне. Выражаются они в тошноте, рвоте, отрыжке, запорах, сменяющихся поносами, и т. д. Иногда субъективные жалобы больных могут совершенно отсутствовать, несмотря на то что после искусственного паралича диафрагмы положение желудка почти всегда меняется.
Появление небольшого экссудативного плеврита или пневмоплеврита после операции на диафрагмальном нерве наблюдается, повидимому, не очень редко, так как его описывают многие авторы. Плевриты эти сопровождаются иногда небольшим повышением температуры. В большинстве случаев они довольно быстро рассасываются.
Шейный доступ к диафрагмальному нерву. Алкоголизация диафрагмального нерва
Делают разрез длиной в 3—4 см. Край ключичной ножки должен приходиться посредине разреза. Разрезают кожу, подкожную клетчатку, platysma myoides. Попадающую в разрез наружную яремную вену лучше сохранить, отодвинув в сторону: если это затруднительно, то можно ее пересечь, предварительно перевязав двумя лигатурами. По рассечении platysmae myoides обнажается ключичная ножка m. sterno-cleido-mastoidei, которую крючком отодвигают кнутри. Дальше идет рыхлая клетчатка с заключающимися в ней небольшими лимфатическими железками.
Клетчатку расщепляют двумя анатомическими пинцетами и также отодвигают кнутри, после чего обнаруживается передняя поверхность передней лестничной мышцы, покрытая фасцией, сквозь которую в норме ясно просвечивает диафрагмальный нерв, имеющий направление сверху вниз и снаружи внутрь. Фасцию слегка надрезают, нерв тщательно изолируют от мышцы и фасции и захватывают на крючок. В это время, почти как правило, оперируемые жалуются на боли в плече. Дальнейшие манипуляции зависят оттого, какую форму вмешательства предполагается применить. При френикоэкзерезе нерв захватывают крепким зажимом Кохера и пересекают ножницами на 1—1,5 см выше зажима.
После этого вытягивают нерв путем накручивания его на зажим, причем это накручивание следует производить медленно, отодвигая все время тянущуюся за нервом клетчатку. Вытягивание нерва сопровождается известными ощущениями, правда, не всегда одинаковыми, но все же большей частью больные жалуются на боли в груди, спине, сердце, а иногда в животе. Если при вытягивании нерва чувствуется значительное сопротивление, это указывает на то, что нерв заключен в сращения; в этих случаях лучше не стремиться к полному удалению нерва, а пересечь его насколько возможно ниже. Если операция заканчивается введением в нерв спирта, то после того, как нерв изолирован и взят на крючок, под него подводят полоску марли, чтобы защитить ткани от проливающегося спирта. Затем в ствол нерва вкалывают тонкую иглу с коротким срезом и вливают 1,5—2 см3 алкоголя.
Нерв сразу начинает набухать и белеть, причем это побеление распространяется вниз. Если нерв очень тонок, то иногда трудно ввести в него алкоголь, так как игла прокалывает нерв насквозь. Никогда не следует вводить алкоголь в нерв по направлению кверху, так как он может пропитать плечевое сплетение и вызвать парез руки.
Дополнительно GIF анимация: Левый диафрагмальный нерв (n. phrenicus sinister) на трупе. Дополнительно GIF анимация: Правый диафрагмальный нерв (n. phrenicus dexter) на трупе.
Что касается концентрации алкоголя, то лучше всего пользоваться 85° спиртом, который создает паралич диафрагмы на срок от 6 до 15—-18 месяцев. Иногда паралич диафрагмы держится до 2—3 лет. В редких случаях движения диафрагмы восстанавливаются раньше чем через б месяцев. При наличии показаний к созданию кратковременного паралича диафрагмы применяют более слабые растворы спирта (70—75°).
Если производится операция по методу Боровского, то спирт вводится после пересечения нерва в его периферический отрезок, который фиксируется пинцетом. Во всех случаях по окончании операции следует промыть рану физиологическим раствором или раствором новокаина, чтобы удалить попавший в рану спирт, вызывающий болезненные инфильтраты, которые иногда держатся длительное время. По окончании операции рану зашивают наглухо. Вся операция протекает совершенно безболезненно и переносится больными очень легко. При нормальном положении нерва операция технически очень проста. Однако в расположении нерва встречаются иногда описанные выше аномалии, которые могут очень затруднить операцию.
Особенно трудно отыскивать нерв тогда, когда он заключен в толщу фасции. Если фасция будет рассечена до обнаружения нерва, то отыскать нерв после этого не представляется возможным. Поэтому никогда не следует рассекать фасцию, прежде чем не обнаружен нерв. Мы рекомендуем один прием, который нас очень часто выручал: если после обнажения передней лестничной мышцы нерв не обнаруживается на обычном месте, следует ввести палец в рану и ощупать поверхность мышцы—обычно нерв ощущается в виде перекатывающегося под пальцем тонкого шнура.
Алкоголизация диафрагмального нерва может быть произведена повторно, и в этом ее большое преимущество перед необратимыми вмешательствами. Многочисленные наблюдения (Хрущева, Шебанов, Розанов, Стойко и др.) показывают, что повторную операцию следует применять только в тех случаях, когда первичная алкоголизация дала хорошие результаты. Если первая операция была безуспешной, повторная также окажется безрезультатной. Технически повторная алкоголизация диафрагмального нерва немного труднее первичной, так как нерв находится в рубцовой ткани и отыскание его, а особенно выделение оттуда, связано с известными затруднениями.
Читайте также:
