Влияние линдана, лития на плод и беременность
Добавил пользователь Morpheus Обновлено: 21.01.2026
Влияние простагландина на плод и беременность
Простагландины — это природные продукты, индуцирующие и регулирующие родовую деятельность. При введении женщине на любой стадии беременности они вызывают сокращения матки и изгнание эмбриона. С точки зрения акушерства интерес представляют 3 простагландина: F2а (динопрост), Е2 (динопростон) и натриевая соль простациклина (эпопростенол-натрий, простациклин, PGI2).
Простагландин F2а и его 15-метильный аналог эффективно индуцируют аборт и роды. Инъекцию этих соединений в миометрий делали для купирования послеродового кровотечения, вызванного приросшей плацентой и маточной гипотонией. Простагландин Е2 применяют по таким же показаниям.
Одна беременная в возрасте 42 лет случайно получила ударную внутривенную дозу простациклина (250 мкг в 50 мл стерильного растворителя со скоростью 25 мл/ч), что обусловило эритему и тяжелую гипотензию. Она выжила после внутривенного введения гидроксиацетилкрахмала глюконата кальция и эфедрина. Беременной в возрасте 31 года было введено 40 мг (нормальная доза составляет 1—5 мг) простагландина F2a в нижний сегмент матки.
У нее развились сердечно-сосудистый коллапс, острый отек легких и ранняя экстрасистолия желудочков. Она выжила после лечения сосудосуживающими аминами, кортикостероидами, внутривенным вливанием жидкостей и вспомогательной вентиляцией.
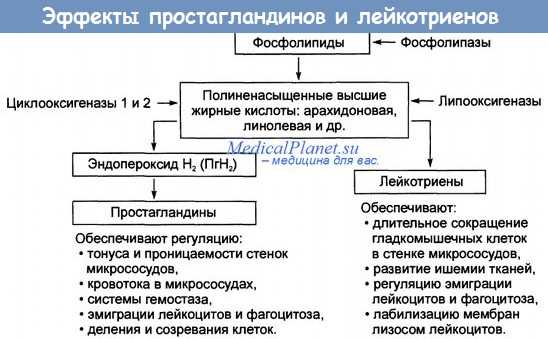
Клиническая картина отравления простагландинами. Простагландины могут вызвать опасную для жизни тяжелую гипотензию, инфаркт миокарда, бронхоспазм, припадки у эпилептичек, разрыв матки при абортировании в середине триместра, амниотическую эмболию, внутриматочную смерть плода в третьем триместре, желудочковую тахикардию, закупорку пилорического отверстия желудка у новорожденных, респираторный дистресс-синдром новорожденных, гиперстимуляцию матки (обратимую b2-адренергическими средствами) и гипокалиемию. После инъекции простагландина Е2 в миометрий наблюдалась остановка сердца.
Механизм действия простагландинов. Простагландины действуют на гладкую мускулатуру кровеносных сосудов, бронхов и матки. Они могут вызвать расширение сосудов, ведущее к падению кровяного давления, увеличению частоты сердечных сокращений и сердечного выброса.
На миокард они оказывают как инотропное, так и хронотропное действие. Они способны вызывать бронхостеноз (F2a) и расслабление гладкой мускулатуры бронхиол (Е2). У небеременных они обусловливают расслабление маточной мускулатуры, а у беременных — ее сокращение.
Лабораторные данные при отравлении простагландинами. Для определения простагландинов проводят иммуноферментный твердофазный тест (ELISA). С его помощью можно обнаружить даже 2 пг 19-гидроксипростагландина в 100 мл раствора.
Лечение отравления простагландинами. Лечение при передозировке простагландинов симптоматическое и поддерживающее. Полезно временное прекращение внутривенных вливаний. При болях применяют анальгетики.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Последствия назначения лития во время беременности
В журнале The Lancet Psychiatry опубликованы новые данные о влиянии препаратов лития, назначаемых в первом триместре беременности на осложнения беременности, развитие врожденных пороков развития и неонатальную смертность.
Дизайн исследования
Для выполнения мета-анализа были использованы 6 международных когорт, включающих беременных женщин и их детей из Дании, Швеции, Канады, Нидерландов, США и Великобритании. В анализ вошли беременности, которые закончились рождением живого ребенка с 1997 по 2015 год.
Исследователи сфокусировали свое внимание на женщинах с биполярными расстройствами и депрессией, которые получали литий во время беременности. Из мета-анализа были исключены женщины, которым назначали лекарства с известным тератогенным эффектом.
Основными исходами, оцениваемыми в мета-анализе, являлись осложнения беременности, исходы родов, повторная госпитализация новорожденных в течение 28 дней от рождения и врожденные пороки развития (серьезные мальформации и сердечные мальформации).
Результаты
- В мета-анализ были включены 22 124 беременности, из которых 727 были отнесены к группе использования лития.
- В общем применение лития не было ассоциировано с повышением риска осложнений во время беременности и отрицательных исходов родов.
- Выявлено повышение частоты повторной госпитализации в течение 28 дней после рождения в группе лития, 27,5% [95% CI 15,8–39,1] vs. 14,3% [95% CI 10,4–18,2] в контрольной группе; отношение шансов, 1,62, 95% CI 1,12–2,33).
- Использование лития в первом триместре беременности сопровождалось повышением риска серьезных пороков развития (7,4% [95% CI 4,0–10,7] vs. 4,3% [95% CI 3,7–4,8] в контрольной группе; отношение шансов, 1,71, 95% CI 1,07–2,72). При этом, частота сердечных врожденных пороков достоверно не различалась между группами (2,1% [95% CI 0,5–3,7] vs. 1,6% [95% CI 1,0–2,1]; отношение шансов, 1,54, 95% CI 0,64–3,70).
Заключение
Согласно результатам мета-анализа, применение лития в первом триместре беременности ассоциировано с увеличением риска врожденных пороков развития.
Источник: Trine Munk-Olsen, Xiaoqin Liu, Alexander Viktorin, et al. The Lancet Psychiatry. Published: 18 June 2018.
Всероссийская Образовательная Интернет-Сессия
Информация и материалы, представленные на настоящем сайте, носят научный, справочно-информационный и аналитический характер, предназначены исключительно для специалистов здравоохранения, не направлены на продвижение товаров на рынке и не могут быть использованы в качестве советов или рекомендаций пациенту к применению лекарственных средств и методов лечения без консультации с лечащим врачом.
Лекарственные препараты, информация о которых содержится на настоящем сайте, имеют противопоказания, перед их применением необходимо ознакомиться с инструкцией и проконсультироваться со специалистом.
Мнение Администрации может не совпадать с мнением авторов и лекторов. Администрация не дает каких-либо гарантий в отношении cайта и его cодержимого, в том числе, без ограничения, в отношении научной ценности, актуальности, точности, полноты, достоверности научных данных представляемых лекторами или соответствия содержимого международным стандартам надлежащей клинической практики и/или медицины основанной на доказательствах. Сайт не несет никакой ответственности за любые рекомендации или мнения, которые могут содержаться, ни за применимость материалов сайта к конкретным клиническим ситуациям. Вся научная информация предоставляется в исходном виде, без гарантий полноты или своевременности. Администрация прикладывает все усилия, чтобы обеспечить пользователей точной и достоверной информацией, но в то же время не исключает возможности возникновения ошибок.
Антипсихотические препараты во время беременности — влияние на плод и материнский организм
За последние несколько лет частота применения антипсихотических препаратов во время беременности выросла с 3 на 1000 беременностей в 2001 году до 8 на 1000 в 2007 году [1] Объяснением этому служит увеличение числа беременностей среди женщин с психическими расстройствами и использование атипичных антипсихотиков в лечении биполярных и депрессивных заболеваний. Решение о назначении антипсихотических препаратов во время беременности не является простым решением, однако, известно, что женщины с серьезными аффективными заболеваниями, отказывающиеся от приема препаратов во время беременности, могут подвергать опасности себя и не иметь способности заботиться о своих детях после родов [2]. При этом существует не там много данных о назначении антипсихотиков во время беременности, особенно препаратов второго поколения (атипичных).
Целью настоящего анализа было оценить последствия от применения антипсихотических препаратов во время гестационного периода.
Материалы и методы
В популяционное когортное исследование, проводимое в Онтарио (Канада) были включены женщины, которые были госпитализированы в акушерские отделения для родоразрешения между 1 апреля 2003 года и 31 декабря 2012 года. В анализ включали женщин, которые родили живых или мертворожденных. У включенных в анализ оценивали назначение лекарственных препаратов в течение 180 дней до беременности, во время гестации и 180 дней после родов. Воздействие антипсихотических препаратов оценивали при наличии как минимум двух следующих друг за другом назначений одного и того же препарата. При этом были выбраны 2 группы сравнения — в первой антипсихотические препараты назначались, во второй — нет.
Основными материнскими конечными точками исследования являлись: развитие гестационного сахарного диабета, артериальной гипертензии беременных, преэклампсии, эклампсии, венозной тромбоэмболии во время беременности, госпитализации для родоразрешения и 42 дней после родов. Основными перинатальными исходами считали: преждевременные роды
В анализ были включены 52 615 беременностей, из них во время 1323 назначали антипсихотики (одно назначение было сделано в первом или втором триместре беременности). Для последующего сравнительного анализа была отобрана 1021 женщина, получавшая антипсихотические препараты. Примерно 90% из них назначали атипичные антипсихотики (556 — кветиапин, 166 - оланзапин и 112 — рисперидон). Женщины, которым назначали антипсихотические препараты, были старше и имели больше сопутствующих заболеваний перед включением в анализ. У них было отмечено большее число визитов ко врачу во время беременности, была выше необходимость в антенатальной консультации акушеров-гинекологов. Примерно 88% женщин из антипсихотической группы, по сравнению с 27% из контрольной, — имели назначения антипсихотических препаратов в течение года до начала исследования. Исходы терапии У женщин, получавших антипсихотики по сравнению с контрольной группой, реже диагностировался гестационный сахарный диабет (7.7% по сравнению с 6.2%), гипертензии во время беременности, преэклампсии и экслампсии (5.2% по сравнению с 3.5%), но не венозные тромбоэмболии. Неблагоприятные перинатальные исходы чаще диагностировались у женщин, которым назначались антипсихотики — преждевременные роды (14.8% vs 10.3%) и низкий вес новорожденных (3.7% vs 2.6%). У женщин, получавших антипсихотические препараты, была выше частота отслойки плаценты, родовозбуждения, выполнения операций кесарева сечения и оперативных вагинальных родов, повторных госпитализаций в стационар. Также у них был выше риск преждевременных родов
Опасность применения ретиноидов во время беременности
Фармакологический надзор Европейского Медицинского Агентства (PRAC) вводит новые рекомендации по использованию ретиноидов.
Ретиноиды часто используются в виде пероральной формы, крема и геля для лечения акне, псориаза и некоторых онкологических заболеваний.
- В июле 2016 года PRAC начал расследование безопасности ретиноидов в связи с повышенным риском нейропсихических заболеваний. Анализ показал, что использование пероральных ретиноидов во время беременности чревато отрицательными последствиям для плода. В связи с этим, применение ацитретина, алитретиноина и изотретиноина должно быть запрещено у женщин детородного возраста.
В настоящее время тест на беременность рекомендовано проводить до, во время и после терапии оральными ретиноидами.
- Что касается тропических ретиноидов, то количество абсорбируемого вещества очень мало и вряд ли может нанести вред развитию плода. Однако многократное использование препаратов в большой дозе может увеличить всасывание, поэтому использование топических форм также не рекомендуется во время беременности или у женщин, планирующих беременность.
Риск развития нейропсихических заболеваний
Несмотря на то, что предупреждение о возможном развитии депрессии, тревожности и изменении настроения уже включены в инструкцию к оральным ретиноидам, обзор имеющихся данных показывает, что масштаб побочных эффектов недооценен.
- Конечно нельзя снимать со счетов, что пациенты с тяжелыми кожными заболеваниями сами по себе имеют повышенный риск депрессии и тревожности. Однако европейский фармаконадзор настаивает на необходимости более подробного указания симптомов и признаков изменения настроения и поведения в инструкции к препаратам. Это поможет пациентам и их родственникам внимательнее относиться к происходящим изменениям.
Источник: EMA. PRAC recommends updating measures for pregnancy prevention during retinoid use. 9 February 2018.
Психотропные препараты и беременность
Решение о необходимости приема психотропных препаратов, в первую очередь, должно основываться на детальном анамнезе жизни и болезней, в частности, психических расстройств. Кроме того, необходимо при этом учитывать вероятные осложения от психотропных средств , ответ на терапию психотропными перепаратми в прошлом , социаьные и личностные особенности , а также информированность больных о риске прекращения приема психотропных препаратов и продолжения психофармакологического лечения.
Можно выделить основные принципы терапии психотропными средствами во времябеременности : не использовать препараты с высоким риском тератогенного эффекта и других побочных эффектов фармакологической терапии в плане ее воздействия на плод; учитывать индивидуальную "историю" эффективности и толерантности психотропных препаратов.
Не следует назначать беременным женщинам вальпроаты , поскольку они увеличивают риск появления конгенитальных мальформаций почти в три раза . а также вызывают когнитивные нарушения и расстройства аутистического спектра у новорожденных. Также следует избегать и прием карбамазепина , его эффективность при беременности сомнительна , а потенциальная опасность для нервной трубки ( дефект) - очевидна. Высокие дозы фолиевой кислоты не способны защитить плод от токсического действия вальпроатов и карбамазепина. Литий ассоцируется с невысоким риском сердечно - сосудистых мальформаций , как это предполагалось ранее , но аномалии развития плода , все же встречаются при его приеме , хотя и сравнительно редко , но достаточно выраженные. Литий можно применять у беременных женщин только первом триместре беременности , если другие медикаменты оказываются неэффективными. В отношении негативного влияния ламотриджина на плод сведений недостаточно.
Прием большинства антидепрессантов несвязан обычно с какими - либо серьезными нарушениями у плода, риск появления конгенитальных мальформаций здесь невелик ( главным образом сенрдечно - сосудистые) , но до сих пор , влияние антидепресантов на организм беременных женщин и плода остается недостаточно изученным. По мнению многих психиатров, при беременности не стоит назначать пароксетин. Селективные ингибиторы обратного захвата серотонина (СИОЗС, SSRI) , а , возможно , и селективные ингибиторы обратного захвата серотонина и норэпинефрина при приеме в позднем периоде беременности увеличивают риск возникновения персистирующей легочной гипертензии у новорожденных почти в 2,5 раза , но все же он остается достаточно низким ( 1-2 на 1000 населения). Прием большинства антидепрессантов в позднем периоде беременности способен провоцировать появление "синдрома неонатальной недостаточности" ( "плохой неонатальный адаптационный синдром") с такими симптомами , как нервозность, слабый мышечный тонус, респираторный дистресс, гипогликемия , низкие балы оценки по шкале Апгар ( Apgar) и появление судорожного синдрома, однако, его симптомы выражены в умеренной степени и транзиторны. Следует признать , что до сих пор остаются неясными причины возникновения расстройств аутистического спектра при приеме беременной женщиной некоторых антидепрессантов. По- прежнему , селективные ингибиторы обратного захвата серотонина ( СИОЗС ) счиатются предпочтительными препаратами на первой этапе беременности , влияние трициклических антидепресантов на плод остается малоизученным.
Прием антипсихотиков во время беременности обычно не связывают с высоким риском для плода, однако, известны случаи небольшого повышения риска возникновения сердечно - сосудистых нарушений у плода ( главным образом септальная перегородка) при приеме антипсихотиков , однако, причины и различия влияния антипсихотиков на организм беременной женщины и плод остаются малоизученными. Прием антипсихотиков во время беременности, все же в два раза повышает риск появления гестационного сахарного диабета , но опять таки остается неясным каким образом это происходит? В большинстве случаев беременной женщине , в частности, больной шизофренией , принимающей антипсихотики, рекомендуют продолжить терапию этими препаратами с целью исключения риска возникновения рецидива заболевания , причем у женщин с биполярным аффективным расстройством, именно антипсихотики являются очасти альтернативой приема стабилизаторов настроения, которые , как известно , негативно влияют на плод.
Прием бензодиазепинов, особенно , на позднем этапе беременности может привести к неонатальным заболеваниям , включая синдром лишения и "флоппирующий бэби синдром" ( "floppy baby syndrome"). Бензодиазепины можно использовать лишь на коротких отрезков времени при выраженной тревоги и ажиатации. Не стоит назначать одновременно с бензодиазепинами беременной женщине другие психотропные препараты, поскольку риск их взаимодействия остается неясным.
Несмотря на то, что клиницисты часто уменьшают дозы психотропных средств , назначаемых беременной женщине для того, чтобы снизить их негативное влияние на плод, в большинстве случаев подобная тактика ошибочна, субтерапеватические дозы могут не оказать влияние на психическое расстройство женщины. Подчеркнем при этом , что и влияние малых доз психотропных препаратов на плод остается неизвестным.
Еще одной сложностью психофармакологии беременных женщин следует считать тот факт, что беременность меняет фармакокинетику психотропных средств. Отсюда требуется мониторинг концентрации психотропных средств в плазме крови беременных , в частности, лития, особенно, в позднем периоде гестации , в период зачатия , а также в ранней фазе пост - натального периода , для того , чтобы избежать токсического влияния препаратов лития на плод и на организм беременной женщины. Стоит обращать внимание и на ренальный клиренс препаратов , поскольку снижение Na+ в данном случае недопустимо. Также необходимо контролировать концентрацию рламотриджина в плазме крови во время беременности и в первые недели пост - натального периода , обычно его уровень повышается , но остается крайне вариабельным , как и метаболизм данного нормотимика во время беременности.
Читайте также:
