Возбудитель чумы. Механизм развития чумы
Добавил пользователь Валентин П. Обновлено: 29.01.2026
Чумная болезнь вызывается зоонозной бактерией Yersinia pestis, обнаруживаемой обычно в организме мелких млекопитающих и в обитающих на них блохах. Между животными инфекция передается блохами. Заражение человека может иметь место в результате:
- укуса инфицированной блохи – переносчика болезни;
- незащищенного контакта с инфицированными биологическими жидкостями или зараженными материалами;
- вдыхания инфицированных мелких частиц/мелкодисперсных капель, выдыхаемых пациентом с легочной формой чумы (воздушно-капельным путем).
У человека чума, особенно ее септическая (в результате попадания бактерий в кровоток) и легочная формы, без лечения может быть очень тяжелым заболеванием с коэффициентом летальности 30-100%. Без раннего начала лечения легочная форма всегда приводит к смерти. Она носит особенно контагиозный характер и способна вызывать тяжелые эпидемии, передаваясь от человека человеку воздушно-капельным путем.
В прошлом чума вызывала масштабные пандемии с высоким уровнем смертности. В 14-м веке чума была известна под названием «Черная смерть» и унесла жизни примерно 50 миллионов человек в Европе. Сегодня чума легко поддается лечению антибиотиками, а профилактика инфекции не представляет особых сложностей при условии соблюдения стандартных мер предосторожности.
Признаки и симптомы
У человека, заразившегося чумой, по прошествии инкубационного периода от 1 до 7 дней обычно развивается острое лихорадочное состояние. Типичными симптомами являются внезапное повышение температуры, озноб, головная боль и ломота в теле, а также слабость, тошнота и рвота.
В зависимости от пути проникновения инфекции различаются две основные формы чумной инфекции: бубонная и легочная. Все формы чумы поддаются лечению, если выявляются достаточно рано.
- Бубонная чума является наиболее распространенной формой чумы в мире, и возникает в результате укуса инфицированной блохи. Возбудитель чумы бактерия Yersinia pestis проникает в организм человека в месте укуса и движется по лимфатической системе до ближайшего лимфатического узла, где начинает размножаться. Лимфатический узел воспаляется, набухает и создает болезненные ощущения; такие лимфатические узлы и называют «бубонами». На более поздних стадиях инфекции воспаленные лимфатические узлы могут превратиться в открытые гнойные раны. Передача бубонной чумы от человека к человеку происходит редко. В случае дальнейшего развития бубонной чумы инфекция может распространиться в легкие, и возникает более тяжелая форма чумы, которая называется легочной.
- Легочная чума — наиболее вирулентная форма этого заболевания. Инкубационный период может быть чрезвычайно коротким и составлять 24 часа. Любой больной легочной чумой человек может передавать инфекцию окружающим воздушно-капельным путем. Без ранней диагностики и лечения легочная чума заканчивается летальным исходом. Однако в случае своевременного обнаружения и проведения терапии (в течение 24 часов после появления симптомов) значительная доля пациентов излечивается от заболевания.
Где встречается чума?
Как болезнь животных чума встречается повсеместно, за исключением Океании. Риск заболевания чумой человека возникает тогда, когда отдельно взятая популяция людей проживает на месте, где присутствует естественный очаг чумы (т.е. имеются бактерии, животные резервуары и переносчики).
Эпидемии чумы случались в Африке, Азии и Южной Америке, однако с 1990-х годов большая часть заболеваний человека чумой имела место в Африке. К трем наиболее эндемичным странам относятся: Мадагаскар, Демократическая Республика Конго и Перу. На Мадагаскаре случаи бубонной чумы регистрируются практически каждый год во время эпидемического сезона (сентябрь-апрель).
Диагностика чумы
Для подтверждения диагноза чумы требуется лабораторное тестирование. Образцовым методов подтверждения наличия чумы у пациента является изоляция Y. pestis из образца гноя из бубона, образца крови или мокроты. Существуют разные методы выявления специфического антигена Y. pestis. Одним из них является лабораторно валидированный экспресс-тест с использованием тест-полоски. Этот метод сегодня широко применяется в странах Африки и Южной Америки при поддержке ВОЗ.
Лечение
Профилактика
Профилактические меры включают в себя информирование населения о наличии зоонозной чумы в районе их проживания и распространение рекомендаций о необходимости защищать себя от укусов блох и не касаться трупов павших животных. Как правило, следует рекомендовать избегать прямого контакта с инфицированными биологическими жидкостями и тканями. При работе с потенциально инфицированными пациентами и сборе образцов для тестирования следует соблюдать стандартные меры предосторожности.
Вакцинация
ВОЗ не рекомендует проводить вакцинацию населения, за исключением групп повышенного риска (например, сотрудников лабораторий, которые постоянно подвергаются риску заражения, и работников здравоохранения).
Борьба со вспышками чумы
Эпиднадзор и контроль
Для осуществления эпиднадзора и контроля необходимо проводить обследование животных и блох, вовлеченных в чумной цикл в регионе, а также разработку программ по контролю за природными условиями, направленных на изучение природного зоонозного характера цикла инфекции и ограничение распространения заболевания. Активное продолжительное наблюдение за очагами проживания животных, сопровождаемое незамедлительными мерами реагирования во время вспышек заболевания среди животных, позволяет успешно уменьшить число вспышек заболевания чумой среди людей.
Для эффективного и результативного реагирования на вспышки чумы важным условием является наличие информированных и бдительных кадров здравоохранения (и местного сообщества), что позволит быстро диагностировать случаи болезни и оказывать надлежащую помощь инфицированным, выявлять факторы риска, вести непрерывный эпиднадзор, бороться с переносчиками и их хозяевами, лабораторно подтверждать диагнозы и передавать компетентным органам информацию о результатах тестирования.
Ответные действия ВОЗ
Целью ВОЗ является предупреждение вспышек чумы путем проведения эпиднадзора и оказания содействия странам повышенного риска в разработке планов обеспечения готовности. Поскольку резервуар инфекции среди животных может быть разным в зависимости от региона, что оказывает влияние на уровень риска и условия передачи инфекции человеку, ВОЗ разработала конкретные рекомендации для Индийского субконтинента, Южной Америки и стран Африки к югу от Сахары.
ВОЗ сотрудничает с министерствами здравоохранения для оказания поддержки странам, где происходят вспышки заболевания, в целях принятия на местах мер по борьбе со вспышками.
Возбудитель чумы. Механизм развития чумы
Честь открытия возбудителя чумы принадлежит Г.Н. Минху (1878 г.), а затем, в 1894 г., он был описан lersin и Kitasato. Возбудитель чумы - Bact. Pestis, lersinia pestis - грамотрицательная неподвижная бактерия рода lersinia семейства Enterobacteriaceae. Она имеет бочкообразную форму с закругленными концами, которая интенсивно окрашивается анилиновыми красками, благодаря чему палочки получили название «биполяров». Оптимальный рост ее на питательных средах при температуре 25-30°С. На агаре колонии ее имеют вид «батистовых платочков», на бульоне образует пленку со спускающимися нитями - «сталактитами».
Возбудитель погибает при нагревании до 80°С за 5 мин, при 100°С -за 1 мин. Температуру ниже 0° переносит хорошо. В мокроте и крови при высушивании сохраняет жизнеспособность до нескольких дней и даже месяцев. В молоке чумная палочка сохраняется до 3 мес, в воде - до 47 дней, в земле - до 2 мес (по СИ. Златогорову). Из организма больного возбудитель выделяется с мокротой, гноем, калом, мочой, его можно обнаружить в крови, тканях, трупном материале.
Возбудитель высокочувствителен к солнечным лучам, атмосферному кислороду, кислым средам, различным химическим веществам, включая дезинфицирующие средства. Под действием сулемы в разведении 1:1000 гибнет через 1-2 мин.
В месте проникновения возбудителя на коже или на слизистых оболочках (в 3-4% случаев) образуется первичный аффект в виде пятна, язвы (кожная форма) или карбункула (бубонная форма). В большинстве случаев не леченной антибиотиками чумы микроб проникает дальше в регионарные лимфоузлы, в них интенсивно размножается, вызывая серозно-геморрагическое воспаление, вследствие чего они увеличиваются в размерах - появляется бубон с перифокальным воспалением. В воспалительный процесс вовлекаются подлежащие и окружающие ткани, которые пропитываются гнойно-геморрагическим экссудатом и некротизируются с последующим гнойным расплавлением.
В случае преодоления лимфатического барьера возбудитель поступает в кровь, вызывая сепсис. Для септической формы чумы характерно образование септических очагов в легких (вторично-легочная чума), кишках (кишечная форма) и развитие ИТШ и ТГС. Одновременно возможно поражение сердца (токсический миокардит), почек (нефрит), костного мозга и внутрисосудистый гемолиз. При капельно-воздушном заражении геморрагически-некротические изменения происходят в слизистой оболочке трахеи, бронхов, в околотрахеальных и перибронхиальных лимфатических узлах, альвеолярном эпителии (первично-легочная чума).
Возникающая чаще всего лобарная пневмония сопровождается выделением серозно-геморрагического экссудата. Появляется обильное выделение жидкой пенисто-кровянистой мокроты с огромным количеством чумных микробов, которой становится все больше (в прошлом - «тазы мокроты») в связи с токсическим и воспалительным вовлечением в патологический процесс новых участков легких и плевры (чумные плевропневмонии). Накопление экссудата ведет к нарушениям микроциркуляции, сдавлению микрососудов и развитию некроза тканей легких.
Такие же изменения в легких наблюдаются и при эндогенной диссеминации возбудителя (вторично-легочная чума) в случаях развития чумного сепсиса (септической формы чумы). Больной легочной чумой становится высокозаразным в отличие от больных кожной и бубонной формой чумы (до появления у них кашля). С появлением влажного кашля больной становится высококонтагиозным.
При патологоанатомическом исследовании всех умерших от чумы (за исключением редко встречающейся кожной формы, которая не имеет морфологической характеристики поражения внутренних органов) находят проявления геморрагической септицемии (селезенка дряблая с соскобами). В современных условиях в связи с успешным лечением чумы, особенно ее бубонной формы, о морфологических изменениях в органах можно судить лишь ретроспективно, по материалам ранней литературы. При бубонной форме чумы находили конгломераты спаянных багрово-аспидного цвета лимфоузлов, окруженных кровянистой отечно-воспалительной жидкостью, которая быстро превращалась в студенистую массу.
На разрезе были видны красные и серые участки (полосы), соответствующие геморрагическим и некротическим очагам воспаления. При микроскопии ткани лимфоузлов видны бактерии, имеющие бочкообразную форму с биполярной окраской - признак, характерный для возбудителя чумы. Вторичные бубоны имеют меньшие размеры и не сопровождаются периаденитом.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Чума: причины появления, симптомы, диагностика и способы лечения.
Определение
Чума — особо опасное острое природно-очаговое инфекционное заболевание группы карантинных инфекций. Возбудителем чумы является неподвижная грамотрицательная бактерия Yersinia pestis из семейства энтеробактерий.
Причины появления чумы
Чумой могут болеть волки, лисы, кошки, барсуки и другие животные. Однако чаще всего в качестве главного источника инфекции в природе рассматривают грызунов и зайцеобразных.
Паразитирующие на них блохи обеспечивают постоянную передачу возбудителя от больных зверьков здоровым, поддерживая постоянство природных очагов.
Существует несколько путей передачи возбудителя:
- трансмиссивный (от грызунов через укус зараженной блохи человеку);
- контактный (прямой контакт с инфицированным животным);
- алиментарный (употребление в пищу термически необработанного мяса больных чумой животных);
- воздушно-капельный.
Классификация заболевания
В зависимости от пути проникновения инфекции, выделяют следующие формы чумы:
Бубонная – наиболее распространенная форма (70-80% от общего количества случаев). Кожа и слизистые оболочки обладают слабой барьерной функцией в отношении чумной палочки. Заражение происходит в результате укуса инфицированной блохи. Возбудитель чумы попадает в организм человека в месте укуса и движется по лимфатической системе до ближайшего лимфатического узла, где начинает размножаться. Лимфатический узел воспаляется, набухает и создает болезненные ощущения. Такие лимфатические узлы называют «бубонами», величина их колеблется от лесного ореха до куриного яйца. На более поздней стадии заболевания воспаленные лимфоузлы начинают нагнаиваться. Передача бубонной чумы от человека к человеку происходит редко. До тех пор, пока не вскроется бубон, больной не выделяет возбудителя. При определенных условиях возможна трансформация бубонной чумы в легочную и септическую формы.
Легочная — наиболее заразная форма заболевания. Человек, больной легочной чумой, является активным источником распространения инфекции, может передавать ее окружающим воздушно-капельным путем.
Септическая — развивается в случае попадания возбудителя в кровоток, где активно размножается. Недостаточная барьерная функция лимфоузлов приводит к развитию первично-септической формы чумы.
Природные очаги инфекции существуют на всех континентах, за исключением Австралии и Антарктиды. На территории России расположены 11 природных очагов чумы.
Бубонная или септическая формы заболевания не опасны для окружающих, если они не осложняются вторичной чумной пневмонией. После перенесенного заболевания остается прочный продолжительный иммунитет.
Современная классификация включает следующие клинические формы чумы:
- локализованная форма (кожная, бубонная, кожно-бубонная);
- генерализованная форма (первично-септическая, вторично-септическая);
- внешне-диссеминированная форма (первично-легочная, вторично-легочная).
Большинство пациентов испытывают мышечные боли, слабость, тошноту и рвоту, головокружение.
Позже могут наблюдаться нарушения со стороны нервной системы и психомоторное возбуждение. Больные становятся беспокойными, а их походка – шаткой, с характерным размахиванием руками, затем появляются галлюцинации, бред, расстройство сознания. Иногда, напротив, отмечают апатию и заторможенность, а из-за слабости больной не в состоянии подняться с постели. При осмотре выявляют тремор, невнятную речь. Лицо становится красным и одутловатым, кожа сухая и жгучая на ощупь. Язык увеличивается в размерах, покрывается известково-белым налетом, напоминающим мел.
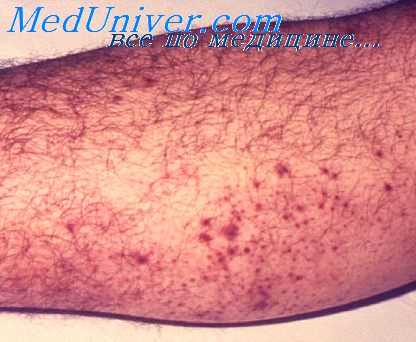
Быстро нарастают явления сердечно-сосудистой недостаточности. В тяжелых случаях на коже появляется геморрагическая сыпь. Также отмечают аритмию, тахикардию, артериальное давление постепенно понижается.
Основным признаком бубонной формы чумы считается резко болезненный, плотный, спаянный с окружающей подкожной клетчаткой бубон.
Чаще всего бубоны одиночные, но могут быть и множественными. Пропальпировать лимфатические узлы можно через 1–2 дня после их увеличения - твердая консистенция постепенно меняется на более мягкую. Узлы объединяются в малоподвижный конгломерат. Увеличенные узлы могут рассасываться, изъязвляться или склерозироваться - этому способствует некроз и серозно-геморрагическое воспаление.
Для кожно-бубонной формы характерны изменения в виде некротических язв, фурункулов, геморрагических карбункулов. Различают быстро сменяющиеся стадии: пятно – папула – везикула - пустула. Язвы при чуме на коже заживают медленно, образуя рубцы.
При легочной форме на фоне интоксикации отмечается боль в грудной клетке, одышка, наступает угнетение сознания, бред. Кашель появляется с самого начала заболевания. Мокрота часто бывает пенистой с примесью крови. Характерно несоответствие между данными объективного обследования легких и общим тяжелым состоянием больного.
Легочная чума отличается коротким инкубационным периодом, который может составлять всего несколько часов, максимум – двое суток.
Для септической формы чумы характерны тяжелая ранняя интоксикация, резкое падение кровяного давления, кровоизлияния на слизистых, коже, кровотечение во внутренних органах. Первично-септическая форма появляется после краткого (1–2 дня) инкубационного периода и сопровождается быстрым нарастанием интоксикации, а также геморрагическими проявлениями – желудочно-кишечными или почечными кровотечениями, кровоизлияниями в слизистые и кожу. В кратчайшие сроки развивается некроз тканей и инфекционно-токсический шок.
Диагностика чумы
Диагностика бубонной формы чумы особых трудностей не представляет, тогда как клиническая диагностика первично-легочной формы сомнительна, а первично-септической практически невозможна. По действующим в России правилам, окончательный диагноз может быть сформулирован только после бактериологического подтверждения (выделения и идентификации чистой культуры возбудителя).
Рутинные лабораторные анализы крови и мочи при чуме малоинформативны. В общем анализе крови заслуживает внимания лишь выраженный лейкоцитоз (до 25 000 в мм 3 и более).
Решающую роль в диагностике чумы играют специфические методы исследования, которые проводят в специальных лабораториях Федеральных противочумных учреждений, имеющих разрешение на работу с возбудителями особо опасных инфекций.
Используют бактериоскопический, бактериологический, биологический, серологический и молекулярно-биологический методы исследования. Материалом для исследования может служить любая среда организма (кровь, пунктаты бубонов, мокрота, отделяемое язв, моча, содержимое везикул, пустул, карбункулов). В качестве экспресс-диагностики используют реакцию иммунофлюоресценции, позволяющую поставить предварительный диагноз уже через 2 часа.
При бактериологическом исследовании проводят выделение чистой культуры и ее идентификацию. С этой целью исследуемый материал высевают на питательные среды. Эффективным способом выделения чистой культуры чумного микроба является биопроба на морских свинках и белых мышах. Животные обычно погибают на 3-9-й день после заражения.
Получаемые физикальные данные легких крайне скудные, на рентгенограмме видны признаки долевой или очаговой пневмонии. Увеличивается сердечно-сосудистая недостаточность, которая выражается тахикардией и постепенным понижением артериального давления, развивается цианоз. На терминальной стадии больные впадают в сопорозное состояние, которому сопутствует одышка, геморрагические проявления (обширные кровоизлияния), после чего человек впадает в кому.
К каким врачам обращаться
При появлении симптомов чумы следует срочно обратиться к врачу-инфекционисту. Больной подлежит немедленной госпитализации и изоляции. Больные, перенесшие любую форму чумы, могут быть выписаны из стационара только после полного клинического выздоровления и при отрицательных результатах бактериологического исследования.
Лечение чумы
Все формы чумы поддаются лечению, если выявляются достаточно рано. Чумной микроб обладает чувствительностью ко многим сульфаниламидным препаратам и антибиотикам, но проявляет резистентность к пенициллину. Лечение больного складывается из двух основных направлений:
- этиотропной терапии, которая проводится с использованием антибиотиков следующих групп: аминогликозидов, тетрациклинов, левомицетина. Дозы антибиотиков зависят от формы заболевания;
- патогенетической терапии, которая при чуме сводится к детоксикации, коррекции гемодинамических и метаболических расстройств, что наблюдается при развитии инфекционно-токсического шока.
В случае своевременного обнаружения и проведения терапии (в течение 24 часов после манифестации симптомов) значительная доля пациентов излечивается от заболевания.
Осложнения
Чума у человека может проявить себя как очень тяжелое заболевание. Смертность от бубонной чумы до сих пор достигает 10% и превышает 40% при легочной форме заболевания. Важнейшим условием выживания пациентов и профилактики осложнений является быстрая диагностика и раннее лечение. Если больные легочной чумой не получают адекватной этиотропной терапии, они погибают на 3-4-е сутки от резко выраженной сердечной и дыхательной недостаточности.
В начальный период болезни наиболее частой причиной летальности является молниеносное развитие инфекционно-токсического шока. Не исключено и развитие чумного менингита с тяжелым течением, заканчивающегося неблагоприятным исходом.
Профилактика чумы
Чума – это инфекция, подпадающая под действие Международных медико-санитарных правил и подлежащая международному санитарно-эпидемиологическому надзору.
Профилактические мероприятия, направленные на предотвращение заражения людей в природных очагах чумы в Российской Федерации, осуществляются противочумными станциями совместно с Госсанэпиднадзором.
Меры профилактики предполагают предупреждение завоза инфекции из других стран и возникновения заболевания на неблагополучных по чуме территориях. При обнаружении распространения инфекции в пределах определенного региона противочумные учреждения проводят дератизационные (уничтожение грызунов) и дезинсекционные (уничтожение насекомых) мероприятия. В случае выявления больных бубонной формой чумы в очаге вводятся ограничительные мероприятия, при выявлении больных легочной формой вводится карантин.
В зависимости от эпидемической обстановки принимается решение о профилактической иммунизации населения. Вакцинация по эпидемическим показаниям проводится лицам, проживающим на неблагополучных по чуме территориях, а также людям, работающим с живыми культурами чумы. ВОЗ не рекомендует проводить вакцинацию всего населения, за исключением групп повышенного риска.
- Большая Медицинская Энциклопедия (БМЭ), под редакцией Петровского Б.В., 3-е издание, том 27.
- Руководство по инфекционным болезням / Под ред. акад. РАМН, проф. и быстрая смерть (Ю.В. Лобзина и проф. К.В. Жданова. - СПБ: «Издательство Фолиант», 2011. - 664 с.
- Профилактика чумы. Санитарно-эпидемиологические правила СП 3.1.7.3465-17, утв. постановлением Главного государственного санитарного врача РФ от 29 марта 2017 г. №44.
- Санитарные правила и нормы СанПиН 3.3686-21 «Санитарно-эпидемиологические требования по профилактике инфекционных болезней» от 28 января 2021 г. № 4.
Публикации в СМИ
Чума xe "Чума" — зооантропонозная особо опасная карантинная природно-очаговая инфекция, протекающая с выраженной интоксикацией, лихорадкой, поражением лимфатических узлов, лёгких, возможностью септического течения.
Этиология. Возбудитель — неподвижная грамотрицательная бактерия Yersinia pestis семейства Enterobacteriaceae. Устойчива во внешней среде.
Эпидемиология. Основной природный резервуар — различные грызуны (крысы, белки, луговые собачки, сурки и т.д.), определённая роль в передаче возбудителя принадлежит кошкам. В передаче чумы человеку ведущую роль играют взрослые особи крысиных блох (Xenopsylla cheopsis), пожизненно сохраняющие возбудителя. Показано, что человек заражается не столько при укусе, сколько после втирания в кожу масс, срыгиваемых блохой. Передача возбудителя осуществляется также контактным и аспирационным путями.
Патогенез. Возбудитель внедряется в организм в месте укуса блохи; в свою очередь, блохи инфицируются бактериями, питаясь кровью грызунов в период бактериемии, предшествующей гибели животных (трансовариальная передача возбудителя у блох отсутствует, бактерии погибают при попадании в кишечник). При температуре тела блохи 28 °С возбудитель не образует токсичных для человека продуктов. В организме человека клетки, поглощённые нейтрофилами, частично погибают, но выжившие бактерии начинают синтезировать токсические субстанции. Патогенез заболевания до конца не изучен. Ни один Аг или токсин, вырабатываемый возбудителем, в отдельности не в состоянии вызвать болезнь. Механизм развития заболевания включает 3 стадии. • Лимфогенный перенос от места проникновения до лимфатических барьеров • Распространение бактерий из лимфатических узлов в кровоток (бактериемия) • Распространение микробов с появлением вторичных очагов • Примечание. Проникшие возбудители активно поглощают мононуклеарные и полиморфонуклеарные фагоциты, однако фагоцитарные реакции носят незавершённый характер и способствуют дальнейшему распространению возбудителя. Особо важное значение имеют бурное размножение возбудителя, его локализация около капилляров и сосудов, обусловливающая быстрое проникновение в кровоток.
Клиническая картина. Продолжительность инкубационного периода — 3–6 сут (при эпидемиях или септических формах сокращается до 1–2 дней). Заболевание начинается внезапным подъёмом температуры тела с головной болью и чувством разбитости; характерны налёт на языке («натёртый мелом»), его отёк, в результате чего речь становится невнятной; в тяжёлых случаях развивается психоз. На фоне общей картины присоединяются другие признаки. Наиболее часто возбудитель внедряется через кожные покровы, но только у 3–4% больных отмечают первичный аффект: сначала появляется папула, затем она преобразуется в пустулу, после вскрытия которой образуется резко болезненная язва, покрытая коркой чёрного цвета (кожная форма). Чаще чумная палочка не вызывает воспалительных изменений кожи и мигрирует в ближайший лимфатический узел. В течение 2–6 дней в лимфатических узлах развивается серозно-геморрагическое воспаление, и формируется резко болезненный бубон. Нередко наблюдают присоединение регионарного бубона к кожной форме, что проявляется кожно-бубонной формой чумы. Патогенетически различают первичные (всегда связаны с местом входных ворот инфекции) и вторичные бубоны (возникают гематогенно). По клиническим проявлениям выделяют преимущественно локальные формы (кожная, кожно-бубонная и бубонная), генерализованные или внутренне-септические формы (первично- и вторично септическая) и внешне диссеминированные формы (первичная и вторичная лёгочная, кишечная).
• Бубонная чума. Кардинальный признак — бубон (чаще подмышечный или паховый), ранний признак — ощущение сильной боли в месте будущего развития бубона (часто больной вынужден принимать неестественные позы). Бубон спаян с окружающими тканями. Увеличиваясь до 1–10 см в диаметре, он размягчается, может нагноиться и спонтанно дренироваться. В случае развития геморрагического некроза лимфатического узла и утраты барьерной функции в кровоток поступает большое количество бактерий, что ведёт к вторичной чумной пневмонии и/или генерализованному чумному сепсису. Как осложнение вторичная лёгочная чума составляет 5–10% бубонных поражений и резко утяжеляет состояние больного; иногда регистрируемый (вследствие генерализации) вторичный чумной менингит, как правило, заканчивается смертью больного. Смертность при нелеченой бубонной чуме — 75%. При выздоровлении бубон претерпевает обратное развитие или склерозируется.
• Первично-лёгочная чума — молниеносная и чрезвычайно контагиозная форма; распространяется воздушно-капельным путём и эпидемически наиболее опасна. Проявляется ранним возникновением болей в грудной клетке, кашлем с кровавой мокротой, развитием сердечно-лёгочной недостаточности. Больной выделяет с мокротой большое число возбудителей, при этом объём мокроты может достигать огромных количеств. Показатель смертности в нелеченых случаях близок к 100%. Смерть наступает через 2–6 сут после первичного аэрогенного контакта с инфекцией.
• Кишечная чума проявляется профузной диареей с обильными выделениями крови и слизи, возможны сильные боли в эпигастральной области и чувство общего недомогания, обычно заканчивается смертью больного.
• Первично-септическая чума характеризуется многочисленными геморрагиями на коже и слизистых оболочках; тяжёлые случаи характеризуются массивными кровотечениями из почек, кишечника и примесью крови в рвотных массах. Генерализация процесса возникает без предшествующих явлений местного порядка; типичны исключительно быстрое диссеминирование возбудителя в организме, массивные интоксикация и бактериемия. Заболевание быстро заканчивается смертью больного.
• Вторично-септическая чума — исход (осложнение) других форм болезни, протекает также крайне тяжело, клинически проявляется возникновением вторичных очагов инфекции, бубонов и признаками геморрагической септицемии.
• Вторично-лёгочная форма — осложнение бубонной чумы, клинически сходна с первичной. Течение доброкачественное. Представляет эпидемиологическую опасность.
Методы исследования • Бактериологическое исследование отделяемого бубона (при бубонной форме), содержимого язвы или других кожных поражений (кожная форма), мокроты и слизи из зева (лёгочная форма), крови (все формы), фекалий и ликвора (при поражениях кишечника или мозговых оболочек). Материал следует получить до начала антибиотикотерапии • Возможно проведение ускоренной диагностики чумы с помощью бактериофага Yersinia pestis • Для быстрого обнаружения также применяют АТ, меченые флюоресцеином (позволяет обнаружить Yersinia pestis в течение первых 2 ч исследования), реакцию нейтрализации АТ, реакцию преципитации в стандартных агаровых пластинках и метод ускоренного роста Yersinia pestis на средах обогащения • Вероятность выделения возбудителя увеличивает биологическая проба на лабораторных животных. Разработаны методы, ускоряющие биологическую пробу, например введение заражённым животным ГК или куриного желтка, что ускоряет диагностику чумы в случаях снижения вирулентности или при применении малой заражающей дозы.
Дифференциальную диагностику проводят с другими состояниями, сопровождаемыми бактериемией, с пневмококковой пневмонией и лимфаденитами различной этиологии.
Лечение • Стрептомицин 30 мг/кг/сут в/м в 4 приёма каждые 6 ч в течение 7–10 дней. Предположительно равноэффективен гентамицин. При септической или лёгочной форме лечение следует начинать в первые сутки заболевания • Альтернативный препарат — тетрациклин 25–50 мг/кг в 4 приёма в течение 10 дней • При чумном менингите — хлорамфеникол в начальной дозе 25 мг/кг в/в, затем по 10–15 мг/кг в/в или внутрь 4 р/сут в течение 10 дней.
Осложнения • Прогрессирование бубонной формы до септической и лёгочной форм • Некроз бубона • Перикардит • Респираторный дистресс-синдром взрослых • Менингит.
МКБ-10 • A20 Чума
Код вставки на сайт
Читайте также:
