Введение в раздел расстройств потоотделения
Добавил пользователь Cypher Обновлено: 24.01.2026
Снижение потоотделения (гипогидроз, ангидроз) — это уменьшение выделения пота на ограниченных участках кожного покрова или на всей поверхности тела. Симптом встречается при возрастных изменениях кожи, сильном обезвоживании организма, полинейропатиях и других системных поражениях, при которых в патологический процесс вовлекаются потовые железы. Для установления причины сниженной потливости назначается пилокарпиновый тест, гравиметрия, биохимические и генетические анализы, инструментальные методы. Для устранения неприятных ощущений рекомендованы симптоматические лекарственные препараты.
Причины снижения потоотделения
Старение кожи
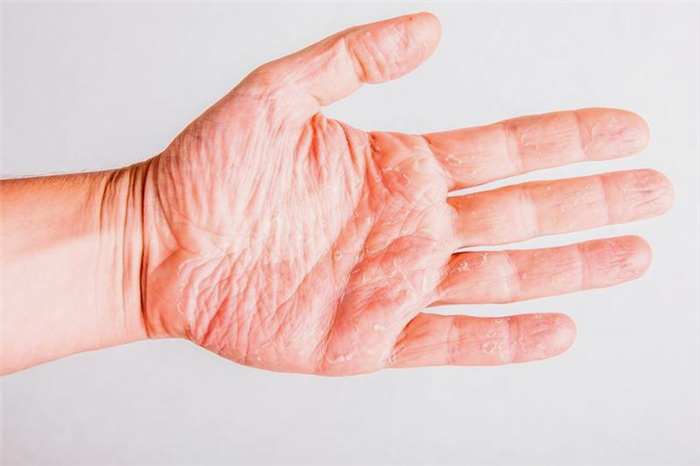
Дисфункция потовых желез у людей пожилого возраста связана с естественными дистрофическими и дегенеративными изменениями в периферических нервах и капиллярах. Снижение потения отмечается по всему телу, при этом отсутствует специфический неприятный запах пота. При уменьшении потоотделения пациенты жалуются на сильную сухость и шелушение, цвет кожных покровов бледный с расширенной сетью сосудов. Потливость — один из элементов терморегуляции, поэтому больные также плохо переносят высокую температуру воздуха, не могут долго находиться на солнце в жаркое время года.
Обезвоживание
Симптом развивается при недостаточном потреблении воды в условиях душной погоды, жаркого климата. Сначала отмечается повышенное потоотделение, затем по мере потерь жидкости выделяется незначительное количество концентрированного пота с резким неприятным запахом. При уменьшении потливости происходит сильное перегревание тела, что чревато тепловым ударом. Если снижение потоотделения сопровождается интенсивными головными болями, слабостью, обмороками, требуется срочная медицинская помощь.
Массивные патологические потери жидкости из тела запускают компенсаторные реакции, направленные на поддержание ОЦК, поэтому функционирование потовых желез угнетается. Первые признаки могут появляться у пациентов с кишечными инфекциями, которые страдают от многократной рвоты и диареи. Наблюдается диффузное снижение потоотделения, что вызывает сухость и уменьшение эластичности кожи. Если диспепсические причины обезвоживания сочетаются с повышенной температурой тела, кожа будет гиперемированной и горячей на ощупь.
Дерматологические заболевания
Частая причина локального снижения потливости — очаги атрофического дерматита. В коже развиваются патологические процессы, количество потовых желез уменьшается вплоть до их полного исчезновения. На пораженных участках пот не выступает даже в условиях сильной жары, беспокоят сухость и крупнопластинчатое шелушение, выпадение волос. Подобные изменения, захватывающие большую часть кожного покрова, типичны для лучевого дерматита.
Снижение потоотделения также становится следствием склеродермии — системного процесса (коллагеноза) с вовлечением кожи, суставов и внутренних органов. Чаще снижение потливости наблюдается в области лица и шеи, где локализованы специфические изменения — уплотнение и отечность дермы, характерная молочно-белая окраска с отдельными розовыми пятнами. На остальных участках тела, в особенности в подмышечных впадинах, возникает компенсаторная повышенная потливость.
Полинейропатия
Повреждения симпатических нервных волокон уменьшают потливость из-за отсутствия стимулирующего влияния нервной системы на работу потовых желез. Человек с полинейропатией замечает, что он стал меньше потеть даже в летнее время или при нахождении в жарких помещениях. Симптом сопровождается другими кожными проявлениями: зудом, «мраморностью». Зачастую пациенты сообщают о парестезиях в ногах. Основными неврологическими причинами, вызывающими снижение потоотделения, являются диабетическая нейропатия, травмы нервной системы, воздействие нейротропных ядов.
Болезнь Шегрена
Заболевание характеризуется снижением потливости в результате действия аутоиммунной причины — потовые железы разрушаются аутоантителами. Больные (чаще женщины в климактерическом периоде) замечают, что они меньше потеют и с трудом переносят жару. Симптомы болезни Шегрена постепенно прогрессируют: сначала происходит незначительное уменьшение количества пота, со временем возникает ангидроз, провоцирующий сильную сухость, мучительный кожный зуд. Нередки жалобы на постоянное пересыхание конъюнктивы, из-за чего ухудшается зрение, развиваются воспалительные процессы в глазу.
Осложнения фармакотерапии
На первом месте среди лекарственных средств, обладающих свойством уменьшать потоотделение, находятся противоэпилептические препараты. Эти медикаменты назначаются для длительного приема, поэтому со временем потовые железы угнетаются, начинается прогрессирующее снижение выделения пота. Такое состояние сопровождается нарушениями терморегуляции, непереносимостью жары. Кроме того, снижение количества или полное отсутствие пота наблюдается после употребления холино- или ганглиоблокаторов, которые влияют на передачу нервного импульса к потовым железам.
Редкие причины
- Врожденные заболевания: болезнь Фабри, эктодермальные дисплазии, идиопатический ангидроз.
- Повреждение спинного мозга: травматические разрывы, сирингомиелия.
- Психические расстройства.
- Паранеопластический синдром.
- Аутоиммунные патологии: дискоидная красная волчанка, дерматомиозит, узелковый периартериит.
Диагностика
Снижение потоотделения способны вызывать различные причины, поэтому пациенту необходима консультация терапевта или дерматолога, которые занимаются организацией первичного обследования. В ходе диагностики устанавливают факт нарушения работы потовых желез, используют инструментальные и лабораторные методы, позволяющие выяснить происхождение заболевания. Наибольшей диагностической ценностью отличаются:
- Специфические пробы. Выявить дисфункцию потоотделения можно при помощи пилокарпинового теста – в норме после подкожного введения этого вещества наблюдается усиление потливости. Для количественной оценки применяется гравиметрический метод, который предполагает регистрацию скорости выделения пота за единицу времени. Эвапометрию назначают для изучения трансэпидермальной потери влаги.
- Лабораторные анализы. Для исключения аутоиммунной причины уменьшения потливости исследуют количество специфических антинуклеарных и антинейтрофильных антител. В биохимическом анализе оценивают уровень глюкозы, соотношение фракций белка и наличие острофазовых показателей. При возможном наследственном характере патологии выполняют генетические анализы.
- Исследование кожи. Наибольшей информативностью обладает биопсия кожи пораженного участка с последующим патогистологическим анализом. Во время изучения образца обращают внимание на наличие дегенеративных процессов (дистрофии, гиперкератоза, акантолиза), специфических клеток или включений. При обнаружении высыпаний или эрозивных изменений кожного покрова показан культуральный метод и бактериоскопия.
- Инструментальные методики. Для исключения болезни Шегрена назначают УЗИ слюнных желез и поджелудочной железы. При подозрении на диабетические осложнения показательны результаты допплерографии сосудов. Для подтверждения склеродермии делают рентгенографию легких и суставов. Электронейрография рекомендована как специфический метод диагностики полинейропатий.
Лечение
Помощь до постановки диагноза
Самостоятельное лечение сниженного потоотделения в домашних условиях невозможно, но больному следует обеспечить максимально комфортные условия. Дома желательно установить увлажнитель воздуха с гигрометром, чтобы поддерживать влажность в помещении не ниже 55-60% – это уменьшает чувство зуда и стянутость кожных покровов. Запрещено длительное пребывание на улице в жаркий сезон. Важно поддерживать адекватный питьевой режим. Чтобы не раздражать сухие кожные покровы, желательно выбирать одежду из мягких натуральных материалов.

Консервативная терапия
Врачебная тактика при патологическом снижении потоотделения зависит от причины состояния. При старческих изменениях кожи ограничиваются немедикаментозными средствами — регулярными водными процедурами, увлажняющими лосьонами и кремами. Если симптом обусловлен обезвоживанием организма, необходима адекватная регидратация путем приема жидкости внутрь или парентерального введения солевых растворов. Из лекарственных средств чаще всего используют:
- Холиномиметики. Препараты способствуют накоплению нейромедиатора ацетилхолина в синапсах. Благодаря стимулирующему эффекту холиномиметиков потовые, слюнные и слезные железы начинают работать более активно. Медикаменты применяются при тяжелом генерализованном ангидрозе.
- Глюкокортикоиды. Обладают мощным противовоспалительным эффектом, уменьшают продукцию аутоантител, поражающих ткани организма. Кортикостероиды также замедляют прогрессирование патологических изменений кожи при коллагенозах.
- Нейропротекторы. При нейропатиях показаны инъекции витаминов из группы В, которые улучшают трофику нервов, ускоряют проведение нервного импульса. Для комплексного воздействия на нервную систему добавляют альфа-липоевую кислоту.
- Местные средства. Для периодического увлажнения кожного покрова при выраженном снижении потоотделения на кожу наносят воду с 1% раствором глицерина, распыляя ее из пульверизатора. Такие орошения уменьшают сухость и чувство дискомфорта.
1. Расстройства потоотделения (клиника, диагностика, лечение). Методические рекомендации/ Гордиенко А.Ф. — 1982.
Гипергидроз - симптомы и лечение
Что такое гипергидроз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кузьмичева Владимира Александровича, торакального хирурга со стажем в 41 год.
Над статьей доктора Кузьмичева Владимира Александровича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Гипергидроз — это состояние, характеризующееся избыточным выделением пота, превышающим естественные потребности в терморегуляции.
Как и почему люди потеют
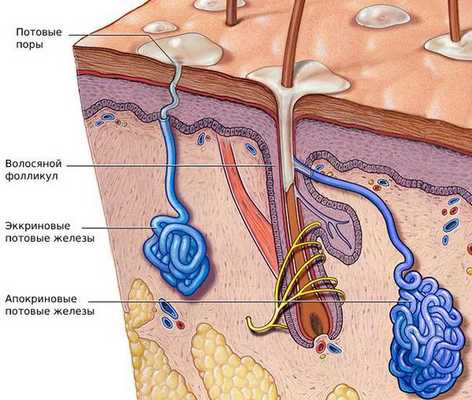
Потоотделение — это физиологический механизм терморегуляции, выделения продуктов обмена и поддержания водно-солевого баланса организма. Пот выделяется потовыми железами, выводные протоки которых открываются потовыми порами на поверхности кожи (эккриновые железы) или выходят в волосяные фолликулы (апокриновые железы).
В зависимости от причин возникновения избыточного потоотделения различают первичный и вторичный гипергидроз.
Вторичный гипергидроз по сути является симптомом другого заболевания (например, туберкулёза или неврологического нарушения). Частыми причинами гипергидроза являются перегревание и фебрильные состояния (подъём температуры тела до 37,1-38,0°C). Кроме того, вторичный гипергидроз могут вызвать системные заболевания и приём медикаментов. Повышенное потоотделение присутствует независимо от времени суток, иногда преимущественно ночью. Такой гипергидроз исчезает после излечения основного заболевания, которое привело к избыточному потоотделению.
Первичный гипергидроз (или эссенциальный гипергидроз) не связан с какими-либо заболеваниями и естественной терморегуляцией. Для постановки такого диагноза требуется исключение других медицинских состояний. Именно этой форме гипергидроза следует уделить особое внимание.
Возникновение первичного гипергидроза кожи не может быть объяснено потребностями организма. Люди, страдающие первичным гипергидрозом, ничем в физическом плане не отличаются от полностью здоровых, и даже самые детальные обследования не находят отклонений в состоянии их органов и функциональных систем. Но по тем или иным причинам у таких людей центр эмоционально обусловленного потоотделения функционирует на более активном уровне, приводя к таким клиническим проявлениям.
Первичный гипергидроз нередко является наследственным, т.е. часто встречается в семьях и у близких родственниках. Это свидетельствует о его генетической природе, что подтверждается детальным исследованием генома.
Распространённость заболевания
Распространённость гипергидроза в популяции составляет 2,8 %, половина пациентов страдает подмышечным гипергидрозом [30] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гипергидроза
Гипергидроз у детей. Первые проявления первичного гипергидроза могут отмечаться уже в раннем детстве. Как правило, они усиливаются в подростковом периоде, для которого характерна значительная эмоциональная нестабильность, связанная с половым созреванием.
Снижение стрессовой нагрузки может сопровождаться снижением выраженности гипергидроза, вплоть до полного исчезновения (по оценке пациента). Однако чаще проявления гипергидроза остаются на всю жизнь.
Как проявляется гипергидроз. При первичном гипергидрозе повышенное потоотделение отмечается в основном в области ладоней, стоп и подмышечных впадин. В данных зонах потоотделение симметрично. Несколько реже повышенное потоотделение наблюдается в области лица и волосистой части головы, и ещё реже в области промежности.
Потница - симптомы и лечение
Что такое потница? Причины возникновения, диагностику и методы лечения разберем в статье доктора Дудник Ксении Дмитриевны, педиатра со стажем в 3 года.
Над статьей доктора Дудник Ксении Дмитриевны работали литературный редактор Юлия Липовская , научный редактор Елена Коросан и шеф-редактор Маргарита Тихонова
Потница — заболевание кожи, при котором из-за закупорки эккринных потовых желёз пот задерживается под кожей, вызывая сыпь [1] .
Краткое содержание статьи — в видео:
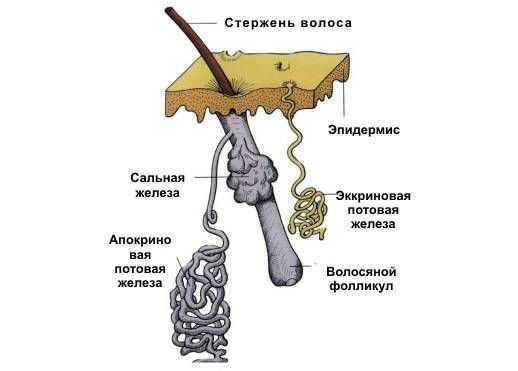
Эккриные (мерокринные, выделительные, или малые) железы участвуют в процессе терморегуляции за счёт выделения секрета — пота. Пот представляет собой водный раствор, который нужен для охлаждения тела при повышенной температуре окружающей среды, во время физических нагрузок или стресса [3] .
Кроме эккринных, есть апокринные (большие) потовые железы, но они не связаны с терморегуляцией. Эти железы определяют запах тела и реагируют в большинстве случаев на раздражители, которые вызывают стресс [15] .
Причины и факторы риска развития потницы
Причиной потницы является закупорка протоков эккринных желёз. Не всегда понятно, почему это происходит, но есть некоторые предрасполагающие внутренние и внешние факторы :
1. Потоотделение, которое может быть вызвано:
- Жаркими и влажными условиями: тропическим климатом, инкубаторами для новорождённых и лихорадочными состояниями.
- Нарушением проходимости кожи, например из-за пластырей, бинтов или тесной одежды [5][6] .
- Напряжённой физической активностью.
- Синдромом Морвана. Это редкое, опасное для жизни наследственное заболевание, которое вызывает много отклонений, в том числе гипергидроз (повышенное потоотделение) [10][11] .
- Лекарствами, такими как бетанехол, клонидин и неостигмин. Кроме того, сообщалось о нескольких случаях потницы, вызванной изотретиноином [16] .
- Избыточной массой тела, образованием складок на коже.
2. Незрелость эккринных протоков. Формирование эккринных желёз завершается только к 5-ти годам. С этим связано несовершенство потоотделения у детей до этого возраста. Незрелые эккринные протоки легко разрываются при потоотделении, и этот разрыв приводит к потнице.
3. Бактерии. Стафилококки могут вызвать потни цу. Эта бактерия безвредно живёт на коже, однако она выделяет липкое вещество, которое в сочетании с избыточным потом и омертвевшими клетками кожи может перекрыть потовые железы.
4. Псевдогипоальдостеронизм I типа (почечный солевой диабет) — редкое наследственное заболевание, при котором с мочой и потом выходит много солей. Чрезмерное выделение натрия вызывает воспаление, которое закупоривает эккринные протоки. Состояние сопровождается появлением гнойничков и называется пустулёзной потницей [7] [8] [9] .
Распространённость
Потница встречается у людей всех возрастов, мужчины и женщины болеют одинаково часто. Однако у младенцев и детей риск заболеть выше. Это связано с незрелостью эккриновых протоков и с анатомо-физиологическими особенностями потовых желёз у детей [2] [4] . Дело в том, что количество потовых желёз к моменту рождения ребёнка такое же, как у взрослого человека. Однако из-за меньшей поверхности кожи плотность потовых желёз у детей в несколько раз выше, чем у взрослых.
Диагноз "потница" внесён в МКБ-10:
- L74.0 — Потница красная. Самый распространённый тип потницы, который сопровождается красными папулами и папуловезикулами размером 2-4 мм.
- L74.1 — Потница кристаллическая. Проявляется прозрачными поверхностными пузырьками размером 1-2 мм, которые легко разрушаются.
- L74.2 — Потница глубокая. Сопровождается бессимптомными глубокими папулами.
- L74.3 — Потница неуточнённая.
Кристаллическая потница поражает до 9 % всех новорождённых, чаще встречается в возрасте 1 недели. Иногда развивается у лихорадящих взрослых [12] .
Красная потница обычно встречается у детей. Также болеют до 30 % взрослых, которые переезжают в тропическую среду или спонтанно подвергаются воздействию тепла и влажности [12] .
Глубокая потница встречается редко и в большинстве случаев у взрослых. Это осложнение повторяющихся эпизодов красной потницы.
Симптомы потницы
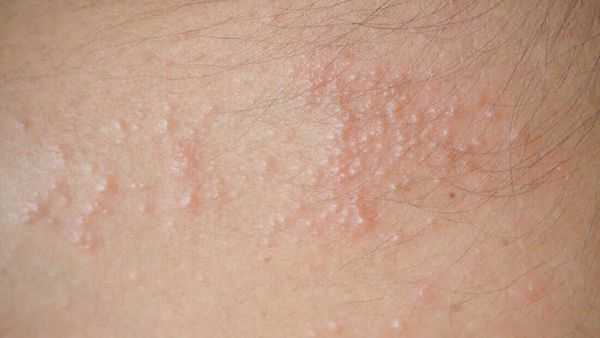
Кристаллическая потница характеризуется появлением прозрачных пузырей размером 1-2 мм, которые легко разрываются. Волдыри могут выглядеть как капли пота. Воспалений при этом типе не бывает, так как пузырьки возникают в поверхностном слое кожи. Волдыри обычно находятся на голове, шее и верхней части туловища. Сыпь проходит бесследно, когда прекращается действие провоцирующего фактора.
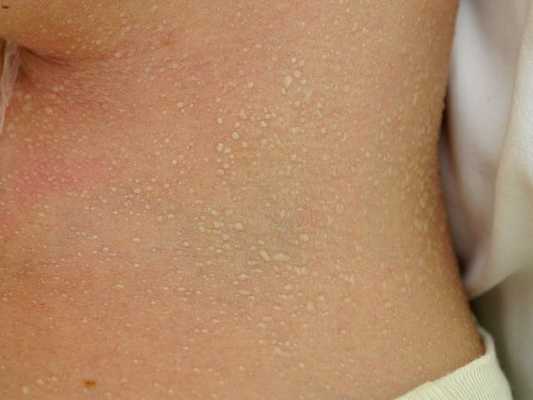
Красная потница затрагивает более глубокие слои кожи, поэтому сопровождается воспалением, что проявляется красной сыпью, болью и зудом. Часто присутствует фоновая эритема — ограниченное покраснение кожи. У детей потница поражает кожные складки шеи, подмышек или паха. У взрослых потница часто затрагивает верхнюю часть туловища, волосистую часть головы, шею и изгибы, особенно области трения кожи с одеждой.
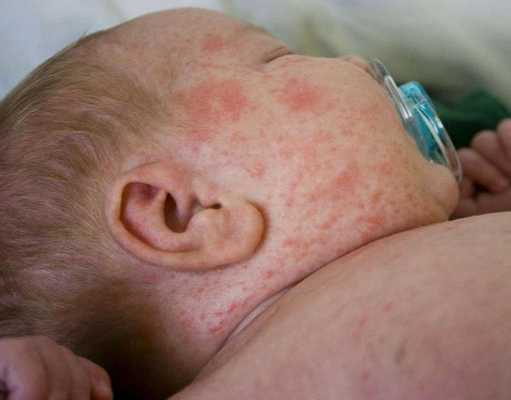
Глубокая потница поражает более глубокие слои кожи, протекает с образованием бессимптомных плотных папул телесного цвета диаметром 1-3 мм. Обычно они возникают на туловище и конечностях [12] .
Патогенез потницы
Перегревание кожи, в том числе при лихорадочном состоянии, и повышенная влажность окружающей среды увеличивают образование пота.
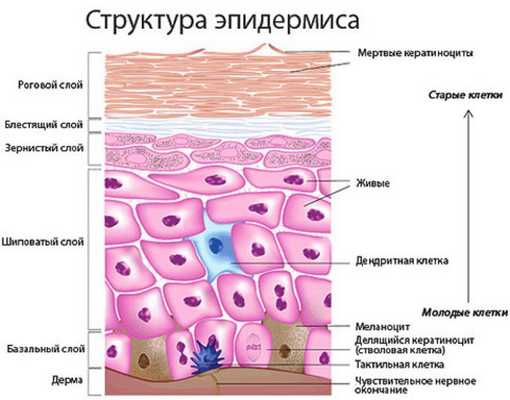
Из-за воздействия причинных факторов (тесной одежды, избыточной массы тела и др.) перекрывается проток эккринных желёз. Закупорка может произойти на разной глубине. Когда проток закрывается, пот не выходит на поверхность тела, а попадает под кожу — в эпидермис или дерму. Из-за этого в клетках накапливается вода, возникает отёк и происходит закупорка протоков. Более глубокое поражение эккринной железы или протока может привести к их разрыву [13] .
Гистологическая картина кожных проявлений характеризуется перекрытием отверстий протоков эккринных желёз кератиновыми пробками, растяжением этих протоков в эпидермисе и иногда в дерме. Кератиновые пробки формируются, когда из-за повышенного потоотделения нарушается ороговение наружного слоя кожи.
Классификация и стадии развития потницы
В зависимости от того, на каком уровне происходит закупорка протоков эккринных желёз, выделяют три типа потницы: кристаллическая, красная и глубокая.
- Кристаллическая потница — протоки закрываются близко к поверхности кожи, т. е. на уровне рогового слоя [3] .
- Красная потница — закрытие протоков на уровне средних слоёв эпидермиса [3] .
- Глубокая потница — протоки закрываются на уровне базальной мембраны, в области впадения протока в сосочек дермы. При этом пот задерживается в дерме.
Осложнения потницы
1. Везикулопустулёз (перипорит, остеопорит) — гнойное воспаление устьев эккринных потовых желёз. Возбудителем является золотистый стафилококк. Везикулопустулёз развивается как вторичная бактериальная инфекция на фоне потницы. Часто встречается у новорождённых.
Заболевание развивается с 3-5 суток жизни либо позднее, чаще к концу периода новорождённости (к концу 4-й недели). Вначале появляется красная потница в виде красных точечных пятен. Затем образуется множество гнойничков величиной до просяного зерна, хотя бывают и единичные высыпания. В следующие несколько дней на неизменённой коже могут возникать свежие высыпания. Затем они постепенно подсыхают в корочки, под которыми образуется новый слой кожи. Сыпь располагается преимущественно на туловище, в складках кожи и на волосистой части головы.
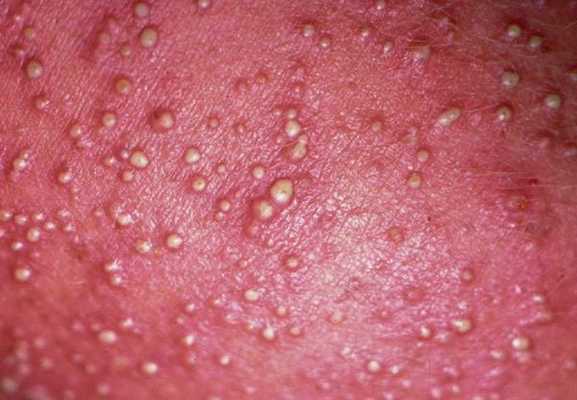
Если вовремя начать лечение и соблюдать все рекомендации по уходу, болезнь длится от 2-3 до 7-10 суток. Везикулопустулёз может быть опасен, потому что инфекция легко переходит как на соседние участки, так и в глубину кожи. В редких случаях наблюдается гематогенное (с кровью) или лимфогенное (с лимфой) распространение процесса с развитием заражения крови — сепсиса. У некоторых детей везикулопустулёз возникает как проявление пупочного сепсиса или других форм общей стафилококковой инфекции [14] .
2. Нарушение терморегуляции, непереносимость тепла. Чаще всего развивается у пациентов с глубокой потницей. Из-за закупорки протоков эккринных желёз, пот не выделяется на поверхность тела и не охлаждает его, что приводит к перегреванию. Такое состояние называют ангидрозом, оно сопровождается слабостью, утомляемостью и головокружением. Может возникнуть тепловой удар. Самую тяжёлую форму непереносимости жары называют тропической ангидротической астенией.
3. Гипергидроз (повышенное потоотделение) на участках, где нет закупорки протоков. Чтобы избежать перегревания, организм выделяет больше пота. Однако из-за непроходимости протоков, пот выходит на поверхность не по всему телу, а только на непоражённых участках кожи.
Диагностика потницы
Если на коже ребёнка появились любые высыпания, необходимо обратиться к педиатру или дерматологу.
Чтобы поставить правильный диагноз, нужно расспросить пациента. Если болен ребёнок, то задать вопросы родителям. Затем внимательно осмотреть поражённую кожу и оценить характер и расположение сыпи.
Сбор анамнеза
При сборе анамнеза нужно узнать:
- Когда появилась сыпь и что этому предшествовало. Высыпания при потнице появляются через нескольких дней после воздействия провоцирующих факторов.
- Болел ли пациент раньше. Глубокая потница обычно встречается у пациентов с многочисленными эпизодами красной потницы в анамнезе.
Осмотр
При кристаллической потнице появляются прозрачные пузырьки размером 1-2 мм, которые заполнены жидкостью и похожи на каплю воды. Так как поражается самый поверхностный слой эпидермиса (роговой слой), у пузырьков очень тонкая стенка, поэтому они легко разрываются. Обычно сыпь расположена на верхней части туловища, шее и голове.
Красная потница характеризуется более крупными эритематозными папулами и пузырьками красного цвета. У новорождённых часто поражаются пах, подмышечная впадина и шея. У взрослых сыпь появляется в местах трения одежды о кожу [12] .
При глубокой потнице врач видит твёрдые высыпания телесного цвета. У взрослых сыпь чаще появляется на туловище, но также могут поражаться руки и ноги.
Если элементы возвышаются над кожей, то потницу называют пустулёзной , что может говорить о присоединении бактериальной инфекции.
Потница диагностируется на основании типичных клинических проявлений. Лабораторные и инструментальные методы применяются редко.
Лабораторная диагностика
Лабораторные тесты, как правило, не проводятся, так как часто они неэффективны. При везикулопустулёзе может выполняться цитологическое исследование пустулёзного содержимого — лабораторная оценка морфологии клеток. При этом выявляются воспалительные клетки.
Окрашивание по Граму поможет выявить болезнетворных бактерий, например стафилококков [1] .
Инструментальная диагностика
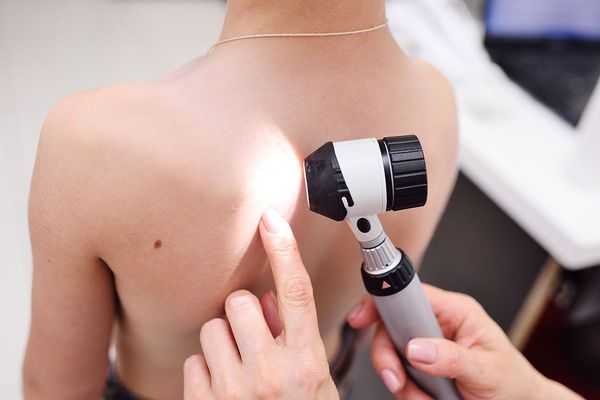
Людям с тёмной кожей могут назначить дерматоскопию — исследование кожи с помощью специального прибора. В этом случае сыпь выглядит как большие белые шарики с окружающими их более тёмными ореолами.
Есть данные о применении оптической когерентной томографии для диагностики глубокой потницы. Оптическая когерентная томография — это бесконтактное диагностическое исследование, позволяющее получать информацию о морфологическом состоянии здоровой и патологически изменённой кожи. Чтобы получить изображения ткани методом ОКТ, используют ближний инфракрасный свет, которым освещают исследуемый участок кожи. При потнице ОКТ высокого разрешения помогает обнаружить глубину поражения протоков и вероятное место закупорки [17] .
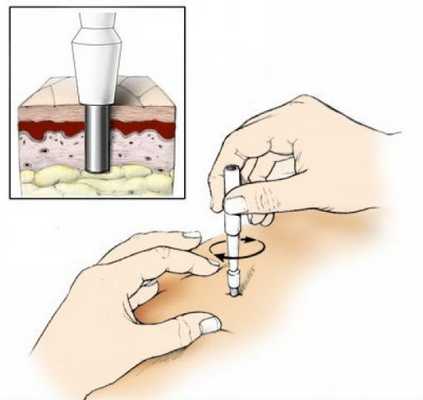
Если есть сомнения в диагнозе, может применяться кожная пункционная биопсия. При кристаллической потнице под роговым слоем полученного участка кожи обнаруживаются пузырьки. Гистология красной потницы показывает скопление жидкости (пота) между клетками шиповатого слоя. Также видно пузырьки, заполненные потом, и воспаление вокруг протоков потовых желёз. Глубокая потница отличается от красной дальнейшим разрывом эккринных протоков и более значительным воспалением.
Дифференциальная диагностика
Потницу следует отличать от других заболеваний, протекающих с кожной сыпью: ветряной оспы, скарлатины, кори, сыпи при герпесе 6 типа (внезапная экзантема), опоясывающего лишая, крапивницы, грибковых инфекций кожи, акне или токсической эритемы новорождённых, атопического дерматита, укусов насекомых и т. д.
Лечение потницы
Обычно у потницы доброкачественное течение — она проходит самостоятельно за несколько дней.
Лечение нужно начинать с устранения главного фактора потницы — усиленного потоотделения. Для снижения потоотделения необходимо:
- охладить помещение;
- снять тесную одежду;
- смыть плотный крем;
- по возможности убрать с кожи пластыри и бинты;
- принять ванну с прохладной водой.
Медикаментозные методы лечения потницы подбирают в зависимости от её типа:
- Кристаллическую потницу обычно не лечат, так как она проходит самостоятельно за 24 часа.
- Лечение красной потницы направлено на уменьшение воспаления, поэтому врач может назначить глюкокортикостероиды слабой и средней степени активности, такие как 0,1% крем триамцинолона.
- О лечении глубокой потницы очень мало информации. Как правило, применяют методы лечения, перечисленные выше. Однако по результатам одного исследования, применение перорального изотретиноина в сочетании с местным безводным ланолином улучшило состояние пациента [13] .
- При развитии бактериального осложнения показаны местные антибактериальные препараты, например клиндамицин.
Для лечения некоторых случаев потницы могут применяться лосьоны с каламином, который успокаивает кожу, и оксидом цинка в качестве антисептика [18] .
Прогноз. Профилактика
Прогноз благоприятный: при соблюдении всех рекомендаций врача большинство пациентов выздоравливают без осложнений [13] .
Потливость
Потливость (гипергидроз) — это усиленное выделение пота, чаще с резким неприятным запахом, которое сопровождается субъективными дискомфортными ощущениями. Гипергидроз возникает при поражениях периферических и центральных отделов нервной системы, регулирующих потоотделение, гормональных сбоях, экзогенной интоксикации. Для определения причины повышенной потливости проводят специальные пробы и неврологический осмотр, исследуют гормональный профиль. Для устранения неприятной симптоматики применяются седативные средства, методы физиотерапии и психотерапии.
Общая характеристика
Повышенная потливость является субъективной жалобой: пациенты замечают, что они потеют больше, чем другие люди. Человек находит мокрые пятна от пота на одежде, причем не только в области подмышек, но и на груди или спине. Потоотделение сочетается с похолоданием кожи, неприятным резким запахом, который хорошо ощущается на расстоянии. Больные могут отмечать, что большое количество пота появляется только на отдельных частях тела — например, на ладонях и ступнях, на лице. Усиленное потение провоцируется стрессами, незначительными физическими нагрузками, приемом пищи.
Симптом вызывает и психологические нарушения: человек начинает испытывать чувство стыда, дискомфорт, избегать контактов с окружающими. Большие неудобства доставляет повышенная потливость ладоней, которая мешает профессиональной деятельности, затрудняет знакомство с людьми, рукопожатия. Кратковременное усиление выделения пота в ответ на физический труд или эмоциональные потрясения считается вариантом нормы, но постоянный гипергидроз, нарушающий качество жизни, служит показанием для обращения к специалисту.
Классификация
Сложность выделения отдельных вариантов повышенной потливости обусловлена большим субъективизмом при оценке симптомов. В зависимости от частоты появления гипергидроз классифицируют на постоянный, выраженность которого не зависит от времени года, сезонный, при котором потоотделение усиливается в жаркие месяцы, и интермиттирующий, характеризующийся периодическими рецидивами. В клинической практике важна классификация симптома по распространенности, согласно которой выделяют:
- Ограниченный (локальный) гипергидроз. Характеризуется повышенной секрецией потовых желез на определенных участках кожи. В соответствии с этим локальную форму подразделяют на лицевой, ладонный, подошвенный, подмышечный (аксиллярный) гипергидроз. Этот вариант чаще связан с дисфункцией апокриновых желез.
- Генерализованный гипергидроз. Усиление потоотделения наблюдается по всей поверхности кожи. Развитие такого расстройства обусловлено усиленной работой всех потовых желез, что зачастую связано с изменениями гормонального фона, инфекционными заболеваниями, другими системными патологическими нарушениями.
Различные патогенетические механизмы обусловливают деление патологически повышенной секреции пота на две формы: первичную идиопатическую, причины которой не установлены, и вторичную, вызванную поражением разных систем органов. В отдельный вид классифицируют ночную потливость, связанную с хроническими инфекционными процессами или гормональными скачками. Из-за особого механизма развития врачи выделяют стрессовое потоотделение (так называемый «холодный пот»), провоцируемое повышенной концентрацией катехоламинов (адреналина) в крови. С учетом степени социального дискомфорта существует:
- легкая форма потливости, не ограничивающая взаимодействие пациента с окружающими людьми;
- гипергидроз средней степени, при котором несколько ограничивается повседневная активность и возникает дискомфорт при рукопожатиях, тесных контактах с людьми;
- тяжелая форма, характеризующаяся сильным потоотделением с резким запахом, что заставляет больного сторониться других людей, провоцирует психологические нарушения.

Причины потливости
Причины холодного пота
Усиленное потоотделение часто сопровождается резким похолоданием и побледнением кожных покровов. Подобная реакция в норме возникает при сильнейших эмоциональных потрясениях, но чаще появление холодного пота обуславливают патологические состояния:
- Мигрень.
- Выраженный болевой синдром.
- Вирусные инфекции: мононуклеоз, грипп.
- Критические состояния: гипогликемия, острая сердечная или дыхательная недостаточность.
- Нарушения вегетативной регуляции.
- Интоксикация: злоупотребление алкоголем, образование эндогенных токсинов при почечной и печеночной недостаточности.
Причины общей потливости
Чрезмерное потоотделение по поверхности всей кожи является нормальной реакцией в условиях жаркого климата, после интенсивной физической работы. Постоянный гипергидроз, не имеющий видимой причины, — признак болезни. К появлению повышенной общей потливости приводят:
- Эндокринные заболевания: тиреотоксикоз, климакс у женщин, феохромоцитома и др.
- Инфекционные процессы: бруцеллез, малярия, ВИЧ-инфекция.
- Онкологическая патология: лимфогранулематоз, неходжкинские лимфомы, неопластический синдром.
- Отравления: употребление ядовитых грибов, попадание в организм фосфорорганических соединений.
- Осложнения фармакотерапии: длительный прием холиномиметиков, антихолинэстеразных препаратов.
- Редкие причины: синдром Райли-Дея, акроасфиксия Кассирера, полинейропатия.
Причины потливости головы
Выраженное потоотделение в области лица и волосистой части головы, сопровождающееся приливами жара или, наоборот, резкой бледностью и похолоданием, развивается при наличии болезненных расстройств. Локальную потливость головы вызывают:
- Ночные кошмары, нарушения сна.
- ВСД: повышение активности симпатической нервной системы.
- Неврологические нарушения: болезнь Паркинсона, нейросифилис, инсульт.
- Гипертонические кризы.
- Поражение нервных стволов: синдром барабанной струны, ауриколотемпоральный синдром Люси Фрей.
- Генетические заболевания: синдромы Бука, Ядассона-Левандовского, Гамсторп-Вольфарта.
Причины ночной потливости у женщин
Женщины более подвержены различным патологическим реакциям вегетативной нервной системы и гормональным сбоям, поэтому у них гипергидроз встречается чаще. Повышенную ночную потливость у женщин могут провоцировать такие заболевания и состояния:
- Изменения гормонального фона: за несколько дней до месячных, в первом триместре беременности, в предклимактерическом периоде.
- Нервно-психическая патология: рассеянный склероз, психозы, депрессивные состояния.
- Системные болезни соединительной ткани: ревматоидный артрит, красная волчанка, ревматизм.
- Осложнения фармакотерапии: прием транквилизаторов, нейролептиков, гипотензивных препаратов.
Причины ночной потливости у мужчин
В норме потоотделение повышается при высокой температуре воздуха в спальне, при использовании синтетического постельного белья. Беспричинное выделение большого количества пота, вызывающее промокание подушки и простыни, указывает на возможное наличие патологического процесса. У мужчин ночная потливость чаще всего обусловлена такими состояниями, как:
- Абстинентный синдром: при злоупотреблении спиртными напитками, наркотическими веществами.
- Гормональные сбои: в подростковом периоде, в среднем и пожилом возрасте вследствие снижения уровня тестостерона.
- Эндокринные болезни: карциноидный синдром, феохромоцитома, поражение гипоталамо-гипофизарной системы.
- Туберкулезная инфекция.
- Опухоли: рак яичек, рак простаты.
- Редкие причины: саркоидоз, гистиоцитоз.
Причины снижения потоотделения
Уменьшение секреции потовых желез (ангидроз), протекающее на фоне нормального самочувствия, наблюдается у пожилых людей вследствие естественных возрастных изменений кожи. Образование пота заметно снижается при следующих состояниях и заболеваниях:
- Сильное обезвоживание: при ограничении потребления воды, многократной рвоте и диарее.
- Поражение кожи: атрофический акродерматит, лучевые дерматиты, склеродермия.
- Наследственные патологии: болезнь Шегрена, эктодермальные дисплазии.
- Осложнения фармакотерапии: лечение противоэпилептическими препаратами, ганглио- и холиноблокаторами.
Первичным диагностическим поиском при повышенной потливости занимается специалист-терапевт или врач общей практики. Основная задача обследования — выявление нарушений работы организма, которые спровоцировали изменения режима работы потовых желез. С этой целью назначаются специальные функциональные пробы, лабораторные анализы и методы инструментальной визуализации. Наиболее ценными для диагностики являются:
- Количественные и качественные тесты. Для уточнения степени повышенной потливости полезен гравиметрический метод, который предполагает взвешивание кусочка фильтровальной бумаги после 1 минуты контакта с кожей. Для измерения площади гипергидроза используется проба Минора. Верификация первичной формы усиленного потоотделения проводится с помощью хроматографического метода.
- Лабораторные исследования. Измеряются уровни основных гормонов — кортикостероидов, тироксина, тропных веществ гипофиза. Женщинам обязательно выполняют анализ на уровень эстрогенов и прогестерона. Для исключения сахарного диабета определяется тощаковая гликемия, по показаниям назначается нагрузочный тест с глюкозой. В анализах крови ищут признаки воспалительных и опухолевых процессов.
- Неврологический осмотр. Появление усиленной потливости зачатую связано с патологиями нервной системы, поэтому все больные проходят обследование у невролога. Помимо физикального исследования и оценки основных рефлексов применяются ЭЭГ, ульрасонография периферических нервов. По показаниям назначается КТ и МРТ головного мозга.
При организации дальнейшего обследования учитываются сопутствующие симптомы: при признаках инфекционного процесса выполняются серологические реакции, при аутоиммунных болезнях измеряют уровни ревматоидного фактора и других специфических маркеров. Некоторым пациентам рекомендуют пройти психиатрическое освидетельствование. Для диагностики сомнительных случаев повышенной потливости прибегают к консультациям других специалистов (дерматолога, инфекциониста, онколога).

Для уменьшения неприятного запаха пота и профилактики раздражения необходимо принимать гигиенический душ не менее 2 раз в день, использовать белье из натуральных тканей и свободную одежду, которая не натирает кожу. В некоторых случаях эффективны растительные седативные средства, которые нормализуют работу нервной системы, снижают психологический дискомфорт. При повышенной потливости необходимо обратиться к специалисту для выяснения причины гипергидроза и подбора оптимальной схемы лечения.
Врачебная тактика при потливости направлена как на купирование основного заболевания, так и на снижение субъективного дискомфорта. Медикаменты комбинируют с методами физиотерапии — рефлексотерапией, электрофорезом с растворами холинолитиков. Для устранения психологических проблем, связанных с повышенной выработкой пота, предлагают индивидуальные сеансы психотерапии. Для лечения гипергидроза чаще используются такие лекарственные средства, как:
- Седативные препараты. Успокоительные средства нормализуют вегетативную регуляцию потоотделения, снижают функциональную активность апокриновых потовых желез. При тяжелом гипергидрозе применяются транквилизаторы.
- Средства местного действия. Часто используются холинолитики. Эффективны лекарства с дубильными свойствами — соли алюминия, растительные экстракты, которые снижают выработку пота и уменьшают раздражение кожных покровов.
- Гормональные препараты. Применяются в качестве заместительной терапии при различных эндокринных расстройствах. В большинстве случаев после коррекции гормонального фона повышенная потливость полностью исчезает.
- Антибактериальные средства. Антибиотики помогают предотвратить вторичные бактериальные поражения кожи в местах постоянного трения. Широко применяются для этиотропной терапии инфекций, сопровождающихся гипергидрозом.
- Ботулотоксин. Препарат используется при локальной форме потливости, вводится подкожно или внутрикожно. Средство блокирует передачу нервных импульсов к потовым железам, что способствует уменьшению потоотделения.
Хирургическое лечение
При тяжелых формах повышенной потливости, рефрактерных к консервативной терапии, прибегают к стволовой эндоскопической торакальной симпатэктомии. За счет разрушения нервных волокон, стимулирующих работу потовых желез, добиваются стойкого уменьшения потоотделения. При локальном подмышечном гипергидрозе эффективными являются выскабливание (кюретаж) внутренней поверхности кожи и частичное иссечение дермы в подмышечной впадине. Иногда используется открытая аденотомия.
1. Расстройства потоотделения (клиника, диагностика, лечение): Методические рекомендации/ Гордиенко А.Ф. — 1982.
2. Повышенная потливость/ Альбанова В.И.// Российский журнал кожных и венерических болезней. — 1999 - № 3.
Гипергидроз подмышек
Гипергидроз подмышек – это расстройство, поражающее эккриновые потовые железы кожи подмышечных областей, которое проявляется чрезмерным потоотделением, интенсивным неприятным запахом. Количество выделяемого пота не соответствует уровню физической активности, значительно превышает физиологическую норму влагоотделения для поддержания нормальной температуры тела. Диагноз ставится на основании анамнеза, клинической картины заболевания, результатов диагностических проб. Лечение предполагает использование медицинских антиперспирантов, назначение физиопроцедур, инъекций ботулотоксина. При отсутствии эффекта от консервативной терапии выполняется операция.
МКБ-10
Общие сведения
Для обозначения болезни в медицинской литературе используется термин «аксиллярный гипергидроз». Согласно статистике, только в 1% случаев локальное нарушение потоотделения развивается без видимой причины на основе имеющейся генетической предрасположенности. Остальные 99% - это следствие протекающих в организме патологических процессов. Идиопатическим локализованным гипергидрозом страдает 3% населения Земли. При этом на долю подмышечного гипергидроза приходится 51% от числа всех случаев. По разным данным, от 30 до 65% пациентов с повышенным потоотделением в области подмышек имеют кровных родственников, страдающих той же проблемой.
Причины
Стойкое нарушение функционирования потовых желез может стать следствием целого ряда внешних воздействий и внутренних нарушений. Диагноз первичного гипергидроза ставится только после исключения всех возможных причин развития вторичной патологии потоотделения. В генезе заболевания наибольшее значение имеют:
- Генетическая предрасположенность. Повышение общего числа желез на квадратный сантиметр кожи, их чувствительности к нервной стимуляции приводит к избыточному выделению влаги. При этом имеющаяся наследственная предрасположенность реализуется только у части пациентов под влиянием стресса, повреждающих воздействий среды и других факторов.
- Неврологические нарушения. Усиление потливости может развиться вследствие дисфункции нервных центров, ответственных за терморегуляцию. Психоэмоциональное напряжение, стрессы, неврозы могут спровоцировать начало заболевания или же усугубить его течение. Для исключения органического поражения головного мозга при повышенной потливости назначается консультация невролога.
- Тиреоидопатии. Локальное повышение потливости подмышечных впадин на фоне имеющихся заболеваний щитовидной железы чаще диагностируется у женщин. Оно сопровождается рядом симптомов и жалоб, имеющих астеновегетативный характер: неустойчивый сердечный ритм, утомляемость, нарушение сна, памяти, внимания. Одновременно с аксиллярным, при патологии щитовидной железы может развиться ладонный или подошвенный гипергидроз.
Патогенез
В коже подмышечных впадин расположены эккриновые и апокриновые потовые железы. Первые залегают поверхностно, функционируют, начиная с рождения, предназначены в первую очередь для терморегуляции. Вторые расположены глубоко в дерме и подкожной клетчатке, иногда на глубине 6-8 мм, начинают выделять пот в период полового созревания. Секрет апокриновых потовых желез имеет вид белесоватой жидкости, которая содержит большое количество белка, аммиак, липиды, углеводы. Активное размножение бактерий на этом питательном субстрате приводит к выделению большого количества продуктов обмена, что проявляется появлением характерного запаха пота.
В генезе аксиллярного гипергидроза ведущая роль отводится гиперфункции эккриновых потовых желез. Большее, чем положено, количество пота выделяется в условиях недостаточности механизмов регуляции потоотделения со стороны периферической симпатической нервной системы. Апокриновые железы могут внести свой вклад в развитие симптомов в подростковом периоде, обусловив присоединение к постоянной влажности подмышечных областей интенсивного неприятного запаха.
Подмышечный гипергидроз относится к группе локальных хронических нарушений потоотделения. Для этой группы заболеваний характерно вовлечение в патологический процесс одной анатомической области. В зависимости от условий развития патологии выделяют две основные формы заболевания, различные по клиническим проявлениям и подходам к лечению:
- Первичный (эссенциальный). Развивается как самостоятельное заболевание с первых месяцев жизни на фоне генетической предрасположенности. Особенностью идиопатической формы заболевания является снижение потоотделения до нормальных значений в ночное время.
- Вторичный. Является следствием ряда эндокринных, неврологических заболеваний. Может развиться в любом возрасте. Нарастание тяжести гипергидроза коррелирует с обострением «причинного» патологического процесса. При выходе на ремиссию по основному заболеванию потливость аксиллярных областей снижается до нормы. Вторичная локализованная потливость подмышечных сводов характеризуется постоянным уровнем выделения влаги в течение суток.
Тяжесть течения заболевания определяется с учетом количества выделяемой жидкости, субъективного отношение пациента к проблеме, наличия затруднений в повседневной жизни, связанных с избыточной потливостью подмышечной области. Шкала тяжести гипергидроза Hyperhidrosis Disease Severity Scale (HDSS) включает 4 степени выраженности проявлений болезни:
- Первая. Потливость зоны подмышечной впадины не превышает физиологической нормы. Человеку достаточно ежедневного гигиенического ухода, чтобы чувствовать себя комфортно. Его активность не страдает.
- Вторая. Степень потливости расценивается как допустимая, однако человеку требуются больше внимания уделять гигиеническим процедурам. Может отмечаться дискомфорт, связанный с повышенной влажностью подмышечной области при выполнении повседневных дел.
- Третья. Количество пота, выделяемого кожей подмышек, расценивается пациентом как едва терпимое. Физическая активность, работа по дому, трудовая деятельность существенно ограничены.
- Четвертая. Постоянное обильное локальное выделение пота становится для больного невыносимым, мешает в работе и жизни, делает недоступными определенные виды деятельности, ведет к социальной дезадаптации.
Симптомы гипергидроза подмышек
Избыточное потоотделение ограничивает возможность больных заниматься спортом, выполнять тяжелую физическую работу, а в тяжелых случаях – привычную работу по дому. Пациенты начинают фиксироваться на постоянно мокрых подмышках, своих дискомфортных ощущениях, что сказывается на концентрации внимания, памяти, эмоциональном состоянии. Люди стесняются своего дефекта, что негативно отражается на межличностном общении.
Осложнения
Согласно данным Американской Академии Дерматологии, 80% пациентов с аксиллярным гипергидрозом испытывает значительные трудности при установлении и поддержании контактов с людьми. На этом фоне у половины больных развивается депрессия разной степени тяжести. При том, что избыточная потливость не является угрожающим жизни заболеванием, психологическое состояние людей с постоянно мокрыми подмышками значительно хуже, чем у больных тяжелой формой псориаза и другими серьезными дерматологическими заболеваниями. Локализованная потливость может стать причиной развития гидраденита, так как высокая влажность способствует размножению микроорганизмов, мацерации кожи.
Основная трудность в постановке правильного диагноза при чрезмерной потливости подмышек заключается в выявлении причины развития заболевания. Без этого в случае вторичного гипергидроза больной в течение всей жизни будет вынужден бороться с симптомом, а не с болезнью. К обследованию пациента, помимо врача-дерматолога, могут быть привлечены эндокринолог и невролог. Обязательными пунктами всестороннего обследования являются:
- Йод-крахмальный тест (проба Минора). Простой диагностический метод, который позволяет получить качественную оценку потливости той или иной области тела. По степени интенсивности прокрашивания крахмала йодом за единицу времени можно установить факт наличия у пациента гипергидроза, определить границы проблемной области.
- Гравиметрический тест. В основе метода лежит определение количества выделенного пота, которое выражается в мг/мин. Диагноз гипергидроза устанавливается у мужчин при показателях 20 мг/мин., у женщин – 10 мг/мин. Тест применяется преимущественно в клинических исследованиях для оценки эффективности тех или иных методов лечения.
- Эвапометрия. Инструментальный метод исследования функционирования и состояния кожи, который помимо скорости трансэпидермальной потери влаги оценивает ряд других показателей. Применение эвапометрии ограничивает высокая стоимость приборов, поэтому метод в основном используется при проведении научных изысканий.
Лечение гипергидроза подмышек
Лечение гипергидроза подмышек может включать гигиенические мероприятия, физиотерапию, инъекционные и хирургические методики. Их применение оправдано у больных с эссенциальным гипергидрозом. При вторичном аксиллярном гипергидрозе целесообразно выявление и устранение причины развития чрезмерной потливости, однако методики симптоматического лечения могут быть с успехом использованы и у этой категории пациентов.
Гигиенический уход
- Медицинские антиперспиранты. Основной активный компонент средств данной группы – гексахлоргидрат алюминия, реже хлорид алюминия с концентрацией 20-40%. Он проникает в протоки потовых желез и на некоторое время закупоривает их. Обязательным условием эффективности медицинского антиперспиранта является его нанесение на сухую кожу. Это ограничивает применение средств у пациентов с 4 степенью тяжести гипергидроза по шкале HDSS.
- Гигиенические вкладыши для подмышек. Липкой стороной вкладыши фиксируются на одежде с изнанки в области проймы. Впитывающая поверхность препятствует появлению пятен пота. Активные ингредиенты, которыми пропитан материал вкладышей, сдерживают размножение бактерий, избавляют человека от неприятного запаха. Прокладки для подмышек могут применяться одновременно с гигиеническими или медицинскими антиперспирантами.
Консервативное лечение
Показания и противопоказания к проведению консервативного лечения определяются во время дерматологического приема после всестороннего обследования пациента. С учетом возраста, наличия сопутствующих заболеваний, технической оснащенности клиники пациенту могут быть рекомендованы:
- Антихолинергические препараты. Возможно энтеральное назначение лекарственных средств, локальное их введение в кожу посредством ионофореза. Местное лечение является предпочтительным, так как лекарства при приеме внутрь могут давать побочные реакции. Чаще прочих из препаратов данной группы используется гликопиролат. Метод имеет ограниченную эффективность в отношении коррекции потливости.
- Ультравысокочастотная терапия (УВЧ). Под воздействием элекромагнитного поля определенной частоты происходит локальный нагрев тканей. Повышение температуры индуцирует термолиз потовых желез на определенных участках тела. Лечение предполагает выполнение 4 процедур с интервалом в 1 неделю. Это позволяет достичь выраженного снижения потоотделения в подмышечных областях, устранение неприятного запаха пота на срок до 6 месяцев.
Косметологические процедуры
Инъекционные средства и аппаратные процедуры могут быть использованы для борьбы с чрезмерной потливостью. Преимуществом применяемых в косметологии методик является их универсальность: за одну процедуру можно устранить сразу несколько эстетических проблем. Чаще прочих в борьбе с потливостью применяются:
- Инъекции Ботокса. Введение препаратов ботулотоксина типа А нормализует потоотделение на 4-6 месяцев. На обкалывание одной подмышечной области требуется от 70 до 150 единиц препарата. Большинству пациентов достаточно выполнять инъекции один раз в год весной, чтобы не испытывать дискомфорта при ношении легкой открытой одежды в теплые месяцы.
- Лазерное лечение. Разрушение желез проводится при помощи микро-канюли, которая через небольшие проколы вводится в дерму. Одной процедуры достаточно, чтобы уменьшить потоотделение на 80%. Лечение лазером проводится под местной анестезией в амбулаторных условиях. Компенсаторных реакций после процедуры, как правило, не наблюдается.
В большинстве случаев консервативное лечение позволяет снизить интенсивность патологических проявлений до приемлемого уровня на длительный срок. Хирургические операции показаны ограниченному кругу лиц, у которых не получилось добиться улучшения другими способами. В настоящее время применяются два основных метода:
- Иссечение кожи подмышечной области. Удаление кожных покровов свода подмышечной впадины – это радикальный метод лечения локализованного гипергидроза, к которому прибегают только в случае отсутствия эффекта от консервативных способов лечения. Края раны стягиваются и сшиваются. Если же свести их не удается, проводится пересадка кожи.
- Кюретаж и липосакция. Канюля для липосакции при кюретаже вводится под кожу на глубину 3-4 мм, где и располагается большинство эккриновых желез. Достаточно провести одно выскабливание, чтобы значительно снизить потливость подмышек. Во время липосакции проблемных областей травмируются нервные окончания, которые в жировой клетчатке идут к коже. Это также способствует уменьшению выделения влаги.
Прогноз и профилактика
Повышенная потливость подмышек – это хроническое заболевание, проявления которого могут лишь слегка уменьшиться в пожилом возрасте. Консервативное лечение позволяет контролировать интенсивность проявлений болезни, благодаря чему большинство пациентов может вести привычный образ жизни, не прибегая к хирургическим вмешательствам. При этом удовлетворительный эффект дают и дорогостоящие инъекции ботулотоксина, и более доступные по цене процедуры УВЧ.
Интенсивность проявлений патологии во многом определяется эмоциональным напряжением, связанным с запахом пота и влажными пятнам на одежде. Пациентам может быть рекомендована работа с психотерапевтом, прием успокоительных средств, занятия йогой, медитацией, другими практиками, направленными на гармонизацию личности и релаксацию.
1. Высокочастотная терапия первичного аксиллярного гипергидроза/ Пинсон И.Я., Олисова О. Ю., Верхогляд И.В.// Российский журнал кожных и венерических болезней. – 2016 - 19 (4).
2. Хронический аутоиммунный тиреоидит как предиктор и предшественник метаплазии/ Лукьянчиков В.С.// Клиническая медицина. – 2013 - №11.
3. Гипергидроз: способ коррекции/ Батыршина С.В., Хаертдинова Л.А.// Практическая медицина.. – 2014 - №8 (84).
4. Ботулинический токсин: вчера, сегодня, завтра/ Артеменко А.Р., Куренков А. Л.// Нервно-мышечные болезни. - 2013 - №2.
Читайте также:
