Замена гастростомической трубки гастростомы
Добавил пользователь Евгений Кузнецов Обновлено: 29.01.2026
Одним из вариантов лечения непроходимости желудка и пищевода является наложение гастростомы. Благодаря такому вмешательству, создается искусственный ход через переднюю брюшную стенку, что позволяет пациенту нормально питаться, а врачу — проводить различные диагностические манипуляции. Операция может выполняться как при доброкачественных, так и при злокачественных заболеваниях.
Разновидности метода
Существуют временные и постоянные способы наложения гастростомы. В первом случае в желудок устанавливается резиновый катетер диаметром не более 1 см, через который вводится жидкая или полужидкая пища. Такой метод является относительно простым, но сопровождается физическим и психологическим дискомфортом для пациента, что связано с постоянным нахождением трубки в просвете желудка.
У каждого метода имеются свои достоинства, недостатки и особенности, поэтому выбор всегда осуществляется индивидуально.
Показания для наложения гастростомы
Метод применяется в самых разнообразных клинических ситуациях. Среди наиболее распространенных показаний к операции можно отметить:
- Опухолевые процессы в пищеводе и кардиальном отделе желудка, которые не могут быть вылечены путем радикальной операции из-за массивного местного распространения.
- Рубцовые стриктуры пищевода после травм и ожогов (с целью поддержания энтерального питания и бужирования).
- Заболевания центральной нервной системы, опухолевые процессы головы и шеи, инсульты, которые привели к развитию ротоглоточной дисфагии.
- Полная непроходимость пищевода у новорожденных (атрезия) — один из этапов подготовки к проведению пластической операции.
- Бронхо-пищеводные и трахео-пищеводные свищи.
Кроме показаний, у метода есть и противопоказания, которые определяются индивидуально для каждого пациента.

Эндоскопическая гастростомия
В современной хирургии для наложения гастростом применяют эндоскопическую гастростомию, осуществляется она следующим образом:
- Местная анестезия, при необходимости — седация пациента.
- Выполнение операционного доступа — эпигастральная область слева от белой линии живота. Для проведения операции необходим эффект трансиллюминации на кожу передней брюшной стенки в зоне пункции желудка. Кожа разрезается на 1 — 2 мм длиннее диаметра гастростомической трубки.
- Пунктирование желудка иглой — троакаром. Стилет извлекается, в желудок вводится проводник.
- Захват проводника эндоскопической петлей, которую предварительно вводят в просвет желудка через инструментальный канал гастроскопа.
- Выведение проводника через рот.
- Прикрепление к проводнику гастростомической трубки и ее введение в просвет желудка, затем — на переднюю брюшную стенку.
- Контрольный осмотр желудка при помощи эндоскопа.
- Ушивание раны.
Реабилитацию пациента можно начинать уже через сутки после проведения оперативного вмешательства.
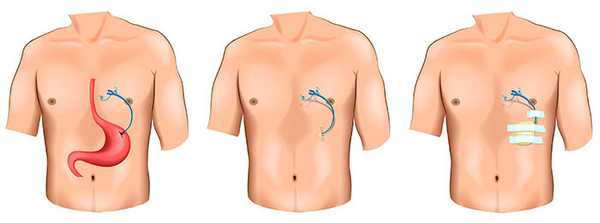
Подготовка к операции и послеоперационный период
Специфической подготовки перед наложением гастростомы не требуется. Если у пациента выявляются нарушения электролитного баланса, которые развились вследствие отсутствия адекватного энтерального питания, то предварительно выполняется их коррекция. Кроме того, перед операцией необходимо пройти лабораторное и инструментальное обследование, которое включает в себя:
- Общий анализ крови и мочи.
- Биохимическое исследование крови.
- Фиброэзофагогастроскопия.
- Электрокардиография.
- Рентгенография органов грудной клетки и др.
За неделю до операции отменяется прием препаратов, влияющих на свертывающую способность крови. За сутки до установки гастростомы запрещен прием пищи, за 6 часов до вмешательства — воды.
В первый день после операции трубка для гастростомии остается открытой, конец ее погружают в сосуд-приемник. Затем начинают постепенное кормление через зонд, начиная с питательных смесей по 100 — 150 мл каждые 2 — 3 часа. К концу первой недели после вмешательства начинают питание по 400 — 500 мл жидкой или полужидкой пищей 4 — 5 раз в сутки. Если операция выполнялась на фоне тяжелого состояния пациента, то питательные смеси в первые сутки вводят капельно, с небольшими перерывами для контроля за опорожняемостью желудка. Постепенно таких больных переводят на стандартное дробное кормление.
Питание и уход за гастростомой
С целью снижения риска развития осложнений и сохранения нормального функционирования гастростомы, следует соблюдать следующие правила:
- Всегда промывать катетер после каждого приема пищи, а также утром и вечером. Для этого нужно использовать теплую кипяченую воду.
- Выпускать газы при помощи шприца Жане перед каждым кормлением.
- После каждого приема пищи нужно очистить кожу вокруг стомы и затем просушить ее салфеткой. Рекомендуется также регулярно обрабатывать кожу раствором антисептика.
- Фиксирующий диск гастростомы должен находиться на расстоянии нескольких миллиметров от поверхности кожи. При изменении веса, его нужно подтянуть или ослабить.
Питательная смесь для кормления вводится в резиновую трубку при помощи шприца Жане. Пища вводится медленно, по 100 — 150 мл каждые 5 минут. Специальные питательные смеси могут вводиться капельно.
Замена гастростомической трубки гастростомы
Уход за гастростомой и гастростомической трубкой
Поддерживающий уход за гастростомой:
1. Поддерживают контакт между желудком и брюшной стенкой:
а. Препятствуют растяжению желудка.
б. Держат баллон или выступ гастростомиче-ской трубки плотно притянутым к стенке желудка.
в. Избегают некроза от давления брюшной стенки.
г. Избегают случайного смещения гастростомической трубки.
2. Держат трубку неподвижной в месте введения для поддержания у стомы как можно меньшего диаметра:
а. Используют тщательную фиксацию для поддержания перпендикулярного положения трубки.
Когда трубку подвешивают, ей дают немного провиснуть.
3. Препятствуют миграции трубки через привратник или пищевод следующими методами.
а. Соответствующей фиксацией.
б. Сравнивая длину наружной части трубки с послеоперационной.
в. Следя за признаками обструкции, например, следующими:
(1) Растяжение желудка, непереносимость питания.
(2) Увеличение количества отделяемого по орогастральному зонду или гастросто-мической трубке.
(3) Дренирование желчи.
(4) Вновь возникший или усилившийся желудочно-пищеводный рефлюкс.
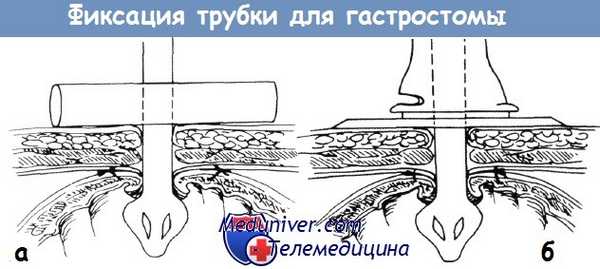
а - Латексный мостик у гастростомы, стабилизирующий трубку перпендикулярно к коже, поддерживающий стому узкой во избежание подтекания.
Поворот мостика вокруг трубки позволяет менять точки контакта с кожей. Видно, как расширяющийся конец грибовидного катетера удерживает желудок у брюшной стенки.
б - Модифицированная соска.
Эллиптическое отверстие в основании позволяет воздуху циркулировать и регулярно очищать кожу, поскольку это важные факторы, позволяющие избежать мацерации кожи в области гастростомы.
4. Минимизируют подтекание из гастростомы при длительном ее сохранении:
а. Поддерживают плотное обхватывание трубки стомой.
б. Избегают местного инфицирования.
в. Проводят устранение подтекания из гастростомы:
(1) Удаляют трубку в течение 24 ч для частичного закрытия стомы.
(2) Заменяют грибовидный катетер катетером Фолея и притягивают баллон (заполненный 2-5 мл воды) к брюшной стенке, чтобы устранить подтекание. Используют катетерный мостик или фиксируют трубку пластырем.
(3) Накладывают материал «Stomahesive» вокруг катетера для уменьшения слущивания эпителия и ускорения эпителизации. Меняют его каждые 3-4 дня и применяют, пока есть необходимость.
(4) Поддерживают перпендикулярное положение гастростомической трубки.
(5) Держат трубку открытой.
(6) Следят за гигиеной кожи и стомы.
(а) Ежедневно моют с мылом и водой; засохший экссудат можно удалить с помощью полуразведенной перекиси водорода.
(б) Содержат участок кожи сухим. Меняют повязки после каждого мытья кожи и никогда не увлажняют.
г. Удаляют грануляционные ткани в области гастростомы:
(1) Нитрат серебра: наносят ежедневно в течение 3-5 дней.
(2) 0,5% триамсинолоновая мазь: наносят три раза в день в течение 5-7 дней.
(3) Каутеризация: может потребоваться местная или общая анестезия.
Учебное видео ухода за гастростомой в домашних условиях
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Питание через зонд и гастростому
В паллиативной педиатрии гастростома может быть установлена по разным причинам. Например, если ребёнок очень мало ест и не может осилить весь необходимый объем еды и воды, из-за этого не набирает вес, не растет, обезвожен. Или если одно кормление занимает длительное время (например, полтора часа), а в день нужно 5-6 таких приемов пищи. Или если ребенок плохо глотает и попёрхивается, есть опасность заброса в дыхательные пути и развитие аспирационных пневмоний.
Если вышеописанные состояния временные – ставят назогастральный зонд. Если продолжаются более 4-8 недель без явного улучшения – нужно обсудить необходимость и возможность установки гастростомы.
Почему зонд не может стоять больше двух месяцев?
Длительное использование назогастрального зонда может привести к разным осложнениям: пролежни, инфекции околоносовых пазух, глаза, уха со стороны стояния зонда, заброс содержимого желудка в пищевод, ротовую полость и лёгкие из-за частично открытого пищеводно-желудочного отверстия, аспирационным пневмонии. Кроме того, жёсткий зонд может постоянно травмировать слизистую желудка и даже вызывать эрозивно-язвенные изменения или желудочное кровотечение у пациента.
Что такое гастростома
Гастростома — это отверстие в брюшной полости, через которое вводится специальная трубочка, которая соединяет наружную поверхность брюшной стенки и внутреннюю поверхность желудка. Эта трубочка является тем приспособлением, через которое ребёнок может получать в нужном количестве еду, воду и не испытывать никаких проблем с питанием и наличием жидкости в организме.
Виды гастростом
Есть балонные и бамперные гастростомические трубки. Все гастростомы имеют линейку размеров и диаметров, поэтому каждому ребенку можно подобрать наиболее подходящий.
Балонные гастростомические трубки отличаются по длине. У одних есть длинный «хвост», другие его не имеют и называются «низкопрофильными». Для кормления к низкопрофильной гастростомической трубке присоединяется специальный «хвост» — удлинитель для присоединения шприца или системы для кормления.
У баллонной гастростомы есть одно важное преимущество. Ее самостоятельно можно менять дома без наркоза. Поэтому, если у ребёнка прогрессирует заболевание, и родители думают о том, как выдержит ребёнок наркоз в следующий раз, то тогда нужно подумать о баллонной трубке.
Свои плюсы есть и у бамперной гастростомы. Например, она дешевле, ее можно поставить на полтора-два года и больше. Если у ребенка есть надежда на улучшение состояния, то можно поставить и бамперную. Или, наоборот, есть дети с выраженным сколиозом и сложностями установки баллонной. Им может быть показана установка бамперной гастростомической трубки.
В любом случае выбирать тип гастростомической трубки нужно вместе с врачом, учитывая особенности ребенка.
Кормление через гастростому
Для правильного кормления через гастростому нужны кипячёная вода и еда температуры тела (специальное питание, гомогенизированная каша или молочная смесь). Главное требование к еде – жидкая консистенция, отсутствие волокон и комочков, чтобы не закупорить гастростомическую трубку.
Из оборудования – два шприца (для питания и для воды). Все вещи должны быть чистыми, их нужно подготовить заранее и положить на пеленку или полотенце.
Если у ребенка гастростомическая трубка типа «хвост» — кормим через нее. Если низкопрофильная – кормить напрямую через нее нельзя, нужно сначала присоединить удлинитель.
Дальше нужно открыть «хвост» или удлинитель и вставить в нее шприц.
Если это шприц Жане, то вы вставлять его в широкую часть гастростомической трубки или удлинителя.
Фото из открытых источников
Для лекарств или жидкости используется шприц типа “Луер”, но при этом объем шприца должен быть не меньше 10 мл. Иначе гастростомическую трубку можно повредить повышенным давлением, которое создает шприц меньшего объёма. Шприц типа Луер вставляется в узкий носик гастростомы или удлинителя. Не перепутайте его с местом выхода для заправки баллона.
Если пища, которую заправляют в шприц, отличается густой консистенцией, то используется шприц с широким носиком типа Жене и широкое отверстие на гастростомической трубке.
Прежде, чем начинать кормить, нужно, открыв саму трубочку проверить, сколько еды осталось в желудке после прошлого кормления. И, если есть воздух, то выпустить его. Если все сделано правильно, то в трубочке окажется или прозрачный, желтоватый, желудочный сок, или вообще ничего, если ребёнок всё переварил.
Затем нужно промыть саму гастростомическую трубку (минимум 10 мл воды), набрать в шприц смесь и очень медленно ввести ее в гастростому. Минимальное время кормления – 15-20 минут, иначе после еды может возникнуть рефлюкс, рвота или отрыжка. При необходимости – время кормления можно увеличить до 40 минут, часа и т.д.
Для удобства лучше использовать обычные шприцевые насосы, инфузионные насосы, гравитационные системы для кормления и воды. Или оборудование, которые специально разработано для кормления. Это позволяет освободить время и руки кормящих , а ребенку – даже гулять в коляске на улице.
Любое введение через гастростому должно быть безболезненно для ребёнка, не вызывать никаких неприятных ощущений.
После кормления необходимо взять шприц с кипячёной водой температуры тела (36 -37 градусов) и промыть гастростомическую трубку от пищи. Объем жидкости зависит от возраста ребенка и как он переносит объем жидкости. Если ему меньше года, то используют, как правило, 10-20 мл, если ребёнок большой и он переносит достаточный объём жидкости – 30-40мл.
Промывка нужна, чтобы трубка не забилась: убираются остатки пищи внутри трубки и снаружи со стороны желудка. Промывать тоже нужно медленно. После этого гастростомическая трубка закрывается и протирается чистой салфеткой.
Кормление через низкопрофильную гастростомическую трубку имеет свои особенности.
Сначала водой заполняется пустой удлинитель, чтобы воздух не попадал в желудок. Для этого нужно присоединить шприц, открыть зажим на удлинителе, заполнить удлинитель водой, закрыть зажим, присоединить удлинитель к гастростомической трубке, открыть зажим и промыть трубку, закрыть зажим, присоединить шприц или систему для кормления, открыть зажим.
Далее кормление осуществляется так, как описано выше.
После окончания кормления нужно промыть гастростомическую трубку через удлинитель (см. выше), закрывая зажим при отсоединении системы питания, присоединении удлинителя к шприцу, отсоединении удлинителя от гастростомы. Зажим закрывается, чтобы содержимое удлинителя не выливалось. Закрыть гастростомическую трубку.
Установка гастростомы при СМА
В статье, подготовленной на основе вебинара Корниловой Анны Борисовной — врача-эндоскописта, заведующей отделением эндоскопии в Детской городской больнице №1 города Санкт-Петербурга, «Установка гастростомической трубки у пациентов со СМА», рассказывается о проблемах с ЖКТ у людей со спинальной мышечной атрофией, о показаниях и противопоказаниях для установки зонда и гастростомы, а также о видах операций по ее установке.
Основные проблемы с питанием и ЖКТ при СМА
Спинальная мышечная атрофия – это наследственное генетическое заболевание, которое приводит к прогрессирующей мышечной атрофии и слабости. В зависимости от типа, тяжести заболевания отмечаются различные проблемы с пищеварением, при которых может потребоваться установка гастростомы. Самые серьезные изменения отмечены при СМА I и II типов.
У пациентов со СМА ослаблены кашлевой, сосательный и глотательные рефлексы, есть бульбарная дисфункция. В следствие слабости мышц наблюдаются трудности при открывании рта, уменьшение силы укуса и жевания, повышенная утомляемость жевательных мышц, трудности контроля языка. Из-за повышенной утомляемости, трудности контроля положения головы и тела прием пищи может занимать длительное время. Все это приводит к дисфагии (нарушение глотания) и поперхиванию, повышает риск попадания пищи в дыхательные пути (аспирация), что может привести к аспирационной пневмонии или полностью перекрыть дыхательные пути.
Нередко у пациентов со СМА выявляются моторные нарушения со стороны желудочно-кишечного тракта: гастроэзофагеальный рефлюкс — заброс содержимого желудка в пищевод (может быть причиной аспирации), запоры. Имеется нарушение обмена веществ, приводящие к задержке роста и весовых прибавок, увеличению жировой массы. Малоподвижность и атрофия мышц приводит к остеопорозу, отмечены контрактуры и деформации грудной клетки. Эти проблемы тесно связаны с вопросами питания.
Самые распространенные проблемы, связанные с питанием, у пациентов со СМА
В литературе можно встретить данные зарубежных мультицентровых исследований, в которых приведена частота встречаемости проблем, связанных с питанием, у пациентов со СМА. Так по результатам исследования 2020 г., проведенного во Франции, 93% родителей пациентов СМА I типа отмечают трудности при кормлении. Наиболее распространенные проблемы: длительный прием пищи (63%), утомляемости во время еды (78%), отказ от еды (44%), ограничение в приеме пищи (70%), нарушение глотания (52%), гастроэзофагеальный рефлюкс (30%), запоры (81%).
В 2021 году исследование, проведенное в Великобритании и Италии среди 146 детей и подростков со СМА II типа, также показало проблемы, связанные с кормлением у 60%, недостаточный набор веса в 23 -57% случаев.
Нетрудно заметить, что большинство родителей детей со СМА говорят о трудностях кормления ребенка из-за нарушения глотания, отказов от приема пищи, рефлюкса и длительности самой процедуры.
О важности правильного питания при СМА, его влиянии на рост, иммунный статус и качество жизни можно прочесть в брошюре, изданной фондом «Семьи СМА»..
Когда нужна гастростома?
Установка гастростомы человеку со СМА нужна в трех случаях:
- Пациент не может проглатывать пищу из-за бульбарных нарушений или проблем, связанных с нейромышечной передачей.
- У пациента высок риск аспирации (попадания пищи в дыхательные пути).
- У пациента тяжелая нутритивная недостаточность, которую невозможно устранить или компенсировать обычными способами кормления.
Тяжелая нутритивная недостаточность является показанием для установки гастростомы даже если у человека сохранилась функция глотания.
Все эти случаи описаны в клинических рекомендациях по лечению СМА, принятых в России в 2020 году
В каких случаях нужно устанавливать зонд пациенту со СМА?
В клинических рекомендациях по СМА установка зонда является первым этапом решения вопроса проблем, связанных с питанием.
Зонды бывают двух типов: назогастральный, когда он установлен в желудок, и назоеюнальный, когда зонд через носовой ход и желудок устанавливается в кишку.
Зонд можно использовать от 3 до 45 дней. Это зависит от материалов, из которых он изготовлен. Назогастральный зонд устанавливается путем заведения через носовой ход, для установки назоеюнального зонда требуется проведение медицинской манипуляции – эндоскопии.
На первый взгляд установка назогастрального зонда – это удобный способ решения проблемы, но его длительное использование может привести к целому ряду осложнений.
Типичные осложнения при использовании зонда
Зонд может быть случайно установлен в дыхательные пути.
При установке зонда у человека может быть аспирация содержимого желудка. Зонд приводит к неполному смыканию нижнего пищеводного сфинктера, и содержимое желудка может попасть в обратно в пищевод. Аспирация может вызвать развитие бронхита или пневмонии. Кроме того, велика вероятность появления эрозий в пищеводе при длительном стоянии зонда, кровоточивости и, как следствие, развитие анемии. Редко, но возможно возникновение сужения просвета пищевода за счет воспаления и образования рубцовой ткани, возникающих при использовании зонда в течение длительного времени.
В нашей практике были случаи, когда часть зонда отрывалась, и его приходилось доставать из желудка с помощью эндоскопа. Описаны редкие случаи самопроизвольного появление узлов на зонде, что затрудняет его извлечение из носоглотки пациента.
Максимальный срок установки зонда
Чтобы уменьшить риск осложнений при длительном использовании зонда, во многих клинических рекомендациях установлен срок его применения до 6-8 недель. То есть, если пациент со СМА будет нуждаться в зондовом питании больше двух месяцев, нужно рассматривать установку гастростомы.
Длительное использование назогастрального зонда приводит и к другим сложностям: стресс для родителей и детей из-за неприятных ощущений при выполнении смены зонда, зонд ограничивает проведение лечебных процедур, так же присутствуют эстетические проблемы, поскольку зонд требует наружного крепления и виден окружающим.
Эти особенности сильно снижают качество жизни пациента со СМА и его близких.
Почему родители детей со СМА боятся устанавливать гастростому?
Основная причина страхов – необходимость формирования дополнительного «отверстия» в организме человека. В отличие от зонда, установка гастростомы требует хирургической операции, и это естественно вызывает беспокойство у родителей ребенка.
Мамы очень боятся, что навредят своему ребенку, если согласятся на установку гастростомы. Многие родители детей со СМА боятся, что наркоз, необходимый для установки гастростомы, может усугубить проблемы нейромышечной передачи и ухудшить состояние ребенка.
Часть родителей считает, что за гастростомой будет сложно ухаживать.
«Ребенок не сможет есть через рот после установки гастростомы». Иногда так говорят даже врачи, но на самом деле наличие гастростомы не исключает питания через рот, если оно возможно и разрешено лечащим врачом хотя бы в минимальном объеме, а отсутствие зонда позволит проводить врачебные и реабилитационных процедуры.
Важную роль в страхах играет негативный опыт при установке гастростомы кому-то из друзей или родственников, а также страшные и отталкивающие картинки, которые возникают в голове при слове «гастростома».
В результате родственники пациента со СМА часто до последнего тянут с установкой гастростомы.
На самом деле на сегодняшний день большинство этих страхов преувеличены.
Операция по установке гастростомы сегодня выполняется с применением малоинвазивных методик. Принципы ухода за гастростомой довольно просты. А эстетичный внешний вид обеспечен благодаря использованию современных гастростомических трубок.
Итак, гастростома – это отверстие, которое соединяет переднюю брюшную стенку с желудком. Специальная трубочка устанавливается в гастростому, чтобы вводить прямо в желудок лекарства и питание. Для того, чтобы все это установить и проводится операция — гастростомия.
Виды операций по установке гастростомы
Чаще всего используется эндоскопическая гастростомия – это наиболее удобный способ операции для пациентов со СМА. В ситуациях, когда имеется сужение пищевода или невозможно провести эндоскоп, установка гастростомы возможна под рентгенологическим контролем.
В некоторых случаях, требуется применение лапароскопической гастростомии- хирургическая малоинвазивная методика по сравнению с традиционной полостной операцией, вызывающей большую часть страхов у родителей. При лапароскопической установке по показаниям возможно одномоментно проведение такой операции, как фундопликация — формирование защитной манжеты в зоне перехода пищевода в желудок для предотвращения заброса содержимого желудка в пищевод.
В очень редких случаях используют традиционную хирургическую гастростомию.
Эндоскопическая гастростомия – самый щадящий вид операции. По времени занимает не больше 15 минут. Ее можно проводить детям самого раннего возраста. У этой методики низкий процент осложнений. Во время операции выполняется небольшой разрез кожи, а затем пункция передней брюшной стенки и стенки желудка. В сформированное отверстие устанавливается специальная гастростомическая трубка. После операции не надо снимать швы. При необходимости уже через 6 часов возможно введение лекарств, а через 8 -12 часов начинать питание.
Трубки, которые используются у пациентов со СМА, легки в использовании и уходе. Если трубку нужно удалить, то отверстие после удаления не требует ушивания, а самостоятельно затягивается через несколько часов после удаления трубки.
Виды трубок при гастростомии
Бамперные
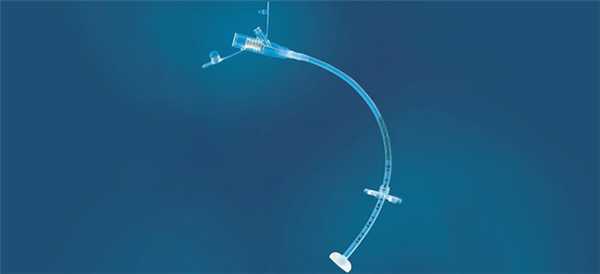
Бамперная гастростома
Бамперные трубки наиболее часто используются при гастростомии. Это длинная трубка с площадкой-ограничителем на одном конце, который нужен для того, чтобы устройство не выпадало из желудка пациента. Другой конец трубки снабжен фиксатором, который подтягивается до уровня кожи пациента, чтобы трубка не смещалась обратно в желудок. У бамперных трубок есть порты для питания и введения лекарств. Площадки и фиксаторы могут быть разного вида – от плоских до зонтичных.
Бамперная трубка устанавливается введением через пищевод и может использоваться до двух лет. Удаляются они эндоскопически под наркозом.
Баллонные
У баллонных трубок ограничительным устройством в желудке пациента является баллон, наполненный дистиллированной водой. Трубки этого типа бывают длинными и короткими (низкопрофильные, «кнопка»).
В последнем случае к ней надо присоединить удлинитель, через который вводятся лекарства или питание, потом его отсоединяют.
Трубки этого типа устанавливаются снаружи (не через пищевод) эндоскопически или при хирургической гастростомии. При установке баллонной трубки важно правильно подобрать ее размер соответственно возрасту и весу ребенка. Для длинной трубки достаточно определить диаметр, измеряемый во френчах. Диаметры трубок могут быть от 12 до 30 френчей.
При выборе низкопрофильной (короткой) трубки очень важно определить не только диаметр, но и длину трубки, что обеспечит комфорт и безопасность при использовании. Размер для каждого пациента индивидуален и складывается из диаметра трубки во френчах (от 12 до 24 френчей) и длины трубки в сантиметрах (от 0,8 см до 5,0 см). Для определения длины выполняется измерение длины канала гастростомы специальным измерителем.
У детей в основном используются трубки размером до 20 френчей.
Срок использования баллонных трубок от 4 до 6 месяцев в зависимости от состояния баллона. Замена этих трубок не требует госпитализации, ее можно выполнить даже в домашних условиях
Разновидностью баллонной трубки является гастроеюнальная трубка. Она используется, когда нужно кормить пациента не через желудок, а в тонкую кишку (заменяет назоеюнальный зонд). Устанавливается эндоскопически. Она более длинная, размер зависит от возраста пациента. Существуют варианты с длинной наружной частью и низкопрофильной, к которой надо присоединять специальный удлинитель. .
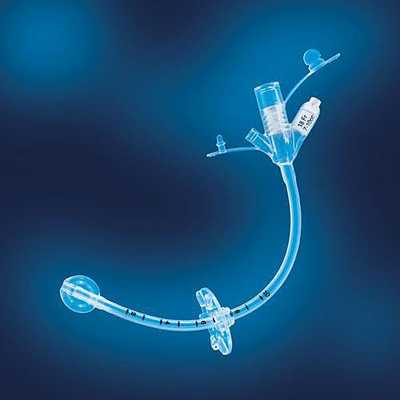
Баллонная гастростома
Противопоказания к установке гастростомы
Установка гастростомы это плановая операция. Перед операцией проводятся все необходимые обследования:
Гастростомические питательные трубки: развенчивая мифы
Гастростома используется только в конце жизни. Баллон стомы нельзя трогать. Пациента нельзя кормить сутки после установки стомы. Где здесь миф, а где правда?
Публикуем статью из 4-го выпуска журнала «Pallium: паллиативная и хосписная помощь» за 2020 год. В ней бельгийский врач и ученый Люк Ван Ауденхов развенчивает мифы о гастростомах, бытующие среди медиков.
Успех назначения питания через гастростомическую трубку у паллиативных пациентов зависит не только от типа и количества энтерального питания, но и от того, как осуществляется ежедневный уход за трубкой. Состав доступных к приобретению питательных смесей менялся с годами, также эволюционировал и уход за гастростомическими трубками.
Однако некоторые врачи и медсестры, в течение многих лет принимающие участие в уходе за находящимися на энтеральном питании больными, разработали собственную практику и следуют своим многолетним привычкам, подчас не задумываясь, соответствуют ли их подходы современным требованиям.
В этой статье мы рассмотрим пять распространенных мифов о гастростомических трубках для энтерального питания, которые необходимо развенчать для улучшения качества ухода за паллиативными больными.
Миф 1. Гастростомические трубки используются только в конце жизни
Действительно, часть пациентов, получающих питание через трубку (например, пациенты в коматозном состоянии или с онкологическими заболеваниями), находятся на последнем этапе своей жизни. Однако большинство людей, которым установлены трубки для кормления, на самом деле используют их, чтобы выжить! Некоторые дети получают питание через трубку с рождения и на протяжении всей жизни. В Соединенном Королевстве 39% новых взрослых пациентов, покидающих больницу и нуждающихся в энтеральном питании, полностью активны. 80% этих пациентов получают питание через гастростомическую трубку [1].
Ключевые принципы и технологии нутритивной поддержки в паллиативной медицине Врач Илья Лейдерман о том, кому необходимо проводить нутритивную поддержку, какие могут быть показания и когда стоит использовать парентеральное питание
Миф 2. Пациента нельзя кормить в течение 24 часов после установки чрескожной эндоскопической гастростомической трубки (ЧЭГ)
Практика начинать вводить энтеральное питание через 24–48 часов после эндоскопической установки гастростомической трубки основана на старой догме формирования хирургических гастростом [2]. Однако существует несколько мета-анализов, демонстрирующих, что энтеральное питание можно безопасно начинать через 4–6 часов после установки гастростомы без увеличения риска осложнений [3, 4, 5, 6]. Также нет необходимости при начале питания через гастростому разводить сперва смесь или начинать с раствора глюкозы 5% или раствора электролитов.
Миф 3. Пациентам и их родственникам нельзя прикасаться к гастростомам
Пациенту и лицам, осуществляющим уход, нужно ознакомиться с гастростомической трубкой. Трубку следует рассматривать как часть тела, а не как инородный объект. Производители гастростомических трубок предлагают брошюры для пациентов, где простым языком объясняется, как ухаживать за гастростомической трубкой.
Первые две недели после установки:
- ежедневно осматривайте и очищайте область стомы, используя стерильную салфетку из нетканого материала и некрасящееся дезинфицирующее средство;
- не забывайте очищать наружную часть трубки и порт для введения лекарств;
- тщательно просушивайте область вокруг стомы и держите ее открытой на воздухе;
- не регулируйте фиксирующий диск на гастростомической трубке;
- пока стома полностью не сформировалась, пациенту нельзя принимать ванну.
Через две недели после установки:
- внимательно проверяйте стому на предмет наличия следующих признаков: подтекание, припухлость, раздражение, покраснение, нарушение целостности кожи, болезненность места установки стомы или избыточная подвижность трубки.
- ежедневно очищайте область стомы: держите кожу вокруг трубки чистой и сухой, используйте мягкое мыло и теплую воду; начинайте возле стомы и двигайтесь кнаружи, совершая круговые движения, трубку можно вращать;
- внешний фиксирующий диск гибкий, он позволяет вам добраться до любого места вокруг трубки;
- не забывайте очищать наружную часть трубки и порт для введения лекарств;
- аккуратно просушивайте область вокруг стомы и держите ее открытой на воздухе.
Миф 4. Катетер Фолея – хорошая альтернатива гастростомическим трубкам
На самом деле использование катетера Фолея в качестве гастростомической трубки небезопасно. Отсутствие внешнего фиксирующего диска делает фиксацию катетера к коже сложной задачей и влечет дополнительные расходы.
На катетере нет сантиметровой маркировки, в результате чего затруднительно контролировать правильное положение катетера. Миграция последнего по ходу желудочно-кишечного тракта может привести к тяжелым осложнениям.
Отсутствие заглушки на катетере часто приводит к попаданию питательной смеси или содержимого желудка на кожу пациента и, как следствие, к раздражению кожи. Выступающая часть катетера под баллоном может привести к хроническому раздражению и к кровотечению из слизистой оболочки желудка.
Эти катетеры часто имеют баллоны большого объема, которые заполняют полость желудка больше, чем баллоны гастростомических трубок того же размера. Катетеры Фолея предназначены для краткосрочного использования в pH-нейтральной среде, поскольку по сравнению с гастростомическими трубками они имеют чрезвычайно короткий срок службы баллона.
Миф 5. Нельзя трогать баллон гастростомической трубки
На самом деле после формирования стомы (приблизительно через 2 недели после установки) требуется проверять объем баллона. Порядок действий: спустите баллон, определите объем, введите воду обратно и при необходимости добавьте стерильной воды до рекомендованного объема. Для профилактики бампер-синдрома гастростомическую трубку следует ежедневно поворачивать на 360° в канале стомы.
Люк Ван Ауденхов, магистр медицинских социальных наук и управления здравоохранением, бакалавр сестринского дела, Лёвенский католический Университет, Бельгия.
1.BANS: Annual BANS Report 2018, Artifi cial Nutrition Support in the U K, 2010 –2015.
2. Zoeller St. et. al. Nutrition in Clinical Practice, vol. 35, Nr. 2, April 2020, pp. 196–204.
3. Stein J. Schulte-Bockholt et al.: Intensive Care Med., 2002, 28, 1656–1660.
4. Bechtold et al., Am. J. Gastroenterol., 2008.
5. Szary et al., J. Clin. Gastroenterol. 2011.
6.Cobell et al., South Med. J. 2014.
7. Bui H. D. et al.: Acute Pancreatitis a complication of Foley catheter gastrostomy. J of Nat. Medical Assoc., vol. 78, N°8, 1986.
Читайте также:
