Злокачественные мягкотканные опухоли носа. Хондрома носа.
Добавил пользователь Евгений Кузнецов Обновлено: 27.01.2026
Злокачественные опухоли полости носа и придаточных пазух лечение 1, 2, 3 стадии. Симптомы, признаки, метастазы, прогноз.
Носовая полость состоит из двух половин благодаря разделению носовой перегородкой. Полость носа выстлана слизистой оболочкой. Функция этой полости заключается в том, что воздух, проходя через нее, увлажняется и согревается, прежде чем попадет в легкие.
Злокачественные новообразования слизистой оболочки полости носа составляют 1,8 % новообразований головы и шеи. Среди мужчин и женщин встречаются одинаково часто. Развиваются преимущественно у лиц старше 50 лет.
Факторы риска
- Фоновые процессы, которые предшествуют развитию опухолей (хронические воспалительные изменения слизистой оболочки полости носа).
- Новообразования полости носа, имеющие тенденцию к озлокачествлению (переходно-клеточная папиллома и аденома).
- Профессиональные вредности (очищение никеля, деревопереработка, обработка кожи).
- Вредные привычки (курение, злоупотребление алкоголем).
Основные морфологические формы рака:
- плоскоклеточный ороговевающий;
- плоскоклеточный неороговевающий.
Кроме рака (опухоль из эпителия) в полости носа могут встречаться и другие злокачественные опухоли, такие как меланома (пигментная опухоль) и саркома (опухоль из соединительной ткани).
Симптомы заболевания
- затруднение носового дыхания;
- выделение гнойного экссудата;
- изъязвление слизистой носа;
- периодически появляющиеся спонтанные носовые кровотечения;
- воспаление среднего уха.
- болезненные ощущения в полости носа;
- тяжесть в голове, головные боли или боли в области лица невралгического характера;
- деформация наружного носа и асимметрия лица;
- шум в ухе и снижение слуха;
- боль в зубах верхней челюсти.
Диагностика
- Осмотр полости носа (риноскопия);
- Биопсия, т.е. иссечение маленького кусочка ткани для последующего его изучения под микроскопом; Рентгенография головы и грудной клетки;
- Компьютерная томография или при необходимости магнитно-резонансное исследование лицевого отдела черепа и шеи.
Эти методы исследования позволяют получить намного больше информации о состоянии органов и тканей.
Компьютерная томография позволяет получать как бы картинки "слоев" тканей и органов, которые далее обрабатываются компьютером.
Магнитно-резонансное сканирование не использует рентгеновских лучей. Для его проведения пациент помещается в особой камере в электромагнитное поле. Данный метод позволяет выявить увеличение лимфатических узлов;
Ультразвуковое исследование. Это безопасный и безболезненный метод исследования мягких тканей. Он так же позволяет выявить изменения соседних с опухолью тканей, увеличение лимфатических узлов.
Лечение злокачественных опухолей полости носа и придаточных пазух
Преимущественно комбинированное (удаление опухоли +лучевая терапия).
При значительном распространении опухоли лечение дополняется химиотерапией.
Вид используемого лечения зависит от многих факторов:
- общее состояние пациента;
- размер опухоли и степень ее прорастания в соседние органы и ткани;
- стадия развития опухоли;
- наличие регионарных и отделенных метастазов.
В онкологическом отделении опухолей головы и шеи ГУ "РНПЦ ОМР им. Н.Н.Александрова" выполняются все виды хирургических вмешательств при опухолях полости носа, а так же лимфатическом аппарате шеи при метастазировании опухоли.
Опухоли полости носа и околоносовых пазух
Вам поставили диагноз: опухоль полости носа и околоносовых пазух?
Наверняка Вы задаётесь вопросом: что же теперь делать?
Предлагаем Вашему вниманию краткий, но очень подробный обзор данного онкологического заболевания.
Его подготовили высоко квалифицированные специалисты Отделения лучевого и хирургического лечения заболеваний верхних дыхательных путей МРНЦ имени А.Ф. Цыба - филиала ФГБУ «НМИЦ радиологии» Минздрава России под редакцией заведующего отделением к.м.н. Феликса Севрюкова.
Данная брошюра содержит информацию о диагностике и лечении опухоли полости носа и околоносовых пазух. Здесь собраны основные методики лечения данного заболевания, в том числе, последние разработки отечественных и зарубежных ученых-онкологов.
Филиалы и отделения, где лечат опухоль полости носа и околоносовых пазух
МНИОИ им. П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
МРНЦ им. А.Ф. Цыба – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
1. Введение
Особенностями опухолей полости носа и околоносовых пазух является их локализация, тесная, а иногда интимная, связь с жизненно важными органами и системами (головной мозг, глаз, среднее ухо, магистральные сосуды и т.д.).
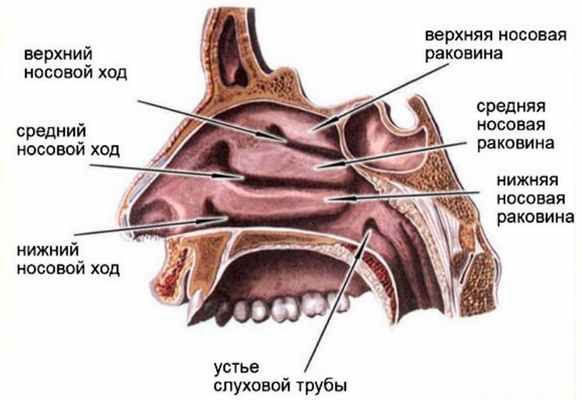
Полость носа состоит из носовых ходов (нижний, средний, верхний и общий); перегородки носа, делящей полость носа на две половины; и носовых раковин (нижняя, средняя и верхняя). Кзади полость носа посредством хоан сообщается с полостью носоглотки. На боковой стенке полости носа имеется выводные отверстия околоносовых пазух: верхнечелюстной, лобной, пазухи основной кости и клеток решетчатого лабиринта или решетчатой кости. Все элементы полости носа и околоносовых пазух покрыты слизистой оболочкой, элементы которой в большинстве случаев служат основой для возникновения опухолей данной локализации.
2. Статистика опухоли полости носа и околоносовых пазух (эпидемиология)
Злокачественные опухоли полости носа и околоносовых пазух встречаются приблизительно в 3% от всех злокачественных опухолей и до 20% от опухолей верхних дыхательных путей, после опухолей гортани, гортанноглотки и ротоглотки. Наиболее часто поражаются опухолью верхнечелюстные пазухи и собственно полость носа. Реже встречаются опухоли решетчатого лабиринта, лобной и основной пазух. Наиболее часто распространенные опухоли данной локализации поражают глазницу, включая все ее стенки и собственно глазное яблоко, кости основания черепа, иногда распространяясь и в полость черепа, особенно при поражении лобной, основной пазух и клеток решетчатого лабиринта. Опухоли данной локализации приблизительно в 2 раза чаще встречаются среди мужчин, чем у женщин, при этом заболевают чаще в наиболее трудоспособном возрасте – 40-60 лет, однако имеет место заболеваемость как в более раннем, так и старшем возрастах.
Мы хотим Вам помочь победить рак!
3. Морфологическая классификация опухоли полости носа и околоносовых пазух
Среди злокачественных опухолей полости носа и околоносовых пазух наиболее часто встречаются раковые опухоли разной степени дифференцировки.
• Плоскоклеточный ороговевающий рак – 50% и более,
• Плоскоклеточный неороговевающий – 10-13%,
• Низкодифференцированный рак 7-8%.
• Опухоли другого морфологического строения (саркомы, меланомы, цилиндромы, эстезионейробластомы, малигнизированные переходно-клеточные папилломы и др.) – 28%&
4. Стадии и симптоматика опухолей полости носа и околоносовых пазух
Подавляющее большинство пациентов имеют распространенные формы рака полости носа и околоносовых пазух. Так, пациенты с распространенностью опухоли T3N0M0 составили 22% случаев, T3N1-3M0 – 3,4%, T4N0 – 32,0% и с T4N1-3 – 9,6%. Только у 4,6% больных распространенность опухолевого процесса классифицировалась как T1-2N0.
Перечень симптомов, позволяющих заподозрить опухолевое поражение полости носа и околоносовых пазух:
1. быстро нарастающее одно редко двухстороннее нарушение носового дыхания;
2. упорные серозно-гнойные или кровянистые выделения из полости носа, чаще односторонние;
3. снижение обоняния;
4. нарушение конфигурации лица;
5. нарушение чувствительности кожи щеки или зубов верхней челюсти (как правило – одностороннее);
6. усиливающаяся подвижность зубов верхней челюсти;
7. смещение глазного яблока;
8. безболезненная припухлость щеки;
9. нарастающее нарушение зрения;
10. изменение конфигурации твердого неба или альвеолярного отростка верхней челюсти;
11. появление неприятного запаха.
5. Причины возникновения опухоли полости носа и околоносовых пазух и факторы риска
Как и для всех опухолей, причина возникновения злокачественных опухолей полости носа и околоносовых пазух, достоверно не установлена. Можно предполагать, что возникновению опухолей данной локализации способствуют ряд факторов, таких как хронические болезни полости носа и околоносовых пазух, полости рта, в частности зубов, производственные вредности, особенно пыль, в частности – асбестовая, древесная, вдыхание паров горюче-смазочных материалов, дыма – в частности, при сварочных работах, у работников никелевой промышленности и кожевенного производства.
Развитию опухолей может способствовать различные травмы (бытовые, производственные, спортивные и т.д.). К факторам риска может быть отнесена – генетическая предрасположенность, а также хроническая травма, например при пользовании зубными протезами.
6. Диагностика опухоли полости носа и околоносовых пазух
Перечень диагностических процедур подразделяется на обязательные и дополнительные. При этом особое значение имеет тщательный сбор анамнеза заболевания и анализ данных эндоскопического обследования ЛОР органов и данных СКТ и МРТ-исследований. Морфологическое подтверждение заболевания является обязательной процедурой для диагностики как первичной опухоли, так и ее метастазов. При этом особое значение имеют иммуноморфологические данные.
Перечень обязательных диагностических процедур:
•анкетные данные больного и анамнез заболевания
•врачебный осмотр (включающий ЛОР-осмотр)
•назофаринголарингоскопия
•ультразвуковое исследование шеи, печени, с пункцией лимфоузлов увеличенных более 1 см.
ультразвуковое исследование опухоли при разрушении опухолью костных структур и выходом в мягкие ткани лица
•СКТ головы с контрастированием (включая оценку инвазии в головной мозг) и шеи (до биопсии, шаг 3 мм)
•биопсия опухоли с последующим гистологическим, цитологическим исследованием, через полость носа, путем гайморотомии с использованием видеоассистированной техники, трепонобиопсии.
•рентгенологическое исследование органов грудной клетки при Т1-2 КТ грудной клетки при Т3 – Т4, или при подозрении на метастазы в легкие при рентгеновском снимке Т1-2
•ЭКГ стандартная
•консультация стоматолога
•совместный консилиум с участием ОНКОЛОГА, радиотерапевта, химиотерапевта
•консультация терапевта
•консультация анестезиолога для пациентов, планируемых для хирургического лечения
Дополнительные процедуры
•пункция лимфатических узлов шеи с последующим цитологическим исследованием (при подозрении на метастатическое поражение)
•гастроскопия
•КТ/МРТ шеи (до биопсии, шаг 3 мм) (по показаниям)
•компьютерная томография органов грудной клетки (при подозрении на метастатическое поражение легких)
•компьютерная томография органов брюшной полости (при подозрении на метастатическое поражение печени)
•магнитно-резонансная томография головного мозга (при наличии очаговой неврологической симптоматики)
•сцинтиграфия костей (при подозрении на метастатическое поражение)
•позитронно-эмиссионная томография /ПЭТ-КТ (при III-IV стадиях процесса, по показаниям)
•консультация специалистов (по показаниям)
•флуоресцентная диагностика (по показаниям)
•ЭХО-КГ, Холтеровское мониторирование – по показаниям
Специфических онкомаркеров для диагностики злокачественных опухолей данной локализации не существует. Скрининговых программ для диагностики этой патологии нет.
7. Лечение опухоли полости носа и околоносовых пазух
Основным методом лечения злокачественных опухолей полости носа и околоносовых пазух является хирургический. При этом объем хирургического вмешательства зависит от распространенности и локализации опухолевого поражения, которые определяются в результате клинического и инструментального обследований.
При начальных стадиях (Т1, Т2) опухолевого роста возможно выполнение щадящих органосберегающих хирургических вмешательств. При операбельных распространенных процессах (Т3, Т4), как правило, проводятся различные по объему расширенные, комбинированные операции, с включением в блок удаляемого препарата близ расположенных органов и тканей (глаз, стенки и ткани глазницы, клетчатка подвисочной и крылонебной ямок, скуловая кость, кожа и др.). Одновременно или отсрочено выполняются различные реконструктивно-пластические вмешательства, позволяющие минимизировать функциональные и косметические потери (пластики перемещенными кожно-жировыми и кожно-мышечными лоскутами, фрагментами мало-берцовой кости или гребня подвздошной кости на сосудистой ножке и др.). Наиболее часто изготавливаются либо разделительные пластины обеспечивающие разобщение возникшего послеоперационного дефекта и полости рта, или замещающие протезы с восстановленным зубным рядом.
Практически во всех случаях используется послеоперационная лучевая терапия в дозе ≈ 50-60 Гр. Предоперационное облучение применяется реже. Самостоятельная лучевая терапия проводится только в случаях неоперабельности опухоли или отказе пациента от хирургического лечения.
Лекарственная противоопухолевая терапия самостоятельного значения не имеет и применяется либо с предоперационной целью (неоадъювантная терапия), либо в послеоперационном периоде (адъювантное лечение), либо в сочетании с лучевой терапией (химиолучевое лечение). Применяются в основном препараты платины в сочетании с 5-фторурацилом, лучший эффект получается при использовании в данной схеме таксанов (таксотер и др.).
В предоперационном периоде проводится 2-3 цикла химиотерапии каждые 3 недели. В послеоперационном периоде возможно проведение до 6 циклов ПХТ (полихимиотерапии). При химиолучевом лечении применяется, в основном, цисплатин в дозе 100 мг/м2 1 раз в 3 недели или в дозе 75 мг/м2 каждую неделю. Для получения лучшего результата химио- или химиолучевой терапии иногда применяются таргетные препараты, в частности – Эрбитукс (Цетуксимаб).
8. Осложнения противоопухолевого лечения и их коррекция
Как уже было отмечено, хирургическое лечение злокачественных опухолей полости носа и околоносовых пазух ведет прежде всего к косметическим и функциональным нарушениям и касается в основном, возникновением обширных послеоперационных дефектов, разговорной речи и акта приема пищи. С целью минимизации таких осложнений осуществляются различные реконструктивно-пластические вмешательства, как неотсроченные (во время основного хирургического вмешательства), так и отсроченные (в разные периоды после операции), а также сложное зубное и разобщающее протезирование.
При проведении лучевой терапии при данной патологии наиболее часто возникают острые лучевые реакции (дерматиты) и поздние постлучевые осложнения (постлучевые отеки мягких тканей, фиброзы, постлучевые язвы и некрозы). При возникновении острых лучевых реакций проводятся в основном, противовоспалительные и противоотечные мероприятия. Возможно, при необходимости, назначение обезболивающих препаратов. Как правило, данные реакции купируются в течение 10-12 дней. Поздние лучевые осложнения требуют более сложных и длительных лечебных мероприятий, а иногда и сложных хирургических вмешательств.
При химиотерапии данной патологии наиболее частым нежелательным явлением оказывается возникновение гематологической токсичности разной степени выраженности, заключающейся в нарушении нормального кроветворения (анемии, нейтропении, тромбоцитопении и т.д.), приводящие к развитию инфекционных осложнений, кровотечениям (преимущественно носовым). Проводимое лечение может сопровождаться выпадением волос, развитием воспаления слизистой оболочки полости рта, глотки, желудка и кишечника. Вовремя и в необходимом объеме проведенные лечебные мероприятия позволяют купировать эти нежелательные явления и полностью завершить запланированный объем лечения.
9. Использование уникальных методик
В последнее время достаточно широкое применение получили такие методики как гипертермия (локальное нагревание опухоли СВЧ- или УВЧ – излучением); фотодинамическая терапии (либо при начальных формах опухолей, либо на ложе удаленного новообразования); химиоэмболизация питающих опухоль сосудов, видеоэндоскопическое удаление новообразований и др.
10. Особенности реабилитации
Как уже отмечалось, практически все больные с злокачественными опухолями полости носа и околоносовых пазух в той или иной степени требуют различных по сложности реабилитационных мероприятий. Эти мероприятия проводятся как в клиниках, занимающихся лечением данной категории больных, так и в специализированных учреждениях, занимающихся реконструктивно-пластическими операциями.
11. Прогноз заболевания
Прогноз эффективности лечения зависит как от локализации опухолевого поражения, так и от распространенности, морфологического строения опухоли, так и от проведенного лечения.
При правильном лечении у больных с начальными формами злокачественных опухолей полости носа и околоносовых пазух возможно излечение в течении 5 лет практически у 100% пациентов.
При распространенности опухоли Т3 излечение в этот период времени возможен более чем в 70% случаев, в зависимости от примененного вида лечения. Безусловно, лучший результат имеет место при использовании комбинированного лечения (операция + лучевое и химиолучевое лечение).
При опухолях, распространенностью Т4, 5-летний результат лечения не превышает 30-40% наличия метастазов в зонах регионарного метастазирования ухудшает результаты проводимой терапии.
Филиалы и отделения, в которых лечат опухоль полости носа и околоносовых пазух
ФГБУ «НМИЦ радиологии» Минздрава России обладает всеми необходимыми технологиями лучевого, химиотерапевтического и хирургического лечения, включая расширенные и комбинированные операции. Все это позволяет выполнить необходимые этапы лечения в рамках одного Центра, что исключительно удобно для пациентов.
Злокачественные мягкотканные опухоли носа. Хондрома носа.
Злокачественные мягкотканные опухоли носа. Хондрома носа.
Злокачественные мягкотканные опухоли носа и придаточных пазух встречаются значительно реже, чем рак этих локализаций. К мягкотканным относят прежде всего злокачественные ангиогенные опухоли, в том числе злокачественную гемангиоэндотелиому, злокачественную гемангиоперицитому и ангиосаркому. Последняя отличается от злокачественной гемангиоэидотелиомы значительной степенью каталлазии и утратой гистотипической дифференцировки.
Могут встречаться фибросаркома, злокачественная фиброксантома, рабдомносаркома, нейрогенные саркомы. Эти опухоли чаще локализуются в области носо- и ротоглотки Их гистологическое строение не имеет региональных особенностей и повторяет варианты, свойственные этим опухолям других локализаций.
Настороженность в отношении малигнизации должно вызывать появление в опухоли большого количества двуядерных хондроцитов к хрящевых клеток с гиперхромными ядрами.
Разновидностью остеомы лобной кости и верхней челюсти является остеоидная остеома (остеоид-остеома), отличающаяся клинико-морфологическим своеобразием. Встречается преимущественно в возрасте до 30 лет Излюбленная локализация срединная часть лобной кости. Растет медленно. Рентгенологически она определяется как интраоссальный круглый фокус разрежения кости с четко очерченным краем большей плотности, чем окру жаюшая костная ткань. Макроскопически имеет вид небольшого узла (диаметром до 1 см) сионгиозной кости, хорошо отграниченного компактной стенкой. Микроскопически опухоль образована переплетением многочисленных костных перекладин (балок) с широкой зоной остеоида и слабым обызвествлением. Вдоль перекладин определяются цепочки остеобластов.
Пространства между перекладинами хорошо васкуляризованы, заполнены клеточно-волокнистой тканью с наличием многоядерных клеток типа остеокластов. К периферии узла костные перекладины выглядят более зрелыми, располагаются плотнее и переходят в капсулу из компактной кости Наличие костной капсулы и небольшие размеры образования позволяют дифференцировать остеоидостеому от остеогенной саркомы.
Оссифицирующая фиброма наиболее часто обнаруживается в верхнечелюстной пазухе у лиц молодого возраста. Макроскопически может иметь вид инкапсулированного узла. Микроскопически представлена клеточно-волокнистой тканью, образующей завихрения и спиралевидные структуры, между которыми встречаются небольшие островки губчатой кости с цепочками остеобластов вдоль костных перекладин. Могут встречаться минерализованные базофильиые массы типа цементиклей. При преобладании последних новообразование верифицируется как цементирующая фиброма и относится к одонтогеииым опухолям. Опухолевая природа цементирующих фибром сомнительна. Иногда их рассматривают как реактивное гетеротопическое развитие остеогеииой и цементогенной ткани. Имеют склонность к местно-деструирующему росту. При микроскопическом исследовании их трудно отличить от фиброзной о ст ео д и с п л а з и и. При дифференциальной диагностике следует иметь в виду, что фиброзная остеодисплазия развивается как неинкапсулированный интраоссальный очаг замещения кости фиброзной соединительной тканью, который лишь при достижении определенных размеров выходит за пределы кости. Характеризуется преобладанием клеточной фиброзной ткани. Остеопластическая реакция выражена слабо. Среди костей лицевого черепа фиброзная остеодисплазия наиболее часто встречается в верхней челюсти. Особенностью фиброзной остеоднсплазии верхней челюсти н решетчатой кости может явиться наличие среди фиброзной ткани минерализованных комплексов типа цементиклей — цементообразующая фиброзная дисллазия.
Хондросаркомы и остеогенные саркомы в рассматриваемой области встречаются редко
Хондросаркома отличается выраженным деструирующим ростом и склонностью к рецидивам. Метастазирует редко. Встречается в той же локализации, что н хондрома. Возможны высокоднфференцированкые варианты опухоли с наличием участков зрелого хряща. Поэтому, проводя дифференциальный диагноз с хондромой, следует изучить большое количество кусочков в поисках явно саркоматозных структур.
Остеогенная саркома развивается из ллюрнпотентной остеогенной ткани как первичная опухоль вне связи с остеомой. Описанные наблюдения относятся к верхней челюсти. Гистологически отличается полиморфизмом тканевых и клеточных структур, однако с обязательным образованием опухолевыми клетками примитивных костных перекладин или остеоида. Характеризуется крайне злокачественным течением.
Значительно чаще остеогенной саркомы в литературе встречаются описания гигантоклеточной опухоли (остеобластокластомы) костных стенок носа и придаточных пазух. Эти опухоли обнаруживаются во всех костях лицевого черепа, но чаще — в верхней челюсти. В большинстве случаев они имеют характер пограничных новообразований с местно-деструирующим ростом и склонностью к рецидивам. Изредка метастазируют. Периферические остеобластокластомы, растущие из периоста (эпулисы), отличаются более доброкачественным течением, чем центральные (интраоссальные), которые рассматривают как потенциально злокачественные опухоли.
Специфической дисэмбриогенетической опухолью опорных тканей в области носоглотки является хордома, развивающаяся из остатков спинной струны. В постнатальном развитии остатки хорды сохраняются в центральной части межпозвоночных дисков в виде студенистого ядра (nucleus pulposus). В процессе эмбриогенеза головной конец регрессирующей хорды обычно заключен в клиновидной и основной части затылочной кости. Однако иногда часть хорды лежит за пределами развивающегося черепа и загибается вент-рально к стенке глотки, располагаясь в области блюменбахова ската, впереди клиновидной кости. Наиболее частой исходной локализацией хордомы носоглотки являются область основания черепа и блюмеибахов скат. Развивается в среднем возрасте, чаще у мужчин. Растет медленно. В связи с особенностями локализации даже зрелая хордома может иметь злокачественное клиническое течение. После удаления, как правило, рецидивирует. Незрелые хордомы могут давать метастазы.
Макроскопически имеет вид бугристо-дольчатого образования из слизисто-желатинозных масс серовато-белого цвета с участками кровоизлияний. Микроскопически состоит из пластов крупных клеток, напоминающих растительные, с широкой зоной цитоплазмы и относительно мелким ядром. Ячейки опухолевых клеток могут быть разделены соединительнотканными прослойками или окружены основным веществом слизисто-белкового характера, содержащим гликозамииогликаны. Цитоплазма опухолевых клеток также содержит слизисто-муцииозное вещество Обычно в хордоме выявляются слизистая дистрофия опухолевых клеток и очаговые кровоизлияния. Незрелая хордома отличается клеточным атипизмом, наличием патологических митозов. При выраженном ослизнении хордому дифференцируют от хондросаркомы или метастаза слизистого рака.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Доброкачественные образования носа
Опухолевые заболевания носа - это болезни, возникновение которых обусловлено превращением нормальных клеток тканей и органов в опухолевые клетки. Опухоли могут быть злокачественными и доброкачественными. В медицинской практике достаточно часто встречаются доброкачественные опухолевые образования носа.
![Опухоли носа вызывают заложенность]()
К опухолям носа относятся:
- фибромы
- папилломы
- ангиомы и ангиофибромы
- остеомы
- невусы
- бородавки
- невромы
- пигментные опухоли и др.
Типичными признаками наличия опухолей носа являются:
- затруднение дыхания через ту половину носа
- которая поражена опухолевым заболеванием
- гипосмия
- аносмия
- в некоторых случаях возникают небольшие кровотечения
Если заболевание не лечить, то на поздней стадии оно может привести к деформации скелета лица, головным болям, расстройству зрения и т.д. диагностика проводится при помощи эндоскопии, зондирования, методом пальпации, гистологического исследования кусочка опухоли.
Папилломы чаще всего локализуются в преддверии носа. Папиллома имеет вид небольшого кустика или единичного сосочка, расположенного на узком основании. Данная опухоль растет медленно и после ее удаления могут возникать рецидивы. Поэтому удаление папилломы должно быть радикальным. После удаления опухоли проводится электрокоагуляция или лазерная деструкция раневой поверхности.
Удаление фибромы носа
Фиброма носа - это достаточно редкое заболевание. Чаще всего фиброма располагается в преддверии носа или носоглотке. Первыми признаками фибромы являются односторонняя заложенность носа, которая в дальнейшем переходит в полное отсутствие носового дыхания. Если своевременно не произвести удаление опухоли, то ее рост вызывает изменения форм верхней челюсти, щеки, носовой перегородки. Также у больного появляются кровотечения, которые со временем становятся более сильными и частыми. Первыми признаками фибромы являются заложенность носа, если лечение не начать своевременно, то в дальнейшем происходит деформация щеки, неба и верхней челюсти. Лечение фибромы должно быть только хирургическим. Если опухоль имеет небольшие размеры, то ее удаляют при помощи изогнутых ножниц или специальных щипцов.
Удаление остеомы носа
Остеомы носа чаще всего развиваются в возрасте 15-25 лет. Растут такие опухоли достаточно медленно и располагаются в основном в решетчатой кости или стенках лобных пазух. В некоторых случаях остеомы могут вызывать стойкие головные боли и различные мозговые расстройства. Лечатся остеомы только хирургически. Даже если остеома имеет средний размер и тяжелых симптомов не вызывает, она все равно подлежит полному удалению.
Удаление ангиомы носа
Ангиомы носа - это доброкачественные образования носа, которые возникают вследствие внутриутробного нарушения сосудистой системы. Достаточно часто ангиомы бывают множественными – данное заболевание называется ангиоматоз. Ангиома может быть капиллярной, пещеристой или ветвистой. Капиллярная ангиома является скоплением набухших капилляров, пещеристая ангиома это опухоль, образующаяся из крупных заполненных кровью полостей, а ветвистая ангиома является клубком из расширенных или извитых вен или артерий. Ангиомы в большинстве случаев не вызывают каких-либо функциональных нарушений. Лишь когда ангиома располагается на крыльях носа или на их внутренней поверхности, то может нарушаться носовое дыхание. Диагностируются ангиомы методом осмотра. Они легко распознаются по форме, синюшному или фиолетово-розовому цвету, а также мягкой консистенции. Ангиомы носа часто сочетаются с ангиомами сопутствующей половины лица. Лечение ангиомы зависит от ее типа. Капиллярные ангиомы уничтожают методом электрокоагуляции, криодеструкции или при помощи лазера. Более крупные капиллярные или пещеристые ангиомы удаляют хирургическим путем.
Удаление ангиофибромы носа
Ангиофибромы носа могут развиваться в различных участках носоглотки. Ангиофиброма может располагаться в полости носа или придаточных пазухах, поэтому ее иногда можно спутать с ангиомой или фибромой. Этот факт очень важно учитывать при диагностике. При проведении дифференциальной диагностики должно учитываться то, что ангиофиброма является не просто фибромой, богатой сосудами или ангиомой с развитой стромой, а двухкомпонентной опухолью, у которой обе составляющие в равной мере обладают опухолевыми свойствами. Лечение ангиофибром исключительно хирургическое, но при удалении должно учитываться то, что данная опухоль склонна к инвазии и рецидивам.
Удаление невромы носа
Неврома это доброкачественная опухоль, которая развивается из нервной ткани. Невромы как таковые подразделяются в свою очередь на глиомы и нейробластомы. Глиомы это врожденные невромы и они являются доброкачественными, нейробластомы же могут появиться в любом возрасте и носят злокачественный характер. Глиома может обнаруживаться в раннем возрасте и проявляется как припухлость в области носа. Размер опухоли увеличивается, когда ребенок плачет или кашляет. На ощупь глиома плотная. Нейробластома обнаруживается тогда, когда у пациента начинаются кровотечения, затруднение носового дыхания, головные боли, так как в начальной стадии она растет очень медленно. Достигнув определенных размеров, опухоль начинает расти очень быстро и проникает в окружающие ткани. Внешними признаками являются расширение корня носа, припухлость в области внутреннего угла глаза. При риноскопии опухоль представляет собой красновато-серое образование, которое кровоточит даже при легком дотрагивании зондом. Неврома носа лечится только хирургическим путем и в некоторых случаях сочетаемым с лучевой терапией. После удаления опухоль склонна рецидивировать.
Удаление пигментные опухоли носа
Пигментные опухоли (невусы) встречаются более чем у 90% населения. Они появляются как с самого рождения, так и в течение всей жизни. Пигментная опухоль представляет собой плоский или немного возвышающийся над поверхностью кожи узелок с четко очерченными границами. Цвет пигментных опухолей может быть различным от коричневого до черного цвета. В процессе жизни пигментные опухоли могут превращаться в меланому, одну из наиболее злокачественных опухолей. Меланома в абсолютном большинстве случаев развивается именно на месте невуса кожи. Переходу из пигментной опухоли в меланому способствуют травмы, гормональная перестройка организма, повышенный уровень радиации, избыточное ультрафиолетовое излучение и др. На сегодняшний день пигментные опухоли можно удалять различными методами и это рекомендуется делать с целью профилактики меланомы.
При подозрении наличия данного заболевания вы можете проконсультироваться у оториноларинголога нашей клиники.
Хондрома

«Хондрома развивается медленно и не спешит демонстрировать симптомы. В зоне риска — подростки и дети. У пожилых людей хордомы почти не находят, так же редко, как эта опухоль становится злокачественной. Поэтому при условии качественного лучевого лечения прогноз для пациента с хордомой преимущественно положительный».
Что такое хондрома?
Хондрома — доброкачественная опухоль, которая формируется из хрящевых клеток. Новообразование может развиваться на любой кости, но наиболее часто поражает трубчатые кости кисти руки человека. Встречаются случаи формирования опухоли в бедренной и малоберцовой кости, намного реже — на мягких тканях и в зоне хрящей гортани.
Хондрома является довольно распространенным заболеванием: в ортопедии случаи развития доброкачественного новообразования составляют более 12% от общего числа опухолей кости. Чаще формируются одиночные опухоли и довольно редко — множественные новообразования. Хондрома после хирургического удаления или других методов лечения склонна к рецидиву.
Заболевание в одинаковом процентном соотношении поражает женщин и мужчин. Причины развития недуга остаются неизвестными, но отмечено, что формирование хондромы не связано с радиационным фоном и неблагоприятной экологией.
Факторы риска развития хондромы:
- Генетическая предрасположенность (подвержены пациенты, в роду которых кто-то переболел данным видом онкологии).
- Молодой возраст (пациенты до 35 лет находятся в зоне риска развития болезни).
- Травмы и множественные переломы костей в анамнезе.
- Воспалительные процессы и инфекционные заболевания, которые привели к поражению костей.
Локализация хондромы
Места поражения и дальнейшей локализации новообразования определяют вид хондромы:
Энхондрома — опухоль, которая локализуется внутри кости. Новообразование формируется из хрящевой ткани, проявляется одиночно либо множественно. Встречается в трубчатых костях, развивается медленно и протекает практически бессимптомно. Заподозрить болезнь поможет деформация конечности. Осложнением заболевания является патологический перелом. Диагностировать болезнь можно после проведения компьютерной томографии, магнитно-резонансной томографии или рентгенографии.
Экхондрома — доброкачественное новообразование, которое локализуется на поверхности кости. Преимущественно поражает трубчатые ткани кисти, околоносовые пазухи и даже мягкие ткани в зоне основания черепа.
Расположение хондромы в области основания черепа является особо опасным, потому что растущая опухоль может сильно сдавливать структуры головного мозга. Формирование новообразования в зоне носовых пазух вызывает трудности с дыханием. Именно этот симптом пациенты часто игнорируют и списывают на хронический синусит или ринит.
Наиболее склонны к озлокачествлению хондромы, которые локализованы в длинных трубчатых костях (бедренная кость, плечевая). Деформация плечевого сустава может привести к развитию хондромы ключицы. Опухоли коротких трубчатых костей редко становятся злокачественными.
Симптомы хондромы
На первых этапах развития заболевание протекает без ярко выраженной симптоматики. Дальнейшее течение болезни и сопутствующие признаки всецело зависят от зоны расположения доброкачественной или злокачественной хондромы.
Хондроме характерен медленный рост, что провоцирует появление первых симптомов спустя длительный период времени (иногда несколько десятков лет).
Симптомы развития опухоли в зоне основания черепа:
- сильная головная боль;
- обмороки, головокружения;
- судороги;
- нарушения со стороны вестибулярного аппарата;
- проблемы с памятью.
При развитии опухоли в околоносовых пазухах наблюдается:
- болезненность в носу;
- головная боль;
- затруднение дыхания.
Развитие хондромы в ухе сопровождается:
- возникновением мягкой опухоли значительных размеров (именно нарушение эстетичности части тела становится первой причиной обращения в клинику);
- нарушением слуха.
Признаки хондромы в суставной части кости:
- сильная боль в пораженном суставе;
- ломота в теле;
- слабость, быстрая утомляемость;
- обездвиженность пораженного сустава.
Хондрома, локализованная в суставах скелета человека, требует тщательной диагностики. Симптоматика онкологической болезни довольно размыта и без комплексного обследования может быть ошибочно принята за артрит или артроз коленного сустава.
При хондроме коротких трубчатых костей стопы и кисти наблюдается:
- развитие уплотнения (как правило этот вид заболевания проще остальных заподозрить на ранней стадии);
- сильная боль (возникает в случаях, когда растущая опухоль сдавливает нервные окончания).
Симптомы хондромы грудины и ребер:
- развитие опухоли в зоне грудной клетки (отмечается медленный рост новообразования, поэтому видимый дефект на ребрах свидетельствует о поздней стадии заболевания);
- боль и трудность при дыхании.
Диагностика хондромы
Отсутствие симптоматики на ранних стадиях значительно усложняет процесс диагностики хондромы. Также в зависимости от расположения опухоли не всегда возникает боль или видимые косметические дефекты. Первыми врачами, проводящими осмотр пациента, становятся отоларинголог, терапевт, ортопед или травматолог. Изучив анамнез пациента, жалобы и проведя осмотр, врач назначает комплексную диагностику для подтверждения или опровержения диагноза.
Методы диагностики хондромы:
- Рентгенография. Данный метод диагностики помогает выявить новообразование в организме даже на ранней стадии развития. Исследование заключается в проецировании анатомических структур при помощи рентгеновских лучей.
- КТ. Один из наиболее точных методов визуализации. Компьютерная томография помогает своевременно определить наличие, структуру, форму и границы новообразования. Метод компьютерной томографии предусматривает послойное сканирование анатомических структур, основанное на рентгеновском излучении. Процедура занимает не более 1 часа, но при проведении КТ с применением контрастного вещества время процедуры увеличивается.
- МРТ. Магнитно-резонансная томография — безболезненный неинвазивный метод визуализации анатомических структур. МРТ назначается для диагностики на любой стадии болезни. Высокий мягкотканный контраст помогает получить высококачественные изображения тканей спинного и головного мозга, позвоночника, органов брюшной полости и суставов.
- Биопсия. Взятие образца тканей для дальнейшего гистологического исследования проводится для определения характера опухоли. Назначается при высоком риске трансформации новообразования в злокачественное.
Лечение хондромы
Для лечения хондромы применяют традиционные методы: хирургическое вмешательство, химиотерапию и лучевую терапию. Каждый способ лечения может быть применен как самостоятельно, так и в комплексе с другими методами.
Операция может быть радикальной или частичной. Количество удаленного материала зависит от степени поражения органа и влияния опухоли на окружающие здоровые ткани. Метод оперативного вмешательства выбирают в зависимости от локализации опухоли. Может быть проведена открытая или эндоскопическая операция. При новообразовании в основании черепа проводится трепанация.
При подвижных опухолях часто применяют метод эндоскопии, менее травматичный и безопасный. Во время оперативного вмешательства стволовые отделы головного мозга и сосудисто-нервные структуры остаются вне хирургического доступа. Преимуществом эндоскопической операции является также минимальный риск развития осложнений.
Новообразования трубчатых костей стопы и кисти подлежат удалению в пределах здоровых тканей. При хондроме длинных трубчатых костей, лопатки и грудины необходимо удалять кость радикально. При необходимости врачи назначают специальные пластические операции для устранения костного дефекта. При рецидиве опухоли проводят более широкие абластичные резекции из-за высокого риска озлокачествления.
Лучевая терапия — метод лечения онкологического заболевания, построенный на воздействии пучков ионизирующего излучения на уплотнение. Лучевая терапия может быть применена самостоятельно или в комбинации с хирургическим лечением для замедления роста опухоли, что положительно влияет на ход операции. Лучевая терапия как самостоятельный метод является наиболее подходящим для лечения хондромы, расположенной на одной из кости черепа.
Курс лучевой терапии назначается в зависимости от степени поражения анатомических структур. Размер дозы и тактика лечения разрабатывается квалифицированными врачами индивидуально для каждого пациента.
Химиотерапия при хондромах может назначаться перед проведением оперативного вмешательства с целью замедления роста опухоли. Как самостоятельный метод может быть назначена в качестве паллиативного лечения пациентов с неоперабельной формой заболевания. Также химиотерапия назначается преимущественно при злокачественных формах хондромы.
Читайте также:

