Беременность у больной раком - тактика врача
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
В статье рассмотрены вопросы ведения беременности у женщин с онкологическими заболеваниями. На основании данных зарубежных исследователей, а также собственного опыта разработаны и обобщены показания и противопоказания к пролонгированию беременности, приведена тактика ведения пациенток с выявленным во время беременности раком молочной железы. Подчеркивается, что метод лечения следует определять индивидуально, учитывая срок беременности и данные о распространенности опухоли.
- КЛЮЧЕВЫЕ СЛОВА: беременность, рак молочной железы, противоопухолевое лечение
В настоящее время увеличивается доля женщин, рожающих в возрасте после 30 лет, что ассоциировано с более частым выявлением онкологических заболеваний во время беременности. У женщины, ее мужа, семьи и врача возникает трудный выбор: прервать беременность или пролонгировать ее, ухудшив тем самым жизненный прогноз для матери. Рассмотрение вопросов ведения беременности и рекомендаций женщинам с онкологическими заболеваниями является сложной биоэтической проблемой. Согласно одному из принципов биоэтики, пациент вправе самостоятельно принимать решения без вовлечения окружающих людей и вправе получить всю необходимую медицинскую помощь. В этой связи безапелляционное требование некоторых врачей прервать беременность, не оставляющее женщине права на выбор, является нарушением прав пациента. Если женщина, страдающая онкологическим заболеванием, категорически отказывается от прерывания беременности, врачу необходимо придерживаться такой терапевтической тактики, которая, с одной стороны, была бы наиболее эффективной, а с другой - наносила бы наименьший вред матери и плоду.
Эпидемиология
Из всех онкологических заболеваний, выявляемых во время беременности, наиболее часто встречаются рак шейки матки, рак молочной железы (РМЖ) и лимфомы. По данным отечественной статистики, за последние 10 лет заболеваемость раком молочной железы выросла на 32,5%, при этом с каждым годом увеличивается число женщин, болеющих раком в более молодом возрасте. РМЖ занимает 2-е место по частоте встречаемости среди всех злокачественных новообразований, диагностируемых во время беременности. В настоящее время принят международный термин «рак молочной железы, ассоциированный с беременностью» (pregnancy associated breast cancer, РАВС), который включает три клинические ситуации:
1. Рак диагностируется на фоне существующей беременности.
2. Рак диагностируется на фоне лактации.
3. Рак диагностируется в течение первого года после завершения беременности.
Диагностика
В 82% случаев пациентки самостоятельно выявляют опухоль в I триместре беременности. Наиболее частой жалобой (95%) является определение болезненных неоформленных масс в ткани молочной железы, часто сопровождающихся дискомфортом в области соска (болезненность, покалывание, отечность), изменение состояния всей молочной железы в виде асимметричного набухания и уплотнения, одностороннее увеличение лимфатических узлов [1]. Резкое увеличение массы молочной железы во время беременности и лактации не всегда принимается в расчет врачом, наблюдающим беременность, и может быть расценено как нормальное физиологическое явление. Поздняя диагностика РМЖ в период беременности приводит к отсрочке в лечении пациенток в среднем на 2-3,5 месяца [2].
Стандартное пальпаторное исследование при проведении обследования пациенток с РМЖ, ассоциированным с беременностью, неэффективно и в большинстве случаев, особенно на более поздних сроках беременности
(II-III триместры), не позволяет дифференцировать опухоль. Предпочтительным методом диагностики во время беременности и лактации является ультразвуковое исследование, которое позволяет провести дифференциальный диагноз между кистозными и солидными образованиями в 97% случаев. Проведение маммографии, хотя и допустимо при беременности с использованием свинцового фартука для защиты живота, существенного диагностического значения не имеет, поскольку в 25% случаев исследование дает ложноотрицательный результат.
Выявление отдаленных метастазов в печень и малый таз без особого риска может быть произведено с помощью сонографии. Метод магнитно-резонансной томографии, используемый для диагностики метастазов в органы брюшной полости, в головной мозг, не подразумевает ионизирующего излучения или использования каких-либо радиоактивных веществ, однако применяемый для контрастирования препарат (гадолиниум) отнесен к препаратам категории С (использование допустимо, если ожидаемая польза выше потенциального риска для плода).
Наиболее достоверным методом диагностики опухолей остается морфологическое исследование. Эксцизионная биопсия, выполняемая под местной анестезией, является «золотым стандартом» при любой неясной патологии в молочной железе. Чрескожная биопсия с последующим морфологическим исследованием «столбика» ткани позволяет получить достаточное количество материала для верификации диагноза [4].
В связи с поздней диагностикой РМЖ во время беременности средние размеры опухоли колеблются от 5 до 15 см, а распространенные формы наблюдаются в 72-85% случаев. На момент установления диагноза заболевание нередко находится в неоперабельной стадии и в 20% случаев выявляются отдаленные метастазы. Наиболее частой формой при гистологическом исследовании является инвазивный внутрипротоковый рак.
Большинство опухолей молочной железы во время беременности - высокой степени злокачественности с частой лимфоваскулярной инвазией. Более того, во всех исследованиях было показано, что большинство опухолей являются гормон-независимыми. В проспективном исследовании L.P. Middleton и соавт. [6] при иммуногистохимическом исследовании гормонально-позитивными были 28% опухолей с эстрогеновыми рецепторами и 24% с прогестероновыми рецепторами в сравнении с 45% и 36% соответственно у небеременных женщин молодого возраста [3].
Таким образом, во время беременности чаще встречаются более злокачественные гормон-независимые формы опухолей, однако гистопатологические и иммуногистохимические характеристики РМЖ, ассоциированного с беременностью, и РМЖ у молодых небеременных женщин одинаковы. Следовательно, более вероятно, что именно возраст влияет на злокачественность процесса, а не сама беременность. Еще одной особенностью РМЖ, ассоциированного с беременностью, является повышение частоты функционально значимых наследуемых мутаций гена ВRCA1 (17,5%) и полиморфных вариантов гена BRCA2 (40,5%), что значительно выше, чем популяционная частота данных мутаций при спорадическом раке у пациенток моложе 35 лет.
На основании данных зарубежных исследователей, а также собственных данных нами была обобщена тактика ведения беременности у больных раком молочной железы. Метод лечения у беременных с РМЖ следует выбирать индивидуально, учитывая срок беременности и распространенность опухоли и проводя консультацию с хирургом, акушером, химиотерапевтом, генетиком и психологом.
Основным фактором, определяющим метод лечения, является срок беременности. В I триместре рекомендуется прерывание беременности с последующим лечением. Однако если женщина настаивает на сохранении беременности, следует определить метод лечения с меньшими побочными эффектами для плода и лучшим прогнозом для матери. В этом случае, а также во II и III триместрах метод лечения будет зависеть от размера и операбельности опухоли.
При начальных стадиях рака и небольших размерах опухоли в качестве первого этапа лечения возможно выполнение оперативного вмешательства с последующей адъювантной полихимиотерапией во II и III триместрах. Радикальная мастэктомия с сохранением обеих грудных мышц является наиболее рациональным хирургическим вмешательством при начальных стадиях, так как не требует дополнительной лучевой терапии. Следовательно, радикальная мастэктомия не несет в себе риска в отношении плода и не приводит к увеличению частоты прерывания беременности.
Органосохраняющие операции (радикальная резекция) во время беременности нежелательны, поскольку требуют дополнительной лучевой терапии, которая может проводиться только после завершения беременности. Использование нерадикальных оперативных вмешательств, а также длительное откладывание полихимиотерапии после мастэктомии во время беременности характеризуется неблагоприятным прогнозом для матери.
При опухоли больших размеров проводится первичная системная полихимиотерапия с последующей операцией. Основные схемы терапии, использующиеся для лечения РМЖ во время беременности: АС (доксорубицин, циклофосфамид); ЕС (эпирубицин, циклофосфамид); FАС (флуороурацил, доксорубицин, циклофосфамид) [5]. Проведение лучевой терапии может быть отложено до послеродового периода, поскольку прогноз заболевания при отсрочке лечения на 3-4 месяца или незамедлительном начале лучевой терапии не отличается. По данным А.А. Параконной, при стратификации материала по стадиям не получено статистических различий в показателях как общей, так и безрецидивной выживаемости в группе РМЖ, ассоциированного с беременностью, и РМЖ вне беременности. Исключение составили лишь пациентки с РМЖ
IIIС стадии, чей прогноз был хуже по сравнению с аналогичной стадией из контрольной группы [1].
Нами изучались особенности течения беременности, родов и послеродового периода у 11 женщин с РМЖ, ассоциированным с беременностью, наблюдавшихся совместно в Научном центре акушерства, гинекологии и перинатологии им. В.И. Кулакова и Российском онкологическом научном центре им. Н.Н. Блохина с 2007 по 2011 г. Проводился анализ физического развития, частоты врожденной и приобретенной патологии новорожденных, родившихся у женщин с диагностированным во время беременности РМЖ. Во всех случаях патология была обусловлена недоношенностью. У 2 детей, родившихся преждевременно, развился респираторный дистресс-синдром. У 5 детей производилась неинвазивная респираторная поддержка методом NCPAP, из них
в 2 случаях дети были переведены на поддержку BIPHASIC и искусственную вентиляцию легких. У одного недоношенного ребенка на 2-е сутки после рождения развилось желудочно-кишечное кровотечение, у одного ребенка был выявлен двусторонний крипторхизм. Несмотря на предполагаемый риск развития осложнений со стороны плода (генетических, функциональных и т.д.) в связи с полихимиотерапией, проводимой во время беременности по поводу РМЖ, пороков развития у этих новорожденных выявлено не было. В настоящее время в Научном центре акушерства, гинекологии и перинатологии им. В.И. Кулакова запланировано проведение проспективного исследования здоровья детей (возраст от года до 10 лет), матери которых получали противоопухолевое лечение во время беременности.
Обобщенные нами алгоритмы подготовки и ведения беременности позволяют снизить репродуктивные потери, частоту осложнений как для матери, так и плода. Анализ физического развития, частоты врожденной и приобретенной патологии детей, рожденных матерями с онкологическими заболеваниями, не показал достоверного отличия от аналогичных показателей у новорожденных в общей популяции. Таким образом, беременность и ее сохранение на любом этапе заболевания не влияют на эффективность лечения и продолжительность жизни женщин с РМЖ.
Материалы конгрессов и конференций
РМЖАБ наблюдается в 0,03% случаев среди беременных (1) и у 0,2-3,8% больных РМЖ (2). Под РМЖАБ понимается совпадение во времени беременности и выявления РМЖ, либо выявление РМЖ на фоне лактации или не позднее одного года после завершения беременности. Беременность может снижать риск развития РМЖ, а может провоцировать бурное прогрессирование этой опухоли. Потенциальный вред больной женщине от плода связан, прежде всего, с мощным эндокринным влиянием на опухоль. Вред для плода - это чаще всего ятрогенное воздействие, от кюретки гинеколога до химиотерапевтических препаратов. Метастатическое поражение плода при РМЖ не описано, хотя при меланоме и лимфоме оно наблюдалось (3).
1. Защитное действие беременности
Возраст первых родов - хорошо известный фактор, влияющий на заболеваемость РМЖ. Так, у женщин, имевших поздние первые роды (в возрасте старше 30 лет) или не имевших родов вообще, риск заболеть РМЖ в 2-3 раза выше, чем у рожавших до 20 лет (4). Каждые последующие роды в возрасте до 30 лет сопровождаются дальнейшим снижением риска развития РМЖ (5). Риск возникновения РМЖ в возрасте до 40 лет в 5,3 раза выше у женщин, рожавших в возрасте >30 лет по сравнению с рожавшими до 20 лет (6). Рожавшие женщины-носительницы мутаций BRCA1 или BRCA2 существенно чаще (в 1,71 раза) заболевают РМЖ в возрасте до 40 лет, чем не рожавшие. Каждая беременность у них ассоциируется с возрастанием риска возникновения РМЖ. Ранняя беременность не оказывает защитного действия у женщин, имеющих мутации BRCA1 или BRCA2 (7).
Лактация. Отсутствие лактации сопровождается повышением риска возникновения РМЖ в 1,5 раза (4). Позитивный защитный эффект лактации реализуется как у женщин репродуктивного периода, так и у находящихся в менопаузе, причём прослеживается обратная зависимость между общей длительностью лактаций и риском развития РМЖ (8, 9).
2. Диагностика рака молочной железы у беременных.
Трудности диагностики объективного (быстрый рост опухоли, изменение консистенции молочных желёз, осложнения лактации) и субъективного характера (психологическая неготовность больной и врача заподозрить РМЖ) приводят к запоздалой диагностике РМЖАБ, и лечение начинается при более распространённых стадиях болезни, чем у небеременных (10, 11, 12, 13).
В связи с опасностью лучевого воздействия на плод исключаются рентгенологические (кроме рентгенографии органов грудной клетки) и радионуклидные методы, а диагностика и определение стадии болезни основываются на ультразвуковом, магнитнорезонансном и гистологическом исследовании биопсийного материала (11, 14). Гиперпластические изменения ткани молочной железы на фоне беременности и лактации могут давать ложноположительную цитологическую картину РМЖ (15).
Определение уровня рецепторов эстрогенов в опухоли на фоне беременности биохимическим методом обычно даёт отрицательный результат, что отчасти связано с блокированием рецепторов эстрогенами, присутствующими в этот период в повышенных концентрациях. По данным иммуногистохимического исследования оказывается, что частота рецепторопозитивных опухолей у беременных не отличается от таковой у небеременных больных (16).
3. Лечение рака молочной железы, сочетающегося с беременностью.
Планирование лечения РМЖ после аборта или родов не отличается от такового у небеременных пациенток. Фактор бывшей беременности в таких случаях может учитываться как фактор плохого прогноза. Кормление молоком больной, получающей ХТ, ЛТ, эндокринную терапию не должно осуществляться.
При планировании лечения на фоне имеющейся беременности в каждом случае неизбежно обсуждение трёх тактических концепций:
1) концепция сохранения плода направлена на устранение каких-либо рисков для плода. Лечение РМЖ откладывается до естественного завершения беременности;
2) концепция спасения матери. Немедленное прекращение беременности (аборт, кесарево сечение, удаление матки с придатками) и начало лечения РМЖ.;
3) компромиссная концепция. РМЖ лечится без прерывания беременности так же, как и при её отсутствии, за исключением ХТ (не проводится в первый триместр беременности) и ЛТ (исключается на всём протяжении беременности).
Первая концепция обычно выдвигается больной. Выполнение органосохраняющей операции с отсрочкой ЛТ до послеродового периода связано с определённым риском, который весьма трудно оценить (17). Yip CH с соавторами описывают 6 больных РМЖ, выявленным на фоне беременности. Пять больных отказались от какого-либо лечения до наступления родов, одна согласилась только на операцию. На протяжении беременности наблюдалось прогрессирование болезни, и лечение было начато в более поздних стадиях, чем на момент диагностики. Все больные умерли в сроки от 14 до 52 месяцев (18).
Вторая концепция подразумевает немедленное прекращение беременности как источника гормональной стимуляции опухоли.
Предлагаем собственный опыт лечения РМЖАБ, проводившегося в 1961-1974 гг. в нашем Центре под руководством проф. О.В. Святухиной (10).
Проанализированы результаты лечения 47 больных раком молочной железы; стадия определена в соответствии с последней версией классификации TNM (19): I стадия - 2 больных, II стадия - 13 больных (T2N0M0 - 5, T1N1M0 - 2, T2N1M0 - 6), III стадия - 26 больных (T2-3N1-2M0 - 6, T4N0M0 - 1, T4N1M0 - 9, T4N2M0 - 10), IV стадия - 6 больных. У 26 из них лечению предшествовало прерывание беременности, у 2 больных - оперативное родоразрешение с двусторонним удалением придатков матки и ещё у 2 - пангистерэктомия. У 16 больных лечение начиналось на фоне лактации. Одной больной беременность была сохранена [РМЖ I стадии, возраст 35 лет, первая 24-недельная беременность, была выполнена радикальная резекция молочной железы (В.В. Вишнякова)]. У больных раком I, II и IIIa стадий лечение включало радикальную мастэктомию, двустороннее удаление придатков матки, ХТ тиофосфамидом и эндокринную терапию кортикостероидами или андрогенами. При раке IIIb стадии десяти больным проводилось аналогичное лечение; у девяти пациенток лечение включало ХТ, затем следовали радикальная мастэктомия, двустороннее удаление придатков матки, и профилактическая терапия; ещё у одной больной лечение началось с ЛТ, затем - радикальная мастэктомия, двустороннее удаление придатков матки, и профилактическая терапия.
Обе больные РМЖ I стадии прослежены без рецидива болезни 13 и 17 лет. Результаты лечения больных РМЖ II и III стадий представлены на графиках. Для РМЖ II стадии 5-летняя безрецидивная выживаемость и общая выживаемость составили 62±14% и 62±14%, 10-летние результаты - аналогичные. Для РМЖ III стадии 5-летняя безрецидивная выживаемость и общая выживаемость составили 38±10% и 46±9%, 10-летние результаты - 38±10% и 39±9% соответственно.
Третья из рассматриваемых нами концепций сформировалась на протяжении последних 20 лет. Предложение проводить противоопухолевое лечение беременным женщинам основывалось в основном на двух позициях. Во-первых, рядом исследований было показано отсутствие терапевтического эффекта аборта (20, 21, 22). Во-вторых, при оценке воздействия ХТ на плод было показано, что тератогенный эффект характерен при применении ХТ в первом триместре беременности, а ХТ, проводимая во втором и третьем триместрах, менее опасна для плода. Так, при проведении ХТ в первом триместре беременности частота врождённых уродств составляет 10-20%, возрастает частота спонтанных абортов. ХТ, проводимая во втором и третьем триместрах беременности, может осложниться преждевременными родами, миелосупрессией у матери и плода, кровотечением и инфекцией, задержкой роста плода, рождением мертвого плода (23, 11, 24, 25).
Практически не оцененными остаются риски возникновения рака, развития стерильности, мутаций половых клеток у людей, перенесших ХТ во внутриутробном периоде. Такая оценка произведена для лучевого воздействия у жителей Японии, подвергшихся атомным бомбардировкам. Наиболее частыми врождёнными аномалиями у лиц, облучённых во внутриутробном периоде, являются микроцефалия, умственная отсталость, задержка роста. Риск развития рака на протяжении жизни составляет 14% на 1 Гр облучения, а наследуемых болезней - 1% на 1 Гр (26).
24 больные РМЖАБ получали противоопухолевое лечение в M.D. Anderson Cancer Center. ХТ по схеме FAC проводилась амбулаторно с интервалом 3-4 недели после первого триместра беременности; в среднем было проведено 4 курса ХТ. Модифицированная радикальная мастэктомия была выполнена 18 больным, двум больным - органосохраняющая операция. Хирургическое лечение производилось в любом триместре беременности. ЛТ проводилась после родов. Осложнений от ХТ не наблюдали. Средний срок родов - 38 недель. Состояние новорожденных по всем показателям не отличалось от нормы (27).
Ibrahim E.M. с соавторами сообщают о 10 больных РМЖ, оперированных во время беременности, и о 7 больных, получавших ХТ во время второго или третьего триместров беременности; ЛТ на фоне беременности не проводили. У новорожденных не наблюдалось врождённых уродств. Результаты лечения РМЖАБ были такими же, как и в группе больных РМЖНАБ (12).
Выбор лечебной тактики у больных РМЖ на фоне беременности должен осуществляться индивидуально с участием онколога, акушера, больной и её родственников. При раке I и II стадий возможно выполнение операции во время любого триместра беременности, более надёжно выполнение модифицированной радикальной мастэктомии. Проведение профилактической ХТ в первом триместре беременности противопоказано.
При раке III стадии, выявленном в первом триместре беременности, возможности для лечения отсутствуют, В этой ситуации необходимо настаивать на прерывании беременности. Проведение предоперационной ХТ во втором и третьем триместрах беременности, по-видимому, возможно; при этом следует обсудить с пациенткой вопрос о необходимости длительного и тяжёлого лечения, проинформировать ее о плохом прогнозе и о нецелесообразности сохранения беременности. Аналогичный подход можно предложить и при диссеминированном РМЖ.
4. Прогноз при раке молочной железы, сочетающемся с беременностью.
По данному вопросу в литературе существует некоторое противоречие. Все согласны с тем, что РМЖАБ имеет худший прогноз, чем РМЖ в целом. Часть исследователей утверждает, что это обусловлено только большей распространённостью болезни, а в рамках одинаковых стадий течение болезни одинаково (10, 11, 28, 29); другие авторы считают, что даже в рамках одинаковых стадий беременность отягощает прогноз. Как и при анализе любого другого фактора прогноза, вывод будет зависеть от числа наблюдений, срока прослеженности, точности подбора групп сравнения и качества математического анализа. Рассматривая наши результаты лечения РМЖАБ III стадии, представленные в настоящей публикации, можно было бы сказать, что они не хуже результатов лечения РМЖ III стадии в целом в том же учреждении (10-летняя безрецидивная выживаемость 31,4±1,9%), (30), однако такой подход нельзя признать корректным.
Анализ отдалённых результатов лечения рака по материалам Memorial Sloan-Kettering Cancer Center показал, что 10-летняя общая выживаемость больных РМЖАБ I-IIа стадий составляет 73%, при РМЖНАБ - 74%. При раке IIIа стадии эти показатели составляют 0% и 35% соответственно (31). Кооперированное исследование, основанное на анализе 407 случаев РМЖ в возрасте от 20 до 29 лет, показало, что беременность повышает риск смерти больной в 2,83 раза вне зависимости от размера опухоли и числа поражённых лимфатических узлов. Каждое увеличение интервала между беременностью и выявлением РМЖ на 1 год снижает риск смерти на 15% (32).
Французское кооперированное исследование провело анализ влияния беременности у 154 больных РМЖАБ в сравнении с 308 больными РМЖНАБ. Показано, что беременность является независимым фактором, достоверно ухудшающим прогноз заболевания (33).
5. Беременность "после рака молочной железы".
В литературе практически отсутствуют сведения о повышении риска рецидива болезни, связанного с беременностью. Только Clark R.M. и Chua T. отмечали ухудшение выживаемости больных, забеременевших в течение 6 месяцев после завершения лечения по поводу РМЖ (22). Другие авторы не наблюдали ухудшения выживаемости больных РМЖ, имевших в последующем беременности (34-38). Collichio F.A. с соавт. сообщают, что сексуальная функция больных не зависит от объёма операции, а частота бесплодия пропорциональна возрасту больных, а также дозе применявшихся алкилирующих препаратов (39). Суждения же о минимальном безопасном интервале между лечением РМЖ и наступлением беременности колеблются от 6 месяцев до 5 лет (11).
Список литературы:
1. Kaiser HE, Nawab E, Nasir A, Chmielarczyk W, Krenn M. Neoplasms during the progression of pregnancy. In Vivo. 2000, 14, 1, 277-285.
2. Wallack M.K., Wolf J.A. Jr., Bedwinek J., et al. Gestational carcinoma of the female breast. Curr. Probl. Cancer, 1983, 7, 1.
3. PotterJ.F., Schoeneman M. Metastases of maternal cancer to the placenta and fetus. Cancer, 1970, 25, 380.
4. L.A.Brinton & S.S.Devesa. Incidence, Demographics, and Environmental Factors. In: Harris JR, Morrow M, Lippman ME, et al., eds.: Diseases of the Breast. Lippincott-Raven Publishers: Philadelphia, Pa, 1996, pp 159-168.
6. Tavani A, Gallus S, La Vecchia C, Negri E, Montella M, Dal Maso L, Franceschi S. Risk factors for breast cancer in women under 40 years. Eur J Cancer, 1999, 35, 9, 1361-1367.
7. Jernstrom H, Lerman C, Ghadirian P, et al. Pregnancy and risk of early breast cancer in carriers of BRCA1 and BRCA2. Lancet, 1999, 354(9193), 1846-1850.
8. Newcomb PA Lactation and breast cancer risk. J Mammary Gland Biol Neoplasia, 1997, 2, 3, 311-318.
9. Newcomb PA, Egan KM, Titus-Ernstoff L, et al. Lactation in relation to postmenopausal breast cancer. Am J Epidemiol 1999, 150, 2, 174-182.
10. Е.Б. Кампова-Полевая. Рак молочной железы у молодых женщин. Дисс. … к.м.н. Москва, 1975, 239с.
11. Petrek J.A. Breast cancer and pregnancy In: Harris JR, Morrow M, Lippman ME, et al., eds. Diseases of the Breast. Lippincott-Raven Publishers: Philadelphia, Pa, 1996, 883-892.
12. Ibrahim EM, Ezzat AA, Baloush A, et al. Pregnancy-associated breast cancer: a case-control study in a young population with a high-fertility rate. Med Oncol, 2000, 17, 4, 293-300.
13. Wohlfahrt J, Andersen PK, Mouridsen HT, Melbye M. Risk of late-stage breast cancer after a childbirth. Am J Epidemiol, 2001, 153, 11,1079-1084.
14. Nicklas AH, Baker ME. Imaging strategies in the pregnant cancer patient. Semin Oncol, 2000, 27, 6, 623-632.
15. Mitre BK, Kanbour AI, Mauser N. Fine needle aspiration biopsy of breast carcinoma in pregnancy and lactation. Acta Cytol, 1997, 41,4, 1121-1130.
16. Elledge R.M., Ciocca D.R., Langone G., et al. Estrogen receptor, progesterone receptor, and HER-2/neu protein in breast cancers from pregnant patients. Cancer ,1993,71,8,2499-2509.
17. Nettleton J., Long J., Kuban D., et al. Breast cancer during pregnancy: quantifying the risk of treatment delay. Obstetrics and Gynecology 1996, 87,3, 414-418.
19. TNM classification of Malignant Tumors. Fifth edition,1997, Willey-Liss, 227p.
20. King R.M., Welch J.S., Martin J.L., et al. Carcinoma of the breast associated with pregnancy. Surg. Gynecol. Obstet., 1985, 160, 228.
21. Nugent P., O`Connell T.X. Breast cancer and pregnancy. Arch. Surg., 1985, 120, 1221.
22. Clark R.M., Chua T. Breast cancer and pregnancy: the ultimate challenge. Clin.Oncol. 1989, 1, 11.
23. Schapira D.V., Chudley A.E., Successful pregnancy following continuous treatment with combination chemotherapy before conception and throughout pregnancy. Cancer, 1984, 54, 800.
24. Buekers TE, Lallas TA. Chemotherapy in pregnancy. Obstet Gynecol Clin North Am, 1998, 25, 2, 323-329.
25. Giacalone PL, Laffargue F, Benos P. Chemotherapy for breast carcinoma during pregnancy: A French national survey. Cancer, 1999, 86, 11, 2266-2272.
26. Greskovich JF Jr, Macklis RM. Radiation therapy in pregnancy: risk calculation and risk minimization. Semin Oncol, 2000, 27, 6, 633-645.
27. Berry DL, Theriault RL, Holmes FA, et al. Management of breast cancer during pregnancy using a standardized protocol. J Clin Oncol, 1999, 17, 3, 855-861.
28. Ezzat A, Raja MA, Berry J, et al. Impact of pregnancy on non-metastatic breast cancer: a case control study. Clin Oncol (R Coll Radiol) 1996, 8, 6, 367-370.
29. Gemignani ML, Petrek JA, Borgen PI. Breast cancer and pregnancy. Surg Clin North Am, 1999, 79, 5, 1157-1169.
30. Летягин В.П., Лактионов К.П., Высоцкая И.В., и др. Рак молочной железы, 1996, 150.
31. Anderson BO, Petrek JA, Byrd DR, Senie RT, Borgen PI. Pregnancy influences breast cancer stage at diagnosis in women 30 years of age and younger. Ann Surg Oncol, 1996, 3, 2, 204-211.
32. Guinee VF, Olsson H, Moller T, et al. Effect of pregnancy on prognosis for young women with breast cancer. Lancet, 1994, 343 (8913), 1587-1589.
33. Bonnier P, Romain S, Dilhuydy JM, et al. Influence of pregnancy on the outcome of breast cancer: a case-control study. Int J Cancer, 1997, 72, 5, 720-727.
34. Lethaby AE, O'Neill MA, Mason BH, et al. Overall survival from breast cancer in women pregnant or lactating at or after diagnosis. Int J Cancer, 1996, 67, 6, 751-755.
35. Malamos NA, Stathopoulos GP, Keramopoulos A, Papadiamantis J, Vassilaros S. Pregnancy and offspring after the appearance of breast cancer. Oncology, 1996, 53, 6, 471-475.
36. Kroman N, Jensen MB, Melbye M, Wohlfahrt J, Mouridsen HT. Should women be advised against pregnancy after breast-cancer treatment? Lancet, 1997, 350 (9074), 319-322.
37. Velentgas P, Daling JR, Malone KE, Weiss NS, Williams MA, Self SG, Mueller BA Pregnancy after breast carcinoma: outcomes and influence on mortality. Cancer, 1999, 85, 11, 2424-2432.
38. Gelber S, Coates AS, Goldhirsch A, et al. Effect of pregnancy on overall survival after the diagnosis of early-stage breast cancer. J Clin Oncol, 2001, 19, 6, 1671-1675.
39. Collichio FA, Agnello R, Staltzer J. Pregnancy after breast cancer: from psychosocial issues through conception. Oncology (Huntingt), 1998, 12, 5, 759-765, 769.
Copyright © Российское общество клинической онкологии (RUSSCO).
Полное или частичное использование материалов возможно только с разрешения администрации портала.
Беременность и онкология

Беременность не может быть провокатором онкологических заболеваний. У женщин в положении рак встречается с частотой, не выходящей за рамки общей статистики. На стадии беременности чаще всего обнаруживают рак шейки матки и молочной железы, а уже во вторую очередь все иные виды. Но очаги онкологических заболеваний могут возникнуть задолго до обнаружения. Беременность становится лишь поводом для обследования, в ходе которого обнаружен рак.
Диагностика во время беременности

К безопасной для плода диагностике относится метод ультразвукового исследования (УЗИ) и магнитно-резонансная томография (МРТ). Насчет МРТ у гинекологов есть разногласия, поэтому в ряде клиник этот метод может быть исключен либо применяться с большой осторожностью. Но доказанных противопоказаний для эмбриона магнитный резонанс не имеет. Рентген беременным можно делать выше диафрагмы с использованием свинцового фартука. До того же уровня можно применять компьютерную томографию (КТ), например, для исследования легких, головного мозга, щитовидной железы. Естественно не наносит никакого вреда беременным и плоду анализ крови на онкомаркеры. Биопсия с последующим цитологическим и гистологическим исследованием также активно используется при обследовании беременных с подозрениями на раковые опухоли.
К неразрешенным методам диагностики относится позитронно-эмиссионная томография (ПЭ КТ), поскольку ее влияние на зародыш до конца не изучено.
У беременных частота выявления онкозаболеваний не выходит за рамки статистической для популяции. Многое зависит от возраста беременной женщины. К сожалению, с возрастом рак встречаются чаще у людей в целом. Соответственно и беременные не являются исключением.
Лечение рака во время беременности
Будущим матерям очень важно знать, что большинство видов онкологии напрямую не угрожают плоду. Только меланома и лейкоз могут вызывать метастазы у плода, но и это случается крайне редко (в мире известно не более сотни случаев метастазирование этих видов рака в плаценту и эмбрион). Но определенную опасность может представлять лечение онкологии в период вынашивания.
Химиотерапия относится к жестким видам лечения, оказывающем влияние на весь организм в целом. Разумеется, используемые химические препараты, подавляющие рост раковых клеток, могут вызывать пороки у эмбриона, несмотря на природный защитный барьер. Вероятность развития пороков у плода тем выше, чем дольше и интенсивнее проводится химиотерапия. Больше всего рисков возникает, если такое лечение назначают уже в первом триместре. Но есть схемы, которые имеют показания при беременности, например, при таком виде рака, как синдром Ходжкина.
Во втором и третьем триместре эмбрион менее уязвим при химиотерапии. Но препараты могут вызывать задержку развития эмбриона. В медицинской литературе описаны случаи внутриутробной гибели плода. Несмотря на то, что это редкие в практике случаи, они дают основания с большой осторожностью подходить к использованию препаратов химиотерапии.
После 14-й недели беременности процессы формирующие органы у эмбриона завершаются. С этого момента введение схем ПХТ (паллиативной химиотерапии) становится значительно безопаснее для плода. До начала органогенеза, в частности в имплантационный период, химиотерапия воздействует соответственно закону «все или ничего». На сроке 2-8 недель уровень врожденных аномалий при химиотерапии доходит до 20%. Препараты в первую очередь оказывают негативное влияние на нервную систему и органы чувств (глаза, уши).
Лучевая терапия, как и воздействие химическими препаратами, несет в себе определенный риск для эмбриона. Поэтому при составлении схем и определении методики лечения рака у беременных решение принимают, взвешивая степень пользы и вреда. Лучевая терапия - важный этап в борьбе с многими видами рака. На ранних сроках беременности, когда зародыш еще мал и защищен от облучения толщей материнских тканей, этот метод не наносит ему вреда при дозах, не превышающих 100 мГр. Эти данные были получены в результате масштабных исследований применения лучевой терапии на животных, а также на основании практики влияния метода на людей в т.ч. и внутриутробного периода. Радиоактивные методики могут привести к гибели зародыша на самых ранних стадиях - до имплантации и в ее процессе.
Один из главных факторов риска операций для женщин в положении - тромбоэмболические осложнения. Перенесшим хирургическое вмешательство рекомендовано профилактическое лечение таких осложнений. При операциях на матке распространена практика применения токолитиков.
Влияние онкологических заболеваний на плод
Медицина пока не может объяснить всех механизмов воздействия основных методик лечения рака у матери на развивающийся в ее утробе эмбрион. Само заболевание не проникает метастазами в плод (за редким исключением). Опасность для ребенка представляют агрессивные методы, которые применяются для лечения рака. Медицинская наука не дает однозначного ответа на то, как влияет препарат или облучение на плод. Известны случаи, когда у близнецов, растущих в утробе матери, проходящей курс химиотерапии, наблюдались абсолютно разные последствия.
Дети, рожденные от матерей, проходивших курсы химиотерапии даже начиная с первого триместра, в большинстве рождаются здоровыми. Отклонения у них встречаются в порядке статистических. В зарубежной литературе приводятся результаты 20-летних исследований, в ходе которых изучалось 58 беременностей женщин с гемоблистозными видами рака. Дозы химических препаратов они получали уже в первом триместре. Из общего числа исследуемых произошло два выкидыша и два случая мертворождения. У остальных не наблюдалось врожденных аномалий, пороков умственного, физического или полового развития. За время наблюдения некоторые дети успели стать родителями, и их потомство тоже не имело врожденных патологических признаков.
Ранняя диагностика онкологии у беременных способствует улучшению прогноза. В таком случае чаще удается побороть основное заболевание (рак) у женщины и не дать ему развиться до стадии, угрожающей жизни ее и ребенка, которого она вынашивает. Избавление от беременности в большинстве случаев не улучшает прогноз для матери, у которой после лечения резко снижается фертильность вплоть до бесплодия.
Говоря о влиянии рака на эмбрион, нельзя не затронуть психологический аспект состояния беременной женщины, которой поставили диагноз злокачественного заболевания. На фоне эмоционального потрясения могут происходить выкидыши, преждевременны роды, поэтому к таким пациенткам нужен особый подход.
Беременность у больной раком - тактика врача
Титова Татьяна Александровна
Врач-онколог химиотерапевтического отделения №1 ФГБУ «НМИЦ онкологии им. Н.Н. Блохина» Минздрава России, кандидат медицинских наук, Москва
Большинство женщин хотели бы стать матерями. Материнство - это, в первую очередь, выбор женщины, но иногда статус «childfree» является заданной ситуацией. В современном мире многие женщины по карьерным или иным соображениям не спешат с рождением детей: так, в Российской Федерации средний возраст женщины при рождении первенца - 28,5 лет [15]. Заболеваемость раком молочной железы (РМЖ) среди женщин моложе 40 лет составляет 6-7% [1, 6], и далеко не каждая к этому возрасту является матерью и не планирует больше детей.
Не только в России, но и во всем мире, беременность и РМЖ ассоциированы с такими стигмами, как:
- высокий риск рецидива заболевания;
- высокий риск неблагоприятных перинатальных и постнатальных исходов;
- плохое «качество» яйцеклеток и, как следствие, высокая частота пороков развития плода.
В 2013 году был опубликованы результаты опроса, проведенного среди акушеров-гинекологов и онкогинекологов из 14 стран Европы. Оказалось, что 44% опрошенных рекомендовали прерывание беременности при выявлении онкологического заболевания, 58% - преждевременное родоразрешение с целью начала активной терапии в послеродовом периоде и 37% респондентов считали нецелесообразным проведение химио- или лучевой терапии во время беременности [9].
Хотелось бы верить, что с 2013 года мнение онкологов и онкогинекологов изменилось.
По данным различных исследований, доля пациенток с хотя бы одной доношенной беременностью после постановки диагноза РМЖ составляет 3% для женщин моложе 45 лет и 8% для женщин моложе 35 лет [7].
Несомненно, каждый случай беременности женщины с анамнезом РМЖ должен тщательно наблюдаться в перинатальном центре под контролем опытных акушеров-гинекологов во взаимодействии с онкологом. Беременность у пациенток после лечения РМЖ значимо чаще ассоциирована с преждевременными родами (ОР=1,56; 95% ДИ 1,37-1,77), низким весом ребенка при рождении (ОР=1,47; 95% ДИ 1,24-1,73), экстренным родоразрешением путем кесарева сечения (ОР=1,22; 95% ДИ 1,15-1,30) и послеродовым кровотечением (ОР=1,18; 95% ДИ 1,02-1,36) [8].
Беременность после радикального лечения РМЖ не ухудшает отдаленные результаты терапии, прогноз РМЖ определяется в первую очередь распространенностью РМЖ и его молекулярно-биологическим подтипом 3.
Впервые это было продемонстрировано в ретроспективном исследовании 2011 года [10], которое оценивало влияние беременности на общую выживаемость (ОВ) женщин, излеченных от рака молочной железы. В работе было показано, что беременность у пациенток с РМЖ в анамнезе позволила снизить риск смерти от РМЖ на 41% (ОР=0,59; 90% ДИ 0,50-0,70). Этот результат, вероятно, объясняется особенностью отбора, известного как «эффект здоровой матери»: только здоровые женщины, излеченные от РМЖ, смогли зачать и выносить ребенка.
В 2018 году были опубликованы результаты многоцентрового исследования «случай-контроль» Lambertini и соавторов [11], основной задачей которого была оценка безрецидивной выживаемости пациенток, забеременевших после лечения РМЖ. В работу было включено 1207 пациенток с РМЖ в анамнезе, 333 женщины забеременели после завершения терапии и 874 пациенток были включены в контрольную группу. При медиане наблюдения в 9,6 лет было показано что беременность не является фактором риска рецидива РМЖ ни в группе с положительными ЭР (ОР=0,94, 95% ДИ 0,70-1,26, р=0,68), ни в группе с отрицательными ЭР (ОР=0,75, 95% ДИ 0,53-1,06, р=0,10). Беременность также не оказывала влияния на ОВ пациенток с ЭР позитивным РМЖ (HR=0,84, 95% ДИ 0,60-1,18, р=0,32), но оказывала значимое протективное действие у пациенток с ЭР негативными подтипом опухоли (HR=0,57, 95% ДИ 0,36-0,90, р=0,01) (рис.1).
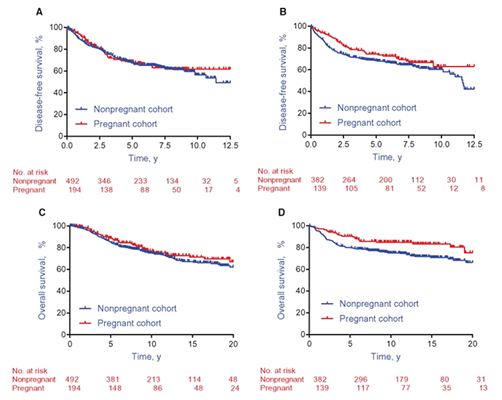
Рисунок 1. Влияние беременности на общую и безрецидивную выживаемость
больных РМЖ в зависимости от рецепторного статуса [11].
А) ВБП у пациенток с ЭР+ РМЖ; В) ВБП у пациенток с ЭР- РМЖ;
С) ОВ у пациенток с ЭР+ РМЖ; D) ОВ у пациенток с ЭР+ РМЖ.
При подгрупповом анализе не было отмечено влияния на безрецидивную выживаемость таких факторов, как время до наступления беременности (ОР=1,12, 95% ДИ 0,82-1,54, р=0,47), прерывание беременности (ОР=0,80, 95% ДИ 0,56-1,13, р=0,20) и грудное скармливание (ОР=0,70, 95% ДИ 0,26-1,94, р=0,50).
В представленной работе 30% женщин прервали беременность; с чем связан такой высокий процент абортов - сказать затруднительно, возможно, это решение женщины, но высока вероятность и некоторого «поощрения» аборта врачом [11].
Особое опасение женщины вызывает риск рождения ребенка с пороком развития. По данным литературы, в общей популяции доля детей с врожденными пороками развития внутренних органов составляет 5-8% от всех живорожденных детей [14]. В метаанализ 2021 года было включено 112 840 женщин с РМЖ в анамнезе, из которых 7505 забеременели после лечения. В работе показано, что риск рождения ребенка с пороками развития у женщин после терапии сопоставим с общей популяцией [15].
Остается неясным, какой интервал без лечения до наступления беременности необходимо соблюсти, чтобы минимизировать риски. Большинству женщин рекомендуется отложить беременность как минимум на 2 года после лечения, так как именно в этот период риск рецидива максимален.
Есть несколько препаратов, для которых сроки от завершения терапии до беременности оговорены достаточно определенно, так как они могут оказывать негативное влияние на развитие плода.
Особую группу пациенток составляют женщины с HER2-позитивным РМЖ. Трастузумаб является гуманизированным моноклональным антителом, относящимся к IgG1, проникающим через плацентарный барьер. В настоящее время считается, что трастузумаб не оказывает прямого тератогенного воздействия на плод, но может увеличить риск внутриутробных инфекций и смерти плода за счет уменьшения количества амниотической жидкости. Малый объем амниотической жидкости в свою очередь приводит к нарушению пренатального формирования органов дыхания плода. Таким образом, женщины, получавшие трастузумаб в адъювантном режиме по поводу HER2-положительного РМЖ, должны использовать эффективную контрацепцию в течение не менее семи месяцев после последнего введения трастузумаба.
Тамоксифен является нестероидным селективным модулятором эстрогеновых рецепторов. Тамоксифен, а также некоторые его метаболиты конкурируют с эстрадиолом за сайты связывания с цитоплазматическими рецепторами эстрогена, что приводит к изменению транскрипции и трансляции. В нескольких крупных ретроспективных работах была показана высокая частота внутриутробных пороков развития при применении женщинами тамоксифена во время беременности [12,13]. В настоящий момент, с учетом периода полувыведения тамоксифена, пациенткам рекомендовано планировать беременность через 2-3 месяца после отмены препарата.
Беременность женщины, излеченной от РМЖ, является нечастой ситуацией. Каждый такой случай должен рассматриваться индивидуально в контексте возраста пациентки, распространенности РМЖ, молекулярно-биологического подтипа опухоли, проводимой на данной момент терапии (тамоксифен, трастузумаб) и обсуждаться с пациенткой и ее семьей. Исход беременности и родов в этой группе женщин, как правило, благоприятный, а сам факт беременности не увеличивает частоту рецидивов заболевания.

ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Министерства здравоохранения РФ принимает участие в проекте «Облако здоровья».
«Облако здоровья» - социальный проект, созданный академиком РАН, врачом-кардиохирургом, профессором, президентом ФГБУ «НМИЦ сердечно-сосудистой хирургии имени А.Н. Бакулева» МЗ РФ и Лиги здоровья нации Лео Антоновичем Бокерия.
День открытых дверей «В ожидании Чуда!» пройдет 27.10.2022г. в 12:00 в очном формате
ОНЛАЙН-ШКОЛА «ЭКОТВЕТ»: 21 октября 2022

Акция «Роды в радость»

Рады сообщить вам, что с 5 октября 2022 года ФГБУ «НМИЦ АГП им. В.И. Кулакова» начинает акцию «Роды в радость» с нулевой стоимостью!
Обязательным условием для участия в акции является гражданство России, наличие СНИЛС и полиса ОМС.
Для участия в акции необходимо записаться и провести ультразвуковое исследование в Центре и получить консультацию врача акушера-гинеколога Центра. Договор заключается со срока беременности 37 недель.
После согласования врачом возможности участия в акции «Роды в радость» (данная акция распространяется только на случаи неосложненной беременности) для оформления своего участия в акции вам необходимо посетить Договорный отдел Центра (220 кабинет КДЦ).
С ДНЕМ НАРОДНОГО ЕДИНСТВА РОССИИ! ГРАФИК РАБОТЫ ПОЛИКЛИНИЧЕСКИХ ОТДЕЛЕНИЙ

• 3 ноября - прием пациентов по предварительной записи согласно расписанию сокращен на 1 час;
• 4 ноября - выходной день;
• 5 ноября и далее - по обычному расписанию.
20-22 октября - онлайн-школа «Гинекологическая эндокринология и менопауза: алгоритмы принятия решений»

20-22 октября 2022 года приглашаем вас принять участие в трехдневной онлайн-школе «Гинекологическая эндокринология и менопауза: алгоритмы принятия решений».
За 3 дня вы получите ключевые знания в области гинекологической эндокринологии и менопаузы от ведущих спикеров, необходимые в практической деятельности акушеров-гинекологов, а также врачей смежных специальностей.
В ФГБУ «НМИЦ АГП им. В.И. Кулакова» МЗ РФ разработали и внедрили малоинвазивный метод хирургического лечения при пороках развития половых органов у девочек и молодых женщин, в том числе не живущих половой жизнью

Пороки развития половых органов - сложная патология женской репродуктивной системы, которая сопровождается рисками для качества жизни и реализации репродуктивного потенциала в будущем.
Ранняя диагностика пороков внутренних половых органов зачастую затруднена отсутствием специфических симптомов, патологические изменения могут быть впервые выявлены в результате диагностического поиска причин болезненных менструаций. При этом чем позже устанавливается диагноз и проводится лечение, тем выше риск осложнений, влияющих на репродуктивную функцию девочки.
28 сентября 2022 года в Москве начал свою работу XXIII Всероссийский научно-образовательный форум «Мать и Дитя»

28 сентября 2022 года в Москве начал свою работу XXIII Всероссийский научно-образовательный форум «Мать и Дитя» - крупнейшее и одно из самых значимых мероприятий в области отечественного здравоохранения и медицинской практики.
В открытии форума принял участие министр здравоохранения Российской Федерации М.А. Мурашко, в своем выступлении он отметил важность формирования у женщин ориентированности на создание семьи и рождение детей, а также рассказал о возможностях и перспективах неонатальной и педиатрической помощи в стране.
17—18 сентября не будут проводиться измерения показателей гемостаза

Регистрацию первого в РФ аппарата ИВЛ для жидкостного дыхания планируют начать в 2024 году
Аппарат разрабатывается в сотрудничестве с Центром акушерства, гинекологии и перинатологии им. В. И. Кулакова.
Холдинг "Швабе" госкорпорации "Ростех" намерен в 2024 году приступить к процедуре регистрации нового аппарата искусственной вентиляции легких (ИВЛ) для жидкостного дыхания, который может применяться в лечении новорожденных.
Читайте также:
- Причины развития детренированности у танцоров. Прекращение балетных тренировок
- Полиомиелит
- Заполнение мертвого пространства грудной клетки. Факторы заполняющие остаточную плевральную полость
- УЗИ, МРТ при арахноидальной кисте головного мозга у плода
- Доступ и техника остеохондральной аутотрансплантации коленного сустава
