Диагностика переломов конечностей. Травматический шок после переломов конечностей
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Перелом кости: причины появления, симптомы, диагностика и способы лечения.
Определение
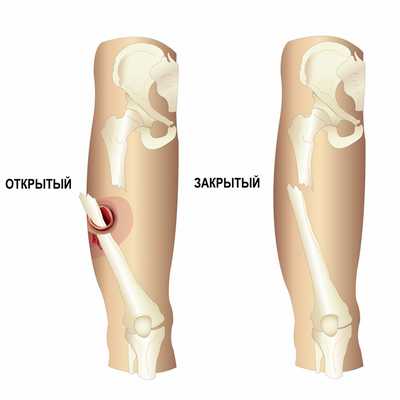
Перелом - это полное или частичное нарушение анатомической целостности кости, сопровождающееся повреждением окружающих кость мягких тканей и нарушением функции поврежденного сегмента. Переломы обычно возникают в результате травм или чрезмерных нагрузок. Переломы могут быть закрытыми, когда не повреждаются кожа и окружающие ткани, и открытыми, когда происходит разрыв окружающих тканей и кожи, а сломанная кость контактирует с окружающей средой через просвет раны.
Причины переломов
Выраженность и особенность перелома зависят от вида кости, состояния костной ткани, вектора и области приложения травмирующей силы:
- Травматические (механические) переломы обычно возникают в результате внезапного воздействия значительной механической силы на здоровую кость, например, при падении, ударе, дорожно-транспортных происшествиях или во время активного отдыха и занятий спортом (спортивные травмы).
- Стрессовые (усталостные) переломы - это мелкие частичные переломы костей, вызванные повторяющейся умеренной нагрузкой, а не конкретной травмой. Они могут возникать, например, у бегунов на дальние дистанции или у солдат, идущих с тяжелым весом на спине.
- Патологические (спонтанные) переломы возникают, когда небольшое или минимальное воздействие приводит к перелому кости, пораженной каким-то заболеванием. Такое происходит при остеопорозе, остеомиелите, раке, инфекциях, опухолях костной ткани (остеомах, остеобластомах и т.д.), системных заболеваниях соединительной ткани, генетических болезнях и пороках развития. Таким образом, для получения перелома достаточно неудачно шагнуть со ступени или сделать резкое движение.
- Возникающие во время родов травмы в виде вдавленного перелома черепа являются результатом того, что голова ребенка упирается в костный выступ в утробе матери, или в результате использования щипцов в процессе родоразрешения.
При переломе костей могут быть серьезно повреждены другие ткани, включая кожу, нервы, кровеносные сосуды, мышцы и внутренние органы. Такие травмы усложняют лечение перелома и вызывают временные либо хронические проблемы.
В процессе заживления костей различают несколько этапов:
Воспалительный этап — заживление начинается сразу после перелома. Иммунные клетки высвобождают вещества, которые привлекают еще большее число иммунных клеток, повышают приток крови к участку повреждения. В результате область вокруг перелома воспаляется — развиваются покраснение, отек и болезненность при пальпации.
Этап восстановления начинается через несколько дней после травмы и длится от нескольких недель до нескольких месяцев. В процессе заживления кости образуется костная мозоль. Сначала костная мозоль мягкая и эластичная, ее можно легко повредить и вызвать смещение. Кроме того, ее невозможно увидеть на рентгеновском снимке.
На этапе ремоделирования кость восстанавливается и возвращается в прежнее состояние. В костной мозоли откладывается кальций, благодаря чему она становится жестче и прочнее, ее уже можно увидеть на рентгеновском снимке, восстанавливается нормальная форма и структура кости.
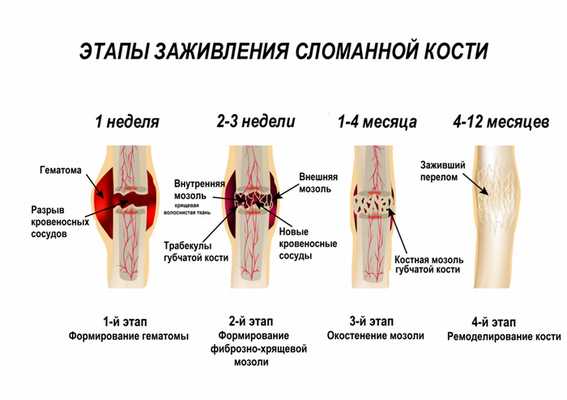
Заживление происходит лучше, когда обломки сломанной кости соприкасаются и выравниваются. Даже раздробленные кости при надлежащем лечении нередко могут заживать и сохранять нормальную функцию. Скорость заживления костей зависит от возраста пострадавшего и наличия сопутствующих заболеваний (замедляют восстановление костной ткани сахарный диабет и заболевания периферических артерий). У детей кости срастаются намного быстрее, чем у взрослых.
Классификация переломов
По характеру повреждения костей переломы могут быть полными и неполными. К неполным переломам относятся трещины, субпериостальный перелом у детей по типу зеленой ветки, дырчатые, краевые, переломы основания черепа, переломы внутренней пластинки свода черепа.
По направлению линии перелома:
- поперечные - линия перелома располагается перпендикулярно к оси кости;
- косые - линия перелома проходит под острым углом к оси трубчатой кости;
- продольные - линия перелома идет вдоль оси кости;
- оскольчатые (раздробленные, мелкооскольчатые, крупнооскольчатые) - линия перелома ломаная;
- винтообразные, или спиральные - скручивание отломков кости по ее оси при вращении концов кости в противоположных направлениях;
- компрессионные - сдавливание одного или сразу нескольких позвонков, приводящее к разрыву костной ткани;
- отрывные - фрагмент кости оторван от основной части кости связкой или сухожилием.
Различают смещения:
- по ширине (диаметру) - смещается дистальная часть кости;
- по длине:
- а) с расхождением отломков;
- б) с укорочением (вколоченный перелом);
- в) комбинированное смещение - по ширине, а затем по длине;
По сложности переломы бывают:
- простыми - без смещения костей и повреждения тканей;
- сложными (осложненными) - со смещением костей, с осколками, с повреждением сосудов, нервов и органов;
- множественными - несколько переломов в одной анатомической области (например, перелом кисти);
- сочетанными - повреждение в двух и более анатомических областях независимо от их количества и функциональной направленности;
- комбинированными - возникают под воздействием нескольких поражающих факторов.
При переломах костей у пациента наблюдаются реакции со стороны всего организма - травматическая болезнь, обморок, коллапс, шок. Наиболее очевидным симптомом перелома является боль в области перелома. Если мышцы вокруг травмированного участка пытаются удержать на месте сломанную кость, может возникать спазм мышц, что вызывает дополнительную боль. К другим симптомам относятся:
- отечность, которая развивается в течение нескольких часов после перелома;
- деформация кости в месте перелома, который выглядит искривленным или смещенным;
- при подкожном кровоизлиянии возникают кровоподтеки либо изменение цвета кожи. Гематома с пульсацией указывает на продолжение кровотечения;
- невозможность нормального движения в травмированном участке. Однако способность двигать поврежденной частью тела еще не означает отсутствие перелома;
- потеря чувствительности (онемение, покалывание либо другие аномальные ощущения);
- похрустывание костных отломков под кожей;
- усиливающаяся боль при осевом поколачивании (вдоль кости);
- при открытом переломе обломки кости заметны визуально, присутствует кровотечение из раны.
Диагностика переломов
Диагностика начинается со сбора анамнеза и физикального обследования с целью исключить повреждения кровеносных сосудов (проверка пульса, температуры, цвета кожи) и нервов (проверка чувствительности) рядом с травмированной частью тела, а также определить подвижность травмированного участка, проверить наличие повреждений суставов, связок, сухожилий и мышц.
Визуализирующие исследования, используемые для диагностики переломов, включают:
- ангиография (рентгеновские или КТ-снимки, полученные после введения в артерии контрастного вещества, видимого на рентгеновских снимках) для исключения повреждения кровеносных сосудов;
- исследования проводимости нервных импульсов.
При подозрении на перелом пострадавший самостоятельно или с посторонней помощью должен обратиться к врачу-травматологу или в отделение неотложной помощи. Пострадавшего всегда доставляют в отделение неотложной медицинской помощи в случае дорожно-транспортного происшествия, множественных травм, потери чувствительности и/или отсутствии нормальной подвижности в поврежденной области.
Лечение переломов
Первая помощь при открытых переломах - остановка наружного кровотечения и наложение на рану асептической повязки. Необходимо обеспечить неподвижность места перелома костей с помощью шин или подручных средств, приложить лед к месту травмы, наложить давящую повязку, можно дать пострадавшему обезболивающий препарат.
1-й этап. Репозиция - сопоставление костей.
- Закрытая ручная одномоментная репозиция применяется при закрытом переломе со смещением. Вмешательство проводится без операции. Хирург осуществляет репозицию руками.
- Гипсовая повязка или ортез с захватом двух суставов, соседних с переломом.
- Остеосинтез - фиксация костных отломков с помощью специальных фиксирующих конструкций. В качестве фиксаторов обычно используются штифты, гвозди, шурупы, винты, спицы и т. д., изготавливаемые из специальных материалов.
- Аппаратный способ - наружная фиксация отломков костей с помощью металлических конструкций (аппарата Илизарова, Обухова и т.д.) без непосредственного воздействия на кость.
Кость состоит из белков, кальция, фосфора, органических веществ, поэтому для ее скорейшего восстановления требуются белки, жирные кислоты, препараты кальция, витамин Д (для лучшего усвоения кальция). Из лекарственных средств применяют стимуляторы кровообращения, дезагреганты, антикоагулянты, иммуностимуляторы, биологические активаторы.
Если кость срослась неправильно, то выполняют искусственный перелом, а затем операцию (остеотомию), в процессе которой снова сопоставляют и иммобилизируют кости.
4-й этап. Реабилитация.
Задача этого этапа - восстановить трофику тканей в области перелома, предупредить контрактуры, восстановить объем движений в суставах. Восстановление может включать массаж, лечебную гимнастику и т.д.
Многие переломы вызывают сильное внутреннее кровотечение вокруг травмированного места либо внешнее кровотечение из открытой раны, которое может привести к падению кровяного давления, представляющему угрозу жизни.
Тромбоэмболия легочной артерии — самое тяжелое, приводящее к смерти осложнение при серьезных переломах костей таза и тазобедренного сустава.
Жировая эмболия легочной артерии развивается редко, но все же случается при переломе длинных костей (например, бедренной кости).
Синдром сдавления развивается в редких случаях при сильном отеке поврежденных мышц при переломе конечностей или переломе Лисфранка (одном из видов перелома стопы). Отек в травмированной конечности уменьшает или блокирует кровоток. В результате часть костного фрагмента после перелома может некротизироваться.При любом переломе существует риск попадания инфекции, но он особенно велик при открытых переломах. Острая инфекция может привести к развитию остеомиелита и сепсиса.
К отдаленным осложнениям переломов относятся дегенерация суставного хряща и остеоартрит, если при переломе пострадала поверхность ближайшего сустава.
Неправильное срастание костей приводит к остаточной деформации и формированию ложного сустава.
Профилактика переломов
Необходимо придерживаться общеизвестных рекомендаций, направленных на профилактику травм и поддержание нормальной плотности костей.
- Клинические рекомендации «Переломы костей голени». Разраб.:Ассоциация травматологов-ортопедов России. - 2021.
- Исомадинов А.А., Безгодков Ю.А. Переломы проксимального отдела плечевой кости // Международный студенческий научный вестник. - 2021. - № 2 .
- Травма. В 3-х т. Т 2. / Дэвид В. Феличано, Кеннэт Л. Маттокс, Эрнест Е. Мур / пер. с англ.; под. ред. Л.А. Якимова, Н.Л. Матвеева // - М.: Издательство Панфилова; БИНОМ. Лаборатория знаний. - 2013. - с. 736.
Открытый перелом
МКБ-10
![Открытый перелом]()
![Открытый перелом]()
![Лечение открытого перелома с помощью компрессионно-дистракционного аппарата]()
Общие сведения
Открытые переломы относятся к категории сложных повреждений, поскольку при таких травмах резко возрастает риск инфицирования всех элементов кости с развитием острого остеомиелита и других осложнений. Нередко возникают затруднения при фиксации отломков, что связано с необходимостью сохранить доступ к ране для проведения перевязок, а также невозможностью выполнить плановый очаговый остеосинтез до полного заживления раневой поверхности. Лечение открытых переломов осуществляют специалисты в области травматологии.
![Открытый перелом]()
Классификация
С учетом особенностей повреждения кожи выделяют два вида открытых переломов: первично открытый - возникший в момент травматического воздействия и вторично открытый - образовавшийся через некоторое время после травмы в результате смещения отломков и повреждения кожных покровов фрагментом кости (например, при неправильной транспортировке). Как правило, при первично открытых переломах наблюдаются раны большей площади, нередко - сильно загрязненные, с инородными телами (кусочками одежды, песком, землей, и т. д.). Для вторично открытых переломов характерно наличие небольшой ранки с выстоящим из нее концом отломка кости. Обильные загрязнения раневой поверхности наблюдаются редко, инородные тела в ране отсутствуют.
В клинической практике применяется классификация О.Н. Марковой и А.В. Каплана, в которой для обозначения размера и степени повреждения используют систему цифр и букв:
- I - размер раны до 1,5 см.
- II - размер раны 2-9 см.
- III - размер раны более 10 см.
- А - перелом с незначительным ограниченным повреждением мягких тканей. Жизнеспособность мягких тканей сохранена или незначительно нарушена.
- Б - перелом с повреждением мягких тканей средней степени тяжести. Наблюдается частичное или полное нарушение жизнеспособности тканей в ограниченной зоне.
- В - перелом с тяжелым повреждением мягких тканей и нарушением их жизнеспособности на значительном протяжении.
Кроме того, в данную классификацию дополнительно введен тип IV, обозначающий переломы с крайне тяжелым повреждением тканей: размозжением, раздавливанием, раздроблением и нарушением целостности магистральных артерий.
![Открытый перелом]()
Общие особенности
Все открытые переломы считаются бактериально загрязненными. Микробная инвазия раны может стать причиной целого ряда осложнений: анаэробного, гнилостного, гнойного, а также развития столбняка. Вероятность возникновения инфекционных осложнений увеличивается при ослаблении иммунитета, нарушениях местного кровообращения, наличии нежизнеспособных тканей и обширных повреждениях. Особенно опасны в этом смысле огнестрельные переломы, поскольку в таких случаях всегда образуется значительный массив нежизнеспособных тканей, в ране имеются инородные тела, а местное кровоснабжение ухудшается вследствие контузии.
Основным методом инструментальной диагностики открытых переломов является рентгенография поврежденного сегмента. В отдельных случаях для оценки состояния мягкотканных структур может дополнительно назначаться МРТ. При открытых переломах существует достаточно высокий риск нарушения целостности нервов и сосудов, при подозрении на наличие таких повреждений необходима консультация нейрохирурга или сосудистого хирурга.
При открытых переломах, вне зависимости от размеров раны, показана ее хирургическая обработка. Оптимальные сроки хирургического вмешательства - первые часы после травмы. В ходе операции травматолог удаляет все нежизнеспособные ткани, в том числе - загрязненные мелкие костные фрагменты и специальными кусачками «скусывает» загрязненные концы крупных отломков. Свободно лежащие чистые отломки удалению не подлежат. Врач промывает рану антисептиками, ушивает кожу и, при необходимости - мышцы, не накладывая швы на фасцию.
При значительных дефектах кожи для предупреждения некроза перед наложением швов выполняют послабляющие разрезы по бокам раны. В отдельных случаях осуществляют первичную кожную пластику. По окончании обработки в рану устанавливают дренажи. Противопоказанием для наложения первичных швов являются обширные загрязненные и размозженные раны с отслойкой мягких тканей, а также наличие признаков местной инфекции (отек и гиперемия кожи по краям раны, гнойное или серозное отделяемое). Если наложение первичных швов невозможно, в последующем на рану накладывают первично-отсроченные (через 3-5 сут), ранние (через 7-14 сут) или поздние (через 2 и более недели) вторичные швы. Обязательным условием отсроченного ушивания раны является удовлетворительное состояние пациента и отсутствие признаков острого гнойного воспаления.
Наличие загрязненной раны нередко существенно ограничивает возможности травматолога по немедленному восстановлению нормального взаиморасположения отломков. Проведение закрытой репозиции часто затруднено, поскольку грубые манипуляции в области раны осуществлять невозможно. Проблематичным становится и удержание отломков при помощи гипсовой повязки, так как минимум в течение 10 суток необходимо обеспечить доступ к ране для проведения перевязок.
Тактику лечения выбирают с учетом особенностей повреждения и состояния пациента. Остеосинтез с использованием погружных металлоконструкций используют редко, поскольку наличие первичного бактериального загрязнения резко увеличивает вероятность нагноения. Абсолютными противопоказаниями к первичному остеосинтезу являются шок, интенсивное кровотечение, обширные, размозженные и обильно загрязненные раны. При невозможности адекватно сопоставить отломки в таких случаях накладывают временную гипсовую повязку или скелетное вытяжение, а в последующем, после заживления раны и улучшения состояния пациента осуществляют отсроченный остеосинтез.
Перспективной методикой лечения открытых переломов являются компрессионно-дистракционные аппараты. В числе преимуществ этого метода - отсутствие металлоконструкций в области перелома (это позволяет снизить риск нагноения) и сохранение свободного доступа к ране при надежной фиксации отломков. Наряду с оперативными, широко используются и консервативные способы лечения - скелетное вытяжение и гипсовые повязки. И тот, и другой вариант имеют свои преимущества и недостатки.
Скелетное вытяжение дает возможность сохранить доступ к ране и при необходимости проводить дополнительную коррекцию положения отломков. Существенным «минусом» этого способа является длительная вынужденная неподвижность пациента, чреватая атрофией мышц и развитием посттравматических контрактур. Гипсовая повязка в большинстве случаев позволяет больному сохранять достаточно высокий уровень двигательной активности, однако иногда затрудняет доступ к ране и обездвиживает 2 или более суставов пораженной конечности.
Наряду с ПХО и восстановлением нормального положения отломков, лечение открытых переломов обязательно включает в себя антибиотикотерапию, обезболивание, физиотерапевтические процедуры и ЛФК. При наличии травматического шока на начальном этапе проводятся противошоковые мероприятия с последующей коррекцией состояния всех органов и систем. В реабилитационном периоде пациентов направляют на ЛФК и физиотерапию.
![Лечение открытого перелома с помощью компрессионно-дистракционного аппарата]()
Распространенные переломы
Первое место по распространенности среди открытых переломов у взрослых занимают переломы костей голени (54,7-78% от общего числа открытых повреждений скелета). Такие переломы часто встречаются при сочетанных и множественных травмах и примерно в 50% случаев осложняются нагноением. Исходом подобных повреждений в 17% случаев становится образование дефекта костной ткани, несращение и ложные суставы. Причиной такого количества осложнений и неудовлетворительных результатов лечения являются высокоэнергетические травмы (например, при автодорожных происшествиях), тяжелое состояние пациентов при поступлении и анатомические особенности данного сегмента конечности.
При открытых переломах большеберцовой кости часто возникает дефект мягких тканей по передневнутренней поверхности голени. Это обусловлено тем, что в данной области большеберцовая кость практически вплотную прилегает к коже и отделена от нее лишь тонкой полоской рыхлой соединительной ткани. Такие раны плохо заживают, нередко осложняются остеомиелитом и остеонекрозом и часто требуют проведения первичной или вторичной кожной пластики.
Лечебная тактика определяется состоянием пациента и особенностями перелома. При изолированных травмах активно используются компрессионно-дистракционные аппараты, при сочетанных повреждениях на раннем этапе, как правило, накладывается скелетное вытяжение, а в последующем, после заживления раны, выполняется остеосинтез костей голени пластиной, винтами или блокирующими стержнями, либо осуществляется внеочаговый остеосинтез аппаратом Илизарова.
У детей, в отличие от взрослых, чаще встречаются открытые переломы костей предплечья, как правило, возникающие при падении на руку. Тактика лечения определяется особенностями детского организма - сочетанием высокой регенеративной способности со слабой устойчивостью к инфекции. В ходе ПХО иссекают только раздавленные или размятые, явно омертвевающие участки кожи. Костные отломки обычно не удаляют, а тщательно очищают и сопоставляют. При наличии значительных загрязнений свободно лежащие фрагменты механически очищают, обильно промывают растворами антисептиков, на некоторое время укладывают в раствор антибиотиков, а затем устанавливают обратно в область дефекта.
Некротизированная мышечная ткань является благоприятной средой для развития инфекции, поэтому в процессе ПХО тщательно осматривают поврежденные мышцы и иссекают нежизнеспособные участки (тусклые, серые, не кровоточащие, с пониженным тургором и отсутствием эластичного сопротивления). Загрязненная подкожная клетчатка также подлежит иссечению. При ушивании края раны должны сопоставляться без натяжения, поскольку у детей в таких случаях часто развиваются краевые некрозы. При необходимости выполняют послабляющие разрезы или проводят первичную кожную пластику.
Репозиция и удержание отломков производится теми же методами, что и у взрослых. Обычно на начальном этапе используют гипсовые лонгеты или закрытые повязки с окошком для перевязок. В последующем при необходимости выполняют открытый остеосинтез пластиной, штифтом, винтами или спицами. Наложение аппарата Илизарова при переломах костей предплечья возможно как в момент поступления, так и в более поздние сроки, после заживления раны. Прогноз при таких повреждениях у детей обычно благоприятный.
Перелом ноги ( Перелом костей нижней конечности , Перелом нижней конечности )
Перелом ноги - это нарушение целостности одной или нескольких костей нижней конечности в результате травмы. Является чрезвычайно широко распространенным повреждением. Тяжесть, сроки и методы лечения, а также отдаленные последствия могут существенно различаться в зависимости от уровня и особенностей перелома. Общими признаками переломов ноги являются отек, боль, нарушение опоры и движений. Часто выявляется патологическая подвижность и крепитация. Для уточнения диагноза используют рентгенографию и КТ, в отдельных случаях назначают МРТ и артроскопию. Возможно как консервативное, так и оперативное лечение.
![Перелом ноги]()
![КТ стопы. Субкапитальные переломы 2 и 4 плюсневой кости с минимальным смещением отломков.]()
Перелом ноги - чрезвычайно распространенная травма. По статистике, 45% от общего числа скелетных повреждений приходится на переломы нижних конечностей. Перелом ноги может быть изолированным или множественным либо наблюдаться в составе сочетанной травмы (политравмы). Возможны сочетания с переломами костей верхних конечностей, переломами таза, повреждениями грудной клетки, ЧМТ, повреждением почки, переломами позвоночника и тупой травмой живота. Лечение переломов ноги осуществляют врачи-травматологи. В зависимости от тяжести повреждения возможно как амбулаторное наблюдение, так и госпитализация в стационар. Применяются как консервативные методики, так и различные оперативные методы лечения.
![Перелом ноги]()
Причины
Переломы ноги чаще являются следствием несчастных случаев в быту (например, падений на скользкой поверхности). Второе и третье места по распространенности занимают переломы ног вследствие автодорожных происшествий и падений с высоты. Кроме того, причиной травмы могут становиться криминальные инциденты, а также производственные или природные катастрофы.
Переломы ноги могут быть полными и неполными (трещины). Переломы ног, сообщающиеся с внешней средой через рану на коже, называются открытыми. Если раны нет, перелом является закрытым. В зависимости от особенностей линии излома и характера отломков в травматологии выделяют следующие виды переломов ног:
- Поперечные - линия излома располагается поперечно длиннику кости.
- Косые - линия излома находится под углом к длиннику кости.
- Продольные - линия излома располагается вдоль длинника кости.
- Винтообразные - линия излома имеет спиралевидную форму (такие повреждения обычно образуются в результате резкого насильственного выкручивания конечности).
- Полифокальные - имеется два или более крупных костных фрагмента.
- Оскольчатые - имеется несколько осколков.
- Раздробленные - имеется множество мелких осколков.
- Компрессионные - сопровождаются сжатием кости. При этом кость трескается, расплющивается, сдавливается и деформируется.
- Вколоченные - сопровождаются внедрением одного отломка в другой.
- Отрывные - от кости отламывается небольшой фрагмент (подобные повреждения могут наблюдаться, например, при отрыве связки в месте ее прикрепления).
С учетом уровня перелома ноги выделяют:
- Переломы бедренной кости, в том числе повреждения проксимального конца кости (переломы головки и шейки бедра, а также межвертельные и чрезвертельные переломы), диафизарные переломы и повреждения дистального конца кости (переломы мыщелков бедра).
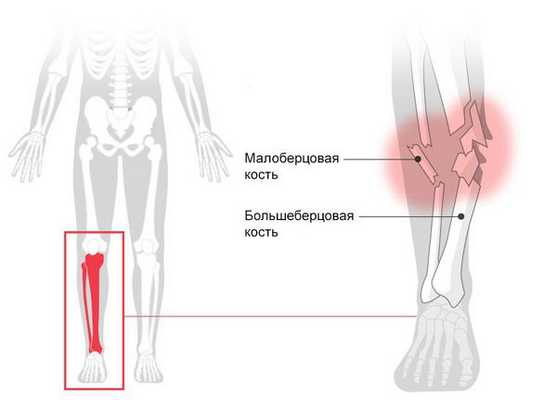
- Переломы костей голени, в том числе повреждения проксимального конца кости (переломы мыщелков большеберцовой кости), диафизарные переломы (переломы обеих костей голени, изолированные повреждения большеберцовой кости и малоберцовой кости) и травмы дистального конца кости (переломы лодыжек).
- Переломы костей стопы, в том числе повреждения предплюсны, фаланг пальцев и плюсневых костей.
![КТ стопы. Субкапитальные переломы 2 и 4 плюсневой кости с минимальным смещением отломков.]()
Травмы проксимального и дистального концов кости могут быть внутрисуставными (эпифизарными) или околосуставными (метафизарными). При внутрисуставных переломах ног наблюдаются сопутствующие повреждения различных суставных структур, в том числе - хряща, капсулы и связок. Возможно сочетание с подвывихом либо вывихом. Околосуставные переломы ног образуются в переходной зоне между суставным концом и диафизом и нередко бывают вколоченными. Диафизарные переломы возникают в средней части кости и обычно сопровождаются смещением отломков.
Виды перелома ноги
Переломы бедра
Перелом бедра - тяжелая травма, сопровождающаяся выраженным болевым синдромом и значительной кровопотерей вследствие кровотечения из отломков. Тяжесть повреждения и необходимость фиксации фрагментов с использованием скелетного вытяжения или массивной гипсовой повязки обуславливает резкое снижение подвижности больных, что, особенно при наличии других травм или сопутствующих заболеваний, может становиться причиной развития опасных осложнений, в том числе - пролежней и застойной пневмонии. В первые трое суток после травмы возможна жировая эмболия.
Переломы шейки бедра являются внутрисуставными и чаще возникают у пожилых пациентов, страдающих остеопорозом. Перелом ноги образуется вследствие падения дома или на улице, при значительном снижении прочности кости ее целостность может нарушиться даже при неловком повороте в постели. Пациент жалуется на умеренную боль в области сустава, боль усиливается при движениях. Нога развернута кнаружи, в положении на спине больной не может самостоятельно приподнять пятку над постелью. При смещении отломков выявляется укорочение конечности. Отек области повреждения, как правило, незначительный.
Диагноз подтверждают при помощи рентгенографии тазобедренного сустава. Из-за недостаточного кровоснабжения шейка бедра плохо срастается, полноценной костной мозоли, как правило, не образуется, отломки «схватываются» между собой соединительной тканью, что обуславливает высокий процент выходов на инвалидность. С учетом данного обстоятельства предпочтительным способом лечения при таких переломах ноги является операция - остеосинтез трехлопастным гвоздем, эндопротезирование или костная аутопластика.
Если общее состояние не позволяет провести хирургическое вмешательство, используют скелетное вытяжение. Больным старческого возраста накладывают гипсовый сапожок с поперечной планкой, исключающей вращение конечности. Это позволяет обеспечить образование фиброзной мозоли при сохранении достаточной физической активности пациента.
Вертельные переломы являются внесуставными и чаще образуются у больных трудоспособного возраста. Признаки перелома ноги те же, что и при повреждении шейки бедра, однако симптоматика выражена ярче, наблюдается более выраженный болевой синдром и значительный отек травмированной области. Для диагностики также используется рентгенография тазобедренного сустава. Подобные повреждения обычно хорошо срастаются без операции. Пациенту на 8 недель накладывают скелетное вытяжение, а затем заменяют его гипсовой повязкой. Для ранней активизации больных могут использоваться различные оперативные методики, в том числе - остеосинтез пластиной, трехлопастным гвоздем или винтами.
Диафизарные переломы бедра возникают при прямой либо непрямой травме. Непосредственной причиной перелома ноги может быть удар, падение с высоты, ДТП или производственная травма. Чаще страдают люди трудоспособного возраста. Мощные мышцы, крепящиеся к бедренной кости, воздействуют на отломки, «оттягивая» или разворачивая фрагменты, поэтому при таких переломах ноги в большинстве случаев наблюдается выраженное смещение.
Возникает резкая боль и значительный отек, на коже могут появляться кровоподтеки. Конечность укорочена, бедро деформировано, выявляется крепитация, патологическая подвижность. В отдельных случаях возможен травматический шок. Для подтверждения диагноза назначается рентгенография бедра. Лечение консервативное или оперативное. На этапе поступления для предотвращения развития шока осуществляется качественное обезболивание. Потом накладывается скелетное вытяжение либо осуществляется остеосинтез бедра пластиной, штифтом или стержнем.
Мыщелковые переломы бедра являются внутрисуставными. Чаще встречаются у пожилых, возникают при падении или ударе по колену. Сопровождаются резкой болью в области колена и нижней части бедра. Опора и движения ограничены. Коленный сустав отечен, определяется гемартроз. При переломах мыщелков со смещением наблюдается отклонение голени внутрь либо кнаружи. Для уточнения диагноза назначают рентгенографию коленного сустава. При поступлении сустав пунктируют, затем накладывают гипс или скелетное вытяжение. Если отломки невозможно сопоставить, проводят операцию - остеосинтез винтами, пластиной или болтами-стяжками.
Переломы голени
Переломы голени - самые распространенные переломы ног. Возникают в результате высокоэнергетического воздействия, например, автотранспортного происшествия либо падения с высоты. Исключение - переломы лодыжек, которые, как правило, образуются при подворачивании ноги. Могут выявляться у людей любого возраста, однако, в целом наблюдается преобладание пациентов трудоспособного возраста.
Переломы мыщелков большеберцовой кости являются внутрисуставными и чаще возникают вследствие падения с высоты. Возможны как изолированные переломы внутреннего или наружного мыщелка, так и одновременный перелом двух мыщелков. Коленный сустав отечен, в нем определяется гемартроз. Движения и опора болезненны, резко затруднены. Диагноз уточняют на основании рентгенографии, реже используют МРТ коленного сустава. Лечение - пункция, блокада места перелома, при переломах ноги без смещения осуществляют иммобилизацию гипсовой повязкой, при повреждениях со смещением накладывают скелетное вытяжение либо выполняют операцию (остеосинтез пластинами, винтами или аппаратом Илизарова).
Диафизарные переломы костей голени. Образуются в результате прямой либо непрямой высокоэнергетической травмы. Возможен перелом только большеберцовой или только малоберцовой кости либо перелом обеих костей голени (самый распространенный). При переломах одной кости смещения отломков не наблюдается, либо оно менее выраженное и проще поддается коррекции, поскольку вторая кость остается целой и удерживает сломанную в относительно правильном положении. Переломы обеих костей - более тяжелые, при них чаще возникает выраженное смещение и чаще требуется хирургическое вмешательство.
Повреждение проявляется болью и выраженным отеком. Наблюдается патологическая подвижность, крепитация. Опора невозможна, движения сильно затруднены. Диагноз подтверждают при помощи рентгенографии. Лечение переломов одной из костей голени чаще консервативное - при необходимости проводят репозицию, затем накладывают гипс. Лечение повреждений обеих костей голени может быть консервативным или оперативным. В первом случае на 4 недели накладывают скелетное вытяжение, а затем осуществляют иммобилизацию гипсовой повязкой. Во втором выполняют очаговый остеосинтез с использованием блокируемых стержней, винтов, реже - пластин, либо внеочаговый остеосинтез с наложением аппарата Илизарова.
Переломы лодыжек - очень распространенное повреждение. Такие переломы ног чаще возникают при подворачивании стопы, реже являются следствием прямого удара в область сустава. Возможен перелом одной лодыжки (внутренней или наружной), перелом обеих лодыжек (двухлодыжечный перелом) и перелом обеих лодыжек в сочетании с повреждением заднего либо переднего края большеберцовой кости (трехлодыжечный перелом). Травма может сопровождаться или не сопровождаться подвывихом, смещением отломков и разрывом связок. В большинстве случаев, чем больше лодыжек сломано - тем выше вероятность наличия отягчающих моментов (подвывих, смещение и т. д.).
Возникает резкая боль. Область сустава отечна, движения и опора резко затруднены или невозможны. При подвывихе и смещении фрагментов выявляется деформация области повреждения. Диагноз подтверждают при помощи рентгенографии голеностопного сустава. Лечение - обезболивание, репозиция, гипс. Срок иммобилизации определяется, исходя из количества сломанных лодыжек (по 4 недели на каждую лодыжку), то есть 4 недели при однолодыжечных переломах, 8 - при двухлодыжечных и 12 - при трехлодыжечных. При невозможности адекватного сопоставления фрагментов и устранения подвывиха показано хирургическое вмешательство - остеосинтез лодыжки винтами, пластинами или спицами.
Переломы костей стопы
Перелом пяточной кости обычно образуется при падении с высоты. Может быть внутри- или внесуставным, сопровождаться либо не сопровождаться смещением фрагментов. Пяточная область отечна, расширена, резко болезненна, опора невозможна. Для уточнения диагноза выполняют рентгенографию пятки. При переломах ноги без смещения накладывают гипс, при смещении осуществляют закрытую репозицию, в особо сложных случаях иногда монтируют аппарат Илизарова.
Переломы костей предплюсны - такие переломы ног встречаются достаточно редко, возникают в результате подворачивания ноги, падения или прямого удара. Сопровождаются болью, отеком стопы, затруднением опоры и движений. Диагноз подтверждают при помощи рентгенографии стопы. Лечение консервативное - гипс в течение 1-1,5 мес.
Переломы костей плюсны и пальцев - достаточно распространенные переломы ног. Чаще образуются вследствие удара или падения тяжелого предмета на стопу. Иногда наблюдается смещение. Дистальная часть стопы отечна, болезненна, опора затруднена. Для уточнения диагноза используют рентгенографию. Лечение обычно консервативное - гипсовая повязка (при наличии смещения - с предварительной репозицией). При невозможности удержать отломки в правильном положении производят фиксацию спицей.
Травматический шок
Травматический шок - остро развивающееся и угрожающее жизни состояние, которое наступает в результате воздействия на организм тяжелой механической травмы.
Травматический шок - это первая стадия тяжелой формы острого периода травматической болезни со своеобразной нервно-рефлекторной и сосудистой реакцией организма, приводящей к глубоким расстройствам кровообращения, дыхания, обмена веществ, функций эндокринных желез.
Пусковыми механизмами травматического шока являются - болевая и избыточная (афферентная) импульсация, острая массивная кровопотеря, травматизация жизненно важных органов, психическое потрясение.
![]()
Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц
![]()
Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
1. Компенсированный - имеются все признаки шока, при достаточном уровне АД, организм способен бороться.
Факторы и группы риска
Диагностика
Диагностические критерии: наличие механической травмы, клинические признаки кровопотери, уменьшение артериального давления, тахикардия.
Эректильная стадия наступает непосредственно после травмы и характеризуется выраженным психомоторным возбуждением больного на фоне централизации кровообращения. Поведение больных может быть неадекватно, они мечутся, кричат, совершают беспорядочные движения, эйфоричны, дезориентированы, сопротивляются обследованию и оказанию помощи. Вступить в контакт с ними подчас бывает крайне нелегко. Артериальное давление при этом может быть нормальным или близким к нормальному. Могут быть различные нарушения дыхания, характер которых определяется видом травмы. Эта фаза кратковременна и к моменту оказания помощи может смениться торпидной или прекратиться.
Для торпидной фазы характерно затемнение сознания, ступор и развитие коматозного состояния как крайней степени гипоксии головного мозга, вызванной нарушениями центрального кровообращения, снижение АД, мягкий, частый пульс, бледные кожные покровы. В этой стадии на догоспитальном этапе врач скорой помощи должен опираться на уровень артериального давления и попытаться определить объем кровопотери.
Определение объема кровопотери основано на отношении частоты пульса к уровню систолического артериального давления (П/САД).При оценке объема кровопотери можно исходить из известных данных о зависимости потери крови от характера травмы. Так, при переломе лодыжки у взрослого человека кровопотеря не превышает 250 мл, при переломе плеча кровопотеря составляет от 300 до 500 мл, голени - 300-350 мл, бедра - 500-1000 мл, таза - 2500-3000 мл, при множественных переломах или сочетанной травме потеря крови может достигать 3000-4000 мл.
С учетом возможностей догоспитального этапа можно сопоставить различные степени шока и присущие им клинические признаки.
Шок 1 степени (легкий шок) характеризуется артериальным давлением 90-100/60 мм рт.ст. и пульсом 90-100 уд./мин. (ШИ=1), который может быть удовлетворительного наполнения. Обычно пострадавший несколько заторможен, но легко вступает в контакт, реагирует на боль; кожа и видимые слизистые оболочки чаще бледны, но иногда имеют и нормальную окраску. Дыхание учащено, но при отсутствии сопутствующей рвоты и аспирации рвотных масс дыхательной недостаточности нет. Возникает на фоне закрытого перелома бедра, сочетанного перелома бедра и голени, нетяжелого перелома таза при других аналогичных скелетных травмах.Шок 2 степени (шок средней тяжести) сопровождается снижением артериального давления до 80-75 мм рт.ст., а частота сердечных сокращений при этом возрастает до 100-120 уд./мин. (ШИ=1,5). Наблюдаются выраженная бледность кожи, цианоз, адинамия, заторможенность. Возникает при множественных переломах длинных трубчатых костей, множественных переломах ребер, тяжелых переломах костей таза и т.д.
Шок 3 степени (тяжелый шок) характеризуется снижением артериального давления до 60 мм рт.ст. (но может быть и ниже), частота сердечных сокращений возрастает до 130-140 уд./мин. Тоны сердца становятся очень глухими. Больной глубоко заторможен, безразличен к окружающему, кожа бледная, с выраженным цианозом и землистым оттенком. Развивается при множественной сочетанной или комбинированной травме, повреждении скелета, больших мышечных массивов и внутренних органов, грудной клетки, черепа и при ожогах.Перелом голени - симптомы и лечение
Что такое перелом голени? Причины возникновения, диагностику и методы лечения разберем в статье доктора Вахитова-Ковалевича Руслана Маратовича, ортопеда со стажем в 8 лет.
Над статьей доктора Вахитова-Ковалевича Руслана Маратовича работали литературный редактор Вера Васина , научный редактор Никита Геращенко и шеф-редактор Маргарита Тихонова
![Вахитов-Ковалевич Руслан Маратович, травматолог, ортопед - Уфа]()
Определение болезни. Причины заболевания
Перелом голени (Fracture of lower leg) — это нарушение целостности большеберцовой или малоберцовой кости. При переломе человек не может опереться на ногу, возникает острая боль, меняется длина и конфигурация голени [1] .
![Перелом голени]()
Распространённость
В России травмы крупных костей скелета (плечевой, бедренной и большеберцовой кости) — это основная причина смерти пациентов младше 40 лет [3] . Переломы костей голени занимают первое место среди повреждений длинных трубчатых костей: на них приходится от 20 до 37,3 % случаев [11] .
Причины переломов голени
Повреждения голени чаще всего происходят при автодорожных авариях, падении с высоты, занятиях спортом, катании на коньках и на лыжах.
При переломе голени нередко повреждается несколько костей, например:
- при автодорожной аварии перелом центральной части большеберцовой кости часто сочетается с травмой верхнего конца малоберцовой кости;
- падение с большой высоты может привести к перелому нижнего конца большеберцовой кости и наружной лодыжки.
Чем быстрее оказана медицинская помощь и при необходимости проведена операция, тем реже развиваются осложнения.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы перелома голени
Один из первых признаков перелома — это острая боль, которая возникает из-за повреждения мягких тканей. Чаще всего она не проходит, даже если нога зафиксирована и не двигается, и стихает только после медицинской помощи.
Боль локализуется в зоне перелома и усиливается при прикосновении или надавливании. При движениях она может распространяться выше по ноге, но, как правило, человек этого не замечает, потому что боль слишком сильная.
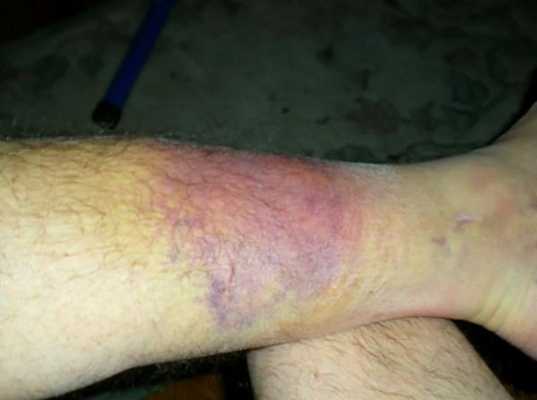
Нарастающий отёк мягких тканей — второй характерный симптом, который развивается в первые часы после травмы. При отёке часто возникает местная ишемия, т. е. ухудшается кровообращение из-за сужения или полной закупорки просвета артерии. Кроме того, из-за отёка в области перелома развивается дополнительное раздражение, повреждаются мягкие ткани и усиливается боль.
Гематома образуется в месте перелома вслед за отёком из-за повреждения мелких сосудов окружающих и костных тканей. Гематома усиливает отёк и боль, поэтому пока не остановится внутреннее кровотечение, отёк будет нарастать — так замыкается круг симптомов. Чтобы его прервать, ногу нужно зафиксировать.
![Гематома]()
Деформация ноги и невозможность опереться всегда сопровождают переломы голени. Заметить их можно сразу после травмы.
Характерное потрескивание отломков (крепитация), щелчки и выраженный хруст в области травмы — это достоверные признаки перелома голени. Патологическая подвижность голени, нетипичные движения в ноге, которые вызывают острую боль, также свидетельствуют о переломе. Обычно из-за сильной боли пациенты максимально щадят ногу, стараются не шевелить ею и не дают к ней прикоснуться.
Перечисленные симптомы всегда оцениваются в совокупности: чем больше признаков выявлено, тем вероятнее перелом [1] .
Патогенез перелома голени
Выделяют два вида проявлений перелома голени: местные, возникшие в травмированной ноге, и системные, затрагивающие весь организм.
Основное местное проявление перелома голени — это острая боль, которая напрочь лишает желания двигать ногой [4] .
Мышцы голени в момент травмы рефлекторно сокращаются, что усугубляет перелом: острые костные отломки смещаются и повреждают мышечную ткань. Чем толще кость и сильнее развит мышечный каркас, тем вероятнее, что костные отломки сместятся.
При непроизвольном сокращении мышц из повреждённых мелких сосудов начинается кровотечение. В зоне перелома появляется гематома, развивается отёк мягких тканей и боль усиливается.
Вне зависимости от типа перелома, примерно с 10-го дня гематома становится основой для костной мозоли. Костная мозоль — это будущая соединительная ткань, которая при заживлении преобразуется в кость. Период образования мозоли длится до двух недель, в это время могут возникать системные проявления перелома: обостряются хронические заболевания, повышается температура и систолическое (верхнее) давление.
В дальнейшем, благодаря активному кровоснабжению и доставке минеральных элементов, формируется вторичная костная мозоль и перелом срастается.
Важную роль в сращении перелома играет кровоснабжение кости, наличие костных отломков, расстояние между ними и тип фиксации. Переломы без осколков срастаются лучше, чем оскольчатые. Осколки, как правило, лишены кровоснабжения и отдалены друг от друга, поэтому такие переломы считаются сложными и плохо заживают.
После сращения перелома костная мозоль выглядит как нарост, но в дальнейшем перестраивается [5] . В среднем через 3-3,5 месяца человек может вернуться к бытовым нагрузкам, через полгода линия перелома становится незаметной.
При множественных переломах костей голени, обширной кровопотере, длительном травмирующем воздействии и интенсивной боли может развиться травматический шок, при котором нарушаются функции нервной системы, ухудшается кровообращение и дыхание, что усугубляет патогенез перелома.
Классификация и стадии развития перелома голени
В Международной классификации болезней 10-го пересмотра (МКБ-10) перелом голени кодируется как S82.1 .
- открытый перелом — кость сообщается с окружающей средой, в открытой ране видны костные отломки;
- закрытый перелом — кожа не повреждена, открытых ран нет.
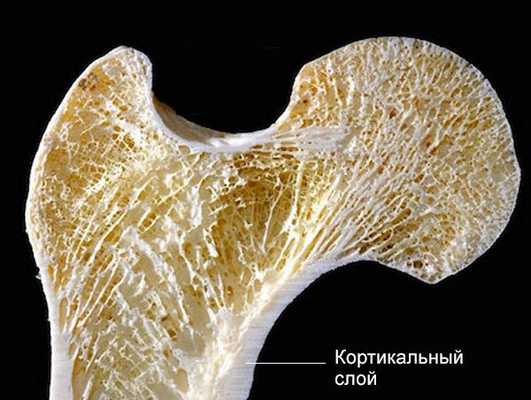
По повреждению кортикального слоя (самой прочной части костной ткани):
- полный перелом — нарушена целостность кости;
- неполный перелом — костная стенка разрушена не полностью.
Чаще всего при неполном переломе появляется боль и выраженный отёк. Нога подвижна и не деформирована, хруста отломков нет. В народе такой перелом называют «трещиной».
![Кортикальный слой]()
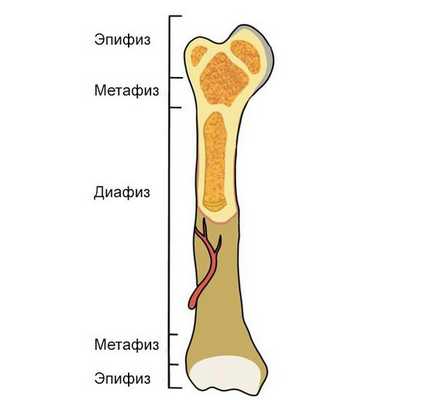
По локализации перелома:
- повреждение диафиза — перелом средней трети голени, тела трубчатой кости;
- эпифиза — перелом конца трубчатой кости эпифизарной зоны;
- метафиза — перелом верхней или нижней трети голени (как правило, в отдельную группу такие переломы не выделяют).
![Строение кости]()
По смещению костных отломков переломы бывают:
- Без смещения — простые переломы, при которых не нужно совмещать костные отломки.
- Со смещением — осложнённые переломы, требующие совмещения костных отломков. При таких переломах голень сильно деформирована, отекает и болит, есть крепитация отломков.
По прохождению линии перелома по кости (заметно только на рентгенограмме):
- поперечные;
- косые;
- винтообразные;
- вколоченные;
- фрагментарные;
- отрывные.
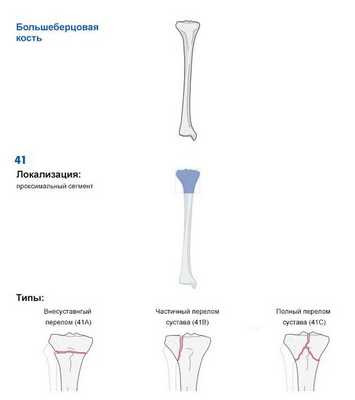
Чтобы упростить постановку диагноза, оценить тяжесть и прогноз травмы, Ассоциацией остеосинтеза была создана универсальная классификация переломов длинных трубчатых костей (AO ASIF Trauma).
Основной принцип данной классификации — это разделение переломов в зависимости от повреждённой кости, её сегмента и типа перелома. Фрагмент из классификации приведён на рисунке ниже [12] .
![Фрагмент классификации AO ASIF Trauma]()
Осложнения перелома голени
Все осложнения перелома голени могут быть разделены на две группы:
- По времени возникновения:
- ранние — возникают в первые часы после травмы;
- поздние — развиваются в процессе лечения и реабилитации.
- По месту проявления: локальные и системные [7] .
Местные, или локальные осложнения
- повреждение мягких тканей (разрыв мышц, сухожилий и фасций);
- повреждение сосудисто-нервного пучка, онемение ноги и нарушение кровотока;
- местная ишемия тканей;
- контрактуры и атрофия мышц, которые проявляются скованностью движений;
- ложный сустав — несросшийся перелом, нарушение непрерывности трубчатой кости.
Ложный сустав можно распознать по рентгенограмме: видна линия перелома, костные края становятся округлыми, ось кости нарушена. Главная опасность заключается в утрате опорной функции голени, из-за чего пациент не может полноценно ходить.
Общие, или системные осложнения
Такие осложнения могут быть опасны для жизни. К ним относятся:
- Травматико-геморрагический шок, который возникает из-за боли при травме или потери крови. Пациент может потерять сознание, у него сильно понижаются давление и частота дыхания.
- Жировая эмболия — закупорка сосудов каплями жира, которые попали в кровь из участка перелома. Сопровождается помутнением сознания, эйфорией и неадекватным поведением: человек плохо осознаёт свои действия, отказывается от помощи, пытается встать и уйти.
- Тромбоэмболия — закупорка сосудов тромбами, из-за чего возникает ишемия или некроз тканей. В тяжёлых случаях, например при тромбоэмболии лёгочной артерии, пациент может погибнуть. Закупорка мелких сосудов приводит к ишемии тканей, в результате чего они разрушаются и организм отравляется продуктами распада. При закупорке крупных сосудов пациент может потерять сознание, у него резко падает давление и возникает терминальное состояние, близкое к клинической смерти.
Осложнения множественных травм носят комплексный характер: повреждается несколько костей или органов, например перелом ноги может сочетаться с черепно-мозговой травмой.
Диагностика перелома голени
Сбор анамнеза и осмотр
Диагностика всех видов травм начинается со сбора анамнеза — врач спрашивает, какие действия привели к перелому и что делал пациент после травмы.
Затем проводится физикальный осмотр и уточняются симптомы. Выделяют два вида признаков перелома:
- достоверные, к которым относится деформация, патологическая подвижность, укорочение или удлинение ноги и костный хруст (крепитация);
- недостоверные — боль, отёк и невозможность опираться на ногу.
Чем больше выявлено достоверных симптомов, тем вероятнее перелом костей голени.
Инструментальные методы диагностики
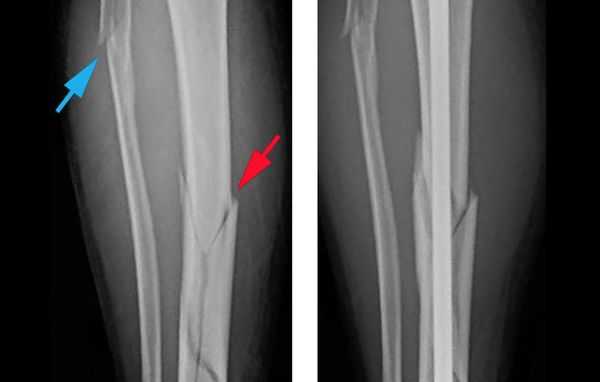
Объективно подтвердить диагноз позволяет рентгенологическое исследование голени в двух стандартных проекциях: прямой и боковой [8] . Чтобы избежать ошибок, рентген следует выполнять строго по стандартным укладкам.
![Рентгеновский снимок при переломе голени]()
Шок, вынужденное неестественное положение ноги из-за боли, наличие шин и фиксаторов затрудняют диагностику перелома. Если металлические шины или фиксаторы мешают сделать качественный снимок, то их придётся снять. Когда положение ноги не позволяет сделать снимок, её вправляют под местной анестезией.
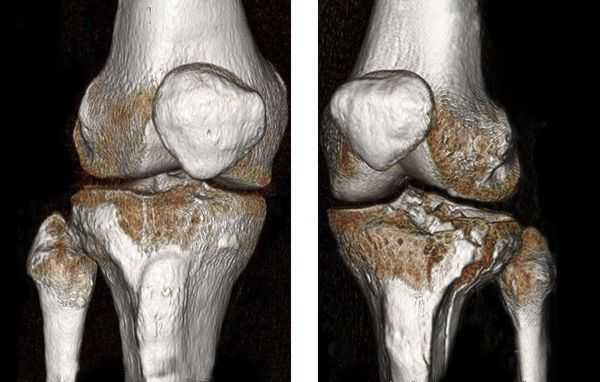
В некоторых случаях, если требуется детальная диагностика нескольких сегментов голени или пациент находится в тяжёлом состоянии, показана компьютерная томография с 3d-реконструкцией кости. Исследование можно проводить и при вынужденном положении конечности, но такой томограф есть не во всех клиниках. Поэтому в некоторых случаях, если информации недостаточно, делаются уточняющие прицельные рентгеновские снимки отдельных сегментов кости.
![Компьютерная томография голени]()
К дополнительным методам диагностики относятся:
- рентгеновские снимки под углом;
- рентгеноскопия (просвечивание) — процедура, при которой изображение выводится на светящемся экране;
- томография с введением контрастных веществ — метод, позволяющий выявить метастазы, которые могли стать причиной перелома;
- денситометрия — исследование плотности костной ткани.
Перечисленные диагностические методы применяются в тех случаях, когда причинно-следственная связь между переломом и предшествующими событиями недостаточно ясна. К примеру, если из-за резкого подъёма с кровати возник оскольчатый перелом обеих костей голени.
Лабораторная диагностика
Лабораторные методы при диагностике травм голени вторичны, они позволяют оценить общее состояние пациента и решить, нужно ли ему ложиться в больницу.
- при критически низком уровне эритроцитов и гемоглобина (свидетельствует о сильной кровопотере);
- при высоком уровне лейкоцитов (возникает при нарушениях в работе внутренних органов).
Лечение перелома голени
При поступлении в стационар проводят следующие процедуры:
- Чтобы уменьшить боль, внутримышечно вводят анальгетики центрального действия. Также показано местное обезболивание раствором Новокаина.
- Выполняется закрытая репозиция конечности, т. е. восстанавливают ось ноги, выводят её в правильное положение.
- В зависимости от типа перелома накладывают скелетное вытяжение или гипсовую повязку. Выбирают тот метод, который позволяет оптимально зафиксировать ногу [9] .
Далее лечение сводится к основным принципам травматологии:
- если общее самочувствие пациента стабильно, костные отломки не смещены или смещены незначительно, то показано консервативное лечение;
- при грубом смещении, угловой деформации и укорочении конечности потребуется операция [10] .
Консервативное лечение
При консервативном лечении пациенту накладывают гипсовую повязку. Повязки могут быть как классическими, так и из полимерных материалов. Тип повязки на сращение перелома не влияет, важно качество наложения и адекватная фиксация. От материала зависит только удобство ношения повязки. Фиксаторы в остром периоде практически не используются.
Общие рекомендации по ношению гипса:
- не мочить повязку, иначе кожа под ней будет преть;
- не пытаться самостоятельно ослабить повязку, не обрезать края и не стараться сделать её удобнее;
- не подсовывать под повязку линейку, расчёску и прочие предметы, чтобы почесать кожу;
- следить за тем, чтобы повязка не пережимала ногу слишком сильно;
- если отёк нарастает, то рекомендуется обратиться к доктору и переложить повязку.
Гипс можно снимать только после того, как кости срослись (это видно на рентгенограмме). В среднем это происходит через 3-3,5 месяца.
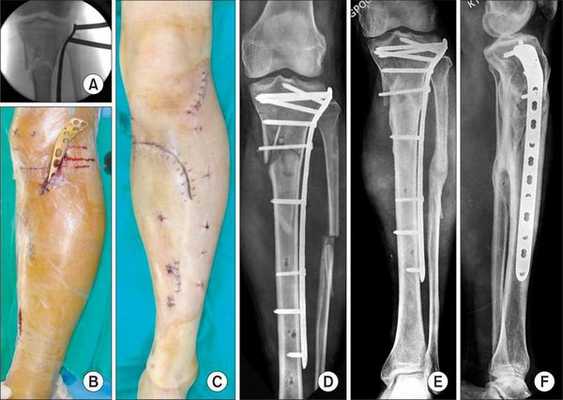
Хирургическое лечение
Хирургическое лечение состоит в открытой репозиции костных фрагментов и остеосинтезе — операции, при которой восстанавливают правильную ось ноги и придают отломкам нужное положение. Процедура проводится под общей анестезией. Подходящую технику остеосинтеза врач подбирает в зависимости от участка перелома.
![Остеосинтез]()
При использовании металлоконструкций кости голени сращиваются в среднем через 3-3,5 месяца после операции. Удалять конструкции по медицинским показаниям можно не ранее, чем через полгода. К таким показаниям относятся риск перфорации кожи и травмы мягких тканей. Также конструкцию нужно убрать, если она мешает разработке сустава, сдвинулась или поломалась.
Если конструкция мешает пациенту, её можно удалить, но не раньше, чем через год.
Аппараты внешней фиксации, например стержневые фиксаторы или аппарат Илизарова, применяют только временно, пока состояние пациента нестабильно и нельзя провести операцию.
Прогноз. Профилактика
Прогноз зависит от вида перелома, возраста пациента, сопутствующих заболеваний и осложнений. Также важно, как быстро человек обратился за помощью, соблюдал ли рекомендации врача и какая тактика лечения была выбрана [1] .
При переломе большеберцовой кости отломки чаще всего смещаются и кость долго сращивается. Большинство переломов диафиза голени, как правило, хорошо фиксируются как при консервативном лечении, так и при оперативном. Хуже заживает перелом нижней трети и опорной площадки голени. Непредсказуемы исходы множественных переломов костей голени и переломы обеих ног.
В целом, если выбрана правильная тактика лечения и своевременно проведена операция, то большинство переломов сращиваются за 3-3,5 месяца.
Читайте также: