Дифференциальная диагностика и лечение паронихии. Рекомендации при гнойнике ногтевого валика
Добавил пользователь Владимир З. Обновлено: 08.01.2026
Пахионихия - дерматологическое состояние различного происхождения, которое проявляется изменением структуры, толщины и формы ногтей, что в некоторых случаях приводит к их потере. Симптомом этого состояния является утолщение, иногда весьма значительное, ногтевой пластинки с деформацией и изменением цвета - такие нарушения, в зависимости от их причин, могут захватывать один ноготь или несколько (вплоть до всех). Диагностика пахионихии производится на основании результатов осмотра специалистом, для определения этиологии заболевания могут применяться разнообразные клинические исследования. Лечение пахионихии зависит от причин, которыми обусловлены изменения ногтей. Для некоторых форм этиотропной терапии не существует.
Общие сведения
Пахионихия - одна из форм ониходистрофии, которая характеризуется утолщением ногтевой пластинки, изменением формы и иногда цвета ногтей, в тяжелых случаях может приводить к их потере. Это состояние может быть как приобретенным, так и врожденным, в том числе - обусловленным некоторыми генетическими заболеваниями. Еще в начале 20-го века немецкие дерматологи Ядассон и Левандовский открыли наследственную патологию, одним из основных проявлений которой было утолщение ногтевых пластинок. Пахионихия считается довольно распространенным состоянием в дерматологии. Часто сопровождает некоторые кожные (псориаз, экзема и другие) и обменные заболевания. В некоторых случаях может возникать как компонент возрастных изменений у пожилых людей. Возраст развития пахионихии, распространенность поражения и другие особенности клинического течения этого состояния достаточно сильно различаются в зависимости от причин заболевания, поэтому некоторые специалисты рассматривают пахионихию как симптом определенных нарушений, а не как самостоятельную дерматологическую патологию.
Причины пахионихии
Основной причиной развития пахионихии является нарушение питания или формирования ногтевой пластинки, что внешне проявляется ее утолщением, деформацией, гиперкератозом кожи под ногтем и другими симптомами. В случае приобретенных форм этого состояния причиной развития изменений могут становиться инфицирование ногтя грибком, химическое воздействие и хроническое воспаление ногтевого валика - именно в нем происходит формирование новых тканей ногтевой пластинки. Этиологическими факторами приобретенных форм пахионихии также являются псориаз, экзема, красный плоский лишай и другие состояния в тех случаях, когда они затрагивают ногтевой валик и ложе. У пожилых людей утолщение ногтей происходит из-за нарушения микроциркуляции и лимфооттока, что также приводит к неправильному формированию новых тканей ногтевой пластинки. В молодом возрасте в качестве причины ухудшения микроциркуляции, ведущего к приобретенной пахионихии, могут выступать сахарный диабет, другие обменные или эндокринные заболевания.
Особым случаем является так называемая врожденная пахионихия, также известная как болезнь Ядассона-Левандовского. Это генетически гетерогенное состояние, которое имеет различные механизмы наследования и патогенеза, характеризуется многочисленными нарушениями процесса ороговения кожных покровов и их придатков. Одним из ведущих симптомов этого патологии является пахионихия, причина развития которой заключается в дефектах молекул некоторых типов коллагена, нарушении усвоения определенных витаминов и действии других факторов в зависимости от типа генетического дефекта. Нередко подобное генетическое заболевание в конечном итоге приводит к потере ногтей.
Симптомы пахионихии
Главным проявлением пахионихии является утолщение ногтевой пластинки на одном, нескольких или всех ногтях (в зависимости от этиологии этого состояния), гиперкератоз кожи ногтевого ложа и, как правило, деформация и изменение цвета ногтя. При псориазе, экземе и красном плоском лишае поражения ногтей сопровождаются симптомами основного заболевания: разнообразными высыпаниями на коже, шелушением, папулезными и везикулярными образованиями, появлением бляшек. При этом патологический процесс обычно захватывает область ногтевого валика, вызывая хроническую паронихию, которая в последующем провоцирует развитие пахионихии. Утолщение ногтя происходит на пальцах рук или ног, пораженных основным заболеванием, на здоровых участках пахионихия не выявляется.
В некоторых случаях пахионихия провоцируется длительным воздействием на ногти различных химических соединений, например, щелочей. Они приводят к разрыхлению структуры ногтевой пластинки, в результате чего происходит ее утолщение. Агрессивные соединения могут действовать на околоногтевой валик, вызывая его воспаление, что в конечном итоге тоже провоцирует нарушение роста ногтя. При этом пахионихия может выступать как профессиональное заболевание и поражать несколько или все ногти на руках. Заболевание такого типа на пальцах ног наблюдается крайне редко. Пахионихия пожилых людей развивается очень медленно на протяжении многих лет, сопровождается пожелтением ногтя и потерей его прозрачности. Имеются указания, что курение и другие вредные привычки могут ускорять развитие такого нарушения. Аналогичными проявлениями характеризуется пахионихия, обусловленная сахарным диабетом или микроциркуляторными расстройствами.
Наиболее яркая симптоматика обнаруживается при врожденных формах пахионихии или болезни Ядассона-Левандовского. Поскольку это генетически неоднородное состояние, выделяют несколько клинических форм заболевания. Истинный синдром Ядассона-Левандовского характеризуется выраженной пахионихией на пальцах рук и ног, болезненностью в области стоп, гиперкератозом на ладонях и подошвах. Некоторые разновидности патологии также проявляются изъязвлением роговицы и катарактой. Другая форма врожденной пахионихии (тип Джексона-Лоулера) нередко приводит к раннему, иногда даже внутриутробному развитию зубов, умственной отсталости и очаговой алопеции. Утолщение ногтей при всех формах заболевания возникает в раннем детстве и очень тяжело протекает, толщина ногтевой пластинки достигает сантиметра и более. Сильная деформация со временем приводит к потере ногтевых пластинок, как на верхних, так и на нижних конечностях.
Диагностика пахионихии
Определить наличие пахионихии для дерматолога не составляет особого труда, при осмотре сразу выявляется значительное утолщение одного или нескольких ногтей, деформация пластинки, изменение структуры и цвета данного производного кожи. Для успешного лечения необходимо выяснить причину развития патологии, для чего производится полный дерматологический осмотр пациента, расспрос и изучение анамнеза (в том числе наследственного для исключения наследственных форм заболевания). Иногда прибегают к методам генетической диагностики. Столь широкий спектр различных диагностических приемов обусловлен значительной полиэтиологичностью пахионихии.
При дерматологическом осмотре могут определяться признаки иных заболеваний: хронической или кандидамикотической паронихии, экземы, псориаза, красного плоского лишая и пр. Если они затрагивают кожу на дистальных фалангах пальцев, это практически всегда рано или поздно приводит к паронихии. В отдельных случаях могут наблюдаться изменения ногтей без признаков других дерматологических заболеваний - в основном это бывает при сахарном диабете, микроциркуляторных расстройствах и возрастной пахионихии. Также могут выявляться признаки обмерных или эндокринных расстройств: ожирение, стрии на поверхности живота, шеи и бедер, нетипичное расположение жировых отложений.
Если пахионихия носит врожденный характер, при осмотре больного определяются другие проявления этого генетического заболевания. Наиболее часто наблюдаются гиперкератозы подошвы с развитием болезненности, на ладонях могут выявляться признаки гипергидроза. При более тяжелых формах врожденной пахионихии у больных может обнаруживаться поражение других органов и систем: умственная отсталость, нарушение формирования зубов, нарушения зрения. Пахионихия генетической этиологии выявляется уже в раннем детстве, со временем она активно прогрессирует, толщина ногтей на руках и ногах увеличивается, происходит деформация ногтевых пластинок и их дальнейшая потеря. Для подтверждения диагноза используют методы генетического определения заболевания.
Лечение пахионихии
Устранение пахионихии во многом зависит от терапии состояния, которое вызвало ее развитие. Необходимо полноценное лечение паронихии, исключение контакта с агрессивными веществами. По показаниям используют общепринятые методы терапии псориаза, экземы, лишая и других дерматологических состояний, одним из проявлений которых может выступать утолщение ногтевой пластинки. При неэффективности подобных лечебных мероприятий и при врожденной пахионихии применяют механическую обработку ногтей для коррекции их толщины и формы (различные рашпили и пилочки). Облегчить корректирующие процедуры можно путем обработки ногтевой пластинки растворами мочевины, салициловой или фруктовых кислот. Имеются указания на то, что назначение препаратов ретинола и токоферола способно значительно замедлить развитие деформации ногтей даже при генетически обусловленной пахионихии.
Прогноз и профилактика пахионихии
Прогноз пахионихии относительно выздоровления неопределенный и находится в сильной зависимости от причин данного состояния. При эффективной терапии основного заболевания утолщенный ноготь может со временем замещаться нормальной ногтевой пластинкой. Наследственная форма пахионихии имеет более неблагоприятный прогноз, обычно большинство больных рано или поздно теряют ногти, кроме того, возможны нарушения со стороны других органов и систем. Профилактика приобретенной пахионихии включает в себя своевременное лечение воспалений ногтевого валика и других дерматологических заболеваний, использование защитных средств при контакте рук или ног с химически агрессивными веществами.
Паронихия
Паронихия - дерматологическое заболевание с воспалением околоногтевого валика, обусловленным травмой, воздействием химических веществ или высокой температуры с последующим занесением инфекции. Симптомами этого состояния являются покраснение, отек и болезненность в области валика, возможно с развитием нагноения и абсцесса. При длительно протекающих хронических воспалительных процессах возможно изменение формы и структуры ногтя. Диагностика паронихия обычно не вызывает затруднений и производится на основании результатов осмотра специалистом, в некоторых случаях используются дополнительные методы исследования для уточнения причины развития патологии. Лечение паронихия осуществляется традиционными противовоспалительными, антибактериальными и другими средствами в зависимости от этиологии заболевания.
Паронихия или воспаление околоногтевого валика (околоногтевой панариций) - воспалительное поражение (обычно острое, реже встречаются хронические формы) тканей кожи, окружающих ростовую зону ногтей. Это очень распространенное заболевание, практически каждый человек как минимум раз в жизни переносил какую-либо форму такого воспаления. У лиц, которые в силу профессиональных обязанностей контактируют с промышленной или бытовой химией и некоторыми другими средствами, паронихия может рассматриваться как профессиональная патология. Нередко воспаление приобретает гнойный характер с формированием абсцесса ногтевого валика, при этом может произойти потеря ногтя или переход инфекционного процесса на глубоко расположенные ткани с развитием тендинита и даже гнойным расплавлением фаланги. Своевременное лечение паронихии имеет большое значение для предотвращения осложнений этого воспалительного заболевания.
Причины паронихии
Современные дерматологи относят паронихию к полиэтиологическим заболеваниям с множеством форм и разновидностей клинического течения. Наиболее распространенная форма этого состояния обусловлена проникновением в ткани околоногтевого валика инфекционных агентов: золотистого стафилококка, стрептококка, грибков и ряда других. Предрасполагающими факторами для инфицирования и последующего развития паронихии являются травмы, частые механические воздействия, высокие температуры и контакт с некоторыми химическими веществами. После попадания инфекционного агента в ткани он начинает размножаться, запуская иммунные механизмы противодействия, которые проявляются в виде простого или гнойного воспаления.
Так развивается воспалительный процесс практически в 90% случаев острого паронихия. При этом очаг воспаления околоногтевого валика большей частью располагается со стороны ладонной поверхности пальца, но из-за особенностей анатомического строения этой анатомической структуры и сложной лимфоциркуляции в данной области основные проявления локализуются на тыльной стороне. Поражение подлежащих тканей может стать причиной широкого распространения инфекционного процесса на глубоко расположенные ткани пальца и даже кисти.
Развитие воспаления или абсцесса способно вызвать не только инфицирование - подобные проявления иногда сопровождают другие дерматологические заболевания. В частности, выделяют паронихию, обусловленную экземой, псориазом и некоторыми формами сифилиса. Как правило, в этих случаях воспаление носит не острый, а хронический характер, ему сопутствуют выраженные изменения структуры и формы ногтя. Причины развития паронихии при экземе или псориазе досконально не изучены, как, собственно, и этиология этих состояний в целом. Еще одной формой воспаления ногтевого валика без инфицирования являются профессиональные типы паронихии, возникающие при работе на производствах, контакте с бытовой химией и другими веществами. Воспалительные проявления в подобных случаях обусловлены прямым повреждающим воздействием некоторых соединений на ткани околоногтевого валика.
Классификация и симптомы паронихии
Существует множество клинических форм паронихии. Причина их различий заключается в полиэтиологичности заболевания, отражающейся на течении патологии. Кроме того, различия в значительной степени определяют тактику лечения паронихии, принципы терапии могут значительно различаться в зависимости от этиологии воспаления ногтевого валика. Современная клиническая классификация паронихии, применяемая в дерматологии, включает в себя следующие разновидности патологии:
- Простая паронихия - может выступать как самостоятельное заболевание или быть первым проявлением других форм данного состояния. Причиной этого типа воспаления становится инфицирование, воздействие температурных или физических факторов. Простая паронихия характеризуется покраснением, отеком и умеренной болезненностью в области ногтевого валика. Как правило, при отсутствии прогрессирования выраженность симптомов постепенно снижается, через 5-10 дней наступает выздоровление.
- Пиококковая или гнойная паронихия - форма заболевания, обусловленная инфицированием тканей гноеродной микрофлорой, чаще всего - стафилококками и стрептококками. Встречается достаточно часто. Симптомами данного состояния являются резкий отек и боли (нередко - пульсирующего характера). После 2-3 дней покраснения начинает формироваться абсцесс ногтевого валика, из-за скопления гноя валик приобретает желтоватый оттенок. В последующем гнойник самопроизвольно прорывается или вскрывается хирургом, проявления пиококковой паронихии ослабевают и постепенно исчезают. При отсутствии лечения возможно распространение гнойного воспаления на другие ткани пальца и кисти. В редких случаях наблюдается метастатический перенос возбудителя с развитием абсцессов во внутренних органах.
- Кандидамикотическая паронихия (болезнь кондитеров) - разновидность данной патологии, обусловленная инфицированием тканей грибками рода кандида. Практически всегда развивается при наличии совокупности предрасполагающих факторов: частого контакта с возбудителем, механического раздражения ногтевых фаланг, пониженного уровня иммунитета. Характеризуется умеренным воспалением, иногда наблюдается незначительное нагноение. Течение заболевания длительное. Типичным проявлением кандидамикотической паронихии является исчезновение эпонихия - тонкого слоя кожи над ногтевым валиком. Со временем грибок может поражать и собственно ноготь, это проявляется утолщением, расслоением, изменением цвета и формы ногтевой пластинки.
- Язвенная паронихия - особенностью этого типа заболевания является развитие изъязвлений на ногтевом валике. В качестве этиологического фактора могут выступать как патогенные бактерии, так и различные химические воздействия (контакт с едкими соединениями, компонентами бытовой химии). Язвы довольно болезненны и часто становятся входными воротами для вторичной инфекции, которая приводит к развитию гнойной паронихии.
- Роговая паронихия - редкий тип заболевания, характеризующийся развитием гиперкератоза папулезных элементов на поверхности ногтевого валика. Чаще всего свидетельствует о сифилитическом поражении тканей.
- Паронихия при экземе или псориазе - возникает достаточно редко, имеет свои характерные особенности. При развитии экземы ногтевой валик умеренно воспален, на его поверхности могут появляться везикулярные элементы, после их разрушения образуются корочки, наблюдается шелушение кожи. Паронихия, обусловленная псориазом, охватывает всю ногтевую фалангу пальца, сопровождается шелушением. Ногтевой валик воспален, из-под его поверхности иногда выделяется серозная или серозно-гнойная жидкость.
Диагностика паронихии
Определить наличие воспаления ногтевого валика достаточно легко при осмотре пальцев больного. Практически всегда обнаруживаются отек и покраснение, при пальпации выявляется болезненность. Пиококковая форма заболевания характеризуется резко отекшим валиком, который может приобретать желтый оттенок из-за скопления гноя. Более точно установить форму паронихии помогают дополнительные методы диагностики. Для постановки диагноза производят сбор анамнеза, назначают микробиологические исследования, в некоторых случаях используют общий дерматологический осмотр (для выявления экземы или псориаза) и серологические анализы (для определения сифилиса).
При расспросе и выяснении анамнеза больного паронихией можно обнаружить профессиональные формы этого заболевания - патология часто поражает пекарей, сотрудников прачечных и работников химических предприятий. Выявление в анамнезе пациента сопутствующих патологий (экземы, псориаза, сифилиса) указывает на их роль в развитии паронихии, особенно при характерной клинической картине соответствующего заболевания. При наличии гнойных или серозных выделений производят микробиологическое исследование (микроскопию, посев на селективные питательные среды) для более точной идентификации возбудителя.
Лечение и прогноз паронихии
Лечение паронихии во многом определяется причинами, спровоцировавшими это заболевание. При патологии, обусловленной инфицированием ногтевого валика, применяют местные антисептические средства и ихтиоловую мазь. При гнойном характере воспаления и развитии абсцесса осуществляют хирургическое вскрытие и дренирование, назначают антибиотикотерапию. При признаках кандидамикотической паронихии используют местные формы противогрибковых препаратов (например, клотримазол). Если воспаление ногтевого валика вызвано воздействием какого-то химического соединения, больному рекомендуют ограничить контакт с агрессивным веществом или носить защитные перчатки. При паронихии вследствие экземы, псориаза или сифилиса помимо общей терапии основного заболевания применяют кортикостероидные мази и ультрафиолетовое облучение пораженных участков.
В подавляющем большинстве случаев прогноз паронихии благоприятный - при правильно проведенных терапевтических мероприятиях заболевание полностью излечивается и не угрожает жизни и здоровью больного. При хронических формах, обусловленных профессиональными факторами или другими патологиями, возможны эстетические проблемы из-за изменения формы и структуры или даже потери ногтей. Для профилактики этого состояния необходимо придерживаться правил личной гигиены, использовать антисептики при травмах кожи пальцев, применять перчатки и другие средства защиты при работе с агрессивными соединениями.
Панариций
Панариций - это острый гнойный воспалительный процесс, локализующийся в тканях пальцев рук (реже - пальцев ног) и возникающий на ладонной поверхности пальцев. Проявляется болью, отеком, покраснением, повышением температуры тела, симптомами общей интоксикации. Диагностируется на основании жалоб и результатов объективного осмотра. При подозрении на костную и суставную формы болезни необходима рентгенография. На начальных стадиях возможно консервативное лечение. При формировании гнойника требуется вскрытие, дренирование, в тяжелых случаях показана ампутация.
МКБ-10
Панариций - острое нагноение пальцев рук (реже - пальцев ног). Является одной из наиболее распространенных патологий в гнойной хирургии. Развивается в результате жизнедеятельности гноеродных микроорганизмов (чаще всего - золотистого стафилококка), проникающих в ткани через мелкие повреждения кожи. При панариции отмечаются отек, покраснение и боли в области пальца. При тяжелых формах наблюдается озноб и повышение температуры. Боли могут быть резкими, пульсирующими, лишающими сна. На ранних стадиях возможно консервативное лечение, на поздних - необходима операция.
Причины панариция
Непосредственной причиной возникновения патологии чаще всего становится золотистый стафилококк, проникающий в ткани через ранки, ссадины, уколы, трещины, занозы или заусенцы, которые порой остаются незамеченными или выглядят настолько незначительными, что больной попросту не обращает на них внимания. Реже панариций вызывается грамотрицательной и грамоложительной палочкой, стрептококком, кишечной палочкой, протеем, а также анаэробной неклостридиальной микрофлорой и возбудителями гнилостной инфекции.
К числу внешних факторов, способствующих развитию панариция, относится систематическое охлаждение, увлажнение, вибрация, мацерация, загрязнение или воздействие раздражающих веществ. Внутренними факторами, увеличивающими вероятность возникновения панариция, являются эндокринные заболевания, гиповитаминозы, нарушения обмена веществ и снижение иммунитета.
Панариций чаще наблюдается у детей, а также лиц молодого и среднего возраста - от 20 до 50 лет. По статистике, три четверти пациентов заболевают после микротравмы, полученной на производстве. Самой распространенной локализацией являются I, II и III пальцы правой кисти. Развитию панариция способствуют как внешние (охлаждение, вибрация, воздействие химических веществ), так и внутренние (ослабление иммунитета) факторы.
Патанатомия
На ладонной поверхности пальцев расположено множество важных анатомических образований: сухожилия и сухожильные влагалища, нервы, сосуды, капсулы суставов и т. д. Подкожная клетчатка в этой области имеет особое строение. От кожи к ладонному апоневрозу идут многочисленные эластичные и прочные волокна. Кроме того, в толще клетчатки располагаются продольные пучки соединительной ткани. В результате клетчатка оказывается разделенной на мелкие ячейки, напоминающие пчелиные соты.
Такое строение, с одной стороны, препятствует распространению воспаления «вдоль», с другой - создает благоприятные условия для проникновения гнойного процесса вглубь тканей. Именно поэтому при панариции возможно быстрое прогрессирование с вовлечением сухожилий, костей и суставов или даже всех тканей пальца.
Классификация
С учетом месторасположения и характера пораженных тканей выделяют следующие виды панариция:
- Кожный панариций. Самая легкая форма. Гнойник формируется в толще кожи.
- Околоногтевой панариций (паронихия). Воспаление локализуется в области околоногтевого валика.
- Подногтевой панариций. Развивается под ногтевой пластинкой.
- Подкожный панариций. Возникает в подкожной клетчатке ладонной поверхности пальцев.
- Костный панариций. Отличительной особенностью является вовлечение в гнойный процесс кости.
- Суставной панариций. Развивается в межфаланговых или пястно-фаланговых суставах.
- Костно-суставной панариций. Обычно возникает при прогрессировании суставного панариция, когда воспаление переходит на суставные концы костей фаланг.
- Сухожильный панариций. Локализуется в области сухожилия.
Симптомы панариция
Симптомы могут различаться в зависимости от формы заболевания. Тем не менее, при любых формах наблюдается ряд общих проявлений. На начальных стадиях панариция отмечается покраснение, незначительный отек и слабые или умеренные болевые ощущения, возможно - жжение. Затем отек увеличивается, боли усиливаются, становятся интенсивными, распирающими, дергающими, лишающими сна.
В области воспаления формируется гнойный очаг, который хорошо виден при поверхностных формах панариция. Формирование гнойника может сопровождаться слабостью, утомляемостью, головной болью и повышением температуры тела. Симптомы интоксикации ярче выражены при глубоких, тяжелых формах панариция (костном, суставном, сухожильном). Кроме того, у каждой формы панариция существуют свои характерные симптомы.
Кожный панариций
Обычно возникает в области ногтевой фаланги. Кожа краснеет, затем в центре покраснения отслаивается ограниченный участок эпидермиса. Образуется пузырь, наполненный мутной, кровянистой или серовато-желтой жидкостью, просвечивающей через кожу. Вначале боли нерезкие, затем они постепенно усиливаются, становятся пульсирующими. Эта форма панариция часто сопровождается стволовым лимфангитом, при котором на предплечье и кисти образуются красные полосы по ходу воспаленных лимфатических узлов. При неосложненном панариции общее состояние не страдает, при лимфангите возможно повышение температуры, слабость, разбитость.
Околоногтевой панариций
Паронихия, как правило, развивается после неудачного маникюра или является осложнением заусенцев и трещин околоногтевого валика у людей физического труда. Вначале отмечается локальный отек и покраснение, затем процесс быстро распространяется, охватывая весь ногтевой валик. Достаточно быстро формируется гнойник, просвечивающий через тонкую кожу этой области. В области воспаления возникают сильные боли, нарушающие сон, однако общее состояние почти не страдает. Лимфангит при данной форме панариция наблюдается редко.
Возможно самопроизвольное вскрытие гнойника, однако его неполное опорожнение может стать причиной перехода острой формы панариция в хроническую. При прогрессировании процесса гной может прорваться под основание ногтя, распространиться в подкожную клетчатку ладонной области, на кость и даже дистальный межфаланговый сустав.
Подногтевой панариций
Обычно является осложнением паронихии, однако, может развиваться и первично - в результате занозы, колотой ранки в области свободного края ногтя либо при нагноении подногтевой гематомы. Поскольку формирующийся гнойник в этой области «придавлен» жесткой и плотной ногтевой пластиной, для подногтевого панариция характерны чрезвычайно интенсивные боли, общее недомогание и значительное повышение температуры. Ногтевая фаланга отечна, под ногтем просвечивает гной.
Подкожный панариций
Самый распространенный вид панарициев. Обычно развивается при инфицировании небольших, но глубоких колотых ранок (например, при уколе шипом растения, шилом, рыбьей костью и т. д.). Вначале появляется небольшое покраснение и локальная боль. В течение нескольких часов боль усиливается, становится пульсирующей. Палец отекает. Общее состояние пациента может как оставаться удовлетворительным, так и значительно ухудшаться. При гнойниках, находящихся под большим давлением, отмечаются ознобы и повышение температуры до 38 градусов и выше. При отсутствии лечения, недостаточном или позднем лечении возможно распространение гнойного процесса на глубокие анатомические образования (кости, суставы, сухожилия).
Костный панариций
Может развиться при инфицированном открытом переломе или стать следствием подкожного панариция при распространении инфекции с мягких тканей на кость. Характерно преобладание процессов расплавления кости (остеомиелит) над ее восстановлением. Возможно как частичное, так и полное разрушение фаланги. На ранних стадиях симптомы напоминают подкожный панариций, однако, выражены гораздо более ярко. Пациент страдает от чрезвычайно интенсивных пульсирующих болей, не может спать.
Пораженная фаланга увеличивается в объеме, из-за чего палец приобретает колбообразный вид. Кожа гладкая, блестящая, красная с цианотичным оттенком. Палец слегка согнут, движения ограничены из-за боли. В отличие от подкожного панариция при костной форме невозможно определить участок максимальной болезненности, поскольку боль носит разлитой характер. Отмечается озноб и лихорадка.
Суставной панариций
Может развиться в результате непосредственного инфицирования (при проникающих ранах или открытых внутрисуставных переломах) или распространения гнойного процесса (при сухожильном, подкожном и костном панариции). Вначале возникает небольшой отек и боль в суставе при движениях.
Затем боль усиливается, движения становятся невозможными. Отек увеличивается и становится особенно выраженным на тыльной поверхности пальца. При пальпации определяется напряжение капсулы сустава. В последующем на тыле пальца образуется свищ. Первичные панариции могут заканчиваться выздоровлением, при вторичных панарициях (обусловленных распространением нагноения с соседних тканей) исходом обычно становится ампутация или анкилоз.
Сухожильный панариций
Гнойный тендовагинит, как и другие виды панариция, может развиться как при прямом проникновении инфекции, так и при ее распространении из других отделов пальца. Палец равномерно отечен, слегка согнут, отмечаются интенсивные боли, резко усиливающиеся при попытке пассивных движений. При давлении по ходу сухожилия определяется резкая болезненность. Покраснение может быть не выражено. Отмечается значительное повышение температуры, слабость, отсутствие аппетита. Возможны спутанность сознания и бред.
Сухожильный панариций - самое тяжелое и опасное гнойное воспаление пальца. Это обусловлено тем, что гной быстро распространяется по сухожильным влагалищам, переходя на мышцы, кости, мягкие ткани ладони и даже предплечья. При отсутствии лечения сухожилие полностью расплавляется, и палец теряет свою функцию.
Диагностика
Диагноз выставляется на основании жалоб пациента и клинических симптомов болезни. Для определения формы панариция и уточнения локализации гнойника проводится пальпация пуговчатым зондом. Для исключения костного и суставного панариция выполняют рентгенографию. При этом следует учитывать, что, в отличие от костного панариция, при суставной форме заболевания изменения выявляются не сразу и могут быть слабо выраженными. Поэтому для уточнения диагноза следует назначать сравнительные рентгенограммы одноименного здорового пальца на другой руке.
Лечение панариция
Лечение осуществляют гнойные хирурги. При поверхностных формах пациент может находиться на амбулаторном режиме, при глубоких необходима госпитализация. На ранних стадиях пациентам с поверхностным панарицием может быть назначена консервативная терапия: дарсонваль, УВЧ, тепловые процедуры. На поздних стадиях поверхностного панариция, а также на всех стадиях костной и сухожильной формы заболевания показана операция. Вскрытие панариция дополняют дренированием так, чтобы обеспечить максимально эффективный отток из разделенной на ячейки клетчатки.
Хирургическая тактика при костном или суставном панариции определяется степенью сохранности пораженных тканей. При частичном разрушении выполняют резекцию поврежденных участков. При тотальной деструкции (возможна при костном и костно-суставном панариции) показана ампутация. Параллельно проводится лекарственная терапия, направленная на борьбу с воспалением (антибиотики), уменьшение болей и устранение явлений общей интоксикации.
Панариций - воспалительный процесс с нагноением, развивающийся на пальцах.
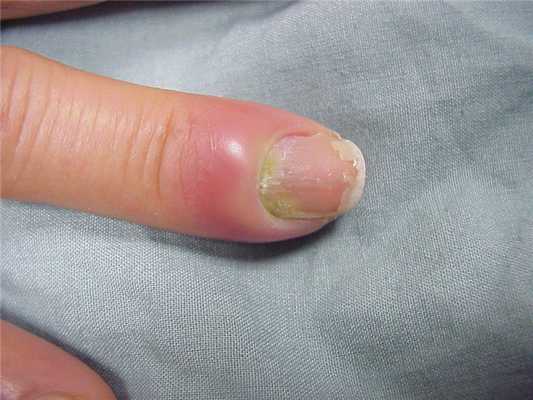
Паронихия пальца является одной из наиболее частых форм панариция.
Заболевание относится к поверхностным воспалительным процессам.
Чаще всего развивается паронихия на руках.
Паронихий пальца ноги тоже встречается, но значительно реже.
Причины паронихия
Причиной паронихия пальца на руке или ноге чаще всего является его повреждение с занесением инфекции.
- Переохлаждение.
- Воздействие химических соединений.
- Неправильно сделанный маникюр.
- Грибковая паронихия развивается вследствие экзогенного инфицирования.

Самые частые возбудители:
- стафилококк;
- стрептококк;
- кандида;
- протей;
- кишечная палочка.
У женщин заболевание встречается в 5 раз чаще, чем у мужчин.
Среди мужчин риск самый высокий у рабочих, которые часто контактируют с горюче-смазочными материалами и занимаются физическим трудом.
Гораздо чаще поражаются воспалительным процессом верхние конечности, чем нижние.
На руках чаще воспаляются ногтевые валики функционально активных 1, 2 и 3 пальцев.
4 и 5 пальцы (мизинец и безымянный) поражаются очень редко.
Иногда развивается паронихия на ноге.
Большой палец - самая частая локализация воспалительного процесса.
Обычно нагноение происходит вследствие травматизации ногтевого валика.
Иногда оно становится следствием плохой циркуляции крови, например, при сахарном диабете или хроническом переохлаждении.
Симптомы паронихия
Паронихии кистей или стоп характеризуются гнойным поражением ногтевого валика.
Заболевание протекает в две фазы.
Острый паронихий начинается с болевого синдрома, покраснения и отечности кожи в области поражения.
Это фаза воспалительной инфильтрации.
По-другому её называют сухой паронихий.
Через несколько дней наблюдается либо рассасывание инфильтрата, либо переход заболевания в стадию гнойного расплавления.
Ногтевой валик приподнимается.
Под ним наблюдается гной.
Болевые ощущения в этой фазе усиливаются.
Часто боль носит пульсирующий характер.
Она может быть настолько интенсивной, что лишает человека сна.
Формы паронихия
Есть разные виды данного заболевания.
По этиологическому фактору это может быть кандидозная паронихия или бактериальная.
По распространенности очага воспаления - поверхностная или глубокая.
По локализации - паронихия стопы или кисти.
По одной из клинических классификаций выделяются:
- I. грибковая паронихия (болезнь кондитеров) - слабо выраженное воспаление с хроническим течением;
- II. пиококковая паронихия - проявляется резкой болью и сильным нагноением;
- III. язвенная паронихия - характеризуется образованием изъязвления кожи ногтевого валика.
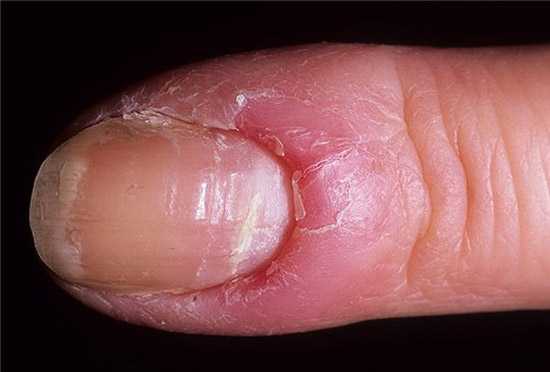
Грибковая паронихия
При грибковой паронихии:
- Слабо выражен болевой синдром.
- Гной выделяется в небольшом количестве.
- Эпонихий (кожа возле основания ногтя) постепенно исчезает.
Кандида может вызывать хронический паронихий.
Он характеризуется рецидивирующим течением.
Риск повторных воспалительных процессов увеличивается в случае иммунодефицитных состояний или заболеваний, связанных с нарушением микроциркуляции.
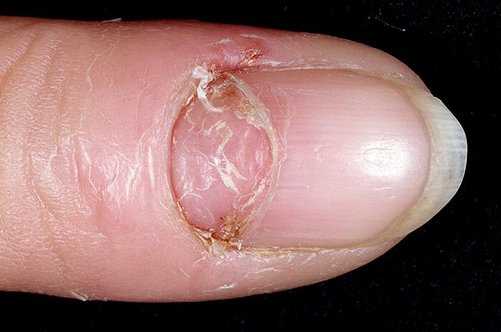
Диагностика заболевания не составляет труда.
Она проводится по одним только клиническим симптомам.
Выяснение вида микроорганизма, спровоцировавшего патологический процесс, обычно не имеет смысла.
Лечение одинаковое, вне зависимости от того, кто вызывал воспаление: кишечная палочка или золотистый стафилококк.
В общем анализе крови врач наблюдает признаки воспаления:
- сдвиг влево лейкоцитарной формулы;
- увеличение количества лейкоцитов;
- повышение СОЭ.
Для оценки выраженности и распространенности патологического процесса может использоваться рентген.
Гнойная паронихия
При пиогенной паронихии наблюдается:
- сильный локальный отек;
- выраженный болевой синдром;
- большое количество гноя в гнойно-некротической фазе;
- повышение температуры тела.
Температура тела зависит от стадии воспаления.
На стадии инфильтрации она обычно не превышает 37,5 градусов.
Во время гнойно-некротического воспаления может достигать 39 градусов и выше.
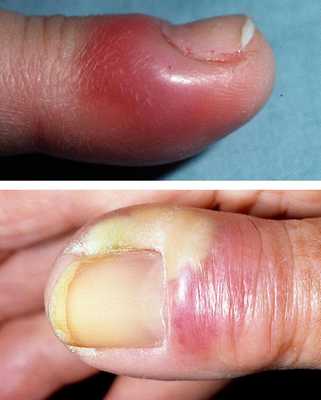
Консервативное лечение паронихия
Если врачом диагностирована паронихия, лечение в домашних условиях предполагает использование таких методов:
- горячие ванночки;
- спиртовые компрессы;
- антибактериальные мази.
При своевременном проведении терапевтических мероприятий наблюдается обычно один из двух исходов:
- I. Воспаление ликвидируется.
- II. Фаза инфильтрации переходит в фазу гнойного расплавления.
В случае перехода заболевания во вторую фазу требуется вскрытие паронихия.
Оно проводится в амбулаторных условиях.
Врач подрезает и отслаивает кожу у ногтевой пластины, а затем удаляет гной.
Глубокая паронихия: как лечить?
Если результата лечения нет, паронихия на ноге или руке становится глубокой.
В таком случае для лечения требуется хирургическое вмешательство.
Операция проводится под проводниковой анестезией.
Ногтевой валик рассекается.
Некротизированные (отмершие) ткани удаляются.
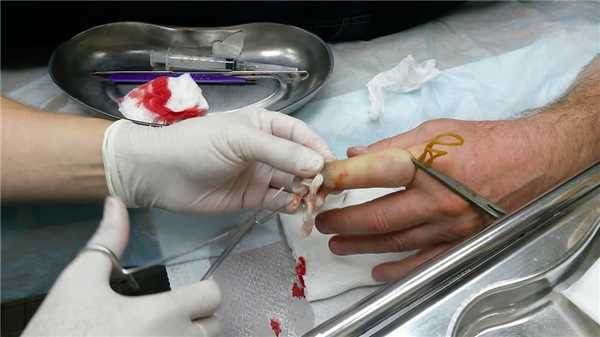
Затем накладывается повязка.
Используются мази для профилактики рецидива и быстрого заживления паронихия: левомеколь, цинковая мазь и другие, по усмотрению врача.

Обычно заживление после хирургического лечения паронихия ногтей проходит в течение 1 недели.
В послеоперационном периоде повязка не меняется.
Палец должен оставаться обездвиженным.
Лечение паронихия антибиотиками может проводиться на всех стадиях патологического процесса.
Врач может назначить антибактериальные препараты в разных формах при лечении паронихия:
- мазь для наружного нанесения;
- внутрь в виде таблеток или капсул;
- в инъекциях (внутримышечных или внутривенных).
Даже на начальной стадии заболевания врач иногда применяет антибиотики, если есть факторы риска распространения воспалительного процесса (например, сахарный диабет).
Антибиотики при паронихии применяются с целью:
- остановки развития заболевания на стадии инфильтрации;
- при переходе в стадию некротически-гнойного воспаления - для профилактики глубокого поражения тканей;
- после операции - для предотвращения рецидива.
Самостоятельное применение антибиотиков крайне нежелательно.
Эти препараты небезопасны.
Несоблюдение правильного курса и дозировок сделает лечение безрезультатным и спровоцирует формирование у бактерий лекарственной устойчивости.
При гнойном паронихии обычно применяются препараты широкого спектра действия.
При кандидозной форме заболевания используются противогрибковые мази.
Если ногтевой валик - не единственная локализация кандидомикоза в организме, могут быть использованы антимикотики для приема внутрь.
Последствия паронихия
Если у больного развился паронихий пальца, лечение должно быть своевременным и адекватным.
Около 90% всех случаев панариция - это поверхностные формы заболевания.
Но они могут переходить в глубокие.
Они гораздо тяжелее поддаются лечению и могут стать причиной потери пальца.
В группе риска - больные сахарным диабетом.
В случае развития паронихия обращайтесь в нашу клинику.
Чем раньше мы начнем терапию, тем больше шансов вылечить болезнь без операции.
При подозрении на паронихий обращайтесь к автору этой статьи - дерматологу, микологу в Москве с 15 летним опытом работы.
Лечение ХРОНИЧЕСКОЙ ПАРОНИХИИ - Рекомендации Британской ассоциации дерматологов (перевод и адаптация проф. Святенко)
Эта статья была написана, чтобы помочь Вам больше узнать о хронической паронихии. Она расскажет Вам, что это такое, что ее вызывает, что можно сделать по этому поводу, и где Вы можете узнать больше об этом.
Что такое хроническая паронихия?
Паронихия - распространенная инфекция околоногтевого валика на руках или на ногах. Существует два типа: «острая паронихия» развивается быстро и длится в течение короткого периода времени; и «хроническая паронихия» развивается медленно, длится несколько недель и часто рецидивирует. Хронической паронихией не заражаются от кого-то другого.
Что вызывает хроническую паронихию?
Острая паронихия часто вызвана бактериями золотистого стафилококка, хотя может быть вызвана микробами, такими как кандиды (дрожжи) или вирус герпеса (герпес).
Острая паронихия обычно начинается после незначительной травмы ногтей, например, от обкусывания ногтей, заусеницы или маникюра. Уязвленный участок красный, теплый, ранимый и опухший. Через некоторое время может быть замечен гной, который может образоваться вокруг ногтевой пластины и приподнять ноготь.
Хроническая паронихия вызвана совокупностью дрожжей (кандиды, простого герпеса и бактерий золотистого стафилококка). Зачастую это встречается у людей, постоянно контактирующих с водой, моющими средствами или химическими веществами, имеющими плохое кровообращение (холодные руки и ноги) или диабет.
Женщины подвергаются хронической паронихии чаще, чем мужчины.
Является ли хроническая паронихия наследственной?
Каковы симптомы хронической паронихии?
- кожа может быть покрасневшей и блестящей вокруг ногтя;
- ранимая кожа вокруг ногтя;
- опухание в основании или боках одного или нескольких ногтей;
- белые, желтые или даже зеленоватые наполненные гноем волдыри;
- изменения формы, цвета или появление текстуры гвоздя (ребристость)*
*Эти симптомы могут оставаться в течение многих месяцев после того, как паронихия очистилась, когда ноготь медленно вырастает.
Как диагностируется хроническая паронихия?
Покрасневшие опухшие основания ногтей при хронической паронихии придают им характерный вид, и Ваш врач сможет установить диагноз без лабораторных исследований. Ее не следует путать с другой грибковой инфекцией, которая вызывает беловатое утолщение основания и ногтя, утолщение ногтей и обесцвечивание. Другие состояния, такие как псориаз и красный плоский лишай, могут также влиять на ногти и вызывать ребристость и обесцвечивание.
Ваш врач может проверить мочу на сахар, чтобы убедиться, что Вы не страдаете диабетом, а также взять мазок из пораженного ногтя, чтобы провести исследование в лаборатории, в котором чаще всего будет расти совокупность бактерий и дрожжей, а не один их вид.
Острая и хроническая паронихия в значительной степени отличаются друг от друга скоростью начала и продолжительности инфекции.
Можно ли вылечить хроническую паронихию?
Да, но помните, что она как начинается медленно, также медленно и очищается.
Как можно лечить хронические паронихии?
- Обычно антибактериальный и / или противогрибковый крем или лосьон улучшают состояние в течение нескольких недель. Кроме того, для ускорения улучшения можно назначить стероидный крем.
- Если кремы или лосьоны не помогут, могут потребоваться антибиотики или противогрибковые таблетки.
- Хирургическое вмешательство обычно не требуется, но иногда врач может сделать небольшой надрез и дренировать участок, чтобы помочь очистить область поражения, если лечение не удастся.
- Избегайте частого увлажнения рук, маникюра и раздражающих веществ.
- Основные состояния, такие как диабет и плохое кровообращение, также должны лечиться, чтобы помочь в улучшении паронихии.
Самостоятельный уход
- Вы должны содержать свои руки теплыми и сухими; вы не поправитесь, пока не станете следить за этим.
- Надевайте перчатки для любых задач с использованием воды, раздражителей и химикатов, в том числе при мытье шампунем и купании.
- Избегайте привычки грызть ногти, обрезайте основание ногтей и отодвигайте кутикулы.
- Не используйте лак для ногтей до излечения.
- Иногда может быть необходимым сменить профессию.
- Не наращивайте искусственные ногти до тех пор, пока состояние не будет излечено.
Эта статья была переведена из рекомендаций Британской ассоциации дерматологов «Обзорная информация для пациента» , адаптирована на русский язык профессором Святенко Т.В., г. Днепр, Украина.
Будьте здоровы и привлекательны!
Обращайтесь только к профессионалам.
Используйте при изучении информации о вашей проблеме только данные доказательной медицины, такие, как приведены в этой статье.
Читайте также:
