Доброкачественная семейная гематурия - клиника, диагностика
Добавил пользователь Владимир З. Обновлено: 28.01.2026
В большинстве случаев гематурия проходит сама, но у 15-20% пациентов это - симптом серьезного заболевания, которое может привести к очень тяжелым последствиям. Поэтому ребенка с гематурией необходимо тщательно обследовать, чтобы найти ее причину.
Что может быть причиной крови в моче?
камни в мочевыводящей системе;
травма почек и мочевыводящих путей;
врожденные аномалии (поликистоз почек, сосудистые мальформации);
инфекции мочевыводящей системы;
нарушение обмена веществ;
системные и аутоиммунные болезни (постинфекционный гломерулонефрит, IgA нефропатия, наследственные нефриты, системная красная волчанка, доброкачественная семейная гематурия);
нарушение свертывания крови;
повышенная физическая нагрузка (гематурия периодически возникает у многих спортсменов, особенно у бегунов-стайеров).
С чем можно спутать гематурию?
Мочу могут окрашивать некоторые лекарства (противомалярийные, противопротозойные, слабительные препараты и др.), пищевые красители, продукты (свекла, ежевика, ревень).
Аномальные метаболиты или пигменты (гомогентизиновая кислота, меланин, метгемоглобин, порфирин, ураты) тоже могут окрашивать мочу в красный и коричневый цвет.
Всегда ли кровь в моче - повод для беспокойства?
Гематурия - это симптом, который нельзя игнорировать или пытаться лечить самостоятельно. Если вы увидели кровь в моче, только детский нефролог может сказать, в чем причина гематурии в вашем случае, и стоит ли беспокоиться по этому поводу.
Наследственный нефрит ( Семейный гломерулонефрит )
Наследственный нефрит — это генетически обусловленная неиммунная гломерулопатия, часто приводящая к возникновению почечной недостаточности. Проявляется астеническим, интоксикационным синдромами, задержкой физического развития у детей, макрогематурией, полиурией, никтурией, отеками, артериальной гипертензией. Диагностируется с помощью общего анализа мочи, пункционной биопсии, электронной микроскопии. Рекомендована симптоматическая терапия ингибиторами АПФ, блокаторами рецепторов ангиотензина, иммуномодуляторами, анаболиками, ингибиторами кальциневрина. При терминальной ХПН показаны заместительная терапия, трансплантация почки.
МКБ-10

Общие сведения
Распространенность наследственного нефрита, по данным зарубежных специалистов в сфере нефрологии, составляет 0,01-0,02%. В России заболевание выявляется у 0,017% детей. Первые наблюдения за пациентами с семейными формами гломерулопатий, приводящими к уремии, проводились в 1902-1923 годах.
В 1927 году британский ученый Артур Альпорт выявил вариант наследственного сочетания уремии и тугоухости, который впоследствии был назван его именем - синдром Альпорта. Генетическая основа наследуемых вариантов нефрита была установлена в 1985 году. Более чем в 80% случаев заболевание дебютирует в возрасте 3-10 лет и протекает более тяжело у пациентов мужского пола, что связано с преобладанием Х-сцепленного типа наследования.

Причины
Заболевание передается по наследству и связано с генетическим дефектом, при котором нарушается биосинтез коллагеновых волокон IV типа, входящих в состав базальных мембран нефронов и ряда других органов. За кодирование цепей коллагена, которые формируют гломерулярные мембраны, отвечает несколько генов (C0L4A5, C0L4A3, C0L4A4), расположенных в разных хромосомах.
Наследственные формы нефрита генетически гетерогенны, что сказывается на выраженности клинической симптоматики, темпах развития болезни, времени наступления декомпенсации. Чаще всего делециям, точковым мутациям, нарушениям сплайсинга подвергается ген COL4A5, кодирующий α-5 цепь коллагеновых волокон. У 80% пациентов заболевание наследуется по Х-сцепленному типу, у 15% — по аутосомно-рецессивному, у 5% — по аутосомно-доминантному.
Патогенез
Механизм развития патологических изменений при наследственном нефрите основан на нарушении нормальной структуры базальных мембран в тканях почек и некоторых других органов. При мутации гена C0L4A5, который расположен в локусе Xq21.3 на длинном плече Х-хромосомы, изменяется строение α-5 цепи коллагена 4 типа. Повреждение генов C0L4A3, C0L4A4, локализованных во 2-й хромосоме, сопровождается нарушением синтеза α-3 и α-4 цепей коллагеновых волокон.
Аномалии любой из этих цепей влияют на формировании базальных мембран гломерул, дистальных канальцев, собирательных трубочек. Из-за более плотного многослойного переплетения или неправильного пространственного распределения волокон базальные мембраны утолщаются, расслаиваются, истончаются. В почечных тельцах происходит пролиферация мезангиоцитов, накапливается мезангиальный матрикс, клубочки склерозируются, при этом локальный гломерулосклероз сменяется сегментарным, глобальным и усугубляется гиалинозом.
Одновременно атрофируются канальцы, развивается интерстициальный фиброз, кроме нормальных клеток интерстиция появляются пенистые клеточные элементы. Патоморфологические изменения клинически проявляются нарушением функций фильтрации и реабсорбции. Поскольку аналогичные волокна коллагена входят в состав специфических мембран хрусталика и кортиева органа, у пациентов, кроме урологической патологии, отмечаются наследственные формы нарушения зрения, слуха.
Классификация
При систематизации форм наследственного нефрита учитывают характер и выраженность клинических проявлений нефрологической патологии, динамику развития заболевания, время появления почечной недостаточности, наличие признаков поражения других органов. Существование различных вариантов патологии обусловлено типом и степенью экспрессии мутировавших генов. Специалисты в сфере клинической урологии и медицинской генетики выделяют следующие формы наследственной нефропатии:
- ТипI: ювенильный нефрит с поражением почек, тугоухостью и нарушениями зрения (синдром Альпорта). Проявляется при повреждении гена C0L4A5 (сцепленное с Х-хромосомой доминантное наследование). Манифестирует рано, отличается прогредиентным течением с развитием ХПН. У 50% пациентов терминальные стадии почечной недостаточности возникают до 25 лет, у 90% — до 40 лет.
- ТипII: наследственная форма нефрита без тугоухости. Передается по аутосомно-рецессивному механизму. Мутации выявляются в обоих аллелях генов COL4A3 или COL4A4. В клинической картине проявляется почечная симптоматика. Заболевание имеет прогрессирующее течение, терминальная почечная недостаточность формируется к 30 годам.
- ТипIII: доброкачественная семейная гематурия. Наследуется по аутосомно-доминантному типу и связана с мутацией одного из генов 2-й хромосомы (COL4A3 либо COL4A4). Проявляется позже, иногда во взрослом возрасте. Отличается малопрогредиентным течением с умеренно выраженной нефрологической симптоматикой и низкой вероятностью развития ХПН.
Симптомы наследственного нефрита
На раннем этапе заболевания клиническая картина характеризуется общими нарушениями: замедлением темпов роста и физического развития, интоксикационным синдромом, проявляющимся слабостью, быстрой утомляемостью, головокружениями, бледностью и сухостью кожных покровов, ухудшением аппетита, снижением мышечного тонуса, частыми головными болями, шумом в ушах, бессонницей.
При прогрессировании нефрита возникают такие симптомы, как частое мочеиспускание, увеличение объема мочи, выделяемого ночью, боль в области живота или таза, появление утренних отеков, видимой крови в моче (макрогематурия), стойкое повышение артериального давления. Кроме того, у пациента с наследственными гломерулопатиямии могут выявляться стигмы (малые аномалии эмбриогенеза) - деформация ушных раковин, эпикант, высокое небо, асимметрия грудной клетки, синдактилия (сращивание двух и более пальцев).
У 30-50% больных определяются признаки нарушения слуха — от незначительных изменений, выявляемых на аудиограмме, до полной нейросенсорной глухоты. В 15-30% случаев диагностируются аномалии строения хрусталика и нарушения зрения в виде переднего лентиконуса, миопии, гиперметропии, астигматизма, катаракты, кератоконуса, сферофакии, пигментного ретинита, амавроза, нистагма и др.
Осложнения
При длительном течении наследственного нефрита происходит постепенная гибель нефронов, вследствие чего заболевание обычно осложняется нарастающей почечной недостаточностью. При ювенильных формах нефропатии ХПН возникает к 16-20 годам и при отсутствии адекватного лечения приводит к смерти пациента до 30-летнего возраста. Генетически детерминированный нефрит, сопровождающийся нарушением метаболических процессов, может приводить к избыточному образованию и отложению солей, вследствие чего развивается мочекаменная болезнь. При повышении функциональной нагрузки на почки возможно развитие ОПН с необходимостью проведения экстренной терапии.
Диагностика
Важную роль в постановке диагноза наследственного нефрита играет тщательное генеалогическое исследование. У 80% больных удается выявить в роду семейные формы урологической патологии, наследуемое снижение слуха, зрения с более выраженной симптоматикой у мужчин. При предполагаемой связи заболевания с генетическими аномалиями рекомендованы методы исследований, которые выявляют признаки повреждения базальных мембран, функциональной недостаточности почек, морфологические изменения паренхимы, характерные для наследственных форм нефрита:
- Общий анализ мочи. Не менее чем в двух пробах мочи, собранных в разное время, определяются измененные эритроциты в количестве от 3 единиц в поле зрения и больше. Характерны протеинурия (более 0,35 г/л), лейкоцитурия, цилиндрурия, нарастающие по мере развития заболевания.
- Пункционная биопсия почек. При гистологическом изучении биоптата почек в канальцах выявляются скопления эритроцитов, интерстициальная ткань инфильтрирована, клубочки уплотнены. При иммунофлюоресцентном анализе выявляется атипичный коллаген 4 типа.
- Электронная микроскопия. На начальных этапах нефрита гломерулярные базальные мембраны утончены, на более поздних стадиях они истончаются или утолщаются, становятся слоистыми, расщепленными. Характерна пролиферация мезангиоцитов, расширение мезангия.
Методы, направленные на выявление мутировавшего гена, в настоящее время применяются редко в связи с технической сложностью и высокой стоимостью исследования. О развитии почечной недостаточности, осложняющей течение нефрита наследственного типа, свидетельствуют изменения биохимии крови (нарастание уровней креатинина, мочевой кислоты, азота мочевины, снижение уровня общего белка) и соответствующие изменения в анализе мочи (положительные почечные пробы).
Заболевание дифференцируют с паранеопластической нефропатией, туберкулезом почек, острым и хроническим гломерулонефритом, пиелонефритом, мочекаменной болезнью, подагрическим интерстициальным нефритом, поражениями гломерул при системных заболеваниях соединительной ткани. Кроме осмотра нефролога или уролога пациенту рекомендованы консультации медицинского генетика, по показаниям — оториноларинголога, офтальмолога, терапевта, эндокринолога, ревматолога, иммунолога, онколога, онкогематолога.
Лечение наследственного нефрита
Эффективной этиопатогенетической терапии заболевания не предложено. Назначение гормонов и иммуносупрессоров обычно оказывается неэффективным. Пациентам с наследственной формой нефрита рекомендована ренопротекция: низкобелковая диета, ограничение физических нагрузок, санация очагов хронической инфекции, осторожность при проведении плановой вакцинации и назначении препаратов с нефротоксическим действием. Для предотвращения раннего развития интерстициального фиброза назначается активная антипротеинурическая терапия, предотвращающая повреждение и атрофию эпителиоцитов почечных канальцев:
- Ингибиторы ангиотензин-превращающего фермента(иАПФ). Являются препаратами первой линии; вызывают дилатацию сосудов, улучшают почечный кровоток, снижают повышенное внутриклубочковое давление, уменьшают реабсорбцию натрия и воды. За счет ингибиции ангиотензина II оказывают антифиброгенный эффект и тормозят развитие тубулоинтерстициального фиброза.
- Блокаторы рецепторов ангиотензина (БРА). Применяются как средства второй линии. Связывают АТ-1-рецепторы ангиотензина II, блокируя его действие. Хотя почечные эффекты БРА в целом сходны с иАПФ, лекарственные средства этой группы влияют более мягко и точечно, не воздействуют на ангиотензин-превращающую ферментную систему, ионные каналы, другие рецепторы.
Противопротеинурическое лечение дополняют витаминными комплексами, витаминоподобными препаратами, лекарственными средствами с иммуномодулирующим и анаболическим эффектом, ингибиторами кальциневрина, гипербарической оксигенацией. Появление признаков терминальной почечной недостаточности служит показанием для проведения заместительной почечной терапии — гемодиализа, перитонеального диализа, гемофильтрации.
Единственным способом радикального улучшения состояния больного является трансплантация почек, хотя проведение такой операции имеет специфические показания и противопоказания по сравнению с другими видами нефрологической патологии. При выборе донора-родственника необходимо учитывать, что у него также может быть бессимптомная наследственная предрасположенность к нефриту, которая декомпрессируется после удаления одной из почек. Кроме того, наличие нормальной альфа-цепи коллагена, присутствующей в базальных мембранах трансплантируемого органа, может спровоцировать иммунный ответ и отторжение почки.
Прогноз и профилактика
Болезнь характеризуется прогредиентным течением, ранним нарушением работы почек. Прогноз наследственного нефрита неблагоприятный: ХПН может формироваться даже у детей, вызывая раннюю инвалидизацию пациента. Однако проведение адекватной симптоматической или заместительной терапии позволяет замедлить прогрессирование патологического процесса. Важное звено профилактики — ранняя диагностика заболевания в медико-генетических лабораториях. При подозрении на наследственный характер гломерулопатии проводят скрининг всех членов семьи, особенно тех, кто имеет в анамнезе артериальную гипертензию, заболевания органов зрения и слуха, множественные малые аномалии развития.
1. Детская нефрология. Практическое руководство/ Под редакцией Лойманна Э., Цыгина А.Н., Саркисяна А.А. - 2010.
2. Характеристика наследственного нефрита у детей/ Белькевич А.Г., Козыро И.А., Сукало А.В.// Актуальные вопросы педиатрии: сборник материалов межрегиональной научно-практической конференции с международным участием, Гродно, 19-20 апреля 2018 г.
3. Наследственные заболевания почек, протекающие с гематурией/ Игнатова М.С., Длин В.В.// Российский вестник перинатологии и педиатрии. - 2014.
4. Диагноз и прогноз наследственного нефрита у детей с учетом его клинико-морфологического полиморфизма и генетической гетерогенности: Автореферат диссертации/ Цаликова Ф.Д. - 1997.
Гематурия
Гематурия - это лабораторный симптом, характеризующийся присутствием в моче эритроцитов. Причинами могут быть воспалительные заболевания почек, мочекаменная болезнь, злокачественные новообразования. В зависимости от степени гематурии окраска мочи может изменяться на красную, бурую, «цвет мясных помоев», однако в подавляющем большинстве случаев остается неизменной. Превышением нормы считается более 3-5 эритроцитов в поле зрения при микроскопии осадка мочи либо более 1000 в 1 мл при выполнении пробы Нечипоренко. Для коррекции данного лабораторного феномена проводится лечение основного заболевания.
По характеру выделяют следующие виды гематурии:
- Физиологическую (функциональную). Гематурия может выявляться у абсолютно здоровых людей во многих случаях. У детей младшего возраста гематурия обусловлена повышенной проницаемостью незрелого почечного фильтра. У взрослых гематурия отмечается после перегревания, переохлаждения, проверки симптома Пастернацкого, интенсивных физических нагрузок или длительных пеших переходов (маршевая гематурия).
- Патологическую (органическую). Органическая гематурия связана с различными патологическими процессами - заболеваниями почек инфекционного или аутоиммунного генеза, наличием конкрементов в мочевыводящих путях, болезнями с нарушением свертывания крови и т.д.
По степени выраженности различают:
- Микрогематурию. Встречается наиболее часто. Визуально моча не изменена. Эритроциты обнаруживаются только во время микроскопического исследования.
- Макрогематурию. Появление в моче большого количества эритроцитов, которая приобретает характерную окраску. Благодаря этому гематурию можно заподозрить уже при осмотре мочи невооруженным глазом.
По происхождению гематурии подразделяют на:
- Ренальные. Наиболее распространенная форма. Кровь в моче появляется вследствие различных заболеваний почек - пиелонефрита, гломерулонефритов, опухолей почек.
- Преренальные. Наличие в моче крови обусловлено врожденными или приобретенными коагулопатиями - иммунной тромбоцитопенией, гемофилией, длительным прием антиагрегантов или антикоагулянтов.
- Постренальные. Гематурия возникает при патологии нижних отделов мочевыводящей системы - наличии конкрементов, полипоза мочевого пузыря, геморрагического цистита.
При исследовании физико-химических свойств мочи с помощью тест-полосок возможно получение ложных результатов на кровь:
- Ложноотрицательные. Отрицательный анализ мочи на кровь может быть получен при недостаточном перемешивании образца мочи, высокой концентрации аскорбиновой кислоты.
- Ложноположительные. Ложная гематурия возникает в случае присутствия в моче бактерий, содержащих фермент пероксидазу, осаждения на стенках посуды для сбора мочи дезинфектантов с гипохлоритом, при попадании в мочу антисептика бетадина. Также нередкой причиной ложной гематурии является нарушение преаналитического этапа, например, сдача анализа мочи во время менструальных кровотечений.

Причины ренальной гематурии
Гломерулонефриты
Основная причина появления крови в моче у детей. При гломерулонефритах эритроциты попадают в мочу через поврежденную воспалительным процессом стенку капилляров клубочков почек. При прохождении через гломерулярные капилляры клетки крови деформируются, что считается характерным признаком при микроскопии мочи. При хронических гломерулонефритах отмечается умеренная или незначительная гематурия.
При обострении воспаления количество эритроцитов в моче очень высокое, вплоть до макрогематурии с изменением цвета мочи. Часто наблюдается сочетание с лейкоцитурией и протеинурией. После проведения специфической терапии гематурия достаточно быстро исчезает. К патологиям клубочков относятся:
- Постстрептококковый гломерулонефрит.
- IgA-нефропатия (болезнь Берже).
- Гломерулонефриты при коллагенозах: люпус-нефрит при системной красной волчанке, склеродермическая почка при системной склеродермии.
- Гломерулонефриты при системных васкулитах:геморрагический васкулит Шенлейн-Геноха, узелковый полиартериит, гранулематоз Вегенера.
- Поражение почек при гепатите В и С.
Пиелонефрит
Гематурия отмечается приблизительно у 30% больных с острым или обострением хронического пиелонефрита. Воспалительный процесс в почечной лоханке приводит к попаданию крови в почечные канальцы. Однако количество эритроцитов незначительное либо умеренное (до 15-20). Гематурии всегда сопутствует лейкоцитурия, бактериурия, положительный тест на нитриты. После антибактериальной терапии кровь, как правило, в моче не обнаруживается.
Некротические поражения почек
Разрушение почечной ткани некротического характера сопровождается выраженной гематурией. Данное состояние может быть вызвано острым тромбозом почечных вен, эмболией почечной артерии тромботическими массами, образующихся в полостях сердца при фибрилляции предсердий или инфекционном эндокардите. Также встречается папиллярный некроз - специфическое осложнение тяжело протекающего пиелонефрита у больных сахарным диабетом.
Гематурия возникает, как правило, остро, на фоне тупой или ноющей боли в пояснице, сочетается с лейкоцитурией. После проведения тромболитической, антикоагулянтной терапии, хирургического удаления тромба или целой почки, некоторое время в моче может присутствовать незначительное количество крови.
Другие причины
- Поликистоз почек;
- Туберкулез почек;
- Опухоль почки;
- Тубулоинтерстициальные нефропатии;
- Врожденные анатомические дефекты мочевыводящей системы;
- Гемолитико-уремический синдром;
- Эссенциальная криоглобулинемия;
- Синдром Альпорта.
Причины постренальной гематурии
Мочекаменная болезнь
Наиболее распространенная причина гематурии у взрослых. Механизм возникновения гематурии при МКБ связан с травматизацией конкрементом почечной лоханки или стенки мочеточника. Кровь появляется во время приступа почечной колики, сопровождающейся выраженным болевым синдромом, тошнотой, рвотой. Степень гематурии зависит от объема повреждения.
При микроскопии часто выявляется большое количество различных кристаллов - оксалатов кальция, фосфатов, кристаллов мочекислого аммония, мочевой кислоты. Вследствие образовавшегося препятствия оттоку мочи, нередко присоединяется инфекция, о чем свидетельствует обнаружение в моче лейкоцитов и бактерий. Вне приступа кровь обычно отсутствует. Гематурия полностью прекращается после хирургического удаления конкрементов.
Заболевания нижних мочевыводящих путей
Гематурия при циститах встречается достаточно редко, чаще она отмечается при полипозах или камнях мочевого пузыря. Возможен геморрагический цистит с выраженной гематурией - при шистосомозе (паразитарная инвазия) мочевого пузыря или как неблагоприятная побочная реакция на длительное применение цитостатического лекарственного препарата циклофосфамида.
При опухоли мочевого пузыря гематурия считается постоянным симптомом, а у людей, страдающих воспалением предстательной железы или мочеиспускательного канала (простатит, уретрит), встречается чрезвычайно редко. В данном случае гематурия сопровождается лейкоцитурией, иногда бактериурией.
Причины преренальной гематурии
Присутствие в моче красных кровяных клеток может быть связано с нарушением работы свертывающей системы крови. К ним относятся врожденные или приобретенные коагулопатии (тромботическая тромбоцитопеническая пурпура, иммунная тромбоцитопения и другие геморрагические диатезы), в т.ч. на фоне применения лекарственных препаратов (антикоагулянтов, антиагрегантов).
Также кровь попадает в мочу вследствие повышенного гидростатического давления в почечных сосудах, которое возникает при сердечно-сосудистых заболеваниях - хронической сердечной недостаточности и злокачественной артериальной гипертензии. Застойная гематурия быстро стихает после улучшения насосной функции сердца и нормализации артериального давления.

При обнаружении гематурии необходимо обязательно обратиться к врачу-терапевту, нефрологу или урологу для выяснения причины ее развития. Огромное значение в дифференциальной диагностике этиологического фактора имеют физикальные и анамнестические данные. Уточняется, не предшествовала ли появлению гематурии инфекция верхних дыхательных путей, какие лекарственные препараты принимает больной, какими хроническими заболеваниями страдает.
Врач проводит осмотр кожных покровов, определяет наличие отеков, измеряет артериальное давление, температуру тела, выполняет аускультацию сердца, спрашивает о болях в пояснице, проверяет симптом Пастернацкого. Для уточнения локализации участка кровотечения проводиться 3-стаканная проба: преобладание крови в 1 порции мочи свидетельствует о поражении уретры или простаты, во 2 - о поражении мочевого пузыря, в 3 или во всех порциях- о почечной гематурии.
При ОАМ обращается внимание на наличие других изменений - лейкоцитурии, протеинурии, бактериурии. При микроскопическом исследовании осадка мочи определяется соотношение неизмененных и дисморфных эритроцитов. Наличие более 75-80% эритроцитов с измененной морфологией говорит о поражении клубочков почек. Также в пользу гломерулярной патологии указывает обнаружение эритроцитарных цилиндров, акантоцитов.
Если при проведении общего анализа мочи отмечается положительная реакция на кровь тест-полосками, а при микроскопии эритроциты не обнаруживаются, может потребоваться дифференциальный диагноз с гемоглобинурией и миоглобинурией, потому что реагентная зона тест-полосок одинаково чувствительна к эритроцитам, к свободному гемоглобину и миоглобину. Назначаются дополнительные методы исследования:
- Анализы крови. В общем анализе крови измеряется уровень гемоглобина, СОЭ, форменных элементов (тромбоцитов, лейкоцитов, эритроцитов), в биохимическом анализе крови - концентрация мочевины, креатинина, СРБ, производится расчет СКФ. В коагулограмме исследуются показатели свертывания крови.
- Иммунологические исследования. При подозрении на постстрептококковый гломерулонефрит назначается анализ на антистрептолизин-О. Для подтверждения коллагенозов требуется обнаружение аутоантител - к двуспиральной ДНК, топоизомеразе, к цитоплазме нейтрофилов.
- Микробиологические исследования. Для идентификации возбудителя при пиелонефрите, цистите или инфицировании почечных камней назначается бактериальный посев с определением чувствительности к антибиотикам.
- УЗИ. При пиелонефрите на УЗИ почек визуализируется расширение чашечно-лоханочной системы, при МКБ - наличие конкрементов. При простатите УЗИ предстательной железы показывает увеличение ее размеров, снижение ее эхогенности. Режим допплера позволяет оценить состояние почечного кровотока.
- Экскреторная урография. На основании рентгенографии после введения контрастного вещества можно выявить обструкцию МВП, что может свидетельствовать о МКБ, полипах, опухоли, аномалиях строения МВП.
- Цистоскопия. Для уточнения характера поражения мочевого пузыря (интерстициальный цистит, опухоль, полип) некоторым пациентам назначается цистоскопия.
- Гистологические исследования. С целью установления точной разновидности гломерулонефрита (мембранопролиферативный, мезангиопролиферативный и пр.) выполняется биопсия почки. Морфологическое исследование показано и в тех случаях, если подозревается злокачественное новообразование или системный васкулит.
Коррекция
Консервативная терапия
Самостоятельных методов коррекции гематурии не существует. Для устранения этого лабораторного феномена необходимо проведение терапии основного заболевания. В случае развития гематурии на фоне приема антикоагулянта, рекомендуется снижение дозировки либо полная его отмена. В качестве консервативной терапии применяются следующие лекарственные препараты:
- Антибиотики. Для лечения пиелонефрита препаратами первой линии выступают пенициллины, цефалоспорины. При цистите назначается фосфомицина трометамол. При простатите эффективны фторхинолоны, макролиды.
- Глюкокортикостероиды. Препараты гормонов коры надпочечников (преднизолон) способны подавлять выраженность воспаления в гломерулярном аппарате и аутоиммунное разрушение тромбоцитов при геморрагических диатезах.
- Цитостатики. К цитостатическим средствам (азатиоприн, циклоспорин) прибегают при тяжелом течении гломерулонефритов, особенно при васкулитах и коллагенозах. Также комбинации из химиотерапевтичеких ЛС назначаются при опухолях почки, мочевого пузыря.
- Альфа-адреноблокаторы (тамсулозин). Данная группа препаратов оказывает расслабляющий эффект на стенки мочеточников и сфинктеры мочевого пузыря, что способствует самостоятельному отхождению конкрементов небольшого размера.
- Щелочные растворы. Для растворения камней мочевой кислоты используются цитрат калия или бикарбонат натрия.
- Кардиологические препараты. Пациентам с хронической сердечной недостаточностью и артериальной гипертензией назначаются бета-адреноблокаторы, ингибиторы АПФ, калийсберегающие диуретики.
Хирургическое лечение
Больным с МКБ выполняется ударно-волновая литотрипсия или лапароскопическое удаление камней, при поликистозе, доброкачественной опухоли, инфаркте почки - резекция, наложение нефростомы или тотальная нефрэктомия. При выраженном двустороннем поражении почечной ткани с развитием терминальной почечной недостаточности по жизненным показаниям может быть проведена трансплантация почки.
Прогноз
Гематурия - довольно серьезный клинико-лабораторный признак, при обнаружении которого следует немедленно обратиться к специалисту. Прогноз для жизни определяется тем заболеванием, при котором в моче появилась кровь - наиболее благоприятный при цистите или простатите и крайне неблагоприятный при быстропрогрессирующем гломерулонефрите или опухоли почки.
1. Дифференциальный диагноз внутренних болезней: Алгоритмический подход/ Хили П.М., Джекобсон Э.Дж. - 2014
4. Клиническая лабораторная диагностика : уч.- метод. пособие для студентов лечебного, педиатрического и медико-психологического факультетов / С.В. Лелевич, В.В. Воробьев, Т.Н. Гриневич - Гродно : ГрГМУ, 2011. - 166 с
Киста почки
Киста почки - это доброкачественное новообразование, представляющее собой наполненную жидкостью полость с тонкой соединительнотканной оболочкой. Субъективные симптомы патологии часто отсутствуют, при развитии осложнений или увеличении размеров образования возникают жалобы на боли в пояснице, наличие крови в моче, утомляемость, повышение температуры тела и АД, которое не подается коррекции гипотензивными препаратами. Диагностика производится с помощью УЗИ почек, компьютерной томографии, радиоизотопных исследований функций выделительной системы. Лечение включает пункционную аспирацию содержимого, склеротерапию кисты, лапароскопическое иссечение.



Киста почки является одним из самых распространенных состояний в урологии. Предполагается, что кистозные изменения различной степени выраженности возникают почти у четверти людей в возрасте старше 45 лет. Особенно предрасположены к развитию патологии мужчины, страдающие ожирением, артериальной гипертензией, инфекционными заболеваниями мочевыделительной системы, уролитиазом. Нарушения работы почек выявляются лишь у трети больных, в остальных случаях наблюдается бессимптомное течение. К отдельному типу относятся врожденные разновидности кист, которые обнаруживаются у детей.

Кисты почек представляют собой достаточно разнородную группу патологических состояний. Непосредственной причиной заболевания считаются нарушения роста эпителиальной и соединительной (межуточной) тканей, обусловленные повреждением или воспалительными процессами. Развитие некоторых кистозных разрастаний объясняется врожденными аномалиями мочевыделительной системы или генетическими особенностями организма. Основными предрасполагающими факторами являются:
- Поражение тканей почек. Воспалительные процессы (гломеруло- или пиелонефриты), туберкулез, ишемические поражения (инфаркт), опухоли способны провоцировать нарушения развития эпителиальной ткани канальцев нефрона. В результате образуется тонкостенная полость преимущественно в мозговом веществе почек.
- Возрастные изменения. Появление кист у лиц старше 45 лет объясняется увеличением нагрузки на выделительную систему и механизмом «накопления нарушений». Последний возникает вследствие незначительных по выраженности, но множественных патологических процессов, усиливающих влияние друг друга.
- Врожденные факторы. Иногда кисты являются следствием нарушений внутриутробного развития зачатков почек. Такие новообразования обычно обнаруживаются еще в детском возрасте, нередко имеют множественный характер. Мутации некоторых генов повышают предрасположенность к образованию кистозных полостей в почках.
Системные состояния (артериальная гипертензия, ожирение, сахарный диабет) способствуют прогрессированию заболевания. Они приводят к нарушению кровоснабжения и питания органов мочевыделительной системы и, как следствие, - к разрастанию менее требовательной к доступу кислорода соединительной ткани. Некоторые разновидности патологии обусловлены не возникновением и ростом кистозного образования, а локализованным процессом разрушения почечной ткани (при абсцессе, карбункуле).
Развитие «истинной», наиболее распространенной кисты почки происходит в результате повреждения канальцев нефрона. Воспалительный или склеротический процесс, травмы органа ведут к изоляции фрагмента канальца от остальной части начальных отделов мочевыделительных путей. При определенных условиях наблюдается не склерозирование изолированного участка, а бурное разрастание канальцевого эпителия, в результате чего формируется небольшой (порядка 1-3 миллиметров) пузырек. Он наполнен жидкостью, по своему составу сходной с первичной мочой или фильтрованной плазмой крови.
При дальнейшем делении клеток соединительной и эпителиальной тканей происходит рост кисты, иногда достигающей в размере 10-15 сантиметров. Ее рост сопровождается компрессией окружающих структур, иногда это стимулирует развитие вторичных кистозных разрастаний. При значительном размере кисты затрудняется отток мочи, сдавливаются кровеносные сосуды, питающие почку, раздражаются нервные пучки. Это становится причиной ряда местных и общих симптомов - болей, колебаний артериального давления, интоксикации организма. Иногда наблюдается малигнизация клеток эпителия стенок новообразования.
В современной урологии существует несколько вариантов классификации кистозных пузырей в почках, основывающихся на их структуре, локализации, происхождении, характере содержимого. Традиционно к данной патологии относят состояния, фактически не являющиеся кистой - например, дермоидные опухоли, абсцессы в почках, которые имеют схожие черты строения, но другую этиологию. Особенно высокой клинической значимостью обладает классификация по Босниак, рассматривающая кисты по риску малигнизации и включающая следующие варианты:
- I категория. Простые однокамерные кисты с минимальным риском озлокачествления. Не требуют лечения.
- II категория. Доброкачественные кисты с наличием внутрикамерных перегородок и микрокальцинатов, менее 3 см в диаметре. Подлежат динамическому УЗИ-контролю.
- IIF категория. Кисты доброкачественные, с большим количеством тонкостенных перегородок, кальцификатов, размером от 3 см и более. Требуют наблюдения, редко малигнизируются (около 5%).
- III категория.Кисты сложной структуры, имеющие высокий риск злокачественной трансформации (примерно 50%). Отличаются нечетким контуром, утолщенными внутрикамерными перегородками с неоднородными отложениями кальция. Подлежат оперативному удалению.
- IV категория. Имеют все признаки злокачественности: бугристый контур, выраженный жидкостный и тканевой компонент и пр. Требуют незамедлительного хирургического лечения.

КТ ОБП и забрюшинного пространства. Справа (синяя стрелка) простая киста (Bosniak 1), слева (красная стрелка) киста Bosniak 4 (злокачественная опухоль)
Локализация кистозных полостей может различаться - под капсулой органа (субкапсулярная), в толще его тканей (интрапаренхиматозная), в области ворот или лоханок почек. Расположение, характер и размер кисты являются основными характеристиками, влияющими на выбор методики лечения и прогноз заболевания.
Симптомы кисты почки
Патология часто протекает бессимптомно, что обусловлено медленным ростом новообразования - ткани почек успевают адаптироваться к его наличию без заметной потери функциональности. При росте киста начинает оказывать давление на кровеносные сосуды и стимулировать юкстагломерулярный аппарат. Это проявляется увеличением и нестабильностью уровня артериального давления, что приводит к головным болям, сердцебиениям, кардиалгии. Местные симптомы - боли в поясничной области - развиваются при декомпенсации функции почки или при компрессии близлежащих нервных стволов.
Большой размер кисты почки способствует нарушению уродинамики из-за уменьшения объема лоханки или частичного сдавления мочеточника. При этом к симптомам присоединяется снижение количества выделяемой мочи, частые позывы к мочеиспусканию, гематурия. Боли начинают иррадиировать в область паха и половых органов. Задержка и нарушение образования мочи становятся причиной интоксикации организма, что проявляется слабостью, повышенной утомляемостью, иногда - отеками. Явления почечной недостаточности (задержка жидкости, запах аммиака изо рта) возникают в случае двухстороннего поражения почек или наличия только одного органа.
Резкое повышение температуры, озноб, лихорадка, усиление болей при кисте в почке часто свидетельствуют о присоединении вторичной бактериальной инфекции и нагноении новообразования. Сильная болезненность в области поясницы, особенно появившаяся внезапно, на фоне физической нагрузки, указывает на возможность разрыва кистозной стенки. Разрыв может сопровождаться повреждением кровеносных сосудов с развитием кровоизлияния в почку и ишемией ее тканей. Признаком кровотечения является внезапно возникающая макрогематурия, в редких случаях кровь накапливается в забрюшинном пространстве.
Одним из наиболее частых осложнений кисты почки считается ее инфицирование с развитием нагноения, протекающего по типу абсцесса или тяжелого пиелонефрита. Значительную роль в проникновении патогенных микроорганизмов играют нарушения уродинамики - рефлюкс и застой мочи. Также возможен разрыв кисты с излитием ее содержимого в чашечно-лоханочную систему или в забрюшинное пространство. Он может сопровождаться почечным кровотечением, инфицированием мочевыделительных путей или возникновением шока. В отдаленной перспективе существует риск злокачественного перерождения кистозных образований.
Обнаружение кисты почки усложняется из-за длительного периода бессимптомного течения патологии. В результате заболевание нередко выявляется случайно. Первыми признаками являются неспецифические изменения в общем анализе мочи, необъяснимый подъем артериального давления. При помощи разнообразных диагностических техник врач-уролог может не только подтвердить наличие новообразования, но и определить его тип, размер и локализацию, а также оценить функциональную активность мочевыделительной системы. С этой целью назначаются следующие исследования:
- УЗИ почек. Ультразвуковая диагностика является распространенной диагностической методикой, применяющейся для обнаружения кист. Они определяются как аэхогенные структуры. Иногда внутри выявляются перегородки и кальцификаты. Ультразвуковая допплерография (УЗДГ почечных сосудов) дает возможность оценить влияние кисты на кровоснабжение почек.
- КТ почек. Метод используется для уточнения диагноза и дифференциации кист со злокачественными опухолями. Солитарные образования при проведении томографического исследования выглядят как округлые объекты с четкими контурами, заполненные жидкостью, мультилокулярные разновидности - как множество камер различного размера. Введение внутривенного контраста позволяет отличить кисты от опухолей, поскольку последние обладают способностью накапливать рентгеноконтрастное вещество.
- Функциональные исследования. Изучение активности выделительной системы производят методом динамической сцинтиграфии. Данное исследование позволяет оценить скорость клубочковой фильтрации, дополнительно выявить изменения в чашечно-лоханочной системе и начальных отделах мочевыделительных путей.
- Лабораторные анализы. При небольших кистозных образованиях общий анализ мочи без изменений. Увеличение размеров кисты может провоцировать уменьшение объема суточного диуреза, возникновение никтурии, появление в моче примеси крови (гематурия) и белка (протеинурия).

Лечение кисты почки
Обязательному хирургическому лечению подлежат кисты в случае прогрессирующего увеличения их размеров в течение года, вызывающие болевой синдром, повышение артериального давления, рефрактерное к гипотензивной терапии, а также кисты III и IV категорий по Босниак. Обычно устранение кистозного образования производится пункционными и эндоскопическими техниками, к которым относятся:
- Чрескожная пункционная аспирация. Суть аспирации почечной кисты заключается во введении иглы в кистозную полость с дальнейшим отсасыванием содержимого. В результате объем кисты резко уменьшается, новообразование склерозируется.
- Склеротерапия кисты почки. Методика склеротерапии почечной кисты является модификацией пункционной аспирации. После удаления жидкого содержимого в полость пузыря вводят раствор этилового спирта или йодистых соединений. Медикаменты раздражают внутреннюю поверхность кистозной мембраны и активируют процессы склерозирования, что позволяет уменьшить число рецидивов.
- Хирургическое удаление кисты. Радикальное иссечение кисты почки заключается в удалении новообразования и ушивании оставшейся нормальной ткани почек. Используется при больших или многокамерных кистах, разрывах оболочки, кровотечениях, тяжелых нагноениях. Обычно выполняется при помощи эндоскопического инструментария, в тяжелых случаях может быть назначена открытая операция.
При наличии крупных кист и значительном повреждении почки прибегают к резекции или нефрэктомии (при условии нормальной функциональности второго органа). Вспомогательное лечение включает симптоматические мероприятия - прием болеутоляющих средств, гипотензивных препаратов (ингибиторов АПФ), антибиотиков при инфекционных осложнениях.
Прогноз кисты почки зависит от характера новообразования, его размеров и локализации. В большинстве случаев выявляются относительно небольшие однокамерные кистозные пузырьки с медленным ростом. Их наличие практически бессимптомно, характеризуется благоприятными перспективами. Лечение таких форм патологии не требуется, необходимо только периодическое обследование у врача-нефролога для своевременного обнаружения возможных осложнений.
При многокамерных кистах прогноз ухудшается, поскольку увеличивается риск малигнизации и ХПН. Однако при радикальном лечении данных типов патологии рецидивы и осложнения регистрируются крайне редко. Специфической профилактики кисты почки не существует, рекомендации сводятся к своевременному лечению воспалительных заболеваний мочевыделительной системы, контролю артериального давления и периодическому медицинскому обследованию у уролога после достижения 40 лет.
Кровь в моче - гематурия. Диагностика, возможные причины

Разработчик сайтов, журналист, редактор, дизайнер, программист, копирайтер. Стаж работы — 25 лет. Область интересов: новейшие технологии в медицине, медицинский web-контент, профессиональное фото, видео, web-дизайн. Цели: максимально амбициозные.
- Запись опубликована: 05.11.2021
- Reading time: 6 минут чтения
Кровь, появляющаяся в моче, — всегда тревожный сигнал. Она может быть видна невооруженным глазом, меняя цвет мочи на коричневый или красный, также может быть латентной, видимой только под микроскопом. В обоих случаях симптом может предвещать серьезные проблемы с мочевыделительной системой, в том числе злокачественные опухоли почек и мочевого пузыря, но также имеет прозаические и безвредные причины.
Что такое гематурия?
Гематурия — это наличие эритроцитов в моче. Эритроциты могут быть в достаточном количестве, чтобы окрашивать мочу в коричневый цвет, или их так мало, что они обнаруживаются только в лабораторном тесте.
Количество эритроцитов в образце указывает на один из двух видов гематурии:
- Микрогематурия . Гематурия, невидимая невооруженным глазом. Обнаруживается только лабораторными методами. Эритроциты присутствуют в моче в количестве более 3 в поле зрения (или, по другим данным, более 5 клеток крови, что соответствует числу 100-800 эритроцитов в 1 мл мочи). Наличие единичных эритроцитов мочи считается нормальным, не патологическим состоянием.
- Макрогематурия . Аномальная окраска мочи, видимая невооруженным глазом, обычно от розового до коричневого. Окраска мочи зависит от количества присутствующих в ней эритроцитов и времени, прошедшего между началом кровотечения и выведением мочи. Бывает, что в моче появляются сгустки крови, тогда состояние может сопровождаться болью.
Варианты гематурии на основании места возникновения кровотечения
В зависимости от источника кровотечения различают гематурию следующих типов:
- Клубочковая . Клетки крови попадают в мочу на уровне клубочков. В этом случае цвет мочи темный, напоминает чай или колу, иногда красный.
- Юкстрагломерулярная . Клетки крови попадают в мочу из дополнительных отделов мочевыделительной системы. Цвет мочи розовый или красный. Юкстрагломерулярные причины гематурии составляют 90% всех случаев гематурия.
Моча больного с гематурией обычно коричневого цвета. Только при очень массивном и свежем кровотечении или кровотечении из терминального отдела мочевыводящих путей она может быть ярко-красной.
Изолированная гематурия означает наличие в моче только эритроцитов без других отклонений, например, протеинурии.
Измененный цвет мочи
Существует ряд причин тревожной окраски мочи, а фактором, ответственным за цвет, не всегда является кровь. Поэтому, пациент, заметив изменение цвета мочи, перед обращением к урологу должен рассмотреть следующие вероятные причины покраснения мочи:
- Прием препаратов, побочным действием которых является изменение цвета мочи. Например, сульфаниламиды, нитрофуран, производные ацетилсалициловой кислоты, феназопиридин, фенолфталеин и др.
- Наличие в меню продуктов, окрашивающих мочу. Красители содержатся, например, в свекле, ежевике, ревене, перце.
- Контакт с токсинами — свинец, бензол, мышьяк.
Красная или коричневая моча также может быть результатом наличия в моче гемоглобина (гемоглобинурия) или миоглобина (миоглобинурия), в этом случае при микроскопическом исследовании не обнаруживается эритроцитов.
Что делать, если в моче есть кровь?
Пациент, заметив кровь в моче, должен обратиться к урологу. Каждый случай гематурия требует тщательной диагностики для определения причины и места кровотечения.
Также важно определить другие симптомы, указывающие на причину. У больного может быть:
- повышенная температура тела;
- боль, жжение при мочеиспускании;
- частое мочеиспускание или снижение количества мочи (олигурия);
- ощущение давления на мочевой пузырь;
- боль в поясничной области или внизу живота;
- слабость;
- диарея (с кровью или без);
- вздутие живота;
- гипертония.
Для уролога важна информация, был ли у больного стрептококковый фарингит, импетиго, гломерулонефрит после инфекции.
Может случиться так, что кровь в моче - единственный тревожный симптом, а в некоторых случаях заболевание развивается совершенно бессимптомно, а кровь (латентная) обнаруживается только в анализе. Поэтому стоит не реже одного раза в год выполнять общий анализ мочи.
Кровь в моче - причины
Существует ряд возможных причин появления крови в моче, не все из которых опасны для здоровья и жизни. Но в любом случае нужно быстро определить основу кровотечения в мочевыводящие пути, чтобы предотвратить возможные осложнения или развитие серьезных заболеваний.

Кровь в моче может быть следствием заболеваний, нарушений или травм, затрагивающих каждый из элементов мочевыделительной системы, а также системных патологий, например, нарушений свертываемости крови, возникающих в результате заболевания или быть осложнением применения антикоагулянтов.
Кровь в моче — симптом следующих заболеваний:
- Нефролитиаз. Крайне болезненное заболевание, заключающееся в образовании отложений в мочевыводящих путях, т.е. камней в почках. Симптомы камней: тяжелые приступы колики в поясничной области, гематурия, тошнота и рвота, лихорадка, слабость. Часто встречается также инфекция мочевыводящих путей. Лечение заключается в хирургическом удалении камней в почках.
- Рак мочевыводящих путей . Считается сложным и опасным, так как обычно диагностируется слишком поздно. Длительное время болезнь может протекать бессимптомно или с симптомами, похожими на инфекцию мочевыводящих путей. Гематурия — наиболее важный симптом рака мочевыводящих путей. Другие симптомы рака - боли в поясничной области, частое мочеиспускание, жжение в уретре, необходимость мочиться ночью. Среди наиболее опасных видов рака мочевыделительной системы - рак почки (обычно почечно-клеточная карцинома RCC), рак мочеточников и мочевого пузыря. . Возникает как следствие вирусной или бактериальной инфекции, приема определенных лекарственных препаратов или наличия раковых клеток и является результатом аномального функционирования иммунной системы, мишень которой — нормальные клубочки. Заболевание может сопровождаться рядом симптомов: болью в поясничной области, гематурией, пенистой мочой, отечностью лица и лодыжек, отсутствием аппетита, лихорадкой. Лечение зависит от причины заболевания, его характера (острое или хроническое воспаление), состояния пациента и осложнений.
- Инфекции мочевыводящих путей. Или инфекции мочевого пузыря, вызванные наличием патогенных микроорганизмов в уретре, мочевом пузыре, мочеточниках или почках. Гематурия - относительно редкий симптом, чаще всего это жжение при мочеиспускании, позывы к мочеиспусканию, частое мочеиспускание, боль, иногда также тошнота, лихорадка. Инфекция лечится антибиотикотерапией.
- Травмы . Коричневая моча, напоминающая темное пиво, часто сопровождает состояния после ушиба почки. При незначительной травме гематурия проходит самопроизвольно через несколько дней, в случае серьезных травм необходимо хирургическое лечение и даже удаление почки. Причиной крови в моче также может быть прямое повреждение уретры.
- Сосудистые нарушения (почечный тромбоз, инфаркт почки) . Блокирование кровоснабжения почки может протекать бессимптомно или вызывать неспецифические симптомы, похожие например, на камни в почках. Симптомы, на которые всегда следует обращать внимание, — гематурия и протеинурия (белок в моче), боли в поясничной области, тошнота, рвота. Инфаркт почки обычно требует хирургического вмешательства и использования соответствующих антикоагулирующих средств. Например, гепарин, варфарин или аценокумарол.
- Инородное тело в уретре . Инородные тела в уретре или мочевом пузыре диагностируются редко и встречаются у особой группы пациентов — психически больных людей, заключенных, людей, предпочитающих нетрадиционную половую жизнь. Введение инородного тела в уретру приводит к инфекциям мочевыводящих путей и более серьезным осложнениям — периуретральным и перипузырным абсцессам и мочевым свищам. Помимо боли и затруднения мочеиспускания, у пациентов может развиться гематурия. Удаление инородных тел обычно связано с хирургическими процедурами, так как предметы могут обрастать слоем мочевого камня.
- Полипы и папилломы мочевого пузыря . Это предраковые состояния.
- Кисты в почках . Сопровождаются болями в животе и болями в пояснице.
Другие причины - среди других возможных факторов, ответственных за появление крови в моче:
- эндометриоз — очаги эндометрия в мочевыводящих путях;
- заболевания простаты у мужчин;
- анатомические дефекты, например, синдром щелкунчика, т.е. сдавливание левой почечной вены аортой и верхней брыжеечной артерией;
- туберкулез почек;
- гиперкальциурия;
- гиперурикозурия — повышенное образование мочевой кислоты;
- пиелонефрит;
- нефропатии;
- аутоиммунные заболевания — системная волчанка, узловой артериит;
- синдром Альпорта — наследственный нефрит, полипы, кисты.
Кровь в моче при шистосомозе
Путешествие в Африку, Индию или на Ближний Восток связано с возможностью развития шистосомоза - паразитарного заболевания, вызываемого сосальщиком рода Schistosoma. Патология проявляется в т. ч. гематурией.
Паразит, обитающий в водной среде, проникает через кожу человека (обычно ноги) в поверхностные кровеносные сосуды, где начинается колонизация. Чаще всего он закрепляется в сосудах мочевого пузыря (отсюда и гематурия), а затем вместе с кровотоком попадает в различные органы.
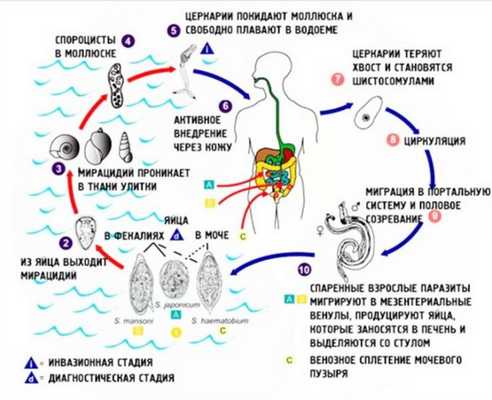
Жизненный цикл шистосомы
Кровь в моче - не морбидные причины
Бывают случаи, когда красная моча не означает проблем со здоровьем. Красная моча может быть следствием употребления определенных блюд, например, свеклы, пищевых красителей и некоторых лекарств.
Эритроциты в моче могут появляться после интенсивных физических нагрузок или после полового акта. Гематурия также может возникать при лихорадке. Перед мочеиспусканием на анализ эти факторы следует исключить.
Кровь в моче у мужчин при заболеваниях предстательной железы
Кровь в моче у мужчин иногда может означать заболевания простаты.
Первый тревожный симптом гипертрофии простаты — проблемы с мочеиспусканием. Гипертрофия простаты обычно появляется после 45 - 50 лет и поражает до половины, а в более старшем возрасте — до 70% мужчин. Доброкачественная гиперплазия предстательной железы во многих случаях означает естественный процесс старения организма и не связана с другими заболеваниями.
При прогрессирующей гипертрофии простаты у мужчин могут возникнуть проблемы с полным опорожнением мочевого пузыря или ощущение давления в области мочевого пузыря. В экстремальных ситуациях может наблюдаться полная задержка мочи.
Простатит появляется чаще всего у мужчин старше 50 лет и дает затруднение мочеиспускания. Также могут быть ощущение обструкции мочевого пузыря, боли и болезненности в области простаты.
При возникновении гематурии и любых других отклонений, связанных с мочеиспусканием, следует проконсультироваться с урологом. Врач проведет углубленную диагностику присутствующих симптомов. Их причинами могут быть как инфекции мочевыводящих путей, так и рак предстательной железы.
Кровь в моче у женщин при эндометриозе
Довольно редко кровь в моче связывается при диагностике с эндометриозом. Эндометриоз - это наличие ткани эндометрия вне полости матки. Патология затрагивает до 20% женщин в мире. Эндометриоз органов мочевыделительной системы встречается у небольшой группы пациенток − до 2% и его трудно обнаружить. Патология может повлиять на мочевой пузырь, иногда мочеточник или почки.
Эндометриоз - легкое заболевание, но оно может иметь острое клиническое течение. При эндометриозе мочевыделительной системы появляются боли в области лобкового симфиза, гематурия во время менструации, частое мочеиспускание.
Лечение эндометриоза зависит от выраженности симптомов, его длительности и возраста пациентки. Симптом гематурии требует дифференциальной диагностики с другими заболеваниями мочевыделительной системы.
Гематурия и рак
Рак мочевого пузыря, почки, предстательной железы, рак мочеточников и уретры чаще всего диагностируется у пациентов старше 55 лет, с факторами риска — курение, положительный семейный анамнез, воздействие химических веществ.
У больных возникают системные симптомы, связанные с раком мочевого пузыря, почек, простаты или мочеточников.
Гематурия также может указывать на опухоль Вильмса — наиболее распространенную злокачественную опухоль почек у детей.
Характерный симптом заболевания — увеличение окружности живота. Также наблюдаются повышение артериального давления, боли в животе, рвота, лихорадка и рецидивирующие инфекции мочевыводящих путей.
Гематурия и лекарства
Кровь в моче также может быть результатом использования определенных лекарств, особенно антикоагулянтов, например, фениндиона, которые заставляют кровь не свертываться должным образом и, следовательно, она может попадать в мочу. Также кровь в моче может быть следствием приема антибиотиков, например, феназопиридина.
Гематурия также может появиться после приема каскара, то есть коры американской крушины, дифенилгидантоина, метилдопа, фенацетина, а также слабительных - фенолфталеина и снотворных.
Диагностика при гематурии
С пациентом, идущим к урологу из-за появления крови в моче, сначала проводится подробная беседа. Врач собирает анамнез, описывая состояния здоровья, наследственность. В диагностике причин гематурии, анамнезе важна оценка обстоятельств гематурии и сопутствующих симптомов.
Также важно оценивать осадок мочи не только в контексте количества эритроцитов, но и их морфологии, наличия других компонентов, таких как эритроцитарные индексы и др. Определяются и другие лабораторные показатели: анализ периферической крови, показатели свертываемой системы, почечная эффективность, воспаление.
Могут быть назначены следующие тесты:
- общее исследование мочи и ее осадка;
- анализ крови, например, на креатинин, полный анализ крови, СРБ, натрий, калий, кальций;
- УЗИ брюшной полости;
- классическая урография или урография с использованием метода спиральной КТ;
- цистоскопия — эндоскопическое исследование мочевыводящих путей;
- цитологическое исследование мочи;
- гинекологический осмотр у женщин;
- при подозрении на клубочковое заболевание - биопсия почки.
Показания к исследованию всегда определяет врач.
Как проводится анализ мочи при гематурии
Гематурия диагностируется на основании исследования образца мочи. Методика испытаний заключается в измерении 5 миллилитров мочи, центрифугировании образца, удалении соответствующего количества жидкости, остающейся над осадком, в зависимости от желаемой концентрации препарата, а затем подготовке препарата к микроскопической оценке.
Препарат рассматривается при двух увеличениях, а эритроциты подсчитываются при 400-х увеличении.
Нормальный образец мочи может содержать эритроциты, но их количество не должно превышать двух в поле зрения в указанном тесте. Обнаружение более трех клеток крови в поле зрения эквивалентно диагностике гематурии.
Наличие клеток крови в моче также можно определить с помощью тестов, которые обнаруживают наличие гемоглобина - белка эритроцитов в моче. Чтобы точно оценить интенсивность гематурии, оценивается отношение гемоглобина в моче к концентрации гемоглобина в крови пациента. Результат теста называется урокритом и выражается в процентах. Тест также полезен в диагностике местоположения источника кровотечения. Значение выше 1% указывает на происхождение из нижних мочевых путей, то есть мочевого пузыря или уретры.
Мочу на гематурию нельзя сдавать на анализ во время менструации или в период непосредственно перед или после нее, так как примесь менструальной крови может привести к положительному тесту как на эритроциты, так и на белок и лейкоциты и неправильной интерпретации результатов общего анализа мочи.
Собранная моча может храниться максимум три часа.
Лечение при обнаружении крови в моче
Лечение зависит от причины гематурии. Например, лечение инфекции почек, мочевого пузыря или уретры включает в себя введение соответствующего антибиотика. Если кровь в моче — следствие гломерулонефрита, применяется причинно-следственная связь. Это может быть иммуносупрессивная терапия, мочегонная терапия или ограничение запаса натрия.
Читайте также:
