Гистохимия зубов. Минерализация зубных тканей
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Чтобы четко понимать термины «гипоплазия», «гипоминерализация» и «гипоматурация» необходимо вспомнить процесс образования и созревания эмали. Эмаль является секреторным продуктом эпителия. Образование эмали (амелогенез) происходит в три стадии.
Первая стадия - секреция органической основы эмали и первичная минерализация. Процесс минерализации начинается уже через несколько минут после образования органической основы. Эта эмаль на 30 процентов состоит из органических компонентов и на 70 процентов из минеральных солей. Первичная эмаль очень мягкая и похожа по консистенции на хрящ и не может выполнять свои функции.
Второй этап - стадия созревания или вторичная минерализация. В этот период происходит насыщение минеральными компонентами и вымывание органического матрикса (главным образом белков) и воды. Локализация - режущие края передних зубов и жевательные бугорки, далее процесс вторичной минерализации направляется к шейке зуба.
Окончательная минерализация - третий этап. Этот процесс (третичной минерализации) происходит уже после прорезывания зуба. Ионы поступают преимущественно из слюны. Поэтому очень важен минеральный состав слюны (достаточное содержание ионов кальция, фосфора и фтора). Именно ионы фтора включаются в кристаллы гидроксиаппатитов и повышают кислотоустойчивость эмали.
В дальнейшем на протяжении всей жизни происходят процессы деминерализации и реминерализации. В норме эти процессы сбалансированы.
Итак, гипоплазия - это нарушение развития, которое приходится на период секреции эмали (от греч. hypo — уменьшение, plasia — образование).
Если же нарушен процесс минерализации эмали, то такое состояние называется гипокальцификация. Такая эмаль изменена в цвете (желтый оттенок) и легко разрушается под действием кариесогенных факторов. Есть также термин гипоматурация - менее выраженные нарушения минерализации, на первый взгляд эмаль может выглядеть вполне здоровой, но даже при зондировании отмечается ее неполноценность и недостаточная твердость. Эти нежелательные изменения происходят не только в эмали, но и в дентине (это доказывается многочисленными исследованиями).
По данным литературы, 60 % всех случаев гипоплазии развивается в первые 9 месяцев жизни ребенка. В этот период большинство зачатков постоянных зубов находится в челюсти, в то же время любые острые или хронические заболевания способствуют нарушению физиологического равновесия организма. В практике врачи стоматологи часто сталкиваются с совокупностью этих нарушений развития (гипоплазия и гипоминерализация).
Назубные отложения: влияние на здоровье зубов и ротовой полости

В статье отражены многокомпонетность состава, патогенез, химический состав и сложность образования, роль отложений на зубах на механизм развития заболеваний зубной полости, их действие на ткани зубов и десен. Автор стремится осветить насущные теоретические и практические вопросы, касающиеся назубных отложений, их вреда, удаления и профилактики.
Ключевые слова :назубной налет, назубной камень, зубная бляшка, минерализация
The article reflects the multicomponent composition, pathogenesis, chemical composition and complexity of formation, the role of deposits on the teeth on the mechanism of development of the dental cavity, their effect on the tissues of the teeth and gums. The author strengthens the pressing theoretical and practical issues related to dental deposits, their harm, removal and prevention.
Key words: dental plaque, dental calculus, dental plaque, mineralization.
Назубные отложения — это, состоящие из органических и неорганических веществ, мягкие (назубной налет, зубная бляшка) и твердые (назубной камень) образования на поверхности зубов, коронок и корней. [2] Соприкасаясь с твердыми тканями зуба, слизистой оболочкой десны, окружающей зуб, а также другими участками, они способствуют развитию кариеса, различных заболеваний пародонта и слизистой оболочки полости рта; в определенных условиях оказывают неблагоприятное воздействие на организм человека в целом, а также создают значительный эстетический изъян, изменяя цвет зубов от желтого до темно-коричневого.
Первичную форму назубных отложений составляет назубной налет — органическая основа, которая в процессе минерализации превращает в назубной камень [1].
Термины «назубной налет» и «назубной камень» являются этиологически правильными. Ведь в действительности «зубной налет» и «зубной камень» не зубного происхождения. Образование назубного камня и назубного налета происходит на искусственных коронках, фантомах, съемных протезах. Их образует среда полости рта, в значительной мере связанная с функцией многих систем организма и его органов. Исходя из этого, стоит полагать, что правильными являются термины «назубные отложения», «назубной налет» и «назубной камень», а не «зубные отложения», «зубной налет» или «зубной камень». Оба вида назубных отложений играют весомую роль в патогенезе заболеваний пародонта и зубов [2].
Выделяют минерализованные и неминерализованные назубные отложения. К первым относятся: кутикула (остатки оболочки после прорезывания зуба), пелликула (или приобретенная кутикула), мягкий назубной налёт (клейкие наслоения бактерий и микробов, продуктов их жизнедеятельности, слюны, остатков еды и разрушенных клеток) и зубная бляшка (плотное образование, создающее разрушающую эмаль кислую среду).
Назубной налет образуется на поверхности зуба, преимущественно в местах, плохо доступных для механической очистки: пришеечная область, особенно межзубные промежутки (от десневого кармана до экватора коронки зуба), ямки и фиссуры, проксимальные поверхности и пришеечные части зубов, участки от десны до контактных пунктов [2].
Скорость образования налета в течение первых суток (после тщательной очистки зубов) неодинакова. Максимальная скорость — в первые 4 ч, следующие 4 ч она снижена, затем снова постепенно возрастает, после чего к исходу суток возвращается к начальному уровню. Это имеет практическое значение для установления режима гигиены полости рта. Назубной налет созревает к исходу 9-го дня с неравномерной скоростью: наибольшей в 1-е сутки, затем скорость образования снижена, а с 5-х суток до 9-х сохранена на минимальном уровне
На формирование мягкого назубного налета и зубной бляшки влияют одновременно нескольких факторов:
— нехватка, застой и повышение кислотности слюны, особенно во время сна;
— разнообразие и количество микрофлоры полости рта;
— уровень употребления углеводов;
— недостаточная и нерегулярная гигиена полости рта.
В свою очередь, минерализованные отложения — это наддесневой и поддесневой назубной камень (затвердевший налёт):
Назубной камень является отвердевшей зубной бляшкой, чем он светлее, тем плотнее и быстрее образуется. Располагается в основном в области открытия протоков больших слюнных желёз: на язычной поверхности нижних фронтальных зубов, в подъязычной области расположения протоков подъязычных и поднижнечелюстной слюнных желёз, на щёчной поверхности верхних моляров.
Наддесневой зубной камень располагается на поверхности зубов наддесневого края и виден невооруженным глазом. Он имеет белый или желтоватый цвет, глинообразную или твёрдую консистенцию. При воздействии специальным инструментом легко отделяется от поверхности зуба. Поддесневой же расположен на поверхности корня зуба ниже уровня десны. Он обычно твёрдый и плотный, он обнаруживается только стоматологом при помощи специальных инструментов (например, зонда). Имеет зеленовато-чёрный или тёмно-коричневый цвет, плотно прилегает к поверхности корня зуба. Этот вид камня встречается у пациентов с различными заболеваниями пародонта (тканей, окружающих и удерживающих зуб) [5].
Химический состав назубных отложений значительно меняется в различных участках полости рта и зависит от возраста, состава и качества употребляемой пищи, состояния тканей пародонта.
Исследования химического состава назубного налета проведены в основном для выявления количественного содержания Са, Р, К и Na. Вода составляет 78,7-80,3 % его массы. Сухой остаток назубного налета содержит 1,65 % общего Р, 0,43 % неорганического Р, 0,45 % Са, 0,44 % Na. В назубном налете выявлено 14-45 % Р, поступившего из эмали.
В мягком назубном налете и слюне с помощью химического и спектрального анализов обнаружены Са, Р, Mg, Fe и Сu. Содержание этих элементов резко вариабельно. По уровню концентрации в субстрате ионы расположены в следующем возрастающем порядке: в назубном налете — Сu, Fe, Са, Na, Р; в слюне — Си, Fe, Na, Mg, Са, Р. Большинство образцов назубного налета содержат ионов меньше, чем слюна. Некоторые ионы выявлены только в слюне или только в назубном налете. Это позволило рассматривать его как автономную экологическую систему, имеющую собственный метаболизм и в то же время подверженную действию многочисленных факторов полости рта [2]
Cтруктура назубного камня была детально исследована с помощью химического структурного анализа, который показал, что зубной камень на 80 % состоит из неорганических веществ, основными из которых являются кальция фосфаты. В частности, октакальций фосфат (брушит) составляет почти 50 % назубного камня. В зависимости от количества минеральных веществ изменяется консистенция зубного камня: при 50-60 % минеральных соединений — мягкая, 70-80 % — средняя и более 80 % — твердая. Исследование зубного камня, проведенное А. А. Колесовым (1957г.), показало, что кристаллические свойства этого образования изменяются в зависимости от соотношения между кристаллическими и аморфными веществами [1].
Назубные отложения имеют большое количество последствий. Если налёт не убирать, то он превращается в назубной камень и приводит к воспалению слизистой оболочки рта и дёсен. Отёчность десневого края способствует формированию ложных карманов и одновременно с этим усиливает выделение десневой жидкости. Это создаёт благоприятные условия для развития бактериальной микрофлоры, которая является ключевым фактором тяжёлых осложнений: кариеса, гингивита, пародонтита, стоматита, галитоза, инфекционного эндокардита.
Самым первым и главным осложнением, вызванным назубным налетом является кариес — размягчение твёрдых тканей зуба кислотами, выделяемыми бактериями зубного налёта. Главная причина — частое употребление сахаров, высокая кислотность в полости рта, снижение слюноотделения (во время сна и жажды).
Не столь редким явлением является и гингивит — воспаление дёсен, которое сопровождается покраснением, отёком, кровоточивостью и неприятным запахом изо рта. Нерегулярная гигиена позволяет микробным бляшкам накапливаться между десной и зубами, что приводит к воспалению. При этом бороздки между зубами и десной увеличиваются и появляются десневые карманы. Они содержат бактерии, которые, помимо гингивита, могут вызывать кариес корня зуба и пародонтит. Чаще всего к гингивиту приводит зубной налёт. К второстепенным факторам относят: неправильный прикус, зубной камень, плохое восстановление зубов, сухость во рту, изменения гормонального фона, системные нарушения (сахарный диабет, СПИД, авитаминоз, лейкоз, лейкопения), приём лекарственных препаратов..
Пародонтит — еще одна разновидность воспалительного заболевания дёсен, при которой атрофируются ткани, в том числе костные, удерживающей зуб в лунке. Ведущую роль в развитии заболевания играют патогенные микроорганизмы зубного налёта. Продукты жизнедеятельности бактерий увеличивает проницаемость кровеносных сосудов, это приводит к иммунному ответу организма и хроническому воспалению. При пародонтите появляется кровоточивость, покраснение и отёк десны, её отхождение от корней зубов, в тяжёлых случаях — гнойное отделяемое из пародонтальных карманов. Также увеличивается подвижность зубов при жевании, а между зубами и десной начинают застревать остатки пищи. Пародонтит — необратимый процесс, так как сопровождается уже деструкцией тканей.
Стоматит — воспалительное заболевание полости рта с образованием язв и эрозией. К патологии приводят бактерии, которые поражают участки с микротравмами. В тяжёлых случаях на слизистой оболочке появляются пузыри, участки отмирания клеток (некроз).
Инфекционный эндокардит — это воспаление внутренней оболочки сердца, которое сопровождается поражением клапанного аппарата и клеток сосудов условно-патогенными возбудителями (в большинстве случаев стрептококками и стафилококками). Бактерии из десневых карманов попадают в кровь, затем прилипают к клеткам сердца или сосуда (чаще уже повреждённого) и вызывают воспаление.
Рассмотрев все возможные осложнения, вызываемые назубными отложениями, стоит оценить важность гигиены зубной полости и профилактики появлениях возможных последствий.
Отложения назубного налета и назубного камня — определенное патологическое явление, для ликвидации которого полностью применимы все положения первичной профилактики — устранение причин и условий образования назубных отложений (социальные — санпросвет, гигиенические — обучение и воспитание потребности в гигиене полости рта, медицинские меры — профосмотр и ликвидация факторов образования назубного налета, повышение устойчивости организма к воздействию факторов окружающей среды, провоцирующих их образование).
Если посещать стоматолога регулярно, то зубной налёт выявляют на начальной стадии и легко удаляют. Гигиеническую чистку зубов рекомендовано проводить раз в шесть месяцев. Если налёт не удалён, он переходит в плотное образование и развивается кариес. При своевременном обращении к врачу и правильном лечении прогноз будет благоприятным. При остром кариесе следует 2-4 раза в год посещать стоматолога, обрабатывать полость рта хлоргексидином, есть меньше углеводов и каждые 2-3 года контролировать микробиологические показатели слюны.
Профилактические осмотры, своевременное лечение, удаление зубного налёта существенно оздоравливают полость рта и предупреждают развитие заболеваний дёсен и зубов, однако без удовлетворительной самостоятельной гигиены добиться благоприятных долгосрочных результатов невозможно.
Профилактика назубных отложений в равной степени дело врача и каждого человека. Эффективность ее зависит от обоснованности врачебных назначений, действий и манипуляций и скрупулезности выполнения рекомендаций, назначений по режиму гигиены, предписанных врачом и выполняемых самим пациентом. Широкая распространенность кариеса и заболеваний пародонта лишает практическую стоматологию возможности осуществить эффективную профилактику этих заболеваний силами только врачей. В лучшем случае медицинская помощь может быть оказана всем, обратившимся к врачу. Но это уже не профилактика — как правило, к врачу обращаются в состоянии болезни, выявленной самим больным, и весьма редки обращения людей для индивидуальных профосмотров.
К основным правилам гигиены и профилактики стоит отнести:
Двукратную чистку зубов: в зависимости от интенсивности налетообразования зубным порошком или зубной пастой (по рекомендации врача).
Интенсивное полоскание (после каждой еды) водой или растворами эликсира, либо отварами лекарственных растений после удаления остатков пищи из межзубных пространств зубочисткой.
Щелочные полоскания и содовая кашица на перекиси водорода, для растворения и устранения обильного назубного налета, густой слюны.
Гидропроцедуры на дому либо в физиотерапевтическом кабинете, полоскание щелочными минеральными водами.
Уход за полостью рта устраняет или ослабляет факторы, повреждающие пародонт. Средства гигиены и правильность их использований снижают патогенность микробов полости рта, тем самым устраняют факторы разрушения и сенсибилизации десны. Они усиливают лечебный эффект медикаментозных средств, предотвращают воспаление и деструкцию тканей.
Снижение реактивности организма обусловливает снижение сопротивляемости тканей пародонта, что создает благоприятную почву для реализации местных агрессивных микробных факторов и возникновения гингивита и пародонтита. Соблюдение правил гигиены полости рта разрушает порочный круг факторов, приводящих к воспалению десны. Оптимальные гигиенические условия замедляют, уменьшают интенсивность воспаления и деструкцию пародонта.
Механическую (нередко в сочетании с химической) очистку производит жевательная резинка. Современная промышленность выпускает жевательную резинку, которая может быть рекомендована после чистки зубов утром и вечером в течение 15-20 мин (пока сохраняет аромат и вкус). Однако жевательная резинка не может заменить механическую очистку зубов щеткой.
Выделяют также медикаментозные (химические) средства профилактики и удаления назубных отложений, которые можно разделить на 5 групп:
— средства, препятствующие адсорбции компонентов органической матрицы на поверхности зуба, — десорбенты, гидрофобные пленочные покрытия;
— средства, подавляющие образование и рост органической матрицы и снижающие вирулентность составляющих ее микроорганизмов, — антибиотики, антисептики;
— средства, вызывающие десорбцию органической матрицы, — ферменты, поверхностно-активные вещества;
— средства, препятствующие минерализации органической матрицы, — дефлокулянты, ингибиторы кристаллизации, конкурентные ингибиторы катионов и анионов;
— средства, разрушающие минерализованные назубные отложения, — хелаты, кислоты [2].
Инструментальный метод удаления назубного камня — самый радикальный, но при этом самый распространенный, доступный и оправдавший себя в практической работе стоматолога.
Инструменты для удаления назубного камня можно классифицировать на 5 групп по назначению: для удаления назубного камня с поверхностей губных и щечных, язычных, апроксимальных, поддесневой части зубов, для полировки поверхностей зубов, освобожденных от назубного камня.
Вывод. Учитывая важность фактора появления назубных отложений при постановке стоматологического диагноза, а также на основании существующих исследований и наблюдений, установлено, что, применяя описанные методы удаления назубных отложений, лечения больных с заболеваниями пародонта, осуществляя профилактику образования назубных отложений, выполняя рекомендации по уходу за полостью рта, можно снизить частоту образования назубных отложений, а следовательно, и частоту болезней зубов, ротовой полости и организма в целом.
- Зубной налет / Левицкий А. П., Мизина И. К.— 2-е изд., перераб. и доп.— К.: Здоров’я, 1987.— 80 с.— (Б-ка практ. врача). -
- Назубные отложения: их влияние на зубы, околозубные ткани и организм / А. П. Грохольский, Н. А. Кодола, Т. Д. Центило.- К.: Здоров’я, 2000.- 160 с.
- Бойченко О. Н., Котелевская Н. В., Николишин А. К., Зайцев А. В. Анализ представлений о зубных отложениях // Вестник проблем биологии и медицины, вып. 3, том 1. — 2017. -. — с. 19-24
- Новое поколение лечебно-профилактических зубных паст и эликсиров на основе БАВ / В. А. Дрожжина [и др.] // Тез. докл. обл. науч. — практ. конф. стоматологов. — Ростов н/Д., 1997. — С.19.
- Особенности распространения и проявления заболеваний пародонта и слизистой оболочки полости рта у школьников г. Санкт — Петербурга Е. В. Леонова [и др.] // Пародонтология. -1998. — № 4(10). — С.49-50.
- Пахомов Г. Н. Первичная профилактика в стоматологии / Г. Н. Пахомов. — М.: Медицина, 1982. — 238 с.
- Пашаев Ч. А. Новый подход к профилактике кариеса зубов / Ч. А. Пашаев, Л. К. Ибрагимова, Б. М. Гамзаев // Новое в стоматологии. — 2004. — № 7. — С.24-25.
- Персин Л. С. Реминерализующая терапия ранних кариозных поражений зубов — осложнений ортодонтического лечения / Л. С. Персин, Г. М. Барер, О. А. Варавина // Материалы Всерос. конф. — М., 2003. — С.23
Основные термины (генерируются автоматически): налет, отложение, полость рта, зубной камень, камень, зубная бляшка, органическая матрица, жевательная резинка, поверхность зуба, химический состав.
Реминерализация зубов

Как часто, замечая у себя повышение чувствительности эмали, мы легкомысленно думаем, что это временное явление, не стоящее нашего внимания. Между тем, данный симптом может свидетельствовать о начальном разрушении зуба, именуемом деминерализацией.
Деминерализация представляет собой вымывание минералов (макро- и микроэлементов) из структуры зуба. И если при повышении чувствительности эмали вы не обратитесь за консультацией к стоматологу, это может привести к более серьезным последствиям, таким как появление трещин и развитие кариеса.
Процесс, позволяющий остановить разрушение поверхности и восстановить баланс минералов, именуется реминерализацией зубов. Данная процедура может быть естественной и искусственной, проходить в домашних условиях или в кабинете стоматолога.
Возможные причины деминерализации зубов

Процесс деминерализации обусловлен рядом факторов, с которыми мы регулярно сталкиваемся в повседневной жизни, не думая о том, какое сильное негативное влияние они на нас оказывают. Нарушение баланса минералов в зубной эмали может быть вызвано:
- нарушением режима питания;
- чрезмерным потреблением сахара;
- неумеренным потреблением чая, кофе, алкоголя;
- плохим качеством питьевой воды;
- общим дефицитом витаминов и минералов в организме;
- вредными привычками и постоянными стрессами.
Все эти факторы провоцируют активное размножение в полости рта патогенных микроорганизмов и нарушение уровня pH слюны. Это, в свою очередь, препятствует непрерывной реминерализации эмали в естественных условиях.
Слюна является основным источником минеральных веществ для зубов. Также минералы поступают к зубу из пульпы, через дентин, но в значительно меньшем объеме, чем извне. Поэтому для насыщения зубной эмали всеми необходимыми элементами крайне важно поддерживать правильный баланс слюны.
Его изменение приводит к образованию слишком щелочной или слишком кислой среды, под воздействием которой происходит изменение состава эмали. Покрытие зуба теряет минералы и прочие компоненты, необходимые для сохранения крепких зубов, в результате чего ослабевают его защитные функции.
Наиболее важны для поддержания здоровья эмали следующие соединения:
- фтор;
- фосфаты кальция;
- карбонаты кальция.
Нехватка перечисленных компонентов рано или поздно приводит к развитию кариозного процесса, одним из первых признаков которого является появление на зубах белых пятен. Такое пятно представляет собой деминерализированный участок эмали.
На начальном этапе заболевание проявляется только в утрате блеска эмали. Но постепенно пятно приобретает коричневый цвет, структура зуба становится более пористой. Важно и то, что быстрее всего деминерализация происходит на тех участках, которые труднее поддаются чистке и сильнее подвержены действию бактерий.
Для чего нужна реминерализация
Если обратиться к врачу на первичной стадии заболевания, то предотвратить кариес и вылечить без сверления и пломбирования зуба. Основным методом лечения является как раз реминерализующая терапия. Курс препаратов, предназначенных для насыщения зубных тканей минералами и микроэлементами, позволит в короткие сроки привести зуб в здоровое состояние.
Основные признаки, указывающие на необходимости реминерализации:
- первичная стадия кариозного процесса: появление меловых пятен, незначительное разрушение верхних слоев эмали;
- клиновидные дефекты;
- повышенная истираемость и размягчение зубных тканей;
- гипоплазия (недостаточное развитие поверхностного слоя) эмали;
- участки деминерализации, выявленные после снятия зубного камня;
- длительное ношение ортодонтических систем и восстановление после их ношения;
- повышенная чувствительность к внешним раздражителям;
- подготовка к процедуре лазерного отбеливания.
Цель процедуры реминерализации - повышение прочности зубной эмали, ее защита от внешнего агрессивного воздействия, а также профилактика заболеваний полости рта. Для этого необходимо восстановить баланс минеральных веществ в структуре зуба. Поэтому реминерализация ослабленного слоя выполняется одним из двух основных способов:
- выполнение аппликаций из минерализующих составов на наружную поверхность зубов;
- применение аппаратных процедур фонофореза и электрофореза.
Обработка зубов минерализующим составом
Данная процедура является наиболее распространенным способом реминерализации зубов. Стоматолог наносит на эмаль специализированные препараты, способствующие укреплению эмали и повышению ее защитных свойств.
Процедура реминерализации заключается в том, что на зубы поочередно наносят специальные комплексные средства для реминерализации зубов, которые укрепляют эмаль и повышают ее защитные свойства. Такие препараты содержат наиболее важные минеральные вещества: фосфор, цинк, кальций, стронций, ионизированные соединения фтора.
Процедура проводится в несколько этапов:
- первым делом производится чистка зубов от скопившихся отложений. Это необходимо по причине того, что зубной налет является источником большого количества бактерий, которые могут нанести дополнительный вред зубу, если окажутся под специальным покрытием. После чего выполняется просушка эмали;
- затем стоматолог накладывает на очищенную поверхность тампоны, смоченные раствором десятипроцентного глюконата кальция, несколько раз заменяя их новыми по мере подсыхания;
- завершающий этап - аппликация из фторида натрия 0,2% продолжительностью три минуты.
Все эти действия позволяют создать на поверхности зубов пленку из фторапатитов и насытить эмаль нужными элементами. Для достижения устойчивого результата необходимо пройти курс из нескольких процедур. Оптимальная частота - ежедневно либо через день в течение месяца.
По завершении курса выполняется фторирование зубов. Эта процедура позволяет дополнительно насытить эмаль полезными веществами, тем самым укрепляя ее, а также повысить резистентность зубной поверхности к внешним агрессивным воздействиям.
Ионы фторсодержащего вещества, нанесенного на эмаль, проникая внутрь, создают надежный защитный слой. Он препятствует вымыванию минералов из эмали и находящегося под ней дентина, а также предохраняет зуб от проникновения болезнетворной микрофлоры и разъедания кислотами.
Основные способы фторирования зубной эмали
Современная стоматология для насыщения зубов ионами фтора применяет следующие основные методы:
- экспресс-методика, при которой на зубы надевают одноразовые каппы, наполненные фторсодержащим гелем. Продолжительность процедуры - 5-10 минут;
- использование многоразовой каппы. Такая каппа изготавливается по индивидуальным меркам и позволяет проводить процедуру фторирования в домашних условиях. Пациент самостоятельно заполняет каппу гелем и устанавливает на зубы. Продолжительность одной процедуры и число процедур определяет специалист;
- нанесение на зубы специального фторсодержащего лака. Этот способ чаще всего используется, если требуется насытить минералами один или несколько зубов, имеющих незначительные повреждения.
После каждой процедуры несколько часов нельзя ничего есть и пить. Чаще всего реминерализация осуществляется посредством комбинирования нескольких методик: это позволяет обеспечить наилучший результат. При этом эффект от курса лечения будет заметен не сразу, а через некоторое время после его завершения.
Профилактика деминерализации в домашних условиях
Все, кто сталкиваются с проблемой разрушения зубной эмали, задаются вопросом: а что можно сделать самостоятельно для восстановления и сохранения здоровья зубов? Ответ на этот вопрос - соблюдать всего несколько простых правил.

Самостоятельная реминерализация зубов в домашних условиях требует комплексного подхода. Прежде всего необходимо пересмотреть свое питание таким образом, чтобы в него в достаточном количестве входили нужные витамины и минералы - магний, кальций, фтор и другие. Следует регулярно употреблять следующие продукты:
- молоко и кисломолочные продукты, творог, сыр;
- зеленые овощи;
- бобовые;
- орехи.
Стоит отказаться от курения, чрезмерного употребления чая, кофе и алкоголя - все эти привычки негативно влияют на состояние эмали. Особенно пагубно на здоровье зубов сказывается курение: горячий табачный дым способствует образованию микротрещин, а также вызывает воспаление десен, которые становятся привлекательной средой для распространения болезнетворных бактерий, постепенно разъедающих поверхность эмали.
Также для обеспечения естественного насыщения минералами необходимо правильно ухаживать за полостью рта. Необходимо использовать специальную зубную пасту для реминерализации, способствующую восстановлению баланса минеральных веществ и элементов.
Идеальным выбором для этой цели станет зубная паста «АСЕПТА ПЛЮС» РЕМИНЕРАЛИЗАЦИЯ. Она разработана специально для восстановления ослабленной зубной эмали и предотвращения воспаления десен. Основной действующий компонент зубной пасты «АСЕПТА» - гидроксиапатит, являющийся великолепным источником биоактивных соединений фосфора и кальция. Он благотворно воздействует на поверхность эмали, укрепляя ее и устраняя повреждения.
Также средство содержит калий, препятствующий повышению чувствительности, термальную грязь для восстановления эмали и заживления десен и фермент папаин, который расщепляет зубные отложения и способствует осветлению окрашенных участков зубной поверхности.
Согласно исследованиям, проведенным кафедрой профилактической стоматологии ПСПбГМУ им. И.П. Павлова, эффект о реминерализации за четыре недели использования этой пасты составил 63,6%. Таким образом, паста «АСЕПТА ПЛЮС» РЕМИНЕРАЛИЗАЦИЯ отлично подходит для ухода за ослабленной эмалью.
Помимо чистки зубов можно наносить на них аппликации из реминерализующей зубной пасты, нанося ее на зубы на 10-15 минут. Также хороший эффект оказывает массаж десен. Его регулярное выполнение способствует лучшему проникновению в околозубные ткани питательных веществ.
Мы рекомендуем использовать зубную пасту «АСЕПТА» вместе с ополаскивателем «АСЕПТА FRESH». В составе ополаскивателя содержатся такие вещества, как ксилит и цитрат калия, которые способствуют предохранению эмали от агрессивных внешних воздействий и снижают чувствительность зубов.
Кроме того, для получения минералов и микроэлементов следует принимать специальные витамины. Компания «АСЕПТА» разработала специальный витаминно-минеральный комплекс, содержащий все необходимые вещества для здоровья зубов.
Один из основных компонентов этого препарата - коралловый кальций, служащий источником легкоусвояемого кальция, без которого невозможна минерализация костной и зубной ткани. Также комплекс содержит витамин D3, необходимый для обеспечения надлежащего фосфорного и кальциевого обмена в организме.
Витамины группы В способствуют нормализации структуры костной ткани и стимулируют ее репродукцию. Экстракт зеленого чая оказывает мощное антибактериальное воздействие. Максимальное воздействие препарат оказывает на ранних этапах, поэтому рекомендуется начинать его прием при появлении первых признаков заболевания либо в целях профилактики.
И последнее условие обеспечения правильной реминерализации зубов - регулярные визиты к стоматологу. Необходимо посещать специалиста не реже, чем один раз в полгода, для выполнения профилактических осмотров и снятия зубных отложений. Кроме того, регулярный осмотр позволит выявить возможные проблемы на ранних этапах их появления.
Если вы будете прилежно выполнять все эти условия, ваши зубы надолго останутся красивыми и крепкими. А использование средств из линейки «АСЕПТА» превратит ежедневный уход в несложную и приятную процедуру, выполнять которую не составит никакого труда.
«АСЕПТА» - пусть ваш день начинается с улыбки!
Клинические исследования
Согласно клиническим исследованиям, уже на первом контрольном осмотре (через 1-2 дня) применения средств линии «Асепта» отмечается уменьшение жалоб на дискомфорт десен. Улучшение динамики показателей позволяет рекомендовать линию средств «Асепта» для местного лечения воспалительных заболеваний пародонта.
Улучшение динамики показателей позволяет рекомендовать линию средств «Асепта» для местного лечения воспалительных заболеваний пародонта.
Клинический опыт применения серии средств «Асепта»
Фукс Елена Ивановна ассистент кафедры терапевтической и детской стоматологии
Государственное бюджетное образовательное учреждение высшего профессионального образования Рязанский государственный медицинский университет имени академика И.П. Павлова Министерства здравоохранения и социального развития Российской Федерации (ГБОУ ВПО РязГМУ Минздравсоцразвития России)
Отчет по определению/подтверждению профилактических свойств средств индивидуальной гигиены полости рта «АСЕПТА PLUS» Реминерализация
врач-исследователь А.А. Леонтьев, зав. кафедрой профилактической стоматологии, д.м.н., профессор С.Б. Улитовский
Первый Санкт-Петербургский государственный медицинский университет им. акад. И.П. Павлова, кафедра профилактической стоматологии
Дентин зуба: строение
Дентин (dentinum) - это твердая ткань, составляющая основную массу зуба, коронковая часть которого покрыта снаружи зубной эмалью, а корневая часть - цементом. Внутри коронковой части дентина располагается полость зуба (пульповая камера), а внутри корневой части - корневые каналы. Эти полостные образования заполнены пульпой зуба, из внешних слоев которой в дентин проникают отростки одонтобластов и окончания безмиелиновых нервных волокон.
По своей структуре и свойствам дентин напоминает компактную грубоволокнистую костную ткань, но отличается от нее отсутствием сосудов и клеточных элементов, а также более высокой твердостью. Твёрдость дентина достигает 58,9 кгс/мм², что объясняется высоким содержанием неорганических компонентов - преимущественно фосфата кальция (в виде гидроксиапатита), а также фторида и карбоната кальция. Содержание неорганических компонентов в общей сложности достигает 70%, плюс еще 20% приходится на органические компоненты (представлены в основном коллагеном), плюс еще 10% приходится на воду.
Дентин зуба (схема, электронная микроскопия) -
В дентине выделяют несколько слоев - 1) предентин, 2) околопульпарный дентин, 3) плащевой дентин. Предентином называют очень тонкий внутренний слой маломинерализованного дентина, который непосредственно примыкает к поверхностному слою пульпы (одонтобластам). Далее идет слой околопульпарного дентина, и еще более поверхностно располагается плащевой дентин. Плащевой и околопульпарный дентин отличаются друг от друга в основном только строением органического матрикса, но об этом мы подробнее остановимся ниже.
Строение дентина зуба -
Дентин состоит из обызвествленного межклеточного вещества, которое пронизано так называемыми «дентинными канальцами» (дентинными трубочками), за счет которых обеспечивается трофика и минерализация дентина. Дентинные канальца идут радиально, в коронковой части зуба - по направлению от стенки пульповой камеры к эмалево-дентинной границе, а в корневой части зуба - от стенки корневого канала к поверхности корня зуба. Однако, если в корневой части зуба, а также в области окклюзионной поверхности коронки зуба - дентинные канальца имеют практически прямую форму, то в боковых отделах коронки они уже будут S-образно изогнуты.
Дентинные канальца (электронная микроскопия) -
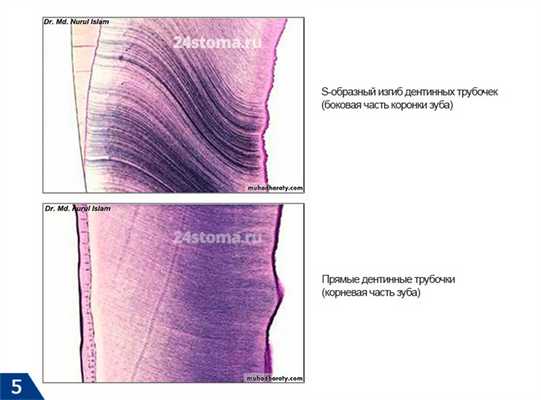
Диаметр канальцев составляет от 0,5 до 4 мкм, причем они будут шире во внутренних отделах дентина и постепенно суживаются кнаружи (вроде уплощенного конуса). Внутри канальцев находятся отростки одонтобластов, безмиелиновые нервные волокна, а также циркулирует тканевая жидкость. Сами одонтобласты находятся за пределами дентина - их тела располагаются в поверхностном слое пульпы, а их отростки, проходя по всей длине дентинных канальцев, заканчиваются в области эмалево-дентинной границы (рис.8).
От дентинных канальцев в перпендикулярном направлении отходят боковые каналы. Особенно много их отходит в предентине и внутренних слоях околопульпарного дентина (в 100-200 мкм от границы с пульпой). Их достаточно мало в средних отделах дентина и вновь становится много на периферии - в области плащевого дентина. В боковых каналах находятся боковые ответвления отростков одонтобластов, которые анастамозируют между собой. Напомним, что именно одонтобласты участвуют в образовании органического матрикса дентина и дальнейшей его минерализации.
Одонтобласты, предентин и дентинные канальцы (гистология) -
Обратите внимание, что на гистологическом препарате (рис.6) - предентин выглядит как светлая полоса, переходящая в зону со сферическими образованиями более темного цвета (глобулами). Слой предентина обладает минимальной минерализацией, и состоит в основном из органического матрикса - переплетенных коллагеновых фибрилл (рис.7). Сферические образования на границе предентина и околопульпарного дентина - это не что иное как «калькосфериты», являющиеся очагами минерализации. Маломинерализованный дентин, располагающийся вокруг таких глобул, носит название «интерглобулярного».
В дальнейшем глобулы сливаются, образуя однородный высокоминерализованный дентин. Также стоит обратить внимание, что при приближении дентинных канальцев к эмалево-дентинной границе или слою цемента - их концы образуют крупные терминальные ответвления (похожие на ветви дерева). Ряд терминальных отрезков дентинных канальцев проникает даже сквозь эмалево-дентинную границу, формируя так называемые «эмалевые веретена». По мнению большинства авторов эти образования участвуют в минерализации глубоких слоев эмали.
Архитектоника дентинных канальцев -
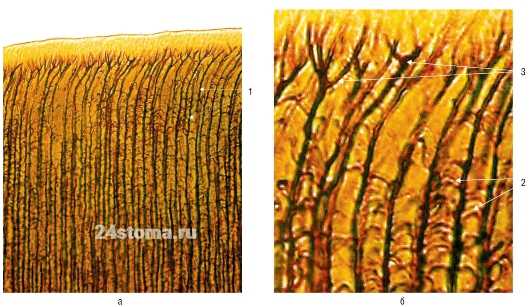

Плотность расположения канальцев отличается в разных слоях дентина. Плотнее всего одни расположены в околопульпарном дентине, где на 1 мм 2 дентина их приходится от 50 000 до 75 000. На 1 мм 2 плащевого слоя дентина их будет приходиться только - от 15 000 до 30 000. Но обратим ваше внимание, что в данном случае уменьшается не количество канальцев как таковых, а именно плотность их расположения в поверхностных слоях дентина (в связи с радиальным их направлением и при одновременном увеличении площади внешних слоев).
1. Строение дентинных трубочек -
Дентинные канальца проходят в так называемых дентинных трубочках. Стенка каждой дентинной трубочки образована так называемым «перитубулярным дентином», который отличается очень высокой степенью минерализации и отсутствием коллагеновых волокон. Между дентинными трубочками располагается так называемый «интертубулярный дентин», который отличается меньшей степенью минерализации и большим количеством коллагеновых волокон (фибрилл). Дентинные трубочки полые внутри, и поэтому их часто и называют дентинными канальцами.
Изнутри каждая трубочка изнутри покрыта тонким слоем органического вещества - этот слой содержит высокую концентрацию гликозаминогликанов и его обычно называют мембраной Неймана. По центру дентинных канальцев располагаются отростки одонтобластов (волокна Томса). Пространство между отростком одонтобласта и стенкой дентинной трубочки заполнено дентинной жидкостью, которая схожа по составу с плазмой крови. Помимо отростков одонтобластов и тканевой жидкости в них также расположены и безмиелиновые нервные волокна (однако их можно встретить только в околопульпарном дентине).
Схема строения дентина -
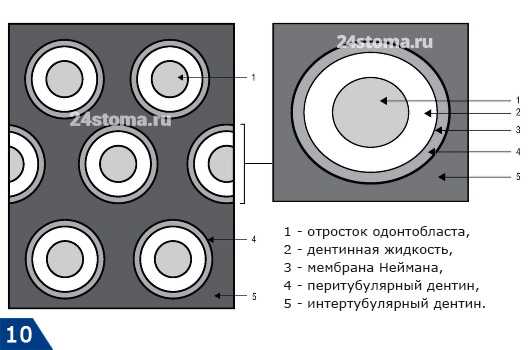
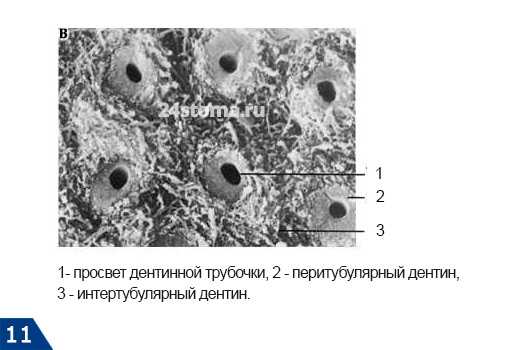
Перитубулярный и интертубулярный дентин -
Как мы уже сказали выше - перитубулярный дентин обладает значительно более высокой минерализацией. К примеру, содержание гидроксиапатита в нем будет на 40% больше, чем в интертубулярном, а вот органические компоненты в нем практически отсутствуют. Это приводит к тому, что при возникновении среднего кариеса перитубулярный дентин будет разрушаться значительно быстрее интертубулярного. И как следствие - происходящие процессы деминерализации будут приводить к расширению дентинных канальцев и увеличению проницаемости дентина в том числе и для патогенных бактерий.
В свою очередь интертубулярный дентин содержит много органических компонентов, например, обызвествленных коллагеновых фибрилл диаметром около 75 нм (при этом кристаллы гидроксиапатита располагаются вдоль оси фибрилл). Коллагеновые фибриллы образуют так называемый «каркас», который служит основой для отложения минеральных солей. Ниже вы сможете увидеть как выглядит коллагеновый каркас дентина на снимках электронной микроскопии, которые сделаны после его принудительной деминерализации.
2. Органический матрикс дентина -
Органический матрикс дентина располагается между дентинными трубочками (в интертубулярном дентине). Он состоит из коллагеновых фибрилл и расположенного между ними аморфного вещества. Интересным является то, что направление коллагеновых фибрилл и их структура - будут отличаться в плащевом и околопульпарном слоях дентина. Это связано с тем, что в ходе первичного дентиногенеза сначала вырабатывается органический матрикс именно плащевого дентина, и только уже потом - матрикс околопульпарного дентина.
В плащевом дентине будут преобладать волокна, идущие в радиальном направлении, параллельно ходу канальцев («волокна Корфа»). Но особенностью волокон Корфа является не только их направленность, но и то, что они будут состоять из достаточно толстых фибрилл, объединенных в конусовидно-суживающиеся пучки. Причем стоить уточнить, что радиально-параллельное направление волокон Корфа больше характерно для той части плащевого дентина, которая ближе всего к окклюзионной поверхности коронки зуба. А на боковых поверхностях коронки и в области корня - волокна Корфа приобретают все более косое направление.
Как мы уже сказали выше - матрикс околопульпарного дентина образуется позже, чем плащевого. Одонтобласты в этот период синтезируют намного более тонкие фибриллы, которые переплетаются друг с другом (см.рис.ниже). Эти волокна будут располагаться тангенциально, т.е. они отходят от дентинных канальцев почти под прямым углом (их называют «волокна Эбнера»). Но коллагеновые волокна не являются единственным компонентом органического матрикса дентина, и нельзя забывать про окружающее их аморфное вещество.
Коллагеновые фибриллы в околопульпарном дентине -
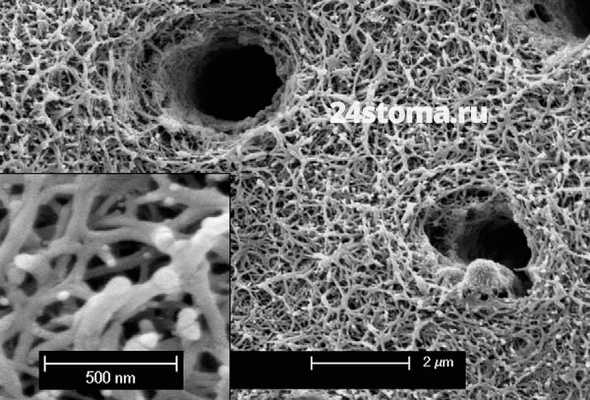
Аморфное вещество -
Коллагеновые волокна со всех сторон окружает основное аморфное вещество, которое состоит преимущественно из гликозаминогликанов (хондроитинсульфатов). Помимо них в состав органического матрикса входят большое количество неколлагеновых протеинов (их доля составляет около 20% от органического матрикса дентина). Аморфное вещество также содержит и протеогликаны, которые образуются в результате соединения хондроитинсульфатов и неколлагеновых протеинов.
Неколлагеновые протеины играют важную роль в процессах минерализации дентина. Ниже мы перечислили основные их разновидности -
- кальций-связывающие протеины,
- костные морфогенетические протеины (BMP),
- гликопротеины (фибронектин, остеонектин),
- кальциевая АТФаза и алкалиновая фосфатаза,
- коллагеназы и коллагенусваивающие энзимы, необходимые для перестройки органического матрикса.
В органической основе дентина идентифицированы также липиды (гликолипиды и фосфолипиды), вероятно, участвующие в минерализации матрикса.
Нервные волокна -
Безмиелиновые нервные волокна проникают в дентин из периферических отделов пульпы, причем их можно выявить только в предентине (они проникают в него на глубину нескольких микрометров, и лишь редкие волокна - на глубину от 100 до 200 мкм). Кроме того нервные волокна обнаруживаются не во всех, а только в некоторых дентинных канальцах. В более периферических слоях дентина нервные окончания вообще отсутствуют, а в формировании болевых импульсов главную роль в данном случае играет дентинная жидкость (изменение гидродинамических условий).
3. Особенности неорганического матрикса -
Для дентина характерна особая форма отложения кристаллов минеральных солей. Если, например, в основном веществе костной ткани отложение минеральных солей происходит равномерно (в виде мельчайших кристалликов), то в дентине процесс минерализации протекает в несколько этапов. На первом этапе происходит формирование кристаллических структур шаровидной формы (в виде «глобул» - калькосферитов), между которыми по-прежнему сохраняются участки с необызвествленным или мало обызвествленным основным веществом - интерглобулярным дентином.
Глобулярный и интерглобулярный дентин (гистология) -
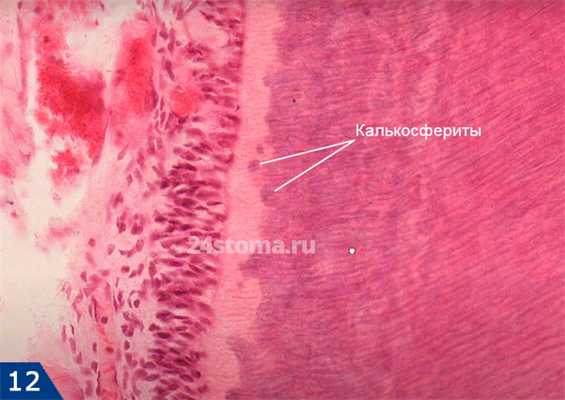
Глобулярный и интерглобулярный дентин лучше всего видны на границе околопульпарного дентина и предентина (в коронковой части зуба), т.к. именно в этой зоне активно протекает минерализация вторично-образованного дентина. Кроме того, именно в этой зоне можно обнаружить самые крупные калькосфериты. Постепенно глобулы увеличиваются в размерах и сливаются, образуя однородный высоко минерализованный дентин.
Что такое линии Оуэна и линии Эбнера -
Первичный (физиологический) дентин образуется в период формирования и прорезывания зуба. Его продуцируют одонтобласты со скоростью примерно 4-8 мкм/сутки, причем в деятельности одонтобластов есть периоды активности и покоя. Такая периодическая смена активности одонтобластов приводит к наличию в дентине так называемых ростовых и контурных линий.
Контурные линии Оуэна - отражают суточный ритм отложения дентина одонтобластами. Они расположены под прямым углом к дентинным трубочкам и соответствуют «периодам покоя» в деятельности одонтобластов. В эти периоды будет происходить намного менее интенсивная минерализация дентина - с образованием очень мелких интерглобулярных пространств. Число линий Оуэна может увеличиваться при патологических состояниях организма, которые влияют на процессы минерализации твердых тканей зубов.
Ростовые линии Эбнера - соответствуют более медленному 5-ти суточному циклу формирования органического матрикса дентина одонтобластами, т.е. периодам меньшей минерализации основного вещества дентина.

Мертвые пути в дентине -
Также в дентине могут обнаруживаться так называемые мертвые пути (на шлифах зубов), которые возникают при гибели части одонтобластов. Некоторые авторы говорят о том, что только обнажение 1 мм площади детина - приводит к гибели до 30 000 одонтобластов. При этом, содержащие в дентинных канальцах отростки подвергаются распаду, соответственно, полости дентинных канальцев будут заполнены продуктами распада и газообразными веществами.
Благодаря наличию газов такие дентинные канальцы (мертвые пути) и выглядят черными на шлифах зубов. Кстати, термин «мертвые пути» ввел в обращение Е.Fish. Также стоит отметить, что чувствительность дентина в таких участках снижена, а со стороны пульпы зуба в этих участках будет отмечаться усиленная выработка третичного дентина.
Вторичный и третичный дентин -
Вторичный дентин отлагается (со стороны пульповой камеры) в течение всей жизни индивида, что приводит к постепенному сокращению объема пульповой камеры. Вторичный дентин как и первичный - продуцируется одонтобластами. Вторичный дентин отличается от первичного (образующегося во время формирования и прорезывания зубов) - менее правильной структурой, что выражается в изменении направления и количества дентинных канальцев и коллагеновых волокон, а также более низкой степенью минерализации. Уменьшается и сам размер дентинных канальцев.
Отложения вторичного дентина более активно происходят в области крыши пульповой камеры, а также в ее боковых стенках. Кроме того, вторичный дентин активно откладывается в области дна пульповой камеры (в многокорневых зубах). В связи со всем этим постепенно изменяется и форма пульповой камеры - рога пульпы уплощаются, сокращается ее объем. Интересным фактом является то, что у мужчин интенсивность отложения вторичного дентина выше. Кроме того отмечают, что с возрастом интенсивность отложения вторичного дентина уменьшается.
Еще один вид дентина - это так называемый «третичный дентин» (dentinum tertiarium), который также называют репаративным или иррегулярным. В отличие от вторичного дентина, который достаточно равномерно вырабатывается с внутренней поверхности пульповой камеры - образование третичного дентина происходит локально. К локальному образованию дентина приводит влияние на зуб сильных раздражающих факторов, например, это происходит при разрушении или повышенной стираемости эмали, обнажении дентина.
При медленно развивающемся кариесе выработка третичного дентина позволяет в течение какого-то времени - препятствовать проникновению в пульпу патогенных бактерий и их токсинов. Таким образом третичный дентин выполняет защитную функцию. Еще стоит отметить, что третичный дентин также отличается неправильным направлением дентинных канальцев, либо они могут вообще отсутствовать.
Дентин зуба: гистология
Ниже вы можете можете увидеть гистологию тканей зуба в потрясающем разрешении, а также отличную лекцию по морфологии дентина на английском языке (при желании можно включить субтитры и в настройках выбрать перевод с английского на русский).
Возрастные изменения дентина -
Выше мы уже говорили, что с возрастом происходит отложение вторичного и третичного дентина, что также приводит к уменьшению размера пульпы. Но в зубах пожилых людей часто можно заметить участки дентина, в которых минеральные соли откладываются уже не только в основном веществе, но и внутри самих дентинных канальцев (происходит это на фоне процессов дегенерации отростков одонтобластов). В результате происходит полная облитерация просвета канальцев, т.е. их физиологический склероз.
Облитерация просвета канальцев приводит к снижению чувствительности зуба. Кроме того, показатели преломления света у канальцев и у основного вещества - в этом случае выравниваются, и поэтому такие участки дентина выглядят прозрачными. Соответственно, такой дентин очень часто называют «прозрачным» или «склеротическим». Образование прозрачного дентина чаще всего происходит сначала в апикальной части корня, а потом медленно распространяется в направлении коронковой части зуба. Надеемся, что наша статья оказалась Вам полезной!
Источники:
1. Высшее профессиональное образование автора в стоматологии,
2. The European Academy of Paediatric Dentistry (EU),
3. «Анатомия зубов человека» (Гайворонский, Петрова).
4. «Терапевтическая стоматология» (Политун, Смоляр),
5. «Гистология органов ротовой полости» (Глинкина В.В.).
Деминерализация эмали зубов - симптомы и лечение
Что такое деминерализация эмали зубов? Причины возникновения, диагностику и методы лечения разберем в статье доктора Панькиной Светланы Юрьевны, стоматолога со стажем в 7 лет.
Над статьей доктора Панькиной Светланы Юрьевны работали литературный редактор Юлия Липовская , научный редактор Пётр Козлов и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Деминерализация эмали зубов ( tooth demineralization) — это разрушение зубной эмали из-за утраты минералов (в первую очередь кальция), от которых зависит её целостность и прочность. Можно сказать, что это начальная стадия кариеса . При этом состоянии эмаль утрачивает блеск, на ней появляются белые пятна.
Деминерализация считается одним из самых распространённых нарушений в стоматологии.
![Деминерализация и здоровая эмаль [13]](https://probolezny.ru/media/bolezny/demineralizaciya-emali-zubov/demineralizaciya-i-zdorovaya-emal-13_s.jpg)
Причины возникновения деминерализации эмали зубов
Факторы, которые предрасполагают к деминерализации эмали и развитию кариеса:
- Географический. Климатические условия и наличие различных минеральных веществ в почве и воде влияют как на организм в целом, так и на зубы. Например, в США заболеваемость кариесом составляет 99 %, а в Нигерии — всего 2 %. Это связано с количеством фтора в питьевой воде: ч ем больше фтора, тем выше стойкость людей к кариесу. Однако избыток фтора может привести к другому патологическому процессу — флюорозу, при котором зубы меняют цвет и на них появляются дефекты [1] .
- Профессиональный. Деминерализация зубов чаще возникает у людей, работающих в кондитерских цехах, на производстве кислот и щелочей, а также у людей, чья работа связана с повышенным стрессом [1] .
- Возрастной. Установлено, что деминерализация эмали и кариес чаще развиваются в возрасте от 2 до 40 лет. Скорее всего, это связано с тем, что после 2 лет ребёнок обычно ест больше углеводной пищи, если при этом в организме недостаточно фтора и не проводится нормальная гигиена, состояние полости рта будет ухудшаться. В 12 - 14 лет на зубы влияет гормональная перестройка организма. В возрасте 20 - 40 лет состояние полости рта во многом зависит от телесных заболеваний (например, расстройств ЖКТ), а после 40 лет активность всех функций организма снижается [11] .
- Половой. Женщины чаще страдают кариозными поражениями. Это может быть связано с более частым употреблением сладкого. Также в период беременности и лактации женщины передают ребёнку много витаминов и микроэлементов, поэтому прочность зубов может снижаться. Токсикоз, нарушение углеводного обмена, заболевания желудочно-кишечного тракта и щитовидной железы повышают риск д еминерализации эмали и образования кариеса.
Общие факторы риска:
- Генетическая предрасположенность.
- Несбалансированное питание и питьевая вода с низким содержанием минеральных веществ.
- Соматические заболевания. Больше всего на состояние полости рта влияют хронические патологии органов пищеварения. Например, гастрит, язвенная болезнь желудка и 12-перстной кишки, гепатит, панкреатит и другие болезни ЖКТ сопровождаются дефицитом витаминов, минеральных веществ, белков, углеводов и нарушением иммунной регуляции, что приводит к развитию различных заболеваний полости рта. Также могут повлиять другие патологии:
- При заболеваниях центральной нервной системы (детском церебральном параличе, эпилепсии и др.) повышается риск кариеса зубов из-за плохой гигиены полости рта.
- При патологиях системы кровообращения больные всех возрастов чаще страдают от кариеса и потери зубов [12] .
- Стрессы и экстремальные факторы: превышение скорости, невесомость, перегрузка организма, травмы, работа в высокогорьях.
Местные факторы риска:
- Плохая гигиена полости рта.
- Изменение свойств и состава слюны . Слюна очищает зубы и дёсны от прилипших частиц пищи и зубного налёта, тем самым снижает количество и активность бактерий. Если слюны выделяется меньше или меняются её свойства, риск деминерализации и кариеса увеличивается.
- Вредные привычки : курение , употребление алкоголя и большого количества сладкого [1][5][8][11][12] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы деминерализации эмали зубов
Выявить первые признаки деминерализации достаточно трудно, особенно при обильных зубных отложениях ( налёте и камнях ). Вымывание минеральных компонентов, как правило, происходит незаметно.
Деминерализация эмали развивается постепенно: сначала структура эмали становится шероховатой и утрачивает естественный блеск, затем появляется меловидное пятно. Оно выглядит так, будто по зубу провели белым мелом.
![Меловидные пятна на эмали [14]](https://probolezny.ru/media/bolezny/demineralizaciya-emali-zubov/melovidnye-pyatna-na-emali-14_s.jpg)
Эмаль зуба становится более пористой, поэтому быстрее изменяет цвет (желтеет и темнеет) под воздействием неблагоприятных факторов. Также повышается чувствительность зубов на раздражители — сладкое и холодное.
При появлении первых подозрительных признаков нужно сразу записаться на приём к стоматологу. Если откладывать лечение, начнётся кариозный процесс и твёрдые ткани будут разрушаться [5] [8] [9] .
Патогенез деминерализации эмали зубов
Через несколько минут после еды на зубах появляется плёнка — пелликула, которая состоит из компонентов слюны. В этой плёнке ещё нет бактерий, разрушающих зуб. Патологический процесс начинается через несколько суток. Через 48 часов на пелликуле скапливается большое количество микроорганизмов. На 4 - 9 день на зубной эмали формируется зрелая бляшка — отложение, состоящее из микроорганизмов и продуктов их жизнедеятельности.
Микроорганизмы зубной бляшки усваивают сахариды, которые поступают с углеводной пищей, и вырабатывают кислоты. Эти кислоты растворяют кальций и разрушают поверхность эмали. Главную роль играет воздействие на твёрдые ткани зуба молочной кислоты.
Из-за повышенной проницаемости эмали под её поверхностью появляется очаг поражения (меловидное пятно) — признак деминерализации. В дальнейшем образуется кариозная полость [2] .

Классификация и стадии развития деминерализации эмали зубов
По характеру течения выделяют медленнотекущую и быстротекущую деминерализацию.
Стадии деминерализации:
- начальная;
- развившаяся;
- стадия дефекта.
Если на начальной стадии медленнотекущая и быстротекущая деминерализация проявляются одинаково — в виде белого пятна размером 1 - 3 мм — то на развившейся стадии появляются отличительные признаки:
- Для медленнотекущей деминерализации характерны однородные изменения поверхности эмали. При зондировании ( « прощупывании » зуба стоматологическим зондом) отмечается шероховатость эмали, но её поверхность ещё плотная.
- Быстротекущая форма на второй стадии более активна. Очаги деминерализации теряют чёткие границы. Поверхность эмали становится шероховатой, тусклой, как будто матовой. Зонд легко погружается в участок деминерализации. Эмаль утрачивает плотность, соскабливается стоматологическим экскаватором. При окрашивании очага специальными средствами интенсивность окрашивания увеличивается, так как эмаль становится более пористой. Быстротекущая деминерализация переходит в стадию дефекта, поэтому задача врача-стоматолога остановить процесс на раннем этапе [5][6][8] .
Осложнения деминерализации эмали зубов
Деминерализации зубов может привести к образованию среднего и глубокого кариеса.
Средний кариес затрагивает эмаль и поверхностный слой дентина. При зондировании отмечается болезненность в области эмалево-дентинного соединения. Температурные раздражители вызывают боль, но она быстро проходит после устранения раздражающего фактора.
При глубоком кариесе поражение твёрдых тканей зуба обширнее. Патология затрагивает глубокие слои дентина. При зондировании отмечается болезненность по дну кариозной полости. Температурные раздражители вызывают резкую, сильную боль, но после устранения раздражающего фактора она быстро проходит.
Если не вылечить кариес, развивается пульпит (воспаление сосудисто-нервного пучка зуба). В дальнейшем может развиться периодонтит (воспаление ткани между костной стенкой лунки и корнем зуба), что может привести к удалению зуба.

Ещё о дним осложнением деминерализации является эрозия тканей зуба . Она выглядит как овальный или округлый дефект эмали. Дно эрозии как правило гладкое, не тусклое и твёрдое. Дальнейшее углубление и распространение границ эрозии приводит к потере всей эмали и части дентина. При этом отмечается повышенная чувствительность дентина. Причиной возникновения эрозии является воздействие кислот на твёрдые ткани зуба. В отличие от кариозных поражений, эрозия не связана с бактериями полости рта [4] [5] [6] [8] .
![Эрозия тканей зуба [15]](https://probolezny.ru/media/bolezny/demineralizaciya-emali-zubov/eroziya-tkanyay-zuba-15_s.jpg)
Диагностика деминерализации эмали зубов
Диагностика начинается с опроса пациента, который включает сбор жалоб, анамнеза жизни и заболевания.
Сбор жалоб и анамнеза
На приёме врач сначала подробно расспросит, что беспокоит пациента. При деминерализации жалобы обычно связаны с появлением на зубах белых, жёлтых или тёмных пятен. Если пациент жалуется на боль, врач может спросить:
- где возникает боль;
- боль постоянная или появляется в ответ на раздражители;
- как долго она длится;
- какова интенсивность и характер боли: ноющая, рвущая или пульсирующая;
- в какое время суток возникает, беспокоит ли ночью;
- отдаёт ли в другие зоны, если да, то в какие;
- что помогает облегчить боль.
Чтобы установить связь заболевания с внешними факторами, условиями жизни или перенесёнными болезнями, врач собирает анамнез (историю) жизни. Уточняется:
- место рождения;
- материально-бытовые условия в детстве: где и в каких условиях рос и развивался, характер вскармливания и т. д.;
- трудовой анамнез: условия труда и профессиональные вредности в прошлом и по настоящее время;
- бытовые условия в настоящий момент;
- рацион питания;
- вредные привычки: курение, употребление алкоголя и др.;
- перенесённые ранее заболевания, травмы и операции;
- заболеваемость близких родственников;
- аллергический статус.
Сбор анамнеза заболевания. Врач уточняет:
- когда, где и при каких обстоятельствах возникло заболевание;
- с чем пациент его связывает;
- как болезнь начиналась — остро или постепенно;
- какими были первые симптомы;
- как болезнь развивалась от момента первых проявлений до настоящего времени;
- проводилось ли ранее какое-либо обследование и лечение, сколько длилось и каковы его результаты.
Все собранные сведения часто имеют решающее значение в постановке диагноза. Далее врач проводит обследование. В диагностике деминерализации эмали можно выделить основные и дополнительные методы.
Основные методы диагностики
- Осмотр . Чтобы провести осмотр, сначала врач высушивает эмаль струёй воздуха. При деминерализации на эмали видно чёткое матовое пятно белого цвета или пигментированный коричневатый очаг с шероховатой поверхностью.
- Зондирование . Здоровая эмаль при обследовании плотная и гладкая, текстура поражённой эмали шероховатая. Обычно зондирование при деминерализации безболезненно, боль возникает только при среднем и глубоком кариесе, а также при других некариозных патологиях.

- Термометрия . Это обследова ние позволяет определить реакцию зуба на тепло или холод. Термометрия может проводиться с помощью воды (холодной или тёплой) либо воздуха. При деминерализации поражение не доходит до дентина, поэтому обычно температурные раздражители не вызывают сильной боли, но при повышенной чувствительности боль может быть резкой.
Дополнительные методы диагностики
- Люминесцентный метод . Здоровая эмаль под действием ультрафиолетовых лучей даёт голубое свечение, а очаг деминерализации остаётся тёмным.
![Люминесцентный метод [13]](https://probolezny.ru/media/bolezny/demineralizaciya-emali-zubov/lyuminescentnyy-metod-13_s.jpg)
- Лазерная диагностика. Этот метод основан на том, что здоровая и поражённая эмаль по-разному отражают световые лучи. При деминерализации прибор издаёт звуковой сигнал и на экране появляются значения, отличные от нормы. Высокие показания прибора свидетельствуют о глубине поражения.
- Витальное окрашивание. На эмаль зуба наносится кариес-детектор — специальный краситель, который окрашивает очаги деминерализации. При других патологиях цвет эмали не меняется. Чем сильнее окрашивается пятно, тем интенсивнее процесс деминерализации.
![Витальное окрашивание [16]](https://probolezny.ru/media/bolezny/demineralizaciya-emali-zubov/vitalnoe-okrashivanie-16_s.jpg)
Дифференциальная диагностика
Дополнительные методы исследования нужны в тех случаях, когда есть сомнения в диагнозе и врачу нужно исключить другие патологии, т. е. провести дифференциальную диагностику.
Дифференциальную диагностику деминерализации тканей зуба проводят с начальными стадиями флюороза и гипоплазии эмали:
- При флюорозе , в отличие от деминерализации, поражаются несколько или все поверхности зубов, нет повышенной чувствительности на термические раздражители, поражение стабильно, (т. е. болезнь не прогрессирует), при зондировании поверхность поражения гладкая, а не шероховатая.
- Отличительные признаки гипоплазии : затронуты все или несколько зубов. Признаки поражения обычно находятся на вестибулярной (со стороны губ) поверхности резцов и клыков, буграх моляров и премоляров, что несвойственно для деминерализации. Поражение стабильно. При зондировании поверхность гладкая, блестящая, полированная [3][5][7][10] .
Лечение деминерализации эмали зубов
Лечение деминерализации эмали в большинстве ситуаций не требует применения бормашины. Чаще проводят р еминерализацию, г лубокое фторирование или л ечение по технологии Icon.
1. Реминерализация. Метод подразумевает наполнение эмали зуба минеральными компонентами. В основе реминерализирующих гелей — фосфор и кальций, которые обеспечивают прочность эмали.
Перед процедурой нужно провести профессиональную гигиену полости рта, т. е. удалить зубной камень и налёт. Затем эмаль высушивают тёплым воздухом и н а зубы наносят реминерализирующий гель на 15-20 минут. Обычно требуется 10-20 процедур. После каждой процедуры в течение двух часов нельзя есть и чистить зубы.
Преимущества реминерализующей терапии:
- защищает зубы от кариеса;
- устраняет гиперчувствительность зубов.
2. Глубокое фторирование. Это обработка твёрдых тканей зуба специальным фторсодержащим раствором. Перед процедурой также нужно провести профессиональную гигиену полости рта. Затем высушить эмаль тёплым воздухом и нанести на поверхность зубов препараты, содержащие фтор, гидроксид меди и кальций. Чтобы закрепить результат, врач может порекомендовать использовать фторсодержащие пасты. Хороший эффект появляется после 3-5 процедур.
Преимущества глубокого фторирования:
- участки деминерализации и микротрещины заполняются, эмаль становится плотнее;
- создаётся защитный барьер между бактериями полости рта и эмалью , который защищает зуб от разрушений и снижает риск развития кариеса;
- полученный результат сохраняется примерно на год, после этого нужно будет повторить курс.
3. Лечение по технологии Icon . Это современный безболезненный метод лечения деминерализации и раннего кариеса без бормашины, который даёт хороший результат. Суть метода в том, что поражённые участки заполняются специальным веществом, которое благодаря капиллярному эффекту проникает в пористую эмаль, делает её плотнее, а также уничтожает кариозные образования и препятствует размножению патогенных бактерий.
Этапы лечения по технологии Icon.
- На поражённый зуб устанавливается изоляционная система типа коффердам, которая защищает зубы от влаги и позволяет врачу лучше видеть зону поражения.
- Наносится первый компонент — гель соляной кислоты (Icon-Etch), который открывает поры эмали. Его выдерживают 2 минуты, затем в течение 30 секунд смывают водой.
- Обработанная область продувается сухим воздухом.
- На 30 секунд наносится второй компонент — этанол (Icon-Dry), который удаляет остатки жидкости.
- Наносится третий компонент — текучая смола (Icon-Infiltrant). Её нужно выдержать 3 минуты. Затем остатки смолы аккуратно сдувают и материал «засвечивают» на протяжении 40 секунд, чтобы он затвердел.
- Излишки смолы удаляются полировочными штрипсами и флоссами, затем снимается коффердам [4][6][7][8] .
4. Пломбирование. При деминерализации проводится редко, обычно только на стадии тёмного пятна, когда реминерализирующая терапия не помогает. В этом случае световая пломба считается наиболее эффективной, поскольку помогает защитить зуб от влияния внешних факторов и остановить развитие кариеса, а также вернуть эстетику зуба.
Этапы пломбирования световым композиционным материалом:
- Поверхность зуба очищается от налёта, подбирается цвет пломбы, например с помощью специальной шкалы Вита. В выборе цвета должны участвовать врач, ассистент и пациент. Желательно это делать при естественном освещении, лучше всего в первой половине дня, зуб при этом должен быть влажным.
- Если есть показания (например, гиперчувствительность), делается анестезия.
- Устанавливается коффердам.
- Очаг поражения препарируется, т. е. удаляются мёртвые ткани зуба.
- Выполняется кондиционирование (обработка кислотой) и адгезивный протокол — обработка поверхностей зуба спиртовым раствором и нанесение адгезива, который создаёт сцепление тканей зуба с пломбой.
- Послойно наносится световой композиционный материал, пломба шлифуется и полируется.
Прогноз. Профилактика
Прогноз деминерализации эмали зубов благоприятный, если своевременно её пролечить, в противном развивается кариес и другие осложнения [4] [6] [7] .
Читайте также:
