Карбапенемы и азтреонам для лечения заболеваний уха, горла, носа
Добавил пользователь Morpheus Обновлено: 28.01.2026
Моноциклический бета-лактамный антибиотик, выделенный из культуры Chromobacterium violaceum. Имеет одно (бета-лактамное) кольцо, структурно отличается от других бета-лактамов.
Белый кристаллический порошок без запаха. Очень незначительно растворим в этаноле, слабо растворим в метаноле, растворим в диметилформамиде, диметилсульфоксиде. Практически нерастворим в толуоле, хлороформе, этилацетате. Молекулярная масса 435,44.
Фармакология
Взаимодействует с пенициллинсвязывающим белком 3, ингибирует синтез пептидогликана клеточной стенки бактерий и вызывает гибель чувствительных микроорганизмов. Устойчив к бета-лактамазам большинства грамотрицательных бактерий.
Активен (как in vitro, так и по результатам клинических исследований при лечении ряда инфекций) в отношении большинства штаммов следующих микроорганизмов: аэробные грамотрицательные микроорганизмы — Citrobacter spp., включая C. freundii, Enterobacter spp., включая E. сloacae, Escherichia coli, Haemophilus influenzae (включая ампициллиноустойчивые и другие пенициллиназопродуцирующие штаммы), Klebsiella oxytoca, Klebsiella pneumoniae, Proteus mirabilis, Pseudomonas aeruginosa, Serratia species, включая S. marcescens.
По данным in vitro исследований, азтреонам активен (МПК≤8 мкг/мл) в отношении большинства (≥90%) штаммов следующих микроорганизмов: аэробные грамотрицательные микроорганизмы — Aeromonas hydrophila, Morganella morganii, Neisseria gonorrhoeae (включая пенициллиназопродуцирующие штаммы), Pasteurella multocida, Proteus vulgaris, Providencia stuartii, Providencia rettgeri, Yersinia enterocolitica. Клиническая значимость этих полученных in vitro данных не определена. В комбинации с аминогликозидами in vitro активен в отношении большинства штаммов P. aeruginosa, некоторых штаммов Enterobacteriaceae и других грамотрицательных аэробных бактерий.
Между азтреонамом и аминогликозидами существует перекрестная резистентность. Редко вызывает дисбактериоз.
После в/м введения здоровым добровольцам азтреонама в дозе 500 мг или 1 г Тmах — 1 ч. После однократного в/в или в/м введения одинаковых доз (500 мг или 1 г) сывороточные концентрации через 1 ч (1,5 ч после начала в/в вливания) сходны, при этом динамика сывороточных концентраций в последующем аналогична. Проходит через гистогематические барьеры и хорошо проникает в ткани. У пациентов с нормальной функцией почек T1/2 составляет 1,7 ч (1,5-2,0 ч) независимо от дозы и способа введения (удлиняется при нарушении выделительной функции и в пожилом возрасте). У здоровых добровольцев, массой тела приблизительно 70 кг, сывороточный клиренс — 91 мл/мин, почечный клиренс — 56 мл/мин, кажущийся объем распределения в равновесном состоянии — 12,6 л (что примерно эквивалентно объему внеклеточной жидкости). Проникает через ГЭБ при воспалении мозговых оболочек, через плаценту, выделяется с грудным молоком (в молоке обнаруживается менее 1% одновременно определяемой концентрации в крови матери). Незначительно метаболизируется в печени. 60-70% выводится почками в неизмененном виде и в виде неактивного продукта гидролиза бета-лактамного кольца, 12% — через кишечник. Фармакокинетические параметры у взрослых и детей (9 мес и старше) сопоставимы.
Применение вещества Азтреонам
Лечение инфекций, вызванных аэробными грамотрицательными микроорганизмами: инфекции мочевыводящих путей (осложненные и неосложненные), включая пиелонефрит и цистит (в т.ч. рецидивирующий); инфекции нижних дыхательных путей, включая пневмонию и бронхит; септицемия; инфекции кожи и мягких тканей; интраабдоминальные инфекции, включая перитонит; гинекологические инфекции, включая эндометрит и параметрит. В качестве дополнительной терапии при хирургических вмешательствах для предупреждения инфекций, включая абсцесс, инфекционные осложнения при перфорации полых органов, инфекции кожи и серозных поверхностей.
Противопоказания
Гиперчувствительность, кормление грудью, период новорожденности (до 9 мес).
Ограничения к применению
Хроническая почечная недостаточность (Cl креатинина 10-30 мл/мин), печеночная недостаточность, аллергические реакции на другие бета-лактамные антибиотики (пенициллины, цефалоспорины, карбапенемы), беременность.
Применение при беременности и кормлении грудью
Категория действия на плод по FDA — B.
На время лечения следует прекратить грудное вскармливание.
Побочные действия вещества Азтреонам
Со стороны нервной системы и органов чувств: головокружение, вертиго, головная боль, недомогание, бессонница, парестезия, спутанность сознания, судороги, слабость, шум в ушах, диплопия, изъязвление слизистой оболочки полости рта, извращение вкуса, онемение языка, чиханье, заложенность носа, неприятный запах изо рта.
Со стороны ССС и крови (кроветворение, гемостаз): снижение АД , транзиторные изменения на ЭКГ (желудочковая бигемения и преждевременное сокращение желудочков), приливы крови, панцитопения, нейтропения, тромбоцитопения, анемия, эозинофилия, лейкоцитоз, тромбоцитоз.
Со стороны респираторной системы: свистящее дыхание, одышка, боль в грудной клетке.
Со стороны органов ЖКТ: спастические боли в животе, гепатит, желтуха; редкие случаи диареи, вызванной С. difficile, включая псевдомембранозный колит или кровотечения из ЖКТ . Возникновение симптомов псевдомембранозного колита возможно как во время, так и после лечения препаратом.
Со стороны кожных покровов: токсический эпидермальный некролиз, пурпура, многоформная эритема, эксфолиативный дерматит, крапивница, петехии, зуд, обильное потоотделение.
Аллергические реакции: анафилаксия, ангионевротический отек, бронхоспазм.
Прочие: боль в мышцах, вагинальный кандидоз, вагинит, болезненность молочных желез, лихорадка, повышение активности АСТ , АЛТ , ЩФ , увеличение ПВ и частичного тромбопластинового времени, положительная проба Кумбса, гиперкреатининемия; местные реакции: при в/в введении — флебит, тромбофлебит, неприятные ощущения в месте в/м введения.
Взаимодействие
Усиливает (взаимно) антибактериальный эффект пенициллинов, цефалоспоринов, аминогликозидов, клиндамицина, метронидазола. Фармацевтически несовместим с гепарином, цефрадином и метронидазолом.
Передозировка
Характеризуется полиморфными (неспецифическими) проявлениями.
Лечение: симптоматическое, гемо- или перитонеальный диализ.
Способ применения и дозы
В/м, в/в (струйно или капельно). Дозы устанавливают индивидуально в зависимости от локализации и тяжести инфекции, чувствительности возбудителя, общего состояния пациента. Для взрослых разовая доза — 0,5-2 г (пациентам с выраженными нарушениями функции почек — в меньших дозах) каждые 8-12 ч, максимальная суточная доза — 8 г; для детей 9 мес-2 года — по 30 мг/кг, старше 2 лет — по 50 мг/кг каждые 6-8 ч.
Карбапенемы и азтреонам для лечения заболеваний уха, горла, носа
L.S.Strachunsky, Ye.I.Kamanin — department of Clinical Pharmacology and Antimicrobial Chemotherapy, Smolensk State Medical Academy
L.S.Strachunsky, Ye.I.Kamanin — department of Clinical Pharmacology and Antimicrobial Chemotherapy, Smolensk State Medical Academy
Эпидемиология
В доступной литературе мы не нашли современных данных о распространенности инфекций ЛОР-органов в России. Для того чтобы получить представление об их распространенности, мы экстраполировали данные, полученные в США и Западной Европе [1]. Основываясь на данных зарубежных коллег, можно считать, что ежегодно в России 10 млн человек переносят острый синусит, развившийся во внебольничных условиях.
Согласно зарубежным источникам, острый средний отит (ОСО) является наиболее частой бактериальной инфекцией у детей. Для сравнения этих данных с отечественными мы изучили 400 случайно отобранных амбулаторных карт детей первых 5 лет жизни. Оказалось, что если, по зарубежным данным, на первом году жизни ОСО переносят 21-62% детей, то в России - 3%, в течение первых 5 лет жизни в США и Западной Европе более 70% детей переносят хотя бы 1 раз ОСО, а у нас только 20%. Все это указывает на низкую выявляемость ОСО у детей, поскольку маловероятно, чтобы существовали какие-либо объективные причины, объясняющие такие гигантские различия.
Инфекции ЛОР-органов являются одним из ведущих показаний к назначению антибиотиков. Во Франции ежегодно выписывается более 3 млн [2], а в США около 30 млн рецептов на антибиотики по поводу ОСО [3].
Возбудители
Первичная (природная) активность антибиотиков против основных возбудителей инфекций ЛОР-органов
Дозы антибиотиков при амбулаторных инфекциях ЛОР-органов
БГСА, или Streptococcus pyogenes является возбудителем преимущественно только при тонзиллофарингите. Как и в случае других возбудителей респираторных инфекций, выделение и определение чувствительности БГСА в отечественных лабораториях проводится очень редко и получаемые результаты часто вызывают сомнения. Например, нигде в мире пока не обнаружены штаммы БГСА, устойчивые к пенициллину или другим b- лактамным антибиотикам, хотя такие результаты попадают на стол лечащим врачам и публикуются в отечественной литературе. С помощью Е-тестов мы провели исследование чувствительности штаммов БГСА, выделенных в 1994-1996 гг. Все БГСА были чувствительны к пенициллину, амоксициллину, цефаклору и цефуроксиму. Вызывает тревогу 12,6% резистентность к эритромицину с перекрестной устойчивостью к другим макролидам (азитромицин, рокситромицин, диритромицин). Устойчивость к тетрациклину составила 60%, что еще раз подтверждает бесперспективность применения тетрациклинов при тонзиллофарингите.
Moraxella catarrhalis (старое название - Branchamella catarrhalis) часто описывается в литературе как один из основных возбудителей инфекций ЛОР-органов. Однако, как нам кажется, ее значение несколько преувеличено. По нашим данным, даже при проведении углубленных бактериологических исследований она встречается весьма редко и не может "конкурировать" с пневмококком и гемофильной палочкой. Так, в последней серии исследований у 80 пациентов с острым синуситом она была выделена только в одном случае. Моракселла почти в 100% случаев продуцирует b- лактамазу и поэтому устойчива к пенициллину, ампициллину, амоксициллину. В то же время она практически всегда чувствительна к амоксициллину/клавуланату, оральным цефалоспоринам II-III поколения. До последнего времени считали, что моракселла также всегда чувствительна к макролидам и ко-тримоксазолу. Однако недавние данные из Испании свидетельствуют о тревожном росте устойчивости к ним. Так, к ко-тримоксазолу были резистентны 42%, эритромицину 18%, азитромицину 3% штаммов моракселл, изолированных при респираторных инфекциях (E-102, J. Garcia e.a. A National, Multicenter, and Prospective Survey of Respiratory Bacteria Susceptibility to 12 Commonly Used Antimicrobials in Spain. ICAAC-96). К другим макролидам чувствительность не определялась. В целом выбор антибиотиков при лечении данной инфекции не представляет большой проблемы.
Резистентность к антибиотикам основных возбудителей инфекций ЛОР-органов
Экссудативный (выпотной) средний отит
Антибактериальная терапия ввиду ее низкой эффективности проводится очень избирательно, прежде всего в тех случаях, когда имеет место снижение слуха. Назначению антибиотика должен предшествовать период наблюдения - не менее 3 мес. Чаще всего назначают амоксициллин, продолжительность курса не менее 10 дней. При отсутствии эффекта возможно проведение повторного курса терапии амоксициллином/клавуланатом, эффективность которого недавно была доказана в контролированных клинических исследованиях [9].
При хроническом среднем отите антибактериальная терапия играет вторичную роль по сравнению с местной санацией и применением ототопических препаратов. Антибиотики целесообразно применять при неэффективности местной терапии, развитии яркой картины обострения и, что чрезвычайно важно, под контролем микробиологических данных, т.е. системная терапия должна быть этиотропной [10].
Наружный отит
При локализованных формах наружного отита основным возбудителем является золотистый стафилококк. В отдельных случаях может отмечаться рожистое воспаление с вовлечением ушной раковины и наружного слухового прохода, вызванное БГСА. От этих форм следует отличать острый диффузный наружный отит ("ухо пловца") и злокачественный наружный отит, которые почти всегда вызваны грамотрицательной микрофлорой и прежде всего синегнойной палочкой. При хроническом наружном отите обычно отмечается сопутствующий хронический средний отит. У таких пациентов необходимо исключить грибковую инфекцию (аспергиллы, кандида).
Системную антибактериальную терапию необходимо сочетать с местным лечением (гипертонические растворы, 2% раствор уксусной кислоты, 70-96% спирт, ототопические антибактериальные препараты). При стафилококковой природе отита назначают оксациллин, амоксициллин/клавуланат, пероральные цефалоспорины I - II поколения, ко-тримоксазол; при стрептококковой - феноксиметилпенициллин и макролиды.
При злокачественной форме назначают препарат с антисинегнойной активностью. Учитывая необходимость длительных курсов терапии (4-6 нед), обосновано назначение ступенчатой терапии ципрофлоксацином (первоначально внутривенно по 400 мг 2-3 раза в день с дальнейшим переходом на пероральный прием по 500-750 мг 2 раза в день).
Тонзиллофарингит
При выборе антибиотиков необходимо учитывать следующее: БГСА сохраняет чувствительность к пенициллину и к другим b- лактамным антибиотикам; в некоторых странах отмечается нарастание устойчивости к эритромицину и другим макролидам; отечественные данные о чувствительности БГСА, полученные международно признанными методами, очень ограничены.
Цели лечения фарингита, вызванного БГСА: уменьшение тяжести и длительности сохранения симптомов; профилактика гнойных осложнений, предотвращение распространения БГСА; снижение риска развития поздних осложнений - ревматизма и гломерулонефрита. Очевидно, что последняя цель является наиболее важной.
Ведущими препаратами для терапии тонзиллофарингита у детей и взрослых являются b- лактамные антибиотики, и прежде всего феноксиметилпенициллин, который применяется в обычной суточной дозе, однако не в 4 приема, как при других инфекциях, а в 2-3 приема. Несмотря на полную чувствительность пиогенного стрептококка к этому антибиотику, препарат нельзя признать идеальным для терапии, так как феноксиметилпенициллин необходимо принимать за 1 ч до или через 2 ч после еды, курс терапии составляет 10 дней, нередки случаи аллергических реакций. Кроме того, эрадикации возбудителя (самый важный показатель микробиологической эффективности) не удается достичь у 11-16% пациентов. Одним из факторов, объясняющих неполную эрадикацию, является наличие в глубинных слоях миндалин так называемых копатогенов - микроорганизмов, являющихся нормальными обитателями ротоглотки, - которые вырабатывают b- лактамазы, разрушающие пенициллин, ампициллин, амоксициллин. В связи этим возможны два дополнительных пути терапии: во-первых, применение антибиотиков других групп, прежде всего макролидов (эритромицин, спирамицин, рокситромицин, азитромицин, мидекамицин), причем при аллергии на пенициллины макролиды или линкосамиды являются препаратами первого ряда; во-вторых, использование b- лактамов, устойчивых к действию b- лактамаз. Это могут быть цефалоспорины II поколения (цефаклор, цефуроксим) или комбинации аминопенициллинов с ингибиторами b- лактамаз сульбактамом или клавуланатом (ампициллин/сульбактам или амоксициллин/клавуланат). Ингибитор-защищенные аминопенициллины чаще используются как препараты второго ряда при определенных ситуациях. Так, показаниями к применению амоксициллина/клавуланата являются рецидив тонзиллофарингита, возникновение тонзиллофарингита на фоне лечения пенициллином, макролидами.
Воспаление надгортанника и надглоточных структур - редкое, но тяжелое заболевание, которое чаще возникает у детей старше 2 лет. Наиболее частым возбудителем является гемофильная палочка типа Б, реже - БГСА. Учитывая опасность развития асфиксии, пациенты подлежат срочной госпитализации. Парентеральная антибактериальная терапия должна начинаться сразу же после постановки диагноза. Препаратами выбора являются ампициллин/сульбактам, цефалоспорины III поколения (цефотаксим, цефтриаксон).
Острый синусит
В данной статье мы коснемся только внебольничного острого синусита, другими словами, острого синусита, развившегося у амбулаторных больных, лечение которого может осуществляться как в поликлинических, так и в стационарных условиях. Важность отграничения этой формы синусита от хронического синусита и нозокомиального синусита у больных, находящихся на искусственной вентиляции легких, связана как с высокой частотой инфекции, так и с принципиальными различиями в этиологии, патогенезе и антибактериальной терапии.
Как показывают результаты компьютерной томографии, в большинстве случаев ОРВИ продолжительностью более 48 ч отмечается воспалительная реакция слизистой. Это связано с тем, что параназальные синусы выстланы слизистой, которая является продолжением слизистой полости носа. Окклюзия остиального отверстия вследствие гиперемии и отека ведет к нарушению дренажа синусов и вторичной инфекции. Таким образом, в большинстве случаев острый синусит развивается как осложнение острой респираторной вирусной инфекции, что отмечается у 2-5% пациентов с ОРВИ [11,12]. Другими предрасполагающими факторами являются механическая обструкция или аллергический ринит. Нередкая причина максиллярного синусита - одонтогенная инфекция.
Наиболее частые возбудители острого синусита - S.pneumoniae и H.influenzae, гораздо реже выделяются M.catarrhalis , стафилококки, неспорообразующие анаэробы. Такие результаты получают во всем мире при корректно проведенном микробиологическом исследовании, что подразумевает получение материала путем пункции синусов, посев материала на соответствующие среды (кровяной, шоколадный и анаэробный агары) и инкубацию при повышенном содержании CO 2 и в анаэробных условиях. Наши данные, полученные при исследовании пунктата максиллярных синусов у 85 пациентов, показывают, что бактериальные возбудители были выделены в 71% случаев. Ведущим возбудителем был S.pneumoniae, который был выделен у 53% пациентов, второе место занимали H.influenzae и неспорообразующие анаэробы [13].
Целью антибактериальной терапии острого синусита является подавление симптомов и сокращение продолжительности заболевания, уничтожение возбудителей, что уменьшает повреждение слизистой, ведущее к хронизации заболевания. Адекватная антибиотикотерапия также предупреждает развитие внутричерепных и орбитальных осложнений.
Традиционными препаратами для терапии острого синусита у взрослых были антибиотики для перорального приема: амоксициллин (в России - ампициллин), доксициклин, ко-тримоксазол. Однако, как отмечалось выше, такой выбор в современных условиях не всегда может привести к хорошим результатам. Это связано как с нарастанием устойчивости микрофлоры к этим препаратам, так и в случае ко-тримоксазола с недостаточной безопасностью. При этом следует помнить о таком очевидном преимуществе традиционных препаратов, как их низкая стоимость.
Оптимальными антибиотиками для лечения синуситов являются из пенициллинов - амоксициллин/клавуланат, из цефалоспоринов - цефуроксим аксетил, цефпрозил, цефтибутен, из макролидов - азитромицин, рокситромицин. Несмотря на имеющиеся в литературе рекомендации по применению фторхинолонов (офлоксацин, ципрофлоксацин), их следует рассматривать как препараты резерва. Это связано не только с их недостаточно высокой активностью против пневмококков, но и главным образом с тем, что эти препараты играют очень важную роль в лечении стационарных больных, в том числе находящихся в отделении интенсивной терапии. При подозрении на развитие внутричерепных или орбитальных осложнений следует немедленно назначить парентерально, лучше внутривенно, цефалоспорины III поколения (цефтриаксон - 2 г/сут однократно, цефотаксим - 6-8 г/сут в 3-4 введения).
Особенно активно следует проводить антибактериальную терапию у пожилых, у пациентов с нарушениями иммунитета и при развитии орбитальных или внутричерепных осложнений. Необходимо назначать один из антибиотиков, активных против пенициллинрезистентных пневмококков и b- лактамазаположительных штаммов гемофильной палочки: амоксициллин/клавула
Антимикробная терапия острых заболеваний лор-органов
К неудачам антибиотикотерапии приводят неправильный выбор препарата, дозы, пути введения. К сожалению, антибиотики нередко назначают, не задумываясь о наиболее вероятном возбудителе, его чувствительности к противомикробным средствам, не учитывая результаты, полученные в контролированных клинических исследованиях.
Согласно принципам рациональной антимикробной терапии, при инфекционных заболеваниях в большинстве случаев назначается эмпирическая терапия (т. е. антибиотик выписывается, основываясь на диагнозе и без предварительных микробиологических исследований). Эмпирическая терапия не остается постоянной — она меняется вслед за чувствительностью микробов (которая постепенно снижается).
Проблема резистентности микроорганизмов оказывает пагубное влияние на здравоохранение и всемирную экономику, и главной целью борьбы с этой проблемой является сохранение человечества.
Основная причина развития устойчивости микробов — ненадлежащее применение антимикробных средств:
- в случае заболеваний, при которых они изначально неэффективны;
- при самостоятельном выборе антибиотика пациентом-непрофессионалом;
- при несоблюдении предписанного врачом режима приема антибиотика;
- при излишнем (когда они уже (или еще) не нужны) назначении антибиотиков специалистами.
Итак, выбор антибиотика зависит от инфекционного заболевания. Этиотропная терапия (после микробиологического определения возбудителя и его чувствительности к антибиотикам) обычно назначается лишь при неудаче эмпирической.
В лечении предпочтительны наиболее эффективные, приемлемые по цене и наименее токсичные антибиотики. Выбор зависит от локализации инфекции (антибиотик должен поступать в ее очаг). При наличии энтеральных и парентеральных форм у одного и того же антибиотика выбор диктуется тяжестью заболевания. При более тяжелой инфекции — парентерально, в менее тяжелых случаях достаточно назначения препаратов внутрь (ступенчатая терапия — переход от парентеральных форм к пероральным).
Учитывается состояние организма больного: иммунитет, функция печени, почек, беременность, возраст и др. Предпочтительно назначение антибиотиков максимально узкого спектра, чтобы не подавлять нормальную микрофлору организма. Комбинируются антибиотики для усиления эффекта, профилактики устойчивости с учетом возможности осложнений (аллергия, токсичность, суперинфекции вследствие дисбактериоза).
Необходимо правильно подобрать:
- разовую и курсовую дозы химиотерапевтического средства;
- частоту введения;
- длительность курса (оценивать лечебный эффект следует только после 3-4 дней);
- химиотерапия должна назначаться до полного клинического выздоровления (обычно все дни болезни плюс 1-2 дня после исчезновения симптомов).
Несмотря на то что эмпирический выбор антибиотиков положен в основу их назначения, бактериологическое исследование, когда это представляется возможным, должно обязательно проводиться. Помимо прямой пользы для данного пациента, например, при неэффективности стартовой терапии и необходимости смены антибиотиков, это позволит получать и накапливать эпидемиологические данные о структуре возбудителей и, что наиболее важно, их чувствительности к антибиотикам.
Основными бактериальными возбудителями острых инфекций в оториноларингологии являются пневмококк (Streptococcus pneumoniae) и гемофильная палочка (Haemophilus influenzae). Гораздо реже выделяют моракселлу (Мoraxella catarrhalis), β-гемолитический стрептококк группы А (БГСА, S. pyogenes).
Дети до 2 лет с острым средним отитом, по мнению большинства специалистов, должны получать антибиотики во всех случаях. Если состояние ухудшается через 24 ч, то это может свидетельствовать о развитии гнойных осложнений, требующих немедленного обращения к врачу. При инфекциях лор-органов у детей старше 2 лет без выраженных симптомов интоксикации, болевого синдрома, температуры выше 38 °С в течение суток можно ограничиться симптоматической терапией. Однако при сохранении симптомов или отсутствии улучшения в течение 24 ч необходимо назначить антибиотики.
При использовании местных деконгестантов (МД) более 5 дней развивается медикаментозный ринит. Поэтому западные рекомендации не разрешают использовать МД даже более 3 дней. Отечественные клинические протоколы разрешают (например, при синусите — в течение 5-7 дней).
Также следует учитывать, что попытки заменить прием антибиотиков внутрь местными антибактериальными препаратами или препаратами с иммуностимулирующей активностью, декларируемой производителями, представляются необоснованными, так как нет достоверных клинических данных, показывающих эффективность этих препаратов.
Принимая во внимание важность проблемы рациональной антибиотикотерапии, в Беларуси приняты соответствующие нормативные документы. Это приказ Минздрава «О мерах по снижению антибактериальной резистентности микроорганизмов», который содержит таблицы по эмпирической терапии бактериальных инфекций. Издаются и обновляются стандарты лечения инфекций, относящихся к отдельным врачебным дисциплинам.
Например, по лор-болезням имеется Клинический протокол от 25.05.2018 № 46 «Диагностика и лечение пациентов (детское население) с болезнями уха, горла и носа» и Клинический протокол от 01.06.2017 № 49 «Диагностика и лечение пациентов с оториноларингологическими заболеваниями» (взрослое население). Однако из-за развития резистентности микробов протоколы неминуемо обречены на отставание от реальной жизни, поэтому врачи-специалисты должны вести постоянный мониторинг медицинской литературы.
Эмпирическая антибиотикотерапия острых синуситов
Этиология синусита определяется главным образом пневмококком и гемофильной палочкой (по 1/3 случаев), также присутствуют вирусы (15-18 %), моракселла (9 %), золотистый стафилококк (10 %), анаэробы (6 %), БГСА (2 %). Наиболее часто встречается неинфекционный синусит (воспаление, аллергия) вследствие нарушения оттока из пазух. Лечение — промывание солевым раствором. Критерии для назначения антибиотиков: лихорадка, боль, гнойное отделяемое из носа, отсутствие улучшений без антибиотика в течение 10 дней.
Далее приведены стандарты лечения острых инфекций лор-органов по клиническим протоколам, упомянутым выше. Для большей наглядности после описания лечения из отечественных клинических протоколов в квадратных скобках приведены стандарты лечения соответствующих заболеваний, принятые в США.
Дети. Клинический протокол от 25.05.2018 № 46 рекомендует:
Амоксициллин 40 мг/кг/сут внутрь в 3 приема в течение 7-10 дней [амоксициллин 90 мг/кг/сут в 2 приема в течение 10-14 дней] или амоксициллин/клавулановая кислота 40-45 мг/кг/сут (по амоксициллину) внутрь в 2-3 приема 7-10 дней [амоксициллин/клавулановая кислота 45 мг/кг/сут используется только при уверенности в отсутствии устойчивой флоры, в остальных случаях — 90 мг/кг/сут за 2 приема в течение 10-14 дней].
При аллергии на бета-лактамные антибиотики — пенициллины: азитромицин 10 мг/кг/сут за 1 прием 3-5 дней или кларитромицин15 мг/кг/сут внутрь 2 раза в сутки 5-7 дней [макролидов следует избегать из-за частой резистентности микробной флоры]. Также зарубежные источники указывают, что у детей при аллергии (нафилактоидные реакции) на пенициллины применяют клиндамицин 30-40 мг/кг/сут за 3 приема в течение 10-14 дней.
Однако при подозрении на наличие гемофильной палочки или моракселлы, устойчивой к клиндамицину, надо добавлять второй антибиотик (пероральные цефалоспорины). Если присутствует аллергия на пенициллины, но без симптомов анафилаксии, то детям назначают цефподоксим 10 мг/кг/сут за 2 приема. Вспомогательное лечение — назальные деконгестанты курсом до 3 дней, солевые орошения, в то же время не прослеживается четкого положительного результата от назначения назальных стероидов и антигистаминных средств.
Взрослые. Клинический протокол от 01.06.2017 № 49 рекомендует:
Амоксициллин по 500 мг 3-4 раза в сутки внутрь 7-10 дней [в рекомендациях США он есть только для детей], амоксициллин/клавулановая кислота по 1 г 2 раза в сутки внутрь 7-10 дней [в зарубежных рекомендациях — по 2 г 2 раза в сутки 5-7 дней].
Цефалоспорины 2-3-го поколения: цефуроксим аксетил по 250-500 мг 2 раза в сутки внутрь 7 дней, цефиксим по 400 мг 1 раз в сутки внутрь 7-14 дней [из 3-го поколения цефалоспоринов в зарубежных рекомендациях присутствуют также цефподоксим (200 мг 2 р/сут), цефдинир и цефпрозил].
Макролиды (например, азитромицин по 500 мг 1 раз в сутки внутрь 5 дней, кларитромицин по 0,5-1,0 г 1-2 раза в сутки внутрь 5-7 дней) [из-за очень распространенной резистентности микробов к макролидам в США они не рекомендуются в качестве препаратов выбора].
Хинолоны 3-4-го поколения (левофлоксацин по 0,5 г однократно в сутки, курс от 10 до 14 дней, моксифлоксацин) [хинолоны применяются как препараты резерва (при анафилактоидных реакциях на пенициллины или при отсутствии результатов после 3 дней лечения); левофлоксацин в дозе 750 мг курсом 5 дней эквивалентен левофлоксацину 500 мг 14 дней; хинолоны 4-го поколения: моксифлоксацин 400 мг/сут].
За рубежом возможно также лечение доксициклином 100 мг 2 р/сут и (тяжелого синусита) цефтриаксоном.
Резерв (MRSA) — оксазолидиноны (например, линезолид по 600 мг 2 раза в сутки внутрь 10 дней).
Примечание. Следует особо отметить, что в США на ранних этапах лечения острого синусита придают огромное значение промыванию слизистой оболочки носа солевыми растворами, т. к. это способствует восстановлению оттока из пазух.
Эмпирическая антибиотикотерапия острых тонзиллитов/фарингитов
Дети. По отечественным клиническим протоколам лечение проводится аналогично лечению синуситов, т. е. из пенициллинов используют амоксициллин или амоксициллин/клавуланат, а также макролиды.
Зарубежные рекомендации (при предполагаемой стрептококковой этиологии): пенициллины — амоксициллин 50 мг/кг/д 1 р/д (max 1 000 мг/д) в течение 10 дней или феноксиметилпенициллин — детям до 12 лет 25-50 мг/д за 3-4 приема в течение 10 дней, детям >12 лет — доза взрослых. Макролиды — азитромицин 12 мг/кг 1 р/д 5 дней, кларитромицин 15 мг/д за 2 приема 10 дней. (По отечественным протоколам: азитромицин 10 мг/кг/д, а кларитромицин принимают 5-7 дней).
Пероральные цефалоспорины (зарубежные рекомендации, в отечественных протоколах цефалоспоринов для эмпирической терапии нет) — при остром или рецидивирующем заболевании стрептококковой этиологии: цефдинир (7 мг/кг 2 р/д в течение 5 дней) или цефподоксим (10 мг/кг/д за 2 приема 5 дней).
Взрослые. в отечественных клинических протоколах антибиотики для системного применения не упоминаются. Согласно зарубежным рекомендациям, пенициллины: бензатинпенициллин 1,2 млн ЕД в/м однократно или феноксиметилпенициллин 500 мг 2 р/д в течение 10 дней или макролиды (азитромицин 500 мг 1 р/д 3 дня, кларитромицин 250 мг 2 р/д 10 дней) или цефалоспорины — цефдинир (300 мг 2 р/д 5 дней) либо цефподоксим (100 мг 2 р/д 5 дней).
Примечания.
1. При стрептококковой этиологии у детей и взрослых в США также применяют все пероральные цефалоспорины 2-го поколения. Курс лечения: 4-6 дней.
2. При наличии анаэробной инфекции Fusobacterium necrophorum назначается амоксициллин/клавуланат или клиндамицин (детям — 20-30 мг/д за 3 приема, взрослым — 300 мг 3 р/д 10 дней) либо метронидазол. Макролиды при Fusobacterium necrophorum неэффективны!
3. Важно не спутать острый тонзиллит/фарингит (при нем сохранена чувствительность флоры к пенициллинам, разрушающимся бета-лактамазой) с рецидивирующим.
Эмпирическая антибиотикотерапия острого среднего отита (ОСО)
Взрослые. Клинический протокол от 01.06.2017 № 49 рекомендует:
Амоксициллин/клавулановая кислота по 1 г 2 раза в сутки внутрь 7-10 дней [по 2 г 2 р/д].
Цефалоспорины 2-го и 3-го поколения упоминаются только при хроническом гнойном отите: пероральные (цефуроксим аксетил 250-500 мг 2 раза в сутки 7 дней или цефиксим 400 мг в сутки 7-14 дней). При ОСО детализации выбора цефалоспоринов в клиническом протоколе нет, присутствует фраза «стартовая терапия бета-лактамные антибиотики». [Выбор пероральных цефалоспоринов в США более широкий.
Кроме вышеперечисленных также цефподоксим, цефдинир, цефпрозил. Следует учесть, что пероральные цефалоспорины рекомендуют только при отсутствии приема антибиотиков в предыдущий месяц. В ином случае предпочтителен цефтриаксон в/м. Цефтриаксон в США назначают по 1 г/д 3 дня. Перорально антибиотики принимают 5-7 дней, а при тяжелых формах ОСО и у детей < 2 лет — 10 дней].
Макролиды (например, азитромицин внутрь 500 мг 1 р/сут 5 дней) [в США из-за широкой распространенности резистентных штаммов пневмококка и гемофильной палочки их рекомендуют только при невозможности назначить бета-лактамы].
Хинолоны 3-го поколения (левофлоксацин по 0,5 г однократно в сутки, курс от 10 до 14 дней) [левофлоксацин может применяться в большей дозе (750 мг) и коротким курсом (5 дней); высокоэффективный препарат резерва].
Дети. Согласно отечественным протоколам, у детей острый средний отит лечится подобно синуситу и тонзиллофарингиту [зарубежные рекомендации — см. лечение ОСО у взрослых].
Выводы. Согласно современной мировой практике, при антибиотикотерапии острых инфекций лор-органов стартовая терапия в большинстве случаев — амоксициллин/клавуланат в высоких дозах. В то же время макролиды постепенно теряют значение при этих инфекциях из-за развития к ним устойчивости микробной флоры. Важную роль в качестве альтернативы стартовой терапии (в т. ч. у детей) играют пероральные цефалоспорины 2-го (цефуроксим аксетил и др.) и 3-го поколения (цефподоксим и др.).
При проведении антибиотикотерапии, согласно зарубежным рекомендациям, прослеживается тенденция увеличения разовой и суточной дозы препаратов (но не длительности курса лечения!). Тяжелые формы острых лор-инфекций успешно лечатся цефтриаксоном и фторхинолонами — хинолонами 3-го (левофлоксацин) или 4-го (моксифлоксацин) поколения.
Пациентка Д., 36 лет, в анамнезе начиная со студенческих лет 5 эпизодов острого синусита (всегда лечилась амоксициллином/клавуланатом), заболела острым средним отитом. Назначение амоксициллина/клавуланата 10-дневным курсом по 1 г 2 р/д оказалось неэффективным — сохранялись субфебрильная температура и болевые ощущения в области правого уха.
Назначение макролида (азитромицин 500 мг 1 р/д в течение 5 дней) также оказалось безуспешным. Тогда ей был рекомендован левофлоксацин (750 мг 1р/д в течение 5 дней). Он оказался эффективен — симптомы отита исчезли уже на второй день лечения.
Из этого случая можно сделать вывод о формировании устойчивости микробной флоры не только к макролидам, но и к амоксициллину/клавуланату при его повторных назначениях у пациентов с лор-инфекциями.
Для цитирования: Возможности местной терапии инфекционно-воспалительных заболеваний ЛОР-органов. РМЖ. 2015;6:346.
Инфекционно-воспалительные заболевания ЛОР-органов до сих пор остаются наиболее распространенными патологическими процессами, отличающимися упорным течением, несмотря на значительные успехи современной клинической медицины. Нозологические формы инфекции ЛОР-органов достаточно разнообразны - различные виды наружных и средних отитов, заболевания верхних отделов дыхательной трубки: риносинуситы, тонзиллофарингиты, ларингиты. Большое клиническое и социальное значение патологии верхних отделов дыхательных путей и уха обусловлено ее чрезвычайной распространенностью. В связи с резистентностью ряда возбудителей к антимикробным препаратам данные заболевания могут часто рецидивировать, принимать затяжное, хроническое течение, в ряде случаев возникает риск формирования синдрома системного воспалительного ответа (SIRS - systemic inflammatory response syndrome) и развития тяжелых, угрожающих жизни осложнений.
Проблема выбора этиотропной терапии, а также вида, способа применения и дозы лекарственного средства при лечении больных с инфекционной патологией ЛОР-органов является актуальной. При назначении антимикробных препаратов врачу необходимо ответить на ряд важных вопросов:
- нужна ли в конкретном клиническом случае этиотропная терапия и если да, то местная или системная;
- какой конкретно вид препарата и по какой схеме необходимо использовать;
- доказана ли эффективность данного препарата в контролируемых клинических исследованиях.
Основные параметры, которым должно соответствовать противомикробное лекарственное средство, - высокая активность против наиболее часто встречающихся возбудителей данной патологии, бактерицидное действие, минимальный риск селекции устойчивых микроорганизмов, достаточная аккумуляция в патологическом очаге, безопасность, хорошая переносимость, простота использования. Широкое и неадекватное использование системной антибактериальной терапии является главной причиной развития резистентности микроорганизмов. Феномен бактериальной устойчивости представляет большую проблему в терапии инфекционных заболеваний населения и создает реальную угрозу здравоохранению во всем мире. Необходимо менять тактику назначения системных антибиотиков - они должны использоваться только в случаях абсолютной необходимости, с соблюдением оптимальных дозировок и продолжительности лечения.
С учетом вышеизложенного большее значение приобретает местная антимикробная терапия, при которой обеспечивается доставка оптимальной дозы активного ингредиента непосредственно на слизистую оболочку дыхательных путей или в очаг воспаления. Преимуществами местной терапии при инфекционно-воспалительных заболеваниях верхних отделов дыхательных путей и уха являются простота и доступность введения в зону патологических изменений, высокая концентрация лекарственного вещества в очаге воспаления при малой общей дозе препарата, минимальный риск системных побочных эффектов.
Арсенал подобных средств в настоящее время достаточно скуден. В этом аспекте определенный интерес у врачей вызывает антимикробный химиопрепарат гидроксиметилхиноксалиндиоксид (Диоксидин); химическая формула - C10H10N2O4. Диоксидин является производным ди-N-окиси хиноксалина, обладает антибактериальной и антипротозойной активностью, характеризуется высокими реакционными свойствами, повышенной способностью к поляризации и окислительно-восстановительным реакциям. Производные ди-N-окиси хиноксалина интенсивно разрабатывались и изучались еще с 1960-х гг. как в России, так и в других странах. В частности, за рубежом в этот период были созданы такие препараты, как квиндоксин, меквидокс, карбадокс, темадокс, олахиндокс, обладающие высокой антимикробной активностью и имеющие широкий спектр действия.
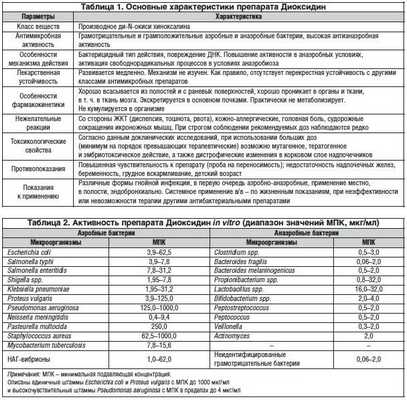
Во Всесоюзном научно-исследовательском химико-фармацевтическом институте (в настоящее время - Центр по химии лекарственных средств (ЦХЛС ВНИХФИ), Москва) коллективом авторов под руководством А.С. Елиной в 1972 г. в результате фундаментальных поисковых исследований были синтезированы 2 производных ди-N-окиси хиноксалина, одним из которых является Диоксидин. Второй препарат - хиноксидин, по существу, является лекарственной формой Диоксидина для применения внутрь, т. к. действующее начало хиноксидина - его основной метаболит Диоксидин. Диоксидин выпускается только в Российской Федерации, регистрационный номер: Р N003934/01-040411, форма выпуска - раствор для внутриполостного и наружного применения. Основные характеристики Диоксидина представлены в таблице 1 [19].
Диоксидин обладает избирательной активностью в отношении различных микроорганизмов - бактерий, вирусов, грибов, простейших. Высокая химиотерапевтическая активность in vivo на модельных инфекциях, близких по патогенезу к патологическим процессам у человека (гнойные менингиты, пиелонефрит, септикопиемии), вызванных штаммами аэробных бактерий, устойчивыми к препаратам других классов (в т. ч. полирезистентными), включая штаммы Pseudomonas aeruginosa и метициллиноустойчивых стафилококков, обусловила возможность разработки Диоксидина как лекарственного препарата [1, 16, 17]. Дополнительным основанием рекомендации для использования Диоксидина в клинической практике явилась его высокая активность в отношении анаэробных бактерий [4, 15, 22].
По данным ряда исследований, Диоксидин характеризуется широким антибактериальным спектром и бактерицидным типом действия [1, 4, 15, 17, 19, 22, 23]. Активность препарата in vitro представлена в таблице 2. Повреждение биосинтеза ДНК микробной клетки с глубокими нарушениями структуры нуклеоида происходит уже при субингибирующих концентрациях Диоксидина [14, 27].
Активность Диоксидина значительно повышается в анаэробных условиях. Данный феномен характерен для всех производных ди-N-окиси хиноксалина с антимикробной активностью и не описан для других классов антимикробных веществ [27]. В анаэробных условиях, в т. ч. в инфицированном организме, Диоксидин, как и другие производные ди-N-окиси хиноксалина, активирует свободнорадикальные процессы, индуцируя образование так называемых активных форм кислорода [8, 21, 27]. Вероятно, именно данное свойство Диоксидина лежит в основе не только высокой антимикробной активности препарата in vivo, но и ряда других его биологических свойств [19].
Особенностью Диоксидина как антимикробного агента является отсутствие корреляции эффектов in vitro (при определении в аэробных условиях) и в инфицированном организме. В ряде экспериментов было продемонстрировано, что Диоксидин практически не метаболизируется, а специально синтезированные, теоретически возможные метаболиты Диоксидина не обладают антибактериальным действием [5, 15, 16]. Диоксидин хорошо проникает в различные органы и ткани, экскретируется главным образом почечными механизмами и при повторных введениях не кумулирует, однако его фармакокинетика у человека изучена не в полном объеме [5, 15, 16, 23, 25, 26]. Активность препарата при введении внутрь и парентерально на различных моделях экспериментальных инфекций позволяет рассмативать его как истинный химиотерапевтический препарат [15]. Несмотря на длительный (более чем 30 лет) период применения Диоксидина для лечения гнойно-воспалительных процессов в клинической практике эффективность данного препарата сохранилась - следовательно, резистентность микроорганизмов к нему практически не развивается. Это подтверждает результат многоцентрового исследования, проведенного в 2011 г. Диоксидин в терапевтических концентрациях активен в отношении (93%) исследованных штаммов микроорганизмов [13].
Полученные результаты данного мультицентрового исследования свидетельствуют о необходимости и целесообразности использования Диоксидина в качестве антимикробного препарата для местного лечения бактериальных инфекций. При условии обеспечения адекватных тканевых концентраций в комплексной антимикробной терапии гнойно-воспалительных процессов Диоксидин применяется в виде 5% мази и 0,5 и 1% раствора для наружного применения [13].
В Институте медицинской генетики РАМН специально проводился анализ цитогенетических свойств Диоксидина для решения вопроса о возможности его применения в медицинской практике. Исследования показали, что при местном применении в рекомендуемых терапевтических дозах Диоксидин не повышает частоты мутаций в клетках крови человека, т. е. противопоказаний для наружного применения Диоксидина нет.
Опубликованы данные о хорошей переносимости препарата при местном применении. При терапии Диоксидином не отмечено нефротоксического и ототоксического действия, а также отрицательного влияния на функцию печени. Частота побочных эффектов монотерапии Диоксидином - менее 3% (1% раствор для внутриполостного и наружного применения). Побочные явления, которые наблюдались при местном применении, были рассмотрены как несерьезные и спонтанно исчезали в течение лечения [9, 19]. Согласно инструкции по медицинскому применению Диоксидина, максимальная суточная доза препарата для введения в полости - 70 мл 1% раствора. Терапевтическая доза при местной терапии (введение в каплях) в 150 раз меньше предельно допустимой (1 мл - 20 капель, соответственно на 1 введение 3 капли - 0,15 мл, по 3 капли 3 р./сут - 0,45 мл).
Клинические данные по итогам широкого изучения терапевтической эффективности Диоксидина более чем у 6 тыс. больных в 24 клиниках различного профиля при разных формах гнойной инфекции в урологической, хирургической и оториноларингологической практике показывают эффективность препарата при применении местно, при введении в полости, эндобронхиально, ингаляционно и в/в. Эти результаты опубликованы [1-3, 6, 7, 10-12, 17, 18, 20, 24, 26]. Показания для соответствующего способа применения препарата определялись характером патологического процесса, причем в первую очередь Диоксидин назначали в случаях тяжелых форм гнойной инфекции, при резистентности возбудителя к другим антимикробным агентам.
В Московском НИИ уха, горла, носа и речи Диоксидин широко применялся с 1970-х гг. для лечения гнойно-воспалительной патологии ЛОР-органов: синуситов, хронического тонзиллита, обострения хронических ларингитов и ларинготрахеитов, хронических гнойных средних отитов, а также в лечении ран при заживлении вторичным натяжением в послеоперационном периоде. Данный клинический опыт использования Диоксидина в оториноларингологии свидетельствует о высокой эффективности и безопасности препарата при местном использовании. Диоксидин хорошо переносится больными, не вызывает выраженного дисбактериоза и может быть рекомендован к использованию в практике ЛОР-врача [6].
Показаниями к внутриполостному и наружному использованию Диоксидина являются гнойные бактериальные инфекции, вызванные чувствительной микрофлорой, при неэффективности других химиотерапевтических средств или их плохой переносимости. Противопоказания: индивидуальная непереносимость препарата, надпочечниковая недостаточность, в т. ч. в анамнезе, беременность, период лактации, детский возраст до 18 лет. С осторожностью Диоксидин применяется при почечной недостаточности.
В оториноларингологии возможно использование различных лекарственных форм Диоксидина: для местного лечения - 5% мазь, для введения в полости - 0,5 и 1% водные растворы в ампулах и флаконах. Возможные области применения препарата в оториноларингологии: гнойные риносинуситы, абсцессы перегородки носа, фурункулы, карбункулы, сикоз преддверия носа, хронический тонзиллит, паратонзиллярные, парафарингеальные абсцессы, острый ларингит и обострение хронических воспалительных процессов в гортани, канюленосительство, средние перфоративные отиты, заболевания слуховой трубы, наружные отиты, состояния после вскрытия отогематомы, флегмоны шеи, медиастиниты, травмы и состояния после хирургических вмешательств на верхних отделах дыхательных путей и уха и некоторые другие патологические состояния. Средние сроки использования Диоксидина при заболеваниях ЛОР-органов - 7-10 дней.
Таким образом, высокая эффективность, практическое отсутствие микробной резистентности, безопасность при местном использовании, хорошая переносимость позволяют рекомендовать Диоксидин в качестве топического средства для лечения ряда инфекционно-воспалительных процессов в оториноларингологии.
Постковидный синдром в практике врача-оториноларинголога
Все больше внимания уделяется долгосрочным последствиям COVID-19. На девятом съезде оториноларингологов Республики Беларусь о постковидном синдроме в практике лор-врачей рассказала доцент кафедры оториноларингологии БелМАПО, кандидат мед. наук Жанна Романова.
Сегодня Жанна Григорьевна отвечает на вопросы корреспондента «Медвестника» о постковидном синдроме, с которыми сталкиваются врачи-оториноларингологи. Выступая на съезде, вы говорили, что, по международным данным, до 20 % пациентов, перенесших коронавирусную инфекцию, страдают от долгосрочных симптомов, длящихся до 12 недель, а в 2,3 % случаев и дольше…
Недавние исследования показывают, что значительное число пациентов испытывают длительные постковидные симптомы, характер и продолжительность которых все еще остаются неопределенными.
В настоящее время 35 % пациентов, которые перенесли COVID-19 легкой степени, не возвращаются к исходному уровню здоровья после окончания заболевания. 87,4 % пациентов с COVID-19 сообщили о сохранении по крайней мере одного симптома. При этом заметное снижение качества жизни отмечали 44,1 % пациентов.
Каковы же наиболее стойкие симптомы, сохраняющиеся у тех, кто переболел коронавирусной инфекцией?
Пост-COVID-синдром — новая клиническая форма, которая в контексте инфекции SARS-CoV-2 у взрослых внесена в МКБ-10 под кодом рубрики U09.9. Постковидный синдром определяется признаками и симптомами, которые длятся свыше 12 недель, необъяснимы альтернативным диагнозом, способны меняться со временем, исчезать и вновь возникать, затрагивая многие системы организма у пациентов, перенесших коронавирусную инфекцию.
К наиболее стойким симптомам относятся утомляемость (сохраняется у 92 % пациентов), потеря концентрации внимания или памяти (74 %), слабость (68 %), стойкие, резистентные к обезболивающей терапии головные боли (65 %), головокружение (64 %).
Если говорить о долгосрочных симптомах, то это проблемы, возникающие волнообразно или на постоянной основе: одышка, неполный вдох, тяжесть за грудиной; боли в мышцах, суставные боли; потеря волос, выпадение зубов; кожные реакции (сыпь, обширные крапивницы, капиллярные сетки). Кроме того, это резкие скачки давления и пульса; «туман в голове», дезориентация в пространстве, нарушения сна, тревога и панические атаки; расстройства желудочно-кишечного тракта, диарея; продолжительное повышение или понижение температуры тела либо колебания температуры.
Возможно, вклад в патогенез осложнений заболевания вносит антифосфолипидный синдром — это обусловлено тем, что вирус, размножаясь во многих тканях и органах, использует для своей оболочки фосфолипиды организма хозяина, которые, соединяясь с белками поверхности (капсида) вируса, представляют из себя цель для антител.
Но сходные структуры могут быть и у самого организма, тогда эти антитела будут атаковать и здоровые ткани (аутоантитела). Не исключено, что антитела могут помогать вирусу проникать в иммунные клетки по принципу антителозависимого усиления инфекции (ADE).
Следует заметить, что это исключительно гипотетическое предположение, озвученное некоторыми исследователями.
К слову, следствием перенесенной вирусной инфекции в организме может быть нарушение уровня гемостаза, что вызывает изменение уровня циркулирующего серотонина. Из-за этого пациент испытывает мучительные мигрени, глубокие депрессивные состояния. Действуя на рецепторы, которые участвуют в регулировании кровяного давления, вирус вызывает брадикининовый шторм. Сосуды расширяются и становятся более проницаемыми, плазма накапливается в тканях, вызывая отек и действуя на ноцицепторы, что вызывает боль.
А как постковидный синдром проявляется со стороны лор-органов?
Этих проявлений довольно много. Во-первых, это, конечно, нарушение обоняния — аносмия. Оториноларингологи наблюдают также аудиовестибулярные нарушения — тиннитус (шум в ушах), ушную боль, головокружение. Следующие проявления — боль в горле, длительный кашель, ком в горле, нарушения голоса.
Существует несколько гипотез возникновения таких последствий. Прежде всего стоит рассмотреть возможность прямого повреждения органов. Специалисты также говорят о возможной вирусной персистенции, новых волнах воспаления, запуске аутоиммунных реакций вследствие перенесенной вирусной инфекции.
Нарушение обоняния (аносмия) знакомо многим переболевшим COVID-19, о нем пациенты вспоминают, пожалуй, в первую очередь. Что можно сказать об этой проблеме, если рассматривать ее более детально?
Вирусная инфекция вызывает отек и застойные явления в слизистой оболочке полости носа, что может привести к блоку обонятельной щели и кондуктивной дизосмии. Кроме этого нарушение обоняния обусловлено нейротропным вирусным поражением непосредственно самой обонятельной системы.
SARS-CoV-2 может проникать в ткани головного мозга (через обонятельную луковицу): в грушевидную и инфралимбическую кору, базальные ганглии (вентральный паллидум, боковое преоптическое ядро), дорсальный шов среднего мозга.
Поражение грушевидной коры вызывает нарушение пищевого поведения, психоэмоциональные расстройства (страхи). Инфралимбическая кора — важнейший координатор стрессовых реакций, а вентральный паллидум — важнейший координатор социального поведения и уровня тревожности. Вентролатеральное преоптическое ядро — один из центров сна.
При COVID-19 нарушение обоняния в 70-80 % случаев сопровождается нарушением вкуса (агевзия), но может протекать как моносимптом. Изолированное нарушение вкуса без обонятельной дисфункции встречается редко (примерно у 5-15 % пациентов). Обонятельная дисфункция при COVID-19 у 70-80 % пациентов протекает в виде аносмии. Гипосмия была подтверждена у 20-30 %.
В большинстве случаев восстановление обонятельной функции происходит самопроизвольно в течение месяца на фоне лечения основного заболевания. проведение дополнительных лечебных мероприятий не требуется. 60-70 % пациентов с COVID-19 отмечают улучшение обоняния на 8-9-й день заболевания, к 15-му дню наблюдается полное восстановление у 80-90 % исследуемых лиц. И только 10-15 % заболевших вынуждены обращаться за медицинской помощью к оториноларингологу по поводу отсутствия обоняния и/или вкуса более 20 дней.
И чем же таким пациентам могут помочь оториноларингологи и другие специалисты, какое лечение предложить?
Лечение нарушения обоняния при COVID-19 то же, что и лечение невропатии обонятельного нерва. Лечение пациентов с нарушениями обоняния и вкуса необходимо начинать через 2 недели от начала заболевания, чтобы избежать отдаленных осложнений и развития стойкой аносмии/агевзии.
Очень важны обонятельные тренинги, которые представляют собой самостоятельное регулярное вдыхание носом ароматических пахучих веществ (одорантов): 6-8 тренировок в день по 2 вдоха каждой половиной носа каждого одоранта.
При этом важно спокойно глубоко дышать через нос. Длительность обонятельного тренинга — от 1 до 3 месяцев, а при необходимости и более. Одоранты наносят на ватный диск, чтобы избежать проливания, через 3 месяца рекомендовано менять состав набора одорантов, использовать эфирные масла с другими запахами.
Для обонятельного тренинга подходят эфирные масла с мягкими, приятными запахами, например, зеленый чай, бергамот, розмарин, гардения, корица, ваниль, апельсин, банан.
Патофизиологический механизм улучшения обоняния на фоне тренировок связан с повышением регенеративной способности ольфакторных нейронов в ответ на стимуляцию пахучими веществами. Применение медикаментозного лечения носит вспомогательный характер.
Комплексное лечение аносмии включает применение ипидакрина гидрохлорида, тиоктовой кислоты, Омега-3 жирных кислот, поливитаминных комплексов (витамины D, А, С, группы В), интраназальных кортикостероидов, проведение обонятельных тренингов, о которых я уже рассказала, физиотерапевтическое лечение и психотерапевтическую коррекцию.
А часто ли пациенты жалуются на головокружения и как им можно помочь в подобных случаях?
Китайские, немецкие и другие ученые продемонстрировали, что рецепторы, необходимые для проникновения SARS-CoV-2 в ткани, экспрессируются во внутреннем ухе человека. Это говорит о том, что вирусная инфекция может непосредственно вызывать повреждение внутреннего уха, приводящее к потере слуха, шуму в ушах или дисбалансу и головокружению. Другие объяснения поражения внутреннего уха, связанного с COVID-19, включают окклюзию улиткового или вестибулярного микроциркуляторного русла из-за состояния гиперкоагуляции, часто наблюдаемого у пациентов с COVID-19.
В целом аудиовестибулярные симптомы и последствия у пациентов с COVID-19 таковы: потеря слуха (преходящая) отмечена у 1-3 % пациентов, шум в ушах — от 16 % до 26 %, головокружение — от 37 % до 43 %.
Большинство аудиовестибулярных симптомов преходящие и впоследствии самостоятельно регрессировали.
На сегодняшний день нет четких доказательств клинически значимого стойкого кохлеарного или вестибулярного повреждения после выздоровления.
На девятом съезде оториноларингологов Беларуси вы приводили данные о нарушениях голоса у пациентов, перенесших COVID-19, полученные в РНПЦ оториноларингологии…
В январе-мае 2022 года мы наблюдали подобные голосовые нарушения у 21 человека. У 17 пациентов была (80,9 %) дисфония, у 4 человек (19 %) — афония. Длительность заболевания составляла от 2 до 6 месяцев. Во всех этих случаях мы можем говорить о миопатическом парезе гортани.
Курс лечения для таких пациентов — это комплекс мероприятий, который включает в себя препараты, улучшающие проводимость нервных импульсов (нейромидин, ипигрикс), витамины группы В (боривит, мильгамма, неуробекс), витамин D, цинк, ноотропы, при необходимости — курс гипербарической оксигенации, нейромышечные электростимуляции (Vocastim), фонопедию, психотерапевтическую коррекцию.
Еще одно из нередких проявлений постковидного синдрома — кашель. Что вы можете рассказать о нем?
Сильный и долго сохраняющийся кашель — одна из частых жалоб при заражении «омикрон»-вариантом коронавируса. Особенно активно этот симптом развивается у тех, кто подхватил последнюю версию коронавируса — «стелс-омикрон», или подвариант ВА.2. Когда вирусные частицы попадают внутрь клеток, организму поступает сигнал о нарушении целостности тканей.
В ответ развивается воспаление, в процесс вовлекаются различные элементы иммунной системы: цитокины, антитела и другие. Внутри организма зараженного человека начинается активная война иммунитета с вирусом. И именно поэтому появляются эти неприятные симптомы: чихание, насморк, отеки слизистых, боли в горле и кашель.
Кашель многих пугает больше всего. Причины его возникновения при COVID-19 могут быть разными. Вариант «омикрон», как уже установлено, поражает в большей степени верхние дыхательные пути и не так активно стремится в легкие, как «дельта». Основное количество вируса накапливается в гортани, трахее и бронхиальной ткани, не уходя глубоко вниз. В результате могут повреждаться нервы, которые связаны с кашлевым рефлексом.
К кашлю нужно относиться очень осторожно. Все противокашлевые препараты можно условно разделить на две группы. Это препараты, которые блокируют кашлевой центр и не влияют на слизь. И мукоактивные — назовем их так — лекарственные средства, которые могут остановить кашель, но могут привести и к стабилизации слизи. Выбор препаратов для лечения кашля очень велик. Но обращаться с лекарствами нужно со знанием дела и с индивидуальным подходом к каждому конкретному случаю.
А что поможет избавить пациента от боли в горле?
Боль в горле вызывают вирусные фарингиты и тонзиллиты. Для их лечения эффективны местные антисептические средства, которые приводят к регрессу субъективных и объективных признаков заболевания, предотвращают распространение воспаления в нижние отделы дыхательного тракта, что дает возможность избежать системной антибиотикотерапии и нежелательных последствий, связанных с ее назначением (дисбактериоз, иммуносупрессия, аллергические реакции).
Вы также упоминали о том, что постковидный синдром может давать симптомы со стороны лор-органов, которые на самом деле говорят о появлении у пациента приступа панической атаки…
Да, такое может быть — например, ощущение удушья, головокружение, нарушение слуха, ком в горле — как атипичное проявление панической атаки. Поэтому и нам, и другим специалистам так важно быть на связи, сотрудничать, в том числе с неврологами, психотерапевтами и психиатрами. Ясно, что постковидный синдром — это мультидисциплинарная проблема.
Читайте также:
