Кровоток в сердце плода. Изменения направлений кровотока в сердце эмбриона
Добавил пользователь Alex Обновлено: 22.01.2026
ФГБУ «Научно-исследовательский институт охраны материнства и младенчества» Минздрава России, Екатеринбург, Россия
ФГБУ «Уральский научно-исследовательский институт охраны материнства и младенчества» Минздрава России, Екатеринбург, Россия
Уральский НИИ охраны материнства и младенчества, Екатеринбург
Электрокардиография плода как оптимальный способ оценки его состояния
C развитием научно-технического прогресса в репродуктологии актуальным становится выбор наиболее безопасных и высокоинформативных способов оценки состояния плода. Одним из самых первых и простых способов оценки состояния плода была и продолжает оставаться аускультация. Но, к сожалению, данный способ не является объективным, и не дает возможности регистрации полученных данных; к тому же имеет высокий фактор погрешности. Ввиду этого широкое распространение получили биофизические объективные методы исследования — ультразвуковое исследование, электрокардиография и кардиотокография. При развитии осложнений у плода в раннем сроке беременности более актуальным становится использование электрокардиографии плода. Данная методика позволяет оценивать состояние плода с 20-й недели беременности. В то же время при уже имеющихся нарушениях данный способ дает возможность подготовить плод к рождению, позволяет провести суточный мониторинг состояния плода. Безусловно, использование только одного способа не даст полного представления о состоянии плода, в связи с чем использование всех методик позволяет оценить состояние плода, и, в случае патологии, решить вопрос о сроке и способе родоразрешения.
Известно, что система кровообращения плода имеет значительное своеобразие, характерное для его внутриутробного существования. Это связано с наличием плацентарного и отсутствием легочного кровообращения, анатомией сердца и сосудов плода и особенностями экстракардиальной регуляции работы его сердечно-сосудистой системы [1, 2]. Функционирование сердечно-сосудистой системы плода зависит от требований, которые предъявляются его организму меняющимися условиями внешней и внутренней среды [1]. Следовательно, можно считать, что ответные реакции организма плода на любые экстремальные воздействия должны находить отражение в изменениях его сердечной деятельности. Это дает возможность рассматривать показатели сердечной деятельности плода как оперативный индикатор этих реакций. Одним из распространенных в последнее время патологических состояний, приводящих к вышеизложенным изменениям, относится раннее развитие синдрома задержки роста плода [3]. Данная патология связана с нарушениями васкулогенеза, приводящими к развитию дисфункции эндотелия. Диагностика данного состояния, безусловно, затруднена ввиду малого гестационного возраста (20—30 нед). Существуют разные методы оценки показателей сердечной деятельности плода. Аускультация, к примеру, позволяет оценить показатели сердечной деятельности, но не дает возможности регистрации полученных данных в отличие от биофизических способов оценки состояния плода, а именно: ультразвукового исследования (УЗИ), электрокардиографии (ЭКГ) и кардиотокографии (КТГ). Все перечисленные способы оценки состояния плода позволяют своевременно выявить имеющиеся изменения и определить правильную тактику ведения таких пациенток, а также выбрать наиболее подходящий способ и срок родоразрешения.
Аускультация. Одним из самых первых и наиболее широко распространенных методов оценки сердечной деятельности плода был и продолжает оставаться метод аускультации, позволяющий получать важную информацию о состоянии плода как качественного, так и количественного характера [4]. С помощью такого простого метода можно распознавать большое количество патологических состояний плода. Причем главным достоинством этого метода являются доступность и простота исследования. Однако показано, что метод аускультации по сравнению с технически более точными методами в большинстве случаев не обеспечивает достаточной достоверности и точности данных [4].
Ультразвуковые методы оценки сердечной деятельности плода. Ультразвуковые методы получения информации о сердечной деятельности плода включают методы ультразвукового сканирования, позволяющие получать изображения плода, его сердца, а также методы, основанные на эффекте Допплера [5, 6]. Последние позволяют регистрировать скоростные характеристики движений стенок и клапанов сердца плода, а также частоту сердечных сокращений (ЧСС). Сравнительно большое затухание ультразвука в тканях и стремление получить высокую разрешающую способность обусловили выбор частотного диапазона аппаратуры, применяемой для локации сердца плода, от 3 до 5 МГц. Методами ультразвукового (УЗ) сканирования получают информацию о геометрии камер сердца и таких показателей, как конечный систолический и конечный диастолический объемы, амплитуды сокращений желудочков, движений клапанов сердца.
В настоящее время УЗИ позволяет определить степень нарушений всего комплекса мать—плацента—плод. Существует несколько классификаций, использование которых применяется повсеместно.
На основании данных фетометрии можно определить степень тяжести задержки роста плода. При I степени отмечаются отличие показателей фетометрии от нормативных и соответствие их показателям, которые характерны для беременности меньшего срока на 2 нед (34,2%), при II степени — меньшего срока на 3—4 нед (56,6%), при III — меньшего срока более чем на 4 нед (9,2%). Степень тяжести внутриутробной задержки роста коррелирует со степенью тяжести фетоплацентарной недостаточности и неблагоприятными перинатальными исходами [3, 7—9].
В большинстве наблюдений осложненной беременности и экстрагенитальных заболеваний начальным этапом развития патологического процесса являются нарушения маточно-плацентарного кровотока с постепенным вовлечением в патологический процесс плодово-плацентарного звена кровообращения и сердечно-сосудистой системы плода. Указанная последовательность патогенетических звеньев нарушений гемодинамики представлена в разработанной А.Н. Стрижаковым и соавт. [10] классификации нарушений кровотока в системе мать—плацента—плод:
— IA степень — нарушение маточно-плацентарного кровотока при сохраненном плодово-плацентарном;
— IБ степень — нарушение плодово-плацентарного кровотока при сохраненном маточно-плацентарном;
— II степень — одновременное нарушение маточно-плацентарного и плодово-плацентарного кровотока, не достигающее критических значений (сохранение положительно направленного диастолического кровотока в артерии пуповины);
— III степень — критическое нарушение плодово-плацентарного кровотока (отсутствие или ретроградное направление конечного диастолического кровотока) при сохраненном или нарушенном маточно-плацентарном кровотоке.
Снижение скорости кровотока в артерии пуповины в диастолу до нулевых значений или появление ретроградного тока крови свидетельствуют о значительном увеличении сосудистого сопротивления в плаценте, что обычно сочетается с критически высоким уровнем накопления лактата, гиперкапнии, гипоксемии и ацидемии у плода [5, 11].
При фетоплацентарной недостаточности происходят нарушения внутрисердечной гемодинамики плода, заключающиеся в изменении максимальных скоростей кровотока через клапаны в пользу левых отделов сердца, а также в наличии регургитационного потока через трикуспидальный клапан. При критическом состоянии плода выявляют следующие изменения плодовой гемодинамики:
— нулевой или отрицательный кровоток в артерии пуповины;
— регургитацию через трикуспидальный клапан;
— отсутствие диастолического компонента кровотока в аорте плода;
— повышение диастолического компонента кровотока в средней мозговой артерии;
— нарушение кровотока в венозном протоке и нижней полой вене, при этом допплерометрический критерий нарушения кровотока в венозном протоке — снижение скорости кровотока в фазу поздней диастолы, вплоть до нулевых или отрицательных значений.
При критическом состоянии плода пульсационный индекс в венозном протоке превышает 0,7. Допплерометрическими критериями нарушений кровотока в нижней полой вене являются увеличение скорости реверсного потока крови более 29% и появление нулевого или реверсного кровотока между систолическим и ранним диастолическим потоками [12].
Кардиотокография. Не менее широкое распространение для оценки ритма сердца плода получила кардиотокография плода — регистрация ЧСС при помощи ультразвуковых допплеровских датчиков с одновременной записью сократительной активности матки. Несмотря на относительно короткую историю применения КТГ в акушерской практике, уже накоплен большой феноменологический материал, включающий качественные и количественные критерии оценки кардиотокограмм, эмпирическую связь между видом записей, их отдельными компонентами и внутриутробным состоянием плода [2].
В настоящее время в основу оценки КТГ плода положены не только собственно параметры ритма сердца за 25—30 мин регистрации, но и характер изменения ЧСС плода в ответ на физиологические раздражители. В качестве таких раздражителей используют звуковые стимулы, пальпацию головки плода или ответ сердцебиений плода на маточные сокращения [13]. Однако чаще всего оценивают изменения ЧСС плода в ответ на собственную двигательную активность [13]. Такая оценка называется «нестрессовый тест». Под стрессовым тестом понимают реакцию сердцебиений плода на маточные сокращения, вызванные внутривенным введением матери раствора окситоцина. Была продемонстрирована связь между благополучным исходом родов и наличием ответа ЧСС плода (в виде учащения ритма и увеличения его вариабельности) на двигательную активность [14]. Наряду с двигательной активностью наличие дыхательной активности также является надежным показателем благополучия плода. Последние исследования показали, что дыхательные движения плода являются необходимым компонентом развития и также могут рассматриваться как признак нормального развития плода [15]. При ультразвуковом изучении этого феномена было показано, что для нормально развивающегося плода человека частота дыхательных движений (в сроке беременности 39—40 нед) составляет около 40 в мин, а доля периодов дыхательной активности от общего времени регистрации (фетальный дыхательный индекс) может колебаться от 35 до 65% [5]. Более того, было показано, что при развитии начальной стадии гипоксии плода дыхательная активность исчезала в первую очередь, в то время как двигательная активность могла не меняться или даже увеличиваться [5]. Однако наличие дыхательной активности можно выявить только путем УЗИ. Зная, что у взрослых людей и детей существует связь между дыхательными движениями, активностью дыхательного центра и изменениями сердечного ритма (дыхательная кардиоаритмия), можно представить себе, что такая связь теоретически существует и у плода человека. Однако до сих пор убедительных доказательств наличия такой связи и количественных характеристик ее получено не было.
Для объективной количественной оценки возникновения гипоксических состояний плода при КТГ-исследовании предлагаются различные балльные шкалы, ориентированные на использование кардиомониторного наблюдения [2]. Одной из наиболее популярных считают шкалу Фишера. При этом методе оценки состояния плода каждому из показателей КТГ (базальный ритм, наличие акцелераций или децелераций) присваивают оценку от 0 до 2 баллов (в зависимости от соответствия их нормативному значению). Сумма баллов может быть количественным показателем состояния плода. В 1977 г. профессорами Оксфордского университета G. Dawes и C. Redman были разработаны определенные параметры для автоматического анализа кардиотокограммы [21]. Удобство данной системы анализа заключается в минимализации времени наблюдения — 10 мин. В течение этого времени оцениваются следующие параметры: 1) STV (short term variability) длительностью 3 мс и более; 2) отсутствие признаков синусоидального ритма; 3) не менее одного эпизода высокой вариабельности; 4) отсутствие значительных и продолжительных децелераций; 5) наличие акцелераций и/или движений плода; 6) отсутствие неправильного положения базальной линии; 7) нормальная базальная ЧСС. Данные критерии были разработаны для определенного аппарата КТГ-мониторинга (Oxford Sonicaid). Монитор контролирует с помощью 1—2 (в зависимости от количества плодов) ультразвуковых датчиков ЧСС плода и активность матки с помощью внешнего датчика сокращений матки. Чувствительность данных датчиков к регистрации сердцебиения плода начинается ориентировочно с 24 нед, а точность анализа критериев Dawes/Redman — с 32 нед гестации, что, безусловно, затрудняет анализ КТГ-мониторинга в более ранние сроки. В связи с этим подобный способ анализа не всегда может быть использован. Во-первых, анализ КТГ не может дать абсолютной гарантии благополучного состояния плода в ближайшей перспективе. Кроме того, неудобство при данном исследовании для пациентки ввиду вынужденного ее положения и ограниченности перемещения, в связи с чем длительность записи зависит от состояния пациентки. Помимо всего перечисленного, запись, сделанная до 32 нед, хуже оценивается по критериям Dawes/Redman, что весьма затрудняет ведение данных пациенток.
Электрокардиография плода. Более информативным является альтернативный вариант кардиотокографическому исследованию — электрокардиографическое исследование.
Первая неинвазивная запись электрокардиограммы (ЭКГ) плода была осуществлена немецким акушером-гинекологом M. Cremer в 1906 г. с помощью струнного гальванометра, изобретенного W. Einthoven за 3 года до этого [цит. по 18]. Он поместил один из электродов на переднюю брюшную стенку беременной над дном матки, а второй электрод был подведен трансвагинально к шейке матки. Однако качественные записи, позволяющие провести анализ комплекса QRS плода, без соответствующего усиления получить не удавалось до 50-х годов прошлого столетия. Затем были продемонстрированы достаточно успешные результаты регистрации ЭКГ плода человека через переднюю брюшную стенку матери [18].
ЭКГ плода, как и ЭКГ взрослого человека, состоит из предсердного и желудочкового комплексов, которые связаны с ходом распространения электрического возбуждения по миокарду предсердий (зубец Р) и желудочков (комплекс QRS). При наиболее простом абдоминальном отведении ЭКГ плода через переднюю брюшную стенку матери электрокардиосигнал представлен чаще всего только желудочковым комплексом.
Электрокардиографический сигнал плода принципиально отличается от фонокардиографического (запись вибраций и звуковых сигналов, издаваемых при деятельности сердца и кровеносных сосудов) и ультразвукового допплеровского сигнала [1, 3]. В основе ЭКГ-сигнала лежат процессы распространения возбуждения по миокарду. Природа фонокардиографического и УЗ-допплеровского сигналов — явления, связанные с сердечными сокращениями. Таким образом, ЭКГ-сигнал, по сути, является первичным, управляющим воздействием по отношению к сигналам, обусловленным механическими проявлениями сердечной деятельности. Это послужило основанием для разработки таких комбинированных методов исследования сердечной деятельности плода, как фазовый анализ (синхронная запись ЭКГ и ФКГ плода) [16] и регистрация электромеханических интервалов (одновременная регистрация ЭКГ и УЗ-допплеровских сигналов сердца плода) [1, 17]. Эти методы позволили определить такие интервалы сердечного цикла, как пресистолический период (время между зубцом Q на ЭКГ и моментом открытия аортального клапана), время изгнания крови из левого желудочка (период между открытием и закрытием аортального клапана) [12]. Показана связь этих интервалов с частотой сердцебиений, возрастом плода, контрактильным состоянием миокарда и другими показателями [12]. Так, например, пресистолический период и время изгнания оказались весьма чувствительными к изменению диастолического давления в аорте, что дает возможность достаточно четко диагностировать такую патологию, как сдавление пуповины плода и нарушение фетоплацентарного кровообращения. Таким образом, данные о ЧСС плода, получаемые из его ЭКГ, в основном отражают функцию управляющей части контура регулирования сердечной деятельности плода, а параметры ФКГ и УЗ-допплеровских сигналов в основном зависят от функционирования исполнительной части этого контура.
С наибольшей эффективностью преимущества объективных методов исследования сердечной деятельности реализуются при длительном мониторном наблюдении за плодом [2, 18].
Резюмируя мнение большинства исследователей, можно утверждать, что изучение записей ЧСС плода способствует раннему выявлению его гипоксических состояний [2, 19, 20].
Основные места установки электродов приведены в работах разных исследователей [14, 15, 25]. Считают, что для достоверной идентификации электрокардиосигналов плода следует стремиться к тому, чтобы электроды строго располагались над областями головки и ягодиц плода.
Чтобы зарегистрировать ЭКГ плода, применяют специальную аппаратуру и меры нейтрализации дополнительных шумов и паразитных электрических потенциалов.
Существующий в настоящее время аппарат для электрокардиографического исследования плода пассивно регистрирует электроимпульсы, поступающие от плода и соответственно получить результат достоверной записи можно в более ранние сроки беременности. Аппарат способен также реагировать на сократительную активность матки, на движения и шевеления матери, в связи с чем позволяет оценить состояние плода и матери полноценно, единым комплексом. Аппарат проводит оценку сердцебиения плода, матери, сократительной деятельности матки, двигательной активности матери (шевеления и движения), в связи с чем дает более полную картину состояния матери и плода в совокупности. Преимуществом такого аппарата является также возможность записи ЭКГ плода с 20 нед гестации. Данная система способна производить запись в течение 24 ч и более, вне зависимости от положения матери. Пациентке на живот устанавливаются электроды, которые принимают сигналы и переводят их в запись КТГ-мониторинга, что позволяет вести суточное мониторирование и контроль за состоянием страдающего плода [12, 22]. Дополнительное преимущество такой системы в том, что она пассивно регистрирует электрические сигналы, при этом никакого ультразвукового воздействия на плод, в отличие от других систем, не происходит.
Таким образом, ЭКГ-исследование плода обладает преимуществом перед другими способами оценки состояния плода ввиду точной объективной оценки показателей его состояния в течение длительного времени в отсутствие внешнего воздействия на плод. Данная система может быть использована в самые ранние сроки гестации (20 нед) с целью своевременного выявления патологических изменений в состоянии плода. Использование УЗИ-допплерометрии в сочетании с ЭКГ плода дает более полную картину изменений сердечной деятельности и состояния плода.
Кровообращение плода: мать и ребенок - единая система
Это — естественные шунты, «шунты во спасение» растущего плода. Без них плод оказывается нежизнеспособным, а при их преждевременном закрытии возникают тяжелейшие врожденные пороки. В хирургии врожденных пороков сердца искусственное (временное или постоянное) создание таких шунтов является одним из широко применяющихся способов лечения. Но об этом — позже.
Сброс слева направо
Когда определенный объем крови с каждым сокращением отклоняется от нормального пути и уходит из левых отделов в правые, то, естественно, возникают две проблемы: недостаток крови в большом круге и — переполнение круга малого. Большой круг при этом не страдает: быстро включаются сложные механизмы компенсации. А вот малому кругу приходится тяжелее.
Сброс справа налево и цианоз
После рождения ребенка сердце, как и при пороках со сбросом слева-направо, работает с перегрузкой, особенно его правые отделы, и мы поговорим об этом, когда будем описывать отдельные пороки. Но здесь мы хотим подчеркнуть, что само существование цианоза может быть опасным, так как недостаточное содержание кислорода в артериальной крови вызывает ее сгущение, увеличение числа эритроцитов и может привести к закупорке мелких сосудов тела, в том числе и мозга со всеми вытекающими последствиями.
Понятие о перекрестном сбросе
В некоторых ситуациях, когда дефекты в перегородках достаточно большие, а сопротивление кровотоку почти одинаковое на выходе из обоих желудочков, кровь может частично перетекать через дефект в обоих направлениях в различные фазы сердечного цикла. То есть в какой-то отрезок времени в ходе одного сокращения имеется сброс слева-направо, а в другой отрезок в ходе того же цикла, но через несколько долей секунды происходит сброс справа-налево.
В таких случаях говорят о «перекрестном сбросе», и степень недосыщения артериальной крови кислородом будет зависеть от преимущественного направления тока крови. Соответственно видимой и выраженной будет степень цианоза.
Скажем здесь, что к порокам с таким «перекрестным сбросом» относятся чаще всего очень сложные, комбинированные пороки, включающие сочетания разных нарушений развития сердца.
Препятствия кровотоку
Врожденные препятствия нормальному кровотоку обычно возникают вследствие неправильного развития в местах соединений сердечных камер друг с другом или с магистральными сосудами. Чаще всего это относится к клапанам. Сужение называют «стенозом», если оно вызвано изменением клапанов, а когда это касается аорты, то говорят о ее «коарктации».
Подробно мы разберем это ниже, но здесь хочется отметить несколько моментов, касающихся кровотока. Поскольку к восьмой неделе внутриутробной жизни плода сердце, в основном, сформировано и кровообращение уже происходит, то влияние сужения, затруднения нормальному кровотоку сказывается уже на ранних стадиях развития эмбриона. Если больше никаких дефектов нет, то желудочкам приходится работать с повышенной нагрузкой, результатом которой станет утолщение стенок, уменьшение размеров полости, недоразвитие сердечных камер. После рождения эти явления только прогрессируют и могут стать жизнеопасными уже в первые дни жизни ребенка.
Если такие препятствия сочетаются с дефектами в перегородках, то сердцу легче работать, т.к. есть другие пути для крови, в которых сопротивление меньше и поток выбирает такие пути меньшего сопротивления.
Но мы уже вплотную подошли к классификации пороков, т.е. к тому, какие пороки бывают и что при этом происходит с ребенком, справляется ли сердце с ними и каким образом.
Цитируется по книге Г. Э. Фальковский, С. М. Крупянко. Сердце ребенка. Книга для родителей о врожденных пороках сердца
Возможности эхокардиографии плода в I триместре беременности (11-14 недель)
Московский областной НИИ акушерства и гинекологии (МОНИИАГ), Россия.
Гомельский областной медико-генетический центр с консультацией "Брак и семья", Гомель, Беларусь.

УЗИ аппарат HM70A
Экспертный класс по доступной цене. Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
Введение
Актуальность темы пренатальной диагностики врожденных пороков сердца (ВПС) понятна всем врачам, которые связаны с пренатальной диагностикой, неонатологией, педиатрией, кардиологией, генетикой. ВПС являются одной из ведущих причин перинатальной смертности и регистрируются с частотой 4-13 на 1000 живорожденных [1]. В связи с тем, что профилактические мероприятия по предупреждению ВПС не имеют должного успеха, представляется актуальной и необходимой их пренатальная ультразвуковая диагностика.
- Семьи, имеющие ребенка с ВПС.
- Семьи с ВПС у одного или обоих супругов.
- Женщин, страдающих сахарным диабетом, системными заболеваниями соединительной ткани, гипотиреозом.
- Беременных с тератогенной экспозицией в ранние сроки беременности (герпес ранее 6-7-й недели) [2].
Однако параллельно другими учеными эти группы риска отвергались, потому что большинство ВПС встречались у плодов и детей, матери которых не входили ни в одну из предложенных групп риска. Единственными разумными критериями так называемого селективного отбора были признаны беременные, попавшие в группу риска после проведения скрининга I триместра и беременные с подозрением на ВПС при ультразвуковом исследовании (УЗИ) плода [3].
Неоспоримо, что оптимальными сроками беременности для исследования сердца плода являются 20-22 недели, однако большинство летальных и клинически значимых пороков сердца могут быть диагностированы в конце I триместра беременности. Позволим себе процитировать слова главы Fetal Medicine Foundation Кипраса Николаидеса, высказанные им на страницах сайта FMF (www.fetalmedicine.com): "Специалист ультразвуковой диагностики с 12 недели беременности должен заверить большинство родителей, что у их ребенка нет крупных врожденных пороков сердца. В случае крупных врожденных пороков сердца их раннее выявление может привести к постановке правильного диагноза или хотя бы вызвать подозрение для осуществления ультразвукового мониторинга".
Главная цель пренатальной диагностики сформулирована специалистами пренатальной диагностики всего мира - это обеспечение женщины максимально возможной информацией о пороке как можно раньше. Мы должны дать право женщине и семье в целом решать вопрос о пролонгировании беременности с грубыми пороками развития у плода [4].
С каждым годом все большее количество публикаций посвящается диагностике ВПС в ранние сроки - в I триместре беременности 5. Практически ни один из выпусков журнала ISUOG (Ultrasound In Obstetrics and Gynecology, или "белого" журнала, как его называют специалисты) не обходит своим вниманием тему ранней диагностики врожденных пороков развития.
На самом знаменитом сайте в мире пренатальной диагностики www.thefetus.net (Philippe Jeanty, USA) опубликовано уже более 30 случаев находок ВПС в I триместре беременности. Однако в отечественной периодике встречаются лишь единичные работы по этой теме. Все они пренадлежат "перу" специалистов пренатальной диагностики Российской ассоциации врачей ультразвуковой диагностики в перинатологии и гинекологии, хотя для многих специалистов как раньше, так и сейчас осмотр сердца плода в сроки 11-14 недель заключается лишь в констатации числа сердечных сокращений.
Цель эхокардиографии в I триместре беременности состоит в выявлении летальных и клинически значимых ВПС. Это исследование не ставит целью выявление стенозов и гипоплазий выносящих трактов, диагностику мелких дефектов перегородок, патологий дуги аорты и артериального протока. Многие из этих пороков не только технически невозможно заподозрить в I триместре, манифестируют они после 30-й недели беременности, т.е. их диагностика является прерогативой исследования III триместра.
Точность пренатальной диагностики ВПС во все сроки беременности варьирует в широком диапазоне. Причинами этого могут быть разный опыт специалистов, ожирение беременной, частота использованных ультразвуковых трансдьюсеров и класс ультразвукового аппарата, перенесенные ранее абдоминальные операции, срок беременности, количество околоплодных вод и положение плода. Однако заметим, что многие из этих факторов теряют свою актуальность именно при проведении трансвагинальной эхокардиографии в I триместре беременности. Своевременная диагностика ВПС позволяет идентифицировать плоды высокого риска по генетическим синдромам, что имеет важное значение при проведении пренатального консультирования и оказывает существенное влияние на акушерскую тактику.
Результаты
С 2006 по 2011 г. пренатально в I триместре беременности были выявлены 125 ВПС. Из них 68 (55%) ВПС сочетались с различными хромосомными аномалиями (ХА) плода, 30 (24%) входили в состав различных множественных врожденных пороков развития (МВПР), 27 (21%) ВПС были изолированными.
При эхокардиографии изучались четырехкамерный срез сердца плода (рис. 1) и срез через три сосуда (рис. 2). УЗИ проводилось трансабдоминальным датчиком, лишь при необходимости (затрудненная визуализация) использовался внутриполостной датчик. Четырехкамерный срез сердца плода при ультразвуковом сканировании трансабдоминальным датчиком визуализировался в 85% случаев, срез через сосуды - в 73%, при использовании трансвагинального датчика эти цифры существенно возрастали до 100 и 91% соответственно. Оптимизация пренатальной диагностики ВПС может быть достигнута путем строгого соблюдения основных методических правил. При оценке четырехкамерного среза плода необходимо оценить нормальное расположение сердца плода, исключив его эктопию (рис. 3), положение оси сердца плода, что не представляет никаких трудностей, нормальные пропорции и размеры камер сердца, движение створок атриовентрикулярных клапанов должно быть свободным, септальная створка трикуспидального клапана должна располагаться ближе к верхушке сердца (рис. 4). При оценке среза через три сосуда необходимо оценить взаиморасположение сосудов и их диаметр.
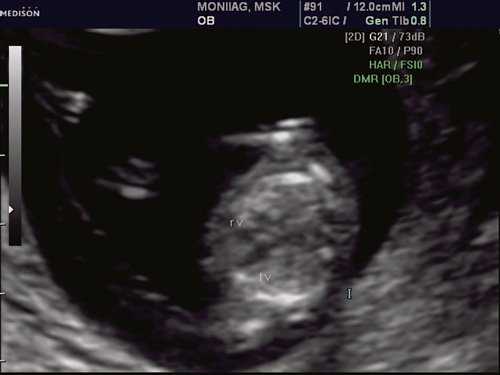
Рис. 1. Беременность 12 недель. Четырехкамерный срез сердца плода. Отчетливо видны камеры сердца.
Кровообращение плода: особенности внутриутробного периода
Сердечно-сосудистая система обеспечивает функционирование внутренних органов и нервных структур. Кровообращение плода имеет ряд отличий от взрослого. Это связано с длительным внутриутробным развитием, когда кровь поступает из сосудов беременной. Знание основ формирования сосудистой системы и сердца позволяет понять механизмы развития болезней у новорожденного и детей старшего возраста.
Схема кровообращения

Кровообращение плода: особенности и схема
Кровообращение плода обеспечивается сосудами плаценты. Это орган, обеспечивающий взаимодействие между организмами матери и развивающегося плода. Первые признаки его активности наблюдаются на 4-5 неделе внутриутробного периода.
Плацента имеет ворсины. Это соединительнотканные структуры, содержащие большое количество сосудов. С помощью них кислород и питательные вещества попадают из крови женщины в кровь плода.
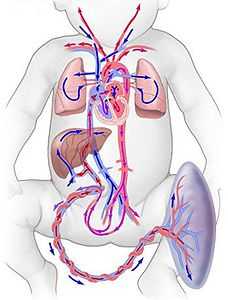
Начинается кровообращение с пупочной вены, которая впадает в печень. Из органа кровь поступает в венозный или аранциев проток, сообщающийся с нижней полой веной.
Аномалии строения сосудов у ребенка могут приводить к врожденным порокам развития сердечно-сосудистой системы.
Из нижней полой вены кровь переходит в правое предсердие, а затем в одноименный желудочек. Отсюда она попадает в легочной ствол, отходящий к легким. Часть крови через овальное окно напрямую попадает из правого предсердия в левое. Из него — в левый желудочек и аорту.
Так как органы дыхания у плода не функционируют, они не нуждаются в кровоснабжении. Поэтому кровь из легочного ствола через Боталлов проток устремляется в аортальный сосуд. Он, благодаря своим ветвям, кровоснабжает все внутренние органы и структуры нервной системы.
Венозная кровь собирается в пупочную артерию, которая вновь направляется в плаценту. На этом круг кровообращения плода замыкается.
Особенности плацентарного кровообращения
Внутриутробное развитие плода и кровоток через плаценту приводят к тому, что часть сердечно-сосудистой системы у ребенка имеет отличия от организма взрослого. Это влияет и на функционирование органов. Отличительные черты кровообращения следующие:
- артерии и вены устроены таким образом, что кровь, богатая кислородом и питательными веществами, напрямую попадает в организм и артериальные сосуды плода. Это обеспечивает насыщение плазмы кислородом и питательными молекулами;
- малый круг кровообращения, обеспечивающий у взрослого человека поступление в кровь кислорода, не работает. Это следствие отсутствия у ребенка легочного дыхания;
- более 95% крови находится в большом круге кровообращения. Подобное состояние связано с наличием овального окна и Боталлова протока;
- давление в магистральных сосудах (легочной ствол и аорта) низкое и находится на одинаковом уровне, так как они сообщаются друг с другом.
Плацентарное кровообращение сохраняется до рождения ребенка. После этого в сердечно-сосудистой системе наблюдаются структурные и функциональные изменения.
Сердце у новорожденного
После рождения ребенок совершает первый вдох. Это обеспечивает расправление легких и начало дыхания с их помощью. На фоне этого кровь из правого желудочка устремляется в легочной ствол и попадает в сосуды органа. Боталлов проток начинает закрываться и постепенно полностью зарастает соединительной тканью.
Рост давления в правом предсердии приводит к тому, что ток крови через овальное окно прекращается. Оно постепенно зарастает мышечной перегородкой, в которой находится проводящая система сердца. Это отражает окончание изменений в кровообращении ребенка.
Врожденные аномалии сердечно-сосудистой системы встречаются у женщин, имеющих факторы риска: вредные привычки, тяжелые заболевания внутренних органов, внутриутробные инфекции и т.п.
Особенности кровообращения во время беременности появились в результате эволюции. Они позволяют внутренним органам и головному мозгу плода получать достаточное количество кислорода и питательных веществ.
Любые нарушения строения сердца и сосудов приводят к врожденным аномалиям различной степени выраженности. При этом, если анатомические особенности остаются после рождения, это также приводит к появлению патологий, требующих лечения.
Видео

Читайте в следующей статье: ктр плода

* Представленная информация не может быть использована для самостоятельной постановки диагноза, определения лечения и не заменяет обращение к врачу!
Гинеколог о нарушении маточно-плацентарного кровотока - от теории к практике и лечению
В настоящее время оценка маточно-плацентарного кровотока является обязательным исследованием в общепринятых стандартах ведения беременных женщин. Благодаря трехкратному ультразвуковому скринингу, который выполняется на аппаратах экспертного класса, акушерам-гинекологам удается вовремя распознать степень нарушения маточно-плацентарного кровотока (НМПК), и, что самое главное, выбрать необходимую тактику ведения пациентки.
Как устроена система кровообращения между матерью и плодом?
Многие люди ошибочно думают, что за кровоток в системе мать-плод отвечает только плацента. На самом деле, это слишком поверхностное суждение, ведь все устроено гораздо сложнее.
Система маточно-плацентарного кровотока представляет собой анатомически сложный комплекс из плаценты, а также кровеносных сосудов матери и плода.
Уровни маточно-плацентарной системы:
- Основными сосудами, приносящими кровь к плацентарному комплексу, являются конечные ветви маточных артерий. Интересен тот факт, что до беременности эти артерии носят название “спиральных”, так как в их составе есть мышечные клетки, способные сокращаться и закрывать просвет сосуда. Это необходимо во время менструации для того, чтобы быстро прекращалось маточное кровотечение. Но что же происходит во время беременности? Уже начиная с 4-5 недели гестации стенки спиральных артерий подвергаются изменениям, а именно - в них исчезает мышечный слой. Благодаря этим процессам поддерживается полноценный приток крови к плаценте. Доказано, что уже к 16 неделе беременности спиральные артерии полностью трансформируются. Однако, именно по этой причине акушерские кровотечения столь массивные, и их так тяжело остановить, ведь конечные ветви маточных артерий уже не спазмируются.
- Плацента является центральным звеном в маточно-плацентарной системе. Именно здесь и происходят наиболее сложные процессы передачи крови от матери к ребенку. Всем давно известен постулат, что материнская и плодовая кровь не смешиваются. Но как это происходит? Все это достигается благодаря сложному анатомическому строению. Плацента очень прочно прикреплена к внутренней стенке матки при помощи так называемых ворсин. Эти “выросты” плацентарной ткани как бы погружены в толщу слизистой матки. Ворсины плаценты внедряются в стенки маточных сосудов и практически “омываются” материнской кровью. Именно здесь, на клеточном уровне, происходят сложные процессы диффузии материнской и плодовой крови, отделенные друг от друга всего лишь несколькими слоями клеток. Это называется “гематоплацентарным барьером”, что дословно означает “преграда между кровью матери и плацентой”. Кроме того, именно в плаценте “встречаются” два потока крови: от матери к ребенку и наоборот. Такая сложная и хрупкая система не может не вызывать восхищения!
- Сосуды пуповины являются третьим уровнем в сложной системе кровотока между матерью и ребенком. В пуповине содержатся три сосуда: две артерии и одна вена. Гемодинамика (кровообращение) плода устроена таким образом, что артерии приносят кровь к органам и тканям малыша, а вена - наоборот, выполняет функцию обратной передачи крови к плаценте. Нарушение кровотока на данном уровне называют “плодово-плацентарным”, оно является наиболее тяжелым вариантом для плода в плане прогноза.
Видео: серия лекций о кровообращении плода
Причины, способные привести к нарушению кровотока в системе мать-плацента-плод
- Анемия у беременной женщины. Снижение уровня гемоглобина приводит к ускорению кровотока во всех сосудах, в том числе и в маточных артериях. Происходит это по одной простой причине: при анемии организм пытается увеличить доставку кислорода в ткани путем увеличения скорости циркулирующей крови. Это является компенсаторной реакцией. То же самое происходит и в маточно-плацентарной системе.
- Патология прикрепления плаценты (низкая плацентация, предлежание) характеризуется сниженным кровотоком, так как в области нижнего сегмента матки мышечный слой гораздо тоньше, нежели в других участках. Подобная ситуация развивается при прикреплении плаценты в области рубца на матке (как правило, после предыдущего кесарева сечения). Истонченная область рубца не может полноценно обеспечить кровоток, поэтому количество крови, которое поступает к плоду, может быть недостаточно для нормального функционирования развивающего организма.
- Гестоз (поздний токсикоз) является одной из самых частых причин, вызывающих нарушение кровоснабжения маточно-плацентарной системы, так как при этом акушерском осложнении происходит поражение мелких сосудов.
- Различные инфекционные заболевания, перенесенные во время беременности. Некоторые микроорганизмы поражают плаценту и вызывают патологические изменения в ее ткани, что может стать причиной плацентарной недостаточности.
- Иммунноконфликтная беременность (по резус-системе, группам крови и др.) в тяжелых случаях сопровождается развитием гемолитической болезни плода. При данной патологии развивается анемия у малыша, в связи с чем происходит нарушение плодового кровотока.
- Нестабильное артериальное давление у женщины влияет на скорость крови в сосудах, а также на объем кровотока в маточно-плацентарной системе.
- Пороки развития матки. Выраженные изменения в кровотоке происходят при такой аномалии, как двурогая матка. В данном случае в полости матки имеется перегородка, которая разделяет ее на две части: равные или неравные (при наличии рудиментарного рога). Таким образом, беременность развивается в одной из полостей матки. На первый взгляд можно предположить, что препятствия для развития беременности заключаются именно в механическом факторе (уменьшенная по размерам полость матки не может создать условия для нормального развития плода). Но это не совсем так. Ведь скрытых резервов для растяжения мышечной ткани достаточно для полноценного вынашивания плода. Основной причиной, создающей реальную угрозу, является нарушение полноценного кровоснабжения плода. В норме две маточные артерии являются основным источником артериальной крови для плода. Кроме того, при беременности они начинают активно расширяться в диаметре, и между ними возникает большое количество связующих сосудов (анастомозов), что и обеспечивает нормальный кровоток. У двурогой матки таких процессов не происходит, маточные артерии не связаны друг с другом, артериальная сеть не расширяется, а это значит, что к плаценте не поступает должное количество крови.
- Патология сосудов пуповины. Иногда во время исследования можно выявить изменение количества сосудов (например, единственная артерия пуповины), что может стать серьезной причиной нарушения кровотока плода.
- Патологические процессы на уровне эндометрия (внутренней оболочки матки) также могут стать причиной нарушения кровотока. Обычно этому предшествуют различные воспалительные заболевания (эндометриты), хирургические манипуляции (многократные аборты, диагностические выскабливания) или вредные привычки (курение, прием алкоголя).
- Миома матки. Как известно, во время беременности происходит рост миоматозных узлов, а соответственно увеличивается и их кровоснабжение. Таким образом, возникает “обкрадывание” кровотока плода. Выявлена прямая корреляция: чем больше размер узлов, тем более выражена недостаточность маточно-плацентарного кровотока, так как часть крови теряется на питание миомы.
- Многоплодная беременность зачастую сопровождается нарушением кровоснабжения. Во-первых, при данной беременности необходимо развитие нескольких плодов, а это значит, что плацентарная площадка значительно увеличена по размерам в сравнении с одноплодной беременностью. Кроме того, иногда происходит шунтирование (переход) большей части кровотока к одному из плодов в ущерб другого, что называется “фето-фетальный трансфузионный синдром”. Плод, у которого снижается кровоснабжение, выступает в качестве донора. Как правило, масса его снижена, по размерам он меньше. Другой же плод, напротив, выступает в качестве реципиента, потому что его кровоток повышен. Он больше по размерам. Однако, не стоит думать, что плод-реципиент находится в более “выигрышной” ситуации, ведь сердце малыша еще не приспособлено к повышенному кровотоку. Поэтому у этого плода также высок риск осложнений. Иначе говоря, при фето-фетальном трансфузионном синдроме кровоток обоих плодов нарушен.
- Сахарный диабет у матери приводит к поражению внутренней стенки артерий. Заболевание зачастую дебютирует во время беременности.
Чем опасно НМПК для плода?
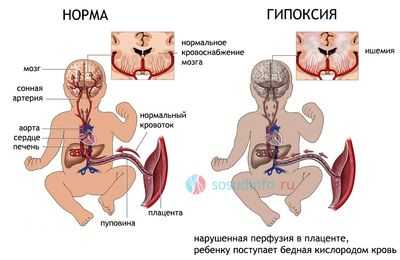
гипоксия плода - одно из основных последствий НМПК
Снижение кровоснабжение плода может вызвать следующие акушерские осложнения:
- Снижение массы и размеров (синдром задержки внутриутробного развития);
- Нарушение сердцебиения, помимо тахикардии (учащенного ритма) и брадикардии (замедленного ритма) может развиться и аритмия, как результат нарушения электролитного состава крови;
- Нарушение кислотно-щелочного равновесия в организме плода (изменение pH крови);
- Патологическое функционирование гормональной системы ребенка;
- Выраженное снижение жировых депо, что также проявляется низкой массой тела плода;
- Угроза прерывания беременности;
- Критическое нарушение кровотока может стать причиной внутриутробной гибели плода.
Степени нарушения маточно-плацентарного кровообращения
Изменения могут возникнуть на каждом из уровней системы, что и лежит в основе классификации:
- 1 А - характеризуется изменениями кровотока в одной из маточных артерий, при этом остальные показатели системы в норме.
- 1 Б - кровообращение нарушено на плодово-плацентарном уровне (сосуды пуповины), в то время как показатели в маточных артериях в пределах нормы.
- 2 - нарушение на уровне маточных и пуповинных сосудов.
- 3 - характеризуется критическими показателями, вплоть до реверсного (обратного) кровотока в артериях.
Данная классификация чрезвычайно удобна для врачей, так как она точно отражает уровень, на котором произошли изменения. Кроме того, степень нарушения маточно-плацентарного кровообращения влияет и на тактику ведения пациентки.
При 1 степени (А и Б) можно сохранять беременность и проводить лечение консервативными методами, 2 является пограничной, а при 3 степени может потребоваться экстренное оперативное родоразрешение.
Методы диагностики
“Золотым стандартом” нарушений кровотока в системе мать-плацента-плод на сегодняшний момент в акушерстве является допплерометрическое исследование. Данный метод открывает возможности для распознавания даже самых незначительных изменений, так как обладает высокой чувствительностью и информативностью.
Каковы преимущества допплерографии?
- Современные аппараты УЗИ дают возможность исследовать направление, скорость потока крови в маточных артериях, сосудах пуповины и даже внутриплацентарный кровоток.
- Благодаря цветному картированию можно отдельно исследовать кровоток в сосудах с разным направлением крови (артерии и вены). Направление артериальной крови на аппарате отражается красным цветом, а венозной - синим.
- Доказано, что применение этого метода при беременности не оказывает отрицательного влияния на развитие плода.
- Уникальной возможностью метода является прогнозирование развития беременности. Что это означает? Многие исследования показали, что нарушения в кровотоке маточно-плацентарной системы появляются немного раньше, чем появятся какие-либо клинические проявления страдания плода (уменьшение массы тела, изменение ритма сердца и др.). А это значит, что при своевременной диагностике нарушений кровоснабжения плода, у врача есть небольшое количество времени для принятия верного решения. Примером этому может служить обнаружение изменения кровотока, которое называется “дикротической выемкой” в 90% случаев перед развитием клинических проявлений гестоза (отеки, повышение артериального давления, появление белка в моче). Допплерография широко распространена в акушерской практике, так как открывает врачам не только возможность вовремя распознать нарушения кровотока, но и даже предупредить развитие тех, или и иных осложнений беременности.
В последнее время все чаще публикуются результаты применения допплерографии не только при беременности, но в родах. Проведенные исследования доказывают, что эффективность схваток можно оценить при измерении диастолической скорости кровотока в маточных артериях. Таким образом, данный метод исследования может спрогнозировать даже слабость или нарушение координации родовой деятельности уже в начале первого периода родов.
Случай из практики
Нестандартная ситуация, произошедшая в родильном отделении, заставила врачей акушеров-гинекологов задуматься о применении допплерографии во время родов.

Женщина 25 лет без какой-либо сопутствующей патологии поступила в род. дом с регулярными схватками через каждые 3-5 минут. Роды первые, срочные.
По данным анамнеза: беременность протекала без осложнений, патологии со стороны плода не обнаружено, все протоколы УЗИ с допплерометрией в пределах нормы.
Первый период родов протекал физиологично, при полном открытии шейки матки роженица была переведена в родильный зал.
Однако, во время потуг начали происходить, на первый взгляд, необъяснимые явления: сердцебиение плода во время потуг восстанавливалось, а в перерывах между потугами значительно замедлялось. Хотя, как правило, все происходит наоборот. В связи с этим решено было выполнить УЗИ с исследованием кровотока в сосудах во время родов. Результат исследования удивил всех: в перерывах между схватками плод ручкой зажимал пуповину, в результате чего значительно нарушался кровоток. По мере нарастания гипоксии в организме ребенка, его ручки ослабевали, и он отпускал пуповину, тем временем кровоток восстанавливался. Учитывая полученную картину, было решено форсировать ведение второго периода родов с использованием вспомогательных пособий. Так, благодаря допплерометрии врачам удалось избежать серьезных осложнений.
Вторичные методы диагностики
Помимо допплерографии существуют и другие методы исследования, которые косвенно указывают на нарушение кровотока:
- Сбор жалоб. При нарушении кровообращения плод испытывает гипоксию, что проявляется увеличением двигательной активности малыша. Обычно беременные жалуются на активное шевеление плода.
- Выслушивание сердцебиения с помощью стетоскопа также может помочь в диагностике. Замедление или ускорение ритма, выходящее за пределы физиологической нормы, также может свидетельствовать о гипоксии.
- Запись КТГ. Регистрации КТГ в течение 40-60 минут может быть достаточно для того, чтобы диагностировать признаки внутриутробной гипоксии плода.
- Некоторые ультразвуковые показатели (преждевременное старение плаценты, исследование биофизического профиля) могут зафиксировать неблагополучие состояния плода.
Важно! Незначительное снижение предполагаемой массы тела плода при УЗИ не обязательно свидетельствует о задержке развития и нарушениях кровотока. Изолированное измерение массы плода не очень информативно, так как на этот показатель во многом влияют также генетические факторы. Поэтому необходимо учитывать антропометрические показатели родителей (рост, массу) и их массу при рождении. Только сочетание снижения массы плода и нарушения кровотока при допплерографии дает основание для постановки диагноза “синдром задержки внутриутробного развития”.
Лечение нарушений маточно-плацентарного кровотока

Для того, чтобы улучшить кровоснабжение плода, необходимо воздействовать сразу на несколько звеньев патогенеза:
Вывод
Исследование маточно-плацентарного кровотока с помощью допплерографии является обязательным исследованием во время беременности. Практика показывает, что применение этого метода положительно повлияло на профилактику и лечение многих акушерских осложнений. Однако, не стоит забывать, что для получения достоверных и информативных результатов исследование кровотока должно проводиться на аппаратах экспертного класса специалистами высокой квалификации.
Читайте также:
