Лимфангиома глаза: причины, диагностика, лечение
Добавил пользователь Alex Обновлено: 28.01.2026
Лимфангиома - доброкачественная опухоль врожденного характера, микроскопическая структура которой напоминает тонкостенные кисты различных размеров - от узелков диаметром 0,2-0,3 см до крупных образований. Лимфангиомы встречаются значительно реже, чем гемангиомы, и составляют примерно 10-12% всех доброкачественных новообразований у детей [1,2].
Соотношение кодов МКБ-10 и МКБ-9
| МКБ-10 | МКБ -9 | ||
| Код | Название | Код | Название |
| D18.1 | Лимфангиома любой локализации | 86.30 | Другое локальное иссечение пораженного участка кожи и подкожных тканей |
Дата разработки протокола: 2016 год.
Пользователи протокола: неонатология, анестезиологи-реаниматологи, неонатальные хирурги.
Категория пациентов: дети.
Шкала уровня доказательности:
Соотношение между степенью убедительности доказательств и видом научных исследований
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с не высоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с не высоким риском систематической ошибки (+), результаты, которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Классификация [1,2]
Классификация лимфангиом:
- Доброкачественная лимфангиома:
· капиллярная;
· кавернозная;
· кистозная (гигрома).
- Системный лимфангиоматоз:
· простые лимфангиомы;
· кавернозные;
· кистозные.
Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ
Диагностические критерии
Жалобы и анамнез
Анамнез: наличие в семье рождения детей с пороками развития и хромосомными аномалиями.
Инструментальные исследования (Пренатальная диагностика):
· УЗД плода со II триместра беременности. При эхографическом исследовании лимфангиома представлена множественными кистозными образованиями мягких тканей. Отличительная особенность лимфангиомы - выраженный наружный контур. Другой важный дифференциально-диагностический признак лимфангиомы - отсутствие внутриопухолевого кровотока при оценке образования в режиме цветового допплеровского картирования. В редких случаях лимфангиомы могут иметь в своей структуре солидный компонент [3].
Диагностический алгоритм: нет.
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ
Диагностические критерии [5,1-3]
Жалобы и анамнез: нет.
Физикальное обследование:
· наличие опухолевидного образования бугристого вида, тестообразной консистенции.
Лабораторные исследования:
· специфичных для данной патологии как правило, не бывают.
Инструментальные обследования:
· ультразвуковая диагностика - выявляется мультилокулярное, преимущественно кистозное анэхогенное образование, которое содержит перегородки различной толщины. Применительно к хилотораксу/хилоперитонеуму при УЗИ определяется наличие большого скопления жидкости в плевральной или брюшной полостях;
NB! УЗИ эффективно для подтверждении диагноза, особенно при поверхностном поражении и в меньшей степени для определения степени распространения образования в глубокие слои шеи, грудную полость, брюшную полость и забрюшинное пространство.
· компьютерная томография с контрастированием - образование пониженной плотности, округлой/овальной формы с неровными краями и неоднородной структурой;
· МРТ головы и шеи - преимущественно определяется точный источник кровоснабжения сосудистого новообразования вплоть до мелких коллатералей и контрколлатералей.
Диагностический алгоритм:
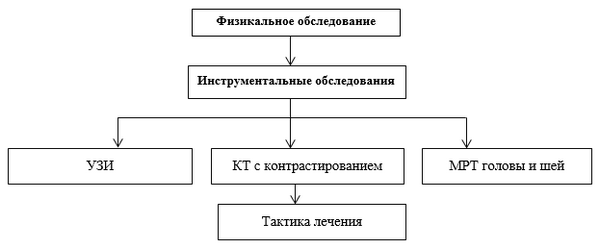
Перечень основных диагностических мероприятий:
· общий анализ крови;
· определение газов крови;
· общий анализ мочи;
· коагулограмма;
· развернутый биохимический анализ крови (определения общего белка, мочевины, остаточного азота, АЛТ, АСТ, глюкозы, билирубина, калия, натрия, тимоловая проба);
· определения группы крови и резус фактора;
· ИФА на HBsAg и HCV total;
· ИФА на ВИЧ;
· ЭКГ;
· Нейросонография.
Перечень дополнительных диагностических мероприятий:
· Исследование крови на стерильность с изучением морфологических свойств и идентификацией возбудителя и чувствительности к антибиотикам на анализаторе;
· ИФА на цитомегаловирус;
· ИФА на микоплазмоз;
· ИФА на герпес IgM;
· Иммунограмма;
· Ангиопульмонография;
· Бронхография.
Дифференциальный диагноз
| Гемангиома | Лимфангиома | Пигментные родимые пятна |
| · кожа над образованием имеет цвет от бледно - розового до темно багрового; · при пункции обнаруживается кровь · при сжатии легко спадается; · положительный симптом наполнения. | · кожа над образованием имеет бледный оттенок; · при пункции обнаруживается светлая или мутная жидкость. · (лимфа); · при сжатии не спадается. | · цвет пятен бледнокрасный или кофейный; · (содержит меланин); · при надавливании пигментная окраска не исчезает. |
Лечение (амбулатория)
Показание для консультации специалистов (Пренатальный консилиум):
· консультация врача-генетика -
· консультация акушера-гинеколога -
· консультация неонатального хирурга -
· консультация неонатолога -
При проведении консилиума беременная женщина и члены ее семьи информируются о характере поражения плода, возможных исходах беременности, прогнозе для жизни и здоровья ребенка. При наличии показаний даются рекомендации по поводу прерывания беременности.
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ
Тактика лечения:
Лечение лимфангиомы в основном проводится хирургическими методами. Суть оперативной методики в полном иссечение патологической ткани. Если лимфангиома для новорожденных не представляет серьезных опасений, то операцию откладывают на некоторое время, пока ребенок не подрастет и не окрепнет. Зачастую достаточно дождаться конца первого года жизни. В случаях, когда лимфангиома располагается неглубоко, операцию можно проводить в течение первых шести месяцев жизни ребенка.
NB! Планирование родоразрешения: дети с лимфангиомой до 3-х см. в диаметре могут быть рождены через естественные родовые пути [4]. Оперативное родоразрешение показано в случае обнаружение лимфангиомы большого размера, кистозного характера для исключения интранатальной травмы и кровотечения [4].
Хирургическое вмешательство:
· Пункция кистозной полости лечебная диагностическая [6,1-3,5]:
Показания: кистозная форма, с целью уменьшения объема и склерозирования;
Противопоказания: абсолютных противопоказаний нет.
· Удаление лимфангиомы [7,1-3]:
Показания: простая, кистозная и кавернозная формы;
Противопоказания: риск анестезиологического пособия превышает риск хирургического вмешательства.
· Склерозирующая терапия (любым склерозирующим препаратом) [8]:
Показания: капиллярная и кистозная формы лимфангиомы;
Противопоказания: индивидуальная непереносимость препарата.
· Комбинированное лечение (хирургическое лечение с склерозирующей терапией):
Показания: объемные лимфангиомы, вовлекающие несколько анатомических областей с крупными магистральными сосудами и нервами [9];
Противопоказания: риск анестезиологического пособия превышает риск хирургического вмешательства, индивидуальная непереносимость препарата.
Медикаментозное лечение: нет.
Немедикаментозное лечение: нет.
Другие виды лечения: нет.
Показание для консультации специалистов:
· консультация невролога - назначение терапии при выявлении изменении со стороны центральной нервной системы (гидроцефалии, вентрикуломегалии, гипоксически - ишемического поражения головного мозга) на НСГ или при сочетании пороков развития центральной нервной системы;
· консультация кардиолога - назначение консервативной терапии при выявлении гемодинамических нарушениях;
· консультация ортопеда-вертебролога - при выявлении патологии скелета и позвоночника;
· консультация уролога - при выявлении патологии мочеполовой системы.
Показания для перевода в отделение интенсивной терапии и реанимации:
· нестабильность гемодинамических показателей;
· нестабильность со стороны дыхательной системы, сердечно- сосудистой системы, наличие выраженной неврологической симптоматики;
· нарушение сознания;
· отсутствие/неадекватное спонтанное самостоятельное дыхание, кислородозависимость;
· выраженные метаболические нарушения;
· нуждается в полном парентеральном питании.
Индикаторы эффективности лечения
· отсутствие/уменьшение опухоли;
· отсутствие послеоперационных осложнений (сепсиса);
· отсутствие признаков воспаления послеоперационной раны-несостоятельность швов;
Дальнейшее ведение 12:
· всем детям, оперированным по поводу лимфангиомы, необходимо диспансерное наблюдение. Распределение пациентов в диспансерные группы и объем лечебно-диагностических мероприятий осуществляется на основании отдаленного результата через 1 год после операции;
· диспансеризацию «по обращению» можно рекомендовать только у детей с хорошим результатом оперативного лечения - первая группа. Какого-либо дополнительного лечения у них не требуется. Необходимо лишь ежегодное амбулаторное обследование, неспецифическая иммунопрофилактика острых респираторных заболеваний, лечебная физическая культура.
· у пациентов, входящих во вторую и третью диспансерные группы (удовлетворительный и неудовлетворительный результат), необходимо не менее 2 раз в год стационарное обследование и лечение в соответствии с выявленной патологией и рекомендациями детского хирурга, гастроэнтеролога. Диспансеризация таких детей должна быть «активной и целенаправленной» (УД - B).
Госпитализация
Показания для плановой госпитализации: нет.
Показания для экстренной госпитализации:
· наличие опухоли/опухолеподобного образования, приводящего к деформации близлежащих тканей.
Информация
Источники и литература
- Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗСР РК, 2016
- 1) Prem Puri: Newborn Surgery. Second Edition. London, 2009, ARNOLD.31:31; 2) Исаков Ю.Ф., Гераськин А.В.: Неонатальная хирургия (руководство для врачей) : Москва, «Медицина», стр. , 2011 г; 3) Пренатальная эхография. Под редакцией М.В. Медведева 1-е издание. М.: «Реальное Время» 2005 , 435-8; 4) Kelly Duffy, Craig Johnson, Jennifer Santor. A Novel Approach to the Identification of Candidate Genes in Patients with Lymphatic Malformations Материалы 19 конгресса Vascular Anomalies. - Malmo, 2012. - P. 102; 5) Ашкрафт К. У.; Холдер Т. М.Детская хирургия, том III. Руководство для врачей. - СПб.,ООО «РАРИТЕТ- М», 1999.перевод Немилова Т. К.; стр. 155- 164 6) TerezhalmyG.Т. Лимфангиома (врожденный порок лимфатических сосудов) / G. Т. Terezhalmy, С. К. Riley, W. S. Moore // Междунар. стоматол. Журн. 2001. - № 5/6. - С. 55 - 56; 7) Поляев Ю.А., Петрушин А.В, Гарбузов Р.В. Малоинвазивные методы лечения лимфангиом у детей // Детская больница, № 3. - 2011.- с-8; 8) William Shiels. Clinical Applications of Protein Foams in the Treatment of Vascular Malformations // Материалы 19 конгресса Vascular Anomalies. - Malmo, 2012. - P. 105; 9) Brows NL. Whimster I. Stevart G et al : Sugical management of lymphangioma circumscriptum. Br. J Surg 73:585-588, 1986; 10) A.Barnacle, E.Gajdosova, Y.Abou-Rayyah. Sclerotherapy as a singleline treatment for orbital lymphatic malformations // Материалы 19 конгресса Vascular Anomalies. - Malmo, 2012. - P. 104; 11) Ariyan S. Martin J, Lal A, Cheng D, Borah GL, Chung KC, Conly J, Havlik R, Lee WP, McGrath MH, Pribaz J, Young VL. Antibiotic prophylaxis for preventing surgicalsite infection in plastic surgery: an evidence-based consensus conference statement from the American Association of Plastic Surgeons. Plast.Reconstr.Surg.2015 Jun;135(6); 12) Sires В. Systemic corticosteroid use in orbital lymphangioma /В. Sires, C. Goins, R. Anderson // Ophthal. Plast.Reconstr.Surg. - 2001. Mar. - Vol. 17(2). - P. 85 - 90; 13) Gong H, Xu DP, Li YX, Cheng C, Li G, Wang XK. Evalution of the efficacy and safety of propranolol, timolol maleate, and the combination of the two, in the treatment of superficial infantile haemangiomas. Br J Oral Maxillofac Surg. 2015 Sep 27; 14) Л.С. Страчунский, Ю.Б. Белоусов, С.Н. Козлов Практическое руководство по антиинфекционной антибиотикотерапии.
Информация
СОКРАЩЕНИЯ ИСПОЛЬЗУЕМЫЕ В ПРОТОКОЛЕ
АЛТ аланинаминотрансфераза ИФА иммуноферментный анализ КЩР кислотно - щелочное основание МВ механическая вентиляция ОАК общий анализ крови ОАП открытый артериальный проток ПЦР полимеразная цепная реакция РКИ рандамизированные контролируемые исследования УЗИ ультрозвуковое исследование КТ компьютерная томография МРТ магнитно - резонансная томография НСГ нейросонография Ф.И.О. Должность Ерекешов Асылжан Абубакирович кандидат медицинских наук, Assistant Professor, заведующий отделением хирургии новорожденных ГКП на ПХВ «Перинатальный центр №1» акимата г. Астаны, главный внештатный детский хирург (неонатальный) МЗСР РК Біләл Руслан Әрмияұлы кандидат медицинских наук, АО «Национальный научный центр материнства и детства», врач ординатор отделения общей детской хирургии Литош Владимир Егорович Детский хирург отделения хирургии «Научный центр педиатрии и детской хирургии» Сейткалиев Женис Бекмаганбетович АО «Медицинский Университет Астана», ассистент кафедры анестезиологии и реанимации, неонатальный анестезиолог - реаниматолог Перинатального Центра хирургии новорожденных Сепбаева Анар Дусенова доктор медицинских наук, ГКП на ПХВ «Центр перинотологии и детской кардиохирургии» акимата г. Алматы, главный внештатный неонатолог Управления здравоохранения г. Алматы Тулеутаева Райхан Есенжановна кандидат медицинских наук, заведующая кафедрой фармакологии и доказательной медицины ГМУ. г Семей, член «Ассоциации врачей терапевтического профиля» Указание на отсутствие конфликта интересов: нет.
Список рецензентов: Аскаров М.А. - доктор медицинских наук, профессор, заведующий кафедрой детской хирургии Карагандинского государственного медицинского университета.
Указание условий пересмотра протокола: Пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Лимфангиома
Лимфангиома - это доброкачественная опухоль, в основе которой обычно лежит врожденная аномалия лимфатической системы. Очаги поражения могут возникать на любом участке тела, выглядят как мягкотканные образования с бугристой поверхностью красно-бурой или синюшной окраски. Мальформация часто протекает бессимптомно, являясь косметической проблемой, но, достигая больших размеров, дает начало опасным состояниям. Основу диагностики составляет клиническое обследование, подтвержденное инструментальными методами (УЗДГ, МРТ, лимфографией очагов). В лечении применяют склеротерапию, радикальную операцию, малоинвазивные техники.
МКБ-10
![Лимфангиома]()
Общие сведения
Лимфангиома является достаточно редкой патологией. По различным данным, она составляет 1,3-10,6% случаев всех сосудистых опухолей (в детском возрасте - до 25%), встречается с частотой от 1 на 20-250 тыс. поступлений в хирургические стационары. Лимфатические мальформации занимают второе место среди мягкотканных образований челюстно-лицевой области. Обычно их выявляют у новорожденных и младенцев (90% случаев), реже в первые 2-3 года жизни ребенка, но могут диагностировать еще внутриутробно или гораздо позже во взрослом возрасте. Гендерная статистика противоречива: в то время как одни исследователи сообщают о преимущественном развитии поверхностных лимфангиом у женщин, другие наблюдают патологию в 3 раза чаще среди мужчин.
![Лимфангиома]()
Причины лимфангиомы
Большая часть образований рассматривается как врожденные сосудистые мальформации, а не истинные опухоли. Обычно они возникают у плода в конце первого либо в начале второго триместра внутриутробного развития. Хотя происхождение патологии остается до конца не изученным, этиологическими факторами могут выступать:
- Аномалии эмбриогенеза. Возникновение патологии связывают с пороками эмбрионального развития лимфатической системы (дизонтогенезом). Указывают на роль сосудистого эндотелиального фактора роста (VEGF-C) и рецепторов к нему (VEGFR-3), влияющих на пролиферативную активность клеток.
- Геномные и генные мутации. Выявлено, что более половины случаев ангиом ассоциированы с хромосомными аберрациями у плода. Часто лимфангиомы наблюдают при синдромах Шерешевского-Тернера, Дауна, трисомии 13, 18. Аутосомно-доминантное наследование наблюдается при синдроме Нунан.
- Интоксикации. Нарушение развития лимфатических сосудов может опосредоваться внутриутробным токсическим повреждением. Описаны случаи опухолей у детей, родившихся от женщин, подвергшихся во время беременности воздействию свинца или его соединений.
Вторичный характер имеют опухоли, обусловленные нарушением лимфатического дренажа (поверхностные аномалии при лимфангите, лимфогранулеме, панникулите), связанные с мальротацией и заворотом кишечника (внутрибрюшные). Сосудистые мальформации могут развиваться после механической травмы, в частности, на фоне синдрома Горхэма-Стоута.
Патогенез
Механизмы развития лимфангиомы изучены недостаточно хорошо. Основным патологическим процессом многие исследователи называют объединение лимфатических цистерн в глубоком подкожном пространстве. Они отделены от нормальной сосудистой сети, но сообщаются с поверхностными капиллярами через вертикальные расширенные каналы. Предположительно, цистерны возникают из примитивного лимфатического мешка, неспособного объединиться с остальной частью лимфатической системы в эмбриогенезе.
Гипертрофированные мышечные волокна, выстилающие секвестрированные участки, поддерживают ритмические сокращения стенки, что приводит к увеличению давления с дилатацией восходящих к коже каналов. Вокруг измененных лимфатических сосудов поверхностных и глубоких отделов дермы происходят процессы фиброза, эпидермис подвергается акантозу, папилломатозу, гиперкератозу. Некоторые варианты лимфангиом сопровождаются выраженным инфильтративным ростом, но без разрушения тканей. Метастазов опухоли не дают.
Исходя из локализации, различают поверхностные (кожи, подкожной клетчатки) и глубокие лимфангиомы. Первые могут поражать практически любую зону, особенно часто вовлекаются голова, шея, подмышечные впадины. Глубокие обнаруживаются во внутренних органах (печень, селезенка, почки) и полостях тела (абдоминальная, забрюшинное пространство, средостение). В клинической ангиологии распространена патоморфологическая классификация опухолей:
- Капиллярные (простые). Образуются при разрастании лимфатических капилляров кожи и подкожных тканей. Опухолевидные очаги имеют небольшие размеры, тонкостенные, охватывают ограниченные участки.
- Кавернозные. Характеризуются расширением довольно крупных протоков с образованием полостей и щелей, заполненных лимфатической жидкостью. Имеют петлистое строение из-за множества соединительнотканных перегородок, на разрезе напоминают губчатую ткань.
- Кистозные (гигромы). Представляют собой полости различного размера, изолированные от смежных лимфатических сосудов. Заполнены серозным, хилезным или геморрагическим содержимым. Бывают единичными или множественными, сообщающимися между собой.
Кроме того, встречаются смешанные опухоли (лимфангиофиброма, лимфгемангиома). По этиологии мальформации бывают первичными (врожденными) и вторичными (приобретенными). Критерий распространенности позволяет выделить локальные и диффузные формы, а с учетом влияния на близлежащие ткани и органы лимфангиомы могут протекать без видимых нарушений или сопровождаться явной дисфункцией и структурными деформациями.
Симптомы лимфангиомы
Клиническая картина определяется локализацией, гистологической структурой, распространением опухоли, анатомо-топографическими особенностями вовлеченных участков, эффективностью проводимого ранее лечения. Ангиоматозные очаги располагаются в любой области, где есть лимфоидная ткань. Часто поражаются лицо (губы, язык, околоушно-жевательная зона), туловище. Но в патологический процесс могут вовлекаться лимфатические узлы, внутренние органы, костная ткань. Развитие опухоли медленное, синхронное с ростом ребенка, в большинстве случаев бессимптомное.
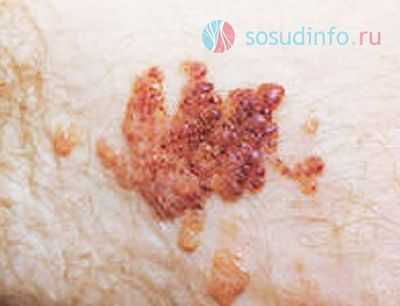
Капиллярная лимфангиома начинается как небольшое постепенно уплотняющееся пятно. Образование имеет нечеткие границы и бугристую поверхность, покрытую мелкими (2-4 мм в диаметре) узелковыми элементами эластичной консистенции, окрашенными в розово-красный цвет. Площадь пораженной кожи со временем расширяется. Иного дискомфорта, кроме эстетического, аномалия обычно не приносит. Иногда из узелковых элементов просачивается лимфа, при травматизации они кровоточат. Увеличиваясь в объеме и приобретая диффузный характер, опухоль давит на подлежащие структуры, что может сопровождаться костными деформациями у детей.
При кистозной или кистозно-кавернозной лимфангиоме лица и шеи наблюдается ограниченная припухлость размером от 3 до 30 см в диаметре, обращенная наружу или в сторону ротовой полости. Кожа над ней обычной окраски или с цианотичным оттенком, растянута, свободна или спаяна с опухолевой массой. Поверхность очага гладкая или бугристая, консистенция мягкая, пальпация безболезненна. Характерен симптом флюктуации.
Особенностью обширных лимфангиом в полости рта, шеи, средостения является периодически возникающее воспаление. Это сопровождается лихорадкой, общей слабостью, появлением локальных симптомов - покраснения, отечности, резкой болезненности пораженной зоны. Воспалительный процесс длится 1-2 недели и постепенно стихает, делая опухоль более плотной.
Интраабдоминальная лимфангиома может давать картину объемного образования, сопровождаясь болью в животе, тошнотой и анорексией, признаками кишечной непроходимости. Симптомы «острого живота» нередко принимают за признак более распространенной хирургической патологии. У некоторых детей отмечают асимметричное увеличение живота с пальпируемой безболезненной опухолью, удовлетворительным общим состоянием. Лимфангиомы малых размеров протекают бессимптомно, выявляясь лишь дополнительными методами.
Осложнения
Несмотря на доброкачественный характер, лимфангиома считается потенциально опасным образованием. Сосудистые аномалии больших размеров в зоне шеи и головы плода блокируют его выход через родовые пути матери, сдавливают и смещают соседние структуры. Диффузное поражение дна ротовой полости может вызвать расстройства дыхания, вплоть до асфиксии, невозможность приема пищи. Мальформации орбитальной зоны приводят к зрительным нарушениям, а локализованные в брюшной полости сопровождаются кишечной непроходимостью, иногда разрываются.
Поверхностные лимфангиомы легко травмируются и кровоточат, воспаленные ангиодисплазии в шейно-лицевой зоне могут стать источником серьезных инфекционных осложнений. Сообщается о более высоком риске развития у пациентов эпителиоидной гемангиоэндотелиомы и лимфангиосаркомы. То есть лимфатическая аномалия является не просто косметическим дефектом - она может привести к выраженным функциональным расстройствам и стать причиной состояний, создающих реальную угрозу для жизни.
Диагностика
Предположить поверхностную лимфангиому несложно по характерной клинической картине, истечению лимфы при ее пунктировании. В диагностически сложных случаях, включая аномалии глубокой локализации, врачу-лимфологу необходимы данные методов инструментальной визуализации:
- Ультрасонография опухоли. УЗДГ поверхностных лимфангиом выявляет увеличение объема мягких тканей, повышение их акустической плотности с множественными гипо- и анэхогенными участками округлой или овальной формы, объединенными в единый конгломерат. Эхография определяет не только структуру и локализацию опухоли, но и состояние окружающих образований.
- Магнитно-резонансная томография. По результатам МРТ мягких тканей удается точно определить степень поражения и морфологические характеристики сосудистой мальформации. Результаты исследования помогают сформировать правильную лечебную тактику, избежав необоснованных хирургических вмешательств.
- Лимфография. Позволяет исследовать состояние лимфатических сосудов, определить размеры очага и его связь с соседними органами. Лимфография осуществляется путем введения непосредственно в опухоль водорастворимого контрастного вещества и выполнения серии прицельных рентген-снимков в двух проекциях.
В диагностике поверхностной ограниченной лимфангиомы помогает дерматоскопия, определяющая узелки с прозрачной жидкостью и выраженный лакунарный рисунок. При накоплении кровянистого содержимого отличия от гемангиомы помогает установить гистологическое исследование, дополненное иммуногистохимическими тестами (с антигеном фактора VIII, ламинином).
Лечение лимфангиомы
Ни одна из консервативных стратегий терапии не доказала своей эффективности при лимфатических мальформациях. Обеспечить уменьшение опухолевой массы или полное ее удаление могут лишь инвазивные методики. Способ коррекции выбирают, опираясь на локализацию лимфангиомы, размеры, глубину залегания, распространение, наличие осложнений. Допустимы следующие варианты:
- Склеротерапия. Введение в сосудистую аномалию склерозирующих веществ (блеомицина, пицибанила, этоксисклерола) ведет к сокращению ее размеров. Склеротерапия дает хороший косметический результат, а потому более предпочтительна при поражении шейно-лицевой зоны. Показана перед операцией или при невозможности выполнить полную резекцию.
- Радикальное иссечение. При удалении опухолевого очага наиболее целесообразно традиционное хирургическое вмешательство. Радикальную эксцизию считают методом выбора при крупных кавернозных образованиях и необходимости выполнения ургентной операции. Однако удаление глубоких мальформаций сопровождается высоким риском рецидива.
- Малоинвазивные методы. Лечение поверхностных лимфангиом может проводиться углекислотным лазером, криотерапией, электрокоагуляцией. Они менее травматичны по сравнению с традиционным иссечением, позволяют сократить сроки реабилитации. Иногда для получения значимого эффекта достаточно всего одной процедуры.
В послеоперационном периоде для оценки полученных результатов и риска рецидива выполняют контрольные исследования. Назначаются нестероидные противовоспалительные, антибактериальные средства, при локализации опухолей на нижних конечностях применяется компрессионная терапия.
Прогноз и профилактика
Лимфангиомы являются доброкачественными лимфатическими пороками развития, а не истинными опухолями. Но приобретая крупные размеры, они способны провоцировать функциональные расстройства и приводить к развитию жизнеугрожающих состояний. Своевременная коррекция делает прогноз благоприятным, хотя риск рецидива все же существует. Учитывая преимущественно врожденный характер аномалий, мероприятия первичной профилактики не разработаны. Вероятность рецидивирующего течения уменьшается оптимальным выбором лечебной тактики.
1. Лимфангиома в практике акушера-гинеколога/ Корбут И.А. и др.// Проблемы здоровья и экологии. - 2016. - № 4(50).
2. Лимфангиомы брыжейки тонкой кишки у детей (обзор литературы и собственные клинические наблюдения)/ Шароев Т. А., Бурков И. В. и др.// Российский вестник детской хирургии, анестезиологии и реаниматологии. - 2012 - №2.
3. Лечение лимфангиомы лазером на парах меди/ Ключарева С.В. и соавт.// Российский журнал кожных и венерических болезней. - 2016 - №9(6).
Опухоли конъюнктивы
Опухоли конъюнктивы - доброкачественные и злокачественные новообразования тонкой прозрачной оболочки глаза, покрывающей переднюю часть склеры и внутреннюю поверхность век. Проявляются косметическим дефектом. Возможны нарушения зрения. Злокачественные опухоли конъюнктивы способны к прорастанию окружающих тканей и метастазированию. Диагноз устанавливается офтальмологом с учетом жалоб и результатов осмотра структур глаза. Лечение - традиционное хирургическое вмешательство, лазерная эксцизия, лазерная коагуляция, электрокоагуляция, криотерапия, местная медикаментозная терапия.
![Опухоли конъюнктивы]()
Опухоли конъюнктивы - группа эпителиальных, пигментных, сосудистых опухолей, исходящих из конъюнктивальной оболочки. Доброкачественные опухоли чаще выявляются в детском возрасте, нередко носят врожденный характер. Злокачественные и предраковые поражения преимущественно диагностируются у людей пожилого и старческого возраста. В большинстве случаев опухоли конъюнктивы происходят из эпителиальных или пигментных клеток, реже - из субэпителиальных слоев. Прогноз, как правило, благоприятный для жизни (за исключением меланомы), однако некоторые новообразования, в том числе и доброкачественные, могут становиться причиной нарушений зрения и изменений структур глаза. Лечение осуществляют специалисты в области онкологии и офтальмологии.
![Опухоли конъюнктивы]()
Доброкачественные опухоли конъюнктивы
Папиллома - достаточно распространенная опухоль конъюнктивы эпителиального происхождения. Возникает в первые дни жизни. Представляет собой одиночные или множественные мягкие узелки с большим количеством мелких сосудов, придающих новообразованиям красноватую или розоватую окраску. Опухоли конъюнктивы располагаются на тонкой, часто кровоточащей ножке. Склонны к рецидивированию. Редко подвергаются злокачественному перерождению. Лечение - оперативное вмешательство, криодеструкция, при множественных папилломах - лазерная вапоризация или аппликации митомицина.
Стационарный невус - еще одна часто встречающаяся опухоль конъюнктивы. Происходит из меланинсодержащих клеток. Составляет около 20% от общего количества доброкачественных новообразований этой оболочки глаза. Обычно возникает в детском возрасте. Пигментная опухоль конъюнктивы выглядит как плоское гладкое пятно желтоватого или коричневатого цвета с четкими контурами. У трети невусов пигментация отсутствует. При отсутствии роста и признаков озлокачествления лечение не требуется.
Дермоид (дермоидная киста конъюнктивы, липодермоид) - врожденная кистозная опухоль конъюнктивы, содержащая элементы эктодермы. Как и стационарные невусы, составляет около 20% от общего количества доброкачественных новообразований конъюнктивы. Может быть одно- или двухсторонней. Обычно локализуется снаружи от роговицы. Представляет собой овальный эластичный узел желтоватой окраски. Может прорастать роговицу. Дермоиды большого размера могут ограничивать движения глазного яблока. Лечение - хирургическое иссечение.
Гемангиома - опухоль конъюнктивы сосудистого происхождения. Имеет врожденный характер. Как правило, располагается во внутреннем углу глаза. Выглядит как скопление сильно извитых синюшных сосудов. На ранних стадиях показано удаление лазером, в последующем - электрокоагуляция.
Лимфангиома - редкая опухоль конъюнктивы, происходящая из стенок лимфатических сосудов. Обычно выявляется у взрослых. Представляет собой эластичное подвижное образование обычной или розовато-желтой окраски, не меняющее объем при надавливании. Эта опухоль конъюнктивы склонна к медленному, но неуклонному росту. При отсутствии лечения может достигать больших размеров, препятствовать нормальным движениям глазного яблока и становиться причиной грубых косметических дефектов. После удаления может рецидивировать. Лечение хирургическое.
Переходные опухоли конъюнктивы
Эпителиома Боуэна - облигатное предраковое поражение конъюнктивы эпителиального происхождения. Как правило, возникает в зрелом возрасте. Локализуется рядом с лимбом. На начальных стадиях опухоль конъюнктивы представляет собой плоскую либо слегка выдающуюся светло-серую бляшку. В последующем становится более массивной, больше возвышается над поверхностью, приобретает перламутровый оттенок. Может прорастать роговицу. Лечение - хирургическое вмешательство (возможно в сочетании с пред- и послеоперационной обработкой митомицином), короткодистанционная рентгенотерапия.
Приобретенный меланоз - предраковая пигментная опухоль конъюнктивы. Обычно возникает в возрасте 40-50 лет. Выглядит как плоское темное пятно с четкими контурами. Может поражать значительную часть конъюнктивы и переходить на роговицу. Продолжительность и особенности течения этой опухоли конъюнктивы существенно варьируют. Иногда отмечается спонтанное выздоровление. У 25-75% больных наблюдается озлокачествление. Лечение - электрокоагуляция, лазерная коагуляция, при появлении признаков малигнизации - лучевая терапия.
Прогрессирующий невус - предраковая опухоль конъюнктивы, происходящая из пигментных клеток. Цвет новообразования может различаться от темно-коричневого до светло-желтого или розоватого. Наблюдается увеличение размера, появление пестрой окраски (чередования пигментированных и непигментированных областей), размытость контуров и увеличение количества сосудов. Лечение оперативное.
Злокачественные опухоли конъюнктивы
Рак конъюнктивы - первичная злокачественная опухоль конъюнктивы, обычно возникающая на фоне предраковых заболеваний. Диагностируется редко, поражает преимущественно людей старшего возраста. Мужчины болеют чаще женщин. Фактором риска является постоянная чрезмерная инсоляция. По внешнему виду опухоль конъюнктивы может напоминать болезнь Боуэна или ороговевающую папиллому. Представляет собой сероватую или белесоватую пленку, пронизанную телеангиэктазиями, либо скопление узелков розоватой окраски. В процессе роста опухоль конъюнктивы распространяется на близлежащие ткани, может прорастать орбиту, давать метастазы в шейные и околоушные лимфоузлы.
Рак также может локализоваться на внутренней стороне века. Такие новообразования протекают более злокачественно по сравнению с опухолями конъюнктивы, расположенными в области склеры. На начальных стадиях узел растет внутриконъюнктивально, вызывая утолщение и уплотнение века. В последующем возможно изъязвление. При прогрессировании опухоль конъюнктивы распространяется на слезное мясцо, роговицу и конъюнктиву склеры, но не прорастает тарзальную пластинку.
Диагноз устанавливается на основании осмотра и результатов биопсии. Ограниченные узлы небольшого размера подлежат оперативному удалению. Возможно использование диатермокоагуляции. При больших опухолях конъюнктивы применяют рентгенотерапию или бета-терапию. При поражении орбиты выполняют экзентерацию глазницы. Прогноз достаточно благоприятный. При опухолях, не распространяющихся на орбиту, отсутствие рецидивов в течение 5 лет после окончания лечения отмечается у 50-80% пациентов.
Меланома - злокачественная опухоль конъюнктивы, возникающая на фоне приобретенного меланоза (75%), прогрессирующего невуса (20%) или неизмененных тканей. Представляет собой гладкое или бугристое опухолевидное образование. Может быть пигментированной (желтоватой, коричневой) либо лишенной пигмента. Обычно располагается у внутреннего угла глаза или недалеко от лимба. При осмотре на щелевой лампе обнаруживаются пигментированные «дорожки», расходящиеся за пределы опухоли конъюнктивы.
При прогрессировании может давать начало новым узлам в области конъюнктивы, прорастать склеру и орбиту, а также метастазировать в регионарные лимфоузлы и отдаленные органы. Лечение оперативное. На ранних этапах выполняют удаление опухоли конъюнктивы с окружающими тканями, при прорастании склеры осуществляют энуклеацию глазного яблока, при прорастании орбиты - экзентерацию глазницы. Применяют рентгенотерапию и химиотерапию. Прогноз в большинстве случаев неблагоприятный.
Лимфома орбиты
Лимфома орбиты - это злокачественная Т- или В-клеточная опухоль, которая располагается в зоне глазного яблока и окружающих его тканей. Развитию заболевания способствуют вирусные инфекции, дизиммунные процессы, генетические факторы и токсические влияния. Патология проявляется экзофтальмом, затруднениями при движении глазом, опущением верхнего века. Для диагностики опухоли используют УЗИ глазного яблока, КТ и МРТ орбиты, биопсию с цитологическим и иммунологическим исследованием. Лечение первичных форм проводится методом лучевой терапии, при диссеминированных вариантах используют полихимиотерапию.
![Лимфома орбиты]()
![МРТ при лимфоме орбиты]()
Орбитальные лимфомы в основном имеют неходжкинское происхождение и составляют до 4% всех экстранодулярных новообразований этого типа. Первичное поражение тканей орбиты встречается в 3 раза чаще, чем вовлечение глазницы при диссеминированной форме. К группе риска принадлежат люди старше 60 лет. Крайне редко поражение периорбитальных тканей вызвано лимфомой Ходжкина. Орбитальная лимфома распространена в современной офтальмологии, однако при ее ранней диагностике и подборе адекватной терапии могут возникать трудности, решение которых требует мультидисциплинарного подхода.
Причины
Этиологическая структура лимфомы орбиты аналогична другим вариантам злокачественных лимфопролиферативных заболеваний. Точные причины развития болезни пока не установлены. Предполагается, что для начала опухолевого процесса необходима комбинация эндогенных и экзогенных факторов риска. Наиболее значимые этиологические факторы лимфомы орбиты:
- Иммунные нарушения. Лимфопролиферативные процессы характерны для людей с первичными синдромами иммунодефицита, нелеченой ВИЧ-инфекцией. Более высокий риск заболевания среди пациентов, которые получают иммуносупрессивную терапию, перенесли операцию по трансплантации костного мозга или внутренних органов.
- Инфекции. Развитие неходжкинской лимфомы орбиты связывают с заражением вирусом Эпштейна-Барр, Т-лимфотропным вирусом 1 типа, герпесвирусом 8 типа. К группе вероятных провоцирующих факторов относят возбудителей вирусных гепатитов В и С. Большое значение имеет хроническая хламидийная инфекция органа зрения.
- Токсические воздействия. Провоцирующим фактором лимфомы могут выступать некоторые гербициды и инсектициды, промышленные отравляющие вещества. Вероятность болезни коррелирует с частотой и длительностью интоксикации, поэтому в группе риска находятся люди с профессиональными заболеваниями.
- Отягощенная наследственность. Риск злокачественной опухоли орбиты повышается у пациентов, которые имеют в геноме однонуклеотидные полиморфизмы. Предрасполагающим фактором является наличие родственников первой линии, болеющих ходжкинской или неходжкинской лимфомой.
В 90% случаев первичный клон опухолевых клеток развивается из нормальных В-лимфоцитов, в которых под действием разных факторов нарушаются процессы деления, и начинается неограниченный рост. Образование лимфомы связывают с рядом нарушений клеточного апоптоза, утратой контроля над дифференцировкой лимфоцитов, активацией онкогенов. Опухоль увеличивается в размерах, вытесняя здоровые ткани и вызывая компрессию структур орбиты.
При постановке диагноза орбитальной лимфомы применяются стандартные подходы к систематизации заболевания. Неходжкинские лимфопролиферативные опухоли подразделяются на В-клеточные и Т-клеточные, что зависит от клеток-предшественников новообразования. В орбите зачастую определяются MALT-лимфомы, которые принадлежат к индолентным (вялотекущим) формам и ассоциированы со слизистыми оболочками.
![Лимфома орбиты]()
Симптомы лимфомы орбиты
Большинство случаев новообразования имеют односторонний характер. Поскольку патология сопровождается разрастанием лимфоидной ткани, глазное яблоко на стороне поражения смещается наружу - возникает экзофтальм. Если лимфома орбиты расположена пристеночно, возникает боковой экзофтальм, глаз сдвигается в противоположную от очага сторону. При локализации опухоли в зоне мышечной воронки, экзофтальм имеет осевой характер.
Для лимфомы орбиты характерно постепенное нарастание экзофтальма и его умеренный характер (выступание глазного яблока в среднем на 5-6 мм). По мере роста опухоли пациенты предъявляют жалобы на затруднения при повороте глаза, невозможность полностью сомкнуть веки, сухость и чувство «песка» в глазах из-за недостаточного увлажнения конъюнктивы. Зрительная функция не страдает, однако возможно двоение в глазах и ограничение полей зрения из-за птоза века.
Изредка орбитальная лимфома имеет быстропрогрессирующее течение. В таком случае экзофтальм стремительно увеличивается, сопровождается повышением внутриглазного давления и болями в пораженном глазу. Несмыкание век вызывает кератопатию. В редких случаях наблюдается вовлечение мышц и других тканей орбиты. Такие проявления характерны для длительно существующей нелеченой лимфомы, иммунокомпрометированных групп пациентов.
Первичная лимфома орбиты, которая является наиболее частой формой болезни, без лечения может переходить в системное лимфопролиферативное заболевание. Спустя 10 лет от манифестации локальной лимфомы более 30% людей сталкиваются с другими формами экстранодулярного поражения. Иммуносупрессия на фоне лимфопролиферативных состояний обуславливает предрасположенность пациента к инфекционным заболеваниям, которые нередко становятся причиной смерти.
Пациенты с характерными жалобами первично обращаются к врачу-офтальмологу. При подозрении на лимфопролиферативный процесс к обследованию привлекают онколога или онкогематолога. Данные физикального осмотра при лимфоме орбиты малоинформативны: определяется экзофтальм, отек периорбитальных тканей, покраснение конъюнктивы глаза. Чтобы поставить точный диагноз, используют ряд инструментальных и лабораторных методов:
- УЗИ глаза. Эхосонография проводится на этапе первичной диагностики, чтобы определить наличие объемного новообразования, исключить другие причины внешних глазных симптомов. УЗИ не дает возможности дифференцировать разные виды опухолей, поэтому обязательно дополняется другими видами диагностики.
- КТ орбиты. На КТ-снимках лимфома орбиты имеет вид объемного образования неоднородной структуры. Опухоли бывают единичными или множественными, контуры новообразования имеют нечеткие границы. При запущенной форме болезни по данным КТ определяется разрушение костной стенки глазницы.
- МРТ орбиты. На МРТ-снимках определяются объемные новообразования неправильной формы, которые изоинтенсивны по отношению к мышцам орбиты и гиперинтенсивны относительно жировой клетчатки. Изредка визуализируется утолщение и инфильтрация глазных мышц.
- Тонкоигольная аспирационная биопсия. При цитологической диагностике биоптатов опухоли определяются атипические клетки с патологией клеточных мембран. Большинство опухолей орбиты имеют В-клеточное происхождение. Для установления типа лимфомы и выбора тактики лечения назначается иммунологическое исследование биоптатов.
- Лабораторная диагностика. Пациентам рекомендованы анализы на ВИЧ-инфекцию, вирусные гепатиты и герпесвирусы, чтобы исключить ассоциированную патологию. Всем больным лимфомами проводятся клинический и биохимический анализы крови, коагулограмма, иммунограмма.
Дифференциальная диагностика
Лимфому орбиты необходимо дифференцировать с кавернозной гемангиомой, опухолями оболочек зрительного нерва, гемангиоперицитомой, метастазами в периорбитальную зону. Обязательно исключают редкие опухоли глазницы: невриному, рабдомиосаркому. Большие трудности для практической онкологии представляет дифференциальная диагностика между лимфомой и доброкачественной гиперплазией лимфоидной ткани орбиты.
![МРТ при лимфоме орбиты]()
Лечение лимфомы орбиты
Консервативная терапия
Основным методом лечения является наружное облучение орбиты. Это самый результативный способ уничтожения злокачественной опухоли, который показан большинству пациентов, независимо от стадии и гистологического типа заболевания. При своевременном начале лучевой терапии удается достичь регресса симптоматики, частичного или полного восстановления подвижности глазного яблока.
В случае диссеминированной неходжкинской лимфомы, протекающей с вовлечением тканей орбиты, радиотерапию дополняют полихимиотерапией. Комбинированное высокодозное лечение признано оптимальным вариантом для достижения длительной ремиссии и улучшения отдаленного прогноза для пациента. Конкретные наименования и сочетания цитостатиков подбираются врачом-онкологом по результатам полной диагностики опухоли.
Хирургическое лечение
При единичной лимфоме небольшого размера операцией выбора является иссечение опухоли в пределах здоровых тканей. Благодаря микрохирургической технике операции во многих случаях удается сохранить зрительную функцию и эстетичный внешний вид пациента. Гигантские опухоли, занимающие большую часть глазницы, являются показанием к радикальной операции - экзентерации орбиты. Учитывая калечащий характер вмешательства, его проводят достаточно редко.
При первичной лимфоме средняя 5-летняя выживаемость составляет более 83%, что является хорошим показателем для лимфопролиферативных состояний. В этом случае прогноз для жизни и сохранности зрительной функции благоприятный. Менее оптимистичный прогноз при диссеминированных вариантах болезни. Учитывая сложность и многогранность этиопатогенеза заболевания, результативные меры профилактики пока не разработаны.
1. Особенности клинической картины злокачественной лимфомы орбиты/ А.Ф. Бровкина// Вестник офтальмологии. - 2019. - №5.
4. Злокачественные лимфомы органа зрения. Проблемы и перспективы (взгляд офтальмолога)/ Е.Е. Гришина// Современная онкология. - 2006. - №4.
Гемангиома, ангиома: понятие и разбор видов, тактика лечения
Несмотря на довольно пугающее название, с подобной патологией знакомы многие. То, что в повседневной жизни иногда называется «родинкой» или «родимым пятном», в ряде случаев ничто иное, как опухоль, состоящая из сосудов кожи.
Патогенез, внешние и клинические проявления этой в большинстве случаев доброкачественной опухоли могут быть самыми разнообразными. Кроме кожных покровов, она может образовываться также во внутренних органах, в головном мозге. Подобная патология получила общее название ангиома, которое, в свою очередь, классифицируется на множество типов и подвидов, в зависимости от участвующих в патологическом процессе сосудов, симптоматики, динамики развития и степени представляемой здоровью человека опасности.
Даже современная медицина не может дать точного ответа, что является причиной гемангиомы, механизм запуска роста опухоли из сосудов до сих пор полностью не изучен. Очень часто она является врожденным пороком, вызывающим серьезные опасения у родителей при обнаружении подобных образований на теле новорожденного.
Разновидности ангиом
Все ангиомы, в первую очередь, делятся на две больших группы, в зависимости от сосудов, вовлеченных в патологический процесс: гемангиомы и лимфангиомы. Также эти опухоли могут быть как доброкачественными, так и злокачествеными.
Гемангиома - под этим термином подразумевают опухоли, развивающиеся из кровеносных сосудов. В свою очередь, гемангиомы могут быть капиллярными, артериальными, кавернозными или венозными.
Капиллярная гемангиома
Капиллярная гемангиома — наиболее распространенная форма патологии, отмечается в подавляющем большинстве зафиксированных случаев - свыше 90%. Основное место локализации - в наружных кожных покровах в верхней части тела, хотя отмечаются случаи ее появления на слизистых оболочках внутренних органов. Такая форма опухоли построена из мелких сосудов капиллярного типа.
поверхностная капиллярная (СЛЕВА) и обширная пещеристая (кавернозная) (СПРАВА) гемангиомы
Артериальные и венозные гемангиомы
Если опухоль построена из сосудов артериального типа или они напоминают вены, то диагностируют артериальную или венозную ангиому. Если преобладает артериальный компонент, область поражения имеет выраженную красную окраску. При патологическом развитии сосудов венозного типа опухоль приобретает синюшный оттенок.
Артериальные или венозные гемангиомы менее распространены, чем капиллярная и кавернозная, но могут быть довольно обширными по площади своего распространения и залегать глубоко в тканях.
Кавернозная гемангиома
Этот редкий тип опухоли построен из множества тонкостенных сосудов с широким просветом, образующих полости (каверны), в которых можно обнаружить наличие тромбов. Кавернозная гемангиома локализуется в коже, а также в органах желудочно-кишечного тракта. По своему строению она представляет собой пещеристое губчатое образование с полостями, наполненными кровью. Внешне проявляется как бугристый участок кожи красновато-синюшного оттенка.
Кроме перечисленных, существует множество других видов и подвидов гемангиом в зависимости от их микроскопического строения и характера сосудов, их образующих.
![]()
лимфангиома
Лимфангиома
Несколько особняком стоит лимфангиома - так называется опухоль, растущая из сосудов лимфатической системы. В изолированной форме бывает простой ограниченной, кавернозной или прогрессирующей. Ограниченная форма часто встречается у детей, развивается в коже конечностей (бедро, ягодицы). Кавернозная разновидность встречается как врожденный дефект. Прогрессирующая лимфангиома характерна для взрослых, чаще мужчин, и представляет собой медленно растущую розоватую опухоль на конечностях, реже - на туловище.
Небольшая «доза» юмора . Если вам доведется услышать о чудовищных симптомах и ужасных последствиях «тропической гемангиомы Мовсесяна» — это лишь повод посмеяться. Заболевание с таким названием - типичный современный фейк, пришедший с телеэкрана через популярный молодежный сериал «Интерны».
Поверхностные гемангиомы
Чаще всего в повседневной жизни люди сталкиваются с поверхностными гемангиомами. Даже не являясь злокачественной, подобная опухоль доставляет немало хлопот, особенно для тех, кто внимательно следит за своей внешностью.
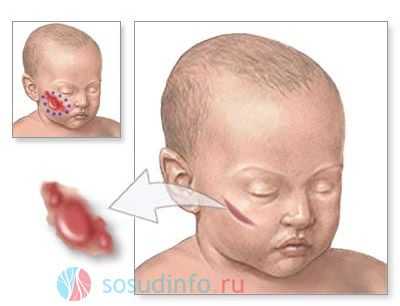
Очень часто подобная гемангиома является врожденной или появляется у новорожденных на самом раннем этапе жизни. Внешне это - небольшие безболезненные точки красного цвета, расположенные на лице около глаз, ушей, верхней губы. Несколько реже она проявляется в шейной области, на волосистой части головы, на руках или спине. Гемангиомы значительно чаще (в 3—4 раза) проявляются у девочек.
Прямая обязанность родителей - обратить особое внимание на наличие даже самых мелких новообразований. Особое коварство этой патологии в том, что она зачастую имеет тенденцию к очень быстрому разрастанию, распространению на обширные области. Этот процесс может сопровождаться некрозом кожных покровов, изъязвлениями с кровотечением и дальнейшим развитием в ранах воспалительных процессов. Даже в случае полной безболезненности и кажущейся безобидности гемангиомы она может привести к серьезному косметическому дефекту внешности, который будет очень непросто устранить в будущем.
гемангиома на лице и животе у новорожденного
Диагностика гемангиом у детей не представляет особой сложности. Характерными признаками является ее уменьшение при сдавливании с приобретением бледного оттенка. После снятия нагрузки гемангиома принимает прежнюю форму и вновь наливается кровью, становясь на время даже более интенсивно окрашенной. Процесс этот не сопровождается никаким болевым синдромом и не вызывает беспокойства у ребенка.
Существует мнение, что гемангиому трогать не надо, она может пройти сама по себе. Действительно, медицинская практика говорит, что к 5—7 летнему возрасту большинство подобных опухолей регрессируют и сходят на нет, практически не оставляя следов. Тем не менее решение о выжидательной тактике или о лечении гемангиомы должен принимать врач, сообразуясь к клинической картиной и динамикой развития патологии.
Во всяком случае те новообразования, которые представляют реальную помеху для приема пищи, свободного дыхания, слуха новорожденного (на губах, носу, ушных раковинах) требуют обязательного лечения. Подлежат удалению гемангиомы, локализующиеся на веках ребенка - в противном случае не исключены проблемы с развитием зрения. Представляют опасность опухоли, размещённые в местах, где они подвергаются постоянному трению — в генитальной области, на шее или в затылочной части головы, на спине.
Нередко родители категорически возражают против оперативного вмешательства в самый ранний период развития ребенка. Однако бояться операции по иссечению опухоли до здоровой ткани не надо - современный уровень анестезиологии делает эту процедуру совершенно безопасной и безболезненной для малыша, а ранняя резекция значительно повышает вероятность полного отсутствия каких бы то ни было косметических дефектов в будущем.
Звездчатая гемангиома (паукообразный невус)
Одной из разновидностей поверхностных сосудистых опухолей является звездчатая гемангиома (иногда называемая «паукообразным невусом»). Она чаще всего появляется у детей старше 5 лет или у женщин в период беременности. Это ярко-красное твердое образование, от которого во все стороны лучами расходятся хорошо просматриваемые сосуды, иногда с заметной в них пульсацией крови.
звездчатые гемангиомы
“Винные пятна” (огненные невусы)
Гораздо больше беспокойства у родителей вызывают так называемые «винные пятна» или «пламенеющие невусы» крупных размеров, нередко локализующиеся на лице, голове, шее. Эти сосудистые опухоли совершенно не выступают над поверхностью кожи, имеют красную или синеватую окраску, неровные формы пятна. Кроме того, что такая гемангиома обладает обезображивающим внешность эффектом, она еще и абсолютно не поддаются хирургическому лечению.
Вишневые ангиомы
Для людей, перешагнувших 30-летней рубеж, обычным явлением бывает появление на теле единичных или множественных вишневых ангиом. Диаметр этих округлых выпуклых новообразования может быть от 1 до 5 миллиметров. В начале своего развития они принимают красно-вишневый окрас, затем темнеют до практически бордового оттенка. Количество их может быть весьма значительным и исчисляться десятками и даже сотнями. Подобные ангиомы не носят злокачественного характера, однако «взрывное» массовое их появление может служить поводом для консультации у онколога.
“съедобные” виды ангиом: винные пятна (слева) и вишневая гемангиома (справа)
Комбинированные ангиомы
Если поверхностные капиллярные гемангиомы в большинстве случаев влияют лишь на психоэмоциональное состояние (когда они не прогрессируют, не сопровождаются воспалением или болевым синдромом и не являются симптомами развития злокачественной опухоли сосудов), то опухоли, развивающиеся в подкожных тканях и внутренних органах зачастую причиняют множество неудобств и могут привести к нарушению функций органов или систем организма.
Кавернозные гемангиомы визуально проявляются багровым или темно-красным пятном, значительно возвышающимся над поверхностью кожи. Однако это лишь внешнее их проявление - основная область поражения находится под кожным покровом, представляя собой обширное губчатое новообразование, иногда распространяющееся и на мышечные ткани. Главная из опасность - высокая уязвимость к травмированию, способность к самопроизвольному открытию кровотечения со вторичным внешним инфицированием. При больших размерах ангиомы нарушение нормального кровотока в области ее локализации может сопровождаться аномалиями развития здоровых прилежащих тканей (гипертрофическое разрастание).
фото: кавернозная гемангиома
Шишковидная гемангиома
Шишковидная гемангиома также является разновидностью кавернозной и проявляется возникновением небольших, различных по форме и размерам образований темно-красного цвета с характерной внешней фактурой. Чаще всего образуется на лице (на губе, лбу, ушных раковинах, веках, носу), иногда доставляя массу психологических неудобств.
Венозная гемангиома
Венозные гемангиомы имеют вид выступающего над поверхностью кожи припухшего новообразования синюшного или коричневатого оттенков. Нередко они и располагаются на характерных для варикозного расширения вен местах, например, на конечностях у взрослых людей. Это - целый патологический комплекс сообщающихся между собой толстостенных вен, заполненных плохо отводящейся венозной кровью. Часто в таких сосудах можно обнаружить наличие тромбов. Подобная ангиома, как правило, не затрагивает магистральных сосудов и располагается в толще мышц или глубоко в мягких тканях. Опасная особенность подобных комбинированных опухолей - их способность к расширению зоны поражения, превращении в целую сеть сообщающихся между собой очагов ветвистой ангиомы.
Видео: гемангиомы у детей
Лечение поверхностных сосудистых опухолей
Диагностика доброкачественных сосудистых новообразований кожной или поверхностной локализации, как правило, не является сложной задачей - их симптоматка хорошо изучена и достаточно характерна. Во всех случаях проводится гистологическое исследование удаленного новообразования для установления точного вида опухоли и исключения злокачественного роста.
Лечение сосудистых опухолей, не представляющих реальной угрозы пациенту, производится далеко не всегда. Однако существует ряд показаний, когда оперативное вмешательство становится неизбежным:
- Ангиома имеет предрасположенность к частому кровоточению, изъязвлению полостей.
- Опухоль быстро прогрессирует, увеличиваясь по площади или в глубину ткани.
- Ангиомы мешают нормальному ношению одежды или обуви.
- Возникновение и развитие новообразования приводит к снижению или потере функциональных способностей органов, мешает двигательной активности человека.
различные случаи прогрессирования опухоли: на фото вверху гемангиома постепенно рассосалась; на нижних ситуация противоположная - гемангиома сохраняется и доставляет неудобства ребенку
В современной медицинской практике используется немало методов лечения поверхностных сосудистых опухолей. Основная их направленность - прекращение развития ангиомы, восстановление нормального кровоснабжения участка, удаление патологически измененного фрагмента ткани.
- Лазерная хирургия - современный способ борьбы с ангиомой. Пораженная ткань послойно удаляется без нарушения целостности здоровой. Метод очень действенный и практически бескровный.
- Небольшие опухоли (по типу вишневой гемангиомы) могут радикально удаляться с помощью электрокоагуляции - прижигания пораженной ткани электрическим током. Метод, хотя и несколько болезненный, отличается отличной эффективностью, вполне сопоставимой с лазером.
- Криотерапия - лечение опухолей путем глубокой заморозки пораженной ткани жидким азотом или углекислотой. Эта методика вполне применима в детской хирургической практике - она легко переносится детьми и показывает хорошие результаты.
- Для лечения ангиом, расположенных на труднодоступным участках кожи или имеющих большие площади и глубину распространения применяется лучевое лечение с использованием ударных разовых точечных доз радиации.
- Остается пока на вооружении хирургов-онкологов и химическая склерозирующая терапия сосудистых опухолей, сопряженная с введением в ткани инъекционным путем специальных веществ (чаще всего - этиловый спирт). В настоящее время эта методика используется все реже ввиду ее болезненности и необходимости в длительном лечении.
![]()
Хирургическое удаление гемангиомы
Видео: врач о методах лечения ангиом
Имеют хождение среди населения и народные средства борьбы с сосудистыми опухолями, от местного или внутреннего применения отваров и настоев лекарственных растений (алоэ, чистотел, грецкий орех) до самых радикальных, таких, как перетягивание небольших ангиом ниткой для нарушения их кровоснабжения. Врачи предупреждают: онкология - это не та сфера, где можно экспериментировать над своим здоровьем. Применение любых народных лекарственных рецептов должно быть в обязательном порядке согласовано со специалистом. А самостоятельное удаление гемангиом, каким бы то ни было способом - чрезвычайно опасно!
Гемангиома головного мозга
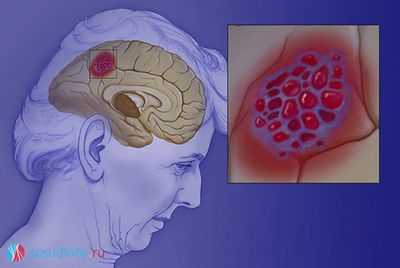
Если поверхностные ангиомы не представляют в подавляющем большинстве случаев прямой угрозы для нормального функционирования организма и для жизни человека, то этого нельзя сказать о сосудистых опухолях внутренних органов, а в особенности - о гемангиоме головного мозга.
Даже небольшое доброкачественное новообразование, которое не повлекло бы никаких последствий в другой части организма, оказывает давящее воздействие на участки головного мозга, нарушая их нормальное функционирование. Основные причины возникновения этих чрезвычайно опасных заболеваний кроются в отягощенной наследственности или перенесенных травмах головы.
![]()
Подобная патология может сопровождаться целым рядом симптомов:
- Человека могут начать изводить головные боли непонятного происхождения, разной интенсивности и продолжительности.
- Появляется головокружение, тошнота, сопровождаемая рвотой, постоянный шум в ушах, может снизиться зрительное восприятие.
- Отмечаются нарушения обоняния и вкуса, возможны проблемы с координацией движений, внятностью речи.
- Опухоль сосудов головного мозга и мягкой мозговой оболочки может привести к судорогам конечностей, эпилептическим припадкам.
- Тяжелые формы ангиомы влекут расстройство мышления, снижению интеллектуальных способностей человека.
Кроме того, велика вероятность образования в районе опухоли артериальных и венозных аневризм, нередко приводящих к обширным кровоизлияниям.
Как и другие сосудистые опухоли, ангиома мозга тоже может иметь регрессивные тенденции и со временем рассасываться, однако, это происходит далеко не всегда. Чтобы избежать обширных поражений при появлении указанной симптоматики, даже в незначительном ее проявлении, обязательно нужно взять у врача направление на компьютерную томографию или МРТ.
Лечение ангиом, как и любых других опухолей головного мозга значительно затруднено по анатомическим причинам и существенно отличается от методов борьбы с поверхностными опухолями. Современной медициной отработан ряд инновационных технологий, заключающихся в катетеризации крупных сосудов мозга для доступа к опухоли и введения в область поражения специального вещества, заполняющего новообразованные сосудистые полости и предотвращающего их дальнейшее развитие.
Читайте также: