Операции на бронхах при туберкулезе. Эхинококкоз легкого
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Выбор способа ушивания и ликвидации бронхиальных свищей при эхинококкэктомии из легких в настоящее время остается актуальной проблемой ввиду сохранения высоких показателей послеоперационных осложнений - от 1,3 до 3,7% [1, 4, 5, 7].
При значительных успехах, достигнутых в хирургическом лечении эхинококкоза легких (ЭЛ) у детей, по-прежнему остается спорным вопрос об оптимальном способе ушивания бронхиальных свищей [1, 3-7].
При эхинококкэктомии из легкого одной из основных задач хирурга является поэтапное обнаружение и закрытие бронхиальных свищей, открывающихся в полость фиброзной капсулы. Свищи большого размера обнаруживаются по характеру шума, усиливающегося при повышении давления в системе дыхательного аппарата и в бронхах. Свищи малого размера обнаруживаются при заполнении полости фиброзной капсулы раствором фурацилина [1, 3-7].
Некоторые авторы [1, 4] для выявления бронхиальных свищей, открывающихся в полость фиброзной капсулы, рекомендуют вводить тонкий катетер в долевой бронх перед операцией. После удаления хитиновой оболочки, обеззараживания и широкого раскрытия полости фиброзной капсулы по катетеру медленно вводят 1% раствор йодинола, который при выделении из бронхиального свища, открывающегося в полость фиброзной капсулы, приобретает синий цвет.
Ряд хирургов [1, 4, 5] придерживаются мнения, что бронхиальные свищи надо ушивать одно- или двухрядными швами и считают, что неушитые бронхиальные свищи способствуют формированию остаточной полости, гидро- или пневмоторакса с последующим развитием гнойного процесса.
Противоположного мнения придерживаются другие исследователи [1, 2, 4], считающие, что бронхиальные свищи служат дренажем для остаточной полости фиброзной капсулы и поэтому ушивать их нецелесообразно.
В настоящее время существует ряд способов ликвидации бронхиальных свищей при эхинококкэктомии из легких. Однако до сих пор нет единого мнения относительно применения того или иного способа.
Целью настоящей работы является улучшение результатов эхинококкэктомии из легких путем усовершенствования способов ушивания бронхиальных свищей.
Материал и методы
В работе проанализированы результаты лечения 152 детей с ЭЛ различной формы, которым выполнено оперативное вмешательство в городской клинической детской хирургической больнице Душанбе в период с 2000 по 2009 г. Больные были в возрасте от 2 до 15 лет.
У 144 (94,7%) больных отмечены одиночные эхинококковые кисты (ЭК), у 8 (5,3%) - двустороннее поражение эхинококком. У 16 (10,5%) больных ЭЛ сочетался с поражением печени.
У наблюдавшихся больных преобладала правосторонняя локализация ЭК (59%) над левосторонней (41%).
При правосторонней локализации ЭК поражение верхней доли отмечено у 17,2% больных, средней доли - у 16,6% и нижней доли - у 26,2% больных.
При левосторонней локализации ЭК поражение верхней доли имело место у 13,5% больных, язычкового сегмента верхней доли - у 2,3%, нижней доли - у 25,2% больных.
ЭК чаще (126) располагались в центральных отделах, реже (26) - по периферии легкого.
У 51 (33,5%) больного были осложненные формы ЭЛ: 35 (68,7%) - с прорывом кисты в бронх, у 6 (11,8%) - в плевральную полость, у 2 (3,9%) - сочетанный прорыв в бронх и в плевральную полость, у 2 (3,9%) - нагноение остаточной полости, у 2 (3,9%) - легочное кровотечение, у 4 (7,8%) - перикистозное воспаление.
В диагностике заболевания использовали рентгенологический метод исследования (152), обзорную рентгенографию органов грудной клетки в двух проекциях, ультразвуковое исследование (106), 50 пациентам в сомнительных ситуациях и с целью дифференциальной диагностики выполняли компьютерную томографию.
В зависимости от способа ушивания бронхиальных свищей больные были разделены на 2 группы: в 1-й свищи ушивали Z-образными швами (n=98), во 2-й - методом, разработанным в клинике (n=54).
Учитывая высокий процент послеоперационных осложнений в виде образования бронхиальных свищей, мы разработали способ их ушивания при первичной операции, защищенный патентом на изобретение [1] .
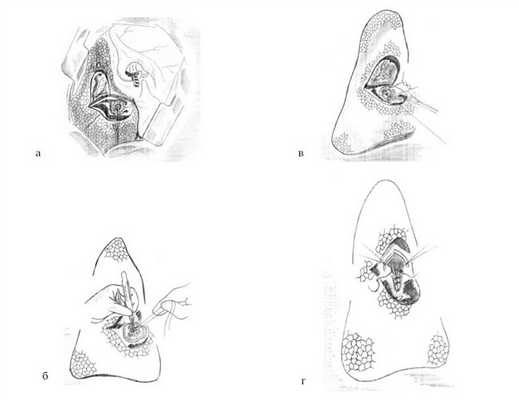
Способ заключается в следующем. После пункции кисты и отсасывания жидкости вскрывали фиброзную капсулу, удаляли хитиновую оболочку и остаточную полость обрабатывали 96% спиртом. Фиброзную капсулу, не покрытую легочной тканью, иссекали на всем протяжении до границы со здоровой легочной тканью. Об имеющихся бронхиальных свищах большого размера судили по наличию шума, появляющегося при повышении давления в системе дыхательного аппарата и соответственно в бронхах. Выявленные бронхиальные свищи ушивали кисетным швом, в качестве шовного материала использовали капрон 5/00 на атравматической игле (см. рисунок, а). Рисунок 1. Этапы ушивания бронхиальных свищей при первичной операции (схемы). а - ушивание бронхиального свища кисетным швом; б - освобождение края фиброзной капсулы; в - ушивание краев фиброзной капсулы Z-образным швом; г - мобилизация наружных листков фиброзной капсулы и ее ушивание узловыми швами. После этого, отступив 3-4 мм от кисетного шва, производили полулунные разрезы вокруг него, благодаря чему освобождали края фиброзной капсулы (см. рисунок, б). Освобожденные края фиброзной капсулы с двух сторон ушивали одним Z-образным швом над кисетным (см. рисунок, в). Наружные листки фиброзной капсулы несколько мобилизовывали от окружающих тканей, после чего свободно сшивали узловыми швами (см. рисунок, г).
Критерии сравнения результатов ушивания бронхиальных свищей в обеих группах были следующими: а) течение послеоперационного периода; б) осложнения в ближайшем и отдаленном послеоперационном периодах.
Течение послеоперационного периода и ближайшие послеоперационные осложнения (образование повторных бронхиальных свищей) оценивали в сроки до 3 мес после операции, отдаленные осложнения - в сроки от 3 мес до 5 лет.
Результаты и обсуждение
Клинические проявления заболевания зависят от степени поражения легких, размеров и локализации ЭК.
Тяжесть состояния больных оценивали по следующим критериям: кашель сухой или со слизью, недомогание, наличие хронического эндотоксикоза, бледность кожных покровов, снижение аппетита, изменение формы грудной клетки, одышка, ослабление или отсутствие дыхательных шумов, укорочение перкуторного звука, нарушение сердечно-сосудистой деятельности, боли в грудной клетке.
Клинические проявления различных форм ЭЛ у детей многообразны. Из общего числа больных всех возрастных групп ЭК чаще встречались у детей в возрасте 11-15 лет (44%). Заболевание долгое время протекает бессимптомно. По мере достижения значительных размеров кист появляются клинические симптомы, из которых наиболее типичен кашель. Из 152 обследованных нами больных данный симптом наблюдался у 126 (82,8%). При этом сухой кашель отмечен у 52, влажный со слизистой мокротой - у 74 больных. Появление кашля связано с тем, что большие и гигантские ЭК легких у детей нередко сопровождаются эпизодами микроперфорации. Жидкость, содержащаяся в ЭК, при ее микроперфорации изливается в дыхательные пути и приводит к появлению кашля с выделением слизи. В конечном итоге микроперфорация и излияние жидкости в дыхательные пути способствуют развитию острого трахеобронхита, сопровождающегося частыми приступами кашля. В связи с этим состояние больных еще более ухудшается.
При осложненном эхинококкозе интенсивный кашель с одномоментным выделением большого количества мокроты на фоне благополучного состояния был отмечен при прорыве ЭК в бронх у 82,3% больных. Выделение прозрачной жидкости свидетельствовало о прорыве неинфицированной (n=47), а выделение мутной жидкости - о перфорации инфицированной кисты (n=5). У 87% больных отмечались признаки хронической интоксикации. Выраженная аллергическая реакция выявлена у 30 пациентов. Проявление дыхательной недостаточности имело место у 18 больных.
У 34 (23,6%) из 144 больных с односторонней локализацией ЭК состояние при поступлении в клинику было расценено как удовлетворительное, у 42 - как средней тяжести, у 76 - как тяжелое. Сухой кашель наблюдался у 26 пациентов, бледность кожных покровов - у 28, снижение аппетита - у 34, сглаженность межреберных промежутков на стороне ЭК - у 34 больных. При аускультации легких ослабленное дыхание констатировано у 34 детей, боли в грудной клетке - у 18 (53%) из 34 пациентов. У этих детей выпуклая часть фиброзной капсулы ЭК была спаяна с париетальной плеврой, в связи с чем отмечались боли в грудной клетке.
Среднетяжелое состояние при поступлении определено у 42 (27,6%) из 144 пациентов, кашель с выделением слизи отмечен у 28 детей и сухой кашель - у 20. Бледность кожных покровов, снижение аппетита, одышка при физической нагрузке наблюдались у 42 больных. У 10 больных констатирована гипотрофия - дефицит массы тела варьировал от 10 до 20%, при аускультации наблюдалось отсутствие дыхательных шумов над пораженными участками легкого и укорочение перкуторного звука, пораженная половина грудной клетки отставала в акте дыхания. У 22 больных отмечены сглаженность межреберных промежутков и деформация грудной клетки в виде горба. 24 ребенка жаловались на умеренные боли в грудной клетке.
При двустороннем ЭЛ у 8 (5,2%) больных отмечены постоянные боли в грудной клетке, общая слабость, симптомы дыхательной недостаточности. Деформация грудной клетки в виде горба была у 4 больных, укорочение перкуторного звука - у 6, аускультативно ослабленное дыхание над участками поражения - у 7 пациентов. Состояние больных с двусторонней локализацией больших и гигантских кист оценивалось как тяжелое, у них отмечались признаки сердечно-сосудистой недостаточности. На ЭКГ у 6 детей имелись изменения в виде синусовой тахикардии, у 4 отмечена неполная блокада пучка Гиса, у 1 - нарушение ритма по типу экстрасистолии. У всех больных были выражены признаки хронического эндотоксикоза и явления трахеобронхита.
Таким образом, среди клинических проявлений различных форм ЭК легких у детей ведущими были кашель, боль в грудной клетке, симптомы дыхательной недостаточности и деформация ребер в виде горба. Операция (эхинококкэктомия и ушивание бронхиальных свищей) является основным этапом лечения больных с ЭК легких.
При эхинококкэктомии из легких важное значение имеет выбор оперативного доступа. Он должен быть удобным для выполнения операции и создавать хороший обзор полости грудной клетки. По нашим данным, всем этим требованиям отвечает передний боковой доступ по пятому-шестому межреберьям, выполненный в 152 наблюдениях.
У 71 больного с большими и гигантскими ЭК легких во избежание разрыва кисты мы использовали двухэтапное раскрытие торакальной раны. Оно заключалось в следующем: вначале рассекали париетальную плевру по ходу раны на протяжении 5-
10 см. Пальцем тупо и осторожно отслаивали прилежащую часть фиброзной капсулы с учетом того, чтобы можно было развести ребра на 4-5 см и тем самым частично обнажить ЭК. Затем кисту пунктировали и эвакуировали всю жидкость, после чего рассекали фиброзную капсулу и удаляли хитиновую оболочку. Полость фиброзной капсулы обеззараживали и рыхло тампонировали. Торакальную рану раскрывали широко. Легкое полностью выделяли из сращений. Одной из основных задач хирурга при эхинококкэктомии из легких является обнаружение и закрытие бронхиальных свищей, открывающихся в полость фиброзной капсулы. Поисковая бронхоскопия во время оперативного вмешательства при осложненных ЭК проведена в 12 (7,9%) наблюдениях. Эта манипуляция выполнена для выявления свищей, которые другими методами (с помощью повышения давления в системе дыхательного аппарата или заполнения полости кисты раствором антисептика) не могли быть обнаружены. Затем ликвидировали остаточную полость по методике А.Т. Пулатова в модификации клиники и ушивали бронхиальные свищи.
У больных основной группы, которым бронхиальные свищи ушивали по методике клиники, осложнений в послеоперационном периоде не отмечалось. В послеоперационном периоде у 6 больных контрольной группы образовался бронхиальный свищ, причиной которого явилось неполное и неэффективное его ушивание.
Таким образом, поисковая бронхоскопия во время выполнения оперативного вмешательства для обнаружения бронхиальных свищей является одним из важных, нужных и эффективных методов.
Ушивание бронхиального свища при эхинококкозе легких по методике, разработанной в нашей клинике, служит надежным методом при больших, гигантских и осложненных эхонококковых кистах.
Залогом успешного и более широкого применения данного метода является прежде всего правильное выполнение всех этапов ушивания бронхов.
Эхинококкоз легких
Эхинококкоз легких - это форма антропозоонозной инфекции, вызываемая личинкой цепня эхинококка и приводящая к специфическому кистозному поражению легочной ткани. Проявлениями эхинококкоза легких могут служить боль в груди, одышка, упорный кашель, уртикарная сыпь и зуд; при осложненном течении - обильная мокрота с примесью крови и гноя, лихорадка, расстройства дыхания, тяжелые анафилактические реакции. Диагноз устанавливают с помощью рентгенографии и КТ легких, микроскопии мокроты, серологического анализа крови. При эхинококкозе легких проводят удаление паразитарной кисты, резекцию легкого, лобэктомию в сочетании с антипаразитарной терапией.
МКБ-10
Общие сведения
Эхинококкоз легких - наиболее опасный гельминтоз, развивающийся при заражении яйцами ленточного глиста - эхинококка, сопровождающийся образованием паразитарных кист в легочной паренхиме. Инвазия легких наблюдается в 15-20% всех случаев эхинококкоза, 70-80 % приходится на поражение печени (эхинококкоз печени), остальное - сердца, головного мозга и других внутренних органов. Эхинококкоз легких чаще всего регистрируется в регионах с сухим жарким климатом и развитым скотоводством: странах Южной Америки, Северной Африки, в Австралии и Н. Зеландии, в южной части Европы, США, России, Украины, Молдовы, Северного Кавказа, Средней и Южной Азии.
Причины
Возбудитель эхинококкоза легких - личинка ленточного глиста эхинококка (Echinococcus granulosus), относящегося к цестодам. Половозрелые особи паразитируют в тонком кишечнике животных отрядов псовых и кошачьих - собак, волков, лисиц, песцов и др. В стадии личинки (паразитарной кисты) эхинококки обитают в тканях промежуточных хозяев - парно- и непарнокопытных (овец, коров, лошадей, оленей, свиней) и человека.
Человек заражается яйцами эхинококка, выделяющимися с калом больных животных, обычно при контакте с шерстью, дойке, стрижке овец, выделке шкур и алиментарным путем при употреблении немытых зараженных овощей, зелени, воды. Редко реализуется аэрогенное инфицирование, при вдыхании пыли во время уборки сена и сельхозработ. Из кишечника зародыши эхинококка гематогенным путем рассеиваются в печень, легкие и по всему организму. При респираторном заражении онкосферы фиксируются на стенках бронхов, затем проникают в легочную ткань, формируя пузырчатые структуры.
Патогенез
Эхинококк способен к росту и бесконечному размножению за счет выводковых капсул внутреннего слоя, воспроизводящих сколексы и формирующих дочерние пузыри в полости кисты. Благодаря высокой эластичности легочной ткани киста постепенно разрастается, за несколько лет достигая большого объема. Гигантские кисты с диаметром 10-20 см могут содержать несколько литров жидкости. В легком личинка эхинококка может сохранять жизнеспособность в течение многих лет и даже десятилетий (20 лет и более). Эхинококкоз легких может протекать неосложненно и с осложнениями (обызвествлением, нагноением и разрывом кисты).
Киста эхинококка ограничена плотной оболочкой, состоящей из наружного (кутикулярного) и внутреннего (герминативного) слоев, и заполнена жидким содержимым желтоватого цвета. Эхинококкоз легких обычно имеет однокамерную (гидатидозную), редко - многокамерную, форму.
Влияние растущей эхинококковой кисты на организм связано с травмирующим воздействием на окружающие ткани, раздражающим и сенсибилизирующим действием антигенов и продуктов обмена паразита. Для эхинококкоза легких свойственно развитие аллергических реакций замедленного и немедленного типа (эозинофилии, крапивницы, анафилаксии), при множественных личинках на поздней стадии - иммуносупрессии. Сдавление кистой мелких бронхов существенно нарушает их функцию, приводит к формированию ателектазов легкого, атрофии бронхов. Вокруг кисты развивается фиброз легочной ткани.
Нагноение эхинококковой кисты вызывает гибель личинки и разрушение пузыря, воспалительный процесс в окружающих тканях. Опорожнение кисты в бронх (90% случаев), кровеносный сосуд, плевральную или брюшную полость, перикард способствует обсеменению и развитию многочисленных метастатических очагов в здоровых долях легких и других органах, развитию местных и общих токсико-анафилактических реакций.
При прорыве кисты в бронх паразит часто погибает, а фрагменты капсулы выделяются через дыхательные пути с мокротой и гноем при кашле. Исходом может быть полное заживление фиброзной полости в легких, формирование стойкой кисты легкого, хроническое гнойное воспаление. Прорыв в полость плевры приводит к коллапсу легкого, нарастанию дыхательной недостаточности. Обызвествление эхинококка наблюдается обычно при нарушении его развития, гибели личинки и полном выздоровлении пациента.
Классификация
Эхинококкоз легких может быть первичным и вторичным (метастатическим), развиваться в любом отделе легкого, но преимущественно поражает нижние доли. При этом могут формироваться односторонние или двусторонние, одиночные или множественные эхинококковые кисты, имеющие мелкий (до 2 см), средний (2-4 см) или крупный (4-8 см и более) размер.
Симптомы эхинококкоза легких
В клинической пульмонологии различают 3 стадии эхинококкоза легких. В начальный период заболевания, от момента фиксации личинки в легких до первых признаков гельминтоза, отмечается латентное течение. Медленный рост кисты не беспокоит больного, иногда может быть недомогание неясного характера, повышенная утомляемость.
Стадия клинических проявлений эхинококкоза легких наблюдается обычно через 3-5 лет после инвазии при значительном объеме кисты. Возникает боль в груди тупого характера, возможна одышка, упорный кашель (сначала сухой, потом влажный, с прожилками крови), дисфагия. У больных эхинококкозом легких могут быть аллергические явления в виде зуда, уртикарной сыпи, бронхоспазма. При эхинококкозе может развиться ателектаз легкого.
Терминальная стадия эхинококкоза легких характеризуется тяжелыми и опасными для жизни осложнениями. Нагноение кисты протекает с симптомами абсцесса легкого. Прорыв пузыря в бронх характеризуется резким приступообразным кашлем с обильной водянистой мокротой с примесью крови и/или гноя, обрывками кистозной оболочки и мелкими дочерними капсулами; цианозом, асфиксией, тяжелыми аллергическими реакциями.
Прорыв кисты в плевральную полость сопровождается развитием плеврита, резким ухудшением самочувствия, острой болью в зоне поражения, ознобом, скачком температуры, расстройствами дыхания, риском развития пиопневмоторакса и эмпиемы плевры, анафилактического шока и летального исхода. При опорожнении кисты в перикард возникает тампонада сердца. Клинические симптомы эхинококкоза легких могут сочетаться с расстройствами, вызванными внелегочной локализацией паразитарных кист.
Диагностика
В диагностике эхинококкоза легких применяются рентгенологические методы, микроскопия мокроты, общий анализ крови, серологическое исследование. При сборе анамнеза важны факты пребывания в эпидемически неблагоприятных в отношении эхинококкоза регионах, наличие трудовой деятельности, связанной с животноводством, охотой, обработкой шкур животных.
При очень крупном пузыре эхинококка можно заметить выпячивание пораженной части грудной стенки с уплощением межреберных промежутков. В области проекции эхинококковой кисты определяется притупление перкуторного звука. При перифокальном воспалении выявляются влажные хрипы; при опорожнении кисты дыхание становится бронхиальным. Физикальные данные более выражены при развитии осложнений.
- Рентген. В латентный период эхинококкоза на рентгенограммах легких определяются одна или несколько больших округлых однородных, четко очерченных теней, меняющих конфигурацию при дыхательных движениях. При КТ очевиден кистозный характер поражения, определяется наличие полости с горизонтальным уровнем жидкости и перифокальной инфильтрацией (сильно выраженной при нагноении), иногда - обызвествление.
- Лабораторные исследования. В крови выявляется эозинофилия, при нагноении кисты - лейкоцитоз, повышение СОЭ. Микроскопия осадка мокроты, позволяющая при прорыве кисты обнаружить сколексы, фрагменты оболочки кисты, подтверждает паразитарную природу заболевания. Серодиагностика (РНГА, ИФА) выполняется с целью обнаружения в крови специфических антител к эхинококку.
Дифференциальный диагноз эхинококкоза проводят с туберкулезом, доброкачественными опухолями легких, бактериальными абсцессами и гемангиомой легких. Возможно проведение бронхоскопии и диагностической торакоскопии.
Лечение эхинококкоза легких
Основным методом полного излечения является оперативное вмешательство. При небольших поверхностных кистах выполняется «идеальная» эхинококкэктомия без вскрытия капсулы паразита. Образовавшаяся внутри фиброзной оболочки полость в легком обрабатывается растворами формалина, гипертоническим и спиртовым раствором, антисептиками, а затем ушивается.
В случае крупной или глубоко расположенной кисты проводится ее предварительная пункция и осторожная максимальная аспирация содержимого с помощью замкнутой системы с электроотсосом. После антисептической обработки осуществляют иссечение хитиновой капсулы отдельно или вместе с фиброзной оболочкой (т.н., «радикальная» эхинококкэктомия). Оставшиеся после операции большие полости в легком устраняют приемом капитонажа или с помощью цианакрилатного клея. При эхинококкозе легких возможно выполнение клиновидной резекции легкого, сегментэктомии, лобэктомии. При маленьких (до 3 см) кистах, а также до и после хирургического вмешательства по поводу эхинококкоза легких применяются противопаразитарные (сколецидные) препараты.
Прогноз и профилактика
Прогноз эхинококкоза легких при своевременном радикальном оперативном вмешательстве обычно благоприятный. Образование интраоперационных метастатических очагов чревато рецидивом гельминтоза с множественным поражением. Профилактика эхинококкоза легких заключается в соблюдении правил личной гигиены, дегельминтизации домашних животных, санитарном контроле условий содержания и убоя скота, отлове бродячих животных.
Бронхиальный свищ
Формирование врожденных бронхиальных свищей происходит внутриутробно. Возникновение бронхопищеводных и трахеопищеводных свищей обусловлено неполным разделением дыхательной и пищеварительной систем на определенном этапе эмбриогенеза под влиянием различных факторов, воздействующих на плод (авитаминоза, внутриутробных инфекций, травм, радиации и пр.). В большинстве случаев при таком пороке развития имеется свищевой ход между главным бронхом (обычно правым) и пищеводом. Этиология приобретенных бронхиальных свищей может быть различной:
- Послеоперационные дефекты. Наиболее часто встречаются послеоперационные свищи, обусловленные несостоятельностью культи бронха или ее некрозом, эмпиемой плевры, распространенностью опухолевого процесса по стенке бронха и пр. Как показывают статистические данные, послеоперационные бронхиальные свищи в 2 раза чаще формируются после пневмонэктомий, выполненных по поводу рака легкого, чем после других резекционных вмешательств (лобэктомии, билобэктомии и др.).
- Инфекции легких и бронхов. На втором месте среди причин приобретенных бронхиальных свищей стоят специфические и неспецифические гнойно-деструктивные процессы легких: актиномикоз, туберкулез, абсцесс легкого, бактериальные деструкции легких. Реже к образованию дефекта в стенке бронха приводят спонтанный пневмоторакс, распад раковой опухоли, эхинококкоз легкого, перфорация в бронхиальное дерево дивертикулов пищевода, кисты или абсцесса печени.
- Травматические повреждения. Третья группа факторов, приводящих к формированию бронхиальных свищей, связана с закрытыми травмами грудной клетки, ранением легкого и пр.
Кроме деления на врожденные и приобретенные, бронхиальные свищи подразделяются на единичные (62%) и множественные (38%, в т. ч. «решетчатое легкое»). С учетом этиологического фактора они могут иметь посттравматическое, постинфекционное, послеоперационное происхождение. В зависимости от уровня локализации различают свищи главных, долевых, сегментарных, субсегментарных бронхов и альвеолярные фистулы. В клинической практике наибольшую ценность представляет анатомическая классификация, в рамках которой выделяют:
Наружные (торакобронхиальные) свищи
Внутренние свищи
Симптомы бронхиальных свищей
Критериями, определяющими симптоматику бронхиальных свищей, выступают их анатомические особенности, диаметр, сроки образования дефекта, наличие или отсутствие инфекционного процесса. К числу общих симптомов, сопровождающих развитие патологии, относятся признаки интоксикации (лихорадка с ознобами, слабость, разбитость, головная боль, плохой аппетит) и дыхательной недостаточности (цианоз, одышка, боли в грудной клетке). Кроме этого, для различных видов бронхиальных свищей характерны свои специфические проявления.
Наружные (бронхокожные, бронхоплеврокожные) свищи характеризуются наличием видимого дефекта на коже грудной стенки, из которого периодически отходит слизистое или слизисто-гнойное отделяемое, а при кашле и натуживании может выделяться воздух. Попадание в свищевой ход воды провоцирует возникновение резкого приступообразного кашля и приступа удушья. Иногда снятие окклюзионной повязки вызывает усиление кашля, одышки и цианоза, нарушение голоса вплоть до афонии.
Бронхиальные свищи, сообщающиеся с «сухой» плевральной полостью, проявляются сухим кашлем или откашливанием незначительного количества слизистой мокроты. При бронхоплевральных свищах, развившихся на фоне гнойного плеврита, общее состояние больных отягощается гнойно-резорбтивной лихорадкой, интоксикацией, истощением. Отмечается отхождение большого объема гнойной, зловонной мокроты при кашле, выраженная одышка, выделение воздуха из плеврального дренажа, подкожная эмфизема. Клинику бронхолегочных свищей определяют субфебрилитет, кашель с выделением слизисто-гнойной мокроты, потливость, слабость.
Основным признаком бронхоорганных свищей служит откашливание больным содержимого того органа, с которым сообщается бронх: съеденной пищи, желчи, желудочного или кишечного содержимого. Врожденные трахео- и бронхопищеводные свищи могут быть заподозрены вскоре после рождения ребенка на основании поперхивания при кормлении, вздутия желудка, развития аспирационной пневмонии. Основным проявлением приобретенных свищей служит кашель, связанный с приемом жидкости и пищи, иногда - удушье.
Осложнения
Длительное течение бронхиальных свищей может привести к возникновению пневмонии и хронической эмпиемы плевры. Возможны осложнения в виде кровохарканья или легочного кровотечения, аспирационной пневмонии другого легкого. Системные последствия представлены сепсисом, массивным внутренним кровотечением, висцеральным амилоидозом.
При осмотре пациента с предполагаемым диагнозом «бронхиальный свищ» обращает внимание цианоз кожи и слизистых, одышка, тахикардия, характерная деформация концевых фаланг пальцев («барабанные палочки», «часовые стекла»). Аускультация выявляет рассеянные разнокалиберные хрипы.
Бронхокожные свищи, открывающиеся на поверхности грудной стенки, обнаруживаются визуально. С диагностической целью может быть проведено зондирование свища с введением водного раствора метиленового синего. Возникновение кашля с выделением окрашенной мокроты подтверждает наличие бронхиального свища. Для получения информации о протяженности и конфигурации свищевого хода производится фистулография с контрастными веществами. В ряде случаев уточнить локализацию, количество, размеры свищевых ходов позволяет диагностическая торакоскопия, выполняемая через свищевое отверстие в грудной стенке.
Лечение бронхиальных свищей
В большинстве случаев бронхиальные свищи требуют оперативного лечения. Вместе с тем, в отношении некоторых фистул бронхов может быть применена консервативная тактика. Лечением данной патологии должны заниматься торакальные хирурги, владеющие всем арсеналом методов ведения больных с бронхиальными свищами. Консервативное лечение бронхиальных свищей предполагает проведение мероприятий по санации гнойных полостей: дренирование плевральной полости, промывание антисептическими растворами, введение протеолитических ферментов и антибиотиков, удаление инородных тел, наложение аппарата активной аспирации и т. п. После облитерации остаточных полостей возможно самострельное закрытие небольших бронхиальных свищей.
Имеется положительный опыт ликвидации свищей с помощью химического прижигания или электрокоагуляции фистулы, позволяющих разрушить эпителиальную выстилку и стимулировать рост соединительной ткани в канале. При крупных фистулах может применяться временное эндоскопическое закрытие свищнесущего бронха специальной поролоновой пломбой - такая тактика позволяет осуществить лаваж гнойной полости и создать благоприятные условия для оперативной ликвидации бронхиального свища.
Консервативное лечение бронхиальных свищей оказывается успешным лишь в 10-12% случаев, поэтому большинству пациентов показано оперативное закрытие дефекта. Для оперативного устранения торакобронхиального свища может выполняться его иссечение с последующим ушиванием, мышечная пластика лоскутом на ножке. При послеоперационных свищах показано выполнение реампутации культи бронха. Устранение пищеводно-бронхиальных свищей требует ушивания дефектов со стороны пищевода и бронха, возможно - резекции измененной части легкого. Закрытие бронхоплеврального свища может производиться с помощью интраплевральной торакопластики или декортикации легкого.
Исход и перспективы выздоровления зависят от причины, приведшей к формированию бронхиального свища, полноты, адекватности и своевременности лечебных мероприятий. Наиболее серьезный прогноз и высокая летальность (30-70%) отмечается при послеоперационных свищах, осложненных эмпиемой плевры. При возникновении бронхиального свища выжидательная тактика недопустима; необходимо как можно более раннее начало консервативных мероприятий, проведение хирургического вмешательства после необходимой подготовки. Профилактика приобретенных бронхиальных свищей заключается в соблюдении техники обработки культи бронха, своевременной терапии гнойно-деструктивных заболеваний легких, предупреждении травм грудной клетки.
1. Лечение постпневмонэктомических бронхиальных свищей в торакальной онкохирургии: обзор литературы и собственный опыт/ Душко Н.Е.// Клиническая онкология. - 2015 - №2 (18).
2. Хирургическая тактика при бронхиальных свищах после пневмонэктомии/ Худайбергенов Ш.Н., Ирисов О.Т., Хаялиев Р.Я., Эшонходжаев О.Д.// Клиническая медицина Казахстана. - 2013 - №2 (28).
3. Трахеофибробронхоскопия в лечении бронхиальных свищей/ Худайбергенов Ш.Н., Ирисов О.Т., Хаялиев Р.Я., Эшонходжаев О.Д.// Клиническая медицина Казахстана. - 2013 - №2 (28).
Туберкулез бронхов
Туберкулез бронхов - это специфическое воспалительное поражение бронхиальной стенки, вызванное M. tuberculosis и обычно осложняющее течение туберкулеза внутригрудных лимфатических узлов (ВГЛУ) и легких. Для туберкулеза бронхов типичен некупируемый приступообразный кашель с выделением скудной мокроты, боль в грудной клетке, одышка, кровохарканье. Диагноз выставляется с учетом данных рентгено-томографического исследования, бронхографии и бронхоскопии, анализа лабораторного материала на ВК, туберкулинодиагностики. Лечение туберкулеза бронхов осуществляется противотуберкулезными антибиотиками, которые могут вводиться системно и местно (ингаляционно, интратрахеобронхиально).
A16.4 Туберкулез гортани, трахеи и бронхов без упоминания о бактериологическом или гистологическом подтверждении
Туберкулез бронхов - клинико-морфологическая форма туберкулеза органов дыхания, ведущим признаком которой служит инфильтративное, язвенное или свищевое поражение стенок бронхов. Может возникать при первичном туберкулезном процессе или развиваться вторично, как осложнение активного туберкулеза легких и ВГЛУ. Часто сочетается с туберкулезом трахеи и гортани. Половые и возрастные различия в заболеваемости туберкулезом бронхов не выражены, однако известно, что у вакцинированных детей бронхи поражаются в 2,4 раза реже, чем у непривитых.
По статистике, чаще всего (в 13-20% случаев) трахеобронхиальным туберкулезом осложняется фиброзно-кавернозный туберкулез легких, несколько реже (в 9-12%) кавернозный и диссеминированный, еще реже (в 4%-12%) - инфильтративный и очаговый туберкулез. Все это диктует повышенную настороженность в отношении возможного развития туберкулеза бронхов у лиц с другими формами туберкулеза органов дыхания.
Как самостоятельная форма, туберкулез бронхов встречается редко. Чаще им осложняется течение деструктивных форм туберкулеза легких, туберкулезного бронхоаденита и первичного туберкулезного комплекса. Инфицирование бронхиального дерева микобактериями туберкулеза может происходить следующими путями:
- контактным - при прорастании грануляций из пораженных лимфоузлов в стенку бронха;
- бронхогенным - при выделении через бронхи инфицированной мокроты у больных с деструктивными формами туберкулеза;
- лимфогенным - при рассеивании микобактерий по перибронхиальным лимфатическим путям у больных с туберкулезом ВГЛУ;
- гематогенным - при распространении микобактерий по перибронхиальным кровеносным сосудам при внелегочном или милиарном туберкулезе.
При перфорации бронха казеозными массами на начальном этапе отмечается инфильтрация слизистой оболочки бронхов, на фоне которой образуются специфические эпителиоидные гранулемы. Перфорация может быть столь микроскопической, что даже не визуализируется при бронхоскопии. Тем не менее, вместе с казеозными частицами в просвет бронха может попадать значительное количество МВТ, приводя к аспирации инфицированного материала и развитию аспирационной казеозной пневмонии. Излечение происходит с образованием рубцовой ткани в месте перфорации, что приводит к деформации и стенозу трахеи и бронхов, развитию пневмосклероза и нарушениям легочной вентиляции.
В случае бронхогенного заражения в первую очередь в процесс вовлекается дренирующие каверну бронхи. При этом развивается гиперемия и отек слизистой стенки бронха, отек подслизистого слоя; нарушается функция мерцательного эпителия и бронхиальных желез, в результате чего в просвете бронхов накапливается большое количество слизистого секрета. Иногда на фоне инфильтрации бронхов образуются язвенные дефекты, которые заживают с образованием рубца. При туберкулезе бронхов могут поражаться сегментарно-субсегментарные ветвления или крупные бронхи (долевые, промежуточные, главные, область бифуркации).
Во фтизиопульмонологии различают инфильтративную, язвенную и свищевую (фистулезную) патоморфологические формы туберкулеза бронхов.
- Инфильтративная форма. Поражение стенки бронха прослеживается на ограниченном протяжении; участок утолщения и гиперемии имеет округлую или удлиненную форму; в этом месте хрящевой рисунок бронха не дифференцируется, однако просвет бронха может не изменяться. Бацилловыделение, как правило, не наблюдается.
- Язвенная форма. Чаще поражаются устья сегментарных и долевых бронхов. При продуктивных воспалительных реакциях язвенные дефекты ограниченные, поверхностные, имеющие гладкое или покрытое грануляциями дно. Если воспалительная реакция имеет экссудативно-некротической характер, язвы глубокие, кровоточащие, с дном, покрытым грязно-серым налетом. Бактериовыделение отмечается чаще.
- Свищевая форма туберкулеза бронхов формируется при прорыве лимфоузла в стенку бронха. Лимфобронхиальный свищ имеет воронкообразную форму; при нажатии на него выделяются беловато-желтые казеозные массы. Через свищ из лимфатических узлов в бронхи могут проникать кристаллы кальция. Бронхолиты могут обтурировать мелкие бронхи, способствуя развитию ателектаза легких и в перспективе - бронхогенного цирроза легкого.
Симптомы туберкулеза бронхов
В подавляющем большинстве случаев (98%) туберкулез протекает хронически, подострое и острое течение наблюдается редко (2%). Клиническая картина туберкулеза бронхов определяется его формой, локализацией, наличием осложнений, поражения легочной ткани.
В своем классическом варианте трахеобронхиальный туберкулез протекает с упорным кашлем, который не купируется после приема противокашлевых препаратов. Кашель приступообразный, лающий, беспокоит больного днем и ночью, сопровождается отделением необильной вязкой мокроты слизистого характера, без запаха. При язвенной форме может отмечаться кровохарканье. В случае присоединения стеноза бронхов дыхание становится свистящим, развивается одышка. Другими характерными признаками туберкулеза бронхов служат боль и жжение, локализующиеся за грудиной, между лопатками.
Инфильтративная форма туберкулеза бронхов может протекать бессимптомно или со скудными клиническими признаками. Общеинфекционные симптомы, сопутствующие легочному туберкулезу (лихорадка, ночная потливость, потеря веса) при туберкулезе бронхов выражены умеренно или отсутствуют. Из осложнений трахеобронхиального туберкулеза чаще всего встречаются бронхопневмония, стенозы трахеи и бронхов, бронхоэктазы. При обтурации просвета бронха бронхолитом клиника может напоминать бронхит, инородное тело, опухоль бронха.
Больные с туберкулезом бронхов на момент постановки диагноза, как правило, уже состоят на учете у фтизиатра. Гораздо реже туберкулез бронхов выявляется при плановой флюорографии, у длительно лихорадящих лиц, пациентов с упорным кашлем и немотивированным кровохарканьем. Целенаправленное обследование осуществляется в условиях противотуберкулезного диспансера.
- Лучевые методы обследования. Рентгенография и КТ легких обнаруживает деструктивное поражение легких, деформацию бронхов, участки гиповентиляции и ателектаза. Вторичные изменения бронхов (стенозы, бронхоэктазы) выявляются в процессе бронхографии.
- Эндоскопия бронхов.Фибробронхоскопия позволяет установить локализацию и форму процесса: катаральный эндобронхит, инфильтративное, язвенное, рубцовое поражение слизистой, фистулу бронха. Однако даже отсутствие эндоскопических признаков специфического поражения не исключает диагноза туберкулеза бронхов. Подтвердить факт бактериовыделения позволяет исследование мокроты и лаважной жидкости на наличие МБТ.
- Специфические тесты. Результаты туберкулинодиагностики чаще всего характеризуются гиперергической реакцией, однако она чаще всего отражает активность процесса в легких. Используется ИФА-диагностика - определение в крови γ-интерферона (квантифероновый тест) или сенсибилизированных Т-лимфоцитов (T-SPOT.TB).
Дифференциальную диагностику туберкулеза бронхов проходят с неспецифическим бронхитом и трахеобронхитом, саркоидозом Бека, инородными телами бронхов, силикотуберкулезом, эндобронхиальной опухолью, сифилисом бронхов. Для верификации характера изменений бронхов производится бронхоскопия с биопсией и морфологическое исследование патологических участков.
Лечение туберкулеза бронхов
При туберкулезе бронхов, кроме системного приема химиопрепаратов, используется местная терапия: при локализованном процессе - эндобронхиальное введение химиопрепаратов, при распространенном поражении - аэрозольная терапия. Методы локального воздействия также могут включать санационные бронхоскопии с удалением казеозных масс и промыванием бронхов, диатермокоагуляцию или прижигание грануляций трихлоруксусной кислотой, лазеротерапию слизистой бронхов. При развитии рубцового бронхостеноза II и III степени ставится вопрос о хирургическом лечении: стентировании, пластике бронха или резекции легкого. В период реабилитации показаны санаторно-курортное и климатическое лечение.
Прогноз
Течение и исход зависят от формы туберкулеза легких и бронхов. Более чем в 80% случаев при правильном лечении отмечается клиническое излечение туберкулеза бронхов. Для предупреждения рецидивов в течение последующих 2-х лет весной и осенью проводится специфическая химиопрофилактика.
Операции на бронхах при туберкулезе. Эхинококкоз легкого
В данной работе были изучены клинические проявления, характерные для прорыва эхинококковой кисты легких в бронх у 116 больных, находившихся в отделении торакальной хирургии. В диагностике осложнённых форм эхинококкоза легких наряду с традиционным рентгенологическим методом существенное значение имеют результаты ультразвукового и рентген-компьютерного томографического исследования органов грудной полости. Также в установке диагноза немаловажное значение имеют тщательно собранный анамнез, субъективные и объективные данные. В статье показаны причинные факторы, приводящие к прорыву кист. При прорыве кист в бронх с целью уточнения диагноза и предоперационной подготовки авторы считают необходимым проведение лечебно-санационной бронхоскопии с цитологическим и гистологическим анализом содержимого бронхов. В тактике ведения и плане лечения в исследовании обосновано преимущество раннего оперативного вмешательства, особенно с применением разработанного авторами методики капитонажа фиброзной полости.
1. Акбаров М.М., Пахомов Г.Л., Хаялиев Р.Я. и др. Оптимальное хирургическое лечение эхинококкоза грудной клетки // Молодой ученый. - 2015. - № 7. - С. 251-253.
2. Каимов Ш.И., Кротов Н.Ф., Ким В.Л., Беркинов У.Б. Проблемы и перспективы хирургического лечения больных эхинококкозом печени и легких // Анналы хирургической гепатологии. - 2008. - Т. 13, № 1. - С. 56-60.
3. Попов А.Ю., Басанкин И.В., Петровский А.Н. Хирургическое лечение больных с сочетанным эхинококковым поражением // Хирургия. Журнал им. Н.И. Пирогова. - 2012. - № 6. - C. 55-56.
4. Турсынбаев Н.Н. Отдаленные результаты оперативного лечения больных сочетанным эхинококкозом // Клиническая медицина Казахстана. - 2010. - №2. - С. 97-99.
5. Аскерханов Г.Р., Магомедов С.З. Диагностика и хирургическое лечение осложненного эхинококкоза легких // Грудная и сердечно-сосудистая хирургия. - 2006. - № 5. - С. 49-54.
6. Оморов Р.А., Конурбаева Ж.Т., Баширов Р.М. Заболеваемость эхинококкозом в Кыргызской Республике // Центрально-Азиатский медицинский журнал. - 2008. - Т. ХIV, приложение 2. - С. 40-42.
8. Магомедов С.З. Диагностика и хирургическое лечение осложненного эхинококкоза легких: автореф. дис. … канд. мед. наук: 14.00.27. - Махачкала, 2008. - 14 с.
9. Хасанов Р.А., Максутов К.А., Маткасымов М.М., Тохтахунов У.Т. Опыт лечения эхинококкоза в отделении торакальной хирургии // Центрально-Азиатский медицинский журнал имени М. Миррахимова. - 2016. - Т. 22. - С. 209-212.
10. Шипулин П.П., Четвериков С.Г., Сажиенко В.В. Опыт хирургического лечения эхинококкоза легких // Грудная и сердечно-сосудистая хирургия. - 2004. - № 4. - С. 45-49.
Среди многочисленных паразитарных болезней человека наиболее часто и в самой многообразной форме встречается эхинококкоз 4. Эхинококкоз является одним из широко распространенных инвазионно-зоонозных заболеваний [1; 3; 5]. По данным литературы, эхинококкоз чаще всего встречается в странах с умеренным и жарким климатом и развитым животноводством, а в этом регионе расположены Центрально-Азиатские республики, в частности Кыргызстан [6; 7]. Легочная локализация занимает второе место после эхинококкоза печени и колеблется от 30 до 60% среди всех локализаций [6; 8].
В клиническом течении эхинококкоза легких в последнее время часто наблюдаются различные осложнения (нагноение, прорыв кисты в бронх, плевральную полость и др.).
Целью настоящей работы является изучение причин, приводящих к прорыву эхинококковых кист легкого в бронх, и показ необходимости раннего оперативного вмешательства во избежание серьёзных осложнений.
Материал и методы. Под нашим наблюдением находились 116 больных с осложнениями в виде прорыва эхинококковой кисты в бронх. Среди них мужчины составляют 62 человека (53,4%), а женщины 54 (46,6%).
Распределение больных по полу и возрасту
Из них в возрасте (лет)
Возраст больных колебался от 11 до 70 и более лет. Основную массу составляли больные в возрасте от 21 до 40 лет (62 чел. - 53,4%) (табл. 1).
При изучении локализации кист нами было выявлено, что наиболее часто поражению подвергается правое легкое - (63,6%) в сравнении с левым (36,4%), причем как при правосторонней, так и левосторонней локализации чаще кисты выявлялись в нижних долях, верхние доли поражались сравнительно редко. В обоих легких были обнаружены кисты у 12 больных (табл. 2). У 55 больных прорыву предшествовало нагноение кисты, у 53 кисты протекали без нагноения, и в 8 случаях к прорыву кисты привела полученная травма.
Распределение больных по локализации эхинококковых кист
Правое легкое всего:
Левое легкое всего:
В диагностике осложненных форм эхинококкоза легких, помимо общеклинического исследования, были использованы иммунологические реакции, рентгенокомпьютерная томография легких, ультразвуковое исследование (УЗИ) грудной и брюшной полостей, диагностическая бронхоскопия с гисто-цитологическим исследованием содержимого бронхов и полости.
Результаты и их обсуждение
В результате нашего исследования больных с прорывом кисты в бронх в зависимости от качества опорожнения фиброзной полости их разделили на 2 группы: 1) больные с полным опорожнением кисты; 2) больные с частичным опорожнением кисты. В большинстве случаев происходило частичное опорожнение эхинококковой кисты, что наблюдалось у 106 (91,4%) больных. В остальных 10 (8,6%) случаях было полное опорожнение кисты с образованием сухой остаточной полости.
Иногда прорыв эхинококкового пузыря может происходить незамеченным. В нашей практике в стационаре у одного больного при прорыве большой эхинококковой кисты наступила смерть от асфиксии в результате затекания жидкости в просвет главных бронхов обеих легких.
Сроки обращения больных к врачу с момента прорыва были разными (табл. 3() случае через когда больные прооперированы через 2 года и 8 лет после прорыва. прорыв пузыря сопровождается кровотечением.). По нашему наблюдению, сроки составляли от 3 суток до 6 месяцев и более. Были случаи, когда больные (2 случая) были прооперированы через 2 года, и в 1 случае через 8 лет после прорыва.
Распределение больных по срокам обращения
В течение суток
У больных наиболее часто встречались жалобы на кашель с выделением большого количества светлой пенистой жидкости (67,6%), боль в груди (65,4%), повышение температуры тела, слабость, головокружение, ночная потливость (жалобы общего порядка) - (53,5%), кровохарканье (10,8%). Реже нам приходилось констатировать жалобы на одышку (9,8%), указание на отхождение с мокротой элементов эхинококковой кисты (8,5%), крапивницу (5,7%). Необходимо отметить, что такой симптом, как кровохарканье, у подростков наблюдался в два раза чаще, чем у взрослых. Это объясняется, по-видимому, тем, что у подростков, ввиду большей податливости легочной ткани, эхинококк растет быстрее, фиброзная оболочка эхинококковой кисты тоньше, поэтому чаще надрывается, повреждает расположенные вблизи сосуды пораженного легкого. При объективном исследовании чаще можно было отметить значительное исхудание больных.
Одним из самых главных методов диагностики эхинококка легкого у изученных нами больных был рентгенологический. При рентгенологическом исследовании у больных были замечены округлые образования с четкими краями, но с горизонтальным уровнем. От обычного абсцесса легких этих гнойников отличает то, что вокруг их контуров нет большого инфильтрата. Остатки оболочек паразита на рентгенограммах обнаруживаются либо в виде неоднородной тени, либо в виде холмистых контуров, что чаще оказывается под жидкостью, имеющей обычный горизонтальный уровень. В таких случаях необходимо исследовать больного, сменив положение тела, полагаясь на то, что волнообразные контуры сморщенной хитиновой оболочки могут быть иногда выявлены этим путём. У 10 больных после эвакуации через бронхи всего содержимого эхинококковой кисты рентгенологически обнаруживалась тонкостенная воздушная полость в легких. При осложненных эхинококкозах, в частности при прорывах в бронх и с наличием гнойно-воспалительного процесса, когда рентген-семиотика малоинформативна, болезнь уточняли с помощью рентген-компьютерной томографии (РКТ). По результатам РКТ у 33 (34,4%) больных при сомнительных случаях установили наличие эхинококковой кисты.
С целью определения сочетанных эхинококкозов всем больным с прорывом кисты в бронх в догоспитальном и предоперационном периоде параллельно с рентгенологическим обследованием проводили УЗИ органов брюшной полости на аппаратах Voluson 530 D, Phillips SD 100 LC, Аlока 725. У 13 больных была обнаружена эхинококковая киста и в печени.
Большую помощь в диагностике осложненных форм эхинококкоза легких оказывают результаты некоторых лабораторных исследований. Ряд отклонений от нормы был выявлен у оперированных нами больных в клинических анализах крови. Выявлена анемия у 40 (34,5%) больных. Ускорение скорости оседания эритроцитов от 10 до 44 мм в час наблюдалось у 56 (48,2%) больных, увеличение количества лейкоцитов до 12×10 9 /л отмечено у 23 (19,8%) больных, эозинофилия от 3 до 9% выявлена у 55 (47,4%) больных.
При исследовании мокроты 86 (74,1%) больных с прорывом эхинококковой кисты в бронхи элементы паразита (крючья эхинококка, фрагменты хитиновой оболочки) были выявлены только в 16 (18,6%) случаях. При изучении кожноаллергической реакции Кацони у 34 (29,3%) больных из 116 с прорывом эхинококкоза в бронх она оказалась положительной. Реакция латекс-агглютинации, которая была проведена у 96 (82,7%) больных, была чаще положительной при прорывах в бронх не нагноившейся эхинококковой кисты, при более высоком титре наблюдалась нагноившаяся киста.
Бронхоскопическому исследованию были подвергнуты 48 (41,4%) больных. У 7 (14,6%) человек удалось обнаружить пролабирование в просвет бронха хитиновой оболочки. В сомнительных случаях при подозрении на перфорированный эхинококк легкого во время бронхоскопии брались смывы с бронха для микроскопического исследования осадка. При этом у 7 (14,6%) больных обнаружены элементы эхинококковой кисты. Из всех больных, обследованных бронхоскопически, неспецифический эндобронхит выявлен у 30 (62,5%). Бронхоскопическая санация трахеобрахиального дерева перед операцией позволила значительно улучшить результаты хирургического лечения.
Лечение осложненного эхинококкоза легких представляет трудную задачу.
При эхинококкозе легких самоизлечение наступает редко. В связи с чем приоритетными методами лечения считаем ранние оперативные вмешательства при прорывах эхинококковой кисты в бронх, то есть до развития осложнений.
При наличии перифокального воспаления легочной ткани вокруг эхинококковой кисты и наличии гнойного осложнения в остаточной фиброзной полости после прорыва в бронх, а также при поздних обращениях требуется предоперационная подготовка.
Кроме общеукрепляющего лечения, перед операцией мы чаще всего применяли санацию трахеобрахиального дерева, подавление инфекции в легком. Это достигалось внутривенным введением антибиотиков широкого спектра действия 3, 4-го поколения и протеолитических ферментов, в том числе интратрахеально с помощью лечебно-санационной бронхоскопии.
Хирургические операции индивидуализировались в зависимости от характера осложнений, то есть в зависимости от наличия гнойно-воспалительного процесса вокруг кисты или в остаточной полости. Операцией выбора являлись одномоментные закрытые и полузакрытые варианты. Нами в основу хирургического лечения осложненного эхинококкоза легких с прорывом в бронх был положен органосохраняющий принцип.
Оперативному лечению подвергнуто 110 (94,8%) больных (табл. 4), которым выполнено 117 операций. 2 (1,7%) больных не оперированы из-за тяжелых сопутствующих патологий. У 4 (3,4%) больных наступило самоизлечение после отхождения всех элементов эхинококковой кисты. Операция по методу А.А. Вишневского выполнена при гигантских эхинококкозах с нагноением в 24 случаях, по усовершенствованной нами методике - в 38, закрытие фиброзной полости методом капитонажа по Дельбе - у 18, лобэктомия - у 17 и краевая резекция вместе с эхинококковой кистой - у 14, по Спасокукоцкому-Боброву - в 4, по Аскерханову - в 2 случаях (табл. 4).
Читайте также:
