Отравления народными препаратами Юго Восточной Азии и Гонконга
Добавил пользователь Евгений Кузнецов Обновлено: 01.02.2026
Лихорадка Денге (синонимы: dengue-awn - нем., франц., исп.; dangy - fever, breakbonefever - англ.; denguero - итал, лихорадка денге, костоломная лихорадка, суставная лихорадка, лихорадка жирафов, пятидневная лихорадка, семидневная лихорадка, финиковая болезнь) - острая вирусная болезнь, протекающая с лихорадкой, интоксикацией, миалгией и артралгией, экзантемой, лимфаденопатией, лейкопенией. Некоторые варианты денге протекают с геморрагическим синдромом. Относится к трансмиссивным зоонозам.
Заболевание известно достаточно давно. В соответствии с основным симптомокомплексом болезнь называли костоломной лихорадкой. Понятие о геморрагической лихорадке денге утвердилось лишь в 1954 г. после описания клинической картины заболевания у детей на Филиппинах, а затем и в других странах Юго-Восточной Азии. К этому времени уже были получены доказательства вирусной этиологии болезни.
Что провоцирует / Причины Лихорадки Денге:
Возбудители денге относятся к вирусам семейства Togaviridae рода Flavivirus (арбовирусы антигенной группы В). Содержат РНК, имеют двухслойную липидную оболочку из фосфолипидов и холестерола, размеры вириона 40-45 нм в диаметре. Инактивируется при обработке протеолитическими ферментами и при прогревании выше 60°С, под влиянием ультрафиолетового облучения. Известно 4 типа вируса денге, различных в антигенном отношении. Вирусы денге имеют антигенное родство с вирусами желтой лихорадки, японского и западно-нильского энцефалитов. Размножается на культурах тканей и клетках почек обезьян, хомяков, KB и др. В сыворотке крови больных вирус сохраняется при комнатной температуре до 2 мес, а высушенный - до 5 лет.
За последние 10-15 лет наблюдается значительное повышение заболеваемости в различных регионах. Сообщалось о значительных вспышках денге в Китайской Народной Республике, Вьетнаме, Индонезии, Таиланде и на Кубе. Во время вспышки на Кубе в 1981 г. лихорадка денге наблюдалась почти у 350 000 человек, около 10 000 из них болели более тяжелой геморрагической формой, умерло 158 больных (смертность 1,6%). В Китайской Народной Республике во время эпидемии 1980 г. заболело 437 468 человек (умерло 54). Во время эпидемической вспышки 1985-1986 гг. заболело 113 589 человек (умерло 289). Причины подъема заболеваемости остаются неясными, несмотря на большой интерес к проблеме лихорадки денге (за период 1983-1988 гг. в периодической печати было опубликовано 777 работ, кроме того, проблема денге рассматривалась в 136 книгах).
Источником инфекции служат больной человек, обезьяны и, возможно, летучие мыши.
Естественная восприимчивость людей высокая, чаше болеют дети и лица, приехавшие в эндемичные районы. Постинфекционный иммунитет типоспецифичный, стойкий и длится несколько лет. Повторные заболевания возможны по истечении этого времени или при инфицировании вирусом иного типа.
Патогенез (что происходит?) во время Лихорадки Денге:
Вирус проникает в организм через кожу при укусе человека зараженным комаром. На месте ворот инфекции через 3-5 дней возникает ограниченное воспаление, где происходит размножение и накопление вируса. В последние 12 ч инкубационного периода отмечается проникновение вируса в кровь. Вирусемия продолжается до 3-5-го дня лихорадочного периода. Денге может протекать в классической и геморрагической формах. Строгой зависимости между типом вируса и клинической картиной не отмечается. От больных так называемой филиппинской геморрагической лихорадкой выделялись вирусы денге 2, 3 и 4 типов, при сингапурской геморрагической лихорадке - все 4 типа, при оценке этиологии таиландской геморрагической лихорадки одно время писали о новых типах вируса денге (5 и 6). В дальнейшем наличие этих типов вируса не было подтверждено.
В настоящее время установлено, что геморрагическая лихорадка денге и шоковый синдром денге могут вызывать все четыре серотипа вируса денге. В патогенезе заболевания особо важную роль играет внедрение в организм человека вирусов серотипов 1, 3 или 4, за которым через несколько лет следует и серотип 2. В развитии геморрагической лихорадки денге особое значение имеют иммунологические факторы. Усиленный рост вируса денге серотипа 2 происходит в мононуклеарных фагоцитах, полученных из периферической крови иммунизированных доноров или в клетках неиммунизированных доноров в присутствии субнейтрализующих концентраций вируса денге или перекрестных гетеротипичных антител к флавовирусам. Комплексы вирус-антитело присоединяются, а затем внедряются в мононуклеарные моноциты с помощью Fc-рецепторов. Активная репликация вируса в этих клетках может приводить к серии вторичных реакций (активация комплемента, системы кинина и др.) и к развитию тромбогеморрагического синдрома. Таким образом, геморрагические формы возникают в результате повторного инфицирования местных жителей или при первичном инфицировании новорожденных, получивших антитела от матери. Интервал между первичным (сенсибилизирующим) и повторным (разрешающим) заражением может колебаться от 3 мес до 5 лет. При первичной инфекции любым типом вируса возникает классическая форма денге. Вновь пребывающие в эндемический очаг заболевают только классической формой денге.
Геморрагическая форма развивается лишь у местных жителей. При этой форме поражаются преимущественно мелкие сосуды, где выявляются набухание эндотелия, периваскулярный отек и инфильтрация мононуклеарами. Повышение проницаемости сосудов приводит к нарушению объема плазмы, аноксии тканей, метаболическому ацидозу. С поражением сосудов и нарушением агрегатного состояния крови связано развитие распространенных геморрагических явлений. В более тяжелых случаях возникают множественные кровоизлияния в эндо- и перикарде, плевре, брюшине, слизистой оболочке желудка и кишечника, в головном мозге.
Вирус денге оказывает также токсическое действие, с которым связаны дегенеративные изменения в печени, почках, миокарде. После перенесенного заболевания иммунитет длится около 2 лет, однако он типоспецифичен, возможны повторные заболевания в тот же сезон (через 2-3 мес) за счет заражения другим типом.
Симптомы Лихорадки Денге:
Инкубационный период длится от 3 до 15 дней (чаще 5-7 дней). Заболевание обычно начинается внезапно. Лишь у отдельных больных за 6-10 ч отмечаются нерезко выраженные продромальные явления в виде разбитости и головной боли. Обычно среди полного здоровья появляются озноб, боли в спине, крестце, позвоночнике, суставах (особенно коленных). Лихорадка наблюдается у всех больных, температура тела быстро повышается до 39-40°С. Отмечаются резкая адинамия, анорексия, тошнота, головокружение, бессонница; у большинства больных - гиперемия и пастозность лица, инъекция сосудов склер, гиперемия зева.
По клиническому течению различают лихорадочную форму денге (классическую) и геморрагическую лихорадку денге.
Классическая лихорадка денге протекает благоприятно, хотя у отдельных больных (менее 1%) может развиваться коматозное состояние с остановкой дыхания. При классической лихорадке денге характерна динамика пульса: вначале он учащен, затем со 2-3-го дня появляется брадикардия до 40 уд/мин. Наблюдается значительная лейкопения (1,5-10 9/л) с относительным лимфо- и моноцитозом, тромбоцитопения. У большинства больных увеличиваются периферические лимфатические узлы. Выраженные артралгия, миалгия и мышечная ригидность затрудняют передвижение больных. К концу 3-х суток температура тела критически падает. Ремиссия длится 1-3 дня, затем снова повышается температура тела и появляются основные симптомы болезни. Спустя 2-3 дня температура тела понижается. Общая длительность лихорадки 2-9 дней. Характерный симптом денге - экзантема. Она может появиться иногда во время первой лихорадочной волны, чаще при втором повышении температуры тела, а иногда в периоде апирексии после второй волны, на 6-7-й день болезни. Однако у многих больных денге может протекать и без сыпи. Экзантема отличается полиморфизмом. Чаще она малопапулезная (кореподобная), но может быть петехиальной, скарлатиноподобной, уртикарной. Сыпь обильная, зудящая, сначала появляется на туловище, затем распространяется на конечности, оставляет после себя шелушение. Элементы сыпи сохраняются в течение 3-7 дней. Геморрагические явления наблюдаются редко (у 1-2% больных). В периоде реконвалесценции длительно (до 4-8 нед) остаются астения, слабость, понижение аппетита, бессонница, мышечные и суставные боли.
Геморрагическая лихорадка денге (филиппинская геморрагическая лихорадка, таиландская геморрагическая лихорадка, сингапурская геморрагическая лихорадка) протекает более тяжело. Болезнь начинается внезапно, начальный период характеризуется повышением температуры тела, кашлем, анорексией, тошнотой, рвотой, болями в животе, иногда очень сильными. Начальный период длится 2-4 дня. В отличие от классической формы денге миалгии, артралгии и боли в костях возникают редко. При обследовании отмечается повышение температуры тела до 39-40°С и выше, слизистая оболочка миндалин и задней стенки глотки гиперемирована, пальпируются увеличенные лимфатические узлы, печень увеличена. В период разгара состояние больного быстро ухудшается, нарастает слабость.
Для оценки тяжести процесса ВОЗ предложила клиническую классификацию геморрагической лихорадки денге. Выделяют 4 степени, которые характеризуются следующими клиническими симптомами.
Степень I. Лихорадка, симптомы общей интоксикации, появление кровоизлияний в локтевом сгибе при наложении манжетки или жгута ("проба жгута"), в крови - тромбоцитопения и сгущение крови.
Степень II. Имеются все проявления, характерные для степени I + спонтанные кровотечения (внутрикожные, из десен, желудочно-кишечные), при исследовании крови - более выраженные гемоконцентрация и тромбоцитопения.
Степень III. См. Степень II + циркуляторная недостаточность, возбуждение. Лабораторно: гемоконцентрация и тромбоцитопения.
Степень IV. См. Степень III + глубокий шок (артериальное давление 0). Лабораторно - гемоконцентрация и тромбоцитопения.
Степени III и IV характеризуются как шоковый синдром денге. При обследовании больного в период разгара болезни отмечается беспокойство больного, конечности у него холодные и липкие, туловище теплое. Отмечается бледность лица, цианоз губ, у половины больных выявляются петехии, локализующиеся чаще на лбу и на дистальных участках конечностей. Реже появляется пятнистая или макулопапулезная экзантема. Снижается АД, уменьшаются пульсовое давление, появляются тахикардия, цианоз конечностей, появляются патологические рефлексы. Смерть чаще наступает на 4-5-й день болезни. Кровавая рвота, кома или шок являются прогностически неблагоприятными признаками. Распространенный цианоз и судороги представляют собой терминальные проявления болезни. Больные, пережившие критический период болезни (период разгара), быстро начинают поправляться. Рецидивов болезни не бывает. Геморрагическая лихорадка денге чаще наблюдается у детей. Летальность при этой форме около 5%.
Осложнения - энцефалит, менингит, психоз, полиневрит, пневмония, паротит, отит.
Диагностика Лихорадки Денге:
При распознавании учитываются эпидемиологические предпосылки (пребывание в эндемичной местности, уровень заболеваемости и др.). В период эпидемических вспышек клиническая диагностика не представляет трудностей и основывается на характерных клинических проявлениях (двухволновая лихорадка, экзантема, миалгия, артралгия, лимфаденопатия).
Диагностика геморрагической лихорадки денге основывается на критериях, разработанных ВОЗ. К ним относятся:
- лихорадка - острое начало, высокая, стойкая, продолжительностью от 2 до 7 дней;
- геморрагические проявления, включая по меньшей мере положительную пробу жгута и любой из следующих критериев: петехии, пурпура, экхимозы, носовые кровотечения, кровотечения из десен, кровавая рвота или мелена;
- увеличение печени; тромбоцитопения не более 100x109/л, гемоконцентрация, повышение гематокрита не менее чем на 20%.
Критерии для диагностики шокового синдрома денге - быстрый, слабый пульс с уменьшением пульсового давления (не более 20 мм рт. ст.), гипотензия, холодная, липкая кожа, беспокойство. Классификация ВОЗ включает описанные ранее четыре степени тяжести. При классической лихорадке денге могут возникать слабо выраженные геморрагические симптомы, не отвечающие критериям ВОЗ для диагностики геморрагической лихорадки денге. Эти случаи следует рассматривать как лихорадку денге с геморрагическим синдромом, но не как геморрагическую лихорадку денге.
Лабораторно диагноз подтверждают выделением вируса из крови (в первые 2-3 дня болезни), а также по нарастанию титра антител в парных сыворотках (РСК, РТГА, реакция нейтрализации).
Дифференцируют от малярии, лихорадки чикунгунья, паппатачи, желтой лихорадки, других геморрагических лихорадок, инфекционно-токсического шока при бактериальных заболеваниях (сепсис, менингококцемия и др.).
Лечение Лихорадки Денге:
Специфических средств лечения обычных форм лихорадки денге не существует. При геморрагической лихорадке и шоковом синдроме используют кортикостероиды и антибиотики, но их эффективность не доказана. В случаях шокового синдрома рекомендуются меры по поддержанию водного баланса организма и применение средств, увеличивающих объем плазмы.
Прогноз благоприятный при классической и серьёзный при геморрагической форме заболевания (летальность при последней составляет 30-50%).
Профилактика Лихорадки Денге:
Иммунизация
На сегодняшний день лицензированных вакцин против денге нет. Разработка вакцин против болезни денге (как легких, так и тяжелых форм) затруднена в связи с тем, что ее может вызывать любой из четырех вирусов денге, и, поэтому, вакцина должна защищать от всех четырех вирусов, то есть она должна быть тетравалентной. К тому же, отсутствие подходящих животных моделей и ограниченное понимание патологии болезни и иммунных реакций, ответственных за защиту, еще более затрудняют разработку и клиническую оценку вакцин-кандидатов против денге. Тем не менее, в разработке вакцин, способных защитить от всех четырех вирусов денге, достигнут прогресс. Две вакцины-кандидата находятся на стадии клинической оценки в эндемичных странах, а целый ряд других вакцин-кандидатов — на более ранних стадиях разработки. Инициатива ВОЗ по исследованию вакцин поддерживает разработку и оценку вакцин против денге путем технического консультирования и руководства в таких областях, как, например, измерение иммунитета вакцинного происхождения и тестирование вакцин в эндемичных по этой болезни районах.
В настоящее время единственным способом контроля или предотвращения передачи вируса денге является борьба с комарами-переносчиками.
В Азии и Америке Aedes aegypti размножаются, главным образом, в созданных человеком емкостях, таких как глиняные сосуды, металлические бочки и бетонные цистерны, используемые для хранения домашних запасов воды, а также выброшенные пластиковые контейнеры для пищевых продуктов, старые автомобильные шины и другие предметы, в которых накапливается дождевая вода. В Африке комары широко размножаются также и в естественной среде — в дуплах деревьев и на листьях, образующих "чашки", в которых собирается вода.
В последние годы Aedes albopictus, переносчик денге в Азии, имеющий второстепенное значение, распространился в Соединенных Штатах Америки, ряде стран Латинской Америки и Карибского бассейна, а также некоторых частях Европы и Африки. Быстрое географическое распространение этого вида произошло, в значительной мере, в результате международной торговли старыми шинами, являющимися средой размножения комаров.
Борьба с переносчиками инфекции проводится на основе рационального использования окружающей среды и применения химических методов. Надлежащая утилизация твердых отходов и улучшенная практика хранения воды, в том числе в закрывающихся емкостях, которые предотвращают доступ откладывающих яйца самок комаров, входят в число методов, рекомендуемых в рамках программ на уровне общин. Использование надлежащих инсектицидов в местах скопления личинок и, особенно, в домашних хозяйствах, например, в сосудах для хранения воды, позволяет предотвратить размножение комаров в течение нескольких недель, а затем такую обработку необходимо периодически повторять. С некоторым успехом используются также мелкие рыбы и крошечные ракообразные, питающиеся комарами.
Во время вспышек болезни чрезвычайные меры борьбы с переносчиками инфекции могут также включать широкое использование инсектицидов, распыляемых из переносных или установленных на грузовиках устройств или даже с самолетов. Однако эффективность таких мер по уничтожению комаров носит временный характер и зависит от того, проникли ли капли аэрозоля внутрь помещений, где могут оставаться отдельные взрослые особи. К тому же, это дорогостоящие и трудно осуществимые мероприятия. Для правильного выбора химических веществ необходимо проводить регулярный мониторинг чувствительности переносчиков к широко используемым инсектицидам. Для определения эффективности программ наряду с мерами по борьбе с переносчиками необходимо проводить активный мониторинг и эпиднадзор за природными популяциями комаров.
К каким докторам следует обращаться если у Вас Лихорадка Денге:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Лихорадки Денге, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Памятка для туристов, выезжающих в страны Юго-Восточной Азии
На страны Азии приходится около 4% общемировой заболеваемости (Индия, Непал, Бангладеш, Афганистан, Китай, Ирак, Малайзия, Йемен, Камбоджа, Лаос, Таиланд, Вьетнам).
При посещении стран Юго-Восточной Азий (Индия, Китай, Индонезия, Вьетнам, Тайланд, Филлипины) необходимо принять меры профилактики от следующих заболеваний:
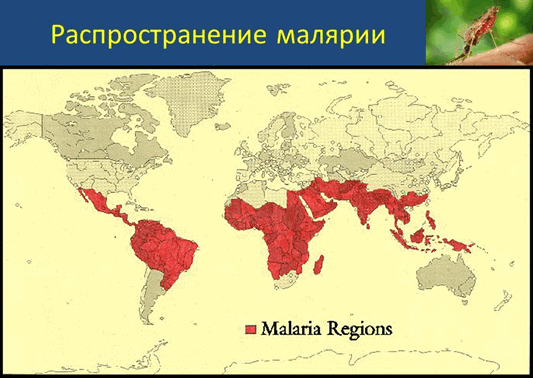
малярия - группа трансмиссивных инфекционных заболеваний, передаваемых человеку при укусах комаров рода Anopheles («малярийных комаров») и сопровождающихся лихорадкой, ознобами, спленомегалией (увеличением размеров селезёнки), гепатомегалией (увеличением размеров печени), анемией. Характеризуется хроническим рецидивирующим течением. Вызывается паразитическими протистами рода Plasmodium (80-90 % случаев - Plasmodium falciparum) Для профилактики необходимо обратиться в поликлинику по месту жительства с целью назначения профилактического приема противомалярийных препаратов. Прием химиопрепаратов начинают за неделю до въезда в очаг, продолжают в течение всего пребывания в очаге и 4 - 6 недель после выезда из очага. Прием противомалярийного препарата не всегда обеспечивает полную защиту от заболевания, но предупреждает тяжелое течение инфекции. Так же методом профилактики от малярии является защита от нападения комаров. Для этого нужно соблюдать следующие рекомендации:
- одеваться в плотную, максимально закрытую светлых тонов одежду при выходе из дома после заката солнца;
- на открытые участки тела наносить репелленты;
- спать в засетченной комнате;
- перед сном обрабатывать помещение инсектицидным аэрозолем;
- при наличии большого количества комаров спать под пологом, обработанным инсектицидом.
Если во время пребывания или после возвращения (в течение 3-х лет) обнаружите, хоть один из ниже приведенных признаков - срочно обратитесь к врачу и укажите о своем пребывании в зарубежной поездки:
- повышении температуры, недомогании и ознобе;
- желтушность склер и кожных покровов.
холера - острая кишечная антропонозная инфекция, вызываемая бактериями вида Vibrio cholerae. Характеризуется фекально-оральным механизмом заражения, поражением тонкого кишечника, водянистой диареей, рвотой, быстрейшей потерей организмом жидкости и электролитов с развитием различной степени обезвоживания вплоть до гиповолемического шока и смерти.
Профилактика такая же как и при других кишечных инфекциях. Вакцины существуют, широко не применяются.
грипп, в том числе и грипп птиц, свиной грипп - в конце 2011г. осложнилась ситуация по заболеваемости людей гриппом А(Н5N1). По данным ВОЗ в 15-ти странах мира (Вьетнам, Китай, Индонезия, Камбоджа, Таиланд, Турция, Ирак, Азербайджан, Египет, Джибути, Нигерия, Лаос, Мьянма, Бангладеш, Пакистан). На основании выводов международных экспертов и прогноза ФАО с учетом ухудшения ситуации в южных провинциях Китая и Вьетнама не исключается появление нового штамма вируса птичьего гриппа, устойчивого к вакцинам и опасного для людей. С целью профилактики необходимо:
- избегать прямого контакта с домашней птицей, дикой птицей или их пометом; в случае контакта - тщательно мыть руки с мылом и водой;
- принимать в пищу только тщательно приготовленное мясо птицы и яйца;
- часто мыть руки;
- прикрывать нос и рот при чихании или кашле салфеткой, которую впоследствии выбрасывать в мусорный ящик;
- избегать мест скопления людей и контакта с больными людьми с высокой температурой;
- при появлении симптомов респираторных заболеваний - надеть маску и незамедлительно обратиться за медицинской помощью;
- при появлении лихорадки или гриппоподобных симптомов при возвращении из поездки также своевременно обратиться к врачу, предоставив информацию о посещенных странах и сроках пребывания.
Препараты для вакцинации и схемы приведены ниже.
кишечные инфекции, брюшной тиф, гепатит А - во избежание заражения тщательно соблюдайте правила личной гигиены, следите за тем, что вы едите и особенно пьете.
Еда (можно) - любая свежеприготовленная термически обработанная (вареная, жаренная, тушеная) пища.
Еда (нельзя) - салаты из свежих овощей, фруктовые салаты, сырое молоко, мясо, курица и рыба в любом виде, фрукты с которых нельзя снять шкурку, например виноград, сухофрукты, мороженное кустарного приготовления.
Питье (можно) - минеральная вода в фабричной упаковке (выпивайте не менее 2 бутылок по 1,5 литра в день в зимний сезон и 4 бутылки в жаркий сезон во избежание обезвоживания), кипяченые напитки (чай, кофе), прохладительные напитки фабричного изготовления.
Питье (нельзя) - водопроводную воду!, свежие фруктовые соки, молочные коктейли, напитки со льдом, приготовленные не в местах общественного питания.
Если вы все-таки заболели кишечной инфекцией (симптомы - расстройство кишечника в сочетании с лихорадкой и высокой температурой не проходящее в течение 3 дней) не занимайтесь самолечением и не принимайте самостоятельно никаких лекарств, не пользуйтесь средствами народной и аюрведической медицины. Обратитесь в ближайшую платную клинику для консультации с врачом и сдачи анализов. Платная медицина в Индии дешева и качество ее на достаточно высоком уровне, экспресс анализы делаются в течение часа, лекарства очень эффективны. После установления точного диагноза строго следуйте указаниям врача по приему прописанных лекарств. Правильное лечение избавит вас от болезни в течение 3 - 4 дней.
Вакцинация против брюшного тифа, гепатита А приведены ниже.
бешенство - избегайте контакта с собаками, кошками и особенно с дикими животными типа бурундучков, обезьян, сусликами, кротами, крысами, мышами и т.п. Никогда не кормите никого с рук! Если вас покусали, пощарапали обязательно! обратитесь к врачу для проведения курса профилактических уколов от бешенства. Бешенство без соответствующего лечения заканчивается смертельным исходом.
ВИЧ, вирусные гепатиты В и С, инфекции передающиеся преимущественно половым путем - избегайте случайных сексуальных связей, пользуйтесь средствами контрацепции барьерного типа, не делайте массаж, маникюр, педикюр, пирсинг и татуировки, не лечите зубы и т.п. если вы не уверены в стерильности оборудования и используется одноразовые медицинские инструменты.
Вакцинация против гепатита В приведена ниже
Кожные инфекции, грибок, подкожные паразиты - ни ходите по пляжу и воде, особенно там, где много животных, а в Индии они везде. В храмах, где необходимо снимать обувь, одевайте носки. Пользуйтесь только своими средствами личной гигиены, не употребляйте в пищу сырое или плохо прожаренное мясо рыб, лягушек, птиц.
Японский (комариный) энцефалит, лихораки Денге, Западного Нила, Эббола - острые инфекционные заболевания с трансмиссивным путем передачи инфекции, переносчиками которых являются комары и клещи
Профилактика - защита от нападения насекомых
Заболевание
Вакцины (производитель)
Схема вакцинации ревакцинации
ü Вакцина гепатита В рекомбинантная дрожжевая жидкая (Комбиотех Лтд, Россия)
ü Энджерикс В (СмитКляйн Бичем, Бельгия, ООО СКБ-БИОМЕД, Бельгия-Россия)
ü Эувакс В (LG Chem, Корея; санофи пастер, Франция) Эбербиовак (Эбер Биотек, Куба; МПО Вирион, Россия)
ü H-B-Vax II (Мерк Шарп Доум, США)
Вакцинация 0-1-6 месяцев
ü АД-М (АО «Биомед им.Мечникова, НПО «Биомед», НИИВС (СПб), НПО «Иммунопрепарат, НПО «Биомед», Россия)
вакцинация проводится в детском возрасте, взрослые ревакцинируются каждые 10 лет однократно
ü АС (АО «Биомед» им. Мечникова, НПО «Иммунопрепарат, НПО Биомед, Россия)
Дифтерия, столбняк (АДС)
ü АДС (АО «Биомед» им. Мечникова, НПО «Иммунопрепарат, НПО Биомед, Россия)
ü Д.Т.Вакс (АДС) (санофи пастер, Франция)
Дифтерия, столбняк (АДС-М)
ü АДС-М (АО «Биомед» им. Мечникова, НПО «Иммунопрепарат, НПО Биомед, Россия)
ü Имовакс д.Т.Адюльт (АДС-М) (санофи пастер, Франция)
ü Бубо-М (АДС-М+Геп.В) (НПК "Комбиотех" - НПО "Биомед")
ü Коревая вакцина (Московское предприятие бакпрепаратов, Россия)
ü Рувакс (санофи пастер, Франция)
Двукратно с интервалом не менее 3 мес.
Привитым ранее однократно необходимо ввести 2 дозу
ü Инактивированная элюатно-центрифужная жидкая типов А, А, В (НПО "Иммунопрепарат",Россия)
ü Инактивированная центрифужная (НИИВС, Санкт-Петербург)
ü Инактивированная хроматографическая (НИИЭМ им.пастера, Санкт-Петербург)
ü Интраназальная живая (НИИВС, Санкт-Петербург)
ü Интраназальная живая (Иркутск)
выше приведенные применяются редко
ü Гриппол (НПО «Иммунопрепарат», Россия)
ü Агриппал (Кайрон Беринг, Германия)
ü Бегривак (Кайрон Беринг, Германия)
ü Ваксигрип (санофи пастер, Франция)
ü Инфлювак (Солвей Фарма, Голландия)
ü Флюарикс (СмитКляйн Бичем, Германия)
ранее не болевшим и не приитым - двукратно с интервалом 1 месяц,
ранее болевшим или привитым - однократно, ежегодно
ü Геп-А-ин-Вак (НПО «Вектор», Россия)
ü Аваксим (Санофи Пастер, Франция)
ü Хаврикс 720 и 1440 (СмитКляйн Бичем, Бельгия)
ü Вакта 25 и 50 (Мерк Шарп Доум, США)
вакцинацию однократное введение. Ревакцинацию через 6-18 месяцев. Затем каждые 10 лет
ü Вианвак (Гритвак, Россия)
- однократно, подкожно в верхнюю треть плеча. Ревакцинация каждые три года
ü Тифим Ви (санофи пастер, Франция) описание
- 2-х кратно подкожно в дозе 0,5 с интервалом 25-32 дней, ревакцинация через 2 года в дозе 1,0 мл. Схема вакцинации
ü КАВ (Институт полиомиелита, НПО «Иммунопрепарат», Россия)
ü КОКАВ (Институт полиомиелита, Россия)
ü Рабипур (Кайрон Беринг, Германия)
0-7-30 дней, ревакцинация через 12 мес., далее каждые 3 года
ü Шигеллвак (Институт полиомиелита, Москва)
Привиться можно в поликлинике по месту жительства, против дизентерии Зоне, брюшного тифа, гепатита А в платные прививочные центы в крупных городах (Тюмень, Москва, Санкт-Петербург.
(c) Управление Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека по Ямало-Ненецкому автономному округу, 2006-2022 г.
Отравления народными препаратами Юго Восточной Азии и Гонконга
Лихорадка Зика - острая вирусная инфекционная болезнь, передающаяся от человека к человеку через укусы комаров.
В 2015 году вирус распространился в Бразилии, а затем и в других странах Южной Америки.
В начале февраля 2016 года Всемирная организация здравоохранения (ВОЗ) признала вспышку лихорадки Зика в странах Южной и Северной Америки чрезвычайной ситуацией для международного здравоохранения.В связи с этим Всемирная организация здравоохранения (ВОЗ) присвоила лихорадке Зика статус пандемии.
В настоящее время заболеваемость лихорадкой Зика наблюдается в 48 странах Американского региона, а также ряде государств Юго-Восточной Азии и Тихоокеанского региона.
Общее число пострадавших лиц в странах Американского региона составляет более 540 тыс. В 29 странах, из числа пораженных, отмечен рост числа случаев патологий нервной системы новорожденных, в 21 стране выявлено увеличение количества неврологических расстройств, связанное со случаями заболевания лихорадкой Зика.
В Республике Сингапур общее число заболевших лихорадкой Зика за период с августа 2016г. по февраль 2017г. составило 461, из них беременные - 17.
Возбудитель инфекции: одноименный вирус (Zika virus, ZIKV).
Пути передачи инфекции:
при укусе активными в дневное время комарами Aedes aegypti. Комары заражаются при укусе инфицированного вирусом Зика человека и затем передают вирус здоровому человеку;
при половом контакте (вирус сохраняется в семенной жидкости ещё в течение более чем 2-х недель после выздоровления);
вирус проникает через плаценту и может вызвать инфекцию у плода.
возможна передача вируса гемотрансфузионным путем.
Инкубационный период длится от 3 до 12 дней после укуса комара.
Клиническая картина.
Заболевание, как правило, протекает в легкой и среднетяжелой форме и переносится довольно легко, заканчивается выздоровлением. В 70 % случаев заболевание протекает бессимптомно. Длительность лихорадки -2-7 дней.
По текущей статистике ВОЗ, примерно четыре из пяти заразившихся взрослых людей не испытывают серьезных недомоганий.
Заболевание сопровождается рядом симптомов:
незначительное повышение температуры тела (иногда до 38.5 о С)
незначительные головные боли
зудящая сыпь по телу (первые 3 дня)
боли в мышцах и суставах
конъюнктивит, чрезмерная чувствительность к свету, боль в области глаз
Чем опасен вирус Зика?
Это заболевание может привести к необратимым последствиям.
Наибольшую опасность вирус Зика представляет для беременных женщин, так как может стать причиной рождения детей с физическими и умственными отклонениями, такими как значительное уменьшение размера черепа, сопровождающееся умственной отсталостью, невротическими отклонениями, нарушениями зрения и слуха.
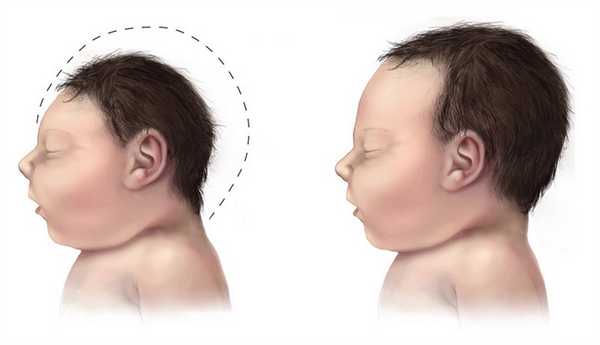
Некоторые исследователи полагают, что вирус Зика представляет опасность не только для детей. Лихорадка Зика может привести к развитию редкого аутоиммунного заболевания - синдрома Гийена-Барре, сопровождающегося частичным параличом нижних конечностей, который через несколько часов распространяется на руки, а затем на другие мышцы тела. Главная опасность состоит в том, что паралич может затронуть органы дыхания, в этом случае человек может умереть от нехватки кислорода. В некоторых случаях паралич сохраняется на всю жизнь.
В Российской Федерации уже разработаны тест-системы для быстрой диагностики. Они могут в считанные минуты обнаружить вирус Зика в крови человека. Тест - системы используют на пограничном контроле.
Лечение:
Специфического лечения вируса Зика нет, вакцина или профилактические средства отсутствуют.
Проводится симптоматическое лечение. Применяются жаропонижающие и болеутоляющие средства. Зуд снимается с помощью антигистаминных препаратов. Необходимо пить как можно больше жидкости, чтобы предотвратить обезвоживание организма.
Меры профилактики.
Если вы планируете находиться в стране, где есть риск заражения вирусом Зика, необходимо избегать укусов комаров:
носить одежду с длинными рукавами, брюки
использовать защитные средства (репелленты)
в помещении включать кондиционер
спать в помещениях, оборудованных противомоскитными сетками, обработанными инсектицидами.
уничтожать комаров и места их размножения
не везти с собой в качестве сувениров цветы в горшках с землей (комары отлично себя чувствуют во влажном грунте)
Туроператоры и авиакомпании обязаны предупреждать туристов о рисках заражения лихорадкой Зика при путешествии в тропические страны.
В случае недомогания после возвращения из регионов, эндемичных по лихорадке Зика, стоит немедленно обратиться к врачу и сообщить ему о посещении таких стран.
Врачи рекомендуют отказаться беременным женщинам от поездок в тропические страны.
Планирующим беременность парам, жителям стран, где зафиксированы случаи лихорадки Зика, настоятельно рекомендуется подождать, как минимум 8 недель, перед тем как забеременеть или практиковать безопасный секс. Также женщинам рекомендуется отложить попытки забеременеть на 6 месяцев в случае, если у их партнера обнаружены симптомы заражения вирусом Зика.
Роспотребнадзор определил границы опасных регионов. В их число вошли 27 стран Североамериканского и Азиатского регионов. Причем часть стран, например, Таиланд, Мальдивы и Мексика пользуются большой популярностью среди русских туристов.
В случае появления недомогания после возвращения из регионов, эндемичных по лихорадке Зика, необходимо немедленно обратиться к врачу и сообщить ему о факте посещения таких стран.
Медицинским работникам необходимо проявлять бдительность при переливании крови пациентам. У каждого потенциального донора выясняют, не посещал ли он страны, в которых свирепствует лихорадка Зика. Если человек вернулся из опасного региона менее 28 дней назад, брать кровь у него не станут.
Все транспортные средства, в которых обнаружится хотя бы один комар, будут подвергаться санитарной обработке.
Кроме того, весь эпидемический сезон 2017 года, начиная с поздней весны, когда комары появляются на свет, за ними будут пристально следить эпидемиологи.
* Информация подготовлена ФБУЗ «Центр гигиенического образования населения» Роспотребнадзора по материалам, взятым из открытых источников.
Экзотика нынче в моде. Особенно актуальны поездки в экзотические страны в холодное время года, когда хочется погреться под теплыми лучами заграничного солнца.
Часто выезжают в Таиланд, Шри-Ланку, Конго, Вьетнам, Камбоджу, Индию, острова Индонезии, ЮАР и многие другие страны. Эти края манят путешественников своей необычной культурой, загадочностью, интересной кухней.
Но следует помнить, что помимо красивых фотографий и массы ярких впечатлений из экзотических стран можно привезти и различные заболевания. Это отнюдь не значит, что не стоит ехать отдыхать за границу. Просто перед поездкой путешественнику необходимо тщательно подготовиться и узнать не только о правилах поведения в стране, в которую он собрался, но и предусмотреть опасности, с которыми он может там столкнуться - болезни, несвойственные для нашего климата и географии. Перед поездкой не лишним будет провести вакцинацию от таких заболеваний, как малярия, брюшной тиф, желтая лихорадка, гепатит А.
Во время самой поездки необходимо быть максимально внимательным и соблюдать правила личной гигиены.
Если вы обнаружите у себя какие-либо признаки заболевания, необходимо не откладывая посетить больницу, так как мы, славяне, подобные заболевания переносим гораздо тяжелее, чем коренные жители экзотических стран. Какие заболевания можно «подхватить»?
Самые распространенные заболевания, которыми можно заразится во время поездки и пребывания в экзотических странах, являются: малярия ; желтая лихорадка; брюшной тиф; гепатит А; холера.
Предлагаем Вам информацию о каждом из этих заболеваний подробнее:
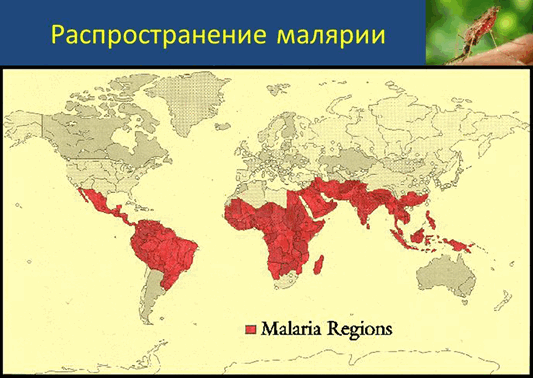
Малярия - паразитарная тропическая болезнь, характеризующаяся приступами лихорадки, анемией и увеличением селезенки. Существует 4 вида малярии: тропическая, трехдневная, четырехдневная и овале-малярия. Наиболее тяжелая - тропическая. Малярия передается от больного человека здоровому при кровососании самок комаров. Существует и еще два пути заражения - при переливании зараженной крови и внутриутробный, когда больная малярией женщина заражает своего будущего ребенка. Попавшие, в организм человека во время укуса малярийных комаров паразиты, циркулируют в крови, а затем заносятся в печень, в клетках которой и развиваются.
Инкубационный (скрытый) период развития паразитов колеблется от семи дней до трех лет. Такая амплитуда зависит от вида малярии, при тропической малярии инкубационный период короткий. Болезнь начинается с симптомов общей интоксикации (слабость, разбитость, сильная головная боль, познабливание). Затем наступают повторяющиеся приступы лихорадки, температура тела поднимается до 40 градусов и выше, держится несколько часов и сопровождается ознобом и сильным потоотделением в конце приступа. Если отмечается четкое повторение таких приступов через определенное время - ежедневно (через день или через два дня), следует подумать о возможном заболевании малярией и незамедлительно обратиться за медицинской помощью.
Тропическая малярия - наиболее тяжелая форма малярии. Инкубационный период колеблется от 8 до 16 дней. За 3-4 дня до развития клинических симптомов могут отмечаться головная боль, утомляемость, тошнота, снижение аппетита. Начальные проявления характеризуются выраженным ознобом, чувством жара, сильной головной болью. В ряде случаев приступы малярии наступают без озноба. Лихорадка в начале заболевания может быть постоянной без выраженных приступов, что затрудняет диагностику. При поздней диагностике и задержке с лечением тропическая малярия может принять «злокачественное течение». Особенно увеличивается риск развития «злокачественной» малярии при задержке с лечением более 6 дней от начала болезни. Летальность при тропической малярии колеблется от 10 до 40% в зависимости от времени начала лечения, правильного подбора противомалярийных препаратов и оснащенности клиники. Дети, беременные женщины и не иммунные взрослые более подвержены развитию тяжелой тропической малярии. Церебральная малярия - наиболее частое осложнение тропической малярии, при этом характерны судороги, ригидность, кровоизлияния в сетчатку.
Паразиты малярии находятся в крови больного человека и могут быть обнаружены только при исследовании крови под микроскопом. Лечение этой опасной болезни осуществляется с учетом вида возбудителя и его чувствительности к химиопрепаратам.
С целью профилактики малярии необходимо заблаговременно до выезда в эндемичные по малярии страны Африки, Юго- Восточной Азии, Южной Америки начать прием противомалярийных препаратов.
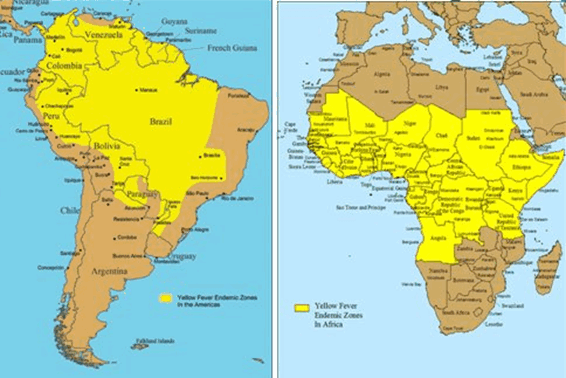
Желтая лихорадка - встречается в двух видах - джунглевая (лесная) и городская.
Желтая лихорадка - это острое вирусное заболевание, передающееся комарами и характеризующееся тяжелыми изменениями со стороны крови, высокой температурой тела, поражением печени и почек.
Возбудитель инфекции - вирус рода Fflaviviridae. Вирус погибает при нагревании до 60 °C, под воздействием ультрафиолетовых лучей, эфира, хлорсодержащих препаратов и при воздействии обычных дезинфекционных средств.
В джунглях резервуаром вируса являются обезьяны, между которыми циркулирует вирус и от которых может комарами (рода Aedes - в Африке и Haemagosus в Южной Америке) передаваться человеку.
В городских условиях комары передают вирус от человека человеку.
Клиническая картина заболевания:
Инкубационный период продолжается от 3 до 7 дней.
Течение болезни может быть легким и тяжелым.
Легкие случаи обычно протекают от 1 до 3 дней. Течение таких случаев практически бессимптомно. Отмечается желтуха, которая прогрессирует по мере развития болезни.
В тяжелых и среднетяжелых случаях отмечается острое начало, лихорадка до 39-41 о С, головная боль, боль в спине, слабость, тошнота, рвота. Начало желтой лихорадки напоминает лихорадку Денге. По мере прогрессирования болезни резко нарастает слабость, развивается почечная и печеночная недостаточность. Возможно развитие геморрагического синдрома: носовые кровотечения, рвота с кровью. Эти формы заболевания длятся от 1 до 2 недель.
При молниеносно протекающем течении болезни больной умирает через 3—4 дня.
У перенесших заболевание людей возникает пожизненный иммунитет.
Осложнения желтой лихорадки:
- миокардит;
- пневмония;
- гангрена конечностей, мягких тканей;
- сепсис (в случае присоединения вторичной инфекции).
На сегодняшний день единственная вакцина, которая рекомендована Международными правилами здравоохранения (International Health Regulations) - это вакцина от желтой лихорадки. Проводить вакцинацию необходимо всем въезжающим в регионы, где имеется риск распространения желтой лихорадки, и выезжающим из них.
Вакцина содержит ослабленный вирус, считается одной из самых безопасных и высокоэффективных вакцин.
Вакцинация проводится за 10 дней до въезда в эндемический очаг. Длительность поствакцинального иммунитета не более 10 лет. Соответственно, ревакцинацию проводят каждые 10 лет.
- детям в возрасте до 9 месяцев при регулярной иммунизации (или до 6 месяцев во время эпидемии);
- беременным женщинам;
- лицам с тяжёлой аллергией на яичный белок;
- лицам с тяжёлым иммунодефицитом в результате симптоматических ВИЧ/СПИДа или других причин, или при наличии заболеваний вилочковой железы.
Больной является источником заражения даже при лёгких формах заболевания и должен быть абсолютно защищен от укусов комаров. С этой целью вокруг постели больного устанавливают противомоскитные сетки, металлические или марлевые. Изоляция больного необходима на протяжении первых 4 дней, так как позже этого срока он уже не является источником заражения комаров.
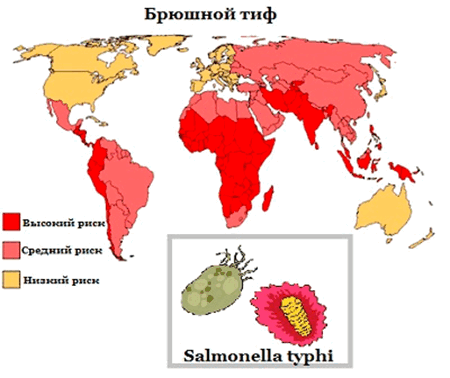
Брюшной тиф - поражает в первую очередь кишечник, а после распространяется на селезенку, желчный пузырь и печень. Инфекция передается через воду и еду, в которых содержатся возбудители. В первую неделю заболевания пациент чувствует сильную головную боль, температура тела повышается, появляется кашель и озноб, боли в животе, запоры и слабость, пропадает аппетит. На второй и третьей неделе заболевания отмечается высокая температура, понос, резкое снижение веса, сыпь в районе живота и груди, а живот увеличивается в размере. Если брюшной тиф не начать лечить вовремя, он может привести к внутреннему кровотечению, пневмонии, перитониту, почечной недостаточности, прободению стенки кишки. Чтобы не заболеть брюшным тифом во время путешествия, необходимо все продукты тщательно мыть, а воду употреблять только бутилированРекомендуется провести вакцинацию против брюшного тифа за 2 недели перед поездкой в Индию, Таиланд, Таджикистан, Узбекистан и другие страны Средней и Юго-Восточной Азии. Невосприимчивость к инфекции сохраняется в течение трех лет.
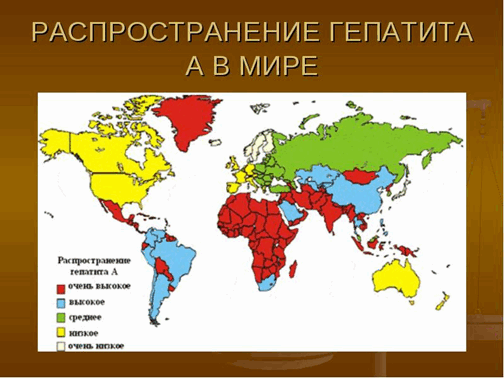
Гепатит А - это острая инфекционная болезнь, при которой единственным источником вируса является больной гепатитом А. Продолжительность инкубационного периода колеблется от 7 до 50 дней, чаще составляя 35 дней. Передача гепатита А осуществляется преимущественно водным, пищевым и контактным путями. Болезнь проявляется в типичных случаях общим недомоганием, повышенной утомляемостью, отсутствием аппетита, тошнотой, рвотой, желтушностью склер и кожных покровов, темной мочой, обесцвеченным стулом.
Наиболее эффективной мерой профилактики гепатита А является вакцинация. К мерам неспецифической относят соблюдение правил личной гигиены, употребление безопасных в эпидемическом отношении пищевых продуктов и воды.
Холера - возбудителем холеры является холерный вибрион (открытый немецким учёным Р. Кохом в 1884 году), имеет форму изогнутой подвижной палочки (запятой).
Единственный источник инфекции человек, больной холерой. Во время болезни он выделяет с испражнениями и рвотными массами, а также иногда с мочой возбудитель холеры, во внешнюю среду. Заражение происходит только через рот при употреблении воды и пищевых продуктов, загрязнённых выделениями, содержащими вибрионы, в том числе при употреблении овощей, которые выращиваются на полях и огородах, удобряемых необеззараженными сточными водами. Реки, пруды могут быть заражены водами канализационных стоков. Колодцы инфицируются при попадании в них дождевой воды, смывающей испражнения с почвы. Из водоёмов возбудители холеры попадают в организм человека с питьевой водой, при заглатывании воды во время купания, через посуду, вымытую сырой водой. Пищевые продукты могут быть заражены вибрионами холеры при использовании уже инфицированного сырья или, когда в приготовлении пищи участвуют больные лёгкими формами холеры или вибриононосители.
Особенно легко происходит заражение через продукты, которые не подвергались тепловой обработке, салаты, фрукты, молоко. Заражение возможно и через загрязнённые предметы, особенно бельё и предметы обихода больного, а также грязные руки. В загрязнении пищевых продуктов холерными вибрионами большую роль играют мухи, переносящие их с выделений больного.
Типичной формой холеры является «альгидная» (от лат. algidus - холодный). Начинается заболевание после инкубационного (скрытого) периода, длящегося 2-3 дня с таких характерных явлений как частый и обильный понос, рвота, понижение температуры тела до 35-34° и общая интоксикация организма - судороги, затемнение сознания, одышка, ослабление сердечной деятельности и т.п. Стул частый (до нескольких десятков раз в сутки) приобретает вид рисового отвара или мясных помоев. При бактериологическом исследовании испражнений в них обнаруживают слущивающиеся со стенок кишечника клетки и огромное количество холерных вибрионов. В связи с резким обезвоживанием организма больной холерой имеет характерный вид: черты лица заостряются, глаза вваливаются, кожа приобретает синюшный оттенок, покрывается липким потом, и теряет эластичность. В таком состоянии больной находится несколько суток, после чего начинается выздоровление. Понос и рвота ослабевают и исчезают, стул приобретает нормальный вид, появляется аппетит и т.д.
Однако возможны как более лёгкие, так и более тяжёлые формы, например, «молниеносная» холера или холера «сухая». В этом случае организм просто не выдерживает и погибает от повышенной интоксикации (избытка яда и токсинов, выделяемых вибрионом). «Молниеносная» и «сухая» холера протекают без поноса и рвоты, характеризуются тяжёлым бессознательным состоянием, судорогами. Смерть наступает в течение нескольких часов. Особую опасность для окружающих представляют больные стёртой формой холеры, у которых заболевание может диагностироваться с большим опозданием или не диагностироваться вообще.
Такой человек, также, как и здоровый носитель, может длительное время распространять вокруг себя инфекцию, и выявить его бывает крайне сложно. Так, если кто-то рядом заболел, а вы связываете свой жидкий стул и плохое самочувствие со съеденным вчера несвежим творогом, остерегайтесь - может быть, ваше недомогание есть признак холеры? Ведь по статистике, фактически 30% носителей холеры болеют ею в форме лёгкой диареи. Перенесённое заболевание холерой оставляет иммунитет.
Особое значение среди мер профилактики заражения холерой имеют личная гигиена и обеззараживание воды и обработки пищевых продуктов, что может быть достигнуто кипячением воды и хорошей проваркой пищевых продуктов. Во внешней среде возбудитель холеры малоустойчив, но в некоторых средах может оставаться живым длительное время. Так, например, если в молоке и молочных продуктах он остаётся жизнеспособным до 14 дней, то в открытых водоёмах, загрязнённых сточными водами, до нескольких месяцев, а во льду может даже перезимовать.
Поэтому помимо тщательного мытья рук с мылом перед едой, а также овощей и фруктов, рекомендуется перед употреблением опускать их в кипячёную воду, слегка подкисленную уксусом или лимонной кислотой.
Основные меры личной профилактики при всех вышеперечисленных инфекциях:
Соблюдать правила личной гигиены: тщательно мыть руки перед приемом и раздачей пищи, после посещения туалета, улицы
Следить за чистотой рук у детей, научить их соблюдать правила личной гигиены
Употреблять для питья кипяченую или бутилированную воду, не пользоваться льдом для напитков
Выбирать продукты с соблюдением сроков годности и условиями хранения
Следить за сроками годности продуктов
Тщательно мыть овощи и фрукты перед употреблением под проточной, а для детей - кипяченой водой
Проводить тщательную термическую обработку продуктов
Употреблять пищу желательно сразу после её приготовления
Готовые продукты хранить на холоде, оберегая их от мух. Не оставлять готовые продукты при комнатной температуре более чем на 2 часа
Правильно хранить продукты в холодильнике: не допускать контакта между сырыми и готовыми продуктами (хранить в разной посуде)
Содержать кухню в чистоте
Не скапливать мусор
Выезжая на отдых, необходимо брать с собой запас чистой питьевой воды. Не употреблять воду из открытых источников
Купаться только в специально отведенных для этой цели местах. При купании в водоемах и бассейнах не допускать попадания воды в рот.
Болезни туристов: что можно привезти из южных стран?
Гладкий Петр Алексеевич, инфекционист, врач высшей категории.
Примерно за месяц до путешествия не поленитесь обратиться к врачу. Врач-инфекционист или вакцинолог расскажет о болезнях, которые встречаются в выбранной стране. Если присутствует риск заражения, вам порекомендуют сделать прививку, пройти курс профилактической медикаментозной терапии или обследование, чтобы выявить противопоказания к вакцинации или приему препаратов.
Обратите внимание, что для выработки защиты после прививки должно пройти определенное время. Поэтому позаботьтесь о своей безопасности заранее - минимум за месяц.
Инфекционные заболевания, которые угрожают нам в странах Африки, Юго-Восточной Азии, Южной Америки
1. Кишечные инфекции: вирусные, бактериальные, протозойные (вызываемые простейшими) инфекции
Вирусные кишечные инфекции:
- Энтеровирусная. Симптомы: высокая температура, кожные высыпания, боль в горле, ангина со специфическими пузырьковыми высыпаниями, частый жидкий стул, в тяжелых случаях - воспаление мозговой оболочки (менингит).
- Ротавирусная («кишечный грипп»). Симптомы: кратковременная лихорадка, выраженная диарея. Характерно доброкачественное течение.
Бактериальные кишечные инфекции:
Это инфекции, при которых поражается толстый и тонкий кишечник, что приводит к интоксикации, потери жидкости и электролитов с поносом. При дизентерии поражается прямая и сигмовидная кишка, стул бескаловый со слизью и кровью. При сальмонеллезе поражается тонкий кишечник, стул обильный, зеленого цвета. Течение возможно тяжелое, редко - летальные исходы.
- Холера - бактериальная инфекция с поражением тонкого кишечника, при которой развивается профузный понос (практически непрекращающийся понос с выделением большого количества водянистого кала или просто воды) и тяжелое обезвоживание, часто необратимое без своевременного лечения.
Протозойные кишечные инфекции:
Амебиаз вызывается дизентерийными амебами, поражается толстый кишечник, стул выделениями слизи и крови. Течение чаще всего доброкачественное, возможна хронизация заболевания.
2. Тропические гельминтозы (паразитарные заболевания)
Нематодозы
- Некатороз, стронгилоидоз, анкилостомидоз - заболевания, проходящие с поражением кишечника, при анкилостоиидозе заражение происходит через рот, при некаторозе и стронгилоидозе - перкутанно (через кожу).
- филляриозы переносятся кровососущими насекомыми
- вухерериоз, бругиоз - поражение лимфатической системы
- онхоцеркоз - поражение кожи, подкожной клетчатки и органов зрения
- лоаоз - отек мягких тканей, поражение конъюнктив, серозных оболочек и половых органов
Трематодозы
- Парагонимоз - передается при употреблении крабов и креветок, плохо обработанных термически, поражаются бронхи и легкие, головной мозг, печень селезенка, кишечник.
- Шистосомоз - перкутанное заражение (через кожу), выраженная аллергическая реакция, поражение печени, кишечника, мочеполовых органов, тяжелое течение.
3. Лихорадочные заболевания: лихорадка денге, геморрагические вирусные лихорадки, желтая лихорадка, малярия, лихорадка Западного Нила
Это трансмиссивные заболевания, т.е. те, которые передаются через укусы комаров.
Лихорадка Денге - это острая вирусная инфекция. Она может иметь как благоприятное, так и тяжелое течение. Основные симптомы: высокая лихорадка до 39-40 С, выраженные боли в суставах, мышцах, головная боль, склерит (острое воспаление склеры), сыпь на коже, снижение уровня лейкоцитов и тромбоцитов.
Малярия - тропическая инфекция, вызываемая простейшими - малярийными плазмодиями.
Поражаются печень (тканевая шизогония) и эритроциты (эритроцитарная шизогония). Развиваются малярийные приступы, в течение которых сменяются три стадии: озноб, жар и пот. Тропическая малярия вызывает осложнения и может заканчиваться смертью.
Желтая лихорадка - тяжелое вирусное заболевание, которое сопровождается поражением печени с развитием тяжелого гепатита и желтухи; лихорадкой, кровотечениями и почечной недостаточностью.
Лихорадка Западного Нила - острая вирусная инфекция, с высокой температурой, кожными высыпаниями, поражением центральной нервной системы, лимфатических узлов, печени, селезенки, кожными высыпаниями. Течение возможно от легкого и бессимптомного до тяжелого.
4. Геморрагические вирусные лихорадки - (Лихорадка Ласса, болезнь, вызываемая вирусом Эбола, Лихорадка Марбург)
Группа природно-очаговых, передаваемых от животных (многососковые крысы, африканские зеленые мартышки) особо опасных инфекций. Выражены: токсикоз, генерализованный геморрагический синдром, поражения различных органов (зева, кишечника, органов дыхания). Возможна передача от человека человеку. Течение неблагоприятное, велика вероятность летального исхода. Лечение требует особой подготовки и оборудования (специальные костюмы, боксы).
5. Брюшной тиф, менингококковая инфекция, корь, вирусный гепатит А, гепатит В, гепатит Е
- Брюшной тиф - бактериальное заболевание с поражением лимфатического аппарата тонкого кишечника. Отмечается лихорадка, пятнистая сыпь на животе, иногда расстройство кишечника, увеличение печени и селезенки. Передается через воду, пищу и контактно-бытовым путем.
- Менингококковая инфекция - опасная для жизни бактериальная инфекция обусловленная менингококком, передаваемая воздушно-капельным путем, с поражением верхних дыхательных путей. Часто имеет молниеносное течение (менингококцемия) и приводит к воспалению мягкой мозговой оболочки (минингит). Последние две формы могут закончиться летально, особенно при их сочетании. Осложняются инфекционно-токсическим шоком, тяжелым геморрагическим синдромом, отеком, набуханием головного мозга, энцефалитом.
- Корь - острая вирусная инфекция, передаваемая воздушно-капельным путем на большие расстояния, с поражением кожи, слизистой оболочки рта, верхних дыхательных путей, конъюнктивы глаз, с развитием специфической пятнисто-папулезной сыпи, имеющей характерную этапность возникновения и регресса. Неосложненная корь протекает легко, осложненная - тяжело.
- Вирусный гепатит А - вирусная инфекция, передаваемая водным пищевым и контактно-бытовым путем. Поражаются клетки печени - гепатоциты, происходит нарушение их структуры или полное разрушение, нарушение оттока желчи и в редких случаях печеночная недостаточность.
- Вирусный гепатит Е. Путь передачи сходен с гепатитом А, но течение тяжелое, особенно у беременных.
Также следует помнить об опасности заражения ВИЧ-инфекцией, гепатитами В и С при половых контактах.
Во многих странах также есть риск заражения чумой, сибирской язвой полиомиелитом, дифтерией, бешенством.
Как предохранить себя от заражения?
- Сделайте профилактические прививки: против дифтерии, столбняка, полиомиелита. Детям то же самое, плюс против коклюша, желтой лихорадки, кори, гепатита А, гепатита В, менингококковой инфекции, брюшного тифа.
- Пройдите профилактическое лечение противомалярийными препаратами перед посещением тропических стран.
- Осматривайте кожу и принимайте душ после купания в море.
- Не употребляйте в пищу термически необработанные продукты, в том числе рыбу.
- Не пейте воду из открытых источников или продаваемую на улице. Избегайте напитков со льдом (особенно мутным), т.к. в нем сохраняются болезнетворные микроорганизмы.
- Не ходите босиком. На пляже ложитесь на подстилку или лежак.
- Избегайте контакта с животными.
- Избегайте случайных половых контактов.
Если при возвращении вы ощущаете недомогание, сообщите врачу санитарно-карантинной службы.
Зная способы предупреждения инфекционных болезней, вы сможете насладиться отдыхом в полном объеме!
Читайте также:
- Декстрокардия
- Раннее выявление рака яичек Скрининг населения на рак яичек.
- Уменьшение венозного возврата. Увеличение венозного возврата крови к сердцу. Спланхническое сосудистое русло.
- Исследование интимных мышц. Мотивация к тренингу интимных мышц
- Синдром Горнера. Парадоксальная реакция зрачка детей
