Синдром Горнера. Парадоксальная реакция зрачка детей
Добавил пользователь Владимир З. Обновлено: 01.02.2026
Синдром Горнера — клинический симптомокомплекс, связанный с проблемами в работе симпатической нервной системы. Другое название симптомокомплекса — окулосимпатический синдром, в нем акцентированы нарушения, связанные с глазами. Oculus - по латыни - глаз, συμπαθής(симпатис) - по-гречески чувствительный. Сочетание слов из двух языков создало медицинский термин. Это обуславливает включение заболевания в разряд офтальмологических болезней. Oφθαλμός (офтальмос) - глаз на древнегреческом.

Заболевание анализируется и лечится в рамках двух медицинских специальностей - офтальмологии и невропатологии. Название заболевания существует с середины 19 века, когда швейцарский офтальмолог Йоганн Ф. Горнер (J.F. Horner) описал его. Во Франции и Италии в название включают имя известного физиолога того же времени Клода Бернара (Claude Bernard), основателя эндокринологии, — синдром Бернара-Горнера.
Симптоматика
Основные признаки заболевания проявляются в моторных дисфункциях, специфическими признаками и изменениями внешности пациента. Поэтому выявление патологии не представляет собой сложной задачи. Достаточно внешнего наблюдения, чтобы возникло подозрение о наличии именно этого заболевания.
- Сужение глазной щели — псевдоптоз.
Возникает в результате недостаточной иннервации со стороны симпатической нервной системы верхней тарзальной мышцы Мюллера. В отдельных случаях говорят о параличе верхней и нижней мышц хрящей век. Истинный птоз бывает врожденным и приобретенным, он связан с недоразвитием мышцы Мюллера или возникает вследствие неврологических заболеваний, в отличие от псевдоптоза. Последний объясняется проблемами симпатической иннервации.
Одним из вариантов симптома является перевернутый птоз, когда немного приподнимается нижнее веко и остается в таком положении. - Сужение зрачка - миоз.
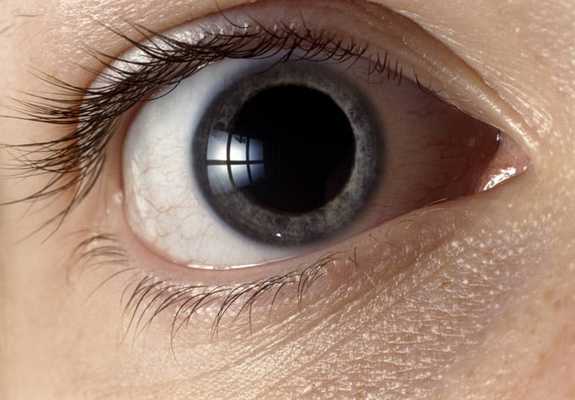
Появляется в результате пареза (частичного паралича) внутренней мышцы глаза, которая ответственна за расширение зрачка. На медицинском языке — дилататор зрачка. Причиной может также быть излишняя парасимпатическая иннервация мышцы, обеспечивающей сужение зрачка. Ее медицинское название - сфинктер зрачка. Результат этого: зрачок начинает медленно реагировать на световые сигналы. - Западание глазного яблока — энофтальм.
Возникает как следствие ослабленной иннервации или паралича мышц глаза. Клинически трудно определяется. - Нарушение потовыделения в той зоне лица, в которой нарушается симпатическая иннервация - дисгидроз.
В этой области кожа краснеет, расширяются сосуды конъюнктивы — оболочки, которая покрывает заднюю часть века изнутри и сам глаз. Происходит нарушение цилиоспинального рефлекса. Это специфический неврологический рефлекс, который заключается в том, что при сдавливании трапециевидной мышцы в задней части шеи зрачок глаза расширяется в ответ на болевой импульс.
Другие симптомы
- затрудненная видимость, пациент плохо различает предметы и реагирует на изменение освещенности;
- замедленная реакция зрачка при меняющейся интенсивности света;
- расхождение в диаметре зрачков - анизокория;
- зрачок не реагирует адекватным образом на различные препараты;
- неравномерный окрас радужной оболочки глаза;
- синдром сухого глаза, уменьшение производства слезной жидкости;
- предметы двоятся в глазах - диплопия;
- измененный вид лица со стороны, где наблюдается поражения, выглядит бледным и осунувшимся.
Сочетание миоза, сужения глазной щели, и энофтальма, происходящие в одном глазу, может соседствовать с сосудодвигательными проблемами на той же стороне лица, где и пораженный заболеванием глаз.
Возможно появление синдрома Пурфюр дю Пти: ряд симптомов наряду с ростом внутриглазного давления и расширением сосудов оболочки глаза и сетчатки.
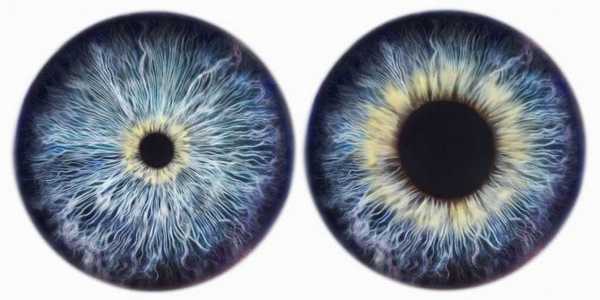
Синдром Horner у детей может проявляться через гетерохромию - различную окраску радужки глаз. Объяснение этого факта: снижение импульсов со стороны симпатической нервной системы не дает возможность клеткам кожи, ответственным за пигментацию — меланоцитам, вырабатывать нужный пигмент в достаточном количестве с одной стороны лица.
Причины заболевания
Синдром Бернара-Горнера встречается редко и в большинстве вариантов рассматривается как вторично приобретенное заболевание. Причем этиопатогенетический фактор болезни, то есть точная причина, не всегда может быть установлен и описан. Но в случае определенного первичного заболевания именно оно является мишенью для устранения и лечения со стороны врачей.
- Идиопатический - первичный тип. Отдельное заболевание, возникшее в результате собственных причин, не зависит от других патологий. Набор симптомов может проявиться самостоятельно и внезапно на фоне вполне хорошего состояния здоровья человека. Самое интересное, что исчезнуть синдром может также неожиданно, как появился.
- Вторичный тип. Проявляется в результате и на фоне ранее возникшего заболевания, которое было диагностировано, установлено и подвергается лечению. Эти болезни чаще всего относятся к категории сосудистых, неврологических, аутоиммунных, вирусных, онкологических.
Среди нозологий, которые связывают с окулосимпатическим синдромом: длительная головная боль, различные травмы, аневризма аорты, воспалительные процессы в области среднего уха, гиперплазия щитовидной железы (зоб), рассеянный склероз, и целый ряд других.
Появление синдрома могут повлечь за собой поражение центрального симпатического пути и путей, ведущих от него к глазу. Среди них особое значение имеет шейный симпатический узел и постганглионарные волокна. Это эфферентные симпатические волокна, которые идут от ганглиев (узлов) к тканям глазных мышц.
Инфаркт головного мозга, он же инсульт, также находится среди причин симптомокомплекса.
Нарушение стволовых структур мозга может вызывать синдром Бернара-Горнера, а поскольку в этих структурах находятся центры терморегуляции тела человека, то он сопровождается потерей или нарушением тепловой и болевой чувствительности. Причем, это явление наблюдается на противоположной стороне тела по отношению к путям в стволе мозга. Объяснение этому — билатеральная симметрия анатомического строения человека.
Один из путей возникновения симптомокомплекса — ятрогенный, возникающий в результате медицинского воздействия на пациента. К ятрогенным вариантам относятся хирургическая или акушерская травма.
Этиология заболевания у детей
У детей при рождении или немного позднее может обнаружиться синдром Горнера.
Все виды симптомокомплекса на ранних стадиях развития ребенка делятся на три типа: врожденный, ятрогенный, вторичный.
- Некоторые варианты врожденной формы связаны с аномальным эмбриональным развитием шейного отдела позвоночника (дополнительное шейное ребро).
- Синдром на ранних стадиях возникает у детей с нейробластомой.
- Ряд диагнозов сопровождает врожденный синдром Horner: врожденные опухоли, врожденная ветряная оспа и другие.
- Этот вариант объясняется в большинстве случаев травмами, неврологическими проблемами.
Среди перечисленных форм врожденная встречается реже всего, а наиболее частый вариант - постнатальный.
Описание заболевания
Синдром Бернара-Горнера различается по видам в зависимости от того, на каком уровне симпатической НС возникают проблемы.
Симпатическая нервная система, наряду с парасимпатической - это части автономной вегетативной нервной системы. Основная функция — постоянный гомеостаз среды организма. Она воздействует регулирующим образом на работу желёз внутренней секреции, сосудов лимфатической и кровеносной систем. Центральные пункты симпатической НС находятся в симпатических ядрах в спинном мозгу на разных уровнях.
По типам нарушений симпатического нервного пути синдромы различают по видам
- Центральный вид. Возникает на фоне инсульта ишемического типа, либо на фоне опухолей головного мозга или заболеваний мозговых оболочек.
- Периферический вид. Развитие происходит на фоне травм головы и шейного отдела, аневризмы грудной части аорты, шейных лимфаденопатий - увеличения лимфатических узлов шейной локализации вследствие развития патологии.
Разновидность
(Перед ганглием - нервным узлом)
Диагностические процедуры
Определение диагноза начинается с осмотра пациента. Синдром Horner виден в моторных дисфункциях, нарушениях мышечной регуляции подъема век, проявляется специфическими изменениями внешности. Поэтому выявить патологию для специалиста несложно. Если при внешнем осмотре проявились хотя бы два симптома, это означает подозрение на заболевание.
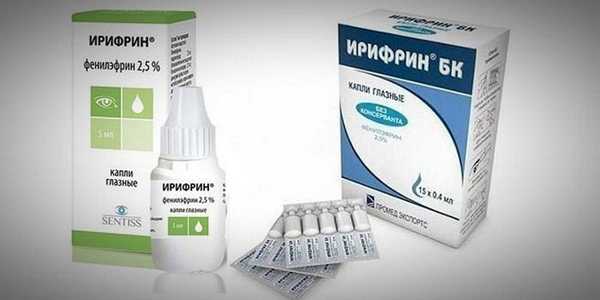
- Установление причины миоза с применением оксиамфетамина. Если нет проблем с третьим нейроном, то есть, нет нарушений постганглионарного пути, амфетамин вызывает стойкую реакцию расширения зрачка — мидриаз. Если же реакция отсутствует - предварительно диагностируется окулосимпатический синдром.
Для тех же целей применяют другие мидриатики: Мидримакс, Ирифрин, Цикломед.
Если расширения не происходит — это признак патологии. Причем, специалист по степени расширения может определить, на каком участке повреждается нервный путь. - Тест на задержку расширения зрачка. Определение адаптивных возможностей глаза на изменение интенсивности освещения. Замедленная адаптивная реакция свидетельствует о наличии заболевания.
- Выяснение вида и характера птоза - опущения века, для дифференциальной диагностики от воспалительного процесса, наличествующего в глазодвигательном нерве. При синдроме Horner опущение века небольшое, так же, как и сужение зрачка. При воспалении нервных волокон эти симптомы более выраженные.
- Аппаратурные методы исследований.
— Биомикроскопические исследования глаза. Наблюдение внешнего вида конъюнктивы- соединительной ткани, представляющей собой оболочку глаза, ее сосудов, оптических сред, дает врачу картину заболевания.
— КТ орбит. Компьютерно-томографическое исследование дает картину глазницы и глазного яблока, малейшие травматические повреждения видны на объемных снимках.
— КТ и МРТ разных частей тела позволяет выявить болезни, которые лежат в основе синдрома и составляют фоновую картину болезни.
— Рентгенологические исследования выявляют новообразования и различные структурные изменения.
— УЗИ сосудов головы и шейного отдела позволяют выявить проблемы в близких к глазам областях. - Общий анализ крови позволяет понять, какие возможны проблемы со здоровьем. Дальнейший анализ покажет их возможное влияние на возникновение окулосимпатического синдрома.

Лечение болезни
Идиопатическая (первичная) форма заболевания проходит без медицинского вмешательства. Проявившись самостоятельно, она также самостоятельно может пройти.
Приобретенная форма во многом зависит от исходного фонового заболевания, вызвавшего синдром. Лечение первоначальной болезни ослабляет его проявления, а в ряде случаев — устраняет.
Сам же синдром Бернара-Горнера с трудом поддается лечебным воздействиям.
Однако существует набор методов, которые выручают в случае появления заболевания.
- Нейростимуляция мышц, поддерживающих веки и регулирующих диаметр зрачка, его расширение или сужение.
Она работает на основе аппаратных методов воздействия: прикрепляются электроды в зонах, где проходят мышцы. Стимулирование электрическими импульсами создает эффекты, которые могут улучшить кровоснабжение, до некоторой степени восстановить иннервацию мышечных структур, тренирует их. Улучшаются обменные процессы, тонизируются и становятся более эластичными глазные мышцы. - Медикаментозное лечение предполагает подбор специальных лекарственных форм, которые способствуют стимулированию тканей лица в зоне глаз, укрепляют тонус и улучшают состояние глазных мышц.
- Пластическая хирургия позволяет устранять дефекты кожи и проводить коррекцию в зоне глаз, восстанавливать форму века до нормальной. Пациенту возвращается вид здорового человека.
- Кинезотерапевтическое воздействие. Метод комплексного лечения, который приводит в активное состояние нервы и мышцы, окружающие орган зрения. Комплекс упражнений включает различные виды физической активности: лечебную физкультуру, гимнастику обычную и дыхательную, игровые методы, различные виды массажа. Эти общеукрепляющие способы за счет общей стимуляции организма, влияют и на здоровье глаз и окружающую их зону.
- Массаж век. Отдельный специализированный вид массажа проводится с помощью ватного тампона, смоченного в антисептических лекарствах. Легкие поглаживающие движения стимулируют веки, делают кожу более эластичной и мягкой, улучшая тем самым вид глаз.
- Упражнения, направленные на повышение тонуса глазных мышц. Их проводит пациент самостоятельно или под руководством инструктора. Суть упражнений - движение глаз без поворотов и наклонов головы. Резкий перевод направления взгляда справа-влево, вверх-вниз, смена фокуса, резкое закрытие и открытие глаз - эти упражнения тренируют глаза, повышают эластичность глазных мышц, их тонус, приучают к возрастающим нагрузкам.
Известно несколько нетрадиционных способов лечения синдрома с помощью аромомасел и лифтинг-масок. К их применению стоит относиться с осторожностью. Лучше всего, обратиться к врачу за советом и консультацией.
Осложнения заболевания
Помимо неприятных ощущений, которые несет в себе синдром Бернара-Горнера, он еще чреват возможными осложнениями.
- Кератит - воспалительный процесс, который развивается в роговице глаза.
- Конъюнктивит - воспаление слизистой оболочки органа зрения - конъюнктивы. Причиной может быть инфекционное поражение или аллергическая реакция организма.
- Блефарит - воспаление края век. Возникает после поражение микроорганизмами, клещами, грибковыми организмами.
На фоне синдрома может возникать ксерофтальмия — синдром сухого глаза, снижение увлажнения поверхности роговицы и конъюнктивы из-за нарушения функционирования слезной железы.
Энофтальм — западение глазного яблока приводит к проникновению инфекции в глазную орбиту. В опасности оказывается глазница, в которой может возникнуть абсцесс - процесс гнойного воспаления.
Частое явление - нарушение адаптации глаза к пониженной освещенности, в народе «куриная слепота». По медицинской терминологии — гемералопия.
Профилактика и прогноз
Синдром Горнера это специфическое заболевание, которое встречается редко. Симптомокомплекс часто выступает как часть более сложного заболевания, которое возникло раньше, и является фоном проявления симптомокомплекса. Поэтому профилактические меры для него не разрабатываются. Проводится лечение основной — системной болезни, для которой известны способы профилактирования, и существует широкий спектр методов лечения.
Синдром не угрожает жизненным функциям организма пациента, хотя и создает проблемы. Поэтому борьба с ним - это устранение физического и морального дискомфорта и своевременное применение тех мер, которые позволят избежать осложнений.
Основные причины развития и лечение миоза
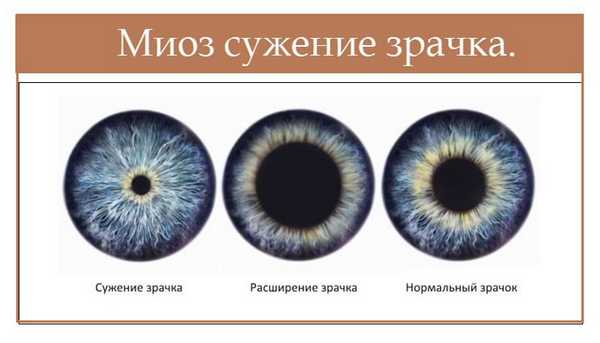
Миоз — сужение зрачка, далеко не всегда можно причислить к какой-либо конкретной патологии. В отдельных случаях оно является вполне нормальной, закономерной физиологической реакцией, которая происходит вследствие изменения параметров освещения, а также при физических переутомлениях. Но иногда сужение зрачка оказывается симптомом развивающейся патологии в организме.
Что такое миоз?
В естественном состоянии при отсутствии каких-либо отклонений размер зрачка - 2,5 мм. В отдельных случаях он может сужаться. Не стоит пугаться такого состояния. Чаще всего это является не свидетельством серьезной патологии, а естественной реакцией на мгновенную смену освещения в комнате. Это физиологическое изменение необходимо для того, чтобы минимизировать отрицательное воздействие яркого света на сетчатку глаза.
- у пациентов, постоянно страдающих от такой патологии, как гиперметропия, во время сна;
- новорожденных малышей;
- пожилых людей;
- в связи с сильным умственным либо физическим перенапряжением;
- в момент соприкосновения зрительных осей правого и левого глаза, если происходит фокусировка взгляда на каком-либо конкретном предмете.
Изменение размера зрачков происходит за счет работы мышцы-дилататора, глазного сфинктера. Зрачок может становиться, как меньше, так и больше. Миоз — аномально-устойчивое сужение зрачка глаза без какой-либо реакции в случае перехода на более затемненное освещение. В норме при таких изменениях они всегда остаются одного размера. В момент удаления от света зрачки всегда становятся больше.
Причины развития миоза
- Резкий скачок показателя сахара в крови.
- Попадание посторонних приемов на роговую оболочку глаз, а также нарушение целостности ее покрова.
- Злокачественные, различные доброкачественные новообразования в нервной системе. Тогда миоз сопровождается нарушениями в сознании пациента.
- Наличие повреждений в волокнах ЦНС (чаще всего наблюдается сужение зрачков обоих глаз).
- Синдром Горнера.
- Инсульт.
- Различные заболевания ЦНС.
- Сужение сосудов.
Чаще всего основной причиной развития миоза является повреждение мышцы, которая отвечает за расширение зрачка глаза. Также причиной развития патологии может стать аномалия состояния в мускулатуре.

Симптом патологии
- Миоз может оказаться побочным эффектом при лечении глазных болезней препаратом пилокарпина. Действие данного лекарства направлено на снижение внутриглазного давления, на что и реагирует зрачок. Уменьшение элемента могут вызвать и препараты, в составе которых содержится морфин.
- Чаще всего миоз можно наблюдать у людей, страдающих от сахарного диабета. В этой ситуации на сужение зрачков влияет течение заболевание, а также препараты инсулина.
- При постановке диагноза синдром Горнера нарушается функционирование нервных клеток. В такой ситуации сужение зрачков происходит в темноте.
- Зрачок может не только сузиться, но и стать продолговатым при менингите.
- При болезни Паркинсона происходят нарушения в работе мозга, что приводит к сужению зрачков.
- При эпилептическом припадке также происходит сужение гласного элемента
- Миоз также сопровождает высокое внутричерепное давление, рассеянный склероз, остеохондроз шейного отдела позвоночника.
- В отдельных случаях зрачки становятся меньше и при различных травмах, в том числе головного и спинного мозга, ранениях, а также при попадании инородных предметов на роговицу глаза.
- Сужение зрачков также может отмечаться при обычной близорукости, а также дальнозоркости чаще всего это происходит, когда человек с плохим зрением пытается разглядеть удаленные от него предметы без очков, прищуриваясь.
Нередко на миоз жалуются люди, усиленно занимающиеся физическим и умственным трудом. Для устранения этого явления важно постоянно делать хотя бы пятиминутные перерывы.
Односторонний и двусторонний миоз
- Односторонний - может быть симптомом развития серьёзных заболеваний (паралича блуждающего нерва), а также возникает при применении глазных капель, повреждении роговицы глаза, попадании на нее посторонних предметов.
- Двусторонний - чаще возникает при травмах, отравлениях. Также может проявляться о время сна и при некоторых патологиях в работе головного мозга. Такой миоз может возникать и при дальнозоркости в пожилом возрасте.
Виды миоза
В медицине существует условное разделение миоза на следующие виды:
- Функциональный, он же - естественный. В этом случае изменение размеров зрачка будет нормой.
- Медикаментозный, он же - реактивный миоз. Возникает, как реакция, на лекарство, введенное в глаз. Причиной миоза может стать и прием наркотических средств.
- Раздражительный, он же - спастический. Происходит, когда из-за заболеваний мозга случается судорожное сжатие мышечного клапана глаза.
- Сифилитический. Причиной такого миоза является заболевание, известное всем, как сифилис.
- Паралитический миоз, сужение зрачков является следствием патологий в шейном отделе позвоночника либо в сонной артерии.
Как диагностировать?
- Анализ, позволяющий определить состояние глазного яблока. Используется щелевая лампа.
- МРТ органа зрения.
- Определение реакции зрачка на различные изменения в освещении.
- УЗИ глаз. - помогает обследовать поля зрительного обзора.
Когда врачу-офтальмологу не получилось обнаружить патологий, влияющих на состояние зрачков, пациента направляют на дообследование к врачу-неврологу и к другим узким специалистам. Главное, не затягивать с визитом к врачу, чтобы не усугубить состояние. Ведь миоз может оказаться симптом опасной патологии.
Лечение
- Если миоз имеет физиологическое происхождение, то никакого специального лечения не потребуется.
- При спастическом, а также паралитическом миозе потребуется лечение, которое воздействует на причину заболевания.
- Когда причиной сужения зрачков является отравление, то необходимо предпринять следующие меры: промыть желудок, сделать переливание крови (при необходимости), поставить капельницу. При стабилизации состояния пациента, зрачки перестанут сужаться.
- Когда миоз является следствием приёма лекарственных препаратов, также не требуется принимать каких-либо мер. Зрачок перестанет сужаться, когда лекарство полностью выведется из организма.
- Если в глаз попало инородное вещество, то его необходимо срочно извлечь. Сужение зрачка прекратится сразу после этого.
- При сужении зрачков из-за травмы после оказания первой помощи проводится симптоматическая терапия. Как только организм восстановится, патология исчезнет.
В отдельных случаях для устранения проблемы применяется хирургическое расширение зрачков. Вскрывается передняя камера глаза, и в нее вводится специальный препарат.
О профилактических мерах
- Важно соблюдать осторожность и внимательность, чтобы предотвратить травмоопасные ситуации.
- Лекарственные средства нужно принимать с особой осторожностью.
- Не допускается прием препаратов без назначения врача.
- Необходимо своевременно обращаться за консультацией невролога, терапевта, венеролога офтальмолога, чтобы не допустить развитие серьёзных патологий.
- Важно каждый год проходить диспансеризацию.
- В работе, которая связана с напряженной деятельностью, необходимо применять защитные средства: очки либо маску.
- При работе с ядохимикатами, краской необходимо в обязательном порядке надевать защитные очки-маску.
- Систематически сдавать анализ крови на сахар.Не следует допускать попадания в глаза пыли, стружки,
Миоз важно своевременно начать лечить. Если размер зрачков внезапно изменился, необходимо обратиться к врачу. Важно постоянно следить за своим здоровьем. Следует постоянно защита глаз от солнечных лучей темными очками. Нельзя заниматься самолечением. Глазные капли должен подбирать только врач.
Прогноз
Реактивный и иные виды миоза при лечении чаще всего не прогрессируют. Также важно воздействовать на причины его возникновения. Однако, если миоз возникает на фоне неврологических нарушений, то отсутствие своевременного лечения может стать причиной усугубления состояния.
Предотвратить развитие миоза можно и в том случае, если постоянно сдавать кровь на глюкозу. Это особенно необходимо тем, кто страдает от заболеваний эндокринной системы. Если отсутствуют какие-либо серьезные противопоказания, врач накачает для лечения специальные роторы, которые помогают улучшить состояние. Такая патология, как миоз легко поддается лечению. Поэтому не стоит затягивать с обращением к врачу.

Миозом называют изменение величины зрачков. Они могут сужаться при стандартной реакции организма на какие -либо внешние раздражители. В отдельных случаях к сужению элементов приводят различные патологии в организме. Они требуют своевременного обращения к специалисту, который верно подберет схему обследования и лечения. Не стоит пытаться решить проблему самостоятельно и назначать самому себе какие-либо лекарственные препараты, так как это может привести к ухудшению состояния.
Причины анизокории, о чем она предупреждает
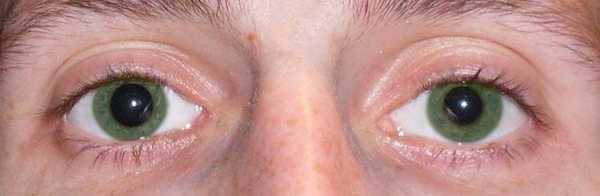
Большинство людей хотя бы раз видели анизокорию вживую или на картинках. Это состояние характеризуется неестественным изменением одного зрачка или обоих сразу. Анизокория не является самостоятельной патологий, зачастую она выступает симптомом какой-либо болезни.
Характеристики зрачка
Зрачок выступает в роли диафрагмы глаза, регулирующей количество света, подающего на сетчатку. В условиях яркости кольцевые мышцы сокращаются, радиальные наоборот расслабляются, что приводит к сужению зрачка и уменьшению количества света, попадающего на сетчатку. Этот механизм предохраняет сетчатку от повреждений. При недостаточном свете сокращаются радикальные мышцы, а кольцевые расслабляются, что расширяет зрачок.
Уменьшение зрачка осуществляется парасимпатической нервной системой, а увеличение симпатической. При ярком свете работает мышца-сфинктер, а при затемнении активизируется мышца-дилататор.
Такие изменения могут происходить несколько раз в минуту. Так осуществляется распределение фотонов, которые раздражают сетчатку. Анизокория является следствием рассогласованности работы мышц радужки. У пациента наблюдается разный размер зрачков и, соответственно, разная степень реагирования на освещение.
Глазодвигательные нервные мышц радужки позволяют осуществлять одновременные изменения зрачков в глазах. Удивительно, но если посветить в один глаз, зрачки сузятся сразу в обоих, причем синхронно. Это явление возможно только при правильной работе мышц радужки. Если сужение во втором глазу не происходит, можно говорить о патологии. Сужение зрачка от нормы называется миозом, а расширение, соответственно, мидриазом.
Примечательно, что физиологическая анизокория наблюдается у многих представителей фауны. Так, например, у пресмыкающихся и амфибий, ввиду отсутствия бинокулярного зрения (восприятие картинки двумя глазами), подобная синхронность глазных реакций наблюдается не всегда.
Зрачки способны реагировать не только на световые лучи. Многие сильные эмоции (испуг, боль и волнение) способны влиять на размеры зрачка. Также некоторые лекарственные препараты изменяют процесс функционирования радужки.

Классификация патологии и ее причины
Существует несколько основных причин анизокории, которые подразумевают десятки различных болезней и состояний. В 20% случаев анизокория у грудничка является следствием генетического дефекта. У ребенка чаще всего не отмечаются никакие другие симптомы, а патология зрачка не превышает 0,5-1 мм. В таких случаях анизокория может исчезнуть к 5-6 годам.
Типы анизокории
- Врожденная. Этот тип патологии зачастую является результатом дефекта глаза или его отдельных элементов. Причина влияет на мышечный аппарат радужки и вызывает асинхронность в реагировании зрачков на свет. Бывает, что врожденная анизокория является симптомом недоразвитости нервного аппарата одного глаза или обоих, но практически во всех случаях патология дополняется косоглазием.
- Приобретенная. Существует множеством причин, способных вызвать анизокорию в течение жизни.
Одной из самых частых причин рассогласования зрачков являются травмы. Существует несколько типов травм, способных вызывать анизокорию. В первую очередь это травмы глаза. Нередко синхронность реакций зрачков нарушается вследствие повреждения радужки или связочного аппарата глаза. При контузии глаза, когда нет видимых повреждений, может развиться паралич мышечной структуру радужки, увеличится давление внутри глаза.
При повреждении головы всегда есть риск получить травму черепа или мозга. Анизокория может быть результатом нарушения функциональности нервного аппарата глаз или зрительных центров в коре головного мозга. При повреждении зрительных центров нередко развивается косоглазие. Нарушение же в работе зрительных нервов часто приводит лишь к одностороннему расширению зрачка. Отличительная черта: зрачок расширяется в глазу со стороны травмы.
Болезни глаза также нередко проявляются через анизокорию. Подобные офтальмологические нарушения могут иметь воспалительный и невоспалительный характер. Ириты и иридоциклиты (изолированное воспаление радужки) способны вызывать спазмы мышц радужки. Вследствие этого глаз перестает реагировать на изменения света, что выражается рассогласованием зрачков. Глаукома часто провоцирует сужение зрачка в пораженном глазу (постоянное): так отток внутриглазной жидкости происходит быстрее и легче.
Рост новообразований и опухолей в голове приводит к ослаблению связи между глазными яблоками и зрительными центрами. Как следствие, нарушается функциональность радужной оболочки. К таким патологиям можно отнести злокачественные опухоли мозга, нейросифилис, гематомы в мозге после геморрагического инсульта.
Анизокория может появиться при воздействии некоторыми неорганическими веществами: белладонна, атропин, тропикамид. При воздействии этих соединений на нервы и мышцы глаза может возникнуть рассогласование зрачков.
Болезни мозга и нервных зрительных путей также в группе риска. Среди главных болезней центральной нервной системы, которые могут вызывать анизокорию, можно выделить нейросифилис и клещевой энцефалит, менингит и менингоэнцефалит.
Виды анизокории
- Обусловленные патологиями глаза. Состояние возникает вследствие нарушений в элементах глаза.
- Обусловленные другими патологиями.
По степени задействованности выделяют одностороннюю и двустороннюю анизокорию. В 99% случаев диагностируют одностороннюю патологию глаз, то есть один глаз нормального реагирует на изменение света, а зрачок второго либо не реагирует, либо функционирует с опозданием.
Двустороння анизокория - довольно редкое явление. Состояние характеризуется рассогласованным и неадекватным ответом радужки на изменения зрительного режима. Степень патологии может быть разной для каждого глаза.
Диагностика причин дефекта зрачка
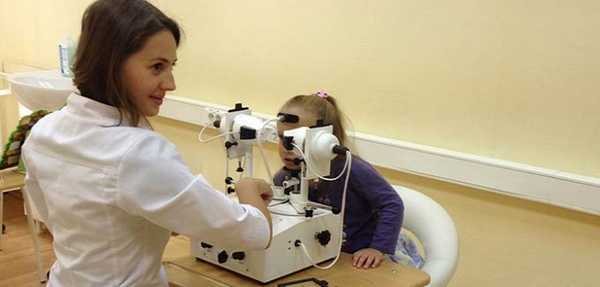
Первый этап диагностики причин анизокории - сбор анамнеза. Врач должен выявить все сопутствующие патологии, изучить их причины, развитие и давность. В процессе диагностики анизокории помогают фотографии пациента. По ним можно выяснить то, имелась ли патология раньше, с какой динамикой она развивалась.
В ходе осмотра глаз врач определяет размер зрачков при свете и в темноте, скорость реакции, согласованность при разных условиях освещения. Эти простые характеристики помогают хотя бы приблизительно определить причину анизокории и локализацию нарушения, которое провоцирует рассогласование зрачков.
Анизокория, которая больше выражается при ярком освещении, о патологии говорит расширение зрачка до больших размеров и затрудненное сужение. При анизокории, больше выраженной в темной обстановке, зрачок становится неестественно маленьким, он с трудом расширяется.
Методы диагностики анизокории
- Кокаиновый тест. В процессе используют 5% раствор кокаина (если пациентом является ребенок, берут 2,5% раствор). Иногда раствор кокаина заменяют на апраклонидин 0,5-1%. Тест позволяет дифференцировать физиологическую анизокорию от синдрома Горнера. Процедура проста: в глаза закапывают капли, оценивают размеры зрачков до процедуры и через 60 минут. Если патологий нет, зрачки плавно расширяются. При наличии синдрома Горнера зрачки на пораженной стороне расширяются до 1,5 мм.
- Фенилэфриновый, тропикамидовый тесты. Раствор 1% тропикамида или фенилэфрина позволяет выявить дефект третьего нейрона симпатической системы, хотя дефект первого и второго нельзя исключать. Процедура следующая: капли закапывают в глаз, анализируя размеры зрачков до и после процедуры (через 45 минут). На патологию будет указывать расширение меньше, чем на 0,5 мм. При увеличении анизокории на 1,2 мм, можно говорить о повреждении с вероятностью в 90%.
- Пилокарпиновый тест. Для процедуры используют 0,125-0,0625% раствор пилокарпина. Зрачки с дефектом чувствительны к средству, в то время как здоровый глаза не реагируют на него. Оценивать расширение зрачков нужно через полчаса после закапывания.

Анизокория может сочетаться с такими симптомами
- Боль. Может указывать на расширение или разрыв внутричерепной аневризмы, которая опасна компрессионным параличом третьей пары глазодвигательных нервов. Также болевые ощущения появляются во время расслаивания аневризмы сонной артерии. Еще одной причиной боли может быть микрососудистая глазодвигательная нейропатия.
- Двоение. и диплопия. Могут указывать на поражение третьей пары глазодвигательных нервов (черепно-мозговых).
- Проптоз (выпячивание глазного яблока вперед). Нередко сопутствует объемному поражению орбиты.
При подозрении на аномалии сосудов назначают контрастную ангиографию и доплеровское УЗИ. Диагностика нарушения функций глаза нередко включает КТ, МТР и МСКТ с контрастирование сосудов. Даже если иных симптомов нет, эти исследования позволяют выявить аневризму и опухоль мозга - самые частые причины анизокории. Нейровизуализационные исследования позволяют определить точный план лечения и необходимость нейрохирургической операции.
Лечение анизокории
При анизокории, которая не обусловлена патологией радужной оболочки, лечение должно быть направлено на устранение основной болезни. Рассогласованность зрачков исчезнет самостоятельно после успешной терапии.
Если причина кроется в воспалительной болезни головного мозга (менингит, менингоэнцефалит), нужны противомикробные средства широкого спектра действия, детоксикационная терапия и меры коррекции водно-солевого баланса.
При травмах головы нужно действовать быстро: отсутствие синхронности в зрачках является плохим симптомом. Нередко требуется хирургическое вмешательство в череп для устранения опасных последствий травмы.
Если рассогласование зрачков вызвано травмой или болезнью глаза, терапия более четкая. Нужно устранить патологию и скорректировать мышечную активность радужной оболочки. Врач назначает препараты, которые напрямую воздействуют на процессы расширения и сужения зрачков. При ирите и иридоциклитах нужны холиноблокирующий препараты, которые расслабляют мышцы радужки. Длительное использование таких препарат может привести к постоянному расширению зрачков. Также офтальмологи назначают средства для устранения воспаления.
При врожденной анизокории вопрос о лечении будет зависеть от степени нарушения. Чаще всего требуется несколько операция для устранения дефекта глаза. Редко, но бывает, что операция невозможна (0,01% от всех случаев врожденной анизокории). В таком случае пациентам назначают глазные капли пожизненно.
Синдром Горнера

Синдром Горнера - это триада симптомов, которые появляются при нарушении иннервации глазодвигательных и внутриглазных мышц. Для этого синдрома характерен птоз (провисание верхнего века), миоз (уменьшение диаметра зрачкового отверстия) и энофтальм (западение глазного яблока внутрь орбиты). Синдром Горнера развивается при частичном или полном блоке проведения импульсов по симпатическому пути глаза.
О заболевании
Мышцы глаза иннервируются симпатической нервной системой. Нервные корешки, которые иннервируют мышцы глаза, выходят из первого грудного узла в составе шейного симпатического нерва.
Условно в этой системе выделяют 3 нейрона:
- Первый нейрон. Это путь, который проходят нервные волокна от гипоталамуса через продолговатый мозг до шейного центра.
- Второй нейрон. Это путь от шейного центра до верхнего шейного узла.
- Третий нейрон. Это расстояние, которое проходят нервные волокна от верхнего шейного узла до иннервируемой мышцы глаза.
Повреждение этого трехнейронного пути на любом уровне может стать причиной синдрома Горнера. Чаще всего зона поражения локализуется на уровне продолговатого мозга. В этом участке располагаются ядра нейронов, которые собирают и передают информацию от глазного яблока. В результате нарушается передача нервного импульса, идущего к глазным мышцам.
- Птоз развивается за счет частичного или полного блокирования работы верхней и нижней тарзальной мышцы.
- Миоз - это результат нарушения работы мышцы, дилатирующей зрачок.
- Энофтальм - развивается из-за паралича/пареза орбитальной мышцы глаза.
Синдром Горнера может также проявляться покраснением конъюнктивальной оболочки. Природа этого состояния кроется в том, что тонус питающих сосудов, за который отвечает симпатическая иннервация. В результате повреждения симпатических волокон артерии постоянно находятся в расширенном состоянии, что и приводит к покраснению глаза. Может также нарушаться секреция слезы и блокироваться потоотделение соответствующей половины лица.
Синдром Горнера зачастую является проявлением другого заболевания. Однако в редких случаях может быть изолированным состоянием. Этот симптомокомплекс не является жизнеугрожающим. Но вместе с тем ухудшает качество жизни, и поэтому нуждается в коррекции. Своевременное лечение помогает восстановить эстетику лица и улучшить зрительные функции.
Чаще всего синдром Бернара-Горнера является приобретенным состоянием и связан с расстройствами симпатической иннервации на разном уровне. Однако у некоторых детей может иметь место врожденная форма синдрома.
По уровню локализации патологического процесса выделяют:
- центральный вариант - поражения локализуются на уровне головного мозга (может являться результатам острого нарушения мозгового кровообращения, роста опухоли или воспалительного поражения твердой мозговой оболочки);
- периферический вариант - обусловлен поражением нейронных отростков, которые покинули пределы головного мозга (может встречаться при выраженном зобе, травматическом повреждении шеи, аневризме сонной артерии и т.д.).
Симптомы синдрома Горнера
Триада проявлений синдрома Горнера включает в себя:
- провисание верхнего века ниже радужки более чем на 2 мм (может также встречаться «перевернутый (обратный) птоз», когда происходит небольшая элевация нижнего века);
- сужение зрачкового отверстия и слабая реакция на свет (в норме при плохом освещении зрачок должен расширяться, а при ярком свете, наоборот, сужаться);
- западение глазного яблока внутрь.
Дополнительными симптомами, которые также обусловлены нарушением симпатической иннервации, могут быть:
- сухость кожи на пораженной стороне лица в связи с нарушением потоотделения;
- расширение конъюнктивальных сосудов;
- покраснение половины лица на стороне поражения.
У детей симптомы синдрома Горнера кроме классической триады включают также разный цвет радужки. Один глаз ребенка обычно имеет темный оттенок, а другой - светлый. В норме цвет радужной оболочки определяется количеством меланина, который синтезируют меланоциты. В условиях нарушенной симпатической иннервации блокируется образование меланина, что и становится причиной гетерохромии.
Причины синдрома Горнера
Причины синдрома Горнера классифицируются на 3 категории:
- Врожденные. Их негативное влияние реализуется на внутриутробном этапе, когда происходит развитие иннервирующей системы глаза плода. В роли врожденных причин могут выступать вредные привычки матери, острые вирусные инфекции во время беременности, интоксикации и т.д.
- Приобретенные, которые связаны с повреждением головы или шеи - черепно-мозговые травмы, аневризматическое поражение артерий головного мозга, церебральные злокачественные новообразования, воспаление среднего уха, опухоль верхушки легкого, увеличение размеров щитовидной железы.
- Ятрогенные - поражение нервных волокон вследствие медикаментозного лечения болезней нервной системы или проведенного хирургического вмешательства.
Получить консультацию
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья.
Узнать подробности о заболевании, цены на лечение и записаться на консультацию к специалисту Вы можете по телефону:
Анизокория
Анизокория - это офтальмосиндром, проявляющийся разным диаметром правого и левого зрачка. Наблюдается при ряде глазных и неврологических заболеваний. Выраженные изменения сопровождаются расстройством пространственного восприятия, искажением рассматриваемого изображения, повышенной зрительной утомляемостью. Диагностика включает изучение особенностей реакции зрачков, биомикроскопию глаза, диафаноскопию, исследование с М-холиномиметиками. Тактика лечения определяется основной патологией. При травмах глаза показана операция, при повреждении нервных ганглиев - нейростимуляция. При воспалении радужки используют антибактериальные средства и НПВП.
МКБ-10
Общие сведения
Анизокория - важный диагностический критерий в клинической офтальмологии, свидетельствующий о непосредственном поражении органа зрения или наличии неврологических расстройств. Статистические сведения о распространенности данного состояния отсутствуют. Патология может встречаться в любом возрасте, однако подобные дефекты чаще возникают у молодых людей. В детском возрасте продолжительная анизокория в 34% случаев влечет за собой развитие вторичных осложнений в виде аномалий рефракции. Соотношение женщин и мужчин с данным нарушением составляет - 2:1. Это связано с тем, что у лиц женского пола гораздо чаще появляется тонический зрачок Ади.
Причины анизокории
Неравномерность размеров зрачков встречается достаточно часто, однако причину этого состояния удается установить не всегда, поэтому некоторые случаи относят к идиопатической форме. Подобные нарушения могут быть симптомом как органических дефектов оболочек глаза, так и дисфункции, связанной с патологией вегетативной нервной системы. Основными причинами развития анизокории являются:
- Применение лекарственных средств. При односторонней инстилляции М-холинолитиков или М-холиномиметиков размер зрачка на время меняется. Подобные расстройства сохраняются до момента выведения препарата из организма или до введения антагонистов лекарственных средств.
- Синдром Горнера. При окулосимпатическом синдроме офтальмологическая симптоматика возникает вторично на фоне других заболеваний. В основе синдрома Горнера лежит центральное, пост- или преганглионарное повреждение симпатических нервных волокон.
- Ирит. При воспалении радужной оболочки глазного яблока зрачковое отверстие на стороне поражения сужается. Как правило, клинические проявления ирита нивелируются после применения НПВС. При образовании синехий между зрачковым краем и передней поверхностью хрусталика анизокория сохраняется длительное время.
- Синдром Аргайл Робертсон. В основе этого феномена лежит специфическое инфицирование глаз при нейросифилисе, реже - диабетическая нейропатия. Особенность состояния заключается в сохранении способности зрачков к аккомодации при отсутствии реакции на перепады освещения.
- Синдром Холмс-Ади. При данном неврологическом расстройстве наблюдается монотонное расширение зрачка в сочетании с замедленной реакцией на свет. Аккомодационную способность характеризуют как ярко-близкую диссоциацию, что в описанном случае парадоксально.
- Травматические повреждения. Нарушение функции дилататора или сфинктера зрачка нередко обусловлено разрывом зрачкового края радужки, к которому приводят проникающие ранения глазного яблока. Анизокория может быть следствием образования периферических щелевидных дефектов радужки.
- Паралич глазодвигательного нерва. При повреждении III пары черепных нервов патология зрачка сопровождается птозом и тотальной атонией внешних мышц глазного яблока. Применение холинергических средств в средних и высоких дозировках способно на время изменить параметры зрачкового отверстия.
Патогенез
Одностороннее применение М-холинолитиков ведет к временной блокировке М-холинорецепторов парасимпатических нервных окончаний, что потенцирует расширение зрачков. М-холиномиметики обладают противоположным эффектом, поскольку играют роль медиатора. В норме ацетилхолин, взаимодействуя с рецепторным аппаратом, приводит к сужению зрачкового отверстия. Выраженность цилиоспинального рефлекса при синдроме Горнера снижается из-за непосредственного поражения симпатических нервов. При нарушении передачи нервно-мышечного импульса по глазодвигательному нерву сфинктер и дилататор зрачка не функционируют.
Полный разрыв сфинктера ведет к тотальному расширению зрачкового отверстия. При травмировании дилататора зрачок сужается из-за сохранения функции мышцы-антагониста. К развитию анизокории приводят органические дефекты радужки. Мышцы, отвечающие за изменение диаметра зрачка, проходят в толще радужной оболочки, поэтому воспаление, дефекты или аномалии строения становятся причиной нарушения их функций. Аналогичная картина наблюдается при инфекциях с проникновением вируса в оболочки переднего отдела глазного яблока. Затяжное течение воспалительного процесса провоцирует формирование плотных соединительнотканных сращений, которые препятствуют нормальной работе аккомодационного аппарата.
Классификация
Все поражения зрачкового отверстия условно можно разделить на врожденные и приобретенные. Вариабельные размеры зрачка бывают стойкими и преходящими, при интермиттирующем варианте диаметр восстанавливается после завершения воздействия триггерного фактора, при стойком - сохраняется в течение длительного времени. Различают две основные формы патологии:
- Физиологическая. Нередко встречается у здоровых людей, прослеживается в состоянии покоя. Разница в диаметре зрачков не превышает 1 мм. Визуальные отличия в размере зрачкового отверстия сохраняются вне зависимости от особенностей освещения.
- Патологическая. Эта форма анизокории является симптомом неврологического или офтальмологического заболевания. Разница зрачков варьируется в широких пределах. Отмечается взаимосвязь между размером зрачка и реакцией глаза на изменение интенсивности освещения.
Симптомы анизокории
При незначительной разнице диаметра зрачков единственным симптомом является косметический дефект. При выраженной анизокории возникают жалобы на искажение изображения перед глазами, нарушение пространственного восприятия. Развивается головокружение и сильная головная боль, которую лишь на короткое время удается купировать приемом анальгетиков. Зрительная нагрузка (работа за компьютером, чтение книг, просмотр телевизора) сопровождается повышенной утомляемостью. При резких движениях глазных яблок ухудшается общее состояние. Острота зрения не снижается, при синдроме Холмс-Ади возможно затуманивание зрения.
Клиническая картина во многом зависит от основной патологии. При синдроме Бернара-Горнера симптоматика наиболее выражена при низком уровне освещенности, особенно в первые несколько секунд. На пораженной стороне нарушается потоотделение, радужка выглядит более светлой. При изолированном параличе глазодвигательного нерва помимо анизокории возникает диплопия, болевой синдром, затруднение смыкания века. У больных с патологией парасимпатической иннервации размер зрачков различается только при ярком свете, прослеживается фотофобия.
Осложнения
Наиболее частым осложнением анизокории считается глазная мигрень. Отсутствие реакции одного из зрачков на перепады яркости освещения и неравномерное попадание света на сетчатку являются причиной нарушения зрительного восприятия. Наблюдается спазм аккомодации, который имитирует клиническую картину миопии. У пациентов может возникать вторичный увеит. Реактивные изменения со стороны диска зрительного нерва обнаруживаются очень редко. Больные пытаются ограничить участие одного глаза в акте зрения, поэтому со временем прогрессирует симптоматика ложного птоза верхнего века. У детей существует высокий риск развития амблиопии.
Диагностика
Постановка диагноза базируется на результатах объективного обследования и анамнестических сведениях. В процессе обследования исключают травматические повреждения глаз, сифилис и применение глазных капель. При осмотре выясняют, в каком зрачке присутствуют патологические изменения. Основные методы диагностики включают:
- Изучение реакции зрачков на свет. В случае физиологической анизокории результат теста соответствует среднестатистическим показателям. При патологическом процессе зрачок реагирует на свет вяло, при стойких морфологических изменениях реакция отсутствует.
- Осмотр переднего сегмента глаза. Биомикроскопия глазного яблока дает возможность визуализировать органические поражения. При анизокории выявляются травматические повреждения радужной оболочки, сфинктера или дилататора зрачка.
- Диафаноскопия. При помощи диафаноскопии выполняется диагностическая трансиллюминация тканей глаза источником проходящего света. Цель исследования - обнаружить щелевидные дефекты трансиллюминации по периферии радужки.
- Тест с М-холиномиметиком. Для проведения исследования обычно используют пилокарпина гидрохлорид. Гиперчувствительность радужки к низким концентрациям препарата позволяет предположить, что в основе анизокории лежит зрачок Ади.
Тактика лечения зависит от этиологии заболевания. При окулосимпатическом симптомокомплексе устранить анизокорию можно посредством нейростимуляции или заместительной терапии гормональными препаратами. При необходимости выполняют хирургическую коррекцию птоза, рассечение задних синехий. Если сужение зрачка вызвано иритом, в комплекс лечения включают нестероидные противовоспалительные и антибактериальные средства. При тоническом зрачке Ади нивелировать симптоматику анизокории можно путем инстилляций М-холиномиметиков. При сифилисе глаз показана специфическая антибактериальная терапия.
Прогноз и профилактика
Прогноз определяется причиной развития данного состояния. При физиологической анизокории все изменения носят переходящий характер. В случае органического поражения нервных волокон исход неблагоприятный, поскольку аккомодационная способность зрачка тяжело поддается коррекции. После перенесенного паралича глазодвигательного нерва утраченные функции в случае благоприятного исхода восстанавливаются в течение 3 месяцев. Специфические превентивные меры не разработаны. Неспецифическая профилактика сводится к рациональному применению лекарственных средств для инстилляций в полость конъюнктивы, своевременному лечению воспаления радужки, использованию средств индивидуальной защиты с целью предупреждения травматизации глаз.
2. Односторонний мидриаз после видеоторакоскопической тимэктомии: клинический случай и обзор литературы/ Панова Т.Ю., Николаенко В.П.// Офтальмологические ведомости. - 2018 - Т. 11, №2.
Читайте также:
- Правожелудочковый тип декомпенсации. Проявления правожелудочковой декомпенсации кровотока
- Показания для артродеза первого плюснефалангового сустава
- Венозный доступ для химиотерапии при раке молочной железы
- Генетическое консультирование пациентов с многофакторными болезнями. Рекомендации
- Потенциал действия и его распространение в нервных клетках
