Синдром Бергстранда (Bergstrand) - синонимы, авторы, клиника
Добавил пользователь Валентин П. Обновлено: 08.01.2026
Бергстранда с. — деструктивное поражение отдельной кости: боль в пораженной кости, особенно после нагрузки и по ночам; отечность прилегающих мягких тканей; атрофия от инактивности соответствующих скелетных мышц. Рентгенологически четко дифференцируются компактная и спонгиозная субстанции кости; посередине утолщенной компактной (реже спонгиозной) субстанции — участки просветления (остеоиды). Чаще поражается бедренная или большеберцовая кость у мужчин 20—40 лет.
Синдром Berlin
Berlin Chaim, израильский дерматолог.
Берлина с. — эктодермальная дисплазия спальмо-плантарным кератозом (аутосомно-доминантное наследование): малый рост, тонкие ноги («птичьи лапки»); умственная отсталость; у мужчин — гипогонадизм; гипоплазия бровей (особенно их латеральных частей), слабое оволосение; преждевременное развитие морщин и поседение, запоздалое прорезывание зубов, гиподонтия; сухие волосы головы, меланолейкодермия конечностей («кожа леопарда»); телеангиэктазии на утолщенных губах, в области локтей и колен; пальмо-плантарный кератоз с легким гипергидрозом; чрезмерная «растяжимость» суставов пальцев.
Синдром Bernard, haemolysis familiaris acuta
Bernard Jean Alfred (род. 1907), французский гематолог.
Бернара с.— разновидность спонтанной гемолитической анемии: острая анемия, желтуха, гемоглобинурия; появлению анемии предшествуют общее недомогание, лихорадка, боль в животе, рвота, боли в суставах; аномалии эритроцитов или сыворотки крови не наблюдаются; нередко в одной семье имеет место несколько случаев заболевания.
Синдром (Claude) Bernard-Horner
Синдром Навалихина-Ковалевского, синдром Horner-Bernard, синдром Hutchinson, syndromus oculosympathicus, trias Horner, синдром Mitchell.
Bernard Claude (1813—1878), французский физиолог; Horner Johann Friedrich (1831—1886), швейцарский офтальмолог.
(Клода) Бернара-Хорнера (Горнера) с. — окулопупиллярный симптомокомплекс, возникающий в результате повреждения шейного и грудного отделов (СVIII—ThII) симпатикуса: миоз, птоз и энофтальм; часто — нарушения лакримации, дисгидроз, гипотония глазного яблока и гетерохромия радужной оболочки на стороне повреждения. Наблюдаются также наследственные формы (аутосомно-доминантное наследование).
Синдром Жильбера - симптомы и лечение
Что такое синдром Жильбера? Причины возникновения, диагностику и методы лечения разберем в статье доктора Васильева Романа Владимировича, гастроэнтеролога со стажем в 15 лет.
Над статьей доктора Васильева Романа Владимировича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
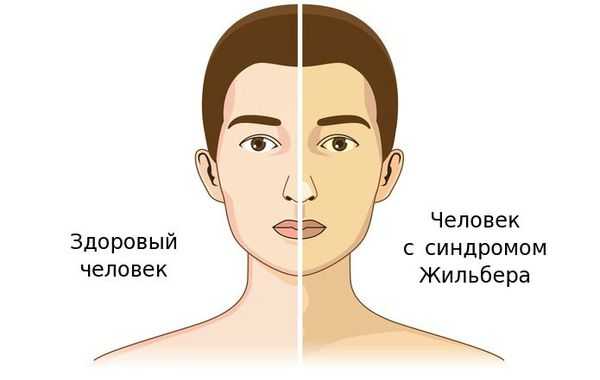
Синдром Жильбера — это генетический пигментный гепатоз с аутосомно-доминантным типом наследования, протекающий с повышением уровня неконъюгированного (свободного) билирубина, чаще проявляющееся в период полового созревания и характеризующийся доброкачественным течением [1] .
Краткое содержание статьи — в видео:
Синонимы названия болезни: простая семейная холемия, конституциональная или идиопатическая неконъюгированная гипербилирубинемия, негемолитическая семейная желтуха.
По распространённости данное заболевание встречается не менее, чем у 5 % населения, в соотношении мужчин и женщин — 4:1. Впервые заболевание описал французский терапевт Августин Жильбер в 1901 году.
Чаще синдром Жильбера проявляется в период полового созревания и характеризуется доброкачественным течением. Основным проявлением этого синдрома является желтуха.
К провоцирующим факторам проявления синдрома можно отнести:
- голодание или переедание;
- жирную пищу;
- некоторые лекарственные средства;
- алкоголь;
- инфекции (грипп, ОРЗ, вирусный гепатит);
- физические и психические перегрузки;
- травмы и оперативные вмешательства.
Причина заболевания — генетический дефект фермента УДФГТ1*1, который возникает в результате его мутации. В связи с этим дефектом функциональная активность данного фермента снижается, а внутриклеточный транспорт билирубина в клетках печени к месту соединения свободного (несвязанного) билирубина с глюкуроновой кислотой нарушается. Это и приводит к увеличению свободного билирубина.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы синдрома Жильбера
Некоторые специалисты трактуют синдром Жильбера не как болезнь, а как физиологическую особенность организма.
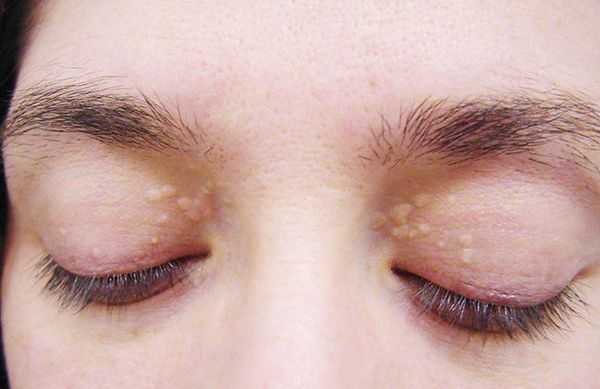
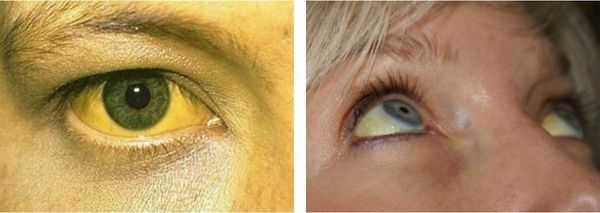
До периода полового созревания данный синдром может протекать бессимптомно. Позже (после 11 лет) возникает характерная триада признаков:
- желтуха различной степени выраженности;
- ксантелазмы век (жёлтые папулы);
- периодичность появления симптомов [1] .
Желтуха чаще всего проявляется иктеричностью (желтушностью) склер, матовой желтушностью кожных покровов (особенно лица), иногда частичным поражением стоп, ладоней, подмышечных впадин и носогубного треугольника.
Заболевание нередко сочетается с генерализованной дисплазией (неправильным развитием) соединительной ткани.
Усиление желтухи может наблюдаться после перенесения инфекций, эмоциональной и физической нагрузки, приёма ряда лекарственных препаратов (в частности, антибиотиков), голодания и рвоты.
Клиническими проявлениями заболевания общего характера могут быть:
- слабость;
- недомогание;
- подавленность;
- плохой сон;
- снижение концентрации внимания.
В отношении ЖКТ синдром Жильбера проявляется снижением аппетита, изменением привкуса во рту (горечь, металлический привкус), реже возникает отрыжка, тяжесть в области правого подреберья, иногда наблюдается боль ноющего характера и плохая переносимость лекарственных препаратов.
При ухудшении течения синдрома Жильбера и существенном повышении токсичной (свободной) фракции билирубина может появляться скрытый гемолиз, усиливая при этом гипербилирубинемию и добавляя в клиническую картину системный зуд.
Патогенез синдрома Жильбера
В норме свободный билирубин появляется в крови преимущественно (в 80-85 % случаев) при разрушении эритроцитов, в частности комплекса ГЕМ, входящего в структуру гемоглобина. Это происходит в клетках макрофагической системы, особенно активно в селезёнке и купферовских клетках печени. Остальная часть билирубина образуется из разрушения других гемсодержащих белков (к примеру, цитохрома P-450).
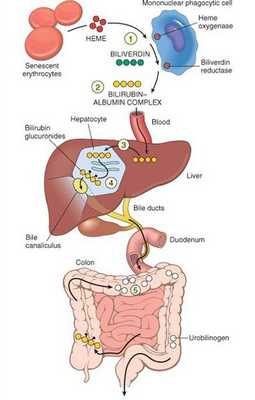
У взрослого человека в сутки образуется приблизительно от 200 мг до 350 мг свободного билирубина. Такой билирубин слаборастворим в воде, но при этом хорошо растворяется в жирах, поэтому он может взаимодействовать с фосфолипидами ("жирами") клеточных мембран, особенно головного мозга, чем можно объяснить его высокую токсичность, в частности токсичное влияние на нервную систему.
Первично после разрушения комплекса ГЕМ в плазме билирубин появляется в неконъюгированной (свободной или несвязанной) форме и транспортируется с кровью при помощи белков альбуминов. Свободный билирубин не может проникнуть через почечный барьер за счёт сцепления с белком альбумином, поэтому сохраняется в крови.
В печени несвязанный билирубин переходит на поверхность гепатоцитов. С целью снижения токсичности и выведения в клетках печени свободного билирубина при помощи фермента УДФГТ1*1 он связывается с глюкуроновой кислотой и превращается в конъюгированный (прямой или связанный) билирубин. Конъюгированный билирубин хорошо растворим в воде, он является менее токсичным для организма и в дальнейшем легко выводится через кишечник с желчью.
При синдроме Жильбера связывание свободного билирубина с глюкуроновой кислотой снижается до 30% от нормы, тогда как концентрация прямого билирубина в желчи увеличивается.
В основе синдрома Жильбера лежит генетический дефект — наличие на промонторном участке A(TA)6TAA гена, кодирующего фермент УДФГТ1*1, дополнительного динуклеотида ТА. Это становится причиной образования дефектного участка А(ТА)7ТАА. Удлинение промонторной последовательности нарушает связывание фактора транскрипции IID, в связи с чем уменьшается количество и качество синтезируемого фермента УДФГТ1, который участвует в процессе связывания свободного билирубина с глюкуроновой кислотой, преобразуя токсичный свободный билирубин в нетоксичный связанный.
Вторым механизмом развития синдрома Жильбера является нарушение захвата билирубина микросомами сосудистого полюса клетки печени и его транспорта глутатион-S-трансферазой, которая доставляет свободный билирубин к микросомам клеток печени.
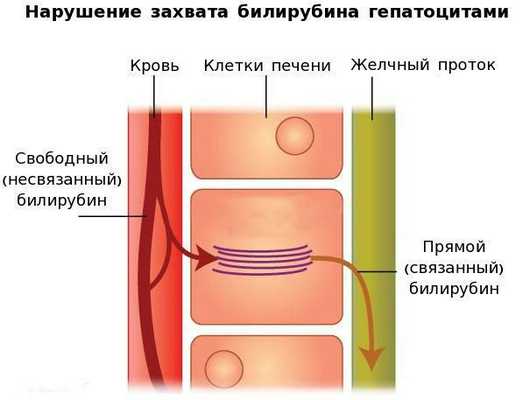
В конечном итоге вышеперечисленные патологические процессы приводят к увеличению содержания свободного (несвязанного) билирубина в плазме, что обуславливает клинические проявления заболевания [6] .
Классификация и стадии развития синдрома Жильбера
Общепринятой классификации синдрома Жильбера не существует, однако условно можно разделить генотипы синдрома по полиморфизму.
Что такое синдром Рота (Рота-Бернгардта)
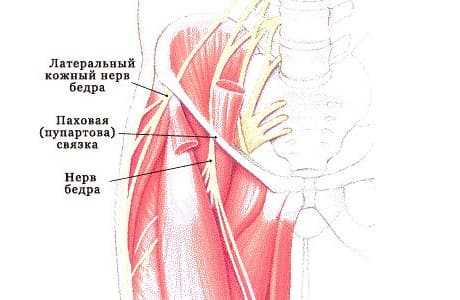
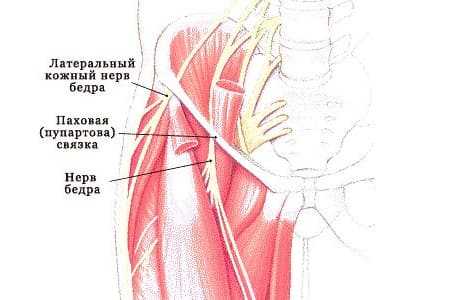
Синдром Рота представляет собой компрессионно-ишемическую невропатию латерального кожного нерва бедра. Если сказать проще - это следствие сдавления и последующего нарушения питания нерва, вследствие чего нарушается иннервация кожи наружной поверхности бедра и возникают характерные клинические проявления заболевания.
Причины и патогенез болезни Рота
Причиной возникновения патологии является давление на нерв извне, которое может быть связано:
- с ношением тугой одежды (ремней, белья);
- давлением на нерв внутренних органов при беременности;
- ожирением с накоплением большого количества подкожно-жировой клетчатки в нижних отделах живота;
- давлением на нерв опухолевидным образованием любого генеза;
- сдавление латерального кожного нерва бедра при асците (скоплении жидкости в брюшной полости).

Патогенез заключается в обменных изменениях в ткани нервного волокна, вследствие чего нарушается нормальная передача нервного импульса. А поскольку нерв является исключительно чувствительным, то проявления этих нарушений заключаются в «неправильном» поступлении информации от иннервируемого участка.
Проявления заболевания и как его диагностировать?
Основным симптомом болезни Рота является нарушение чувствительности в области наружной части бедра, в ее верхней половине. Здесь могут возникать парестезии («чувство ползания мурашек»), неприятные или болевые ощущения. Двигательных нарушений при этом не наблюдается. Если имеют место выраженные изменения в нерве, то со временем возникают трофические изменения кожи (истончение и дряблость).
Характерным симптомом заболевания является усилением боли или выраженности парестезий в вертикальном положении и после движения, что объясняется натяжением нерва. Боль уменьшается в покое, положении лежа и при сгибании ноги в тазобедренном суставе.
Специфические клинические проявления позволяют поставить диагноз без использования дополнительных методов обследования. Выполнение лабораторных обследований, компьютерной или магнитно-резонансной томографии может быть назначено врачом для установления причин появления синдрома Рота и определения возможности проведения лечебных процедур.
Лечение синдрома Рота
Основным направление в лечении болезни Рота является устранение факторов, которые могут вызывать появление компрессионно-ишемической невропатии, а именно:
- необходимо носить просторную одежду;
- при ожирении следует прибегнуть к специальной диете и лечебной физкультуре;
- при наличии объемных образований показано их удаление;
- необходимо проводить лечение асцита консервативными методами или пункцией, если он является причиной появления синдрома Рота.
Для патогенетического лечения используется:
- . Воздействие на специальные биологически активные точки позволяет нормализовать обменные процессы в латеральном кожном нерве бедра и улучшить иннервацию кожи.
- Физиотерапевтическое лечение. Применяют диадинамические токи, черезкожную электронейростимуляцию, внутритканевую электростимуляцию, магнито-лазерную терапию и другие. Задача всех физиотерапевтических методов заключается в улучшении кровоснабжения нервного волокна и восстановлению его естественной функции по передаче нервного сигнала. Противопоказаниями к физиотерапевтическим методам могут быть доброкачественные и злокачественные новообразования, изменения в лабораторных анализах, тяжелые системные заболевания. и ношение корсета могут служить как лечебными, так и профилактическими мероприятиями. Они помогают избавиться от лишнего веса, улучшить трофику нерва, а также укрепить мышцы, и нормализовать работу фасциальных структур, внутри которых проходит нервное волокно, в связи с чем уменьшается вероятность появления трофических и дегенеративных изменений.
- Нестероидные противовоспалительные средства. Использование этих препаратов (ибупрофен, диклофенак, лорноксикам, индометацин и др.) позволяет уменьшить болевой синдром и устранить воспалительный процесс. Лечение назначается курсами, длительный прием данных препаратов является опасным ввиду возможного повышения артериального давления, высокого риска тромообразования и появления язвенных дефектов в слизистой оболочке желудка и двенадцатиперстной кишки.
- Витамины и сосудистые препараты. Эти вещества позволяют улучшить образование миелина нервного волокна, восстановить его структуру, обменные процессы, кровоснабжение и функции.
- Оперативное лечение. Проводится в редких случаях, когда имеет место выраженный болевой синдром, а консервативное лечение оказывается неэффективным.
Профилактические мероприятия
Профилактика болезни Рота-Бернгардта заключается в отказе от избыточного питания, поддержании нормальной массы тела. Сбалансированное питание играет большую роль не только для поддержания нормального веса, но и для поступления в организм достаточного количества витаминов.
Немаловажное значение имеют занятия физической культурой, а также отказ от сдавливающей и обтягивающей одежды (ремней, белья). При необходимости возможно ношение разгрузочного корсета.
Синдром Жильбера. Топ 10 вопросов.
Около 10% населения западного мира имеют синдром Жильбера. Примерно 45% носители гетерозиготной мутации в гене, ответственном за синдром Жильбера. Это самая распространённая функциональная гипербилиркбинемия.
Ген UGT1A1 кодирует выработку фермента уридиндифосфатглюкуронидазы 1, участвующего в реакции глюкуронизации, в результате которой непрямая фракция билирубина переводится в водорастворимую прямую фракцию Шесть ТА повторов в промоторной области гена UGT1A1 соответствует нормальной активности работы фермента. Двунуклеотидная вставка в этой области, т.е. увеличение количества ТА-повторов до 7-ми, ведёт к уменьшению активности фермента.
Обсудим топ 10 вопросов
❓Желтизна кожи и глаз - это всегда плохо?
✔️ Нет. При синдроме Жильбера желтуха не связана ни с гибелью клеток печени, ни с воспалением печени. При синдроме Жильбера нет риска цирроза и рака печени
✔️ При синдроме Жильбера генетически на 35% снижена активность фермента, который участвует в процессе обезвреживания (выведения) билирубина (глюкуронидации его в печени). Без этого фермента билирубин не выводится, а ждёт своей очереди в крови
❓Говорите о наследственности, а ребёнок был здоров и вдруг эта желтизна и диагноз синдром Жильбера?
✔️ В подростковом возрасте происходит повышение концентрации половых гормонов, это влияет на обмен билирубина и именно в период полового созревания часто впервые повышается билирубин
❓Генетический анализ не выявил типичную для синдрома Жильбера мутацию, а гастроэнтеролог все равно не исключает его?
✔️ в большинстве случаев европеоидный человек с синдром Жильбера имеет гомозиготный полиморфизм двух дополнительных оснований (TA) в последовательности TATAA промоторной области гена UGT1A1, но описано более 100 других мутаций, вовлечённых в причинно-следственные связи синдрома Жильбера. Они встречаются редко и обычно такие тесты рутинно не проводятся.
❓Билирубин повысился сейчас, а вчера был в норме, почему?
✔️Все что выводит организм из зоны «комфорта» может вызвать ⬆️ билирубина: голодание, обезвоживание, острое заболевание (ОРВИ, например) или обострение хронических болезней, перенапряжение, стресс, гемолиз или менструация.
Есть данные что ⬇️ энергетической ценности суточного рациона до 400ккал/сут или при соблюдении нормокалорийного питания, но практически без жиров может ⬆️ билирубин в 3 раза от верхнего предела нормы в течение 48 часов. И к норме билирубин возвращается в течение 24 часов обычного питания. Сам!
❓Билирубин всегда был не выше 30-40, а последнее время он 60 и более?
✔️ Возможен дополнительный процесс разрушения эритроцитов (гемолиз) с образованием бОльшей концентрации в крови непрямого билирубина - наследственный сфероцитоз, дефицит глюкозо-6-фосфатазы, талассемия, приём лекарственных препаратов
❓ Если есть синдром Жильбера, то лекарства опасны?
✔️ Не совсем так. Есть вещества, которые как и билирубин, требуют глюкуронидации в процессе своего обезвреживания, и люди с синдромом Жильбера могут быть восприимчивы к токсичности этих веществ.
Однако, в нашем организме не все так просто и помимо печени глюкуронидация может происходить в других органах, а также лекарственное вещество может обезвреживаться в печени другим способом.
✔️Но есть четко описанные препараты, которые при синдроме Жильбера могут оказаться в токсических дозах в крови:
- противоопухолевые: иринотекан
- терапия ВИЧ: атазанавир, индинавир
- НПВС: парацетамол. Но по данным исследований - значимым является только в/в введение, а в таблетках не опасно
- гипогликемические: толбутамид
❓ Мне плохо, а врач говорит, что это не связано с билирубином?
✔️ У некоторых пациентов могут быть такие жалобы, как недомогание, усталость, тошнота, беспокойство, потеря аппетита и дискомфорт в животе, но исследования не показали никакой связи между симптомами и уровнем билирубина
❓ синдром Жильбера - надо гнать желчь/принимать препараты для печени/соблюдать диету 5?
✔️ Нет! Ни один из желчегонных или гепатопротекторов не ускорит работу фермента. А если билирубин ⬇️ после приема какого-то препарата, то просто он дождался своей очереди в печени на глюкуронидацию и выведение!Сам. Без лекарств.
✔️Есть препарат немного ускоряющий работу фермента. Это фенобарбитал. Хороший препарат со своими вполне реальными побочными от сонливости, кожного зуда и зависимости до явного повреждения печени
❓Так что так и ходить с жёлтыми глазами?
По данным исследований люди с синдром Жильбера и умеренной желтухой реже болеют ишемической болезнью сердца и атеросклерозом, раком эндометрия и лимфомой Ходжкина. Более того смертность от всех причин у них ниже по сравнению с общей популяцией. Все это связывают с антиоксидантным действием билирубина
❓ То есть наблюдаться не нужно?
✔️ Люди с синдром Жильбера подвержены повышенному риску развития пигментных камней в желчном пузыре (желчнокаменной болезни), особенно при наличии дополнительно гемолиза. Ежегодный скрининг УЗИ и осмотр врача целесообразны
Синдром Бернетта ( Диетическая гиперкальциемия , Молочно-щелочной синдром , Молочное отравление )
Синдром Бернетта - это дисметаболическое заболевание, развивающееся после приема реабсорбируемых щелочей: молока, карбонатов кальция, магния. Характеризуется гиперкальциемией и защелачиванием организма. Проявляется отвращением к молочной пище, приступами тошноты и рвоты, быстрой утомляемостью, апатией, зудом кожи. Нарушается работа почек, возникают суставные и мышечные боли. Диагностика включает выявление гиперкальциемии и алкалоза с помощью лабораторных методик, определение отложений кальция методом пальпации и рентгенографии. Терапия сводится к отмене препаратов кальция, коррекции молочной лечебной диеты и устранению дегидратации.
МКБ-10
Общие сведения
Распространенное название синдрома Бернетта - молочно-щелочной синдром. Реже используются такие синонимы как синдром алкалоза, диетическая гиперкальциемия, молочное отравление. Впервые негативное влияние молока и щелочей на метаболизм было отмечено еще древнегреческим целителем Гиппократом. Подробное описание и выделение самостоятельной нозологической единицы было подготовлено американским врачом Ч. Бернеттом в 1949 году. Распространенность синдрома в общей популяции составляет около 1%, среди людей с гастритом и язвой желудка, придерживающихся молочной диеты - 30%. Заболевание чаще диагностируется у мужчин. Эпидемиологические показатели заметно возросли за последние десятилетия, что связано с широким распространением БАДов, содержащих кальций.
Причины синдрома Бернетта
В группе риска по развитию синдрома находятся лица с нарушением регуляции абсорбции кальция через кишечник и со снижением функциональной способности почек. Усиление всасывания микроэлемента и его соединений может происходить при гипервитаминозе D, гиперпаратиреозе, тиреотоксикозе. Болезни мочевыводящей системы затрудняют выведение избытка Ca+. Синдром Бернетта, спровоцированный приемом лекарственных препаратов, чаще всего развивается при следующих патологиях:
- Остеопороз. При остеопорозе снижается плотность костей, разрушается их органический матрикс. Для восполнения минерального дефицита назначаются кальцийсодержащие средства.
- Гастрит. Воспаление слизистой оболочки желудка провоцируется повышенной кислотностью желудочного сока. Для снижения активности соляной кислоты применяют антациды - щелочные препараты.
- Язвенная болезнь желудка. Антацидные средства, назначаемые при язвенной болезни, уменьшают интенсивность болезненных ощущений, проявления изжоги. Также, как и при гастрите, кальция карбонат нейтрализует желудочную кислоту.
Патогенез
В основе синдрома Бернетта лежат гиперкальциемия, метаболический алкалоз и почечная дисфункция. Заболевание развивается поэтапно. Активное употребление молока, прием витаминно-минеральных комплексов и антацидных средств приводит к избыточному всасыванию кальция из кишечника и развитию гиперкальциемии легкой степени. Повышение уровня кальция в плазме способствует усилению экскреции натрия через почки. Нарастает дегидратация, подавляется секреция паратиреоидного гормона - регулятора концентрации Ca+ в кровотоке. Увеличивается почечная реабсорбция бикарбоната, формируется алкалоз - накопление щелочных соединений и увеличение pH крови. Снижение скорости клубочковой фильтрации и алкалоз стимулируют процессы повторного всасывания кальция почками, гиперкальциемия становится умеренной или тяжелой.
Классификация
Ч. Бернетт и коллеги выделили и описали две формы синдрома: обратимую, проявления которой редуцируются сразу после снижения дозировки кальция, и необратимую, симптомы которой сохраняются в течение многих лет, несмотря на отмену кальцийсодержащих препаратов и молока. В настоящее время используется схожая классификация, в основе которой лежит характер течения болезни:
- Острая форма. Развивается спустя несколько дней после начала молочно-растительной диеты, приема антацидов и препаратов кальция. Характерна умеренная либо тяжелая гиперкальциемия, алкалоз, умеренная азотемия, легкое повышение фосфатов крови. Симптомы обратимы.
- Хроническая форма. Прогрессирует постепенно, в течение нескольких месяцев, лет. Гиперкальциемия тяжелая и стойкая, нарушения работы почек необратимые, в коже, суставах, мышцах образуются кальцификаты. Существует риск летального исхода вследствие почечной недостаточности.
Симптомы
На начальных этапах синдром проявляется общей слабостью, заторможенностью, отсутствием аппетита, тошнотой и рвотой. Пациенты испытывают чувство отвращения при виде и запахе молока или молочных блюд. Одним из симптомов является полиурия - обильные частые мочеиспускания. При отсутствии медицинской помощи развивается обезвоживание, усиливается жажда, появляется сухость во рту, кожный зуд, головные боли. Отложение в тканях солей кальция провоцирует боли в мышцах, суставах и сухожилиях, образование плотных узелков под кожей. У некоторых больных уплотняются хрящевые ткани, подкожные сосуды, появляются беловатые вкрапления на конъюнктиве и склере. Кожа покрывается шелушащейся псориазоподобной сыпью. Крупные суставы болезненны, увеличены из-за кальцификатов и отеков. Тяжелое течение синдрома сопровождается изменениями в работе ЦНС, возникновением атаксии, помрачения сознания.
Осложнения
Продолжительная гиперкальциемия провоцирует развитие нефрокальциноза. Активный приток кальция повышает нагрузку на почки. Кальцинаты накапливаются в почечной паренхиме. Эпителий, выстилающий почечные канальцы, атрофируется. Клетки погибают, солевые отложения образуются внутри канальцев. Разрастаясь, они превращаются в цилиндры, которые полностью закупоривают просвет. Отложения солей стимулируют деление клеток соединительной ткани, которая постепенно замещает функциональную паренхиму. Почечные клубочки сморщиваются, развивается нефросклероз. На фоне этих осложнений возникают воспалительные и инфекционные процессы, например, пиелонефрит, мочекаменная болезнь.
Диагностика
Первичное обследование проводится врачом-эндокринологом. При опросе пациенты сообщают о непереносимости запаха и вида молока, тошноте, рвоте, общей слабости, суставных и мышечных болях, зуде и сухости кожи. В анамнезе часто определяется гастрит, язва желудка, остеопороз, продолжительное употребление гидрокарбоната натрия (20 г/сут.), молока (2-3 л/сут.). Для подтверждения диагноза синдрома Бернетта и его дифференциации с гипервитаминозом D, хроническим нефритом, гиперпаратиреозом и нефрокальцинозом выполняются специфические диагностические процедуры:
- Общий осмотр. При пальпации определяется уплотнение ушных раковин, стенок подкожных сосудов. На коже - шелушение, псориазоподобная сыпь. При ощупывании крупных суставов пациенты отмечают боль, внешне наблюдается отечность, пальпируются костные узелки. Типичный признак - болезненность ахилловых сухожилий.
- Анализ крови. По результатам биохимического исследования крови диагностируется повышенный уровень кальция, чрезмерная концентрация остаточного азота (не обязательно), алкалоз (избыток щелочных оснований, показатель pH более 7). По данным общего анализа - увеличенная СОЭ (40-60 мм/час).
- Анализ мочи. Характерны повышенные показатели белка и лейкоцитов, единичные эритроциты и цилиндры. Гиперкальциурия обычно отсутствует, реакция мочи щелочная. При тяжелом течении синдрома с осложнениями возможна лейкоцитурия.
- Краниография. На рентгенограммах черепа имеются признаки уплотнения черепных костей. Ячеистость исчезает, понижается прозрачность пазух.
- Офтальмологический осмотр. Длительное течение заболевания провоцирует кальциноз с поражением глаз. Выявляется отложение кальцинатов в конъюнктиве, реже - в роговице.
Лечение синдрома Бернетта
Первичные лечебные мероприятия проводятся на базе стационара, после улучшения самочувствия пациента переводят на амбулаторное наблюдение. Терапия нацелена на устранение причин алкалоза и гиперкальциемии, восстановление водно-электролитного равновесия, коррекцию и продолжение лечения основного заболевания, осложнений. В схему мероприятий включены:
- Отмена препаратов кальция. Больным с гастритом, язвенной болезнью желудка и 12-перстной кишки вместо всасывающихся антацидов назначают H2-блокаторы, невсасывающиеся соли. Отменяются кальцийсодержащие БАДы, снижается дозировка тиазидных диуретиков, эстрогенов, витаминов D и A.
- Изменение диеты. Для пациентов, имеющих высокую кислотность желудочного сока, корректируются принципы питания. Сокращается объем молока, молочных продуктов в суточном рационе. Остальные правила сохраняются.
- Регидратация. Выполняется внутривенное введение 5% раствора глюкозы, раствора натрия хлорида, калия хлорида (при гипокалиемии). Процедуры восстанавливают баланс электролитов, уменьшают симптомы обезвоживания, способствуют восстановлению функции почек, рассасыванию узелков и уплотнений под кожей и в суставах.
Прогноз и профилактика
В большинстве случаев проявления синдрома Бернетта обратимы, сокращение поступающего через ЖКТ кальция является наиболее эффективным методом лечения. Для профилактики заболевания пациентам, принимающим кальцийсодержащие препараты, необходимо строго соблюдать дозировку, назначенную лечащим врачом, периодически контролировать концентрацию кальция крови. Всасывающиеся антациды рекомендуется заменить на невсасывающиеся (препараты солей алюминия и магния), сократить количество молока, а также изготовленных из него продуктов.
3. The milk-alkali syndrome/ E. Clinton Texter Jr., H. C. Laureta// The American Journal of Digestive Diseases - 1966 - Vol. 11, Issue 5.
Читайте также:
- Эффективность раннего обнаружения повреждений пояснично-крестцового отдела.
- Техника эндоскопического шейного доступа к краниовертебральному сочленению и шейному отделу позвоночника
- Система Hydro ThermAblator для гидротермической абляции. Преимущества и недостатки
- Клиника, диагностика, лечение меланомы головы и шеи
- Характеристика эритроцитов
