Техника эндоскопического шейного доступа к краниовертебральному сочленению и шейному отделу позвоночника
Добавил пользователь Евгений Кузнецов Обновлено: 21.01.2026
Эндоскопическое удаление грыжи шейного отдела позвоночника — это минимально инвазивное хирургическое вмешательство, которое позволяет полностью удалить выпавший фрагмент дискового материала, а также избежать установки имплантов и межтеловых кейджей для стабилизации позвоночного сегмента. Операция выполняется через небольшой разрез на коже, который не превышает 7-8 мм, что исключает заметные рубцы на коже после хирургического вмешательства и сложную реабилитацию. Спинальный нейрохирург работает с современной эндоскопической техникой перед монитором с высоким видеоразрешением. Изображение на экране многократно увеличивается, хороший визуальный обзор делает эндоскопическое удаление грыжи шейного отдела максимально контролируемой процедурой. Выпавшие фрагменты дискового материала удаляются деликатно — без повреждения сосудов, нервных окончаний, мышечных волокон и костно-хрящевых структур. Продолжительность эндоскопической операции — 30-90 минут. После хирургического вмешательства боль проходит сразу, и уже через несколько часов пациент может сидеть и ходить.
Эндоскопическая операция на позвоночнике проводится по медицинским показаниям нейрохирурга, поскольку решение о целесообразности данного метода принимается врачом после изучения данных МРТ, клинической картины заболевания и анамнеза конкретного пациента. Если у вас обнаружена данная патология, то на вопрос, как лучше лечить грыжу шейного отдела позвоночника, сможет ответить опытный нейрохирург, владеющий разными методиками. К интервенционному лечению боли (без операции), микрохирургическим или эндоскопическим методам лечения грыжи шейного отдела прибегают в случае, если консервативная терапия оказалась неэффективной. При секвестрации грыжи и проявлении опасной неврологической симптоматики (онемении, слабости конечностей, функциональных нарушений в работе внутренних органов) может потребоваться срочное оперативное вмешательство.
Симптомы грыжи шейного отдела позвоночника
Межпозвонковая грыжа представляет собой смещение или выпадение фрагментов диска (пульпозного ядра или элемента окружающего его разорванного фиброзного кольца) в позвоночный канал. Компрессия нервных корешков и окончаний при этом вызывает боль и дискомфорт.
Причины межпозвонковой грыжи на уровне С1-С7 могут быть разнообразными: от генетической предрасположенности к дегенеративным заболеваниям опорно-двигательного аппарата до внешних травм и неправильных биомеханических паттернов (резких поворотов головы, систематических чрезмерных нагрузок).
К симптомам грыжи шейного отдела позвоночника относятся:
- неожиданная острая боль в шее;
- продолжительный и сильный болевой синдром в шее, который не поддается консервативной анальгезии;
- корешковый синдром (защемление нервных корешков), локализованный преимущественно в плечевом поясе;
- стеноз позвоночного канала;
- слабость, онемение, парез (частичный паралич) рук;
- атрофия мышц;
- нарушение координации движения;
- головокружения и головные боли;
- снижение когнитивных функций, ухудшение памяти.
Эти симптомы могут указывать на наличие межпозвонковой грыжи. Необходимо сделать МРТ, чтобы опровергнуть или подтвердить диагноз. Если обнаружена грыжа, но беспокоит она не сильно, и пациент еще не лечился консервативно, следует обратиться к неврологу. Если боль стала хронической, а симптоматика невыносимой, следует не теряя времени проконсультироваться с нейрохирургом для определения дальнейшей тактики лечения.
Особенность удаления грыжи шейного отдела позвоночника
Грыжи шейного отдела позвоночника встречаются реже, чем поясничные, и удалить их сложнее. Во-первых, этот отдел позвоночника отличается высокой подвижностью. Во-вторых, эстетические последствия хирургического вмешательства труднее скрыть. В-третьих, архитектура шейного отдела позвоночника пронизана сетью тончайших нервных сплетений и сосудов, питающих спинной и головной мозг, а сами позвонки меньше, чем в грудном или пояснично-крестцовом сегменте. Цена ошибки или неточности при выполнении такой операции велика. В этой связи предпочтение отдается эндоскопической операции на позвоночнике по удалению грыжи. Однако такая операция возможна, к сожалению, не всегда. Например, при наличии остеофитов в шейном отделе, значительного стеноза канала, которые выявляются по результатам КТ (компьютерной томографии), существует риск дестабилизации позвоночного сегмента в будущем. Поэтому целесообразнее в данном случае может быть микрохирургическая операция с установкой импланта или фиксирующего межтелового кейджа. На выбор того или иного метода удаления грыжи шейного отдела позвоночника влияет также локализация патологии и тип хирургического доступа, который возможен в данном случае, а также размер и специфика грыжевого образования.
Как проходит операция по эндоскопическому удалению грыжи шейного отдела
Нейрохирург делает небольшой (7 мм) надрез на задней поверхности шеи. Под контролем рентгена в рану устанавливается рабочий порт, в который вводится эндоскоп диаметром 6 мм, оснащенный микрощипцами, микрокамерой, световым и промывным каналами. Грыжа удаляется под детализированным визуальным контролем. В ходе вмешательства нейрохирург аккуратно раздвигает прилегающие мышцы, связки и волокна мягких тканей, не травмируя их. Чтобы получить доступ в позвоночный канал и провести декомпрессию спинномозгового корешка, выполняется небольшая фораминотомия (расширение межпозвонкового отверстия). После эндоскопического удаления грыжи шейного отдела, то есть очищения позвоночного канала, боль проходит сразу. Нейрохирург наносит единственный шов, который снимается через 10 дней. Подвижность возвращается в тот же день. Срок госпитализации — 1 сутки, после чего врач выписывает пациента из клиники домой с несложными рекомендациями по восстановлению. Восстановление проходит комфортно, поэтому в течение месяца пациент может вернуться к работе и привычной жизни.
Преимущества эндоскопического удаления грыжи шейного отдела позвоночника
Почему, оказавшись в ситуации выбора, лучше сделать эндоскопическую операцию по удалению грыжи в шейном отделе позвоночника?
- Не нужно дополнительно устанавливать фиксирующий межтеловой кейдж или имплант.
- Подвижность прооперированного сегмента позвоночника полностью сохранятся.
- Сохраняется целостность самого межпозвонкового диска (не нужно делать дисэктомию).
- Исключается развитие синдрома смежного сегмента.
- Отсутствуют риски повреждения нервных окончаний, сосудов и мышечных волокон.
- Высокая контролируемость.
- Хороший косметический эффект (отсутствуют заметные рубцы, что может быть особенно важно для пациентов с индивидуальной склонностью к келоидным и гипертрофическим рубцам кожи).
Операция на шейном отделе позвоночника: опасность, показания, хирургические техники, отзывы
Шейный (цервикальный) отдел - самая подвижная часть позвоночной системы, имеющая изначально узкий позвоночный канал и богатую нервно-сосудистую сеть. Его позвонки отличаются мелкими размерами и специфичным строением, при этом мышечный каркас, который осуществляет поддержку и работоспособность шейных элементов позвоночника, анатомически недостаточно сильный и выносливый. Все это объясняет широкую распространенность возникновения именно в этой хребтовой зоне различного рода дегенераций и травматических повреждений, характеризующихся яркой неврологической симптоматикой.
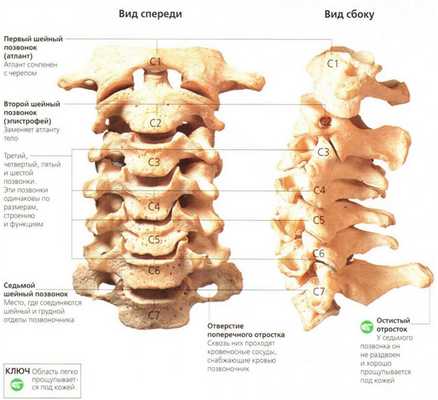
Строение шейного отдела позвоночника.
Однако большую тревогу вызывает тот факт, что шейные патологии часто сопровождают очень серьезные последствия, среди которых парез и паралич конечностей (особенно рук). Кроме того, запущенные формы болезней могут провоцировать тяжелую дыхательную недостаточность, стремительное ухудшение зрения и слуха, острое нарушение кровообращения в тканях головного мозга и пр. Поэтому лечение цервикальной зоны позвоночного столба предельно важно начинать как можно раньше, как только человек почувствовал первый дискомфорт в соответствующей области.
В противном случае заболевание примет агрессивный характер, что приведет к сильному сужению спинального канала, защемлению нервных корешков и/или пережиму артерий, возможно, к поражению спинного мозга со всеми вытекающими последствиями. Тяжелые состояния лечатся исключительно хирургическим путем.
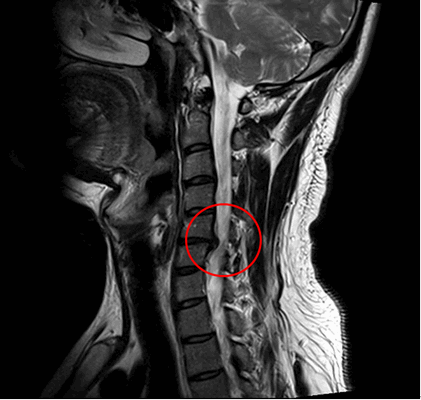
Ущемление позвоночного канала вледствие выпячивания диска.
Вид оперативного вмешательства подбирается с учетом показаний. Отказываться от операции, если вам она рекомендована, нельзя. Вовремя неразрешенная проблема посредством хирургии грозит инвалидностью, причем иногда необратимой. Многие думают, что вторжение в позвоночник очень опасно, однако помните, что намного опаснее бояться операцию, в связи с чем откладывать ее на потом. Загляните в интернет, там выложено много видео, которые содержательно и наглядно показывают, как выполняется та или иная операция. Вы убедитесь, современная спинальная хирургия шагнула далеко вперед. Действующие сегодня уникальные методики, что подтверждают отзывы пациентов и клинические данные наблюдений, отличаются:
- высокой эффективностью (от 90% и выше);
- минимальной степенью травматизации анатомических структур;
- максимальной сохранностью нормальных функциональных возможностей оперируемого участка;
- незначительной вероятностью интра- или послеоперационных осложнений (в среднем до 5%);
- коротким сроком госпитализации (срок, когда выписывают из стационара, в большинстве случаев наступает в периоде между 3-10 сутками);
- относительно терпимым в плане болевых ощущений и не сильно продолжительным послеоперационным восстановлением (2-3 месяца).
Виды операций на шейном отделе позвоночника
Забегая немного вперед, отметим, что после любого типа операции необходимо провести восстановление, при этом очень качественно и полноценно. От вашей послеоперационной реабилитации, где особое место занимает лечебная гимнастика, будет зависеть окончательный результат хирургического лечения. Примите к сведению следующую информацию: отзывы квалифицированных специалистов дают вразумительно понять, что результаты даже самой успешной операции будут аннулированы, если после нее не последует грамотная и своевременная реабилитация.
Среди существующих хирургических методик, используемых с целью восстановления функциональности шейного отдела, наибольшее распространение обрели декомпрессионные тактики. Их применяют при компрессионном синдроме, то есть когда патологический дефект, возникший в пределах С1-С7 позвонков, производит давление на нервные корешки, артерии, спинной мозг и прочие структуры в соответствующей зоне. С целью декомпрессии довольно часто задействуются следующие методики:
- - иссечение межпозвоночной грыжи с неполным или тотальным удалением межпозвоночного диска, выполняется под контролем микроскопа; - частичная или полная резекция дужки позвонка, остистых отростков, фасеточных суставов, связок; - методика с использованием эндоскопа, реализуемая через миниатюрный доступ, назначается часто при грыжах, многих дегенеративно-дистрофических изменениях, опухолях; - «выпаривание» при помощи лазерного световода небольшого фрагмента ткани пульпозного ядра для втяжения образовавшейся протрузии диска (доступ осуществляется через пункционный прокол).
На шейных уровнях применяются и стабилизирующие тактики оперативных вмешательств, каждая из которых, кстати, может идти совместно и с другими видами операций. Наиболее популярные из стабилизирующих методов:
- - неподвижное соединение (сращивание) двух или более позвонков при их нестабильности;
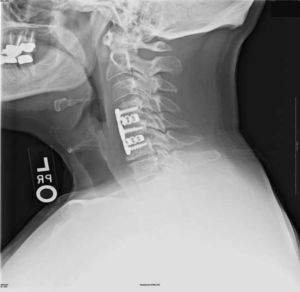
Импланты шейного отдела позвоночника на рентгене.
Реабилитация и восстановление после операции
Оперативное вмешательство на шее - это средство устранить главный повреждающий фактор (грыжу, остеофиты, опухоль и пр.). Полностью привести в порядок все двигательно-опорные возможности, функции ЦНС и отдельных органов, что пострадали во время болезни, а также ускорить регенерацию тканей после операционной травмы, поможет вам уже сугубо комплексная реабилитационная терапия. Очередная роль правильно организованного восстановительного процесса после манипуляций на шейном отделе - предупредить развитие всех возможных осложнений (мышечной атрофии, рубцов и спаек, инфекций и пр.), в том числе рецидивов основной болезни и появление новых дегенераций на других уровнях.
В среднем на полное восстановление уходит от 2 до 3 месяцев после произведенного сеанса хирургии. Длительность периода реабилитации зависит от тяжести клинического случая, примененного вида и масштабов вмешательства, индивидуальных особенностей организма больного, наличия/отсутствия осложнений. Поэтому в особых ситуациях реабилитацию требуется продлить и до полугода. После любой процедуры показана на определенный срок иммобилизация шеи, как правило, она заключается в ношении специального ортопедического воротника. В основной период реабилитации противопоказано делать резкие движения, прыгать и бегать, нельзя допускать вращений головой, интенсивных наклонов и поворотов шеи, махов и рывков руками и ногами, поднятие тяжестей выше 3 кг.
В раннюю послеоперационную фазу всегда прописываются по показаниям противотромбозные и антибактериальные препараты, противоотечные и обезболивающие средства, определенные физиотерапевтические процедуры. С первых дней назначается щадящий комплекс ЛФК, который по мере восстановления дополняется более сложными и активными элементами физических нагрузок. Планированием физической реабилитации (подбором сеансов физиотерапии, лечебной физкультуры и пр.) должен заниматься исключительно специалист! На поздних этапах показаны занятия в воде (аквагимнастика, плавание) и массаж, по завершении реабилитации рекомендуется продолжить восстановление в течение 14-30 суток в санатории.
Операция при стенозе шейного отдела позвоночника
Под стенозом шейного отдела принято обозначать патологическое сужение просвета позвоночного канала, где располагается одна из главных структур ЦНС - спинной мозг. При данной патологии зачастую необходимо срочно вовлекать нейрохирургию, так как она опасна критическим неврологическим дефицитом и вегетативными расстройствами. Цервикальная стриктура может привести к ишемии головного и спинного мозга, параличу верхних конечностей (могут пострадать и ноги) и даже к парализации всей части тела ниже пораженной области.
Запущенные остеофиты шейного отдела.
Первопричиной стеноза шейного отдела в доминирующем количестве случаев является последней стадии остеохондроз, операция при спинальном сужении рекомендуется как спасение от тяжелой инвалидизации больного. Стоит заметить, что остеохондроз нами указан как обобщающее понятие, включающее широкий спектр заболеваний, которым положил начало именно данный дегенеративно-дистрофический патогенез. В группу патологий, которые развились на почве запущенного остеохондроза, относят межпозвоночные грыжи, краевые разрастания на позвонках, спондилоартроз, окостенения связок и многие другие.
Если клиника симптомов не поддается консервативной терапии или неинвазивные способы не могут быть задействованными ввиду сильно прогрессирующего стеноза, назначается операция. Вмешательство предполагает использование декомпрессионной ламинэктомии под общим наркозом. При комбинированной проблеме, например, вместе с грыжей, ее сочетают с микродискэктомией и спондилодезом. При спондилодезе осуществляют скрепление смежных позвонков металлическими фиксаторами (стержнями, пластинами, крючками и пр.), установку межтеловых имплантатов или вживление костного трансплантата с металлической гильзой.
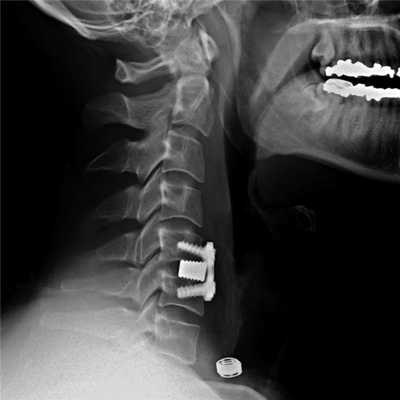
Установка металлической конструкции.
Хирургическая процедура при стенозе шейного отдела относится к травматичной и долгой (до 3 часов) операции. Однако ее польза при тяжелых диагнозах неоспорима: пациенты, страдающие в дооперационном периоде от нестерпимых корешковых болей, парестезий и пареза конечностей, в большинстве случаев существенное облегчение начинают ощущать уже на следующий день. Конечно, еще какое-то время, для максимального разрешения проблемы, потребуется интенсивная послеоперационная терапия. Риск отсутствия эффекта незначителен (3%). Малоэффективной или полностью неэффективной процедура может быть в редких ситуациях, причем вероятность неудовлетворительного исхода возрастает в разы (до 15%-20%), если спинномозговая компрессия длилась годами.
Где какие цены?
И, наконец, мы подошли к освещению не менее интересующего всех вопроса: сколько стоит операция на шейном отделе позвоночника и где делают ее на подобающем уровне. Ценовой диапазон достаточно широкий, на окончательную стоимость влияет разновидность и категория сложности оперативного вмешательства. Например, только одна ламинэктомия будет стоить примерно 20 тыс. рублей, но, как известно, она редко когда применяется самостоятельно. Вместе с ней зачастую требуется провести удаление грыжи, межпозвоночного диска, новообразования и др., что в свою очередь дополняется внедрением имплантационных систем для стабилизации. Таким образом, все хирургические манипуляции в совокупности могут потянуть на 100-400 тыс. рублей.
Теперь, что касается выбора нейрохирургического медучреждения. Если есть возможность, лучше проблему с позвоночником решать за границей - в Чехии, Германии или Израиле. Чешская Республика стоит на первом месте, поскольку ортопедия и нейрохирургия, система реабилитации после подобных вмешательств здесь развиты как нигде лучше.
Во всем мире Чехия ассоциируется с государством, где предоставляется наилучшая хирургическая и реабилитационная помощь людям с любыми заболеваниями позвоночника и всех звеньев опорно-двигательного аппарата, при этом по самым доступным расценкам. Цены в чешских клиниках при отменном профессионализме специалистов в 2 раза ниже, чем в других европейских странах, которые славятся высокоразвитой медициной и системой здравоохранения (Германия, Австрия и пр). А если сравнивать с Израилем или США, то Чехия и их не хуже, но зато ценами в сторону уменьшения отличается уже в целых 3 и более раз.
Если вы вынуждены оперироваться в России, выбирайте ведущие клиники в Москве или Санкт-Петербурге, которые много лет функционируют при НИИ нейрохирургии позвоночника или при институтах травматологии и ортопедии.
Декомпрессия позвоночника: как проводится операция, показания и осложнения
Микрохирургическая декомпрессия позвоночника - это хирургическое лечение с применением оптических интраоперационных приборов, направленное на устранение компрессии нервно-сосудистых структур позвоночного канала. Для освобождения сдавленных спинальных нервных образований и кровеносных сосудов в нейрохирургической практике применяются малотравматичные методы с высокой степенью визуализации оперируемого поля. Современная операция по декомпрессии позвоночного канала осуществляется через минидоступ, размером от 1 см до 4 см.
Дренирование после операции избавляет от отека.
Компрессионно-вертебральный синдром включает в себя серьезные неврологические расстройства. Они сопровождаются мучительными локальными и/или отраженными болями в спине и других участках тела, нарушениями чувствительных и опорно-двигательных функций конечностей, дисфункцией внутренних органов, в частности органов малого таза. Эти симптомы чаще вызывают дегенеративно-дистрофические заболевания (запущенный остеохондроз в 80%), посттравматические осложнения и опухоли, которые спровоцировали сужение полости спинномозгового канала. Как следствие, на нервные волокна и сосуды начинает воздействовать фактор патологического давления и тканевой травматизации, что выражается вышеперечисленными признаками.
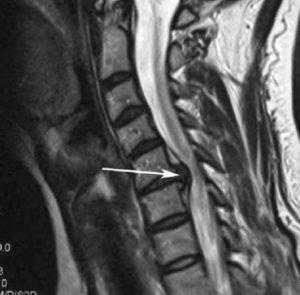
Стеноз шейного отдела вследствие грыжевого выпячивания.
С лечением компрессии шейного отдела позвоночника, пояснично-крестцового или грудного, медлить нельзя! Долгое компрессионное воздействие может вызвать гибель жизненно важных структур, в итоге привести к параличу рук или ног, тяжелым необратимым мозговым нарушениям, критической несостоятельности мочеполовой системы, сердца, дыхательного центра. Профессионально оценить всю серьезность клинического случая, грамотно рекомендовать тот или иной вид терапии, может - невролог, нейрохирург, ортопед.
Декомпрессия всегда назначается сугубо при веских обстоятельствах, когда существуют:
- угрожающие жизни и трудоспособности человека спинальные диагнозы, расстройства ЦНС;
- стойкое или прогрессирующее угнетение двигательных функций костно-мышечного аппарата, несмотря на пройденный курс комплексного консервативного лечения;
- постоянные или часто возобновляющиеся выраженные боли, которые не купируют лекарства или все возможные безоперационные способы;
- расстройства дефекации, мочеиспускательного акта, половой системы.
Вмешательство заключается в хирургическом устранении патологических дефектов, вызывающих перекрытие канала позвоночника, сдавливание нервных и сосудистых образований. Это могут быть межпозвонковые грыжи, краевые костные разрастания позвонков, гипертрофированные связки, доброкачественные или злокачественные новообразования, гематомы, спайки.
Эффективность декомпрессии
В большинстве случаев микрохирургическая операция, цена на нее составляет от 60 тыс. до 200 тыс. рублей, позволяет достичь существенного облегчения состояния больного. Шансы на полноценное восстановление при условии своевременного ее проведения, достаточно высокие. Основная часть манипуляций (70%-80%) выполняется на поясничных уровнях, так как зона поясницы характеризуется как самая нагруженная и подвижная часть хребта, легкоуязвимая дегенерациям и травмам. Второй по распространенности областью для осуществления декомпрессий выступает шея.
Примерно 95% пациентов, поступивших изначально в стационар с ущемлением нерва шейного и поясничного отдела, после декомпрессии выписываются с заметными функциональными улучшениями. Многие их них отмечают ощутимое сокращение болевого синдрома и мышечной слабости конечностей уже в первые часы, сутки/двое после перенесенной операции. Примерно у 3% сохраняется симптоматика в неизменном виде, у 1%-2% наблюдается ухудшение состояния.
Озвученные проценты эффективности здесь учитывают весь комплекс возможных патологий, подлежащих в целом декомпрессионной микрохирургии. Поэтому прогностические данные могут отличаться в зависимости от конкретного диагноза, исходного неврологического статуса, индивидуальных особенностей организма, способа и категории сложности вмешательства.
Декомпрессивно-стабилизирующая хирургия
Декомпрессивные операции иногда сочетаются с имплантацией стабилизирующей системы, если есть необходимость устранения или предупреждения нестабильности позвонков. Фиксация (стабилизация) после освобождения нервно-сосудистых образований подразумевает скрепление предрасположенных к анормальному смещению позвонков специальными конструкциями и имплантатами неподвижного или динамического типа.
Неподвижная тактика соединения - это укладка в межпозвонковое отверстие костного трансплантата или кейджа для обездвиживания и формирования спондилодеза (сращения) двух и более позвонков с последующей фиксацией стабилизированного участка титановой металлоконструкцией. Костный материал для пересадки обычно берется у пациента из гребня повздовшной кости, реже применяют аллотрансплантаты.
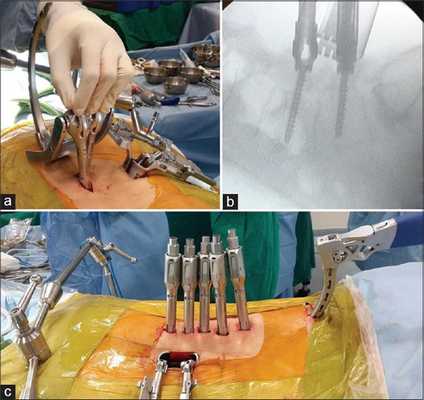
Динамическая стабилизация - имплантация протезных устройств, которые надежно стабилизируют патологическую зону, но не блокируют полностью подвижность между телами позвонков. Диапазон движений не будет выходить за порог физиологически допустимых значений.
Как проходит операция
Удаление образований, сдавливающих позвоночный канал и нарушающих проводящие функции спинного мозга, возможно посредством двух способов:
- под контролем микроскопа и микрохирургического инструментария;
- при помощи эндоскопической системы.
Цели и задачи у этих двух процедур одинаковые, отличает же их друг от друга степень инвазивности, техническая составляющая процесса, некоторые расхождения в показаниях.
Эндоскопический вид
Эндоскопическая операция в нейрохирургии позвоночника применяется сравнительно недавно, за рубежом ее начали внедрять в средине 90-х, в России только спустя 10 лет. Эндоскопия по поводу декомпрессии - это самая миниинвазивная методика резекции патологических тканей через незначительный разрез (1-1,5 см) с использованием телескопического зонда и комплекта инструментов, которые вводятся в его рабочую полость. Сеанс длится в среднем 45 минут. На реабилитацию уходит примерно 60 суток.
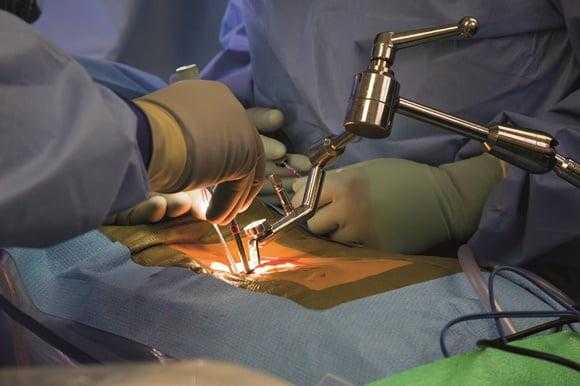
Во время операции.
Методика, когда хирург производит резекционные мероприятия через тонкую эндоскопическую трубку диаметром всего в 6-8 мм, является наиболее корректной по отношению к здоровым кожным и окружающим мышечно-связочным структурам. Благодаря этому пациент легче и быстрее переносит восстановительные этапы.
Эндоскопия предельно минимизирует риски интра- и послеоперационных осложнений за счет высочайших возможностей увеличения операционного поля с четкой передачей его изображения на хирургический монитор в реальном времени. Оперативное вмешательство с эндоскопом также располагает уникальными способами доступа:
- TESSYS (трансфораминальный);
- CESSYS (переднелатеральный);
- iLESSYS (дорзальный, дорзолатеральный) и другими высокоперспективными в плане безопасности и минимальной инвазивности технологиями.
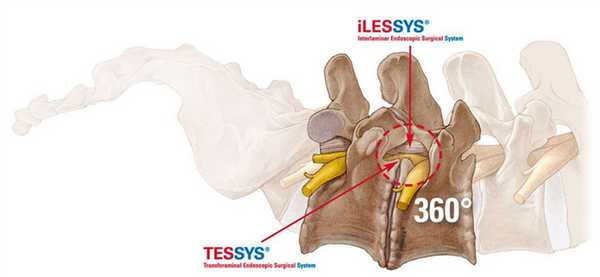
Составить представление о том, как эндоскопическим методом производится освобождение сдавленных составляющих элементов нервной и кровеносной системы в позвоночнике, вам поможет информация:
- Как правило, операция проходит под местной анестезией, но возможно и использование общего эндотрахеального наркоза.
- Далее следует обработка антисептическим раствором кожных покровов спины, если доступ создается сзади. На коже в проекции места поражения выполняется маленький разрез (не более 1,5 см) скальпелем.
- В созданное отверстие под контролем ЭОП в безопасную зону позвоночного пространства вводится дилататор (расширитель), затем по нему вводится рабочая гильза, и уже через гильзу устанавливают трубку эндоскопа. В основном приборе подключают камеру и световод.
- Под многократно увеличенным видеонаблюдением, используя сменные инструменты, которые помещаются внутрь эндоскопа, хирург выполняет необходимые манипуляции. Специалист аккуратно удаляет источник компрессионного синдрома, например, остеофиты костными кусачками, грыжу диска микрощупом. Таким образом, достигается декомпрессия нервов или сосудов, которые смогут восстановиться уже в скором времени.
- Иссеченные структуры выводятся через отсек эндоскопической системы, полость позвоночного канала тщательно промывается физиологическим раствором от хирургического «мусора». Далее прибор извлекается, после чего ранку дезинфицируют и накладывают на нее несколько швов.
Эндоскопия противопоказана при наличии сильно выраженного бокового и циркулярного стеноза, двусторонней каудогенной хромоты, грубых парезов, медианных грыж, опухолей паравертебральной локализации. Установка стабилизирующих устройств в большинстве случаев - невыполнимая задача при этой тактике.
Операция с микроскопом
Операция под микроскоп-контролем признана наиболее удачной и продуктивной тактикой декомпрессивной хирургии. Она позволяет осуществлять более широкий спектр манипуляций при огромном количестве диагнозов, в отличие от эндоскопического лечения. Что касается визуализации, то современные микроскопы обеспечивают 40-кратное увеличение, а это удовлетворяет на 100% всем требованиям для высокоточного проведения хирургических манипуляций на любом из отделов позвоночного столба.
К тому же, операциям с микроскопом подвластны всевозможные реконструктивные и стабилизирующие мероприятия различной степени сложности. Операционная агрессия гораздо меньше, чем при классических открытых вмешательствах, поэтому данная технология причисляется тоже к разряду малоинвазивной нейрохирургии. Разрез для качественной реализации микрохирургической декомпрессии на 1-ом уровне составляет около 3-4 см, анестезиологическое обеспечение - только общий наркоз. Длится процедура от 1 до 3 часов. Продолжительность послеоперационного восстановления составляет в среднем 2-3 месяца.
Каким образом для расширения позвоночного канала, где оказались зажатыми невральные структуры, выполняется широко практикуемый способ оперативного вмешательства с микроскопом, опишем далее.
- Пациента вводят в глубокое состояние сна посредством ингаляционной многокомпонентной анестезии.
- В районе стенозирующего очага создается наиболее выгодный доступ, чтобы по максимуму оставить интактными структуры опорного позвоночного комплекса.
- Отслеживая через сверхмощный микроскоп ход хирургического процесса, микрохирург отодвигает в безопасное место защемленный нерв.
- С помощью миниатюрных инструментов (боров, кусачек и пр.) специалист удаляет те части суставов, связок, позвонков, хрящевой ткани, которые чрезмерно разрослись и привели к компрессии. При необходимости позвоночник стабилизируют имплантатами.
- На завершающем этапе рану промывают, дезинфицируют и ушивают косметическим швом.
Пациенту обычно разрешается вставать и ходить уже ближе к вечеру после процедуры или на следующее утро. Минимальный срок госпитализации - 4 суток.
Тренажер для декомпрессии не альтернатива операции
При запущенных неврологических и функциональных расстройствах эффективным может быть только операция. Никакие безоперационные методы не способны полноценно расширить позвоночный канал и навсегда вызволить нервно-сосудистые структуры от гнета сформировавшихся дегенераций, новообразований. Имея сложный диагноз, на чудодейственный эффект от популярных тренажеров для декомпрессии уповать бессмысленно. На них уместно проходить декомпрессивную терапию исключительно при дегенеративно-дистрофических патологиях в неосложненных формах проявления, например, при начальной и средней стадии остеохондроза, протрузиях диска.
Если в больном позвоночнике сформировалась крупная грыжа или появились грубые массивные костные наросты на суставах и позвонках, которые и явились провокаторами нелегкого нейрогенного патогенеза, они не рассосутся и не пропадут, как не растягивай позвоночник на тренажере. Даже если вдруг противокомпрессионный эффект и произойдет, рецидивов в таких сложных ситуациях, к сожалению, не избежать. Кроме того, знаменитые декомпрессионные и антигравитационные тренажерные системы некоторым пациентам могут серьезно навредить, к примеру:
- легко травмировать ослабленные болезнью мышцы, сухожилия, связки;
- усилить прогрессию развития имеющейся патологии, усугубить и без того тяжелую симптоматику;
- спровоцировать еще какую-нибудь патологию скелетно-мышечного комплекса.
Нельзя, конечно, полностью отрицать пользу специальных тренажеров, они вполне могут сослужить для избранной категории людей неоценимую пользу, а именно:
- разгрузить позвоночник;
- повысить эластичность, выносливость мышц;
- снизить отечность нервного корешка, уменьшить болевой синдром.
Но только в том случае, если назначенные специалистом тренировки не идут в расход с показаниями и противопоказаниями. Поэтому разрешение и направление на подобные занятия вы должны получить исключительно у узкопрофильного врача высокого уровня. Проходите их только под наблюдением опытного инструктора по кинезитерапии с отменными рекомендациями.
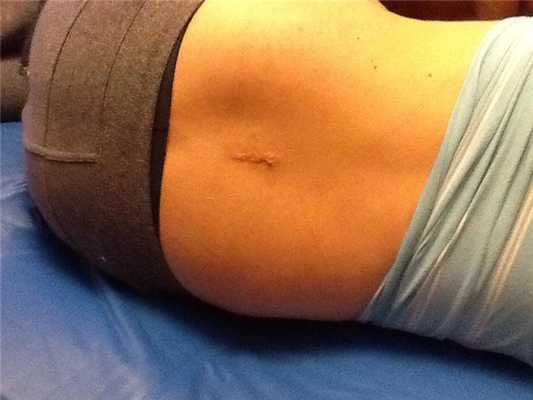
Шрам после операции.
Заключение
Обязательно примите к сведению, что операция микрохирургической декомпрессии, когда она явно показана, - неизбежная и единственная эффективная мера лечения. Микрохирургия способна окончательно избавить от адской боли, функционального разлада работоспособности органов движения, вернуть утраченное качество жизни, причем зачастую на уровень здорового человека. Но доверять оперировать свой позвоночник необходимо только передовому хирургу!
Гарантированно пройти лечебно-хирургический сеанс качественно и без последствий доступно в Чехии, к тому же, в этой стране самые низкие цены в Европе на соответствующую категорию медпомощи. Чешские врачи спинальной микрохирургии и реабилитации - одни из первых в мире, кто заслуживает высочайшее доверие и уважение.
Операции на шейном отделе позвоночника

Боли в шейном отделе позвоночника: Симптомы и происхождение
Обследование шейного отдела позвоночника © joint-surgeon
Шейный отдел является самой верхней и подвижной частью позвоночника, которая отвечает за движения головы человека. В цервикальной области находятся семь шейных позвонков (от C1 до C7). Под большим затылочным отверстием (Foramen magnum), пространством, располагающимся под черепом, через которое спинной мозг сообщается с позвоночным каналом, начинается 1-ый шейный позвонок атлант (Atlas). Второй (осевой) позвонок эпистрофей или аксис (Axis) отвечает за подвижность черепа. Отличие строения аксиса по сравнению с другими позвонками составляет наличие зубовидного костного отростка (Dens axis), вокруг которого совершает обороты атлант. Прежде всего, шейный отдел позвоночника отвечает за устойчивость и мобильность головы, а также за сохранение функций спинного мозга. Именно по этой причине, боли либо травмы этой части позвоночника являются довольно серьёзными показателями, с которыми следует обратиться к специалисту.
Боль в спине, шее и в руке можеть указывать на синдром шейного отдела позвоночника или, другими словами, шейный синдром. Как правило, медики разделяют данный недуг на острую и хроническую формы. В первом случае причиной травмы зачастую является внезапное чрезмерное напряжение. К таким инцидентам относится, например, повреждение шейного отдела позвоночника во время аварии, так называемая хлыстообразная травма. Кроме того, острый синдром может появиться вследствие непривычных телу физических нагрузок либо если Вы долго находитесь на сквозняке. Еще одним источником болезненности в данном отделе позвоночника являются острые межпозвоночные грыжи (пролапс межпозвоночного диска), во время которых внутренняя часть диска выходит наружу, повреждает его фиброзное кольцо и тем самым сдавливает спинномозговые нервы.
Хронические синдромы основываются, как правило, на дегенеративных изменениях несущих структур в области шейного отдела позвоночника. Данная форма болезни наблюдается чаще всего в области дугоотростчатых (фасеточных) суставов. Однако и боковые отклонения позвоночника (сколиоз) могут вызвать хроническую форму заболевания. Нередко данный недуг может быть обусловлен дегенерацией межпозвоночных дисков и связанных с ней протрузиями межпозвоночного диска, возникших по причине дегенеративных изменений фиброзного кольца (Anulus fibrosus), которое окружает ядро межпозвоночного диска.
Характерными симптомами синдрома шейного отдела позвоночника являются боли в шее, часто отдающие в руку. Кроме того, наблюдаются напряжение и уплотнение близлежащих мышечных структур. Боль может отдавать не только в руки и кисти, но и в голову, что может привести к сильным головным болям, головокружению и даже к расстройству зрения и шуму в ушах (тиннитус). Возможны также и такие неврологические симптомы, как например чувство онемения, нарушенные термочувствительность и ощущение холода или даже проявления паралича.
В зависимости от распространения действия болевых ощущений специалисты нашей клиники разделяют заболевание на "верхний", "средний" и "нижний" шейный синдром:
- Синдром верхнего шейного отдела позвоночника (синдром позвоночной артерии):
Боль, которая отмечается в затылочной и височной областях. Немаловажную роль играют при этом изменения в зоне позвоночных суставов. Унковертебральный артроз — это дегенеративное изменение в регионе суставных сочленений между телами позвонков. - Синдром среднего шейного отдела позвоночника (корешковый синдром):
Лучевая боль между лопатками и заплечевой областью. Возможны нарушения функций нервов с соответствующей симптоматикой в руках. Кроме боли у пациента может появиться чувство онемения или снизиться двигательная способность руки. - Синдром нижнего шейного отдела позвоночника:
аналогично синдрому верхнего шейного отдела позвоночника наблюдаются дисфункции руки. Боль иррадирует в кисть. В зависимости от ее локализации отмечаются повреждения нервных корешков.
Причины боли в шейном отделе позвоночника
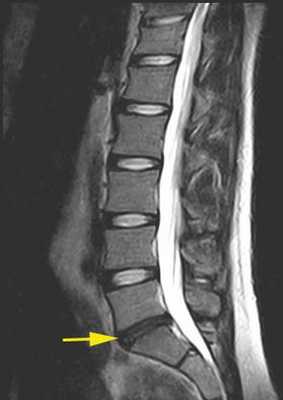
Поврежденный межпозвоночный диск с пониженным влагосодержанием. © joint-surgeon
Дегенеративные изменения вследствие износа:
- (протрузия или грыжа)
- Связочные нарушения (функциональные расстройства удерживающих связок)
- Дислокация межпозвонковых суставов
- Остеофитные (узелковые) реакции (костные выросты на шейном отделе позвоночника)
Врожденные нарушения:
- Сколиоз или болезнь Шейерманна
- Наследственные аномалии развития (клиновидные позвонки и спондилодез/сращение позвонков)
Воспалительные заболевания:
- Ревматоидный артрит
- Болезнь Бехтерева (островоспалительный ревматизм, в первую очередь поражающий позвоночник)
- Инфекционные заболевания (спондилит или спондилодисцит вследствие наличия бактерий)
Метаболические заболевания:
- Остеопороз (снижение плотности костей)
- Рахит (нарушения опорно-двигательного аппарата и костеобразования)
Опухоли:
- Первичные новообразования (плазмоцитома/миеломная болезнь)
- Метастазы
Травмы:
- Переломы
- Хлыстообразные повреждения в шее
Когда необходимы операции остеоартроза шейного отдела позвоночника?
- Парезы (паралич)
- Нарушения чувствительности, чувство онемения
- Стремительно ухудшающиеся медикаментозно-резистентные боли
При данном заболевании с самого начала необходимо исключить наличие повреждения нервных корешков и шейного отдела позвоночника. Это означает, что в особенности при повторном наступлении болезни врачи-специалисты Геленк-Клиники используют полный спектр клинических, радиологических и неврологических методов диагностики. Кроме тщательного медицинского осмотра пациента, к таким методикам относится еще и электромиография (ЭМГ), а также МРТ.
Операции рекомендуют проводить вслучае значительных ограничений качества жизни, болезненности, нарушений чувствительности и паралича. Клиническими аспектами, являющимися главными индикаторами операции, являются дефициты неврологического характера (онемение, парез, мурашки) и др. В некоторых случаях операции нужно проводить как можно раньше, чтобы иметь возможность провести имплантацию эндопротеза межпозвонкового диска, который поможет снизить давление на спинной мозг шейного отдела позвоночника.
При хронической форме заболевания, наступившей вследствие дегенеративных изменений, может наступить рецидив. Иногда полностью освободиться от жалоб не представляется возможным. В таком случае необходимо хорошо обдумать, когда лучше решиться на стабилизирующую операцию с возможной блокировкой тела позвонка (спондилодез), а когда лучше пойти на операцию по имплантации эндопротеза, сохраняющего подвижность.
Какие операционные техники предлагает Геленк-Клиника?
В зависимости от причины боли хирурги Геленк-Клиники в г. Гунделфинген предлагают пациенту различные методики операции.
Нуклеопластика
Нуклеопластика - это эндоскопическая операция предназначенная для лечения неполной межпозвоночной грыжи. Если фиброзное хрящевое, находящееся вокруг ядра межпозвоночного диска, выступает наружу и сдавливает спинномозговые нервы, нуклеопластика помогает вылечить данный недуг без необходимости проведения открытой операции. Для этого в поврежденный межпозвоночный диск оперирующий хирург вводит высокочастотный электрод через специальную пункционную иглу. При помощи электрического зонда и при наличии рентген оборудования, позволяющего тщательно наблюдать за движениями инструментов, врач сокращает размеры ядра межпозвоночного диска пока оно не перестанет сдавливать спинномозговые нервы. Шансы на успех данной малоинвазивной операции очень высоки. Благодаря этой операции почти 80% пациентов смогли освободиться мот боли и вернуться к прежнему образу жизни.
Эндопротезирование межпозвоночного диска
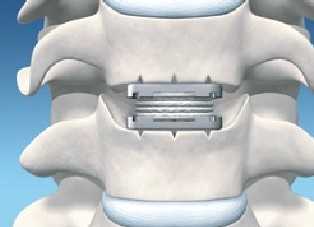
Цервикальный эндопротез может заменить исходную форму межпозвоночного диска. © Spinal Kinetics
на протяжении десяти лет искусственные межпозвоночные диски являются эффективной и распространённой методикой лечения. Кроме того, эта операция является еще и многообещающей альтернативой зарекомендовавшему себя спондилодезу - операции, блокирующей тела отдельных позвонков. Так же эндопротезирование межпозвоночного диска направлено на восстановление природных функций межпозвонкового диска. Целью данного хирургического вмешательства является ослабление либо нормализация симптоматики, связанной с дегенерацией межпозвоночных дисков и грыжей, например хронических болей в спине и неврологических нарушений. Эндопротез заменяет настоящий межпозвоночный диск, стабилизирует позвоночник и защищает его от последующих травм. В медицинской центре Геленк-Клиник во время данной операции используются протезы типа M6-C. Такие дисковые протезы держаться на протяжении всей жизни и не нуждаются в замене.
Спондилодез
Прогрессирующая форма износа позвоночника зачастую снижает расстояние между позвонками. Таким образом, сужается пространство между ними, что приводит к дестабилизации позвоночника и смещению тел позвонков вперед, назад либо в сторону. Если консервативные методы лечения не принесли желаемого результата и малоинвазивные операции не помогли пациенту, методика обездвиживания болезненного участка является единственным решением. Сочетание специальных винтов и соединяющих компонентов обеспечивает неподвижность оперируемого участка. Благодаря современной медицине данная операция проводиться малоинвазивно, через небольшие разрезы. Стоит отметить, что спондилодез не обеспечивает больному полное освобождение от боли, а только уменьшает болезненность в позвоночнике.
Врач какого профиля проводит операцию?
Очень важным элементом для сотрудников ортопедического медицинского центра Геленк Клиник в Германии является тесная связь между врачами и пациентами. Это значит, что Ваш лечащий врач будет заботиться о Вас начиная со дня составления анамнеза до самой операции. Таким образом, у Вас будет контактное лицо, которое разбирается в Вашей ситуации и сможет в любое время ответить на все Ваши вопросы.
Подготовка к операции на шейном отделе позвоночника
Сначала врач направляет пациента на комплексное клиническое обследование, результаты которого становятся более понятны после визуализационной диагностики. Клиническое обследование — это беседа с пациентом и физический осмотр. Визуализационное обследование — это рентген в положении "лежа" и "стоя", то есть под нагрузкой. Еще одним немаловажным моментов диагностики является МРТ (магнитно-резонансная томография). Таким образом определяется состояние межпозвоночных дисков и нервов в области позвоночника. Помимо этого, проводится измерение плотности костей для установления их стабильности, а также исключения остеопорозных изменений.
Перед операцией с больным встречается анестезиолог, который еще раз тщательно проверяет состояние здоровья пациента перед наркозом. Как правило операция проводится на следующий день после разрешения хирурга и анестезиолога.
Какой вид анестезии получает пациент во время операции шейном отделе позвоночника?
Как правило операция проходит под общим наркозом. Для этого анестезиолог использует комбинацию анестезирующих средств, специально подобранных для пациента. Во время операции Вы не ощущаете боли и крепко спите. Анестезиолог находится рядом с Вами на протяжении всей операции. Он регулярно проверяет Ваши жизненно-важные функции и тщательно следит за тем, чтобы Вы не проснулись.
Какие вспомогательные средства могут понадобиться после операции?
В течение первых дней после операции следите за своими движениями и по возможности не оказывайте нагрузки на шейный отдел позвоночника. Для этого Вам выдадут специальную шину-воротник Шанца - мягкий и упругий фиксатор анатомической формы, предназначенной для стабилизации шейного отдела и предотвращения резких движений.
Будут ли ощущаться боли после хирургического вмешательства на шейном отделе позвоночника?
Каждое хирургическое вмешательство связано с определенной болью. Как правило мы стараемся свести послеоперационные болевые ощущения к минимуму. Как только наркоз перестает действовать Вам делают обезболивающую инъекцию либо дают таблетку. Наша цель — это максимальное освобождение пациента от боли.
Условия размещения в Геленк-Клинике

Ортопедичесй медицинский Центр Геленк-Клиника в Германии, частная палата.
Во время стационарного пребывания в клинике Вы находитесь в отдельной палате с душем и туалетом. Кроме того, мы предоставляем Вам полотенца, халат и тапочки. В палате имеется телевизор. С собой необходимо иметь лишь собственные медикаменты, удобную одежду и ночное белье. После операции мы гарантируем круглосуточный уход в лице квалифицированного обслуживающего персонала и опытных физиотерапевтов. В основном, срок пребывания в стационаре составляет 4 дня. Члены Вашей семьи могут остановиться в отеле, который находиться в нескольких шагах от клиники. Мы с удовольствием позаботимся о резервации номера в гостинице.
На что необходимо обратить внимание после операции?
После операции позвоночник должен находится в состоянии покоя. Избегайте резких движений. В течении 2-3 дней на шею одевается шина-воротник Шанца - мягкий и упругий фиксатор анатомической формы, ограничивающий вращения головы до 30°. В зависимости от медицинских показаний Вам назначается мануальная терапия для устранения функциональных нарушений двигательного аппарата, которую будет проводить опытный физиотерапевт. Снимать швы не нужно, так как во время операции используются специальные рассасывающиеся нити. Поэтому принять душ разрешается уже на 7 день после вмешательства.
- Стационарное лечение: 4 дня
- Рекомендуемое время пребывания в клинике: 10-14 дней
- Возможное возвращение домой: через 7 дней
- Рекомендуемый обратный полет: через 14 дней
- Когда разрешается принять душ: через 7 дней
- Рекомендуемая продолжительность больничного: 4 недели (в зависимости от профессии)
- Когда снимаются швы: нет необходимости (рассасывающиеся нити)
- Когда можно снова водить автомобиль: через 2 недели
- Амбулаторная физиотерапия: 2 недели
Сколько стоит хирургия остеоартроза шейного отдела позвоночника?
Кроме стоимости хирургического лечения , необходимо учитывать еще и расходы на диагностику, приемы врачей, а также дополнительные ресурсы, как например шина-воротник Шанца. Если Вы планируете пройти курс физиотерапии в Германии, мы с радостью позаботимся об организации приемов у высокопрофессиональных физиотерапевтов и составим для Вас предварительную смету расходов.
Информацию касательно стоимости проживания в отеле, а также последующего лечения в реабилитационной клинике Вы сможете найти на интернет странице самого медицинского учреждения. Мы будем рады помочь Вам в организации реабилитационного лечения в Германии.
Как записаться на прием и на саму операцию иностранному пациенту?
Для того, чтобы наши врачи смогли оценить состояние межпозвонковых дисков, позвонков и фасеточных суставов им необходимо предоставить результаты визуализационной диагностики - рентгеновские снимки, а также МРТ шейного отдела позвоночника. После того, как Вы отправите все необходимые документы через наш oинтернет-сайт, в течение 1-2 рабочих дней Вы получите всю необходимую информацию, предложение по лечению, а также смету расходов на операцию.
Иностранные пациенты могут записаться на прием к специалисту Геленк Клиники в короткие сроки, соответствующие их планам. Мы с радостью поможем Вам с оформлением визы после того, как на наш счет поступит предоплата, указанная в смете затрат. В случае отказа в предоставлении визы, мы возвращаем Вам предоплату в полном объёме.
Для иностранных пациентов мы стараемся свести промежуток времени между предварительным обследованием и хирургическим к минимуму. Таким образом Вам не нужно будет приезжать в клинику несколько раз. Во время амбулаторного и стационарного пребывания в Геленк Клинике наш персонал отдела управления делами пациента, владеющий несколькими языками (английский, русский, испанский, португальский) ответит на все, интересующие Вас вопросы. Кроме того, мы предоставляем переводчика (например, на арабский), оплата услуг которого производится пациентом самостоятельно. Мы с удовольствием поможем Вам в организации трансфера, поиске отеля и подскажем как провести свободное время в Германии Вам и Вашим родственникам.
Техника эндоскопического шейного доступа к краниовертебральному сочленению и шейному отделу позвоночника
Проведен анализ 55 случаев эндоскопически ассистированной интубации трахеи у больных с патологией шейного отдела позвоночника различной этиологии. Были выделены две группы пациентов: с нестабильными повреждениями (острая травма, опухолевое и воспалительное поражение) и ригидными деформациями (последствия травмы, дегенеративно-дистрофические поражения). Установлено, что предлагаемый технический прием интубации позволяет уменьшить риск возникновения ятрогенных повреждений и осложнений в случаях нестабильных повреждений, а также способствует оптимизации выполнения манипуляции при ригидных деформациях шейного отдела позвоночника в измененных анатомических условиях.
5. Лубнин А.Ю. Оротрахеальная интубация при нестабильности шейного отдела позвоночника - альтернативный подход / Анестезиология и реаниматология. - 1994. - №6. - С. 44-45.
6. Поддубный Д.К. Диагностическая и лечебная эндоскопия верхних дыхательных путей / Д.К. Поддубный, Н.В. Белоусова, Г.В. Унгиадзе. - М.: Практическая медицина, 2006. - 255 с.
7. Полищук Н.Е. Повреждения позвоночника и спинного мозга (механизмы, клиника, диагностика и лечение) / Н.Е. Полищук, Н.А. Корж, В.Я. Фищенко. - Киев, 2001. - 388 с.
9. Эндоскопическая интубация трахеи в экстренных ситуациях / В.Х. Тимербаев, А.В. Миронов, М.М. Абакумов [и др.]. - 2000. - №1. - С. 61-63.
10. Чернеховская Н.Е. Лечебная бронхоскопия в комплексной терапии заболеваний органов дыхания / Н.Е. Чернеховская, В.Г. Андреев, А.В. Поваляев. - М.: МЕДпресс-информ, 2008. - 128 с.
11. Эндоскопическая торакальная хирургия / А.М. Шулутко, А.А. Овчинников, О.О. Ясногородский, И.Я. Мотус. - М.: Медицина, 2006. - 391 с.
Успешное лечение и дальнейшая реабилитация больных с травматическими повреждениями, а также заболеваниями, связанными с дегенеративно-дистрофическими, опухолевыми и воспалительными процессами шейного отдела позвоночника - одна из актуальных медицинских проблем в связи с высокой распространенностью, приводящей к утрате трудоспособности, ранним выходом на инвалидность и возможным летальным исходом, особенно среди пациентов молодого трудоспособного возраста [7].
Нестабильность в шейном отделе позвоночника при травмах, первичных и вторичных опухолях, воспалительных поражениях (неспецифических и специфических) с одной стороны, развитие грубых ригидных деформаций в случаях застарелых травм, дегенеративно-дистрофических и диспаластических процессов, с другой, требуют выполнения оперативного вмешательства. В случаях компрессии сосудисто-нервных образований позвоночного канала с развитием неврологической симптоматики хирургическое пособие производится по экстренным показаниям. Оперативные вмешательства многоплановы и могут включать в себя проведение различного объема костных резекций, удаление патологически измененных тканей (в случаях опухолевых, воспалительных поражений), проведение декомпрессий (часто многоуровневых) структур позвоночного канала и надежную стабилизацию пораженных позвоночно-двигательных сегментов с использованием, в ряде случаев, полисегментарных металлоимплантов. Хирургические вмешательства проводятся под комбинированным наркозом (в условиях либо ингаляционной либо тотальной внутривенной анестезии) с обязательной интубацией трахеи и искусственной вентиляцией легких. Интубация трахеи у данной категории больных прогнозируемо трудно выполнима вследствие высокой вероятности ятрогенного повреждения во время проведения манипуляции. Этому способствуют патологически измененные топографо-анатомические взаимоотношения в области шеи, возникающие при грубых ригидных деформациях шейного отдела позвоночника и нестабильности костных отломков с возможным их смещением в просвет позвоночного канала и травматизацией вещества спинного мозга, особенно на уровне кранио-вертебрального перехода [1, 3, 4].
Однако до настоящего времени не существует единых подходов к решению данной проблемы анестезиологического обеспечения изучаемой категории больных.
Целью работы явилась оптимизация тактики проведения интубации трахеи у больных с поражениями шейного отдела позвоночника различной этиологии на основе применения метода эндоскопически ассистированной интубации трахеи.
Материал и методы исследования
Объектом исследования явились 55 больных, находившихся на стационарном лечении в отделе новых технологий в вертебрологии и нейрохирургии ФГБУ «СарНИИТО» Минздравсоцразвития России в период с 2008 по 2011 г. Все больные были сопоставимы по полу и возрасту. Средний возраст составил 43 ± 0,5 года. Распределение больных в группах осуществлялось следующим образом: нестабильные повреждения (острая травма, опухолевое и воспалительное поражение) и ригидные деформации (последствия травмы, дегенеративно-дистрофические поражения).
Характеристика клинического материала:
травматические повреждения шейного отдела позвоночника наблюдались у 33 пациентов: острых травм - 28, застарелых с наличием посттравматической ригидной деформации - 5. Из них на долю поражения верхнешейного отдела позвоночника приходилось 21 наблюдение; нижнешейного отдела - 12 наблюдений. Все пациенты с острой травмой относились к категории нестабильных, что подтверждалось клинико-интраскопическими данными;
дегенеративно-дистрофические заболевания шейного отдела позвоночника наблюдались у 13 больных: у 11 из них отмечался остеохондроз с наличием выраженного унковертебрального артроза, оссификацией связочного аппарата, выраженным нарушением биомеханических показателей в шейном отдела позвоночника, наличием циркулярного стеноза позвоночного канала и грубым воздействием на нервно-сосудистые образования шейного отдела спинного мозга отмечены; у 2 - болезнь Бехтерева с конкресценцией шейных позвонков, наличием выраженной кифо-сколиотической деформации шейного отдела позвоночника и неврологическими проявлениями;
опухолевые поражения шейного отдела позвоночника - 6 пациентов. В данной группе находились больные с метастатическим поражением краниовертебральной зоны и верхних шейных позвонков, массивным разрушением патологическим процессом костно-связочного аппарата, наличием атланто-аксиальной нестабильности, компрессией вещества спинного мозга;
воспалительные заболевания шейного отдела позвоночника - 3 пациента. В этой группе наблюдались больные с ревматоидным артритом и поражением сустава Крювелье, трансдентальным вывихом атланта, что также относится к категории нестабильных поражений позвоночника.
Всем больным в предоперационном периоде проведено комплексное обследование, которое включало в себя детальное изучение соматического и неврологического статусов. Проводили интраскопическое обследование (рентгенография в стандартных проекциях и функциональные снимки для выявления уровня, характера поражения и оценки степени мобильности), компьютерная томография - оценка степени поражения костно-связочного аппарата шейного отдела позвоночника, магнитно-резонансная томография - уточнение характера поражения содержимого позвоночного канала, электронейромиография - с целью оценки функционального состояния проводников и степени поражения мышечной ткани, клинико-лабораторные методы исследования, методы статистической обработки.
Для предупреждения осложнений, в том числе ятрогенных, применяли разработанную в институте медицинскую технологию (разрешение ФС № 2011/182 от 5.07.11 г.), позволяющую обеспечивать надежный доступ для эффективной вентиляции легких, оказания адекватного анестезиологического пособия и выполнения необходимого объема оперативного вмешательства. Всем этим пациентам после премедикации (атропина сульфата 0,1% раствор 1 мл подкожно; реланиум 10 мг внутримышечно; димедрол 1% раствор 1 мл внутримышечно; промедол 2% раствор 1 мл подкожно), производили местную анестезию орошением слизистых оболочек 10 и 2% растворами лидокаина гидрохлорида поочередно. Эндоскопически ассистированную интубацию трахеи выполняли трансоральным доступом при помощи фиброскопа фирмы «Пентакс» применяемого для исследования дыхательных путей (сертификат соответствия РОСС JP. ИМ18. В01511, регистрационное удостоверение ФСЗ № 2008/01979 от 3 июня 2008 г). Между зубами пациента располагали загубник, через просвет которого вводили фибробронхоскоп с надетой на него фиксированной эндотрахеальной трубкой. По мере продвижения бронхоскопа определяли нахождение надгортанника, а затем голосовую щель, после чего на высоте вдоха в открытую голосовую щель вводили эндоскоп до уровня бифуркации трахеи. Удалив фиксирующую полоску, осторожно продвигали эндотрахеальную трубку по эндоскопу в трахею на 2 см выше киля трахеи. Дистальный конец эндотрахеальной трубки фиксировали раздуванием манжеты. Эндоскоп и загубник удаляли, проводили индукцию больного в наркоз. На протяжении всей процедуры осуществляли инсуффляцию кислорода через носовой катетер или специальный порт загубника со скоростью газотока 2-3 л/минуту.
Всем больным были выполнены оперативные вмешательства, направленные на декомпрессию структур позвоночного канала и стабилизацию позвоночно-двигательных сегментов. Объем операции зависел от характера, уровня и степени поражения шейного отдела позвоночника и спинного мозга.
Результаты исследования и их обсуждение
Наличие в институте квалифицированной эндоскопической службы, организованной в 2008 г., позволило осуществлять эндоскопически ассистированную интубацию трахеи всем 55 больным с прогнозируемой трудной интубацией трахеи. Это дало возможность полностью исключить необходимость наложения трахеостом как средства доступа для проведения искусственной вентиляции легких и предупредить развитие осложнений, связанных с проведением данной манипуляции.
В случаях острых нестабильных повреждений шейного отдела позвоночника как травматической этиологии (28 больных), так и заболеваний (6 больных с опухолевым поражением на уровне кранио-вертебрального перехода, 3 - с трансдентальным вывихом атланта при ревматоидном артирите), проводилась эндоскопически ассистированная интубация трахеи в условиях продолжающейся фиксации шеи жестким ортезом в нейтральном положении головы, что неосуществимо при прямой ларингоскопии. Ятрогенных повреждений и осложнений после проведения эндоскопически ассистированной интубации трахеи в данной группе выявлено не было. В соответствии с полученными данными, мы считаем, что эндоскопически ассистированная интубация трахеи у данной категории больных должна проводиться по абсолютным показаниям.
При дегенеративных поражениях шейного отдела позвоночника, а также в случаях наличия ригидных посттравматических деформаций, у 18 больных тактика проведения эндоскопически ассистированной интубации трахеи была персонализирована. Показания к проведению эндоскопически ассистированной интубации трахеи окончательно определялись анестезиологом-реаниматологом на основании клинико-неврологических, интраскопических данных и результатов специфических тестов:
определение расстояния между серединой нижнего края подбородка и верхней вырезкой щитовидного хряща (в норме более 6,5 см);
определение расстояния между серединой нижнего края подбородка и яремной вырезкой грудины (в норме более 12,5 см);
Показанием к проведению эндоскопически ассистированной интубации трахеи являлись: грубая кифо-сколиотическая деформация шейного отдела позвоночника; тугоподвижность в суставно-связочном ап- парате; выраженные анатомо-топографические изменения в области шеи; величина расстояния между серединой нижнего края подбородка и верхней вырезкой щитовидного хряща менее 6,0 см; серединой нижнего края подбородка и яремной вырезкой грудины менее 12,5 см. Технических сложностей выполнения данного вида интубации трахеи при ригидных деформациях шейного отдела позвоночника ввиду грубых анатомических изменений во всех наших наблюдениях отмечено не было, что позволяет рекомендовать применение данной методики у больных с вышеуказанными формами патологии.
Таким образом, эндоскопически ассистированная интубация трахеи, выполняемая при сохраненном сознании и спонтанном дыхании, является методом выбора при нестабильных поражениях шейного отдела позвоночника различной этиологии, (особенно на уровне кранио-вертебрального перехода и верхних шейных позвонков (С0-С3), а также в случаях ригидных деформаций позвоночника при дегенеративно-дистрофических процессах и последствиях травмы, что существенно влияет на дальнейшую реабилитацию больных и значительно повышает качество жизни.
Шоломов И.И., д.м.н., профессор, заведующий кафедрой нервных болезней ГБОУ ВПО «Саратовский ГМУ им. В.И. Разумовского» Минздравсоцразвития России, г. Саратов.
Читайте также:
- Экзогенные интоксикации. Комы при экзогенных интоксикациях.
- УЗИ, МРТ при объемном образовании над почкой у плода
- Варианты строения мышц сгибателей пальцев стопы на МРТ
- Центральное венозное давление ( ЦВД ). Величина центрального венозного давления ( ЦВД ). Регуляция цвд.
- Провоцируемые эпилепсии (чувствительные к стимулам припадки) у детей
