Синдром Геноха (Henoch) - синонимы, авторы, клиника
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Геморрагический васкулит - одно из самых распространенных геморрагических заболеваний, в основе которого лежит множественный микротромбоваскулит, поражающий сосуды кожи и внутренних органов. Болезнь нередко встречается в детском возрасте и среди детей моложе 14 лет отмечается с частотой 23-25 на 10 000.
Что провоцирует / Причины Болезни Шенлейн - Геноха:
В настоящее время доказана принадлежность геморрагического васкулита к иммунокомплексным заболеваниям, при которых микрососуды подвергаются асептическому воспалению с более или менее глубоким повреждением стенок, тромбированием и образованием циркулирующих иммунных комплексов (ЦИК).
Патогенез (что происходит?) во время Болезни Шенлейн - Геноха:
Причиной развития данной патологии является образование в кровотоке циркулирующих иммунных комплексов. Данные вещества оседают на внутренней поверхности кровеносных сосудов, вызывая тем самым их повреждение.
Поражение сосудов циркулирующими иммунными комплексами при геморрагическом васкулите не является специфичным. Его могут спровоцировать различные факторы: вирусные и бактериальные (стрептококковые) инфекции, прививки, лекарственная аллергия, пищевые продукты, паразитарные инвазии, холод. Первые проявления васкулита и его обострения часто сопровождаются крапивницей и другими аллергическими сыпями.
Симптомы Болезни Шенлейн - Геноха:
Классификация
В данном справочнике приводится классификация геморрагического васкулита Г. А. Лыскиной (2000 г.).
- Форма (эволюция) болезни:
- начальный период;
- улучшение;
- обострение.
- простая;
- смешанная.
- кожный;
- суставной;
- абдоминальный;
- почечный.
- общее состояние - удовлетворительное;
- необильные высыпания;
- возможны артралгии.
- общее состояние - средней тяжести;
- обильные высыпания;
- артралгии, артрит;
- периодические боли в животе;
- микрогематурия;
- небольшая протеинурия (следы белка в моче).
- общее состояние - тяжелое;
- высыпания обильные сливные с элементами некроза;
- хронические ангионевротические отеки;
- упорные боли в животе;
- желудочно-кишечное кровотечение;
- макрогематурия;
- нефротический синдром;
- острая почечная недостаточность.
- острое (до 2 месяцев);
- затяжное (до 6 месяцев);
- хроническое.
Клиника
При геморрагическом васкулите могут поражаться сосуды любой области, в том числе легких, мозга и его оболочек.
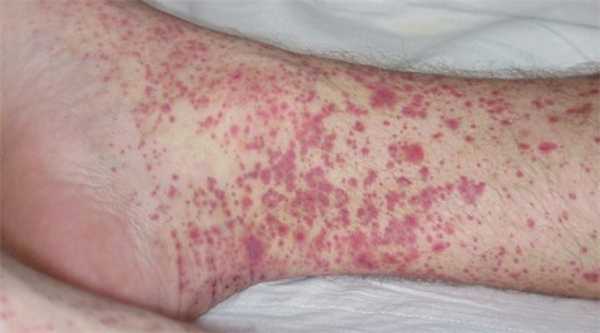
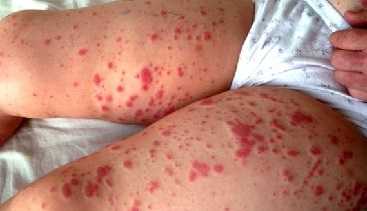
Кожный синдром встречается наиболее часто. При нем симметрично поражаются конечности, ягодицы, реже - туловище. Возникает папулезно-геморрагическая сыпь, иногда с волдырями. Высыпания однотипные, сначала имеют отчетливую воспалительную основу, в тяжелых случаях осложняются центральными некрозами и покрываются корочками, надолго оставляют пигментацию. При надавливании элементы сыпи не исчезают.
Суставной синдром возникает часто вместе с кожным или спустя несколько часов или дней после него в виде болей разной интенсивности в крупных суставах (коленных, локтевых, тазобедренных). Через несколько дней боль проходит, но при новой волне высыпаний может возникнуть опять. В ряде случаев суставное поражение бывает стойким и упорным, напоминает ревматоидный полиартрит.
Абдоминальный синдром чаще наблюдается в детском возрасте (у 54-72% больных), приблизительно у 1/3 он преобладает в клинической картине, в ряде случаев предшествует кожным изменениям, что очень затрудняет диагностику. Основной признак - сильные боли в животе, постоянные или схваткообразные, иногда настолько интенсивные, что больные не находят себе места в постели и в течение многих часов кричат. Боль обусловлена кровоизлияниями в стенку кишки. Эти кровоизлияния могут сочетаться с пропитыванием кровью кишечной стенки и слизистой оболочки, кровотечениями из нее и из участков некроза, кровавой рвотой, меленой (примесью крови в кале) или свежей кровью в кале, а также ложными позывами с частым стулом или, наоборот, с его задержкой. С самого начала определяются лихорадка, более или менее выраженный лейкоцитоз (увеличение количества лейкоцитов в крови). При обильных кровотечениях развиваются коллапс (обморочное состояние) и острая постгеморрагическая анемия. В некоторых случаях частая рвота приводит к большой потере жидкости и хлоридов. В коагулограмме определяются гипертромбоцитоз и гиперкоагуляция.
У значительной части больных абдоминальный синдром непродолжителен и проходит самостоятельно за 2-3 дня. Периоды сильной боли могут чередоваться с безболевыми промежутками, продолжающимися около 1-3 ч. Это помогает отличить абдоминальный синдром от острых хирургических заболеваний органов брюшной полости. Особенно трудна такая дифференцировка у больных без кожно-суставных проявлений и с симптомами раздражения брюшины. Чаще абдоминальный синдром имитирует острую кишечную непроходимость (инвагинацию), аппендицит, перекруты и кисты яичника, прободение язвы кишечника.
Сравнительная диагностика может вызывать для врача определенные сложности - это связано с тем, что сам геморрагический васкулит может стать причиной всех перечисленных хирургических заболеваний органов брюшной полости. Так, например, описано немало случаев инвагинации (внедрения одного участка кишки в другой) и непроходимости кишки в связи со сдавливанием или закрытием ее просвета гематомой (особенно у детей моложе 2 лет), некроза кишки и ее перфорации (образование сквозного дефекта), острого аппендицита и других осложнений, требовавших хирургического вмешательства. Трудности дифференциальной диагностики в подобной ситуации приводят к тому, что часть больных геморрагическим васкулитом подвергается необоснованным хирургическим вмешательствам.
У взрослых больных абдоминальный синдром наблюдается реже и в большинстве случаев не служит основанием для диагностической лапаротомии, редко осложняется кишечной непроходимостью и перитонитом (воспалением брюшины). В пожилом
возрасте иногда наблюдается абдоминальный вариант болезни с неопределенными и не всегда выраженными болями в животе и упорным кишечным кровотечением, источник которого не удается определить. В поисках злокачественного новообразования, скрытой язвы кишки или кровоточащего полипа в подобных случаях нередко идут на пробную лапаротомию и широкий осмотр органов брюшной полости. В пожилом возрасте при геморрагическом васкулите такая операция, не дающая никаких ощутимых результатов, заканчивается, как правило, атонией (полным отсутствием тонуса) кишечника и динамической кишечной непроходимостью, резким усилением общей интоксикации, присоединением сердечно-сосудистой недостаточности и смертью больного. Между тем правильное распознавание в подобных случаях болезни Шенлейна - Геноха или даже проведение пробного курса лечения этой болезни в диагностически неясных случаях позволяет быстро купировать все симптомы и избежать непоказанного и опасного хирургического вмешательства.
Значительно реже выявляется сосудистое поражение легких, приводящее иногда к развитию смертельного легочного кровотечения. Также в довольно редких случаях развивается церебральная форма болезни, протекающая с головными болями, менингеальными симптомами (кровоизлияния в оболочки мозга), эпилептиформными припадками (напоминающими припадки при эпилепсии).
Диагностика Болезни Шенлейн - Геноха:
Диагноз геморрагического васкулита ставят на основании клинических данных, и он не требует дополнительных исследований для подтверждения. В анализе периферической крови обнаруживают разной степени выраженности лейкоцитоз, увеличенное ускорение СОЭ, нейтрофилез (увеличение количества нейтрофильных лейкоцитов), эозинофилию (увеличение количества эозинофилов), тромбоцитоз (увеличение количества тромбоцитов). Учитывая частое поражение почек, всем больным необходимо систематически делать анализы мочи. При наличии изменений в моче производят исследования для оценки функционального состояния почек. В связи с тем что у 1/3 больных может быть ДВС-синдром, целесообразно регулярно подсчитывать количество тромбоцитов, а в период разгара болезни изучить состояние гемостаза больного (время свертывания венозной крови, устойчивость к гепарину, уровень фибриногена и фибрина в крови).
Большие затруднения вызывает своевременная диагностика осложнений абдоминального синдрома - аппендицита, инвагинации, перфорации кишечника и перитонита. Такие дети нуждаются в совместном наблюдении педиатра и детского хирурга в динамике.
Лечение Болезни Шенлейн - Геноха:
Обязательным условием терапии является госпитализация и соблюдение постельного режима не менее 3 недель, затем его постепенно расширяют, так как возможны обострения пурпуры, объясняемые как ортостатическая пурпура.
Следует всячески избегать охлаждения и дополнительной аллергизации больных пищевыми продуктами и лекарственными препаратами. Из рациона исключают какао, кофе, шоколад, цитрусовые, свежие ягоды (земляника, клубника) и блюда из них, а также индивидуально непереносимые виды пищи.
Следует избегать применения антибиотиков, сульфаниламидов и других аллергизирующих препаратов (в том числе всех витаминов), способных поддерживать геморрагический васкулит или способствовать его обострению. Малоаллергизирующие антибиотики (цепорин, рифампицин) назначают лишь при фоновых или сопутствующих острых инфекционных заболеваниях (например, крупозной пневмонии). Суставной синдром, увеличение температуры тела, лейкоцитоз и повышение СОЭ не являются показанием для назначения антибиотиков и других антибактериальных препаратов, поскольку они характеризуются иммунным асептическим воспалением.
Всем больным с геморрагическим васкулитом рекомендуется назначение энтеросорбентов, например активированного угля, холестирамина или полифепана внутрь. Кроме того, назначаются желудочные капли, противоаллергические препараты (антигистаминные), пантотенат кальция, рутин, средние дозы аскорбиновой кислоты, применяется и фитотерапия. При всем этом эффективность вышеперечисленных препаратов в лечении данной патологии остается весьма сомнительной.
У больных появляются боли в животе, которые не проходят на фоне приема желудочных капель, прибегают к использованию препаратов с обезболивающим действием, таких как но-шпа, баралгин.
Оправданным считается применение дезагрегантов, таких как курантил, пентоксифиллин (трентал). Продолжительность лечения составляет 3 месяца. При среднетяжелом течении геморрагического васкулита рекомендуют применять 2 дезагреганта, а при хроническом течении рассматриваемой патологии - добавлять к терапии плаквинил (делагил). Длительность такой терапии может продолжаться до 1 года. Также рекомендуется назначение препаратов с мембраностабилизирующим действием (витамины А, Е, димефосфон).
Высокая активность процесса с выраженным абдоминальным, кожным и суставным синдромом является показанием к назначению сочетания следующих препаратов: преднизолон и гепарин. Изолированное назначение преднизолона опасно, так как он способствует повышению свертываемости крови, а склонность к развитию ДВС-синдрома при этом заболевании имеется всегда (даже если нет четких признаков его наличия). Преднизолон обычно назначают в дозе 1 мг/кг, а гепарин - 200-300 ЕД/кг в сутки, разделенных на 4-6 введений, под кожу живота. Если на фоне гепаринотерапии время свертывания венозной крови продолжает оставаться укороченным (менее 8 мин), то дозу можно увеличить в 1,5 раза. Гепарин нельзя вводить 2 или 3 раза в день, так как это провоцирует развитие внутрисосудистых тромбов. Отмена гепарина должна быть постепенной, но за счет снижения дозы, а не уменьшения числа инъекций. Иногда при бурной клинической картине приходится прибегать к инфузионной терапии, и в этом случае можно достичь оптимального введения гепарина - внутривенно капельно с равномерным его поступлением в организм в течение суток.
При тяжелом течении, кроме гепаринотерапии и глюкокортикоидов, назначают 5-8 сеансов плазмафереза. Первые три сеанса плазмафереза проводят ежедневно, последующие - 1 раз в 3 дня. В качестве замещающих препаратов применяют свежезамороженную плазму, растворы альбумина, глюкозы.
Возможно сочетание пульс-терапии преднизолоном (15-20 мг/кг/сут в течение 3 дней) и плазмафереза.
У больных с подострым нефритом или с бурным течением гломерулонефрита прибегают к сочетанному назначению иммунодепрессантов (азатиоприн или циклофосфамид) с глюкокортикоидами и гепарином, антиагрегантами (курантил). Цитостатики не следует назначать только в связи с затяжным или волнообразным течением болезни. Таким больным рекомендуется пройти обследование на наличие гельминтов, очагов инфекции, т. е. искать причину.
При правильном лечении быстрее всего обычно устраняется абдоминальный синдром, интенсивность которого часто уменьшается уже через несколько часов после внутривенного введения гепарина. Наиболее упорно протекают простые (кожно-суставные) варианты васкулита. Периодическое появление небольшого количества элементов сыпи на голенях и стопах без другой симптоматики вообще часто не подлежит терапии. Иногда их лечат локальными аппликациями. Эти высыпания безопасны и через некоторое время проходят самопроизвольно.
Имеются данные о неоднократном возникновении обострения геморрагического васкулита в связи с психоэмоциональными нагрузками, истерическим фоном, стрессовыми ситуациями. Больному обеспечивают психологический покой, при необходимости рекомендуют седативные средства и транквилизаторы, что повышает эффективность комплексной терапии.
Прогноз
Считается, что 60% больных геморрагическим васкулитом выздоравливают в течение месяца, а 95% - в течение года.
Хронический нефрит развивается у 1-2% больных, страдающих данной патологией. Летальность при геморрагическом васкулите - около 3% и даже менее за счет форм с органными осложнениями и случаев хронического нефрита.
Диспансерное наблюдение
Если поражение почек отсутствует, дети находятся на диспансерном учете у участкового педиатра в течение 5 лет. Каждые полгода ребенка показывают стоматологу, оториноларингологу для своевременной диагностики и лечения наиболее распространенных очагов инфекции. Также регулярно исследуют кал на яйца гельминтов. Не реже чем раз в квартал и после каждого перенесенного ОРЗ делают анализы мочи. Медицинское освобождение от прививок дают на 2 года. Плановая терапия не показана.
Профилактика Болезни Шенлейн - Геноха:
В профилактике обострений болезни важную роль играет предупреждение обострений хронической инфекции, отказ от приема антибиотиков и других препаратов без веских показаний (особенно нежелателен прием тетрациклинов, левомицетина), исключение контакта с аллергенами. Больным противопоказаны прививки и пробы с бактериальными антигенами (например, туберкулиновые), поскольку они нередко вызывают тяжелые рецидивы болезни. Рецидивы могут провоцировать также охлаждение, физические нагрузки, нарушения питания, алкоголь.
К каким докторам следует обращаться если у Вас Болезнь Шенлейн - Геноха:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Болезни Шенлейн - Геноха, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Геморрагический васкулит ( Аллергическая пурпура , Болезнь Шенлейн-Геноха , Капилляротоксикоз )
Геморрагический васкулит — системное асептическое воспаление сосудов микроциркуляторного русла с преимущественным поражением кожи, суставов, желудочно-кишечного тракта и почечных клубочков. Протекает с явлениями геморрагической или уртикарной сыпи, артралгиями, абдоминальным болевым синдромом, гематурией и почечной недостаточностью. Диагностика основана на клинических симптомах, лабораторных данных (анализ крови, мочи, коагулограмма), исследовании органов ЖКТ и почек. Основой лечения васкулита является терапия антикоагулянтами, ангиагрегантами. В тяжелых случаях применяется экстракорпоральная гемокоррекция, глюкокортикоидная терапия, противовоспалительное, цитостатическое лечение.
МКБ-10
![Геморрагический васкулит]()
Общие сведения
Геморрагический васкулит (ГВ, болезнь Шенлейн-Геноха, аллергическая пурпура, капилляротоксикоз) относится к наиболее распространенным на сегодняшний день геморрагическим заболеваниям. По сути своей он является аллергическим васкулитом поверхностного характера с поражением мелких артериол, венул, а также капилляров. В Международной классификации болезней (МКБ) заболевание имеет название "аллергическая пурпура". Болезнь Шенлейн-Геноха встречается в основном в детском возрасте - от 5 до 14 лет. Средняя распространенность среди детей этого возраста составляет 23-25 случая на 10 тыс. Наиболее подвержены заболеванию лица в возрасте 7-12 лет. У детей до 3 лет известны лишь отдельные случаи возникновения пурпуры.
![Геморрагический васкулит]()
Причины
Этиологические аспекты изучены не до конца, известно лишь, что в большинстве случаев патология носит инфекционно-аллергическую природу. Существует сезонная зависимость ‒ наибольшая заболеваемость регистрируется в сырое и холодное время года. Многолетние наблюдения позволили выявить общие триггерные факторы, предшествующие развитию клинических проявлений. К их числу относят:
Во многих наблюдениях причинный фактор, вызвавший возникновение васкулита, установить не удается. Ряд авторов высказывает предположение, что воздействие провоцирующих факторов приводит к развитию геморрагического васкулита лишь в тех случаях, когда оно осуществляется на фоне генетической предрасположенности организма к гиперергическим иммунным реакциям.
Патогенез
В основе механизма развития геморрагического васкулита лежит образование иммунных комплексов и повышение активности белков системы комплемента. Циркулируя в крови, они откладываются на внутренней поверхности стенки мелких сосудов (венул, артериол, капилляров), вызывая ее повреждение с возникновением асептического воспалительного процесса. Воспаление сосудистой стенки в свою очередь приводит к повышению ее проницаемости, отложению в просвете сосуда фибрина и тромботических масс, что обуславливает основные клинические признаки заболевания — кожно-геморрагический синдром и микротромбирование сосудистого русла с поражением ЖКТ, почек, суставов.
Классификация
В клиническом течении капилляротоксикоза различают острую фазу (начальный период или обострение) и фазу стихания (улучшение). По преобладающим симптомам заболевание классифицируют на следующие клинические формы: простую, ревматоидную (суставную), абдоминальную и молниеносную. В соответствии с характером течения различают острый (до 2-х мес.), затяжной (до полугода) и хронический ГВ. По тяжести клинических проявлений выделяют васкулит:
- Легкой степени. Отмечается удовлетворительное состояние пациентов и необильный характер сыпи, артралгии.
- Средней степени. Состояние больного средней тяжести, высыпания обильные, артралгии сопровождаются изменениями в суставах по типу артрита, отмечаются периодические боли в животе и микрогематурия.
- Тяжелой степени. Имеет место тяжелое состояние больного, сливные обильные высыпания с некротическими участками, ангионевротические отеки, нефротический синдром, наблюдается макрогематурия и желудочно-кишечные кровотечения, возможно развитие острой почечной недостаточности.
Симптомы
Для клиники аллергической пурпуры типично острое начало с повышением температуры до субфебрильных или фебрильных цифр. Однако возможно отсутствие подъема температуры. Кожный синдром отмечается в самом дебюте заболевания и наблюдается у всех больных. Он характеризуются диффузными пятнисто-папулезными геморрагическими элементами различной величины (чаще мелкими), не исчезающими при надавливании. В некоторых случаях наблюдается уртикарная сыпь. Высыпания обычно располагаются симметрично на коже голеней, бедер и ягодиц, в области крупных суставов, реже — на коже рук и туловища. Обильность высыпаний часто коррелирует с тяжестью васкулита. При наиболее тяжелом его течении в центре некоторых элементов сыпи развивается некроз и образуется язва. Разрешение сыпи заканчивается длительно сохраняющейся гиперпигментацией. При хроническом течении ГВ с частыми рецидивами на коже после исчезновения сыпи возникает шелушение.
Суставной синдром развивается у 70% пациентов. Поражения суставов могут носить кратковременный характер в виде легкой артралгии или сохраняться в течение нескольких дней с выраженным болевым синдромом, сопровождающимся другими симптомами артрита (покраснение, отечность) и приводящим к ограничению движений в суставе. Типичным является летучий характер поражения с вовлечением преимущественно крупных суставов, чаще коленных и голеностопных. Суставной синдром может появиться в начальном периоде васкулита или возникнуть позже. Зачастую он имеет преходящий характер и никогда не приводит к стойкой деформации суставов. Абдоминальный синдром может предшествовать кожно-суставным проявлениям или сопутствовать им. Он проявляется болями в животе различной интенсивности - от умеренных до приступообразных по типу кишечной колики. Пациенты часто не могут указать точную локализацию боли, жалуются на нарушения стула, тошноту и рвоту. Абдоминалгии могут появляться несколько раз в течение суток и проходят самопроизвольно или в первые несколько дней лечения.
Почечный синдром возникает у 25-30% пациентов и проявляется признаками хронического или острого гломерулонефрита с различной степенью гематурии. У ряда больных возникает нефротический симптомокомплекс. Поражение других органов при геморрагическом васкулите происходит довольно редко. Это может быть геморрагическая пневмония в виде кашля с прожилками крови в мокроте и одышки, кровоизлияния в эндокард, геморрагический перикардит, миокардит. Поражение сосудов головного мозга проявляется головокружением, раздражительностью, головной болью, эпиприступами и может вызвать развитие геморрагического менингита.
Осложнения
Поражение почек является самым стойким синдромом геморрагического васкулита, может осложняться злокачественным гломерулонефритом и хронической почечной недостаточностью. В тяжелых случаях аллергической пурпуры возникают желудочно-кишечные кровотечения, сопровождающиеся кровавой рвотой и присутствием крови в каловых массах, легочные кровотечения, кровоизлияния в вещество головного мозга (геморрагический инсульт). Массивные кровопотери могут привести к коллапсу и анемической коме. Осложнения абдоминального синдрома встречаются реже и представлены инвагинацией кишечника, перитонитом, тромбозом брыжеечных сосудов, некрозом части тонкого кишечника. Наибольшая частота летальных исходов регистрируется при молниеносной форме ГВ.
Диагностика
Проводя диагностику, ревматолог учитывает возраст пациента, изучает этиофакторы, сопоставляет клинические и лабораторные данные, исключает другие заболевания. При развитии почечного синдрома пациенту необходима консультация нефролога, при наличии абдоминальных болей - консультация гастроэнтеролога и хирурга. Диагностическая панель включает:
- Гематологические тесты. В общем анализе крови, как правило, отмечаются неспецифические признаки умеренного воспаления (лейкоцитоз и небольшое повышение СОЭ), увеличение количества тромбоцитов и эозинофилов. Биохимический анализ крови показывает увеличение иммуноглобулина А и СРБ. Большое диагностическое значение имеют результаты коагулограммы. Отсутствие в ней данных за нарушение свертывания при наличии клинических признаков геморрагического синдрома свидетельствует в пользу ГВ.
- Анализы мочи и кала. В анализе мочи выявляется гематурия, протеинурия, цилиндрурия. Пациентам с почечным синдромом показан мониторинг изменений в анализе мочи, проведение биохимии мочи, пробы Зимницкого, Нечипоренко. Для диагностики скрытого ЖКТ-кровотечения производят анализ кала на скрытую кровь.
- Инструментальную диагностику. С целью оценки состояния органов-мишеней выполняется УЗИ почек, УЗДГ почечных сосудов. Для исключения органических причин кровотечения из пищеварительного тракта и бронхов целесообразно проведение УЗИ брюшной полости, гастроскопии, бронхоскопии.
- Биопсию с гистологией. В тяжелых диагностических случаях показана биопсия кожи или почек. Гистологическое исследование биоптата выявляет характерные изменения: отложения иммуноглобулина А и ЦИК на эндотелии и в толще сосудистой стенки венул, артериол и капилляров; образование микротромбов; выход элементов крови за пределы сосуда.
Абдоминальную форму геморрагического васкулита следует дифференцировать от других причин, обуславливающих появление симптомов «острого живота»: аппендицита, пенетрации язвы желудка, острого холецистита, панкреатита, перфорации кишечника при язвенном колите др. Также необходимо исключить тромбоцитопеническую пурпуру, геморрагический синдром при инфекционных заболеваниях (геморрагических лихорадках, гриппе), лейкоз, ревматоидный артрит, болезнь Стилла, острый гломерулонефрит, системные васкулиты.
Лечение
В острой фазе геморрагического васкулита пациентам необходимо соблюдать постельный режим и гипоаллергенную диету, ограничить употребление жидкости и соли, исключить прием антибиотиков и других медикаментов, которые могут усиливать сенсибилизацию организма. Основные направления терапии зависят от клинических проявлений, поэтому их целесообразно рассматривать посиндромно:
- При любых синдромах. Основу базисной терапии при всех формах ГВ составляет назначение дезагрегантов (дипиридамола, пентоксифиллина) и активаторов фибринолиза (никотиновой кислоты). Препараты этих групп препятствуют агрегации тромбоцитов, улучшают микроциркуляцию и внутритканевую перфузию. Часто в базисную схему включают гепарин и другие антикоагулянты.
- При кожном синдроме. Терапия предполагает применение сульфасалазина, колхицина. Использование преднизолона до сих пор является спорным вопросом среди врачей. Возможно его назначение в тяжелых случаях ГВ. При отсутствии эффекта от терапии кортикостероидами препаратами запаса являются цитостатики.
- При суставном синдроме. Выраженные артралгии купируются проведением противовоспалительной терапии (индометацин, ибупрофен). Дополнительно могут назначаться производные аминохинолина (хлорохин).
- При почечном синдроме. Назначаются высокие дозы глюкокортикоидов, цитостатиков. Возможно использование иАПФ, антагонистов рецепторов ангиотензина II, введение нормального человеческого иммуноглобулина, проведение электрофореза с никотиновой кислотой и гепарином на область почек. В терминальной стадии ХПН требуется гемодиализ или трансплантация почки.
- При абдоминальном синдроме. Интенсивный болевой синдром служит показанием к внутривенному введению преднизолона, реополиглюкина, кристаллоидов. При развитии хирургических осложнений (перфорация, инвагинация кишки) применяется хирургическая тактика.
Тяжелое течение заболевания является показанием для проведения экстракорпоральной гемокоррекции (гемосорбция, иммуносорбция, плазмаферез). Многие авторы отмечают неэффективность антигистаминных препаратов в лечении ГВ. Однако их применение может быть оправдано у пациентов с аллергическим анамнезом. При связи заболевания с пищевой аллергией и наличием абдоминального синдрома дополнительно назначаются энтеросорбенты.
Прогноз и профилктика
Легкие формы геморрагического васкулита склонны к самопроизвольному излечению после первой же атаки заболевания - их прогноз благоприятен. При молниеносной форме смерть пациентов может произойти в первые несколько суток от начала заболевания. Чаще всего это связано с поражением сосудов ЦНС и возникновением внутримозгового кровоизлияния. Другой причиной летального исхода может стать тяжелый почечный синдром, приводящий к развитию уремии. В целях профилактики аллергического васкулита рекомендуется санация хронических инфекционных очагов ЛОР органов, дегельминтизация при глистных инвазиях, исключение контакта с известными аллергенами и бесконтрольного приема медикаментов.
Геморрагический васкулит
![Геморрагический васкулит]()
Геморрагический васкулит имеет еще названия аллергическая пурпура, капилляротоксикоз или, по имени описавших авторов, — болезнь Шенлейна-Геноха. Заболевание входит в обширную группу васкулитов, воспалений сосудов разного вида и размера.
Особенность реакции сосудистой стенки — асептические условия (отсутствие возбудителя) и главенствующая роль выраженной аллергической реакции. Болезнь сопровождается повышенным тромбообразованием, нарушенной микроциркуляцией крови в тканях и внутренних органах, что приводит к поражению почек, суставов, пищеварительных органов.
Более подвержены капилляротоксикозу мужчины до 20-летнего возраста, дети от 7 до 13 лет. Заболеваемость в этих группах населения составляет от 14 до 24 на 10000.
Что это такое?
Геморрагический васкулит - ревматическое системное заболевание, характеризующееся хроническим воспалением капилляров, артериол и венул, питающих кожу, суставы, органы брюшной полости и почки. Другое название геморрагического васкулита - болезнь Шенлейна-Геноха.
Причины возникновения
Причины заболевания точно не установлены. Принято считать его аутоиммунным. Однако выявлена связь с факторами активизации патологических процессов. К ним относят:
- травматические повреждения кожи и сосудов;
- перенесенные вирусные и бактериальные инфекционные заболевания, особенное значение придается острым и хроническим воспалениям в верхних дыхательных путях (грипп, ОРВИ, тонзиллит, синуситы), кори, частым ангинам, ветряной оспе, сыпному тифу, стрептококковым болезням;
- прививки при плановой вакцинации, профилактическое использование иммуноглобулинов;
- пищевую аллергию;
- перестройку организма при злокачественных и доброкачественных опухолях;
- изменения у женщин при беременности;
- влияние повышенных доз солнечного излучения (при длительном загаре), колебаний температур, радиации;
- аллергические реакции на лекарственные препараты (чаще антибиотики, успокаивающие и гипотензивные средства);
- нарушения метаболизма при эндокринных заболеваниях (сахарном диабете);
- генетическую предрасположенность в семье.
- бытовые и профессиональные отравления, токсикоинфекцию;
- у детей - глистные инвазии;
- реакцию на укус насекомых.
Геморрагический васкулит у взрослых развивается чаще в пожилом возрасте, при слабом и нарушенном иммунитете.
Симптомы геморрагического васкулита, фото
Проявления заболевания зависят от того, какие органы и системы им охвачены. Геморрагический васкулит может заявлять о себе одной или несколькими группами симптомов (см. фото). Основные из следующие:
- поражения кожи;
- поражения суставов;
- поражения желудочно-кишечного тракта;
- почечный синдром;
- в единичных случаях - поражения легких и нервной системы.
Наиболее характерным является острое начало болезни, сопровождающееся повышением температуры до фебрильных цифр. Возможны случаи, когда повышение температуры отсутствует.
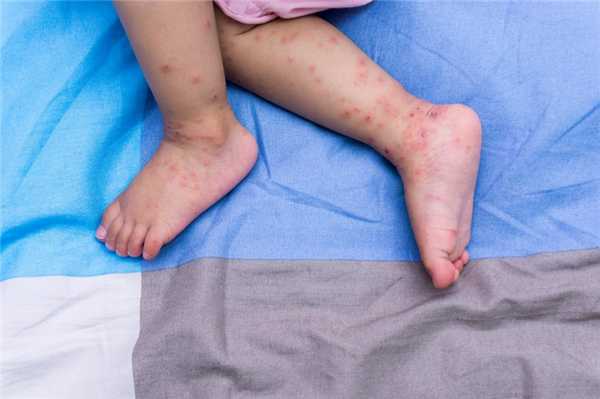
- Кожный синдром (или пурпура) встречается у каждого больного. Проявляется в виде симметричной мелкопятнистой или пятнисто-папулезной геморрагической сыпи, локализующейся преимущественно на разгибательных поверхностях нижних (реже верхних) конечностей, вокруг крупных суставов и на ягодицах. Сыпь может быть представлена единичными элементами, а может быть интенсивной, сочетающейся с ангионевротическими отеками. Как правило, высыпания носят рецидивирующий волнообразный характер. При угасании высыпаний пигментация остается. В случае частых рецидивов на месте высыпаний возникает шелушение кожи.
- Суставной синдром часто наблюдается одновременно с кожным, наиболее характерен он для взрослых. Чаще всего охватываются процессом крупные суставы ног, наиболее редко - локтевые и лучезапястные. Отмечаются болевой синдром, покраснение и отечность. Типичным для геморрагического васкулита является летучий характер суставных поражений. В 25% случаев мигрирующие боли в суставах предшествуют поражению кожи. Суставной синдром, который по длительности редко превышает неделю, иногда сочетается с миальгиями и отеком нижних конечностей.
- У 2\3 больных наблюдается также абдоминальный синдром. Он характеризуется болями в животе спастического характера, тошнотой, рвотой, желудочными кровотечениями. При этом действительно угрожающие жизни явления отмечаются только у 5% больных.
- Почечный синдром отмечается реже (от 40 до 60% случаев) и развивается не сразу. Проявляется в виде гематурии (выделение крови с мочой) различной степени выраженности, в редких случаях возможно развитие гломерулонефрита (воспаления почек) гематурической или нефротической формы. Чаще гломерулонефрит заявляет о себе на первом году болезни, реже случается в период очередного рецидива геморрагического васкулита или после исчезновения всех прочих проявлений заболевания.
В единичных случаях наблюдаются легочные жалобы - кровотечения, геморрагии. Также редко возникают поражения нервной системы - головные боли, судороги, возможно развитие энцефалопатии или полинейропатии.
Геморрагический васкулит у детей
Симптомы васкулита у детей в зависимости от частоты их встречаемости распределяются следующим образом:
- сыпь в виде папул и красных пятен - 100% случаев
- артриты и боли в суставах - 82%
- боли в животе - 63%
- поражение почек (гломерулонефрит) - 5-15%.
Чаще всего выздоровление наступает спонтанно. Поэтому заболевание является относительно благоприятным в детском возрасте, особенно если соблюдены правила питания и начато устранение возможного причинного фактора. После стихания воспаления риск рецидива максимален в первые 3 месяца, но может быть и позже.
После выздоровления следует придерживаться принципов диетического питания на протяжении года и избегать контакта с аллергенами, проникающими через дыхательные пути.
Кожный синдром в клинической картине васкулита является ведущим. Он характеризуется следующими признаками:
- появление сыпи, называемой пурпура;
- ее симметричность;
- пурпура возвышается над кожей и хорошо пальпируется;
- одновременно с ней могут быть красные пятна, прыщики, пузырьки, которые характеризуются зудом;
- первичные высыпания на стопах, позже они распространяются на бедра и ягодицы;
- через пару дней высыпания из ярко красных становятся бурыми, а затем бледнеют и исчезают;
- иногда могут остаться пигментированные очаги, которые длительно сохраняются.
Развитие гломерулонефрита обычно происходит через месяц от появления первых симптомов заболевания. Поражение почек может протекать с минимальными проявлениями или же быть склонно к агрессивному течению. В зависимости от этого клинические и лабораторные признаки гломерулонефрита очень многообразны. Они включают в себя:
- белок в моче;
- отеки, иногда очень выраженные в рамках нефротического синдрома, при котором потеря белка с мочой может достигать 3,5 г в сутки;
- боли в поясничной области;
- покраснение мочи (макрогематурия) или только микроскопически определяемое наличие в ней эритроцитов (микрогематурия);
- преходящее повышение давления.
Абдоминальный синдром является следствием ишемии кишечника. У детей он характеризуется:
- тошнота;
- рвота;
- появление кровянистых прожилок в кале;
- разлитой болью по всему животу по типу колик;
- боль усиливается после приема пищи;
- жидкий стул.
Абдоминальная форма геморрагического васкулита напоминает «острый живот», традиционно требующий хирургического вмешательства. Однако при данном заболевании оно противопоказано, т.к. причина в поражении сосудов. Требуется адекватная медикаментозная терапия.
Суставной синдром при геморрагическом васкулите имеет типичные признаки, отличающие его от суставного синдрома при других заболеваниях (остеорартроз, ревматоидный артрит, подагра). К ним относятся:
- отсутствие деструкции сустава;
- симметричность поражения;
- отсутствие миграции болей;
- частое поражение голеностопных и коленных суставов.
Лечение ребенка с геморрагическим васкулитом необходимо начинать в условиях стационара. Обычно предлагается трехнедельный постельный режим с последующим расширением.
![]()
[spoiler title=’Смотреть фото’ style=’default’ collapse_link=’true’][/spoiler]
Как выставляется диагноз геморрагического васкулита?
Болезнь Шенлейна-Геноха достаточно легко выставить больному, имеющему все три основных симптома.
Есть небольшие отличия протекания болезни у детей и взрослых.
- Более, чем у 30% детей развивается лихорадка.
- Характерно острое начало и течение болезни.
- Абдоминальный синдром сопровождается жидким стулом с прожилками крови.
- Часто в процесс уже с самого начала вовлекаются почки, с выявлением в анализах мочи гематурии и протеинурии.
- Начало болезни стертое, симптомы более мягкие.
- Абдоминальный синдром встречается всего у 50% больных и редко сопровождается тошнотой и рвотой.
- Поражение почек ведет к развитию хронического диффузного гломерулонефрита, с формированием хронической почечной недостаточности.
Диагностика заболевания осуществляется комплексно. В первую очередь, врач проводит устный опрос, в ходе которого выясняет жалобы пациента, осуществляет сбор анамнеза. В дальнейшем могут быть назначены следующие исследования:
- УЗИ органов брюшной полости и почек.
- Определение продолжительности кровотечения.
- Проведение манжетной пробы, а также пробы жгута и щипка.
- Исследование фекалий.
- Проведение иммунологических исследований, а также биохимия крови.
- Вирусологические исследования с целью выявления гепатитов.
- Проведение эндоскопического исследования желудочно-кишечного тракта.
- Анализ крови позволяет выявить повышенное количество лейкоцитов и СОЭ. Также наблюдаются иммунологические нарушения в виде увеличения иммуноглобулинов А и снижения уровня иммуноглобулинов G.
- В ходе физкального осмотра врач проверяет функционирование суставов, тщательно осматривает кожные покровы с целью выявления изменения их цвета и возможных высыпаний. В том случае, если будут обнаружен отеки в области лица, это может свидетельствовать о нарушении нормального функционирования мочевыделительной системы. Также следует проверить пульс.
Болезнь следует отличать от следующих недугов и состояний:
- Инфекционный эндокардит.
- Системные васкулиты (синдром Гудпасчера, узелковый периартериит, болезнь Бехчета).
- Диффузные заболевания соединительной ткани (системная красная волчанка).
- Менингококцемия.
- Макроглобулинемическая пурпура Вальденстрема.
- Иерсиниоз.
- Болезнь Крона.
Дополнительно может быть назначено проведение процедуры трепанобиопсии и обследование костного мозга.
![]()
Лечение геморрагического васкулита
Во-первых, необходима диета (исключаются аллергенные продукты). Во-вторых, строгий постельный режим. В третьих, медикаментозная терапия (антиагреганты, антикоагулянты, кортикостероиды, иммунодепрессанты-азатиоприн, а также антитромботическая терапия).
Применяют следующие препараты:
- активаторы фибринолиза — никотиновая кислота.
- гепарин в дозировке по 200—700 единиц на килограмм массы в сутки подкожно или внутривенно 4 раза в день, отменяют постепенно с понижением разовой дозы.
- дезагреганты — курантил по 2—4 миллиграмма/килограмм в сутки, трентал внутривенно капельно.
- При тяжелом течении назначают плазмаферез или терапию глюкокортикостероидами.
- В исключительных случаях применяют цитостатики, такие, как Азатиоприн или Циклофосфан.
В основном течение заболевания благоприятное, и иммуносупрессантная или цитостатическая терапия применяется редко (например, при развитии аутоиммунного нефрита).
- Длительность лечения геморрагического васкулита зависит от клинической формы и степени тяжести: 2-3 месяца — при легком течении; 4-6 месяцев — при среднетяжелом; до 12 месяцев — при тяжелом рецидивирующем течении и нефрите Шенлейна — Геноха; при хроническом течении проводят лечение повторными курсами в течение 3-6 месяцев.
Дети обязательно находятся на диспансерном учёте. Проводится в течение 2х лет. Первые 6 мес больной посещает врача ежемесячно, затем- 1 разв 3 месяца, затем- 1 раз в 6 месяцев. Профилактику проводят при помощи санации очагов хронической инфекции. Регулярно исследуют кал на яйца гельминтов. Таким детям противопоказаны занятия спортом, различные физиопроцедуры и пребывание на солнце.
Ответы на вопросы
Что понимается под гипоаллергенной диетой?
- В первую очередь следует исключить из употребления высокоаллергенные продукты, такие как яйца, шоколад, цитрусовые, кофе и какао, морская рыба и морепродукты, орехи. Также необходимо отказаться от жирной и жареной пищи. В диете должны преобладать молочные продукты с пониженной жирностью, тушеные и отварные блюда. Разрешаются зеленые яблоки, крупяные каши, индюшатина и крольчатина, растительные масла.
Какой прогноз при геморрагическом васкулите?
- Как правило, прогноз, особенно при легкой форме болезни, благоприятный. Тяжелое течение геморрагического васкулита чревато рецидивированием заболевания и возникновением осложнений (нефрит, осложненный почечной недостаточностью). При молниеносной форме высока вероятность летального исхода в течение нескольких дней после начала болезни.
Берутся ли больные, перенесшие геморрагический васкулит, на диспансерный учет?
- Диспансерный учет у взрослых после перенесенного заболевания не показан. Дети должны наблюдаться на протяжении двух лет. В первые полгода ежемесячно, следующие полгода раз в квартал, и последний год каждые 6 месяцев. Дети не должны заниматься спортом, им противопоказаны физиопроцедуры и инсоляция (пребывание на солнце).
Возможно ли развитие осложнений и последствий после геморрагического васкулита и какие?
- Да, заболевание может привести к возникновению кишечной непроходимости и перитониту, хронической почечной недостаточности, нарушению функций внутренних органов (сердце, печень), анемии и легочным кровотечениям, у детей возможно развитие геморрагических диатезов.
Как не допустить обострений?
Пациент после выписки из стационара не должен забывать о своей болезни и дома. Разумеется, к тому времени он уже все узнает о характере заболевания, профилактике обострений, поведении в быту, питании и режиме дня. Окунувшись в домашнюю атмосферу, больной не станет без назначения врача принимать какие-нибудь медикаменты, не накинется на продукты, способные спровоцировать рецидив (аллергены), но питаться при этом будет полноценно и каждый вечер станет совершать спокойные легкие прогулки на свежем воздухе.
Кроме этого, человеку противопоказаны:
- Излишнее волнение, психическое напряжение;
- Прививки (возможны исключительно по жизненным показаниям);
- Тяжелый физический труд (дети освобождаются от уроков физкультуры);
- Переохлаждения;
- Введение иммуноглобулинов (антистафилококковый, противостолбнячный и пр.).
Ввиду того, что геморрагический васкулит преимущественно детская болезнь, для малышей (или родителей?) предусмотрены особые рекомендации:
- Каждые полгода ребенок посещает лечащего врача (при отсутствии обострений);
- Диспансерное наблюдение не менее 5 лет в случае, если почки остались здоровыми, но при их поражении контроль может оказаться пожизненным;
- Дети полностью освобождаются от физзанятий на год, затем переходят в подготовительную группу;
- 3 раза в год положен обязательный визит к стоматологу и отоларингологу;
- Регулярное проведение анализов мочи (общий и по Нечипоренко) и анализа кала на гельминты;
- Прививки исключаются на 2 года, а по истечении этого времени плановая вакцинация проводится, но с разрешения лечащего врача и под «антигистаминным прикрытием»;
- Соблюдение антиаллергенной диеты - 2 года;
Советы родителям или другим родственникам о лечении в домашних условиях, профилактике рецидивов, питании и поведении в школе и в быту.
Геморрагический васкулит: причины, диагностика, лечение
![]()
Геморрагический васкулит представляет собой редкое заболевание мелких сосудов. Причиной чаще всего является перенесенная простудная инфекция. Как заподозрить эту болезнь и правильно лечить?
Аутоиммунные заболевания одни из наиболее тяжелых среди всех внутренних болезней. Точные причины их неизвестны, поэтому и защититься от них невозможно. Одним из них является геморрагический васкулит, встречающийся у взрослых и детей. Что это за заболевание, кто занимается такими больными, какова диагностика и лечение геморрагического васкулита? Все об этом тяжелом недуге.
Что такое геморрагический васкулит
Геморрагический васкулит - это заболевание, при котором развивается асептический воспалительный процесс в самых мелких сосудах человеческого тела. Преимущественно они поражаются в коже, суставах, почках и кишечнике. Остальные страдают в меньшей степени. Другое название этого недуга - болезнь Шенлейн Геноха или аллергическая пурпура, именно под последним названием этот недуг можно обнаружить в Международной классификации болезней (МКБ) 10 пересмотра.
Сыпь при геморрагическом васкулите бывает настолько характерной и специфической, что врачи обычно достаточно быстро могут заподозрить это заболевание. Диагностикой и лечением занимается врач-ревматолог.
Геморрагический васкулит у детей встречается гораздо чаще, чем у взрослых, поэтому врачи-педиатры более знакомы с этим тяжелым заболеванием. Болезнь эта очень непредсказуема: она может самопроизвольно пройти без каких-либо последствий, либо привести к быстрой гибели.
Геморрагический васкулит у детей
![Геморрагический васкулит у детей]()
Геморрагический васкулит у детей встречается относительно редко: распространенность составляет около 25 случаев на 10 тысяч детского населения. Наиболее подвержены ему дети младшего и среднего школьного возраста: от 7 до 12 лет. Малыши в возрасте младше 5 лет крайне редко страдают от симптомов геморрагического васкулита: зафиксированы лишь единичные случаи. У подростков старше 12 лет эта болезнь также редкость.
Если возник геморрагический васкулит у детей, лечение проводится исключительно в стационаре под контролем врачей. Никакое самолечение недопустимо, ведь болезнь может быть смертельно опасна. Применяются различные группы препаратов в зависимости от того, какая группа симптомов преобладает.
Геморрагический васкулит у взрослых
Геморрагический васкулит у взрослых - это редкость. Большинство заболевших - это мужчины с нарушением метаболизма. Однако и женщины могут страдать от этого недуга: нередко он начинается в период беременности или кормления грудью, при серьезных гормональных перестройках. До сих пор неизвестно почему, но часто дебют начала геморрагического васкулита у взрослых приходится на весенний период. Иногда у больного имеются и другие заболевания из группы аутоиммунных: ревматоидный артрит, системная красная волчанка, неспецифический язвенный колит.
Если развивается геморрагический васкулит, лечение у взрослых проводится в отделении ревматологии круглосуточного стационара. Врач в индивидуальном порядке подбирает необходимые лекарства и курс.
Геморрагический васкулит причины
![Геморрагический васкулит причины]()
Если у человека возник геморрагический васкулит, причины его до сих пор точно науке неизвестны. Есть несколько теорий, среди которых на первом месте стоит инфекционно-аллергическое происхождение этого заболевания. Не случайно чаще всего оно возникает ранней весной, в период эпидемии гриппа и других простудных болезней.
Таким образом причиной геморрагического васкулита многие врачи считают чрезмерно активную реакцию иммунной системы на попадание в организм возбудителей вирусных и бактериальных инфекций (стрептококки, стафилококки, кишечная палочка, вирус простого герпеса и аденовирусы). Вместе с чужеродными агентами иммунитет начинает вырабатывать антитела против клеток собственных капилляров.
Сотрудники Ростовского государственного университета в 2014 году провели исследование, в котором выявили очень большой процент положительных результатов на герпетическую инфекцию у больных геморрагическим васкулитом. Особенно высок он был среди тех, у кого отмечались осложнения со стороны почек.
Специалисты Самарского государственного университета в 2012 году высказали гипотезу о зависимости тяжести данного заболевания от генетически детерминированных особенностей свертывающей системы крови.
Если у больного начался геморрагический васкулит, причины болезни могут быть и иными:
- - поражение сосудов возникает вследствие активации иммунной системы различными лекарственными средствами (антибиотики, анальгетики, противоаритмические средства),
- аллергический анамнез - сочетание данного недуга с различными прочими аллергическими болезнями (атопический дерматит, бронхиальная астма, ринит, конъюнктивит),
- провоцирующие факторы внешней среды: переохлаждение или перегрев, укус насекомого, обострение хронических болезней, травмы и др.
- общий анализ крови (лейкоцитоз, увеличение СОЭ, иногда повышение уровня эозинофилов),
- общий анализ мочи (увеличение уровня белка и появление эритроцитов говорят о поражении клубочков),
- белки острой фазы (СРБ, фибриноген и другие повышаются),
- коагулограмма - эти анализы при геморрагическом васкулите не выявляют патологии в отличие от болезней крови,
- исследование кала на скрытую кровь,
- ультразвуковое исследование почек, печени, почечных сосудов,
- гастро- или колоноскопия при появлении кишечного кровотечения,
- бронхоскопия при поражении бронхов и легких,
- рентгеновское исследование органов грудной клетки,
- ЭКГ и УЗИ сердца.
- средства, разжижающие кровь (гепарин, фраксипарин и др.),
- дезагреганты (дипиридамол, пентоксифиллин),
- активаторы фибринолиза (никотиновая кислота),
- короткие курсы кортикостероидов (преднизолон, метипред),
- цитостатики (метотрексат, сульфасалазин и др.,),
- обезболивающие противовоспалительные средства (ибупрофен, парацетамол), однако необходимо использовать их очень аккуратно, чтобы не спровоцировать развитие лекарственной болезни,
- при поражении почек применяют ингибиторы АПФ, блокаторы рецепторов ангиотензина 2 (у детей этот вопрос очень спорный),
- инфузионная терапия с форсированием диуреза мочегонными препаратами при вторичном поражении почек,
- обработка кожи в области сыпи при не тяжелом течении не нужна, если образовались язвы и некрозы, прибегают к ревизии раны, обработке растворами антисептиков.
- УЗИ при вагальной шванноме в подподъязычном сонном пространстве
- Хирургическая анатомия задних доступов к грудопоясничному переходу позвоночника
- Анатомия: Лимфатические узлы и сосуды грудной клетки. Топография, строение, расположение лимфатических узлов и сосудов грудной клетки
- Диагностика сульфатидоза. Сфингомиелиноз
- КТ, МРТ оссификации желтой связки
Геморрагический васкулит патогенез
Если у больного развился геморрагический васкулит, патогенез заболевания заключается в поражении мелких капилляров кожи, почек, суставов и кишечника аутоантителами. Комплексы антиген-антитело, которые образуются при активном воспалительном процессе (чаще всего, вирусная или бактериальная респираторная инфекция), циркулируют в крови и откладываются в просвете самых мельчайших сосудов.
Далее, когда у больного прогрессирует геморрагический васкулит, патогенез заключается в их закупорке и появлении микротромбов, приводящих к нарушению микроциркуляции, кислородному голоданию тканей, которые в норме эти сосуды кровоснабжают.
Патогенез геморрагического васкулита связан с воспалительным процессом во всех мелких сосудах: капиллярах, венулах, артериолах, и он обуславливает все клинические проявления этого недуга.
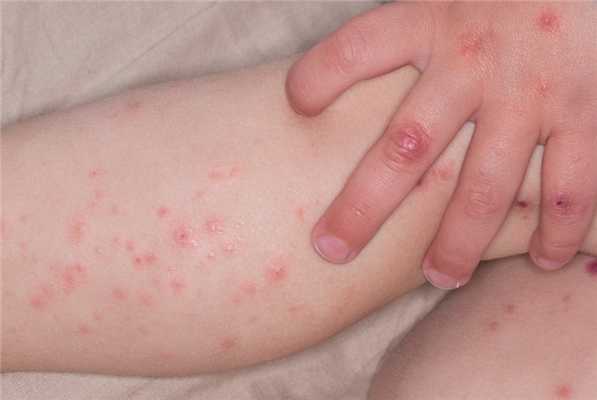
Геморрагический васкулит симптомы
Если у больного начался геморрагический васкулит, симптомы болезни могут быть очень разнообразными. Нередко заболевание начинается с лихорадки, но это не обязательно. При повышении температуры при геморрагическом васкулите появляются симптомы интоксикации: ломота, боль в суставах, костях, мышцах, головная боль, слабость, головокружение. Помимо этого присутствует три основные группы симптомов.
Сыпь при геморрагическом васкулите
Сыпь при геморрагическом васкулите бывает у 100% больных. Это патогномоничный симптом, без него поставить такой диагноз нельзя. Высыпания имеют пятнисто-папулезный геморрагический характер, маленькие размеры. Характерной особенностью сыпи при геморрагическом васкулите является то, что она не исчезает при надавливании. При тяжелом течении болезни в центре элемента может появиться некроз или язва, которая долго не заживает, а после заживления оставляет пигментацию.
Основная локализация - бедра, ягодицы, голень, реже - руки и область крупных суставов. Они имеют симметричный характер. Тяжесть заболевание определяют именно по характеру высыпаний, по их интенсивности, объёму пораженной площади кожного покрова.
Суставной синдром
Поражение суставов встречается у 70% больных. Характерны кратковременные боли в крупных суставах, иногда они становятся яркими, отечными. Процесс никогда не приводит к их деформации, после излечения артралгии проходят бесследно.
Поражение почек
При геморрагическом васкулите у каждого четвертого больного развивается поражение почек. Оно проявляется клинической картиной острого гломерулонефрита. Возможно появление темного окрашивания мочи (цвет мясных помоев), отечности на лице, повышения артериального давления. Некоторые больные отмечают появление болей в пояснице.
Поражение кишечника

Симптомом поражения кишечника является боль в животе. Причем больные не могут точно указать ее локализацию, просто говорят, что у них болит живот. Неприятные симптомы не связаны с приемом пищи и дефекацией, иногда им сопутствует тошнота и рвота. Боль начинается сама и самопроизвольно проходит.
Помимо этих основных четырех групп симптомов возможны и более редкие: признаки поражения легких (геморрагическая пневмония), сердца (геморрагический перикардит, миокардит), нервной системы (приступы эпилепсии, геморрагический менингит). Они более опасны и при неблагоприятном течении могут привести даже к летальному исходу.
Геморрагический васкулит диагностика
Если у человека или доктора есть подозрение на геморрагический васкулит, диагностика должна быть начата как можно раньше. Особенно, когда речь идет о детях. Таким больными занимается врач-ревматолог, в детской поликлинике иногда работает данный специалист, но чаще всего больного с подозрениями на этот недуг отправляют в ревматологическое отделение стационара. Детям, у которых не исключается геморрагический васкулит, диагностика осуществляется в больнице обязательно, чтобы вовремя оказать помощь при развитии серьезных осложнений со стороны сердца, легких и нервной системы.
Во время первого визита врач беседует с больным, спрашивает, что его беспокоит, как давно появились эти симптомы, не было ли у него в недавнем прошлом простудного заболевания, не принимал ли он антибиотики, либо жаропонижающие. После беседы он приступает к осмотру высыпаний, оценивает их характер, локализацию, осматривает суставы. Далее врач дает направления, какие анализы при геморрагическом васкулите позволят подтвердить или опровергнуть этот диагноз.
Анализы при геморрагическом васкулите
В первую очередь при подозрении на геморрагический васкулит дают направления на следующие анализы:
Если врачу никак не удается поставить правильный диагноз, результаты всех исследований неоднозначны, тогда прибегают к биопсии кожи или почек. Материал берут для гистологической оценки, где точно выявляют, если ли поражение мелких сосудов аутоиммунного характера.
Геморрагический васкулит лечение
Если у больного развился геморрагический васкулит, лечение будет напрямую зависеть от того, какие симптомы у него преобладают в большей степени. К сожалению универсального лекарства, которое бы за пару дней полностью избавило от этого недуга, не существует. Удалить из сосудов микротромбы и снизить активность воспалительного процесса медикаментозным путем тоже достаточно сложно. Поэтому, случае, когда у человека начался геморрагический васкулит, лечение проводится симптоматически различными группами препаратов.
Геморрагический васкулит у детей: лечение, необходимые лекарства
При такой болезни, как геморрагический васкулит у детей лечение проводится комплексно. Оно включает в себя обязательный постельный режим, специальную диету и определенный перечень лекарств. В каждом случае врач делает выбор индивидуально, опираясь на ведущие у конкретного больного симптомы.
Применяются следующие группы лекарств:
У детей лечение геморрагического васкулита проводится в стационаре в обязательном порядке. Госпитализация может быть достаточно длительной, однако она необходима. При развитии осложнений со стороны сердца, легких и нервной системы есть риск для жизни и только в больнице смогут вовремя распознать их и оказать помощь.
Сотрудники Белгородского государственного университета в 2011 году описали успешный опыт применения в лечении геморрагического васкулита свежезамороженной плазмы.
Геморрагический васкулит лечение у взрослых
Говоря о болезни геморрагический васкулит, лечение у взрослых проводится по тем же принципам, что и у детей. В подавляющем большинстве случаев пациентов госпитализируют. Им также необходим строгий постельный режим, чтобы избежать дополнительного механического травмирования сосудов.
В лечении геморрагического васкулита у взрослых применяют все те же группы лекарств, что и у детей. Выбор делается на основании того, какой из симптомов у конкретного больного преобладает.
Диета при геморрагическом васкулите

Диета при геморрагическом васкулите должна соблюдаться неукоснительно. Заболевание имеет аллергическую природу, то есть прием в пищу продуктов-аллергенов может провоцировать ухудшение или обострение. Диета при геморрагическом васкулите предполагает исключение молочных продуктов, орехов, цитрусовых, ярких ягод и фруктов, рыбы и морепродуктов, острых блюд, специй. При абдоминальном синдроме желательно несколько дней питаться протертыми пюре, кашами. Диета при геморрагическом васкулите - это один из важнейших компонентов лечения, поэтому не стоит относиться к ней снисходительно.

этот тест и узнайте, во сколько баллов - по десятибалльной шкале - можно оценить состояние вашего здоровья.
Читайте также: