Синдром Ларсена-Юханссона (Larsen-Johansson) - синонимы, авторы, клиника
Добавил пользователь Евгений Кузнецов Обновлено: 21.01.2026
Синдром Синдинга-Ларсена-Йоханссона (ССЛЙ) - это юношеский остеохондроз и тракционный эпифизит, поражающий разгибательный механизм колена, который нарушает прикрепление сухожилия надколенника к нижнему полюсу надколенника. Болезненность нижнего полюса надколенника обычно сопровождается рентгенологическими признаками расщепления этого полюса. У большинства пациентов с ССЛЙ (англ. sinding larsen johansson syndrome) также наблюдается кальцификация на нижнем полюсе надколенника [1].
Синдром обычно появляется в подростковом возрасте, во время скачка роста. Это связано с локализованной болью, которая усиливается при физической нагрузке. Обычно наблюдается локализованная болезненность и отек мягких тканей. Существует также напряженность окружающих мышц, в частности четырехглавой мышцы, хамстрингов и икроножной мышцы. Эта стеснённость обычно приводит к негибкости коленного сустава, изменяя нагрузку через пателлофеморальный сустав [2].
Классификация
Medlar и Lyne классифицировали состояние на четыре стадии, основываясь на рентгенограммах. Были предложены следующие стадии: стадия I, когда надколенник имеет нормальный внешний вид, стадия II, если в дистальном полюсе имеются нерегулярные кальцификации, стадия III с коалесценцией кальцификаций, стадия IV-a, когда кальцификации сливаются в дистальном полюсе, и стадия IV-b - это кальцинированная косточка, отчетливая на дистальном полюсе [3].
Эпидемиология
В отличие от "Колена прыгуна", которое наблюдается в любом возрасте, ССЛЙ наблюдается у активных подростков, как правило, в возрасте 10-14 лет.
- Дети с детским церебральным параличом также склонны к ССЛЙ [4].
Этиология
ССЛЙ вызывается растяжением связки надколенника, вызывая воспаление у места прикрепления проксимальной связки к нижнему полюсу надколенника.
Разгибательный механизм колена состоит из сухожилия и мышц четырехглавой мышцы, надколенника, связки надколенника и поддерживающей связки. Повреждения могут быть вызваны прямой травмой, чрезмерным использованием, дегенеративным заболеванием. Наиболее распространенной подростковой травмой в этой области является болезнь Осгуда-Шлаттера, которая поражает дистальный полюс сухожилия надколенника и бугорок большеберцовой кости [3].
Клиническая картина
Физикальное обследование важно для диагностики ССЛЙ, как и в большинстве случаев. У большинства будет болезненность на нижнем полюсе надколенника, и может быть некоторая болезненность вдоль сухожилия надколенника. Сопротивление разгибанию колена может вызвать боль, и может возникнуть некоторый локализованный отек мягких тканей. Выпот в суставе не должен присутствовать при этом состоянии и может присутствовать при отрыве надколенника [3].
Пациенты, как правило, молодые активные мальчики в возрасте от 10 до 13 лет. Симптомы, как правило:
- Ухудшение при физических упражнениях, подъеме по лестнице, приседании, стоя на коленях, прыжках и беге.
- Может сообщаться, о хромоте после тренировки.
- Может быть односторонним или двусторонним.
- Облегчается с отдыхом
Дифференциальный диагноз
Различные соображения включают в себя:
- Болезнь Осгуда-Шлаттера: возникает при нижнем прикреплении сухожилия надколенника к бугристости большеберцовой кости
- Колено прыгуна: то же расположение и аналогичная патология, но наблюдается у взрослых (некоторые авторы не проводят различия между Синдингом-Ларсеном-Йоханссоном и коленом прыгуна).
- Переломы манжеты надколенника: та же возрастная группа; отрыв хряща нижнего полюса, часто с небольшим фрагментом перелома
- Двудольный надколенник/нормальный нижний полюс "фрагментация"
- Инфрапателлярный бурсит: сигнал жидкости расположен спереди от сухожилия надколенника [4]
Диагностические процедуры
Физиотерапевт проводит физикальное обследование колена и анализирует симптомы пациента. В случае передней боли в колене необходимо выполнить три важных теста. Во всех тестах пациент находится в положении лежа.
- Тест на истирание надколенника [6]; Исследователь помещает большой палец чуть выше надколенника, затем просит сильно сжать квадрицепс. Тест положительный, если есть боль или скрежет.
- Тест на сжатие [7][8]; При вращении применяется сильное давление вниз, боль указывает на повреждение мениска.
- Тест на сопротивление растяжению [9]
Лечение
Первоначальное лечение состоит из облегчения боли путем отдыха в течение нескольких дней и укрепляющих упражнений с изменением видов деятельности. Для ССЛЙ не существует определенного протокола или алгоритма лечения. Могут потребоваться нестероидные противовоспалительные препараты (НПВП), а в тяжелых случаях для поддержания неподвижности используется гипс. Обычно он накладывается на срок до 4 недель, но в большинстве случаев этого не требуется. Многие могут переносить вес по мере переносимости, и может быть назначена физиотерапия.
- Два отдельных отчета показали среднее возвращение к спорту через 4-14 недель со средним возрастом от 8 до 14 лет, причем почти все случаи происходят у спортсменов, причем чаще встречаются футболисты и мужчины.
- Лечение, как правило, определяется болью и деятельностью. Костыли могут потребоваться, если возникает хромота, и опытный физиотерапевт или спортивный тренер может помочь прогрессировать и вернуться к активной деятельности или спорту.
- Хирургическая обработка, которая удалит некротическую внутриклеточную ткань, должна быть последним средством для пациентов, которые устойчивы к консервативному лечению [3].
Реабилитация
Физиотерапевт должен обучить пациента изменению активности.
Следует избегать стояния на коленях, прыжков, приседаний, подъема по лестнице и бега, по крайней мере, в краткосрочной перспективе.
Необходимо проверить силу нижних конечностей, особенно в области лодыжки и бедра, чтобы выявить любые мышечные расстройства, которые могут способствовать синдрому чрезмерного использования.
Следует начать укрепление кора, а также заняться решением проблем гибкости или силы [10].
Терапия должна состоять из эксцентрических упражнений и изокинетического укрепления [11].
Если пациент не реагирует (боль не уменьшается), можно сделать инъекции богатой тромбоцитами плазмы. Они вводятся в области синхондроза под ультразвуковым контролем [11].
Упражнения на растяжку и проприоцептивное укрепление мышц у пациентов с болью в передней части колена оказались полезными [12]. Улучшение силы и функциональности может быть достигнуто как с помощью упражнений с открытой, так и с закрытой кинетической цепью [13].
Пациенты, которые проходили 30-60-минутную физиотерапию один раз в неделю в течение шести недель, показали уменьшение боли в пателлофеморальной области [14].
Безопасное возвращение к занятиям спортом или мероприятиям высокого уровня может произойти, когда каждое из следующих действий происходит в определенном порядке:
- Нижняя коленная чашечка больше не чувствительна, и отек отсутствует.
- Поврежденное колено можно полностью выпрямить и согнуть без боли.
- Колено и нога восстановили нормальную силу по сравнению с неповрежденными коленом и ногой
- Способность бежать трусцой, не хромая.
- Способность к спринту, не хромая.
- Возможность делать режущие маневры под углом 45 градусов.
- Возможность делать режущие маневры под углом 90 градусов.
- Способность выполнять 20-ярдовые пробежки в форме восьмерки.
- Способность выполнять 10-ярдовые пробежки в форме восьмерки.
- Способность прыгать на обеих ногах без боли и прыгать на поврежденной ноге без боли [14].
Если прогресса не было, то может потребоваться операция. После операции допускается полный перенос веса с двумя тростями без иммобилизирующей шины в течение первой недели. Затем терапия может начаться через неделю с упражнений на колени, чтобы восстановить диапазон движений в суставах. Первые шесть недель будут состоять из эксцентрических упражнений на квадрицепсы, а прыжки и другие более функциональные движения разрешаются через три месяца. Эта стратегия, опять же, использовалась только для одного конкретного пациента и не полностью исследована [11].
Синдром Ларсена
Болезнь Синдинга Ларсена и Йохонсона названа по именам норвежского и шведского врачей, описавших эту патологию независимо друг от друга. Заболевание встречается редко, в основном у подростков и спортсменов (особенно у прыгунов), так как их организм чаще подвержен повышенным физическим нагрузкам. Дегенеративно-дистрофические процессы, происходящие в костной ткани, характеризуются сравнительно доброкачественным клиническим течением и при своевременном лечении проходят бесследно.
Этиология и эпидемиология
Остеохондропатия — группа заболеваний, встречающихся чаще в юношеском возрасте, для которых характерно развитие асептического некроза губчатых костей в местах повышенной нагрузки.
В условиях повышенного функционального и статического давления в губчатой костной и хрящевой ткани начинаются патологоанатомические изменения, выражающиеся деструктивными процессами с образованием секвестра (участка некроза), перестройкой костей и суставных структур. Болезнь Ларсена — это остеохондропатия коленного сустава, при которой поражается область нижнего полюса колена. В месте соединения надколенной чашечки и сухожилий начинается воспаление, в результате чего развивается некроз тканей на этом участке. Развитию недуга способствует недостаточное питание местной костной ткани, которое может возникать по следующим причинам:
- Травмы. Частые повреждения, ушибы или чрезмерные перенагрузки костно-мышечного аппарата приводят к сдавливанию и облитерации мелких сосудов губчатой кости в местах, где происходит наибольшее давление.
- Нарушение обмена веществ. Чаще всего детскому организму не хватает кальция и витаминов.
- Наследственность. Врожденная предрасположенность к остеохондропатиям.
- Нейротрофический фактор. Изменения костной ткани происходит вследствие сосудистых расстройств;
- Нарушение пропорций. Быстрый рост костей в подростковый период опережает развитие мышечно-связочного аппарата;
- Дисфункция эндокринных желез.
Симптоматика
Заболевание Ларсена Юханссона долгое время протекает скрытно. Со временем появляются умеренные переменные боли, интенсивность которых увеличивается при сгибании-разгибании колена и надавливании на коленную чашечку. Другими характерными для заболевания симптомами являются:
- теплая на ощупь кожа:
- припухлость колена вследствие выпота в суставную полость;
- ограничение некоторых движений;
- болезненные ощущения при ходьбе, сопровождающиеся напряжением сухожилия четырехглавой мышцы бедра;
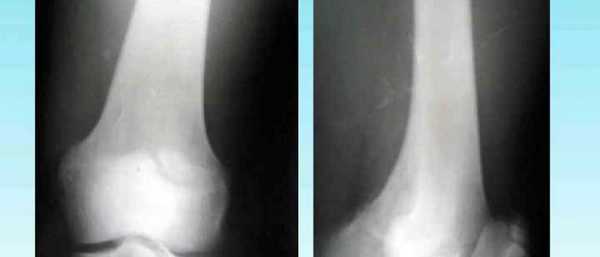
- на рентгенограмме, сделанной в профиль, выявляется пятнистая структура коленной чашечки (фрагментация надколенника).
Диагностика
Врач обязательно осмотрит колено пациента, проанализирует симптомы, выявит отечность, мышечную слабость, оценит диапазон движений. Для подтверждения диагноза пациента направляют на следующие процедуры:
- КТ. Позволяет выявить некротические очаги значительных размеров и повреждения субхондральных костей.
- МРТ. Выявляются зоны повреждения и воспаления мягких тканей.
- Рентгенологическое исследование. На снимках видны нечеткие контуры надколенника у нижнего полюса с прилежащей секвестроподобной тенью.
- Артроскопия. Эта хирургическая процедура позволяет с помощью волоконно-оптической камеры увидеть все повреждения в колене, которые не выявляются при других методах обследования.
- Дифференциальная диагностика. Необходимо отличить заболевание от патологий с похожими симптомами, такими как повреждение подкожной клетчатки, опухоли различного происхождения, болезнь Хоффа или Осгуд-Шлаттера, которая часто сопутствует болезни Ларсена.
Лечение заболевания
Учитывая высокие репаративные возможности костей в период роста молодого организма, основной метод лечения болезни Ларсена Йохансона — консервативный.
В некоторыз случаях частью терапии становятся кортикотероидные инъекции.
При этом первостепенное значение имеет разгрузка пораженной конечности, ЛФК и проведение физиотерапевтических процедур. Тактика лечения типична для остеохондропатических заболеваний. Для медикаментозного лечения назначаются следующие лекарства:
- анальгетики;
- НПВП;
- местные инъекции кортикостероидов;
- при необходимости гормональные и сосудорасширяющие препараты;
- миорелаксанты;
- витамины группы В и Д;
- витаминные комплексы с кальцием.
Более активные движения разрешаются после исчезновения боли и других симптомов заболевания. На поздних этапах не всегда удается достичь положительного результата при консервативной терапии. Тогда требуется оперативное лечение, чаще всего методом артроскопии — выполняются небольшие разрезы и под визуальным контролем и проводится зачистка некротических тканей. Реабилитационные мероприятия начинаются через неделю после операции, под наблюдением физиотерапевта. Практически все пролеченные пациенты с остеохондропатией надколенника имеют благоприятный исход, однако периодические боли после лечения могут сохраняться от 1 до 1,5 лет.
Болезнь Синдинга-Ларсена-Йоханссона
Болезнь Синдинга-Ларсена-Йоханссона (Sinding-Larsen-Johansson), или синдром Ларсена-Йоханссона, встречается достаточно редко, но является одной из главных причин боли в коленях у подростков. Представляет собой хроническое тракционное повреждение или чрезмерное перенапряжение незрелого костно-сухожильного соединения в месте прикрепления связки надколенника к его нижнему полюсу.
Обратно в анатомию
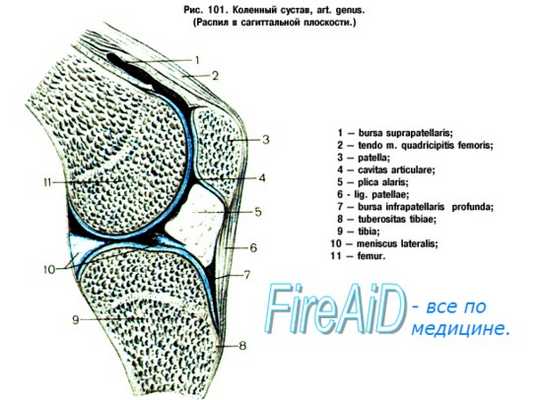
Самое большое сухожилие коленного сустава - сухожилие четырехглавой мышцы. Оно соединяется с надколенником, покрывает его и переходит в связку надколенника. Связка надколенника прикрепляется к нижнему полюсу надколенника вверху и к бугристости большеберцовой кости голени внизу.
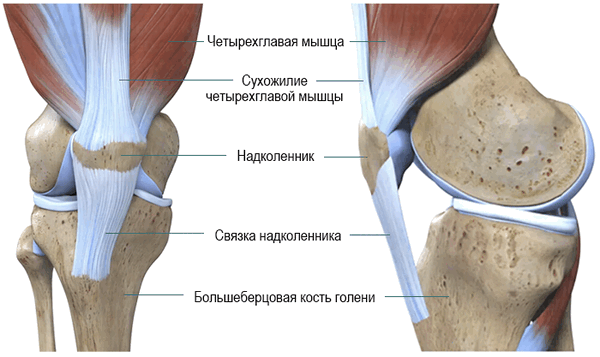
При сокращении четырехглавая мышца натягивает связку надколенника и разгибает (выпрямляет) коленный сустав.
Болезнь Синдинга-Ларсена-Йоханссона: причины и механизм развития
Причины появления болезни относятся к категории нарушений развития костей. При нормальном развитии в специальных зонах роста происходит формирование сначала хряща, потом его окостенение. Области окостенения увеличиваются и объединяются. Так кости растут в длину и ширину.
Во время скачков роста мягкие ткани (в нашем случае - четырехглавая мышца, ее сухожилие и связка надколенника) растут медленнее, чем костные (в нашем случае - бедренная и большеберцовая кости, надколенник). Длина мышцы и связки не соответствует длине костей. Сила натяжения в месте прикрепления связки к костям (в том числе и к надколеннику) увеличивается. При большой физической нагрузке это натяжение увеличивается в разы. Связка начинает как бы «растягивать» и травмировать зону роста в области прикрепления. Нарушается оссификация (развитие костной ткани) в надколеннике.
Чрезмерное перенапряжение, острые или повторные травмы вызывают дополнительный стресс и давление в этой области. И, как правило, проявление симптомов болезни.
Наиболее частые факторы риска, приводящие к развитию болезни, условно можно объединить в следующие группы:
- Виды спорта, в которых много бега и прыжков (например, легкая атлетика, футбол, гимнастика, баскетбол, хоккей на траве).
- Резкое увеличение физической активности (в том числе недостаточная разминка перед основным комплексом упражнений) или неправильное распределение нагрузки.
- Неправильно подобранное спортивное оборудование, спортивная обувь или форма.
- Действия, в результате которых на связку надколенника оказывается чрезмерное растягивающее давление (например, поднятие тяжелых предметов, частая ходьба вверх-вниз по лестнице, приседания).
Болезнь Синдинга-Ларсена-Йоханссона: симптомы
- Боль.
- Локализация: над зоной нижнего полюса надколенника.
- Интенсивность: острая.
- Время возникновения и влияние на функцию сустава: по этим параметрам различают три стадии заболевания.
I стадия - боль возникает после физической активности.
II стадия - боль возникает во время физической активности и сохраняется после, не ограничивает движение сустава.
III стадия - боль, ограничивающая диапазон движений сустава во время физической активности.
- Отек мягких тканей: локальная припухлость над зоной нижнего полюса надколенника.
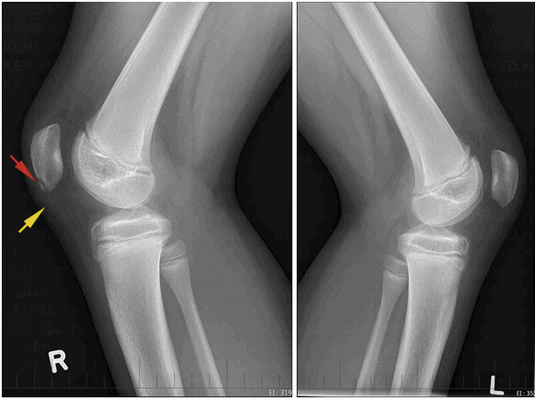
Рентгенография коленных суставов (сагиттальный снимок): в нижнем полюсе правого надколенника видна зона оссификации проксимальной части связки надколенника (красная стрелка), желтой стрелкой отмечено утолщение связки. Левый коленный сустав без патологии
Болезнь Синдинга-Ларсена-Йоханссона: диагностика и дифференциальная диагностика
Помимо сбора анамнеза (во время которого отмечается, характерный подростковый возраст пациента) и внешнего осмотра, применяют инструментальные методы диагностики. Обычно это комбинация рентгенографии, МРТ и УЗИ.
- Рентгенография.
- На ранних стадиях заболевания малоинформативна.
- При хроническом течении: возможно выявление зон кальцификации/оссификации (окостенения) проксимальной (верхней) части связки надколенника; вначале оссификация фрагментарная, со временем оссификаты могут сливаться друг с другом и/или с нижним полюсом надколенника (при этом полюс увеличивается в размерах); сама связка надколенника утолщается.
- МРТ.
- Оссифицированные фрагменты в связке или в нижнем полюсе надколенника.
- Утолщение проксимальной части связки.
- Отек мягких тканей, в том числе - признаки бурсита и воспаления жирового тела Гоффа.
- УЗИ: более информативна на ранних стадиях заболевания, чем рентгенография.
- Оссифицированные фрагменты в связке или в нижнем полюсе надколенника.
- Фрагментация нижнего полюса надколенника.
- Утолщение связки.
- Отек мягких тканей и хряща, признаки бурсита и воспаления жирового тела Гоффа.
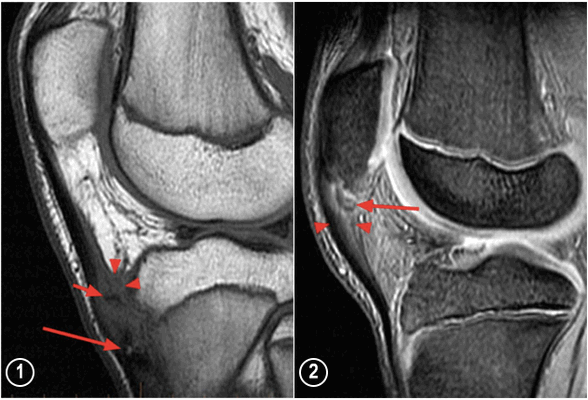
МРТ коленных суставов (сагиттальная проекция): 1 - снимок коленного сустава при болезни Осгуда-Шлаттера (длинная стрелка показывает отделившийся костный фрагмент бугристости большеберцовой кости, короткая стрелка - костный фрагмент выше бугристости большеберцовой кости, наконечники стрелок - увеличение поднадколенниковой глубокой синовиальной сумки; 2 - снимок коленного сустава при болезни Синдинга-Ларсена-Йоханссона (длинная стрелка показывает костный фрагмент на нижнем полюсе надколенника, наконечники стрелок - утолщенную и отечную проксимальную часть связки надколенника).
Дифференциальная диагностика
- Отрывной перелом нижнего полюса надколенника: возникает при нарушении окостенения надколенника в зоне остаточного хряща. Характеризуется образованием небольших костных фрагментов. Подтверждается анамнезом (единичный случай травмы, а не хроническая микротравматизация как в случае болезни Синдинга-Ларсена-Йоханссона), инструментальными методами диагностики.
- Болезнь Осгуда-Шлаттера: локализация симптомов и зон поражения тканей над дистальной частью связки надколенника в месте прикрепления к бугристости большеберцовой кости.
- Тендинит связки надколенника: боль возникает/усиливается при давлении на зону нижнего полюса надколенника (например, стояние на коленях), а не при чрезмерном растягиванием связки. Чаще всего - у взрослых. Подтверждается инструментальными методами диагностики.
- Дольчатый надколенник: фрагментация надколенника, усиление/возникновение болей при надавливании на костный фрагмент. Подтверждение костной аномалии инструментальными методами диагностики.
- Инфрапателлярный бурсит: выраженные признаки воспаления синовиальных сумок.
- Болезнь Гоффа: воспаление жировых тел коленного сустава.
- Хондромаляция надколенника: боль (тупая, ноющая, не острая) возникает без предшествующей травмы, характерна сопутствующая крепитация. Размягчение и повреждение хряща подтверждается инструментальными методами диагностики.
Болезнь Синдинга-Ларсена-Йоханссона: лечение
Обычно прибегают только к консервативному лечению, операционное вмешательство не требуется.
При обострении симптомов лучше всего соблюдать пять основных правил: частичная или полная иммобилизация, компрессия, отдых, охлаждение зоны повреждения, приподнимание конечности.
Безрецептурные анальгетики и нестероидные противовоспалительные препараты могут быть полезны для уменьшения боли и отека.
- Анальгетики - препараты на основе анальгина, метамизола и парацетамола. Снижают восприятие болевых импульсов, благодаря чему достигается кратковременное облегчение состояния. Примеры анальгетиков: Нолодатак, Эффералган, Анальгин, Авексима.
- Нестероидные противовоспалительные препараты (НПВП) - группа медикаментов на основе диклофенака, ибупрофена и нимесулида. Оказывают болеутоляющие, антивоспалительное, сосудорасширяющее действие. Примеры НПВП: Некст, Диалрапид, Нурофен.
Обезболивающие препараты не влияют на причину заболевания, а лишь временно снимают болевой приступ. При этом возможно привыкание. Поэтому, перед приемом лекарств обязательно проконсультируйтесь с врачом.
Ограничить физическую активность и отказаться от активных видов спорта (например, футбол, легкая атлетика) рекомендуют на 1-2 месяца до стихания симптомов воспаления. Допускаются плавание и другие виды спорта, которые оказывают меньшее давление на четырехглавую мышцу бедра. Может потребоваться ЛФК с акцентом на упражнения по укреплению квадрицепса, постепенно добавляют упражнения на растяжку.
Признаки болезни Синдинга-Ларсена-Йоханссона обычно исчезают, когда окостенение надколенника полностью завершено. По мере созревания скелета симптомы обычно уменьшаются, однако это может занять не менее года, в редких случаях - двух лет.
Если симптомы не совсем похожи на ваши, то узнать больше о заболеваниях коленного сустава можно в разделе Диагностика боли в колене.
Синдром Ларсена-Юханссона (Larsen-Johansson) - синонимы, авторы, клиника
Болезнь Синдинг-Ларсона-Йоханссона представляет собой нарушение структуры нижнего полюса надколенника, обусловленное повторяющейся травмой. Она чаще всего встречается у мальчиков 10—14 лет.
Симптомами являются боль и отечность над нижним полюсом надколенника. На рентгенограмме в этом участке наблюдается костная фрагментация. Боль усугубляется во время бега или прыжков. Лечение такое, как и при болезни Осгуда-Шлаттера. Естественное исчезновение симптомов происходит в течение 3—12 месяцев.
Учебное видео анатомии коленного сустава

Медицинский сайт MedicalPlanet.su является некоммерческим ресурсом для всеобщего развития медицинских работников.
Материалы подготовлены и размещены после модерации редакцией сайта. Ни один из материалов не может быть применен на практике без консультации лечащего врача.
Вопросы, замечания принимаются на указанный почтовый адрес. По этому же адресу мы оперативно предоставим вам координаты автора, заинтересовавшей вас статьи.
Если планируется использование отрывков размещенных текстов - обязательно размещение обратной ссылки на страницу источник.
Синдром Синдинга-Ларсена и Йоханссона - Sinding-Larsen and Johansson syndrome
Синдром Синдинга-Ларсена и Йоханссона, [1] назван в честь шведского хирурга Свена Кристиана Йоханссона (1880-1959), [2] и Кристиан Магнус Фальсен Синдинг-Ларсен (1866-1930), [3] норвежский врач, апофизит нижнего полюса надколенник. Это аналог Болезнь Осгуда - Шлаттера который включает верхний край большеберцовая кость. Этот вариант был обнаружен в 1908 году во время отборочных зимних олимпийских игр в помещении в Скандинавии. Болезнь Севера подобное состояние влияет на пятка.
Это состояние, называемое синдромом Синдинга-Ларсена и Йоханссона, было независимо описано Синдинг-Ларсен в 1921 г. и Йоханссон в 1922 г. [4]
Содержание
Признаки и симптомы
Состояние обычно наблюдается у спортсменов в возрасте от 10 до 14 лет. После деформации или частичного разрыва связки надколенника у пациента развивается тракционный «тендинит», характеризующийся болью и точечной болезненностью в нижнем (нижнем) полюсе надколенника, связанной с очаговой опухолью. [ нужна цитата ]
Дети с церебральным параличом особенно предрасположены к SLJ 4. [ нужна цитата ]
На рентгенограммах рекомендуемые виды: передняя и боковая часть колена, результаты могут быть нормальными и могут показать шпору на нижнем полюсе надколенника, если диагноз неясен, показала МРТ. [ нужна цитата ]
С отдыхом и упражнениями на гибкость четырехглавой мышцы состояние нормализуется без вторичной инвалидности. Иногда, если состояние не проходит, в связке появляется обызвествление. Это состояние сравнимо с болезнью Осгуда-Шлаттера и обычно излечивается спонтанно. Если отдых не дает облегчения, аномальная область удаляется и паратенон удаляется. [ нужна цитата ]
Читайте также:
- Первичная аменорея: причины, симптомы и лечение
- Эффективность применения лейкоцитарного концентрата. Прямое переливание крови
- УЗИ печени при стеатозе
- Эндоскопическая микрохирургическая дискэктомия транспедункулярным доступом. Техника транспедункулярного доступа.
- Распространенность и социальная значимость ревматических заболеваний в Российской Федерации
