Субокципитальный доступ (ректосигмовидный доступ) при операции удаления вестибулярной шванномы
Добавил пользователь Алексей Ф. Обновлено: 22.01.2026
Нами проведен анализ результатов лечения и осложнений у 120 больных с вестибулярными шванномами (ВШ) для определения актуальных преимуществ и существующих проблем в лечении ВШ с использованием субокципитального доступа. Были оценены предоперационные и послеоперационные статусы и собраны радиологические, а также операционные данные 120 больных, подвергнутых 125 операциям с удалением ВШ в клинике нейрохирургии с 2001 г. по 2003 г. Путём применения субокципитального трансмеатального доступа 109 опухолей были полностью удалены; в 16 случаях было выполнено частичное удаление опухоли у тяжёлых больных для декомпрессии ствола мозга или для сохранения слуха в одном слышащем ухе. Операционные осложнения включали гематомы в 2,2% cлучаев, ликворные свищи в 9,2%, гидроцефалии в 2,3%, бактериальные менингиты в 1,2%, и ревизии послеоперационных ран в 1,1%. Нами излагаются пути предотвращения осложнений. Текущие методы лечения с полной резекцией опухоли, с уменьшением инвалидности хорошо достигаются субокципитальным доступом.
Ключевые слова: Невринома слухового нерва, каудальные краниальные нервы, лицевой нерв, субокципитальный доступ, осложнения.
About results of vestibular schwannoma surgery
K.B.Yrysov
International Neuroscience Institute Hannover, FRG
Objective: To identify the actual benefits and persisting problems in treating vestibular schwannomas by the suboccipital approach, the results and complications in a consecutive series of 120 tumors surgically treated by the authors were analysed and compared with experience involving other treatment modalities.
Methods: Pre-and postoperative clinical statuses were determined, radiological and surgical findings were collected and evaluated a database for 120 patients undergoing 125 vestibular schwannoma operations.
Results: By the suboccipital transmeatal approach, 109 tumours were completely removed; in 16 cases, deliberate partial removal was performed either in severely ill patients for decompression of the brain stem or in an attempt to preserve hearing in the last hearing ear.
Surgical complications included hematomas in 2,2% of the cases, cerebrospinal fluid fistulas in 9,2%, hydrocephalus in 2,3%, bacterial meningitis in 1,2%, and wound revisions in 1,1 %. The technique that were developed for avoidance of complications are reported.
Conclusion: The current treatment options of complete tumor resection with ongoing reduction morbidity are well fulfilled by the suboccipital approach.
Key words: Acoustic neuroma, caudal cranial nerves, facial nerve, suboccipital approach, complications.
Главной целью лечения ВШ является полнота резекции и сохранение лицевого нерва 2. Все существующие ныне оперативные доступы, такие как субокципитальный, транслабиринтный и субтемпоральный, и их модификации, имеют свои показания. Путём приобретения навыков и опыта, нейрохирурги могут разработать и развить эти доступы до высоких стандартов с оптимальной безопасностью больного в отношении смертности и инвалидности. В течении последних 16 лет, субокципитальный доступ был рутинно использован при всех вариантах ВШ в нашей клинике. Основываясь на 120 случаях ВШ даётся уникальный анализ данных. Более того, развитие техники операции с нарастающим опытом представлено с анализом послеоперационных исходов, осложнений и их объёма.
Пациенты и методы.
С 2001-г. по 2003-г., 125 ВШ было удалено у 120 пациентов, используя субокципитальный доступ. 10 больных имели очевидно нейрофиброматоз-2 (NF-2), и 10 билатеральных опухолей были удалены во время операции. 110 больных не имели нейрофиброматоза (NF-2) и оперированы только унилатерально.Все пациенты были подготовлены к операции путём тщательного клинического обследования, включая оториноларингологическое; компьютерную томографию (bone-windows), контрастную компьютерную томографию или магнитно-резонансную томографию (МРТ) с гадолиниумом и функциональную рентгенографию шейных позвонков.
Размеры опухолей.
Размеры опухолей измерялись с учётом интра- и экстрамеатальной протяжённости опухоли; большими считались опухоли более чем 30х20 мм, и маленькими опухоли менее 30х20 мм. Протяженность опухоли была описана следующим образом: Класс Т1, чисто интрамеатальная; Класс Т2, интра- и экстрамеатальная; Класс Т3а, заполняющая мосто-мозжечковую цистерну; Класс Т3б, достигающая ствола мозга; Класс Т4а, сдавливающая ствол мозга; Класс Т4б, грубо сдавливающая ствол мозга и сдавливающая IV желудочек.
7 больных были уже оперированы в других клиниках, 3 больных подвергались субтотальной резекции опухоли, и 4 больных подвергались биопсии. Все это было сделано до поступления в нашу клинику.
Радикальность операций.
В 109 случаях, удаление опухоли было тотальным. Субтотальное удаление было выполнено в 16 случаях т.к. на первый план выступало сохранение жизни больных в 2 случаях и сохранение слуха в 3 случаях. В 10 случаях декомпрессия ствола мозга выполнено у 6 пациентов пожилого возраста и с тяжелой инвалидностью, у 3 пациентов с нейрофиброматозом NF-2, билатеральное удаление опухоли было у 1 больного и монолатеральное удаление было сделано у 2 пациентов. Путём обнажения внутреннего слухового прохода и уменьшения опухоли, пока стволовые слуховые вызванные потенциалы (ССВП) были удовлетворительны, слух был сохранен у 8 из 11 пациентов, и качество слуха было стабильным в одном слышащем ухе в течение 6 лет после операции. У 2 больных интраоперационно CCВП и непосредственно слух после операции были потеряны. У 1 больного ССВП и слух были сохранены, но были потеряны через 2 недели после операции; этот же больной был оперирован повторно из-за рецидивного роста опухоли спустя 5 месяцев.
Рецидивы встречались у 6 из 120 больных, кто не имел нейрофиброматоза NF-2. Один пациент с большой, сдавливающей ствол мозга, геморрагической опухолью и дооперационным параличом лицевого нерва, показал рецидив опухоли такого же размера и типа в течение 1 года и был оперирован повторно. Этот больной оставался без рецидива в течение 18 месяцев после повторной операции. Одна больная, оперированная нами, у кого было достигнуто сохранение слуха, отметила ухудшение и потерю её первично сохраненного слуха через 4 года после операции. Она была подвергнута повторной операции по поводу опухолевого рецидива размером 25 мм. У одного больного рецидив был обнаружен во время обычного МРТ обследования и хирургическая резекция произведена во второй раз. Трое больных не были подвергнуты повторной операции.
Послеоперационные жалобы.
Частота субъективных послеоперационных жалоб пациентов отражена в таблице 1 и сравнивается с дооперационной субъективной симптоматикой.
Таблица1. Обзор симптомов краниальных нервов.
Краниальный нерв Симптомы До операции (%) 2-8недель после операции (%) V
IX-XII Головные боли
Нарушения тройничного нерва
Субъективная тригеминальная
гипэстезия в V2
Субъективная тригеминальная
парестезия в V2
Тригеминальная невралгия
Двоение
Парез лица
Нарушения вкуса
Дефицит слуха
Тиннитус
Вестибулярные нарушения
Нарушения каудальных краниальных нервов 12
9-7
9
В течение первых 2-8 послеоперационных недель больные жаловались на головную боль (9%), затруднение глотания (4,5%), субъективную тригеминальную гипоэстезию (7%), тригеминальную парэстезию (2%), тиннитус (35%) и шаткость (56%). Неустойчивость при ходьбе была более частым вестибулярным нарушением (35%), головокружение было вторым более частым (25%) и тошнота была третьим частым симптомом.
Неврологический статус.
В случаях 125 операций у 120 больных, не считая слуховые функции, неврологический статус после операции был нормальным в большинстве случаев. У этих больных общее физическое состояние, ментальный статус, степень бодрости, состояние вовлеченных в опухолевый процесс краниальных нервов, каудальные краниальные нервы и лицевой нерв были в норме или в стадии восстановления.
Лицевой нерв был анатомически сохранен у 93% больных. Из этих пациентов 51% отмечали нормальную функцию лицевого нерва непосредственно после операции и при выписке из больницы. 45% больных испытали снижение функции лицевого нерва с хорошим потенциалом восстановления функции в течение 1-12 месяцев. 5% больных отмечали паралич лицевого нерва несмотря на целостность нерва. Из них 2,3% выздоровели спонтанно, но 1,7% остались без положительных динамических сдвигов. Из этого числа больных 11 были оперированы с целью создания нервного анастомоза (hypoglossus-facialis) и получены хорошие результаты. 6 пациентов отказались вообще от операций для создания нервного анастомоза и восстановления функций лицевого нерва.
Лицевой нерв был анатомически поврежден предварительно у 4 больных, оперированных до этого где-то не в нашей клинике. В 2 случаях была произведена операция с созданием анастомоза (hypoglossus-facialis) и достигнуто восстановление функций нерва. В 3 случаях уже до поступления в нашу клинику была произведена реконструктивная операция на лицевом нерве. Лицевой нерв анатомически поврежден в 7 случаях. У 5 больных повреждение нерва было восстановлено путём использования нервного ствола n.suralis. В 3 случаях лицевой нерв был восстановлен в области мосто-мозжечкового угла используя ствол n.suralis от 0,5 до 3 см. В 2 случаях реконструкция была выполнена из мосто-мозжечкового угла до мастоидального сегмента по методу M.Samii: интракраниально-интратемпоральная трансплантация [1,3,4] и в 3 случаях по методу Дотта (интракраниально-экстракраниальная трансплантация из ММУ до наружного сегмента стиломастоидной порции).
В 2 случаях лицевой нерв был поврежден на месте возникновения из ствола мозга и был восстановлен используя донорский нерв (из другого контралатерального лицевого нерва и n.hypoglossus).
Cлуховой нерв был анатомически сохранен в 68% случаях, из которых 15 ушей были глухими ещё до операции.
Слуховой нерв был повреждён в 38 случаях, из которых 18 ушей были глухими и 20 были слышащими до операции. В 2% случаях слуховой нерв был предварительно повреждён из-за операции, проведенной не в нашей клинике.
Из 90 слышащих до операции ушей, 70 слуховых нервов были сохранены анатомически и 36 нервов сохранили функции у 5 больных с хорошим слухом, 14 с удовлетворительным, и 17 больных с плохим слухом. Дискриминация слуха была полезной у 79% послеоперационно слышащих пациентов. В общем, анатомическое сохранение слухового нерва было 68% и функциональное сохранение было 39%. Морфологические аспекты опухоли влияли на степень сохранности. В случаях кистозных опухолей степень анатомического сохранения лицевого нерва была снижена с 93 до 88% и слухового нерва с 68 до 55%.
Ликворные свищи встречались в 9,2 %; было 7,6 % парадоксических наружных свищей через 1-16 дней после операции, и было 1,6 % внутренних свищей через 1-56 дней. Наружные свищи с истечением ликвора из твёрдой мозговой оболочки были успешно излечены используя давящие повязки; в половине случаев дополнительный люмбальный дренаж был установлен на 5-8 дней. В случаях внутренних свищей выполнялась хирургическая ревизия с поиском возможных открытых ячеек мастоида во ВСП, который был закрыт кусочком мышцы с фибриновым клеем.
Гидроцефалия нуждалась в лечении у 2.3% больных. У 2 больных временный наружный дренаж был эффективным. У 2 других больных это было использовано вначале, а затем наложен шунт. У 2 больных шунт был установлен сразу.
Менингиты встречались в 3 % (1,7 % асептический и 1,3 % менингит). Асептические менингиты начинались на 2-21 дни после операции и продолжались 10 дней с хорошим выздоровлением. У 3 больных отмечался временный пaрез лицевого нерва с полным восстановлением в течении 2-4 недель.
Бактериальные менингиты развивались на 3-28 дни и продолжались свыше 26 дней. В то время как большинство бактериальных менингитов были диагностированы клинически и при люмбальной пункции, в 2 случаях обнаружены временные образования абсцесса в ММУ с типичным кольцевидным усилением. Ревизия операционной раны была показана у 2 больных (1 из-за подкожного раневого абсцесса и 1 из-за аллергией на воск). После этих случаев с восковой аллергией, использование воска для закрытия мастоидальных ячеек было полностью остановлено и дальнейшие ревизии операционных ран не понадобились .
У 2,2% больных отмечалось симптоматическое послеоперационное кровотечение; хирургическая ревизия было необходимой у 1,5% больных. У 5 больных кровотечение отмечалось остро в течении первых 24 часов, между 4-9 часами после операции, и были локализованы в области ММУ в 4 случаях, внутри моста в 2 случаях, и эпидуральном в 1 случае . Все эти больные были подвергнуты операции. Оба пациента с кровотечением в области моста выздоровели, но легкий гемипарез и атаксия остались у одного и легкий гемипарез у другого. У последнего пациента некоторые сосудистые аномалии отличались на КТ в виде циркулярной области гиподенсивности перед операцией. Из пациентов с кровотечением в области ММУ, 2 выздоровели без проблем, но 2 других умерли. Больной с эпидуральной гематомой выздоровел быстро, с нормальным неврологическим статусом исключая незначительную гипакузию.
1. Ebersol MJ, Harner SG, Beatty CW: Current results of the retrosigmoid approach to acoustic nouroma. J Neurosurg 1992; 76: 901-909.
2. Schessel DA et al: Recurnence rates of acoustic neuroma in hearing preservation surgery. Am J Otol 1992; 13: 233-235.
3. Tatagiba M, Matthies C, Samii M: Microendoscopy of the internalduditory canal in vestibular schwannoma surgery. Neurosurgery 1996; 38: 737-740.
4. Tos M et al: Causes of facial nerve paresis after translabyrinthine surgery for acoustic neuroma. Ann Otd Rhinol Laryngol 1992; 101: 821-826.
5. Gnanalingham KK et al. Surgical procedures for posterior fossa tumors in children:does craniotomy lead to fewer complications than craniectomy? J Neurosurg 2002; 97:821-826.
6. Regis J et al. Functional outcome after gamma-knife surgery or microsurgery for vestibular schwannomas. J Neurosurg 2002; 97:1091-1100.
7.Link MJ et al. Malignant squamous degeneration of a cerebellopontine angle epidermoid tumor. Case report. J Neurosurg 2002; 97:1237-1243.
Субокципитальный доступ (ректосигмовидный доступ) при операции удаления вестибулярной шванномы
НИИ нейрохирургии им. акад. Н.Н. Бурденко РАМН, Москва
ФГАУ «НИИ нейрохирургии им. акад. Н.Н. Бурденко» Минздрава России, Москва, Россия
ФГБНУ «НИИ нейрохирургии им. акад. Н.Н. Бурденко», Москва, Россия
Хирургическое лечение неврином слухового нерва (вестибулярных шванном)
Журнал: Журнал «Вопросы нейрохирургии» имени Н.Н. Бурденко. 2017;81(3): 66‑76
Клинические рекомендации — это актуальные систематически разработанные положения, созданные для того, чтобы помочь врачу в принятии решений относительно врачебной тактики в определенных клинических ситуациях, они содержат установки по проведению диагностических и скринирующих тестов, по объему медицинской и хирургической помощи и по другим аспектам клинической практики. Вестибулярные шванномы составляют 8% всех внутричерепных образований, до 30% опухолей задней черепной ямки и 85% опухолей мосто-мозжечкового угла. Заболеваемость невриномами слухового нерва составляет примерно 1 случай на 100 000 населения в год. В работе представлены вопросы классификации, диагностики и лечения неврином слухового нерва. В рекомендациях подробно рассмотрены ключевые аспекты формулировки клинического диагноза, классификационные признаки, определение показаний к хирургическому или лучевому лечению, а также принципы выжидательной тактики при вестибулярных шванномах. Особое внимание уделено хирургическому лечению неврином слухового нерва, приведены критерии выбора хирургического доступа, использования современного операционного оснащения, этапы удаления опухоли. В соответствии с принятой клинической классификацией предложены алгоритмы действий в зависимости от стадии заболевания и динамики развития патологического процесса, возраста пациента и клинических проявлений. Ключевые положения клинических рекомендаций основаны на критериях доказательности. Работа предназначена для практической деятельности специалистов нейрохирургов.
Клинические рекомендации (КР) — это актуальные, систематически разработанные положения, созданные для помощи врачу в принятии решений относительно врачебной тактики в определенных клинических ситуациях. Они содержат установки по проведению диагностических и скринирующих тестов, по объему медицинской и хирургической помощи и по другим аспектам клинической практики [1].
Цель составления КР — попытка стандартизации вопросов диагностики и лечения заболеваний по всем разделам медицины, в том числе и по нейрохирургии.
КР включают описание методов диагностики и лечения профильных заболеваний, уровни доказательности основных положений, указатели лекарственных препаратов по Международным непатентованным названиям, оценку информационных ресурсов, использованных для разработки документа. Все основные разделы КР («Общие сведения», «Диагностика», «Лечение») должны содержать уровни доказательности приводимых в данном разделе положений.
В КР могут использоваться различные шкалы уровней доказательности, например, критерии, основанные на шкале уровней (категорий) доказательности Оксфордского центра доказательной медицины. По рекомендации Ассоциации нейрохирургов России в КР нейрохирургического профиля используется шкала «Стандарты—Рекомендации—Опции», в которой «Стандарт» соответствует уровню доказательности класса А, «Рекомендация» — уровням доказательности класса В—С, «Опция» — уровню доказательности класса С.
Стандарты. Это общепризнанные принципы диагностики и лечения, которые могут рассматриваться в качестве обязательной лечебной тактики. Большей частью — это данные, подтвержденные наиболее доказательными исследованиями (1—2 класс) — мультицентровыми проспективными рандомизированными исследованиями, или же данные, подтвержденные результатами независимых крупных нерандомизированных проспективных или ретроспективных исследований, выводы которых совпадают.
Рекомендации. Лечебные и диагностические мероприятия, рекомендованные к использованию большинством экспертов по этим вопросам, которые могут рассматриваться как варианты выбора лечения в конкретных клинических ситуациях. Эффективность рекомендаций определяется в исследованиях 2-го и реже — 3-го класса доказательности, т. е. в проспективных нерандомизированных исследованиях и крупных ретроспективных исследованиях. Для перехода этих положений в разряд стандартов необходимо их подтверждение в проспективных рандомизированных исследованиях.
Опции. Основаны на небольших исследовательских работах 3-го класса доказательности и представляют, главным образом, мнение отдельных авторитетных по тем или иным направлениям экспертов, или экспертных групп.
Общие сведения. Вестибулярные шванномы составляют 8% от всех внутричерепных образований, до 30% опухолей задней черепной ямки и 85% опухолей мосто-мозжечкового угла [2]. Термины «вестибулярная шваннома» и «невринома слухового нерва» являются синонимами, обозначающими доброкачественные опухоли, которые состоят полностью из шванновских клеток и исходят из вестибулярной порции слуховестибулярного нерва (более часто из верхней части вестибулярной порции) [3, 4]. В мировой литературе в основном используется термин «вестибулярная шваннома», а в отечественной — «невринома слухового (VIII) нерва».
Заболеваемость невриномами слухового нерва составляет примерно 1 случай на 100 000 населения в год [5]. Другими словами, каждый год в Российской Федерации появляется 1500 новых случаев неврином слухового нерва. Учитывая постоянное совершенствование методов нейровизуализации, позволяющих устанавливать диагноз на ранних стадиях заболевания, эта цифра может быть еще выше.
Невриномы слухового нерва в 95% случаев является односторонней опухолью. 5% неврином имеют мультицентрический двусторонний характер роста и являются проявлением нейрофиброматоза типа II (НФ-2) — наследственного, аутосомного заболевания, имеющего доминантный характер наследования. Истинные, спорадические невриномы слухового нерва развиваются наиболее часто на четвертом—пятом десятилетии жизни, имея общий возрастной период от 12 до 88 лет [6]. Более часто невриномы встречаются у женщин, чем у мужчин, примерное соотношение 3:2. Двусторонние невриномы, обусловленные НФ-2, проявляются значительно раньше, во втором—третьем десятилетии жизни [7, 8].
Невриномы слухового нерва являются, как правило, плотным, опухолевым образованием, в редких случаях содержат в своей структуре кисты, имеют хорошо выраженную капсулу, четко отграниченную от мозгового вещества. Они возникают во внутреннем слуховом проходе, в зоне Obersteiner-Redlich между миелин-продуцирующими олигодендроцитами и шванновскими клетками, расположенными в 8—10 мм от пиальной оболочки боковой поверхности моста. Рост опухоли происходит в сторону наименьшего сопротивления по корешку нерва в средней части мостомозжечкового угла. Близлежащая часть нерва может быть изолирована при маленькой опухоли, но с увеличением размера последней включается в ее структуру [9]. При более поздних стадиях заболевания и значительно больших размерах опухолевого узла происходит аналогичное воздействие на близлежащие черепные нервы. По частоте вовлечения в этот процесс на первом месте стоит, естественно, вестибуло-кохлеарный нерв, затем в порядке убывания частоты следуют лицевой и тройничный нервы, языкоглоточный нерв и другие [3, 10].
Классификации стадий развития заболевания
В практической деятельности наиболее универсальными являются классификации, предложенные Koos [11] и Samii [12]. Они основаны на оценке размеров невриномы и ее отношении к окружающим мозговым и костным структурам (рис. 1, 2).
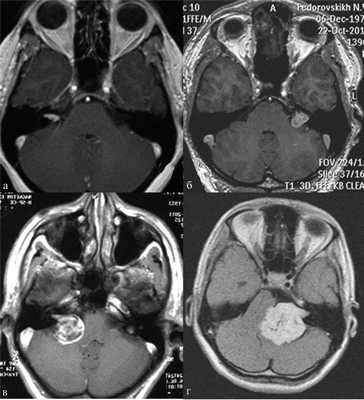
Рис. 1.Иллюстрация классификации неврином слухового нерва по Koos. а — I стадия — опухоль находится в пределах внутреннего слухового прохода, диаметр экстраканальной части составляет 1—10 мм; б — II стадия — опухоль вызывает расширение канала внутреннего слухового прохода и выходит в мостомозжечковый угол, ее диаметр составляет, 11—20 мм; в — III стадия — опухоль распространяется до ствола головного мозга без его компрессии, диаметр составляет 21—30 мм; г — IV стадия — опухоль вызывает компрессию ствола головного мозга, ее диаметр более 30 мм.
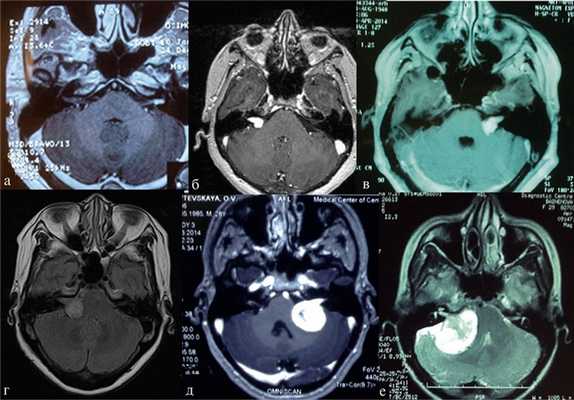
Рис. 2.Классификация неврином слухового нерва по M. Samii. а — Т1 — интрамеатальная опухоль (рис. 2, a); б —Т2 — интра-экстрамеатальная опухоль; в — Т3а — опухоль заполняет мостомозжечковую цистерну; г —Т3b — опухоль распространяется до ствола головного мозга; д —Т4а — опухоль вызывает компрессию ствола; е —Т4b — опухоль грубо деформирует ствол мозга и IV желудочек.
В клинической практике обе эти классификации следует равноценно рассматривать в качестве основных принципов оценки клинической стадии заболевания (опция).
По данным анализа большого массива клинических исследований (663 собственных наблюдения), на сегодняшний день средний размер невриномы слухового нерва составляет 32×30×30 мм. Распределение по стадиям заболевания представлено следующим образом:
Невринома слухового нерва (вестибулярная шваннома)
Невринома слухового нерва или вестибулярная шваннома - опухоль доброкачественного течения, которая поражает 8 пару черепно-мозговых нервов. Болезнь не дает метастазы, но может увеличиваться в размере, сдавливать окружающие ткани, приводить к полной потере слуха и другим неприятным симптомам. Лечение невриномы слухового нерва в клинике Бурденко состоит из ряда диагностических и лечебных мероприятий, позволяющих хирургическим путем удалить опухоль, используя для этого современное оборудование.
Согласно врачебным наблюдениям и статистическим данным, невринома занимает 10 часть от всех онкологических заболеваний головного мозга. Чаще диагностируется у людей среднего возраста, требует грамотной лечебной терапии.
Причины и симптомы невриномы слухового нерва
Несмотря на достижения в современной неврологии и онкологии, точные причины невриномы слухового нерва неизвестны. Спусковым механизмом для развития опухолевидного процесса могут выступать:
- воздействие радиации;
- контакт с ядовитыми и токсическими веществами;
- нейротоксины;
- инфекционные заболевания среднего уха;
- сосудистая дисфункция;
- последствия черепно-мозговая травма;
- наследственность.
Большая доля развития вестибулярной шванномы отводится генетической предрасположенности. Так если один из родителей болеет этим недугом, вероятность того, что он проявиться у ребенка составляет 50%.
В начале развития болезни, когда размер опухоли не превышает 2.5 см, клинические признаки практически отсутствуют. Изредка отмечается тошнота, повышенная усталость, головная боль и головокружение. По мере роста образования, симптоматика становится более выраженной, сопровождается:
- заложенность уха;
- ощущение давления в области внутреннего уха;
- звуковые ощущения в виде шума, писка или звона в ушах;
- головокружение;
- шаткость походки;
- снижение слуха на стороне повреждения.
Когда опухоль достигает 3 - 4 см, оно начинает черепномозговые нервы и сосуды, в результате чего состояние больного ухудшается. На данном этапе болезни проявляются следующие признаки:
- зрительные нарушения;
- паралич и парез мимических мышц;
- тремор подбородка;
- онемение части лица.
Характерным симптомом является острая или ноющая боль, которая напоминает зубную. По мере роста опухоли, болевой синдром проявляется все чаще, отдает в затылок, присоединяется рвота, которая не связанна с приемом пищи. Когда образование оказывает давление на мозжечок, у больного нарушается походка, координация движений, нарушаются вкусовые качества, речь, глотательный рефлекс. На последних стадиях патология приводит к полной потере слуха.
Чтобы не допустить прогрессирование патологии, лечение невриномы головного мозга нужно проводить при первых признаках. Своевременная диагностика с последующим лечением существенно увеличивает шансы на выздоровление.
Методы лечения
Если есть подозрения на опухоль в головном мозге, нужно как можно быстрее обратиться за врачебной помощью. После собранного анамнеза, осмотра, врач назначит ряд диагностических обследований:
- аудиометрия;
- электронистагмография;
- рентгенография височных костей;
- биопсия;
- МРТ или КТ.
Результаты исследований помогут врачу определить локализацию и размер образования, поставить правильный диагноз, назначить необходимое лечение.
Терапия при вестибулярной шванноме справа или слева зависит от размера опухоли. На начальной стадии лечение может проводиться при помощи консервативной терапии, которая будет включать прием нескольких групп лекарственных препаратов, позволяющих уменьшить клинические признаки болезни, замедлить или остановить рост опухоли. В основном врачи назначают препараты следующих фармакологических групп:
- мочегонные;
- противовоспалительные;
- глюкокортикостероиды;
- обезболивающие;
- цитостатики.
Выбор конкретного лекарства, дозы и длительность их применения определяется врачом для каждого пациента.
Категорически запрещено проводить самолечение или использовать народные методы, поскольку они не только не принесут должного результата.
Лечение невриномы мостомозжечкового угла или слухового нерва при небольшом образовании проводят при помощи лучевой терапии, которая также дает хорошие результаты. В случае если опухоль не поддается консервативным методикам или имеет достаточно большие размеры, единственным способом избавиться от болезни будет выступать оперативное лечение невриномы слухового нерва.
К радикальным способам относят удаление невриномы слухового нерва хирургическим путем. Процедура может проводиться тремя способами:
- Транслабиринтный - проводиться через наружную стенку лабиринтной части среднего уха. В процессе операции удаляется небольшой сегмент среднего уха и сама опухоль. Больной полностью утрачивает возможность слышать на одно ухо, также присутствуют большие риск нарушения функций вестибулярного нерва.
- Субокципитальный - доступ к опухоли проводится путем вскрытия черепа под затылком. Используется при больших образованиях. Сохранить слух после удаления невриномы слухового нерва данным методом можно в 45% случаях.
Если размер образования не превышает 2 см в диаметре, удалить его можно через среднюю черепную ямку. Прогноз при таком хирургическом вмешательстве положительный.
Все операции проводятся под общим наркозом с трепанацией черепа. Длительность хирургического вмешательства зависит от многих факторов, может занять от 2-х до 6-ти часов. Восстановительный период после операции - продолжительный. Больной длительное время находиться в стационаре, затем переводится на амбулаторное лечение.
Удаление невриномы слухового нерва в Бурденко
Институт нейрохирургии им. Бурденко в Москве относится к одной из крупных клиник, где проводятся операции по удалению опухолей головного и спинного мозга. Каждый пациент, обратившийся в клинику имеет возможность проконсультироваться у лучших врачей нейрохирургов столицы. Специалисты не только проведут осмотр и назначат необходимое обследование, но и подберут наиболее эффективное лечение.
Удаление невриномы слухового нерва в Бурденко проводится при помощи современного оборудования, которое с высокой точностью позволяет врачу провести иссечение опухоли в структурах головного мозга.
Клиника оснащена собственной клинической лабораторией, стационаром, также пациентам и их родственникам предоставляются комфортные условия для перебивания. За время своего существования, врачи нейрохирурги провели сотни успешных операций по удалению невриномы слухового нерва. Стоимость операции по удалению невриномы слухового нерва в институте нейрохирургии в Москве зависит от сложности операции и самой методики ее проведения.
Возможные риски и осложнения
Негативные последствия после удаления невриномы слухового нерва достаточно высокие. В процессе операции могут быть затронуты сосуды и нервные окончания. К распространенным осложнениям относят:
- нарушение координации;
- невозможность полностью закрыть глаз;
- проблемы с глотанием;
- частичные онемения;
- возникновение рецидива;
- менингит;
- послеоперационные кровоизлияния;
- частые головные боли.
Прогноз после лечения предугадать сложно. Все зависит от возраста больного, сопутствующих заболеваний, а также на каком этапе болезни проводилось лечение. Чем больше опухоль, тем хуже прогноз.
Специфической профилактики для невриномы слухового нерва нет. Вовремя диагностировать болезнь помогут ежегодные медицинские осмотры.
Статьи
Принципы трепанации задней черепной ямки при опухолях мозжечка и других объёмных процессах
Статья является копией видеоподкаста "Принципы трепанации задней черепной ямки" с моего видеоканала "Нейрохирургия". В ней описаны основные моменты нейрохирургического вмешательства на образованиях задней черепной ямки. Использованы схематические картинки всех этапов операции — от укладки пациента на операционном столе и разреза до трепанации и последующего ушития раны.
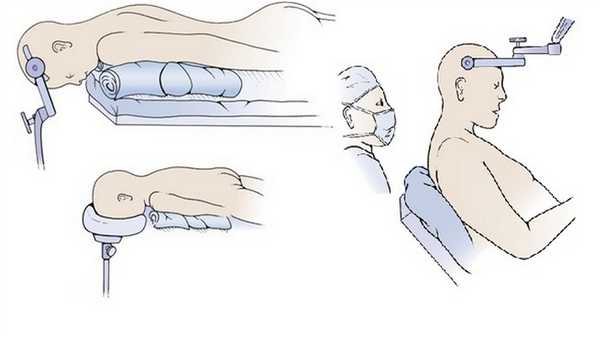
Наиболее часто используемым положением для доступа к задней черепной ямке и мозжечку является положение лежа, когда голова зафиксирована лицом вниз.
У этой позиции есть много преимуществ: анатомические ориентиры четко визуализированы, два нейрохирурга могут комфортно работать вместе. Наиболее существенным недостатком положения лежа является венозная гиперемия, которая может привести к значительной кровопотере, скоплению крови в операционном поле и отечности мягких тканей лица.
В положении лежа шея пациента легко согнута в верхней части шейного отдела позвоночника. Операционный стол расположен так, что бы шея была параллельна полу, а голова находилась чуть выше сердца. Плечи следует немного отвести к ногам.
Другим вариантом является положение пациента на боку. Такая позиция позволяет лучше визуализировать верхние отделы четвертого желудочка и мосто-мозжечковый угол. Содержимое задней черепной ямки не опускается каудально, как в положении сидя. Принципиальным недостатком бокового положения является то, что анатомические ориентиры не центрированы, поэтому нейрохирург должен хорошо визуализировать все смещенные структуры. Кроме того, необходимо поддерживать верхнее полушарие мозжечка, хотя нижнее полушарие естественным образом опускается.
Третий вариант — сидячее положение, при котором голова пациента находится в вертикальном положении. Положение сидя обеспечивает чистоту операционного поля, так как кровь и спинномозговая жидкость вытекают из операционной раны. Тем не менее, существует много недостатков сидячего положения. Наиболее значительными факторами риска являются сердечно-сосудистая нестабильность и артериальная гипотония, воздушная эмболия и субдуральная гематома, пневмоцефалия, шейная миелопатия, гипотермия.
После укладки пациента область операционного поля бреют и обрабатывают. Линейный срединный разрез кожи начинается на 1-2 см выше наружного затылочного бугра и продолжается до уровня С4. Если есть опасения в необходимости быстрой разгрузки боковых желудочков во время или после операции, в правой теменной области может быть наложено фрезевое отверстие для последующего наложения дренажа в задний рог бокового желудочка.
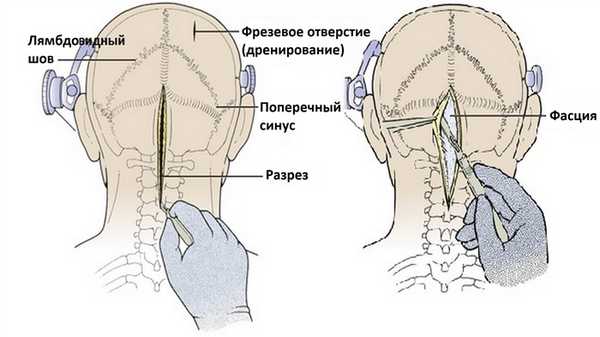
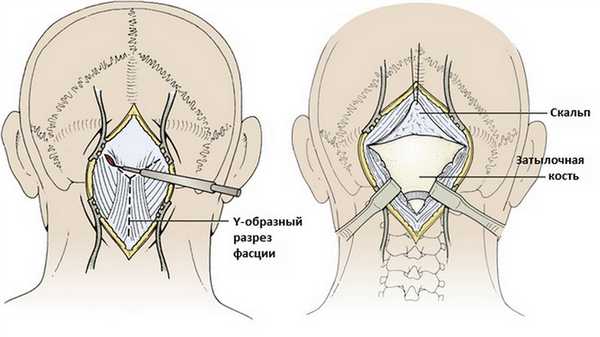
Разрез нужно выполнять строго по средней линии, но если опухоль латеральная, можно использовать разрез по типу хоккейной клюшки для латерализации трепанации. Даже небольшое отклонение от средней линии приведет к массивному кровотечению из мышц затылка после их разреза. Кожа отсепаровывается от фасции с обеих сторон от верхней половины разреза для подготовки к созданию фасциального лоскута для последующего закрытия раны. При выполнении доступа необходимо быть очень осторожным освобождая затылочные артерии и нервы.
Фасция рассекается с помощью Y-образного разреза, таким образом, что бы боковые концы "Y" начинались на 2-3 см ниже верхней выйной линии. Линейный срединный фасциальный разрез позволяет использовать аваскулярную область между мышцами splenius capitus и semispinalis capitis.
Боковые разрезы идут параллельно верхней выйной линии для последующей возможности закрытия операционной раны.
Субокципитальная краниотомия начинается с наложения фрезевых отверстий с обеих сторон от средней линии чуть ниже поперечных синусов, примерно в трех сантиметрах от средней линии. У детей твердая мозговая оболочка неплотно прилегает к черепу, поэтому безопасно сверлить кость рядом с синусами или даже над ними, но с взрослыми пациентами следует проявлять большую осторожность.
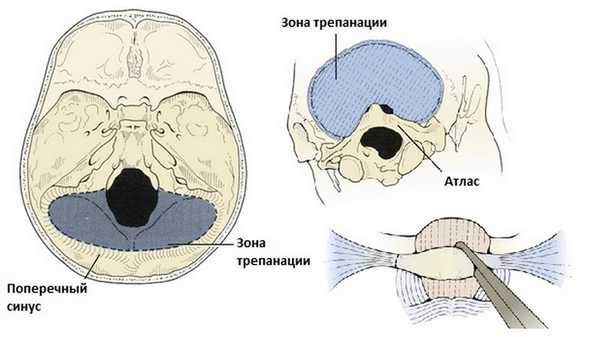
Верхние и боковые границы краниотомии — поперечные и сигмовидные синусы. Краниотомия всегда должна включать задний край большого отверстия, чтобы предотвратить компрессию мозжечка о костный край затылочной кости. Средняя часть кости удаляется последней, поскольку она часто интенсивно васкуляризирована и имеет внутренний гребень. Край трепанационного окна обрабатывается воском.
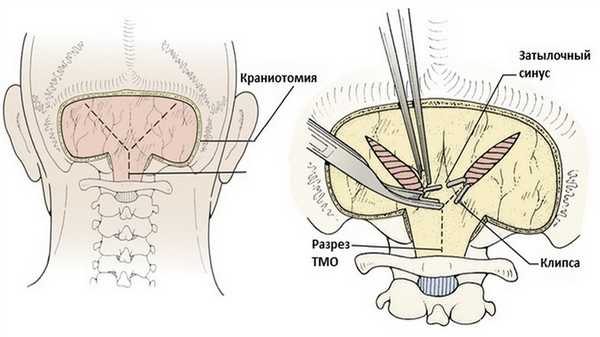
Чтобы обнажить заднюю дугу С1, мягкие ткани, лежащие над ней, отсепаровывают в боковом направлении, сначала освобождая нижнюю поверхность, так как позвоночная артерия как правило находится сверху. Важно помнить, что С1 может быть хрящевым у младенцев и детей младшего возраста. Для большинства опухолей обычно достаточно удалить на один уровень выше самой каудальной части новообразования.
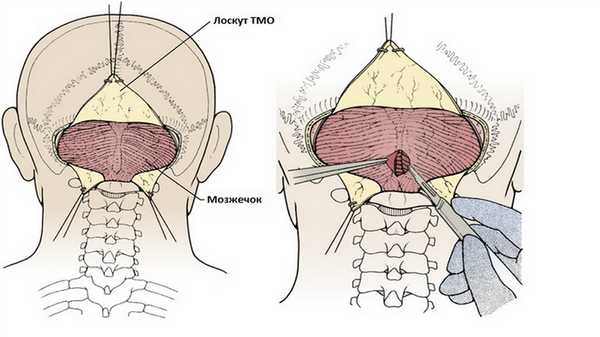
При подготовке к вскрытию ТМО следует оценить состояние внутричерепного давления. Если твердая мозговая оболочка напряжена, внутричерепное давление может быть снижено с помощью наружного желудочкового дренажа. ТМО целесообразно вскрывать Y-образным разрезом, обеспечивающим широкую визуализацию и при необходимости возможность расширения. Разрез должен начинаться чуть ниже поперечного синуса и проходить наклонно к средней линии, не доходя до затылочного синуса. Аналогично с другой стороны.
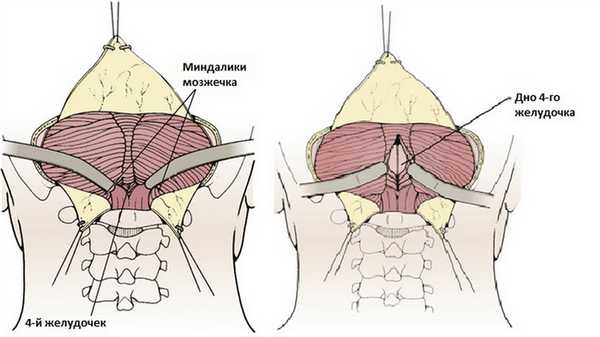
Вертикальную линию разреза выполняют последней, разрез продолжается до большого затылочного отверстия.
Методы резекции опухоли варьируются в зависимости от локализации и размера опухоли и обсуждены более подробно в других статьях и видео.
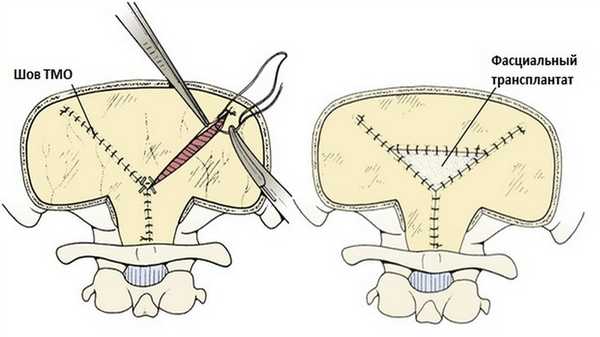
После удаления опухоли твердая мозговая оболочка ушивается наглухо. Можно предварительно наложить наводящие швы. В случае недостаточного размера лоскутов ТМО из-за её коагуляции или усыхания, оставшийся дефект может быть замещен перикраниальным или фасциальным трансплантатом. Для полной герметизации линия шва может быть покрыта тромбиновым клеем или губкой.
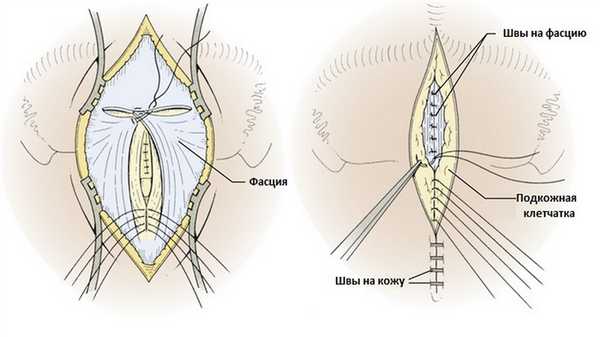
Костный лоскут или трансплантат можно закрепить с помощью швов, пластин и винтов. Фасция и все слои мягких тканей должны быть плотно ушиты. При положении пациента в положении сидя, ушитие всех слоев должно начинаться с каудального конца раны, чтобы нитки швов не свисали над рабочей зоной.
Телефон регистратуры поликлиники:
Телефон регистратуры лучевой диагностики:
Гамма-нож
 |
Вестибулярная шваннома (невринома VIII нерва, акустическая невринома) представляет собой доброкачественное новообразование, возникающее из шванновских клеток вестибулярной порции VIII нерва.
Заболеваемость невриномами слухового нерва составляет примерно 1 случай на 100000 населения в год. Каждый год в Российской Федерации появляется 1500 новых случаев неврином слухового нерва. Среди первичных интракраниальных опухолей вестибулярные шванномы вестибулярные шванномы занимают 4-е место (после глиом, менингиом и аденом гипофиза), составляя до 6-10% всех верифицированных опухолей мозга и поражая преимущественно лиц работоспособного возраста (30-60 лет), на который приходится более 80% случаев. Вестибулярные шванномы составляют около 30% опухолей задней черепной ямки и до 90% новообразований мосто-мозжечкового угла. Несколько чаще встречаются у женщин, чем у мужчин, примерное соотношение 3:2.
Клиническая картина зависит от размеров опухоли. При небольших размерах симптоматики может не быть вовсе. По мере увеличения опухоли в размерах появляется симптоматика, зависящая от того, какие структуры сдавливает опухоль:
- Поражения нервов.
- Нарушение слуховой и вестибулярной функции.
- Расстройства функции вкуса на передней 2/3 языка и слюноотделения (XIII нерв).
- Расстройства функций каудальной группы нервов.
- Расстройства функции мимической мускулатуры.
- Глазодвигательные нарушения.
- Симптомы раздражении/компрессии ствола головного мозга.
- Различные виды нистагма.
- Пирамидная симптоматика.
- Мозжечковая симптоматика.
- Гипертензионно-дислокационный синдром.
Диагностика
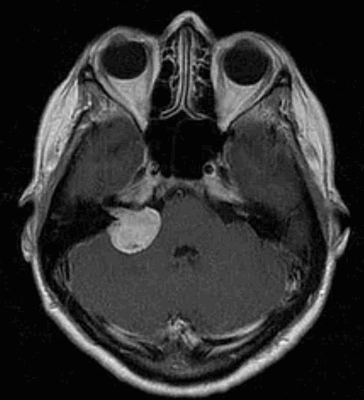
Наиболее информативным методом выявления вестибулярных шванном является МРТ головного мозга с контрастным усилением в режиме Т1 и Т2. Это исследование позволяет определить размеры опухоли, наличие перитуморозного отека, наличие признаков окклюзионной гидроцефалии, которая может быть следствием сдавления опухолью IV желудочка. Кроме этого МРТ позволяет провести дифференциальную диагностику с другими опухолями схожей локализации (чаще с менингиомой задней грани пирамиды височной кости). Еще одним стандартом диагностики является КТ в костном режиме. Независимо от снижения слуха стандартом является проведение аппаратной аудиографии.
Классификация KOOS
I стадия: опухоль находится в пределах внутреннего слухового прохода, диаметр экстраканальной части составляет 1-10 мм.
II стадия: опухоль вызывает расширение канала внутреннего слухового прохода, и выходит в мостомозжечковый угол, ее диаметр составляет, 11-20 мм.
III стадия: опухоль распространяется до ствола головного мозга без его компрессии, диаметр составляет 21 - 30 мм.
IV стадия: опухоль вызывает компрессию ствола головного мозга, ее диаметр более 30 мм.
Классификация M. Samii
Т1 - интрамеатальная опухоль.
Т2 - интра-экстрамеатальная опухоль.
Т3а - опухоль заполняет мостомозжечковую цистерну.
Т3b - опухоль распространяется до ствола головного мозга.
Т4а - опухоль вызывает компрессию ствола.
Т4b - опухоль грубо деформирует ствол мозга и IV желудочек.
Тактика лечения
В зависимости от размеров опухоли, клинической симптоматики, возраста больного, тяжести его состояния, наличия сопутствующей патологии возможны 3 варианта тактики лечения:
- динамическое наблюдение;
- хирургическое лечение;
- стереотаксическая радиохирургия.
Динамическое наблюдение
Учитывая, что вестибулярная шваннома является доброкачественной опухолью с невысокими темпами роста, при небольших ее размерах, отсутствии или минимальном неврологическом дефиците возможен выбор выжидательной тактики. Особенно такой подход оправдан у пожилых людей, или у пациентов с выраженной декомпенсированной соматической патологией. Однако, в большинстве случаев, учитывая риски, связанные с возможным ростом опухоли, более оправданным считается выбор активной тактики.
Хирургическое лечение
Наличие у пациента вестибулярной шванномы является показанием к хирургическому лечению. Большие и гигантские размеры опухоли (более 3,5 см.) являются абсолютным показанием к хирургическому лечению. При меньших размерах возможно проведение радиохирургического лечения.
Для удаления вестибулярных шванном в настоящее время используются три основных доступа: транслабиринтный, ретросигмовидный (наиболее часто используемый) и доступ через среднюю черепную ямку. Каждый из них обладает своими преимуществами и своими же недостатками. В последние годы в связи с развитием микрохирургической техники результаты хирургического лечения пациентов значительно улучшились. Летальность после удаления вестибулярных шванном колеблется в пределах (0-3%), рецидивы опухоли наблюдаются в 5-10%.
В настоящее время превалирующим фактором результативности хирургического лечения считается качество жизни пациента, поэтому интраоперационная тактика в большей степени должна быть нацелена на достижение именно этой цели. Такие послеоперационные осложнения как паралич лицевого нерва (до 25%), нарушения глотания, глазодвигательные нарушения, несут существенную угрозу инвалидизации, поэтому проведение таких операций диктуют высокие требования к профессиональной подготовке оперирующего нейрохирурга. Из послеоперационных осложнений также следует отметить ликворею у 2-20% пациентов, которая иногда может потребовать проведение повторной операции для закрытия ликворного свища; кровоизлияние в ложе операции (1-2%); отек мозжечка и ствола мозга; гемипарез; менингит (1,2%); раневую инфекцию (1,2%); парез VI черепного нерва (1-2%) и парезы других, ниже расположенных черепных нервов; подкожную гематому (3%).
Стереотаксическая радиохирургия
Целью радиохирургического метода является контроль роста опухоли. Стабилизация процесса и даже уменьшение размеров наблюдается в 85-94% случаев, что соответствует мировым данным. Другим критерием эффективности лучевой терапии является высокий (до 98%) показатель отсутствия операции после проведения облучения. Важным также является сохранение функции улиткового и других черепных нервов в случаях, когда это возможно, а также улучшение неврологического статуса пациента. Эффективность применения Гамма-ножа при лечении больных с вестибулярными шванномами создало реальную альтернативу хирургическому лечению при опухолях, размеры которых не превышают 3,5 см, при этом метод радиохирургии лишен недостатков хирургического метода лечения.
После облучения опухоли гамма-ножом возможно как уменьшение ее размеров, так и временное их увеличение. Третьим возможным вариантом развития событий может быть продолженный рост опухоли, однако, это происходит нечасто (от 0 до 7% в течение 10 лет).
Версия для слабовидящих Карта сайта
Читайте также:
