Техника латерального доступа к плечевой кости
Добавил пользователь Дмитрий К. Обновлено: 21.01.2026
Переломы мыщелков плечевой кости в структуре ежегодной заболеваемости составляют, по разным оценкам, от 5,7 до 34 на 100 000 населения в год [5, 7]. Распределение имеет бимодальный характер с первым пиком заболеваемости у молодых мужчин в возрасте до 19 лет, как правило, в результате высокоэнергетических травм и вторым пиком у женщин пожилого возраста с сопутствующим остеопорозом и нарушениями процесса ремоделирования костной ткани [6].
Цель настоящего исследования - улучшить результаты хирургического лечения внутрисуставных оскольчатых переломов мыщелков плечевой кости с помощью чрескостного остеосинтеза аппаратом внешней фиксации.
Материал и методы
С 1998 по 2013 г. в клиниках травматологии и ортопедии Управления делами Президента РФ оперированы 55 пациентов с внутрисуставными оскольчатыми переломами мыщелков плечевой кости, которым был выполнен чрескостный остеосинтез аппаратом внешней фиксации конструкции А.И. Городниченко.
Хирургическое лечение переломов мыщелков плечевой кости осуществляли методом чрескостного остеосинтеза с применением спице-стержневого аппарата, основными преимуществами которого являлись стабильность достигаемого остеосинтеза на весь период лечения, элементы аппарата, изготовленные из высокопрочного рентгенопрозрачного углепластика, что позволяло контролировать точность закрытой репозиции во всех проекциях, одностороннее расположение, компактные размеры и незначительная масса всей конструкции, а также «плавающие» держатели стержней, не препятствующие устранению всех видов смещения костных отломков [2]. Наш опыт наглядно показал простоту и безопасность остеосинтеза данным аппаратом, минимальную травматичность операции и высокую стабильность фиксации костных отломков даже у больных с остеопорозом.
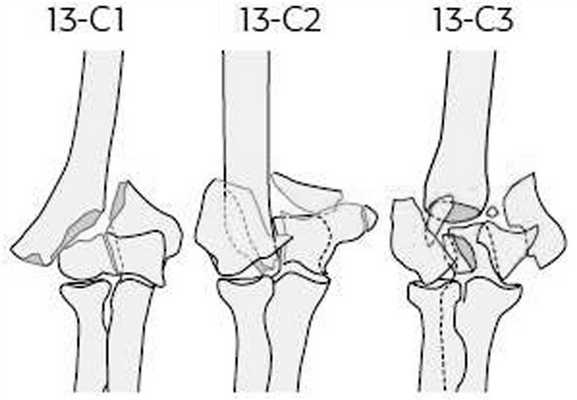
Показаниями к чрескостному остеосинтезу аппаратом внешней фиксации являлись открытые и закрытые оскольчатые внутрисуставные переломы мыщелков плечевой кости типов 13-С1,2,3 по классификации АО [4] (рис. 1). Рисунок 1. Классификация АО внутрисуставных оскольчатых переломов мыщелков плечевой кости (тип 13-С1,2,3). Среди повреждений преобладали открытые и закрытые переломы типов 13-C1,2 по классификации AO. В случае открытых повреждений подобного типа больные были оперированы в течение первых 6 ч с момента поступления. Переломы 13-С1 встречались в 26 (47,2%) наших наблюдениях, переломы 13-С2 - в 20 (36,4%) и переломы 13-С3 - в 9 (16,4%) наблюдениях.
Все оперативные вмешательства проводили на ортопедическом столе под контролем электронно-оптического преобразователя. Методом анестезии являлась либо проводниковая анестезия - блок плечевого сплетения, либо внутривенный наркоз. Репозицию перелома, как правило, проводили закрыто, и только при многооскольчатых внутрисуставных переломах типа 13-С3 выполняли открытую репозицию с целью наиболее точного восстановления конгруэнтности суставных поверхностей. Количество вводимых стержней зависело от характера перелома и наличия сопутствующего остеопороза. В область дистального метаэпифиза плечевой кости вводили 1 или 2 стержня и 1 или 2 спицы с упорными площадками, которые крепили с наружной стороны в аппарате внешней фиксации. В диафиз плечевой кости вводили 1 или 2 кортикальных стержня. Все стержни вводили через разрезы кожи длиной до 5 мм, что позволяло сократить интраоперационную кровопотерю до 10-30 мл, а продолжительность операции до 30-45 мин. Окончательной репозиции достигали на операционном столе с помощью средств ручной репозиции, чему в значительной мере способствовало то обстоятельство, что основные элементы аппарата были выполнены из рентгенопрозрачного углепластика.
Результаты и обсуждение
Консолидация перелома наступила во всех наблюдениях. Вторичного смещения отломков в аппарате нами не отмечено. Средний срок фиксации составил 78 дней (от 65 до 98 дней). Ближайшие результаты оценивали через 2,5-3 мес после операции при демонтаже аппарата, отдаленные - через 10-12 мес после остеосинтеза на основании клинико-рентгенологических данных.
Отличным считали результат, при котором наступала консолидация перелома, объем движений восстанавливался более чем на 80% исходного (110° и более), субъективная оценка больным функции очень хорошая, пациент вернулся к предыдущей работе.
Результат расценивали как хороший, если наступала консолидация перелома, объем движений восстанавливался более чем на 65% исходного (от 90° до 109°), субъективная оценка больным функции хорошая, пациент вернулся к некоторым видам работы.
Удовлетворительным считали результат, при котором наступала консолидация перелома, объем движений восстанавливался более чем на 50% исходного (от 70° до 89°), субъективная оценка больным функции удовлетворительная, пациент полностью пригоден к облегченному труду.
Как неудовлетворительный оценивали результат при восстановлении объема движений менее чем на 50% исходного (менее 70°), субъективной оценке больным функции как неудовлетворительной, пациент нетрудоспособен.
Демонтаж аппаратов производили в амбулаторных условиях либо пациентов госпитализировали в стационар на один день. Через 1 год после остеосинтеза из 51 (92,7%) обследованного у 9 (17,6%) отмечены отличные результаты, у 24 (47,1%) - хорошие и у 18 (35,3%) - удовлетворительные. Неудовлетворительных результатов не было. Из осложнений у 4 (7,3%) пациентов отмечалось воспаление мягких тканей вокруг стержней, которое было купировано в стационаре и не потребовало демонтажа аппарата.
С целью иллюстрации полученных результатов приводим клинический пример.
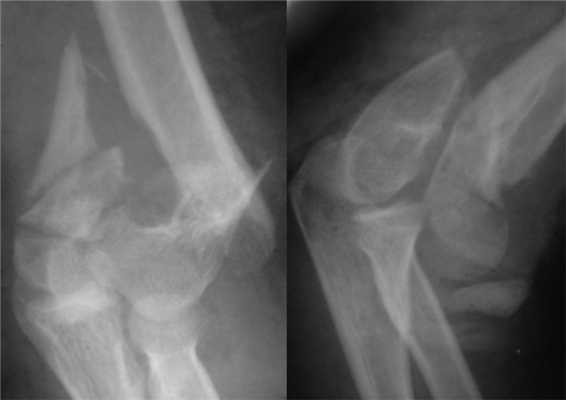
Больная П., 25 лет, поступила в стационар с жалобами на боли в левом локтевом суставе через 2 ч после травмы в результате падения на улице. При осмотре отмечены отек левого локтевого сустава, болезненность при пальпации, невозможность движений в суставе из-за боли. После клинико-рентгенологического обследования установлен диагноз: закрытый внутрисуставной оскольчатый чрезмежмыщелковый перелом левой плечевой кости со смещением отломков тип 13-С2 (рис. 2). Рисунок 2. Рентгенограммы больной П. с внутрисуставным оскольчатым чрезмежмыщелковым переломом левой плечевой кости со смещением отломков тип 13-С2.
Сосудистых и неврологических расстройств в дистальных отделах левой верхней конечности выявлено не было. При поступлении произведена анестезия места перелома, внешняя иммобилизация гипсовой лонгетной повязкой.
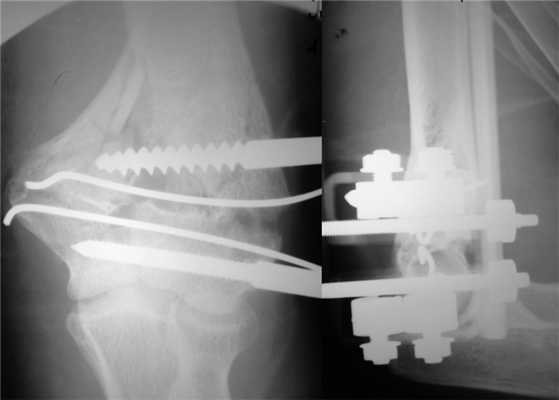
На следующий день под новокаиновым блоком плечевого сплетения произведена операция: закрытая репозиция и чрескостный остеосинтез левой плечевой кости спице-стержневым аппаратом внешней фиксации конструкции А.И. Городниченко. Через разрезы кожи и мягких тканей по наружной поверхности левого плеча длиной до 5 мм введено 2 кортикальных стержня в диафиз плечевой кости, один кортикальный и один спонгиозный стержень и 2 спицы с упорной площадкой в мыщелки и надмыщелки плечевой кости. После фиксации проксимальных стержней в аппарате под контролем электронно-оптического преобразователя произведена закрытая репозиция с помощью съемных рукояток с последующей стабилизацией дистальных стержней и спиц (рис. 3). Рисунок 3. Рентгенограммы больной П. после остеосинтеза левой плечевой кости спице-стержневым аппаратом. Кожа вокруг стержней ушита одиночными швами. Кровопотеря в ходе операции 20 мл. Продолжительность операции 40 мин.

Послеоперационное течение без осложнений, проводили регулярные перевязки с обработкой кожи вокруг стержней и спиц растворами антисептиков и сменой асептических повязок. Швы вокруг стержней сняты через 8 дней после операции, пациентка выписана на амбулаторное лечение с рекомендациями по дальнейшему восстановительному лечению. Движения в левом локтевом суставе перед выпиской из стационара показаны на рис. 4. Рисунок 4. Рентгенограммы больной П. после остеосинтеза левой плечевой кости спице-стержневым аппаратом.
После консолидации перелома через 71 день произведен демонтаж аппарата (рис. 5). Рисунок 5. Рентгенограммы больной П. после остеосинтеза левой плечевой кости спице-стержневым аппаратом. Движения в левом локтевом суставе после демонтажа аппарата от 0 до 128° (рис. 6). Рисунок 6. Внешний вид больной П. после демонтажа аппарата (объем движений в левом локтевом суставе от 0 до 128°).
Таким образом, полученные нами результаты лечения оскольчатых внутрисуставных переломов мыщелков плечевой кости (тип С по классификации АО) с применением чрескостного остеосинтеза аппаратом внешней фиксации конструкции А.И. Городниченко свидетельствуют о его высокой эффективности по созданию стабильного остеосинтеза, позволяющего сохранить функцию поврежденного сустава на протяжении всего периода лечения, что при регулярных занятиях лечебной физкультурой обеспечивает восстановление объема движений в поврежденном суставе и создает условия для восстановления трудоспособности пациентов. Применение малотравматичного чрескостного остеосинтеза дает возможность избежать значительной кровопотери в ходе оперативного вмешательства, а конструктивные особенности аппарата - сократить продолжительность операции.
Многократность использования в сочетании с меньшей стоимостью фиксатора по сравнению с пластинами с угловой стабильностью гарантируют достижение значительного экономического эффекта. Одностороннее расположение и компактные размеры создают условия для улучшения качества жизни пациентов в послеоперационном периоде. Применение аппарата внешней фиксации конструкции А.И. Городниченко позволяет улучшить функциональные результаты хирургического лечения оскольчатых внутрисуставных переломов мыщелков плечевой кости и избежать неудовлетворительных результатов. Применение аппарата обеспечивает сокращение сроков стационарного лечения, реабилитации и временной нетрудоспособности пациентов. Предложенный метод лечения переломов дистального отдела плечевой кости можно рекомендовать для широкого практического применения.
Оперативные доступы к плечевой кости в. И. Варламов Доступы к верхнему концу плеча
Верхний конец плечевой кости обнажают теми же доступами, что и плечевой сустав.
Для обнажения верхнего конца плеча спереди пользуются линейными и угловыми разрезами. Линейные разрезы проводят или вдоль переднего края дельтовидной мышцы (Мезоннев), или через ее переднюю и передне-наружную часть (К. Гютер, Б. Лангенбек, Ж. Ф. Мальгень, Л. Оллье). Угловой доступ осуществляется разрезом по переднему краю дельтовидной мышцы с отсечением этой мышцы от ключицы, а при необходимости и от акромиального отростка (Бодэн, Г. Тилинг).
Верхний конец плечевой кости снаружи обнажают так называемыми эполетными доступами В. Ф. Войно-Ясенецкого и А. А. Козловского.
При обнажении плечевой кости сзади разрез проводят через задние волокна дельтовидной мышцы или вдоль ее заднего края (Г. Е. Беннет, Ф. Кёниг). Кроме того, пользуются угловыми разрезами (Е. Альбанезе, Л. Я. Шатуновский).
С внутренней стороны верхний конец плеча чаще обнажают разрезом через влагалище клюво-плечевой мышцы (Е. Шультце). Этим доступом пользуются преимущественно в случаях привычных и застарелых вывихов.
Передние доступы
Для обнажения передней поверхности верхнего конца плечевой кости разрез может быть проведен по дельтовидно-грудной борозде. Покровы рассекают от дельтовидно-грудной ямки книзу по переднему краю дельтовидной мышцы. После расширения промежутка между большой грудной и дельтовидной мышцами в пределах операционной раны оказываются клювовидный отросток и сухожилия малой грудной и клюво-плечевой мышц. Верхний конец плечевой кости при этом доступе находится кнаружи от линии разреза и в операционной ране не виден. Кость можно обнажить только при сильном оттягивании переднего края дельтовидной мышцы, причем она оказывается обнаженной всего лишь в пределах малого бугорка и его гребня на протяжении 4 - 5 см. Область межбугорковой борозды и большой бугорок обнажить этим доступом очень трудно, так как этому препятствует дельтовидная мышца. Обнажить кость ниже гребня малого бугорка без повреждения большой грудной мышцы почти невозможно. По ходу операционного разреза между дельтовидной и большой грудной мышцами располагается наружная поверхностная вена, а под мышцами, в поперечном к разрезу направлении, ветви артерии грудной клетки и плечевого отростка. При раздвигании мышц вена может быть отодвинута кнутри вместе с большой грудной мышцей. Артериальную же ветвь к дельтовидной мышце при доступе к малому бугорку приходится пересекать (рис. 1).
Таким образом, этот оперативный доступ сравнительно малотравматичен, но дает очень ограниченные пределы обнажения кости в области малого бугорка.
Доступ к верхнему концу плеча спереди значительно расширяется, если к линейному разрезу по дельтовидно-грудной борозде добавляют пересечение дельтовидной мышцы вдоль ключицы и под акромиальным отростком (передний угловой доступ Тилинга). Этим доступом можно широко обнажить область большого и малого бугорков, межбугорковую борозду и передне-наружную часть кости до прикрепления большой грудной и дельтовидной мышц. В вертикальной части разреза подкожная вена должна быть пересечена или отодвинута вместе с большой грудной мышцей. В эту вену впадает значительное количество вен от дельтовидной мышцы, которые при отодвигании основного ствола рвутся. Поэтому указанную вену сохранять нецелесообразно. Артериальную ветвь к дельтовидной мышце от артерии грудной клетки и плечевого отростка также приходится пересекать.
Таким образом, передним угловым разрезом предоставляется возможность обнажить значительную часть передней поверхности верхнего конца плечевой кости без повреждения существенно важных образований. Пределы обнажения кости могут быть расширены путем частичного или полного поднадкостничного отделения большой грудной и дельтовидной мышц в местах их прикреплений к плечевой кости. Пересечение передней половины дельтовидной мышцы в ее верхнем отделе не является серьезным повреждением, так как главное условие, обеспечивающее функцию мышцы после оперативного вмешательства, заключается в сохранении ее сосудисто-нервного пучка. При указанном разрезе дельтовидной мышцы ее главный сосудисто-нервный пучок остается неповрежденным.
Повреждения плечевой кости Доступы к диафизу плечевой кости
Обнажение диафиаа плечевой кости производится преимущественно по поводу травм и их последствий. Это вмешательство, однако, может стать необходимым и по другим причинам, чем операция на кости, а именно -для обнажения плечевой артерии или нерва.
Доступ к проксимальному концу плеча был описан при операциях в области плеча (см. стр.972).Обнажение дистального конца плечевой кости будет рассмотрено в разделе об операции на локтевом суставе (см. стр. 986).Диафиз плечевой
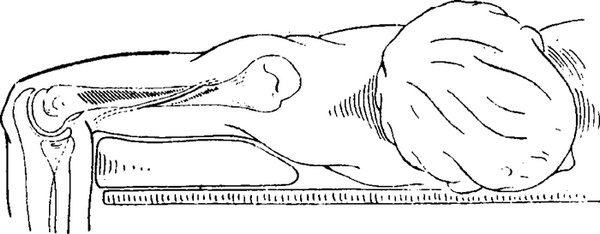
кости может, как и всякий диафиз, быть достигнут с нескольких сторон. Характерным при этом является то обстоятельство, что проникновение к кости производится между мышцами, при этом нужно щадить кожные сосуды и нервы этой области.
Медиальный доступ на плечевой костинеобходим, если нужно разыскать главные сосуды и нервные образования. Пульсацию плечевой артерии прощупывают в медиальной борозде двуглавой мышцы, здесь проводят продольный разрез над сосудами. После расщепления фасции в рыхлой соединительной ткани обнаруживаются артерия, вена и срединный нерв. Локтевой нерв проходит вниз позади крыльцовой артерии и попадает затем на ладонной поверхности медиальной головки трехглавой мышцы к локтевой борозде плечевой кости.
Наконец, может потребоваться еще иобнажение дистального конца плечевой кости с локтевой стороны.Кожный разрез производится параллельно кости, затем разыскивается локтевой нерв. Он выделяется для предупреждения повреждения. После этого углубляются до кости, которая обнажается поднадкостаично.
Переломы диафиза плечевой кости
Переломы диафиза плечевой кости встречаются не часто. В последнее время, правда, из-за частоты транспортных травм количество этих повреж-
дений увеличилось, так как они являются частым проявлением политравматизации. Это обстоятельство нужно подчеркнуть потому, что оно играет роль в постановке показаний для оперативного лечения переломов диафиза плечевой кости.
Переломы диафиза плечевой кости, как правило, лечат консервативно. Это особенно рекомендуется, когда перелом является монотравмой.
Репозиция закрытых длинных спиральных и косых переломов или многофрагментных переломов сравнительно проста. Фиксация в гипсовой повязке хорошо удается, потому что нужно лишь стараться точно корригировать отклонения по оси, в то время как укорочение на несколько миллиметров и смещение в сторону на ширину половины диафиза не приводит на плече к тяжелым последствиям. Так как плечевая кость имеет хорошее кровоснабжение, предпосылки для ее регенерации благоприятны. Перелом плечевой кости обычно заживает за 6-8 недель.
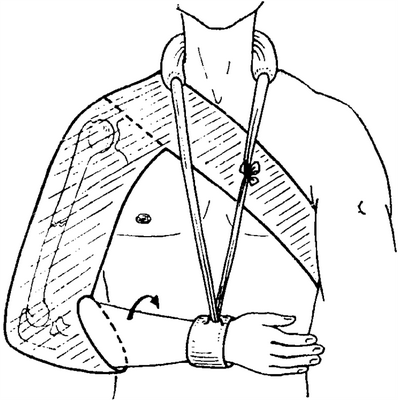
Для лечения переломов диафиза плечевой кости получила распространение и т. н. подвешенная гипсовая повязка («hanging cast»). Эта круговая гипсовая повязка, снабженная мягкой подстилкой, начинается на уровне места прикрепления дельтовидной мышцы.
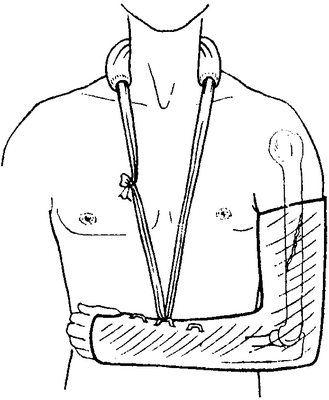
1. При открытых переломах, прежде всего, если они сопряжены с разрушением мягких тканей. 2. При поперечных переломах, которые не могут быть репонированы или фиксированы. Особенно при переломах, локализующихся на уровне места прикрепления дельтовидной мышцы, для репозиции фрагмента кости и помещения его на свое место. Все это является показанием для раннего проведения остеосинтеза, так как иначе возникает псевдоартроз.
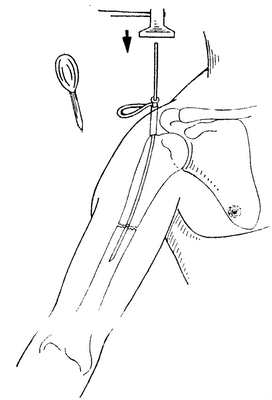
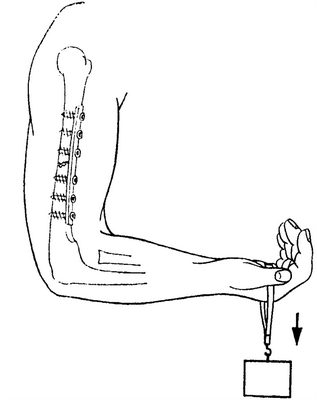
3. При двухстороннем переломе плечевой кости предплечья на той же стороне или же при комбинации перелома плечевой кости и тяжелого повреждения грудной клетки.
4. Осложненный параличом лучевого нерва перелом плечевой кости оперируется лишь в .том случае, если не удается фиксировать фрагменты в хорошей позиции или же. если через 6—8 недель после перелома нельзя установить улучшение функции нерва (для этой цели требуется проведение электромиографического контроля). Однако, как показывает опыт, преобладающее большинство параличей излечивается без последствий.
Костномозговое шинирование и внутренняя фиксация по Rush является методом, который редко применяется для лечения переломов плечевой кости. Костномозговой канал плечевой
кости, хотя и может быть просверлен, .но труднее открывается, чем костномозговой канал боль-шеберцовой или бедренной кости. Поэтому на плечевой кости не следовало бы производить костного шинирования. Вместо изогнутых гвоздей Rush лучше применять шинирование пучком проволоки по Hackelhal или пластинку АО.
Вмешательства по поводу осложнений и отдаленных последствий переломов плечевой кости
Лечение псевдоартроза плечевой кости
Частой причиной псевдоартроза плечевой кости является интерпонат, непоследовательное консервативное или же неправильное оперативное лечение. Редко встречается дефектный псевдоартроз в связи с открытым повреждением или остеомиелитом. Хотя можно вполне рассчитывать на гладкое заживление спонгиозной кости, и в проксимальной трети плечевой кости встречается псевдоартроз. Однако в этом месте он редко причиняет жалобы, и обычно пожилые пациенты довольны даже ограниченной подвижностью в плечевом суставе. Поэтому оперируется меньшее число псевдоартрозов, чем встречается. Как правило, у молодых, а также и у более пожилых пациентов можно ожидать от операции не только костного заживления, но и восстановления подвижности плеча, если сустав не был неподвижным уже до операции. В тех случаях, когда имеется псевдоартроз при почти полном отсутствии подвижности в плечевом суставе, организм осуществляет необходимое движение с помощью ложного сустава. Поэтому очень важно прекратить движения между фрагментами. При слишком длительной фиксации сморщенного сустава он становится окончательно неподвижным. Если же после операции по поводу псевдоартроза слишком рано мобилизовать еще едва подвижный сустав, то внутренняя фиксация фрагментов в свежем костном рубце расслабляется, и в результате этого опять возникает движение, псевдоартроз не окостеневает.
После освежения костных поверхностей фрагменты соединяются пластинкой Т, причем применяется компрессия, чтобы кортикальная часть кости вдавливалась в губчатое вещество. Этим повышается внутренняя фиксация, что способствует заживлению кости.
Лечение псевдоартроза, возникшего на диафизе плечевой кости как осложнение консервативного или оперативного лечения, обычно требуется тогда, когда на месте перелома остается подвижность, ограничивающая функцию конечности.
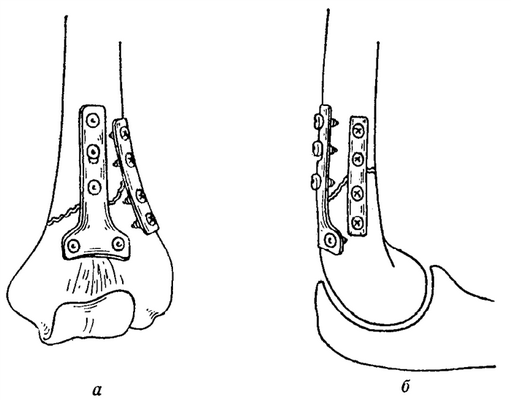
Если интерпонированные мягкие ткани или отломки не могут быть должным образом репониро-ваны, то перелом нужно вскрыть, поверхности отломков должны быть освежены. После репозиции имплантируется пластинка АО, которая фиксируется не менее, чем шестью винтами. Правильный выбор места наложения пластинки очень важен, для этого нужно знать направление сил, действующих на отломки. Дополнительная пересадка губчатого вещества, проводится только в том случае, если имеется костный дефект или если операция проводится в сильно стянутой рубцами области, и поэтому нужно считаться с плохим кровоснабжением костных отломков.
ПОЛИТРАВМА / POLYTRAUMA
Воспаление п лечево го сустава встречается у значительного количества больных ревматоидным артритом (РА). Так, Cuomo et al. говорят о его вовлечении у 90 % пациентов [1]. Поражение плечевого сустава при РА характеризуется эрозированием суставных поверхностей, с дальнейшим формированием вторичного адгезивного капсулита, что проявляется прогрессирующей потерей его функции [2, 3]. Особенностью заболевания является вовлечение в воспалительный процесс помимо самого плечевого сустава также ротаторной манжеты плеча [2, 4], косвенным проявлением чего является миграция головки плечевой кости кверху. Разрывы сухожилий вращательной манжеты отмечены у 19-47 % пациентов с РА. В конечном счете развивается патологическое состояние, сходное с артропатией при массивных разрывах вращательной манжеты плеча [3, 5, 6].
Единственным эффективным методом хирургического лечения в таких случаях является реверсивное эндопротезирование плечевого сустава. Впервые данную операцию выполнил Grammont в 1987 году пациенту с артропатией из-за массивного разрыва манжеты [7]. Хотя сам Grammont выполнял эту операцию, используя трансакромиальный доступ, однако набравший популярность в конце 70-х гг. дельто-пекторальный доступ стал стандартом в эндопротезировании плечевого сустава. Доступ не затрагивает дельтовидную мышцу, работа которой, как известно, обеспечивает функцию реверсивного импланта. В то же время доступ предполагает отсечение и рефиксацию сухожилия подлопаточной мышцы, что уменьшает стабильность сустава и замедляет послеоперационную реабилитацию. В связи с этим некоторые хирурги стали искать альтернативные трансдельтовидные варианты доступа к плечевому суставу, учитывая, что вращательная манжета разрушена [8].
Исторически стоит отметить, что Thompson (1918) впервые описал поперечное отсечение передней порции дельтовидной мышцы в непосредственной близости от места ее прикрепления к ключице и акромиальному отростку лопатки [9]. Henry описал подобный доступ [10]. Clubbins [11] предлагали отсекать переднюю часть дельтовидной мышцы в дополнение к стандартным доступам при наличии сложной деформации плечевого сустава. Верхне-латеральный доступ был проиллюстрирован в 1939 году в журнале «Оперативная ортопедия» Кемпбеллом. В иллюстрации отражались различия между верхне-латеральным и более расширенным доступом, который описал Cubbins. Однако, как именно дельтовидная мышца отсечена и как именно рефиксирована, оставалось неясно [12]. Neviaser также предложил модификацию трансакромиального доступа [13].
В 1993 году Mackenzie описал верхне-латеральный доступ к плечевому суставу. Автор упомянул преимущества доступа в сравнении с дельто-пекторальным: хорошая визуализация суставной впадины лопатки, а также сохранение вены цефалики [14]. В дальнейшем Mole (2011) опубликовал модификацию описанного ранее доступа. Некоторые авторы предлагают расслаивать дельтовидную мышцу между ее пучков, другие - отсекать ключичную порцию субпериостально для лучшей визуализации и рефиксировать ее [15].
Цель исследования - сравнить функциональные результаты пациентов после реверсивного эндопротезирования плечевого сустава с использованием 2 доступов: передне-верхнего (также называемого - верхне-латеральный) и дельто-пекторального.
МАТЕРИАЛЫ И МЕТОДЫ
В период 200 8 -2018 гг. в отделении травматологии и ортопедии ФГБНУ НИИР им. В.А. Насоновой реверсивное эндопротезирование плечевого сустава было выполнено 37 больным. Пациенты с анатомическими, монополярными и биполярными протезами были исключены из исcледуемой группы. Перед операцией всем пациентам выполнялась рентгенография, а также компьютерная томография для оценки состояния суставного отростка лопатки и достаточности его костной массы. Перед операцией проводился осмотр и опрос больных с выявлением жалоб, оценкой объема движений, оценкой состоятельности дельтовидной мышцы. Боль оценивалась по визуальной аналоговой шкале (ВАШ). Функция плечевого сустава оценивалась по шкале ASES. Операция выполнялась с использованием двух хирургических доступов: верхне-латерального и дельто-пекторального. Выбор доступа зависел от предпочтений оперирующего хирурга. Использовались эндопротезы Delta X-tend De Puy, Comprehensive Biomet, Reverse Shoulder Zimmer.
Через 3 месяца и 1 год проводились контрольные осмотры пациентов с оценкой объема движений, боли (ВАШ), рентгенограмм и функции плечевого сустава (опросник ASES ).
Исследование проводилось в соответствии с этическим стандартам биоэтического комитета ФГБНУ НИИР им. В.А. Насоновой, разработанными в соответствии с Хельсинкской декларацией Всемирной медицинской ассоциации «Этические принципы проведения научных медицинский исследований с участием человека» с поправками 2000 г. и «Правилами клинической практики в Российской Федерации», утвержденными Приказом Минздрава РФ от 19.06.2003 г. № 266. Все лица, участвующие в исследовании, дали информированное согласие на участие в исследовании.
Хирургическая техника
Верхне-латеральный доступ
Рисунок 1. Виртуальная модель верхне-латерального доступа с плечевому суставу. Копия из статьи Mole et al. 2011 [15]
Визуализация головки плечевой кости, а также рубцово измененной субакромиальной сумки. Резекцию акромиально-ключичного сустава, описанную некоторыми авторами, выполняли крайне редко. Также в 3 случаях отсекали ключичную порцию дельтовидной мышцы с последующей ее рефиксацией.
Дельто-пекторальный доступ
В положении больного на операционном столе, аналогичном описанному выше, выполняли кожный разрез длиной 8 см в проекции дельто-пекторальной борозды. После рассечения кожи и подкожной жировой клетчатки обнажа ли v. cefalica, которую отводили кнутри либо перевязывали. Проникали вглубь между волокнами дельтовидной и большой грудной мышц. По ходу разреза рассекали апоневроз. Поперечным разрезом рассекали m. subscapularis на расстоянии 1-1,5 см от места ее прикрепления к малому бугорку, вскрывая капсулу сустава. При этом плечо ротировано кнаружи.
Реабилитация
Верхняя конечность у всех пациентов была фиксирована в косыночной повязке либо в отводящей шине 30 градусов в течение 6 недель после операции. Все пациенты с использованием верхне-латерального доступа начинали разработку пассивных движений на вторые сутки после операции, после выполнения рентгенограмм прооперированного сустава. Использовался аппарат для пассивной разработки движений в плечевом суставе Arthromot (рис. 2, 3).
Рисунок 2. Разработка пассивных движений на аппарате Arthromot
Рисунок 3. Рентгенограмма плечевого сустава после операции
Всем пациентам с дельто-пекторальным доступом рекомендовано воздержаться от активных движений в плечевом суставе в течение 6 недель после операции, далее восстановление объема пассивных, затем - активных движений. Послеоперационные ограничения связаны с рефиксацией сухожилия подлопаточной мышцы и возможной его несостоятельностью ввиду ранней реабилитации. Также было отмечено, что у пациентов в данной группе наблюдался более интенсивный болевой синдром в раннем послеоперационном периоде, который не позволял пациентам приступить к пассивной разработке движений в прооперированном суставе c помощью аппарата Arthromot.
Статистический анализ
Статистическая обработка материала проводилась с использованием пакета статистического анализа данных Statistica 8.0 for Windows (StatSoft Inc., USA). Применялись методы описательной статистики, для оценки достоверности различий использовался t-тест для зависимых и независимых выборок.
Под наблюдением находились 37 пациентов, из них 3 были с диагнозом ювенильный ревматоидный артрит (8,1 %), 1 - с псориатическим артритом (2,7 %), 1 - с болезнью Шегрена (2,7 %), 7 - с остеоартрозом (18,9 %), 1 - с системной красной волчанкой (2,7 %), 24 - с ревматоидным артритом (64,8 %). Из них 5 мужчин (13,5 %), 32 женщины (86,5 %). Средний возраст пациентов составил 53,1 ± 6,2 года (от 26 до 72 лет). Поражение доминантной руки превалировало (25 пациентов, 67,5 %). Использовались эндопротезы Delta X-tend De Puy (у 32 пациентов), Comprehensive Biomet (у 3 пациентов), Reverse Shoulder Zimmer (у 2 пациентов).
Пациенты были разделены на 2 группы по типу использованного хирургического доступа. В группу верхне-латерального доступа (ВЛД) вошли 29 пациентов, в группу дельто-пекторального - 8 (ДПД). При клиническом осмотре все пациенты исследуемой группы имели дефицит объема движений, а также недостаточность сухожилий вращательной манжеты. Сила дельтовидной мышцы (тест с сопротивлением) у всех пациентов была удовлетворительной. Объем движений до операции составил: отведение 38,1º ± 10,8º, сгибание 62,4º ± 11,6º; наружная ротация 6,5º ± 8,8º, внутренняя ротация 16,5º ± 5,6º. Среднее значение боли по ВАШ до операции составило 72 ± 7,4 мм. Среднее значение шкалы ASES составило 25,0 ± 4,7. При исследовании этих показателей в двух группах выявлено, что пациенты перед операцией не имели достоверных статистических различий по полу, возрасту, объему движений, уровню боли и значению шкалы ASES (p ≤ 0,05).
При первом контрольном осмотре через 3 месяца после операции выявлено, что все исследуемые показатели выше в группе верхне-латерального доступа, что подтверждено статистически. Объем движений через 3 месяца в группе верхне-латерального доступа: отведение 120 ± 4,4 ( p = 0,02), сгибание 140 ± 6,1 (p = 0,014); наружная ротация 22 ± 8,2 (p = 0,012), внутренняя ротация 20 ± 3,4 (p = 0,85). Среднее значение боли по ВАШ уменьшилось и составило 20 ± 2,2 мм (p = 0,03). Среднее значение шкалы ASES составило 51 ± 7,6 (p = 0,02).
Спустя 12 месяцев после операции, на втором контрольном осмотре выявлено, что все исследуемые показатели сопоставимы в группах верхне-латерального и дельто-пекторального доступов. Объем движений через 12 месяцев в группе верхне-латерального доступа: отведение 160 ± 3,8 ( p = 0,01), сгибание 158 ± 8,6 (p = 0,014); наружная ротация 22 ± 9,2 (p = 0,017), внутренняя ротация 24 ± 8,4 (p = 0,02). Среднее значение боли по ВАШ составило 14 ± 3,2 мм (p = 0,028). Среднее значение шкалы ASES составило 76 ± 6,7 (p = 0,015).
В нашем исследовании осложнения возникли у 4 пациентов из 37 (10,8 %), что в 2 раза ниже среднего уровня осложнений (19 %) по результатам иностранных исследований. В одном случае отмечена послеоперационная приводящая контрактура плечевого сустава, что было связано с недостаточной реабилитацией. В одном случае наблюдался проходящий плексит плечевого сплетения с нарушением чувствительности в дистальных отделах верхней конечности, который полностью купировался консервативной терапией. В двух случаях отмечены рецидивирующие вывихи плеча. В одном случае из них потребовалась ревизионная операция по переустановке гленоидального компонента (гленосферы), при последующем наблюдении при контрольных осмотрах была выявлена дефигурация в проекции дельтовидной мышцы, связанная с повреждением переднего пучка дельтовидной мышцы (рис. 4).
Рисунок 4. Послеоперационный рубец с дефектом дельтовидной мышцы
При мета - анализе зарубежных исследований уровень вывихов составил 1,7 %. Однако гнойных осложнений, а также переломов большого бугорка, акромиона, клювовидного и суставного отростка лопатки, о которых упоминается у зарубежных исследованиях, выявлено не было. Также мы не отметили признаков расшатывания гленоидного компонента ни в одном случае при контрольном исследовании [16].
ОБСУЖДЕНИЕ РЕЗУЛЬТАТОВ
Количество наблюдений в нашем исследовании (37 пациентов) сопоставимо с другими работами ( L ädermann - 35 пациентов). Однако в работе иностранного автора более равномерное распределение на подгруппы верхне-латерального и дельто-пекторального доступов: 17 и 18 пациентов соответственно. В обоих исследованиях преобладали женщины: 86,5 % и 77 % соответственно. Поражение доминантной руки в нашем исследовании встречалось чаще: 67,5 % и 51 %. В нашем исследовании ни у одного из пациентов не было предшествующих операций на плечевом суставе, в отличие от исследования Lädermann - 61 %. Средний возраст в европейском исследовании значительно превышал возраст в нашей работе: 78 и 53,1 года соответственно. Объем движений до операции был сильнее ограничен в нашем исследовании: сгибание 62,4º и 95º; наружная ротация 6,5º и 19º соответственно. Среднее значение боли операции было сопоставимо и составило 72 и 69 мм соответственно. Среднее значение шкалы ASES в нашем исследовании составило 25, в работе Lädermann шкала ASES не использовалась.
При динамическом наблюдении отмечались сходные тенденции. К 3-му месяцу наблюдения боль уменьшилась эквивалентно в группе дельто-пекторального и в группе верхне-латерального доступов. Отмечено увеличение объема движений, однако также, как и в нашем исследовании, движения были достоверно больше в группе верхне-латерального доступа (р = 0,01). К 12-му месяцу наблюдения также, как и в нашем исследовании, не было различий в показателях в группах дельто-пекторального и верхне-латерального доступов [17].
Наши наблюдения позволили сделать вывод, что использование верхне-латерального доступа при реверсивно м эндопротезировании плечевого сустава приводит к снижению уровня боли в раннем послеоперационном периоде и позволяет приступить к ранней реабилитации пациентов (разработке движений в прооперированном суставе), однако достоверных различий в функциональных результатах через 12 месяцев наблюдения нет.
Информация о финансировании и конфликте интересов
Исследование не имело спонсорской поддержки.
Авторы декларируют отсутствие явных и потенциальных конфликтов интересов, связанных с публикацией настоящей статьи.
Доступы к плечевой кости
Положение больного — на спине, рука отведена в сторону и лежит на приставном столике в положении пронации. Величина разреза зависит от объема операции и уровня повреждения. Разрез начинают по переднему краю дельтовидной мышцы, а затем проводят по наружному краю двуглавой мышцы плеча. По ходу кожного разреза рассекают фасцию плеча. Латеральную подкожную вену руки отводят кнутри или перевязывают и пересекают. Такой разрез позволяет обнажить в проксимальном отделе раны передневнутреннюю часть дельтовидной мышцы, а в дистальной части — наружный край двуглавой и плечевой мышц. Разделив дельтовидную и двуглавую мышцы, обнажают плечевую кость (рис. 1) до уровня ее нижней трети.
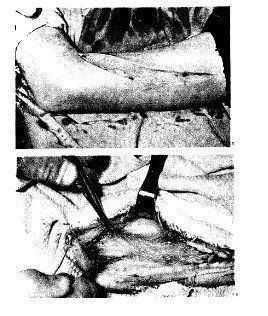
1. Передненаружный доступ к диафизу плечевой кости (по проекции лучевого нерва).
а — линия разреза; б — обнажение плечевой кости после выделения лучевого нерва.
Нижненаружный доступ.
Положение больного — на спине, рука на груди. Разрез начинают от угла дельтовидной мышцы и опускают до наружного надмыщелка. После рассечения кожи, подкожной жировой клетчатки, фасции к кости проникают между передней и задней группами мышц (рис. 2), предварительно выделив лучевой нерв между плечевой и плечелучевой мышцами.
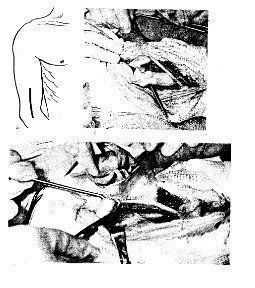
2. Нижненаружный доступ к плечевой кости.
а — линия кожного разреза: б — лучевой нерв взят на держалку, выделен дистальный отломок; в — однозубым крючком приподнят проксимальный отломок, производится его мобилизация.
Внутренний доступ.
Положение больного — на спине, рука отведена в сторону. Разрез проводят по линии, соединяющей подмышечную впадину и середину локтевого сгиба. После рассечения кожи, подкожной жировой клетчатки и фасции двуглавую мышцу отводят вперед и кнаружи. Под внутренним краем двуглавой мышцы располагается сосудисто-нервный пучок (доступ чаще применяют при оперативных вмешательствах на сосудисто-нервном пучке). Нервы и сосуды отводят
кпереди и кнаружи. Дорсально расположены внутренняя головка трехглавой мышцы и локтевой нерв. При отведении их кзади обнажается диафиз плечевой кости (рис. 3).
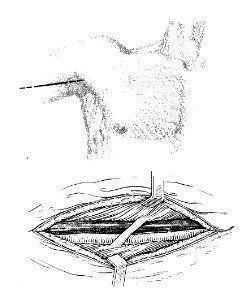
3. Внутренний доступ к плечевой кости.
а - линия разреза; б — взаимоотношения сосудистого пучка и срединного нерва.
Задний доступ.
Положение больного — на спине, рука на груди. Проводят заднесрединный разрез по линии, соединяющей задний угол акромиона с верхушкой локтевого отростка. Разрез начинают от заднего края дельтовидной мышцы и доводят до локтевого отростка (на 5—6 см выше). После рассечения кожи, подкожной жировой клетчатки и фасции раздвигают латеральную и длинную головки трехглавой мышцы и проникают между ними. В глубине лежит лучевой нерв, который берут на резиновые держалки. После этого можно свободно без риска субпериостально выделять костные отломки (рис. 4, 5).
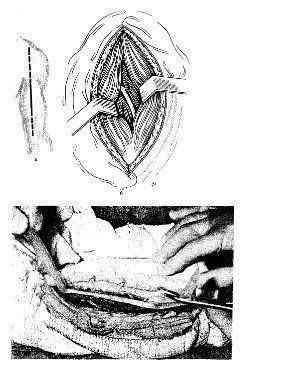
4. Задний доступ к средней трети диафиза плечевой кости.
а — линия разреза: б — разъединение волокон трехглавой мышцы, по задненаружной поверхности плечевой кости виден лучевой нерв.
5. Выделение лучевого нерва на всем протяжении раны после рассечения кожи, подкожной клетчатки и фасции.
Т.А. Ревенко, В.Н. Гурьев, Н. А. Шестерня
Операции при травмах опорно-двигательного аппарата
Читайте также:
- Условия труда рабочих в кузнечных цехах машиностроения
- Уход после артроскопической операции по поводу кальцифицирующего тендинита плечевого сустава
- Техника бокового доступа к малоберцовой кости
- Восстановление печеночных вен при травмах. Техника
- Верхняя стенка барабанной полости. Нижняя стенка барабанной полости
