Возбудитель чумы. Чума. Иерсиния пестис. Yersinia pestis. История чумы. Эпидемии чумы. Распространенность чумы. Эпидемиология чумы.
Добавил пользователь Евгений Кузнецов Обновлено: 22.01.2026
Инфекционные болезни:
Популярные разделы сайта:
Чума - история, география, возбудитель
1. Наименование. Син. — черная смерть. Лат. — pestis; англ. — plague, pest; фр. — peste; нем. — Pest.
2. Определение. Острая конвенционная инфекционная болезнь, характеризующаяся тяжелейшей интоксикацией, лихорадкой, поражением лимфатической и сосудистой систем, тенденцией к септицемии и смертельной коме.
3. Исторические даты. Чума известна со времен глубокой древности, имеются сведения о ней, датируемые с 1320 г. д. н. э. Особенно жестокой была вторая пандемия во времена средневековья (1347—1350), получившая название «черной смерти», которая унесла 50 млн. жизней, в том числе 25 млн. в Европе или четверть ее населения.
С конца XIX века возникшая в Юго-Восточной Азии третья достоверная пандемия чумы (первая имела место в VI веке н. э. — «чума Юстиниана») по официальной статистике привела к смерти в этом регионе более 10 млн. человек.
В течение 3-й пандемии был открыт Йерсеном и Китазато возбудитель чумы (1894), причем Йерсеном он был выделен от крыс. В 1897 г. Огата и Симон открыли роль блох в передаче возбудителей.
В 1912—1915 гг. работами Д. К. Заболотного, И. А. Деминского, Н. Н. Клодницкого была доказана природная очаговость чумы, в частности, определена роль сусликов, песчанок, тарабаганов и др. степных грызунов. В тридцатых годах советскими исследователями М. П. Покровской, Н. Н. Жуковым-Вережинковым, Е. И. Коробковой и др. были начаты исследования по конструированию живой противочумной вакцины.
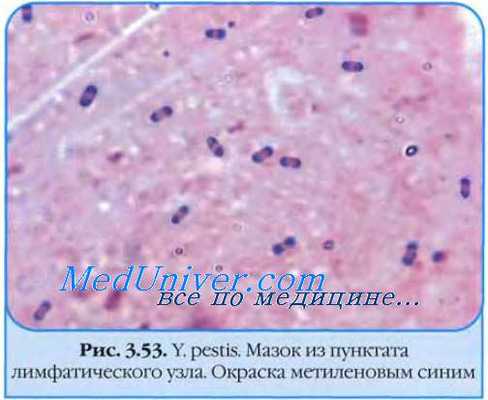
5. Возбудитель чумы — Pasteurella (Yersinia) pestis имеет овоидную форму, размерами 1—2X0,3—0,7 мкм, обладает полиморфизмом, грамотрицателен, окрашивается анилиновыми красками более интенсивно на полюсах, неподвижен, спор не образует, продуцирует капсульную субстанцию (фракции 1А и 1В), особенно при выращивании в атмосфере с углекислотой. Факультативный анаэроб, оптимум температуры роста — 28— 30°С, рН-5,8—8,0. Стимулирующее действие на рост микроба оказывают микробы-кормилки: желтая сарцина, картофельная палочка и их фильтраты.
Вирулентные особи растут в R-форме (плоские, нежные, бесцветные, фестончатые колонии). По способности сбраживать глицерин (Г) и рамнозу (Р), образовывать нитриты (Н) различают 3—5 разновидностей чумной палочки: 1) крысиная (Г—Н+), 2) сурчиная (Г+Н+), 3) суслиная (Г+Н—), 4) полевочная (Г+Н+Р+), 5) песчаночная (Г+Н—, но вызывает постоянную гиперемию у песчанок). У чумного микроба различают не менее 10 антигенов, из них наиболее изучены и играют роль в патогенезе и иммуногенезе оболочечный или капсульный специфический термолабильный AI (первой фракции), белковой природы антиген (F1 по зарубежной классификации) и соматический термостабильный полисахаридный О-антиген.
В первой фракции наряду с 5 белковыми обнаружены также 2 полисахаридных компонента, эта фракция характерна только для вирулентных особей и является иммуногенной.
У вирулентных чумных палочек при недифференцированной капсуле субстратом вирулентности является антигенная система VW. Антиген V, белок (относительная молекулярная масса 90 000 дальтон), антиген W, липопротеин (относительная молекулярная масса так же 90 000). Комбинация антигенов VW препятствует фагоцитозу чумной палочки. V-антиген связан со стенкой клетки, в то время как W-антиген выделяется в процессе роста чумного микроба в среду (наподобие протективного антигена). Перечисленные выше антигены вирулентности AI, V и W образуются при росте микроба при 37°С, и не образуются, если температура роста понижается до 28°С.
Обнаружены также два антигенноактивных соматических белка: токсин А (относительная молекулярная масса 240 000 дальтон) и токсин В (относительная молекулярная масса 120 000), первый димер второго. Этот токсин оказывает летальное действие на мышей и крыс, но не на кроликов, собак и обезьян.
Описаны также Vi-антиген, антиген «рН-6», пигментный антиген и др., роль которых мало изучена.
Палочка погибает при 50°С через 30—40 минут, при 70°С — за десять минут, при 80°С — за пять минут, при 100°С — за 1 минуту. Губительно действует высушивание субстрата, в мокроте и крови возбудитель может сохраняться месяцами. В трупах грызунов, других животных и людей палочки сохраняются при 35°С в течение пяти дней, в гное бубона — до 20—30 дней, в высушенных в тени шкурах — до трех недель. Возбудитель хорошо переносит низкие температуры, замораживание (в трупах грызунов при 0°С — до 140 дней); в зараженных и голодающих блохах при 0°С — минус 15°С — до 396 дней, в клещах — до 500 дней. Сохраняемость микроба в воде — до 1,5 месяца, в молоке — до трех месяцев.
Сулема 1:1000 вызывает его гибель через одну-две минуты, фенол в 5% растворе, 3—5% раствор лизола приводят к гибели микроба через две-десять минут, хлорамин 1—2% — через одну минуту, хлорная известь, 1 % раствор — за один-два часа.
Возбудитель чумы имеет ряд сходных морфологических и антигенных черт с палочкой псевдотуберкулеза грызунов, что вызывает необходимость их дифференциации.
Как одна бактерия "вышла из себя"
Исследование эволюционного происхождения возбудителя опасной болезни человека - чумы - оказалось чрезвычайно интересным не только для эпидемиологии и медицины, но и для теоретической биологии. На примере бактерии ученым открылся детальный и пошаговый сценарий перехода вида в новую экологическую нишу и адаптивную зону. Последнее и есть собственно тот гигантский шаг, что в теоретической биологии обозначает начальные этапы макроэволюции. Представляется, что чумная палочка ( Yersinia pestis ) произошла от бактерии Y. pseudotuberculosis из семейства энтеробактерий, вызывающей кишечные заболевания у животных и человека. Это холодолюбивая энтеробактерия способна обитать в свободном состоянии в окружающей среде. Чумная палочка преодолела барьеры адаптивной зоны предка и проникла в кровь теплокровных животных, став облигатным (постоянным) паразитом.
Считается, что все крупные таксоны живых существ являются результатами макроэволюционных преобразований. Ученые - палеонтологи, морфологи, эмбриологи - могут продемонстрировать признаки и функции, позволившие таксонам шагнуть в новую для предкового организма нишу (экологическую, сменить адаптивную зону). В то же самое время показать непосредственно пошаговый сценарий возникновения нового таксона и его приспособлений удается довольно редко. В.В. Сунцову из Института проблем экологии и эволюции им. А.Н. Северцова удалось детализировать ход макроэволюционных событий. В представленной статье исследователь предлагает на примере возникновения чумной палочки перекинуть мост через пропасть двух понятий макро- и микроэволюции, напротив, провести границу между видообразованием (необратимые процессы) и микроэволюционными процессами (внутривидовыми, обратимыми). Тем самым автор считает, что реабилитирует позиции СТЭ: все механизмы эволюции (от молекулярно-генетических до экологических) действуют на видовом уровне. Пересмотр старой концепции разделения макро- и микроэволюции, несомненно, назрел и в данный момент в эволюционной теоретической литературе идет интересная и продуктивная дискуссия на эту тему, что делает рассуждения автора исключительно важной, интересной и самоценной составляющей данной статьи.
Происхождение чумной палочки связано с позднеплейстоценовым (22-15 тыс. лет назад) похолоданием в Центральной Азии и с изменениями (обратимыми, временными) в образе жизни сразу нескольких ключевых организмов: сурка, блохи, и бактерии. Популяция возбудителя чумы сформировалась из клона кишечного паразита ( Y. pseudotuberculosis ) сурков-тарбаганов ( Marmota sibirica ). Сурки-тарбаганы - жители холодных аридных зон Азии - впадают в зимнюю спячку. Для этого они организуют норку, закрывая на зимний период вход в нее, скрепляя строительный материал своими испражнениями. Так холодолюбивые обитатели кишечного тракта, проводящие часть своей жизни вне хозяев, попадают в пасть сурка на всю зиму. В этом месте происходит первое необычное изменение - с плейстоценовым похолоданием норки зимующих сурков стали промерзать до минусовых температур, что заставляло личинок блох, обычно живущих в гнездовой подстилке, перемещаться поближе к теплым спящим суркам. Во время зимовки личинки блох повреждали слизистую оболочку полости рта сурков и бактерии псевдотуберкулеза чисто механически стали попадать в кровоток (вот второе необычное изменение). Температура находящихся в спячке сурков и активность иммунной системы невысока (от 5 o С). Холодолюбивой псевдотуберкулезной палочке надо было сначала научиться переживать теплое летнее время, когда основной хозяин - сурок - «горячий», в промежуточном «холодном» хозяине - блохе, а затем «привыкнуть» к теплой среде теплокровного сурка. Получая эти умения, возбудитель псевдотуберкулеза оказывался в изоляции от материнской популяции - холодолюбивого (факультативного, временного) обитателя кишечника сурка. И вот он уже - чумная палочка - теплолюбивый обитатель кровяного русла млекопитающих, способный пережидать время в блохе, которая по совместительству, прекрасный разносчик возбудителя чумы. Поэтому дальнейшая эволюция представляет собой быструю радиацию нового таксона (распространение на других хозяев).
По своим молекулярно-биохимическим характеристикам признаки новообразованного вида находятся вполне в рамках привычного микроэволюционного «ландшафта», однако экологические последствия - достоверно макроэволюционные. Автор пишет: «В таком случае микробов псевдотуберкулеза и чумы правильнее было бы отнести не только к разным видам, но и к разным родам и даже семействам». Сложно с этим не согласиться. Условия необходимые для формирования нового вида микроорганизмов создали среду, сочетавшую условия экологических ниш предкового и дочернего видов, но сложились в определенный краткий период. Этим объясняется отсутствие промежуточных форм микроорганизмов между возбудителями псевдотуберкулеза и чумы в настоящее время.
Возбудитель чумы. Чума. Иерсиния пестис. Yersinia pestis. История чумы. Эпидемии чумы. Распространенность чумы. Эпидемиология чумы.
Чума - это высококонтагиозная бактериальная инфекция с множественными путями передачи и эпидемическим распространением, протекающая с лихорадочно-интоксикационным синдромом, поражением лимфоузлов, легких и кожи. Клиническому течению различных форм чумы свойственна высокая лихорадка, тяжелая интоксикация, возбуждение, мучительная жажда, рвота, регионарный лимфаденит, геморрагическая сыпь, ДВС-синдром, а также свои специфические симптомы (некротические язвы, чумные бубоны, ИТШ, кровохарканье). Диагностика чумы осуществляется лабораторными методами (бакпосев, ИФА, РНГА, ПЦР). Лечение проводится в условиях строгой изоляции: показаны тетрациклиновые антибиотики, дезинтоксикация, патогенетическая и симптоматическая терапия.
МКБ-10
Общие сведения
Чума представляет собой острое инфекционное заболевание, передающееся преимущественно по трансмиссивному механизму, проявляющееся воспалением лимфоузлов, легких, других органов, имеющим серозно-геморрагический характер, либо протекающее в септической форме. Чума относится к группе особо опасных инфекций.
Чума относится к группе особо опасных инфекций. В прошлом пандемии «черной смерти», как называли чуму, уносили миллионы человеческих жизней. В истории описаны три глобальных вспышки чумы: в VI в. в Восточной Римской империи («юстинианова чума»); в XIV в. в Крыму, Средиземноморье и Западной Европе; в к. XIX в. в Гонконге. В настоящее время благодаря разработке эффективных противоэпидемических мероприятий и противочумной вакцины регистрируются лишь спорадические случаи инфекции в природных очагах. В России к эндемичным по чуме районам относятся Прикаспийская низменность, Ставрополье, Восточный Урал, Алтай и Забайкалье.
Причины чумы
Характеристика возбудителя
Yersinia pestis представляет собой неподвижную факультативно-анаэробную грамотрицательную палочковидную бактерию из рода энтеробактерий. Чумная палочка может длительно сохранять жизнеспособность в отделяемом больных людей, трупах (в бубонном гное иерсинии живут до 20-30 дней, в трупах людей и павших животных - до 60 дней), переносит замораживание. К факторам внешней среды (солнечные лучи, атмосферный кислород, нагревание, изменение кислотности среды, дезинфекция) эта бактерия довольно чувствительна.
Пути заражения
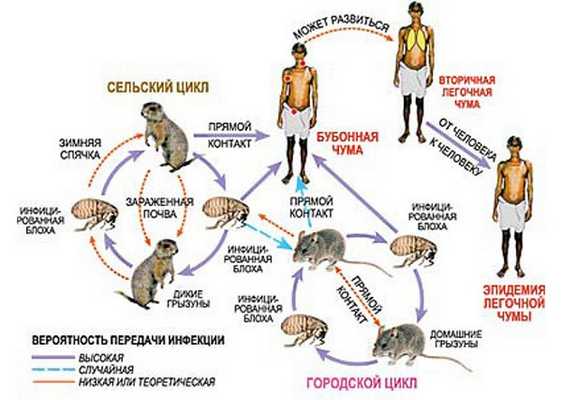
Резервуар и источник чумы - дикие грызуны (сурки, полевки, песчанки, пищухи). В различных природных очагах резервуаром могут служить разные виды грызунов, в городских условиях - преимущественно крысы. Резистентные к человеческой чуме собаки могут служить источником возбудителя для блох. В редких случаях (при легочной форме чумы, либо при непосредственном соприкосновении с бубонным гноем) источником инфекции может стать человек, блохи также могут получать возбудителя от больных септической формой чумы. Нередко заражение происходит непосредственно от чумных трупов.
Чума передается при помощи разнообразных механизмов, ведущее место среди которых занимает трансмиссивный. Переносчиками возбудителя чумы являются блохи и клещи некоторых видов. Блохи заражают животных, которые переносят возбудителя с миграцией, распространяя также блох. Люди заражаются при втирании в кожу при расчесах экскрементов блох. Насекомые сохраняют заразность около 7 недель (имеются данные о контагиозности блох на протяжении года).
Заражение чумой также может происходить контактным путем (через поврежденные кожные покровы при взаимодействии с мертвым животными, разделке туш, заготовке шкур и др.), алиментарно (при употреблении мяса больных животных в пищу).
Люди обладают абсолютной естественной восприимчивостью к инфекции, заболевание развивается при заражении любым путем и в любом возрасте. Постинфекционный иммунитет относительный, от повторного заражения не защищает, однако повторные случаи чумы обычно протекают в более легкой форме.
Классификация
Чума классифицируется по клиническим формам в зависимости от преимущественной симптоматики. Различают локальные, генерализованные и внешнедиссеминированные формы:
- Локальная чума подразделяется на кожную, бубонную и кожно-бубонную.
- Генерализованная чума бывает первично- и вторично-септической.
- Внешнедиссеминированная форма подразделяется на первично- и вторично- легочную, а также - кишечную.
Симптомы чумы
Инкубационный период чумы в среднем занимает около 3-6 суток (максимально до 9 дней). При массовых эпидемиях или в случае генерализованных форм инкубационный период может укорачиваться до одного - двух дней. Начало заболевания острое, характеризуется быстрым развитием лихорадки, сопровождающейся потрясающим ознобом, выраженным интоксикационным синдромом.
Больные могут жаловаться на боль в мышцах, суставах, крестцовой области. Появляется рвота (часто - с кровью), жажда (мучительная). С первых же часов больные пребывают в возбужденном состоянии, могут отмечаться расстройства восприятия (бред, галлюцинации). Нарушается координация, теряется внятность речи. Заметно реже возникают вялость и апатия, больные ослабевают вплоть до невозможности подняться с постели.
Лицо больных одутловато, гиперемировано, склеры инъецированы. При тяжелом течении отмечаются геморрагические высыпания. Характерным признаком чумы является «меловой язык» - сухой, утолщенный, густо покрытый ярким белым налетом. Физикальное обследование показывает выраженную тахикардию, прогрессирующую артериальную гипотензию, одышку и олигурию (вплоть до анурии). В начальный период чумы эта симптоматическая картина отмечается при всех клинических формах чумы.
Кожная форма
Проявляется в виде карбункула в области внедрения возбудителя. Карбункул прогрессирует, проходя последовательно следующие стадии: сначала на гиперемированной, отечной коже образуется пустула (выражено болезненная, наполнена геморрагическим содержимым), которая после вскрытия оставляет язву с приподнятыми краями и желтоватым дном. Язва склонна увеличиваться. Вскоре в ее центра образуется некротический черный струп, быстро заполняющий все дно язвы. После отторжения струпа карбункул заживает, оставляя грубый рубец.
Бубонная форма
Является наиболее распространенной формой чумы. Бубонами называют специфически измененные лимфатические узлы. Таким образом, при этой форме инфекции преимущественным клиническим проявлением выступает регионарный в отношении области внедрения возбудителя гнойный лимфаденит. Бубоны, как правило, единичны, в некоторых случаях могут быть множественными. Первоначально в области лимфоузла отмечается болезненность, спустя 1-2 дня при пальпации обнаруживаются увеличенные болезненные лимфатические узлы, сначала плотные, при прогрессировании процесса размягчающиеся до тестообразной консистенции, сливаясь в единый спаянный с окружающими тканями конгломерат. Дальнейшее течение бубона может вести как к его самостоятельному рассасыванию, так и к формированию язвы, области склерозирования или некроза. Разгар заболевания продолжается с течение недели, затем наступает период реконвалесценции, и клиническая симптоматика постепенно стихает.
Кожно-бубонная форма
Характеризуется сочетанием кожных проявлений с лимфаденопатией. Локальные формы чумы могут прогрессировать во вторично-септическую и вторично-легочную форму. Клиническое течение этих форм не отличается от их первичных аналогов.
Первично-септическая форма
Развивается молниеносно, после укороченной инкубации (1-2 дня), характеризуется быстрым нарастанием тяжелой интоксикации, выраженным геморрагическим синдромом (многочисленными геморрагиями в кожных покровах, слизистых оболочках, конъюнктиве, кишечными и почечными кровотечениями), скорым развитием инфекционно-токсического шока. Септическая форма чумы без должной своевременной медицинской помощи заканчивается смертью.
Первично-лёгочная форма
Возникает в случае аэрогенного пути заражения, инкубационный период при этом также сокращается, может составлять несколько часов или продолжаться о двух дней. Начало острое, характерное для всех форм чумы - нарастающая интоксикация, лихорадка. Легочная симптоматика проявляется ко второму - третьему дню заболевания: отмечается сильный изнуряющий кашель, сначала с прозрачной стекловидной, позднее - с пенистой кровянистой мокротой, имеет место боль в груди, затруднение дыхания. Прогрессирующая интоксикация способствует развитию острой сердечно-сосудистой недостаточности. Исходом этого состояния может стать сопор и последующая кома.
Кишечная форма
Характеризуется интенсивными резкими болями в животе при тяжелой общей интоксикации и лихорадке, вскоре присоединяется частая рвота, диарея. Стул обильный, с примесями слизи и крови. Нередко - тенезмы (мучительные позывы к дефекации). Учитывая широкое распространение других кишечных инфекций, в настоящее время так и не решен вопрос: является ли кишечная чума самостоятельной формой заболевания, развившейся в результате попадания микроорганизмов в кишечник, или она связана с активизацией кишечной флоры.
Диагностика
Ввиду особой опасности инфекции и крайне высокой восприимчивости к микроорганизму, выделение возбудителя производится в условиях специально оборудованных лабораторий. Забор материала производят из бубонов, карбункулов, язв, мокроты и слизи из ротоглотки. Возможно выделение возбудителя из крови. Специфическую бактериологическую диагностику производят для подтверждения клинического диагноза, либо, при продолжительной интенсивной лихорадке у больных, в эпидемиологическом очаге.
Серологическая диагностика чумы может производиться с помощью РНГА, ИФА, РНАТ, РНАГ и РТПГА. Возможно выделение ДНК чумной палочки с помощью ПЦР. Неспецифические методы диагностики - анализ крови, мочи (отмечается картина острого бактериального поражения), при легочной форме - рентгенография легких (отмечаются признаки пневмонии).
Лечение чумы
Лечение производится в специализированных инфекционных отделениях стационара, в условиях строгой изоляции. Этиотропная терапия проводится антибактериальными средствами в соответствии с клинической формой заболевания. Продолжительность курса занимает 7-10 дней.
- Специфическая терапия. При кожной форме назначают ко-тримоксазол, при бубонной - внутривенно хлорамфеникол со стрептомицином. Можно также применять антибиотики тетрациклинового ряда. Тетрациклином или доксициклином дополняется комплекс хлорамфеникола со стрептомицином при чумной пневмонии и сепсисе.
- Неспецифическая терапия. Включает комплекс дезинтоксикационных мероприятий (внутривенная инфузия солевых р-ров, декстрана, альбумина, плазмы) в сочетании с форсированием диуреза, средства, способствующие улучшению микроциркуляции (пентоксифиллин). При необходимости назначаются сердечно-сосудистые, бронхолитические средства, жаропонижающие препараты.
Прогноз
В настоящее время в условиях современных стационаров при применении антибактериальных средств смертность от чумы довольно низка - не боле 5-10%. Ранняя медицинская помощь, предотвращение генерализации способствуют выздоровлению без выраженных последствий. В редких случаях развивается скоротечный чумной сепсис (молниеносная форма чумы), плохо поддающийся диагностированию и терапии, нередко заканчивающийся скорым летальным исходом.
Профилактика
В настоящее время в развитых странах инфекция практически отсутствует, поэтому основные профилактические мероприятия направлены на исключение завоза возбудителя из эпидемиологически опасных регионов и санацию природных очагов. Специфическая профилактика заключается в вакцинации живой чумной вакциной, производится населению в районах с неблагоприятной эпидемиологической обстановкой (распространенность чумы среди грызунов, случаи заражения домашних животных) и лицам, отправляющимся в регионы с повышенной опасностью заражения.
Выявления больного чумой является показанием к принятию срочных мер по его изолированию. При вынужденных контактах с больными используют средства индивидуальной профилактики - противочумные костюмы. Контактные лица наблюдаются в течение 6 дней, в случае контакта с больным легочной формой чумы производится профилактическая антибиотикотерапия. Выписка больных из стационара производится не ранее 4 недель после клинического выздоровления и отрицательных тестов на бактериовыделительство (при легочной форме - после 6 недель).
Бубонная чума
Бубонная чума - это карантинная природно-очаговая инфекция. Основным клиническим симптомом является наличие чумного бубона. Для нозологии характерна высокая лихорадка, выраженная интоксикация, при иммуносупрессии возможно висцеральное поражение, генерализация инфекции. Диагностика построена на обнаружении возбудителя в биологических материалах (микроскопия, посев, ПЦР), серологические методы малоинформативны, практически не применяются. Лечение проводится в условиях обязательного карантина, включает в себя антимикробную этиотропную терапию, массивную дезинтоксикацию, симптоматические методы. Реже прибегают к хирургическим вмешательствам.
Причины
Возбудитель болезни - бактерия Yersinia pestis. Источником и резервуаром инфекции служат больные люди, грызуны, зайцы, лисы, верблюды, домашние кошки и другие животные. Переносчики - блохи, в пищеварительном тракте которых размножаются чумные палочки. Заразными насекомые становятся уже через 3-5 суток после попадания в них возбудителя и остаются таковыми в течение года. При укусе блоха срыгивает внутрь ранки содержимое желудка с большим количеством бактерий. Также описаны воздушно-капельный, фекально-оральный и контактно-бытовые пути инфицирования.
Основными факторами риска заражения бубонной чумой считаются проживание и несение воинской службы на эндемичных территориях, профессии, связанные с истреблением грызунов, работой в зернохранилищах, ветеринарной службе. Опасности подвергаются археологические экспедиции, вскрывающие места старинных захоронений, а также животноводы, медицинский персонал, пастухи, туристы, работники международных аэропортов, зоопарков. Бубонной чуме наиболее подвержены дети, лица, не достигшие 20-ти лет, и взрослые мужчины.
Патогенез
После проникновения в организм чумные бактерии размножаются в месте внедрения, образуя воспалительный уплотненный участок либо папулу, пустулу с геморрагическим содержимым. Распространение возбудителя происходит лимфогенно до регионарных лимфатических узлов, внутри которых бактерии размножаются. Особенностью Y. рestis является способность к подавлению фагоцитарной активности макрофагов, внутриклеточному размножению в них. При этом выделяется большое количество токсинов, продуктов распада тканей, возбудителей, что обусловливает интоксикационные симптомы.
Плотная фиброзная нодулярная оболочка препятствует попаданию в очаг воспаления полиморфно-ядерных лейкоцитов и специфических антител. Активная репликация возбудителя способствует расплавлению и увеличению лимфатической ткани регионарных узлов, вследствие чего возникают конгломераты. Длительная персистенция, массивный воспалительный процесс приводит к геморрагическому некрозу нодулярной ткани и выходу чумной палочки в системный кровоток с последующей генерализацией инфекции; в 10-20% случаев развиваются симптомы вторично-легочной чумы.
Симптомы бубонной чумы
Инкубационный период составляет 2-6 суток, реже 1-12 суток, ведущими симптомами являются нарастающие локальные боли (обычно в паху), лихорадка до 39-40° C и более. Пациенты вынуждены сохранять крайне неудобные позы для уменьшения болевых ощущений. Характерны сильные ознобы, выраженная слабость, головные боли, расстройства сна, беспокойство, дискоординация движений, иногда бред, галлюцинации. Около половины заболевших бубонной чумой отмечают симптомы расстройств ЖКТ: абдоминальные боли, тошноту, рвоту, эпизоды диареи.
Спустя 1-3 дня без лечения преимущественно в паховой области, реже в зоне подмышек или шеи обнаруживается очень плотное, резко болезненное образование с гиперемированной, горячей, иногда лоснящейся над ним кожей. Конгломерат неподвижен, поскольку спаян с окружающей клетчаткой. Движения в конечности (чаще - нижней) ограничиваются. Через несколько дней образование размягчается, в нем появляются пульсирующие боли, может образовываться свищевое отверстие с изливающимся гнойным содержимым. После вскрытия бубона больные отмечают некоторое улучшение самочувствия, уменьшение выраженности симптомов.
Осложнения
К наиболее частым негативным последствиям бубонной чумы относят симптомы со стороны свертывающей системы крови (до 86% больных), что в 5-10% случаев приводит к возникновению сухой гангрены кожи, верхних и нижних конечностей. 5-50% пациентов имеют осложнения в виде единичных, множественных, либо массивных кровоизлияний. У больных бубонной чумой с нарушениями иммунитета, тяжелыми сопутствующими болезнями системного характера на 2-3 сутки заболевания возникает переход в генерализованную форму.
Стандарты диагностики бубонной чумы предусматривают консультацию инфекциониста, другие врачи привлекаются для осмотра и лечения по показаниям. Важным элементом диагностического поиска является сбор эпидемиологического анамнеза, строгое соблюдение правил осмотра, взятия, транспортировки и исследований биологических субстанций; работа с ними разрешена только в условиях лабораторий карантинных инфекций. Наиболее информативными инструментальными и лабораторными исследованиями при бубонной чуме считаются:
- Физикальные данные. Объективно определяются симптомы интоксикационного вовлечения ЦНС: больные возбуждены, беспокойны, речь невнятная. Пальпаторно бубон представляет собой резко болезненный малоподвижный конгломерат лимфоузлов с нечеткими контурами, гиперемированной горячей кожей над ним, флюктуацией либо свищами; около образования возникают чумные фликтены. Отмечается вынужденная поза пациента. Патологические изменения со стороны внутренних органов обычно отсутствуют.
- Лабораторные исследования. Общеклинический анализ крови характеризуется выраженным лейкоцитозом, сдвигом лейкоцитарной формулы влево, нейтрофилезом, нарастающей тромбоцитопенией, вторичной анемией, ускорением СОЭ. Изменения биохимических параметров транзиторны, чаще отмечается увеличение активности АЛТ, АСТ, общего билирубина, мочевины, креатинина, гипопротеинемия. В общем анализе мочи обнаруживается эритроцитурия.
- Выявление инфекционных агентов. Через 1-2 часа лаборатория должна предоставить результаты микроскопии свищевого отделяемого или пунктата бубона; разрешается применение ПЦР. Обязательным является посев биологических материалов на питательные среды. Серологические методики (ИФА, РПГА) можно оценить только со 2-ой недели инфекции, исследуя парные сыворотки с интервалом 14 дней для фиксации роста титра антител не менее чем четырехкратно.
- Инструментальные методики. Обязательно проведение рентгенографии грудной клетки для исключения рентгенологических симптомов чумной пневмонии; реже показаны КТ, МРТ. С целью дифференциального диагноза со злокачественными новообразованиями рекомендуется ультразвуковое исследование молочных желез, малого таза, органов брюшной полости, мягких тканей, забрюшинного пространства, лимфатических узлов; под контролем УЗИ возможна пункция бубона.
Дифференциальная диагностика осуществляется с туляремией (малоболезненный, не спаянный с кожей бубон). При туберкулезе рост лимфоузла постепенный, есть указания на иммунодефицит, симптомы туберкулеза в анамнезе. Укус крысы, пятнисто-уртикарная сыпь или оцарапывание кошкой, лимфангоит свидетельствуют в пользу содоку и болезни кошачьих царапин соответственно. Лимфогранулематоз манифестирует симптомами поражения легких, костей, ЖКТ. Хламидиозная инфекция иногда протекает с паховым односторонним лимфаденитом, спаиванием с окружающими тканями, формированием свищей.
Лечение бубонной чумы
Все пациенты с подозрением на заболевание либо с патогномоничными симптомами обязательно госпитализируются в боксированную палату инфекционного отделения для немедленного начала лечения. Постельный режим назначается до 4-5 дней нормализации температуры тела, передвижение ограничивается боксом. Диетические рекомендации неспецифичны, обусловлены необходимостью введения антибиотиков с широким спектром нежелательных токсических явлений, поэтому из рациона больного исключается тяжелая пища и алкоголь. Питьевой режим увеличивается с целью дезинтоксикации.
Консервативная терапия
Лечение больных с бубонной чумой направлено на снижение выраженности симптомов, профилактику заражения других людей. Пациентам обязательно назначаются антибактериальные средства, эффективные в отношении возбудителя и вводимые парентерально. К таковым относятся стрептомицин, тетрациклины, фторхинолоны, аминогликозиды, цефалоспорины, рифампицин. Требуется массивная внутривенная дезинтоксикация глюкозо-солевыми, сукцинат-содержащими растворами, назначение обезболивающих, противовоспалительных, жаропонижающих средств. Объем симптоматического лечения зависит от клинической необходимости.
Хирургическое лечение
Местное лечение бубонов вне их размягчения не проводится. С лечебно-диагностической целью может осуществляться тонкоигольная пункционная биопсия лимфатических узлов с одновременным опорожнением бубона. При наличии кожной язвы проводят её иссечение с целью гистологического исследования. Хирургическое вскрытие и дренирование бубонов рекомендовано при появлении симптома флюктуации конгломератов, одновременно внутрибубонно вводят антибиотики, активные в отношении Y. Pestis, стрептококков и стафилококков.
Экспериментальное лечение
В ходе современных исследований установлено, что макрофаги несут на себе рецептор к кортикостероидам, что способствует потенцированию действия собственной иммунной системы при симптомах бубонной чумы. В экспериментах с лечением мышей было доказано повышение макрофагальной способности инфильтрировать инфицированные ткани и поглощать апоптозные нейтрофилы под действием указанных гормональных препаратов. Также было отмечено усиление бактериального поглощения и улучшение выживаемости зараженных животных.
Прогноз и профилактика
Прогноз при отсутствии лечения серьезный, смертность достигает 7-26%. Наиболее неблагоприятными локализациями считаются подмышечные (15-20%) и шейные (5%) зоны из-за риска развития симптомов легочной формы болезни и отека воздухопроводящих путей. Общая продолжительность стационарного лечения для больных, страдающих бубонной чумой, должна составлять не менее 4-х недель, медицинское наблюдение после выписки - не менее 3-х месяцев. Срок изоляции контактных лиц - 7 дней.
Специфическая профилактика показана лицам, проживающим в эндемичных регионах, туристам, военным. Вакцинация осуществляется сухой живой вакциной. К неспецифическим мерам относится строгий санитарный контроль над системами водоснабжения и водоотведения, плановая дератизация в канализационных коллекторах, надзор за мигрантами, туристами, ввозимыми продуктами, животными. Важными мерами борьбы с распространением чумы являются ранняя изоляция и лечение больных, карантинизация контактных лиц, дезинфекция в очаге, улучшение санитарно-гигиенических условий жизни.
3. Adjunctive Corticosteroid Treatment Against Yersinia pestis Improves Bacterial Clearance, Immunopathology, and Survival in the Mouse Model of Bubonic Plague/ Yinon Levy, Yaron Vagima, Avital Tidhar// The Journal of Infectious Diseases - 2016 - V.214, №6.
Черная смерть. История о том, как безобидная бактерия стала беспощадной убийцей
Новость
Автор
Редактор
Статья на конкурс «био/мол/текст»: На первый взгляд она — микроскопическая и безобидная бактерия, а на деле — беспощадная убийца, унесшая жизни почти трети европейского населения в 14 веке. Yersinia pestis, известная в народе под именем чумная палочка, является возбудителем опаснейшего заболевания — чумы. С древних времен вокруг Y. pestis возникали научные споры, которые продолжаются до сих пор. Самые яркие из них, а также факты из жизни одного из самых загадочных микроорганизмов освещены в этой статье.
Обратите внимание!
Спонсором номинации «Лучшая статья о механизмах старения и долголетия» является фонд «Наука за продление жизни». Спонсором приза зрительских симпатий выступила фирма Helicon.
Спонсоры конкурса: Лаборатория биотехнологических исследований 3D Bioprinting Solutions и Студия научной графики, анимации и моделирования Visual Science.
Незнакомка в маске
Y. pestis долго скрывалась от человеческого глаза в силу множества обстоятельств. Сначала помехой был размер: до изобретения братьями Янсенами в 1590 году микроскопа* и дальнейшего его использования Гуком и Левенгуком (которому, кстати, и обязаны «выходом в свет» бактерии и простейшие) никто даже не задумывался о том, что кроме видимых глазу живых объектов существуют еще и крошечные организмы. Но даже с появлением оптики чумная палочка продолжала сохранять статус инкогнито, сбрасывая свою вину на бактерии родов Bacterium, Bacillus и Pasteurella. Тем временем Y. pestis свободно гуляла по миру и уносила человеческих жизней больше, чем война.
За всю историю известны три пандемии чумы. Первой из них была «Юстинианова чума» (названа в честь византийского правителя Юстиниана I), охватившая территорию всего цивилизованного мира того времени. Историки датируют ее 541-580 годами н.э., хотя вспышки неведомой болезни преследовали человечество еще на протяжении двух веков. По утверждению известного исследователя переносчиков инфекций, медицинского энтомолога Милана Даниэля, на пике заболеваемости в Константинополе (ныне — Стамбул, Турция) ежедневно погибало до десяти тысяч человек. На основе современных исследований ученые сделали вывод, что половина европейцев умерла задолго до того, как чума покинула поредевшее и измученное население.
Вторая пандемия, наиболее известная как «Черная смерть», начала свое наступление на Европу в 1346 году. Занесенная из Восточного Китая по Великому шелковому пути в Крым, инфекция быстро прокладывала себе дорогу на север, и в течение четырех лет сумела унести жизни более 25 миллионов человек, что на тот момент составляло третью часть всего европейского населения. Болезнь не сдавалась на протяжении четырех веков — то затаивалась, то вспыхивала (в основном в крупных городах), кочуя из страны в страну. В 1665-1666 годах каждый пятый житель Лондона погиб от бубонной чумы [3]; но, несмотря на плачевную ситуацию, медицина оставалась бессильной.
Лики чумы
В настоящее время основные формы чумы — бубонная, легочная и септическая. Изредка встречаются и другие разновидности: кожная, кишечная, фарингеальная и менингеальная. Бубонная чума обычно развивается после укуса блохи — переносчика Y. pestis или после работы с тушами зараженных животных и характеризуется воспалением лимфатических узлов с образованием их болезненных конгломератов — «бубонов», «шишек» разного размера. Если вовремя не заняться лечением, инфекция может генерализоваться: развиваются сепсис (вторичная септическая чума) или пневмония (вторичная легочная чума). В последнем случае мокрота служит инфицирующей субстанцией для других людей, у которых впоследствии развивается уже первичная легочная чума. Именно из-за способности передаваться от человека к человеку (воздушно-капельным путем) легочная форма болезни вызывает наибольшие опасения. Септическая и легочная формы иногда протекают молниеносно, и без неотложной антибиотикотерапии смерти не избежать.
Возможно, преобладание какой-либо из форм чумы (преимущественное поражение того или иного органа) во время разных эпидемий связано не только с механизмами передачи бактерий, но и со свойствами конкретного штамма-возбудителя.
Решающей стала третья пандемия, разгоревшаяся в Китае в 1855 году. На разгадку самой страшной тайны были брошены все научные силы, изрядно к тому времени поокрепшие. И наконец в 1894 году исследования французского бактериолога Александра Йерсéна (Alexandre Yersin) и японского врача Сибасабуро Китасато (Shibasaburō Kitasato), проводимые независимо друг от друга в Гонконге, принесли долгожданные результаты. Исследуя человеческий патологический материал и трупы грызунов, Китасато и Йерсен выделили и описали коккобациллы, предположительно вызывающие чуму. И если результаты Йерсена нареканий не вызвали, то японскому бактериологу изрядно подпортили репутацию (и вызвали бесконечные споры относительно приоритета в открытии чумной палочки) противоречия в описании возбудителя, судя по всему, объясняемые загрязнением образцов оппортунистами-пневмококками [4].
Жертва мутации
Довольно давно известно, что предком чумной палочки является Yersinia pseudotuberculosis — энтеропатоген, возбудитель псевдотуберкулеза. Предположительно, Y. pestis отделилась от предкового вида около двадцати тысяч лет назад. Причиной эволюции стало резкое изменение климата в позднем плейстоцене (четвертичный период кайнозойской эры): холод сменялся жарой, вызывая перестройку экосистем; как правило, такие «скачки» погоды стимулируют эволюцию видов [5]. Однако до последнего времени не были известны генетические изменения, критичные для трансформации патогена, вызывающего инфекционное заболевание кишечника, в опасный микроорганизм, способный поражать легкие и провоцировать молниеносный сепсис.
Эволюционная ветвь Y. pestis была изучена учеными из Северо-Западного университета США. В ходе исследования Виндем Латем (Wyndham Lathem) и Даниель Зимблер (Daniel Zimbler) установили, что приобретение единственного гена превратило ранние формы Y. pestis, уже несколько отличавшиеся генетически и фенотипически от Y. pseudotuberculosis, в успешного легочного патогена. Чтобы выявить механизм «переселения» чумной палочки из кишечника в легкие, авторы проводили эксперименты над древними штаммами бактерий и анализировали их поведение в организме мышей. В ходе сравнения штаммов — возбудителей легочной чумы с относительно безобидными предками было выявлено лишь одно, но очень существенное, различие: критичным стало приобретение гена поверхностного белка Pla (см. врезку) в составе плазмиды pPCP1. Для проверки гипотезы этот ген внедрили в ДНК эволюционно более ранних штаммов — и результаты подтвердили причастность протеазы Pla к эффективному поражению дыхательных путей.
Однако этого приобретения Y. pestis было недостаточно для того, чтобы научиться вызывать опаснейшую системную инфекцию (септическую форму чумы). Оказалось, что для подобного усовершенствования потребовалась всего одна (!) аминокислотная замена в белке Pla — I259T. Эта замена оптимизировала протеолитическую активность белка и существенно повысила инвазивный потенциал бактерий при развитии бубонной чумы. Таким образом, ученые полагают, что первым делом бактерия приобрела свойства легочного патогена, провокатора вспышек легочной чумы, а позже в результате дополнительной мутации появились еще более опасные штаммы, вызывающие пандемии легочно-септической и бубонно-септической чумы [6].
Тем не менее среди всех минусов Y. pestis ученые находят и плюсы ее контакта с людьми. В 2014 году в журнале PLoS ONE была опубликована статья Шэрон де Витте из Университета Южной Каролины, в которой говорилось, что люди, пережившие пандемию чумы, стали обладателями более крепкого здоровья. Ученые исследовали останки людей, живших до, во время и после чумы, обращая особое внимание на причины смерти и состояние их костей. Результаты показали, что пережившие эпидемию, а также их потомки, доживали в среднем до 75 лет и обладали завидным иммунитетом.
Немного о Pla
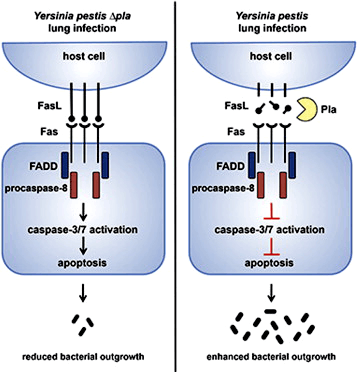
Рисунок 1. Механизм предотвращения апоптоза протеазой Pla Y. pestis. Слева — нормальная Fas-сигнализация при инактивации Pla, справа — подавление апоптоза «рабочей» протеазой. FasL — трансмембранный белок, локализованный на поверхности лимфоцитов; Fas — рецептор FasL; Pla — протеаза, встроенная во внешнюю мембрану бактериальной клетки. Рисунок из [7].
Почему же протеаза Pla относится к факторам вирулентности, то есть как именно она помогла чумной палочке, которая и так может похвастать богатым арсеналом приспособлений для процветания в млекопитающих и трансмиссии блохами? Одна из обязанностей Pla — активация плазминогена: образующийся при этом плазмин разрушает фибриновые сгустки, что важно, например, для распространения бактерии из бубонов по организму.
Недавно была установлена связь развития первичной легочной инфекции с механизмом, связанным с инактивацией апоптотической сигнальной молекулы под названием Fas-лиганд (FasL). Роль FasL в клетке определяется его способностью запускать процесс апоптоза. У этого белка, пронизывающего мембрану активированных цитотоксических Т-лимфоцитов и эпителиальных клеток дыхательных путей, есть внеклеточный домен, который связывается с рецептором FasR на поверхности других клеток (преимущественно лимфоцитов, а также гепатоцитов, раковых и некоторых других), что посредством активации протеаз caspase-8 и caspase-3/7 запускает апоптоз. Так поддерживается гомеостаз иммуноцитов, предотвращаются аутоиммунные процессы и уничтожаются клетки, экспрессирующие чужеродные антигены.
Протеаза Pla катализирует расщепление в нескольких местах «рабочего» домена FasL и тем самым инактивирует этот белок — причем как мембранную, так и растворимую его формы. Таким образом Pla предотвращает апоптоз и связанные с ним воспалительные реакции, необходимые для полноценного иммунного ответа, что способствует выживанию патогена в организме хозяина (рис. 1) [7].
Проводимые на мышах эксперименты показали следующее: бактерии с нормальной протеазой Pla способствовали снижению количества FasL, что приводило к быстрой колонизации легких, в то время как йерсинии с инактивированной Pla размножались медленнее. Описанный механизм подавления иммунного ответа, по мнению ученых, может использоваться и другими патогенами, в особенности вызывающими инфекции дыхательный путей. А это, в свою очередь, открывает новые перспективы в борьбе с такими заболеваниями: можно подумать, например, над разработкой ингибиторов Pla или введением дополнительных молекул FasL [7].
«Такси до дома»
Основным переносчиком Y. pestis от грызунов к человеку является блоха (рис. 2), причем для насекомого это вынужденная «доставка пассажира», цена которой — жизнь «перевозчика».

Блохи — прожорливые кровососы. Питание особи может длиться от одной минуты до нескольких часов; некоторые виды умудряются заполнить свои желудки до отказа — так, что даже не успевают переварить свой кровавый обед. Возможно, именно этот факт сыграл для насекомых злую шутку, но пришелся как нельзя более кстати Y. pestis.
Чумная палочка попадает в организм блохи во время ее питания и накапливается в зобу, где начинает интенсивно размножаться. При этом бактерии образуют своего рода биопленку — многослойное скопление клеток, погруженных в экзополисахаридный матрикс. Это явление даже получило название «чумной блок». Таким образом, при последующем питании блохи кровь не попадает в желудок — насекомое чувствует голод и чаще «выходит на охоту». Зараженные блохи живут недолго (оно и понятно — без еды далеко не убежишь), но за это время успевают заразить около 15 животных, в том числе и человека.
Происходит это следующим образом. Поскольку кровь не проходит дальше биопленки, она накапливается в пищеводе и зобу. Когда блоха кусает жертву, новой порции пищи просто некуда деваться, и часть предыдущей трапезы насекомого вместе с порцией бактерий Y. pestis попадает в ранку. Малютке нужен всего один час, чтобы «обойти» организм несчастного и вместе с кровотоком проникнуть в селезенку, печень и легкие. Инкубационный период (время от проникновения возбудителя в организм до первых клинических проявлений) длится от нескольких часов до 12 дней [8]. Схема передачи возбудителя* изображена на рисунке 3.
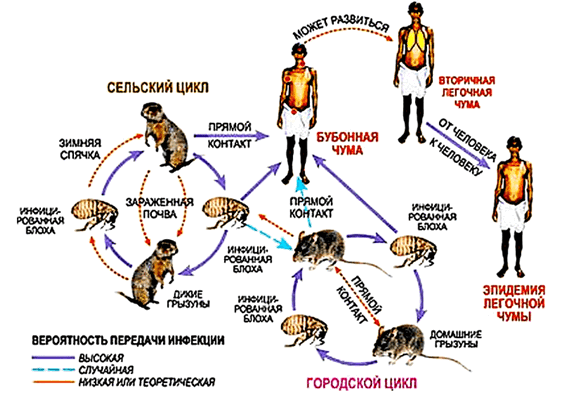
* — К сожалению, человек может посоревноваться с блохой в изощренности механизмов распространения инфекции. Последняя крупная эпидемия чумы разыгралась на Дальнем Востоке в 1910-1911 годах, однако локальные вспышки происходят до сих пор — чума не побеждена окончательно, другое дело, что антибиотики теперь доступны почти везде. Но как же ликвидировали вспышки до «эры антибиотиков»? Замечательную историю о борьбе с чумой в советском Гадруте (1930 год) рассказал гениальный вирусолог и врач Лев Зильбер в своих воспоминаниях «Операция „РУДА“» [9]. Это поистине медицинский (и даже немного шпионский — из-за особого взгляда «партии и правительства» на подобные события) детектив, одновременно захватывающий и трагичный, заставляющий задуматься о понятии «врач», особенностях эпохи и самоотверженной работе вопреки всему (дикости населения, дикости руководства страны и т.п.). Причину вспышки тогда всё же удалось установить. Но. какие уж там блохи! Очень рекомендуем почитать. — Ред.
«Верю, не верю»
Вокруг Y. pestis бродит множество слухов и мифов. Так, например, бактерию считали виновницей «Афинской чумы» — эпидемии, охватившей Древние Афины на втором году Пелопонесской войны. Наплыв беженцев в греческий город стал причиной перенаселения и скученности людей, что, несомненно, способствовало антисанитарии: следить за гигиеной было некогда, поскольку основные силы были направлены на достижение военного превосходства над врагами. В этих условиях зародилась эпидемия «чумы», воспринятая греками как божественная кара за родовое проклятие Алкмеонидов. Тем не менее современные исследования доказывают непричастность Y. pestis к эпидемии в Древней Греции. С помощью молекулярно-генетического анализа было установлено, что на зубах*, найденных в захоронениях жертв афинской эпидемии, нет ДНК чумной палочки, зато присутствует ДНК бактерии Salmonella typhi — возбудителя брюшного тифа [10].
Дальнейшие споры возникают вокруг «помощников» в распространении Y. pestis. Заболевание переносится блохами, а блохи — грызунами. Считалось, что европейские крысы (рис. 4), когда-то заразившись чумой, служили резервуаром инфекции на протяжении нескольких веков, однако сейчас этот факт оспаривается норвежскими учеными. Нильс Христиан Стенсет (Nils Christian Stenseth) из Университета Осло поясняет, что вспышки чумы должны быть связаны с погодными колебаниями: особенно теплые и влажные весенне-летние периоды характеризуются бурным развитием растений и изобилием пищи, количество грызунов в такие годы значительно возрастает, а значит, и чума распространяется быстрее. Изучение древних записей об изменении климата в Европе и Азии во время пандемий привело к заключению, что в Европе начало эпидемий действительно соответствовало благоприятным природным условиям, но только. в Азии и со стабильной отсрочкой примерно в 15 лет. Это позволило сделать вывод о том, то чумная палочка вовсе не таилась в европейских крысах на протяжении многих веков, а завозилась торговцами из Азии снова и снова. Правда, данная гипотеза еще требует строгих научных подтверждений — Стенсет планирует провести генетический анализ останков жертв европейских вспышек чумы и сопоставить геномы возбудителей [12].

Рисунок 4. Крысы (Rattus norvegicus) являются переносчиками блох, а следовательно, и чумной палочки. Рисунок из [12].
Читайте также:
