Жалобы на двоение в глазах. Ограничение движений глаза
Добавил пользователь Алексей Ф. Обновлено: 21.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Двоение в глазах - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Раздвоение изображения в вертикальной или горизонтальной плоскости называется диплопией. Это состояние является не самостоятельным заболеванием, а симптомом поражения других органов. Кроме нарушения зрения возможно возникновение головокружения, иногда подташнивания.
Диплопия может возникнуть вследствие ослабления или пареза глазодвигательных мышц, поражения глазодвигательных нервов (или одного нерва) или структур ствола головного мозга - отделов, в которых располагаются ядра черепно-мозговых нервов, отвечающих за движения глаз.
Вертикальную диплопию вызывает несинхронизированная работа косых глазных мышц либо парез блоковидного нерва, горизонтальную - нарушение функционирования прямых мышц либо парез отводящего нерва.
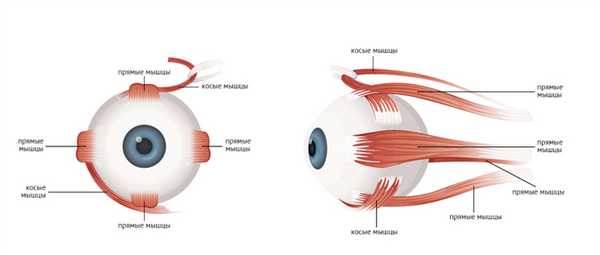
При перекрестной диплопии (наиболее тяжелой форме) изображение, получаемое левым глазом, отображается с правой стороны, и наоборот. Если причина двоения обусловлена несовпадением горизонтальных осей двух глаз, диплопия называется бинокулярной. Она исчезает, когда пациент закрывает один глаз. Если двоение возникает при взгляде одним глазом, диплопию называют монокулярной.
Поражение мышц глаза или механическое повреждение глазницы. Диплопия может возникать вследствие генетически обусловленной дистрофии или воспалительного заболевания глазодвигательных мышц. Окулярная форма мышечной дистрофии развивается очень долго и сопровождается птозом, или опущением верхнего века. Воспаление может носить аутоиммунный характер или развиваться вследствие травмы, инфекционного заболевания (грипп, ревматизм), интоксикации (наркотическое или алкогольное отравление, ядохимикаты). Кроме того, воспалительный процесс может возникнуть после хирургических вмешательств в области глаза. Окулярный миозит, или воспаление мышц глаза, характеризуется быстрым нарастанием отека вокруг глаз, экзофтальмом (выпячиванием глаза) и болью.
К двоению в глазах приводят патологические процессы в глазничной полости, если они сопровождаются смещением глазного яблока. Такая ситуация возникает при травматическом повреждении глазницы (например, при переломе нижней стенки глазницы с ущемлением глазной мышцы), при формировании гематомы или росте опухоли.
Любое новообразование в полости глазницы или смежных отделах мозга может вызвать ограничение подвижности глазного яблока.
Причиной двоения в глазах при нарушении функции щитовидной железы является экзофтальм - выпячивание глазного яблока (так называемая эндокринная офтальмопатия).
Некоторые формы косоглазия также сопровождаются двоением. Так, при синдроме Брауна диплопия возникает из-за затруднения движения глаза вверх и в сторону переносицы вследствие укорочения сухожилий верхней косой мышцы.
Поражение глазодвигательного нерва. Сдавление или разрыв нервного волокна при травме головы приводит к нарушению бинокулярного зрения. Воздействовать на нерв могут опухоли или выпячивание стенки (аневризма) внутренней сонной артерии, что ведет к постепенно прогрессирующему парезу глазодвигательных мышц и сопровождается вовлечением в процесс зрительного нерва и первой ветви тройничного нерва. Сдавление нерва может происходить также при стойком повышении внутричерепного давления. При этом наиболее ранним симптомом, который часто возникает до паралича глазных мышц, служит расширение зрачков или одного зрачка. Повышение внутричерепного давления может возникнуть после спинномозговой пункции, в этих случаях симптом двоения исчезает через несколько часов после манипуляции.
К числу распространенных причин поражения глазодвигательных нервов относятся инфекционные процессы, в которые вовлекается центральная нервная система (паротит, краснуха, столбняк, дифтерия, менингит), а также алкогольные и медикаментозные интоксикации.
Нарушение метаболических процессов, например, при сахарном диабете, иногда сопровождается поражением глазодвигательных и отводящих нервов, которое не вызывает зрачковых нарушений.
При множественном поражении нервов как следствии системных заболеваний (синдром Гийена-Барре, синдром Фишера) и рассеянного склероза диплопия часто выступает первым симптомом. При этих заболеваниях происходит разрушение миелиновых оболочек нервов, что ведет к мышечной слабости, парезам, атаксии (нарушению согласованности движений).
Синдром Толосы-Ханта, который сопровождается двоением в глазах, характеризуется поражением глазодвигательного, отводящего и бокового нервов, первой ветви тройничного нерва, глазничной вены и артерии. Заболевание носит аутоиммунный характер и может возникнуть после перенесенных инфекций, нервных стрессов, переохлаждения.
К числу редких причин двоения в глазах относится офтальмоплегическая мигрень. Такой диагноз помогает поставить наличие мигрени, выявленной в процессе опроса пациента.
Поражение на уровне глазодвигательных ядер. Кроме диплопии развиваются и другие проявления заболевания, которые позволяют поставить диагноз.
Причиной поражения зрительных ядер могут служить инсульты, опухоли (особенно глиомы), метастазы в ствол мозга.
Диплопия является одним из симптомов очень тяжелого заболевания продолговатого мозга - сирингобульбии. Первые симптомы при этом возникают со стороны глазодвигательных мышц (птоз, диплопия и ограничение подвижности глазных яблок) и лицевой мускулатуры.
Монокулярное двоение (двоение при взгляде одним глазом) может иметь психогенную природу либо возникать вследствие нарушения рефракции глаза из-за астигматизма (изменения формы хрусталика или роговицы, что приводит к неправильному формированию изображения), снижения прозрачности и дистрофии роговицы или хрусталика. Не следует путать размытость изображения при астигматизме и симптом двоения, который может возникать из-за переутомления мышц.
Кроме того, диплопия может быть вызвана инородным телом, попавшим в глаз, или дефектными контактными линзами.
При возникновении двоения в глазах необходимо срочно обратиться к офтальмологу. Если диплопия вызвана синдромальными заболеваниями и полинейропатиями различного происхождения, офтальмолог даст направление к профильным специалистам: неврологу, ревматологу, эндокринологу, онкологу , психоневрологу или психиатру.
При общении с пациентом офтальмолог определяет тип диплопии, наличие других симптомов и событий, предшествующих появлению заболевания. При визуальном осмотре глаза с помощью щелевой лампы
могут быть обнаружены разные дефекты. Прозериновый тест выявляет миастению, которая сопровождается диплопией. При подозрении на метаболическую полинейропатию врач назначает анализ на глюкозу для выявления сахарного диабета.
Материал для исследования Сыворотка или плазма крови. Если нет возможности центрифугировать пробу через 30 минут после взятия для отделения сыворотки/плазм.
Объемные образования (гематомы, опухоли, аневризмы сосудов мозга) определяют при помощи КТ черепа и орбит, УЗИ и МРТ головного мозга.
При паралитическом косоглазии применяют специальные методы - коордиметрию и спровоцированную диплопию, позволяющие определить пораженную мышцу.
Устранение диплопии требует лечения основного заболевания, которое вызвало нарушение зрения. С устранением инфекционных и медикаментозных причин симптом двоения исчезает. При опухолевом процессе необходимо хирургическое вмешательство, как и при наличии гематомы. Если диплопия носит первичный характер, что может подтвердить только офтальмолог, рекомендуются упражнения для глаз (при легкой форме патологии), ношение специальных очков, корректирующих изображение (наложение призм Френеля на линзы очков). Иногда проводят окклюзионную коррекцию: одно из глазных яблок прикрывают контактной линзой или специальной лентой на линзе очков. В последнее время практикуют инъекции ботулотоксина в пораженную глазодвигательную мышцу. В особо тяжелых случаях проводят хирургическое перемещение мышцы и подшивание пересеченного сухожилия к склере или укорочение одной мышцы для компенсации функций другой.
Если диплопия сопровождается болевым синдромом, следует немедленно посетить офтальмолога.
- Аклаева Н.А. Бинокулярная диплопия: диагностика и лечение // Российская педиатрическая офтальмология. 2016; 11 (2): 93-98. DOI 10.18821/1993-1859-2016-11-2-93-98.
- Дружинина В.В., Колупаев М.А., Мельчакова А.А., Политова Я.А., Соколова Д.Ю., Пономаренко Е.В. Патофизиология инсульта и его лечение // Международный студенческий научный вестник. - 2018. - № 4-2 ;
Паралитическое косоглазие ( Паретическая геторотропия , Паретический страбизм )
Паралитическое косоглазие - это заболевание, характеризующееся отклонением зрительной оси глаза от общей точки фиксации. Клинические проявления болезни - нарушение подвижности глазного яблока, двоение перед глазами, головная боль, повышенная зрительная утомляемость. В процессе диагностики паралитического косоглазия изучают степень девиации и подвижности глазных яблок, исследуют поля взора и тортиколлис, выполняют электромиографию. Лечение проводят консервативным (специальная гимнастика, наложение окклюзионной повязки, электрофорез с миорелаксантами) или оперативным путем.
МКБ-10
Общие сведения
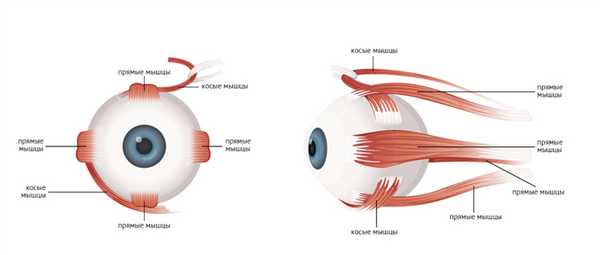
Паралитическое косоглазие (паретический страбизм, гетеротропия) - широко распространенная патология. Заболевание встречается во всех возрастных группах. Согласно статистическим данным, у детей паретический страбизм диагностируют в 2-3 раза чаще, чем у взрослых. В период новорожденности признаки косоглазия выявляют у 2% младенцев. В 70% случаев при отсутствии своевременного лечения развиваются осложнения, наиболее частым из которых является дисбинокулярная амблиопия. Лица мужского и женского пола страдают с одинаковой частотой. Болезнь распространена повсеместно.
Причины
В основе заболевания лежит паралич или парез одной и более глазодвигательной мышцы. В этиологии врожденного косоглазия ведущую роль отводят родовой травме, аномалиям строения зрительной и нервной систем, внутриутробному поражению органа зрения при токсоплазмозе, краснухе, кори. Основными причинами возникновения приобретенного варианта патологии являются:
- Повреждение глазодвигательных мышц. Нарушение целостности глазных мышц - одно из осложнений черепно-мозговой травмы, контузии глаза или других повреждений органа зрения. Возможно ятрогенное отклонение глазного яблока от точки фиксации после операций.
- Инфекционные заболевания. Триггерами могут выступать инфекции головного мозга и глаз. Страбизм - частое проявление нейросифилиса, лептоменингита, нейротуберкулеза. Поражение мышц глаза при трихинеллезе также сопровождается клиникой косоглазия.
- Злокачественные новообразования. Компрессия глазного яблока опухолью ведет к ограничению его подвижности и развитию орбитальной формы болезни. При вовлечении в онкологический процесс черепных ядер и стволовых структур наблюдается центральная форма патологии.
- Миозит. Воспаление одной или нескольких глазодвигательных мышц - преходящее явление при интоксикации. В то же время, дерматомиозит, полимиозит, полифибромиозит зачастую имеют необратимый характер.
- Неврит. Наиболее часто симптомы заболевания связаны с токсическим инфекционным невритом. Воспаление нервов, отвечающих за иннервацию глазодвигательных мышц, возникает из-за переохлаждения, на фоне вирусных или бактериальных заболеваний.
- Поражение глазницы. Патологические изменения костных стенок орбиты при периостите или субпериостальном абсцессе приводят к сдавливанию глазного яблока и провоцируют клиническую картину страбизма.
Патогенез
При паралитическом косоглазии отмечается поражение ядер глазодвигательного, блокового или отводящего нервов. Важная роль в патогенезе отводится патологии основания мозга или глазницы. Реже развитие болезни обусловлено непосредственным повреждением нервных волокон, иннервирующих соответствующие глазодвигательные мышцы. При травме или неврите нарушается прохождение импульса по нервному волокну. Страбизм может сопровождаться наружной или внутренней офтальмоплегией. При наружной форме болезни парализованы наружные мышцы глаза, но сфинктер зрачка и цилиарная мышца функционируют нормально. При внутренней офтальмоплегии поражены только зрачковый сфинктер и ресничная мышца.
Классификация
Различают врожденный и приобретенный варианты болезни. Возможно изолированное поражение одной мышцы, вовлечение двух и более глазодвигательных мышц. Процесс может быть одно- ли двухсторонним. В соответствии с патогенетической классификацией выделяют следующие формы паралитического косоглазия:
- Ядерная. Развитие этой разновидности болезни ассоциировано с непосредственным поражением черепных ядер при заболеваниях головного мозга (энцефалит, нейросифилис, множественный склероз). Выявление дегенеративно-дистрофических изменений на ядерном уровне является неблагоприятным прогностическим критерием.
- Стволовая. При данном варианте патологии повреждение локализируется на уровне основания мозга, поэтому косоглазие часто называют базальным. Доказана токсическая, ангиогенная, инфекционная и травматическая природа болезни.
- Орбитальная. Это наиболее благоприятная форма страбизма. Этиологическим фактором выступает поражение глазницы (периостит, субпериостальный абсцесс). После устранения провоцирующего процесса функции органа зрения восстанавливаются в полном объеме.
Симптомы паралитического косоглазия
Чтобы уменьшить выраженность симптоматики, больной закрывает «косящий» глаз или вынужденно поворачивает голову в сторону поражения. О параличе глазодвигательного нерва говорит опущение верхнего века. Глазное яблоко при этом отклонено наружу и вниз, а движения возможны только в указанных направлениях. Из-за спазма аккомодации реакция зрачка на свет отсутствует. При множественном поражении (вовлечении в патологический процесс трех нервов) глаз абсолютно неподвижен. При рассматривании объекта больным глазом пациент не способен точно указать его месторасположение.
Осложнения
Паралитическое косоглазие чаще всего осложняется дисбинокулярной амблиопией, что обусловлено ограничением участия одного из глазных яблок в акте зрения. При этом наблюдается прогрессивное снижение остроты зрения. Из-за образования новых рефлекторных связей у пациентов с врожденным вариантом болезни формируется аномальная корреспонденция сетчатки. Длительное течение заболевания способствует возникновению скотомы торможения, которая является компенсаторным механизмом. Отмечается повышенный риск развития аномалий рефракции (миопии, реже - гиперметропии).
Диагностика
Для постановки диагноза необходимо определить, какая из глазодвигательных мышц вовлечена в патологический процесс. При физикальном обследовании врач обращает внимание на подвижность глазных яблок, ширину зрачкового отверстия и состояние переднего сегмента глаза. Всем пациентам проводят визометрию для оценки остроты зрения. Специфическая диагностика базируется на:
- Изучении степени девиации. При разных позициях направления взгляда измеряется размер угла косоглазия. При наличии заболевания угол девиации увеличивается по мере перемещения взгляда в сторону пораженной мышцы. Дополнительно определяется величина отклонения глазного яблока по методике Гиршберга.
- Исследовании подвижности глаз. Врач перемещает специальный предмет фиксации (кончик ручки, карандаша) вверх, вниз, вправо и влево, отмечает, в какую сторону отклонение глаза невозможно. Затем офтальмолог при помощи специальных таблиц уточняет, поражению какой мышцы соответствуют полученные данные.
- Исследовании тортиколлиса. Вынужденное положение головы больного зависит от того, какая именно мышца парализована, что может применяться для диагностики. Возможны три варианта: первый - голова поднята или опущена, второй - голова наклонена к плечу, третий - лицо повернуто вправо или влево.
- Определении поля взора. Применяется метод коордиметрии по Гессу. Техника исследования предполагает относительное разделение полей зрения с использованием зелёного и красного фильтра. При помощи девяти точек фиксации на коордиметрической схеме отмечают зону «действия» парализованной мышцы.
- Электромиографии. Данная методика позволяет изучить биоэлектрическую активность мышц. Результаты исследования дают возможность судить о функциональной активности нерва, отвечающего за мышечную иннервацию. Вначале выполняется поверхностная, потом - локальная электромиография.
Дифференциальная диагностика проводится между парезом и параличом глазодвигательных мышц. При парезе ограничение подвижности глаза, а также его отклонение в сторону менее выражены. Визуально девиация практически не определяется. Для полного неврологического обследования показана консультация невропатолога.
Лечение паралитического косоглазия
При приобретенной форме страбизма осуществляют лечение основного заболевания (удаление патологических новообразований, терапию инфекционных болезней). Зачастую этого достаточно, чтобы нивелировать девиацию и диплопию. Целью симптоматического лечения является восстановление симметричного положения глаз, устранение вторичных проявлений болезни. При лёгком течении консервативная терапия сводится к выполнению зрительной гимнастики и ортоптических упражнений на слияние двойных изображений. Чтобы свести к минимуму выраженность диплопии, используют очки с призматическими линзами. Эффективна временная окклюзия пораженного глаза. Физиотерапевтическое лечение включает в себя применение электрофореза с миорелаксантами, электростимуляции глазодвигательных мышц и рефлексотерапии.
Проведение оперативного вмешательства целесообразно только при стойком параличе или парезе. Операция осуществляется после 6-12 месяцев лечения при отсутствии прогрессирования процесса. При врожденной форме косоглазия оперативное вмешательство рекомендовано по достижении 3-4 лет. Хирургическое лечение заключается в пластике глазодвигательных мышц. Минимальная подвижность глаз восстанавливается сразу после операции. Для полной компенсации в послеоперационном периоде со 2-4 дня проводится специальная гимнастика для разработки глазодвигательных мышц.
Прогноз и профилактика
Прогноз при паретическом страбизме чаще благоприятный. Достичь симметричного положения глаз легче, чем обеспечить восстановление бинокулярного зрения. Специфические превентивные меры не разработаны. Неспецифическая профилактика сводится к предупреждению производственных и бытовых травм. При возникновении инфекционных заболеваний с высокой тропностью к органу зрения следует с профилактической целью обратиться к офтальмологу. Чтобы снизить риск развития врожденной формы паралитического косоглазия, рекомендовано проводить кесарево сечение при крупном плоде, несоответствии размеров плода и малого таза беременной.
2. Хирургическое лечение паралитического косоглазия/ Канюков В.Н., Чеснокова Е.Ф.// Вестник Оренбургского государственного университета. - 2008.
3. Паралитическое косоглазие: опыт хирургии/ Канюков В.Н., Чеснокова Е.Ф.// Вестник Оренбургского государственного университета. - 2010.
4. К патогенезу паралитического косоглазия// Телеуова Т.С., Адилханкызы А., Мамутова Г.Б.// Вестник Алматинского государственного института усовершенствования врачей. - 2014.
Двоение в глазах
Расходящееся косоглазие ( дивергирующий страбизм , экзотропия )
Расходящееся косоглазие - это глазодвигательное расстройство, при котором глазное яблоко отклонено кнаружи. Клинические признаки патологии включают постоянное или периодическое смещение глаза, жалобы на диплопию, нарушение бинокулярного зрения. Для постановки диагноза проводятся визометрия, авторефрактометрия, тест закрывания-открывания, исследование на синоптофоре, тест Уорса. Консервативная терапия сводится к коррекции рефракционных аномалий, плеоптическому и ортоптическому лечению. При отсутствии должного эффекта выполняется оперативное вмешательство - рецессия наружной и резекция внутренней прямой мышцы.

Расходящееся косоглазие (экзотропия, дивергирующий страбизм) - патология, характеризующаяся отклонением оптической оси глаза от точки фиксации в латеральном направлении. На долю данной формы страбизма приходится около 15-20% случаев. Вторичная экзотропия встречается в 3,4 раза чаще сходящегося косоглазия. Заболевание распространено повсеместно. Первые признаки болезни за исключением сенсорной формы обычно встречаются в детском возрасте. Патология одинаково часто диагностируется у мужчин и женщин.
Этиология страбизма до конца не изучена. Отмечается генетическая предрасположенность, при этом пациенты наследуют ряд факторов (миопию, гиперметропию), способствующих развитию болезни. Подтверждается отрицательное влияние тератогенных факторов (внутриутробных инфекций, ионизирующего излучения, профессиональных вредностей) на положение глазных яблок. Основными причинами расходящегося косоглазия считаются:
- Аметропия. Экзотропия наблюдается у детей с аномалиями рефракции, среди которых чаще встречаются гиперметропия и миопия высокой степени. Наиболее значимым фактором риска является односторонняя осевая гиперметропия средней либо высокой степени.
- Травматические повреждения. Ограничение подвижности глазного яблока наблюдается при травмах, затрагивающих экстраокулярные мышцы, костные стенки глазницы или нервы. Посттравматическое косоглазие требует раннего оперативного лечения.
- Неврологические заболевания. Затруднение конвергентно-дивергентных движений возникает в ответ на поражение затылочных долей головного мозга, латеральных коленчатых тел и верхних бугорков четверохолмия. Угол косоглазия непостоянный. Прослеживается корреляция с уровнем внутричерепного давления.
- Помутнение оптических сред глаза. Причиной расходящегося косоглазия могут быть такие заболевания, как бельмо роговицы, катаракта, фиброз стекловидного тела. К виску отклоняется хуже видящий глаз. Сенсорная форма страбизма возникает при снижении остроты зрения ниже 0,1 дптр.
Различают врожденную (инфантильную) и приобретенную формы дивергирующего страбизма. На основании показателей девиации первичную экзотропию принято классифицировать на эксцесс дивергенции (девиация вдаль на 7° больше, чем вблизи), базовую экзотропию (показатели девиации стабильные), недостаточную конвергенцию (девиация вдаль меньше, чем вблизи, на 7 градусов) и псевдоэксцесс дивергенции. Основные клинические формы расходящегося косоглазия:
- Постоянная экзотропия. Характерно раннее начало. Первые признаки заболевания обычно выявляются с рождения. Угол девиации стабильный. В патологический процесс вовлечен один глаз.
- Интермиттирующая экзотропия. Первые симптомы проявляются в возрасте до 5 лет. Развитию патологии предшествует экзофория, которая при отсутствии своевременного лечения сменяется тропией.
- Вторичная экзотропия. Выявляется у пациентов с монокулярным зрением. Как правило, становится следствием помутнения оптических сред глазного яблока. Может возникать в любом возрасте. Глаз с более низким зрением отклоняется кнаружи.
- Последовательная экзотропия. Формируется спонтанно в амблиопическом глазу. Предпосылкой может послужить хирургическое лечение эзотропии в прошлом. Угол страбизма по Гиршбергу при соблюдении техники операции не превышает 5-7 градусов.
Симптомы расходящегося косоглазия
Для постоянной экзотропии характерно стабильное отклонение одного глаза кнаружи. Угол косоглазия большой и постоянный, рефракционные аномалии отсутствуют. Острота зрения на стороне поражения, как правило, резко снижена. Нередко прослеживается диссоциированная вертикальная девиация. Данная форма расходящегося страбизма часто сочетается с неврологическими аномалиями.
Клиническая симптоматика интермиттирующей экзотропии более выражена на фоне зрительного перенапряжения, общей слабости или стресса. Зачастую родители отмечают признаки страбизма во второй половине дня. Симптомы экзодевиаций более заметны при взгляде пациента вдаль. Следует отметить, что интермиттирующая форма расходящегося косоглазия нередко сменяется постоянной.
Пациенты с дивергирующим страбизмом предъявляют астенопические жалобы. Беспокоят повышенная утомляемость на фоне зрительных нагрузок, жжение в глазах, боль, резь, появление пелены перед глазами. Попытки слияния изображений, получаемых от правого и левого глаза, приводят к двоению. Содружественные движения становятся затрудненными, удерживание глаз в правильном положении требует значительных усилий.
Следствие страбизма - расстройство бинокулярности. Наиболее распространенным осложнением расходящегося косоглазия являются амблиопия высокой степени с неправильной фиксацией и аномальная корреспонденция сетчаток. Родители отмечают, что экзотропия сопровождается неправильным положением головы. При постоянной форме болезни существует высокий риск возникновения тортиколлиса (спастической кривошеи).
Обследование пациента со страбизмом начинают с детального сбора анамнеза. При объективном осмотре офтальмолог обращает внимание на подвижность глазных яблок. Положение глаз оценивают при фиксации взгляда на ближнем и дальнем расстоянии, с применением корригирующих линз из набора и без них. Комплекс необходимых исследований включает следующие процедуры:
- Визометрия. При постоянной экзотропии зрение на пораженной стороне снижено. При интермиттирующей форме зрительные функции длительное время могут быть сохранены на высоком уровне. Обследование выполняют без коррекции и в очках.
- Авторефрактометрия. Расходящееся косоглазие зачастую сочетается с рефракционными аномалиями. Согласно статистическим данным, у пациентов превалирует гиперметропия, реже встречается близорукость высокой степени. Исследование проводится в условиях циклоплегии.
- Тест с перекрыванием (covertest). При поочередном перекрывании визуализируются движения глаз с наружной стороны к внутренней. Результаты теста могут меняться в зависимости от того, на каком расстоянии фиксирован взгляд больного. При правильно подобранной коррекции амплитуда движений в очках обычно ниже.
- Четырехточечный тест Уорса. Исследование позволяет определить характер зрения. При небольшом угле косоглазия зрение бинокулярное или одновременное. Постоянный и большой угол ассоциирован с монокулярным характером зрения.
- Обследование на синоптофоре. Позволяет с высокой точностью определить девиационный угол с применением очковой коррекции и без нее. В случае постоянной экзотропии способность к бифовеальному слиянию утрачена.
Лечение расходящегося косоглазия
Консервативная терапия
Консервативное лечение страбизма направлено на достижение симметричного положения глаз и максимально высокой остроты зрения, исправление вынужденного положения головы. Курс аппаратного лечения включает упражнения на формирование бинокулярного и стереоскопического зрения. Подход к терапии комплексный. Применяются следующие немедикаментозные методы:
- Коррекция рефракционных аномалий. Коррекция миопии может положительно влиять на положение глаз. При легкой степени гиперметропии назначение очков не показано. При средней и высокой степени дальнозоркости оптическая коррекция способствует повышению остроты зрения, позволяет лучше контролировать положение глаз. Данные меры являются временными.
- Окклюзия. При расходящемся косоглазии показано закрывание глаза, который не отклоняется в сторону, при помощи специального окклюдера. При альтернирующем страбизме рекомендована поочередная окклюзия с целью профилактики амблиопии.
- Ортоптическое лечение. Направлено на выработку и тренировку резервов бифовеального слияния на синоптофоре. Специальные компьютерные программы дают возможность увеличить объем фузии и развить стереоскопическое зрение в естественных условиях.
Хирургическое лечение
Оперативное лечение проводится в случаях расходящегося косоглазия, когда достичь ортофории не удается консервативным путем. Показаниями к операции являются постоянный угол отклонения, диплопия и вынужденное положение головы. При стабильной экзотропии с ранним началом основное лечение сводится к рецессии наружной прямой и резекции внутренней прямой мышц. При интермиттирующем варианте вначале проводится рецессия наружных прямых мышц обоих глаз. При необходимости в последующем осуществляется резекция внутренних прямых мышц.
При своевременной диагностике и лечении расходящегося косоглазия прогноз благоприятный. Критерием эффективности терапии является уменьшение угла косоглазия до 5 градусов по Гиршбергу и наличие бинокулярного зрения. Профилактика сводится к адекватной коррекции аномалий рефракции согласно возрастным нормам. Ребенок с косоглазием должен проходить плановые осмотры у офтальмолога через каждые 6 месяцев, взрослые - 1 раз в год.
2. Pediatric ophthalmology and strabismus. Basic and clinical science course/ American academy of ophthalmology. - 2017-2018.
Двоение в глазах ( Диплопия )
Двоение в глазах (диплопия) - это одновременная визуализация двух изображений одного объекта. Двоение в глазах возникает при нарушениях рефракции, аккомодации и конвергенции, неврологических болезнях, интоксикации и травмах. Методы диагностики диплопии включают визометрию, компьютерную авторефрактометрию, биомикроскопию, офтальмоскопию, МРТ, рентгенографию, лабораторные исследования и фармакологические тесты. Для немедленного устранения диплопии показана окклюзия одного глаза. Этиотропное лечение определяется основным заболеванием.
Астигматизм
При астигматической рефракции диплопия является монокулярной, поэтому при закрытии одного глаза жалобы не исчезают. Пациенты отмечают разницу в интенсивности изображений перед глазами. Одно из них (как правило, истинное) выглядит более четким, а второе имеет вид тени. Создается впечатление, что два объекта частично перекрывают друг друга. При коррекции астигматизма двоение в глазах становится менее выраженным или вовсе исчезает.
Патологии конвергенции
В норме благодаря конвергенции (одновременному движению глазных яблок в направлении друг к другу) сохраняется бинокулярное зрение при рассмотрении объектов вблизи. При нарушении этого механизма изображения от каждого из глаз неправильно фокусируются на сетчатке. Распространённые причины двоения:
- Эксцесс конвергенции. Диплопия появляется при взгляде вдаль и может сопровождаться снижением остроты зрения, дискомфортом или болью в глазах. При попытке рассмотреть предмет создается эффект его колебания, что обусловлено осциллопсией.
- Недостаточностьконвергенции. Двоение в глазах возникает вблизи. Люди испытывают трудности при чтении и письме. Длительная работа на близком расстоянии приводит к болезненным ощущениям, повышенной утомляемости и желанию «потереть» глаза.
Нарушения аккомодации
Аккомодация - это способность видеть предметы, расположенные на разном удалении от человека. Симптомы ухудшения аккомодационной способности, как правило, неспецифичны и требуют детального сбора анамнеза. Двоение в глазах характерно для следующих расстройств:

Неврологические расстройства
Двоение в глазах - частый признак заболеваний центральной и периферической нервной системы. В основе механизма развития лежит опосредованное поражение одной или нескольких глазодвигательных мышц. Симптоматика бывает постоянной, переходящей или рецидивирующей. Наиболее частые причины:
- Паралич отводящего нерва. Из-за пареза латеральной прямой мышцы развивается эзотропия. Горизонтальная диплопия более ощутима на большом расстоянии. В зависимости от этиологии дисфункция бывает временной или постоянной.
- Паралич блокового нерва. Парез верхней косой мышцы провоцирует вертикальную, наклонную или ротаторную диплопию. Жалобы на двоение в глазах возникают при взгляде вниз. Контралатеральный наклон головы обусловлен компенсаторным механизмом.
- Интракраниальная гипертензия. Повышение внутричерепного давления (ВЧД) сопровождается развитием асимметричной двусторонней горизонтальной диплопии. Ее выраженность коррелирует с показателями ВЧД.
- Глазная нейромиотония. Попытка удержать глаза в эксцентричном положении потенцирует эпизодичное двоение. У больных развиваются непроизвольные, иногда болезненные сокращения экстраокулярных мышц.
- Миастения. Клиническая картина представлена одно- или двусторонним птозом и диплопией, которые более заметны во второй половине дня, чем утром или после отдыха. Системные проявления часто включают дисфагию, дизартрию, дисфонию и одышку.
Орбитальный миозит
Орбитальный миозит приводит к диффузному поражению одной и более глазодвигательных мышц, что ограничивает подвижность глаз. Пациенты отмечают внезапное появление диплопии, хемоза и инъекции сосудов конъюнктивы. Боль в области орбиты еле ощутима при вовлечении одной мышцы и невыносима при распространенном процессе. В тяжелых случаях прослеживается проптоз.
Тиреоидная офтальмопатия
Наиболее часто в патологический процесс втянута нижняя прямая мышца, поэтому направление диплопии вертикальное. Двоение в глазах определяется в положении головы с приподнятым подбородком. Возможно вовлечение и других наружных мышц глаза. Симптомы усиливаются утром, что позволяет провести дифференциальную диагностику с орбитальным миозитом. Дисфункция медиальной прямой мышцы на фоне тиреоидной офтальмопатии имитирует клинику паралича отводящего нерва.
Травма
Травматические повреждения стенок орбиты ведут к смещению глазного яблока, что приводит к диплопии, боли при движениях глаз и отечности мягких тканей. По мере уменьшения отека при переломе нижней стенки орбиты, выраженность диплопии нередко нарастает. Двоение в глазах невыносимое, часто сопровождается головокружением, головной болью. Для того, чтобы его устранить пациенты закрывают один глаз.
Послеоперационные осложнения
Диплопия может возникать после оперативного лечения косоглазия, катаракты, отслойки сетчатки. При операции по удалению катаракты причинами являются анизометропия, астигматизм, дислокация интраокулярной линзы. Чрезмерная коррекция косоглазия осложняется двоением, которое в детском возрасте потенцирует развитие амблиопии. Витреоретинальные вмешательства, которые ведут к изменению профиля сетчатки проявляются монокулярной диплопией, искажением изображения перед глазами.
Прием медикаментов
Длительное использование бета-блокаторов с целью снижения внутриглазного давления ведет к диплопии, птозу, межъядерной офтальмоплегии и выраженной общей слабости. Двоение в глазах наблюдается в течении нескольких дней или недель после изменения дозировки или типа глюкокортикостероидов. Сопутствующие симптомы: тошнота, рвота, головная боль и повышенная сонливость.
Интоксикация
Двоение в глазах распространенно при злоупотреблении наркотическими веществами, спиртными напитками или медикаментами с целью суицида. Вне зависимости от первопричины клиническая картина интоксикационного синдрома представлена головной болью, спутанностью сознания, головокружением. Специфические признаки определяются, если отравление спровоцировал:
- Кокаин. Ведущие симптомы передозировки: диплопия и чувство чрезмерного беспокойства. Кожа становиться бледной, влажной, холодной на ощупь. Отмечается выраженный мидриаз. Возможно повышение температуры тела, развитие тошноты и рвоты. Появляются клонико-тонические судороги.
- Этиленгликоль. Острое отравление проявляется двоением перед глазами, расширением вен сетчатки и побледнением дисков зрительных нервов. Зрачки вяло реагируют на свет. При длительном воздействии паров поражается слизистая оболочка глаз и верхних дыхательных путей.
- Гельземий вечнозеленый. Все части растения содержат токсичные, связанные со стрихнином алкалоиды ‒ гельземин и гельземинин. Наряду с диплопией наблюдается раздражение кожи. Наиболее частая причина интоксикации - высасывание нектара из цветка, который принимают за жимолость.
При первичном обследовании врача-офтальмолога в первую очередь устанавливается вид диплопии. Если при закрывании одного глаза симптоматика исчезает, то речь идет о бинокулярной форме. При монокулярном варианте двоение сохраняется при закрытии второго глаза. Для установления этиологии диплопии выполняются специфические методы обследования:
- Визометрия. Остроту зрения измеряют вдаль и на рабочем расстоянии пациента с коррекцией и без. При этом необходимо выяснить, на какой дистанции возникает двоение и меняются ли его характеристики в очках или при наклоне головы.
- Компьютерная авторефрактометрия. Изучается субъективная рефракция с подбором пробной коррекции. После инстилляции циклоплегиков исследование повторяют, чтобы получить показатели объективной рефракции.
- Биомикроскопия глаза. Нужно детально осмотреть передний сегмент глаза и оценить состояние преломляющих сред глазного яблока. При артифакии следует определить положение интраокулярной линзы.
- Офтальмоскопия. Осмотр глазного дна позволяет выявить признаки внутричерепной гипертензии (застой диска зрительного нерва, расширенные извитые вены, суженные артерии). После витреоретинальных вмешательств возможно искажение поверхности сетчатки.
- МРТ орбит и зрительных нервов. Методика дает возможность визуализировать утолщения глазодвигательных мышц, что наблюдается при орбитальном миозите и тиреоидной офтальмопатии. При сопутствующем проптозе важно исключить патологические изменения клетчатки.
- Рентгенография орбиты. Выполняется в прямой и боковой проекции при наличии клиники перелома костных стенок глазницы. При затруднениях в диагностике рекомендовано проведение компьютерной томографии.
- Лабораторные исследования. При подозрении на тиреоидную офтальмопатию показано измерение ТТГ, Т3, свободного Т4 и уровня антител к тиреотропиновым рецепторам. При миастении нужно оценить уровень аутоантител к мышечному ацетилхолиновому рецептору.
- Фармакологические пробы. Суть тестов сводится к подкожному введению антихолинэстеразного препарата при клинической картине миастении. Пробу считают положительной при полной или неполной компенсации клинических признаков.

Лечение
Помощь до постановки диагноза
Односторонняя окклюзия применяется для устранения диплопии и сопутствующей симптоматики на этапе диагностики. Следует помнить о том, что это временные меры, которые рекомендуются до определения этиологии. Существуют разные варианты окклюзии: повязка на глаз, матовые линзы для очков, контактные линзы с непрозрачным центром, специальные окклюдеры.
При наличии признаков интоксикации необходимо немедленно вызвать скорую помощь. Пациента транспортируют в сидячем положении или на боку. Важно своевременно выполнить промывание желудка и ввести антидот. При остром отравлении наркотическими анальгетиками применяется налоксона гидрохлорид. Универсальный антидот - димеркаптопропансульфонат натрия моногидрат (унитиол).
Важная роль отводится своевременной этиотропной терапии основного заболевания. При тиреоидной офтальмопатии лечение проводится офтальмологом совместно с эндокринологом и направлено на достижение эутиреоза. Тактика ведения пациента разрабатывается индивидуально, но в большинстве случаев предполагает применение синтетических аналогов гормонов щитовидной железы и глюкокортикостероидов.
При миастении медикаментозное лечение направлено на компенсацию нарушений нервно-мышечной передачи и коррекцию иммунных расстройств. Показано введение иммуноглобулина G, антихолинэстеразных средств и глюкокортикостероидов. Также в комплекс терапии включается прием хлористого калия и спиронолактона.
Двоение в глазах часто возникает на фоне рефракционных аномалий. При их выявлении показано назначение очковой коррекции или мягких контактных линз. При нарушении конвергенции рекомендовано ортоптическое лечение. Если диплопия сохраняется, то целесообразно применить призматическую коррекцию.
Оперативные вмешательства на экстраокулярных мышцах проводятся, если положительной динамики не наблюдается на протяжении не менее 6 месяцев, а причина диплопии заключается в параличе черепно-мозговых нервов. При угрожающей зрению тиреоидной офтальмопатии выполняется декомпрессия. Переломы костных стенок орбиты требуют реконструктивных вмешательств. Если же после операции отмечается остаточная диплопия, рекомендуют применение линз Френеля.
2. Diplopia and eye movement disorders/ C Danchaivijitr, C Kennard// Journal of Neurology, Neurosurgery, and Psychiatry. - 2004.
3. Тиреоидная офтальмопатия/ С. Шульц, Л. Маун, Э. Черни.// Офтальмологические ведомости, Том 5. - 2012. - №2.
Читайте также:
- Появление III и IV тона сердца при тиреотоксикозе. Гиперфункция миокарда при тиреотоксикозе
- Формирование направления плоскости деления клеток растений
- Симптом воздушного серпа на рентгенограмме органов грудной клетки
- Синдром Ушера (Usher)
- Показания для артродеза голеностопного сустава с использованием аппарата наружной фиксации
