Альдостерон при сердечной недостаточности. Антидиуретический гормон (АДГ) при сердечной недостаточности
Добавил пользователь Владимир З. Обновлено: 29.01.2026
Определение концентрации натрия в суточной моче, применяемое в оценке водного и электролитного баланса организма.
Синонимы русские
Ионы натрия в суточной моче.
Синонимы английские
Urine Sodium (Na), Quantitative (24-Hour), Urine Na , Urine natrium level, Urinary Na.
Метод исследования
Единицы измерения
Ммоль/сут. (миллимоль в сутки).
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
Не употреблять алкоголь в течение суток до сдачи мочи, мочегонные препараты – в течение 2 суток (по согласованию с врачом).
Общая информация об исследовании
Натрий – элемент, необходимый для нормальной работы организма. Он взаимодействует с такими минералами, как калий и хлор, а также участвует в формировании электрического импульса в нервной системе и в сокращении мышц.
Кроме того, натрий – главный регулятор водного и кислотно-щелочного баланса. Находясь в тесном контакте с калием, он контролирует количество электролитов во внутриклеточной и внеклеточной жидкости (соотношение натрия и калия при обменных процессах обеспечивает гормон альдостерон).
Для людей источник натрия – столовая соль, большинство получает суточную норму этого элемента. Натрий находится во всех жидкостях тела, но в наибольшей концентрации – в крови и во внеклеточной жидкости. Уровень внеклеточного натрия контролируется почками. У здорового человека концентрация электролитов в крови стабильна, так как их поступление с пищей уравновешивается выведением со стулом и мочой.
Механизмы поддержания концентрации натрия:
- производство гормонов, которые повышают или понижают потерю натрия с мочой (натрийуретический пептид и альдостерон),
- производство гормона, предупреждающего потерю жидкости с мочой (антидиуретический гормон),
- контроль жажды (антидиуретический гормон).
На всасывание натрия в кишечнике оказывают влияние гастрин, секретин, холецистокинин, простагландины. Организм забирает часть поступившего натрия на свои нужды, а остальное почки выделяют с мочой, поддерживая концентрацию электролита в очень узком диапазоне.
Для чего используется исследование?
- Если натрий в крови понижен или повышен – для определения причины возникшего нарушения – недостаточного/избыточного поступления или выделения элемента.
- Для дифференциальной диагностики заболеваний, сопровождающихся нарушениями водно-электролитного и кислотно-щелочного баланса.
Когда назначается исследование?
- Основная роль натрия в обмене веществ – это контроль кислотно-щелочного баланса и количества жидкости, а его концентрация зависит от секреции гормонов гипофиза, активности гормонов коры надпочечников, взаимодействия веществ ренин-ангиотензин-альдостероновой системы, а также от процессов всасывания в желудочно-кишечном тракте. Поэтому данное исследование проводится при:
- заболеваниях сердечно-сосудистой системы (хроническая сердечная недостаточность, артериальная гипертензия),
- заболеваниях почек (хроническая почечная недостаточность, нефрит),
- поражениях органов эндокринной регуляции (болезнь Аддисона, сахарный диабет, нарушение функции гипофиза).
Что означают результаты?
Референсные значения: 40 — 220 ммоль/сут.
Причины пониженного уровня натрия:
- альдостеронизм (альдостерон – гормон, удерживающий натрий в организме за счет уменьшения его выделения почками),
- застойная сердечная недостаточность,
- массивная потеря жидкости (вследствие тяжёлой диареи, рвоты, чрезмерного потоотделения),
- почечная недостаточность (нарушение механизмов обратного всасывания),
- гипотиреоз.
Причины повышенного уровня натрия:
- нефрит с потерей солей,
- почечный ацидоз,
- повышенная выработка антидиуретического гормона (задержка жидкости в организме),
- первичная или вторичная недостаточность надпочечников (недостаточная выработка альдостерона, отвечающего за обратное всасывание натрия в почках),
- диабетический ацидоз,
- синдром Барттера,
- тубулоинтерстициальные заболевания,
- синдром Кушинга (повышенная выработка кортикостероидов, увеличивающих количество натрия),
- первичный гиперальдостеронизм.
Что может влиять на результат?
Снижают содержание натрия:
- кортикостероиды,
- нестероидные противовоспалительные средства,
- пропранолол,
- слабительные,
- антипсихотики (аминазин, галоперидол),
- винкристин,
- винбластин,
- циклофосфамид,
- карбамазепин,
- бессолевая диета.
Повышению концентрации натрия способствуют:
- диуретики,
- маннитол,
- антибиотики (тетрациклин),
- допамин,
- кофеин,
- кальцитонин,
- каптоприл,
- цисплатин,
- прогестерон,
- большое количество соли в рационе.
Важные замечания
Большая потеря жидкости может повысить концентрацию электролитов в моче, значительно изменяя при этом баланс калия и натрия.
Также рекомендуется
Кто назначает исследование?
Терапевт, уролог, нефролог, инфекционист, эндокринолог, кардиолог, гастроэнтеролог, диетолог, травматолог, онколог, невролог.
Альдостерон при сердечной недостаточности. Антидиуретический гормон (АДГ) при сердечной недостаточности
Альдостерон при сердечной недостаточности. Антидиуретический гормон (АДГ) при сердечной недостаточности
Из гормонов коры надпочечников особое внимание привлекает альдостерон, играющий ведущую роль в регуляции водно-солевого обмена. Некоторые авторы склонны даже придавать нарушениям секреции альдостерона патогенетическое значение.
За последние годы получено много противоречивых данных относительно секреции альдостерона у больных с сердечной недостаточностью. Можно вполне согласиться с мнением Luetscher (1962), что объяснять развитие сердечной недостаточности только гиперальдостеронизмом было бы слишком примитивно.
Большинство авторов описывают повышение выделения альдостерона с мочой при сердечной недостаточности. Остается неясным, связано ли это с повышенной его продукцией или с более медленной его инактивацией застойной печенью. Альдостерон, несомненно, играет определенную роль в развитии отдельных проявлений сердечной недостаточности. Вызывая повышенную реабсорбцию натрия, альдостерон способствует нарушению осмотического равновесия и усилению всасывания воды в почечных канальцах. Нарушения водного обмена при сердечной недостаточности тоже связаны с гормональными воздействиями.
Одним из основных регуляторов водного обмена является антидиуретический гормон (АДГ) нейрогипофиза, секреция которого провоцируется рефлекторным путем через осморецепторы сосудов При сердечной недостаточности многими описана повышенная активность АДГ. Е. И. Берман (1965) установил, что задержка жидкости в тканях при сердечной декомпенсации связана с повышенной секрецией АДГ.
Суммируя все вышеизложенное, можно сказать, что гормональные воздействия принимают активное участие во всех проявлениях компенсаторных реакций и в развитии недостаточности сердца.![сердечная недостаточность]()
Весь процесс гормональной адаптации, а затем и ее недостаточности при развивающейся сердечной декомпенсации протекает схематически в следующем порядке. При предъявлении сердцу повышенных требований происходит учащение и усиление сердечной деятельности благодаря повышению функции симпа-тико-адреналовой системы. Если вызывающая причина действует постоянно, то привлекаются новые компенсаторные механизмы — развивается гипертрофия отдельных отделов сердца, которая обеспечивается повышенной секрецией СТГ. Под влиянием этого гормонального фактора усиливаются метаболические процессы в сердечной мышце, повышается синтез специфических сократительных белков и более полноценно преодолевается создавшееся препятствие (клапанный порок, повышение артериального давления). Однако и этот механизм может только временно предотвратить развитие недостаточности сердца, так как сама гипертрофия таит в себе элементы будущей недостаточности сократительной функции миокарда.
Относительная гипоксия миокарда, свойственная гипертрофии, нарушает обменные процессы и понижает сократительные свойства миофибрилл. В результате ослабления силы сердечных сокращений происходит уменьшение ударного объема крови, малое наполнение артерий и застой крови в венах, что вызывает раздражение объемных рецепторов. Импульсы, достигающие гипоталамуса, провоцируют секрецию адреногломерулярного гормона, стимулирующего секрецию альдостерона (Е. Н. Герасимова, 1963). Вызванная альдостероном повышенная реабсорбция натрия, его задержка в тканях и связанное с этим нарушение осмотического равновесия провоцируют секрецию вазопрессина (ЛДГ), задержку жидкости в организме и развитие картины застойной сердечной недостаточности. Все эти сложные механизмы компенсации и декомпенсации сердечной деятельности приводятся в действие центральным регуляторным ги-поталамо-гипофизарным аппаратом.
Учитывая значительную роль нарушений ионного равновесия в патогенезе сердечной недостаточности, при лечении ее делаются попытки восстановления нарушенного равновесия (Sodi-Pollares, 1966). Предполагается, что введение больших доз глюкозы с инсулином способствует накоплению калия в клетках миокарда. Имеются указания, что инсулин способствует насыщению клеток калием. При сердечной недостаточности показано также введение кальция, который конкурирует с вхождением в клетки натрия при недостаточном содержании в них калия. Насыщение клеток кальцием повышает сократительные свойства миокарда, тогда как перегрузка клеток натрием только повреждает клетку и вызывает ее дегенерацию. Вполне обоснованно в этих случаях систематическое применение салюретиков. Повышенная секреция альдостерона оправдывает также терапию его антагонистами (альдактон, спиролактон).
Глубокие биохимические нарушения, наблюдаемые при сердечной недостаточности, оправдывают попытки применения препаратов, оказывающих влияние на метаболизм в миокарде. Экспериментальные наблюдения, проведенные М. Г. Пшенниковой, Ф. 3. Меерсон и Н. Г. Тараевой (1966), показали благоприятное действие на сократительные свойства миокарда препаратов, стимулирующих синтез нуклеиновых кислот и сократительных белков сердечной мышцы. За последнее время эти данные получили подтверждение и в клинике. Применение фолевой, оротовой кислот и витамина B12, по наблюдениям П. Е. Лукомского, Ф. З. Меерсон и сотр. (1967), оказывает благоприятный эффект в отношении гемодинамических показателей и фазовой структуры сердечного цикла даже у тяжелых больных, перенесших инфаркт миокарда.
Применение старых, испытанных сердечных глюкозидов (дигиталиса) получает в настоящее время новую интерпретацию. Принимая во внимание близость химической структуры дигиталиса и кортикостероидов, можно сказать, что, помимо хорошо установленных механизмов действия, эти препараты оказывают влияние и на синтез белка в миокарде, способствуя тем самым усилению сердечных сокращений.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.Описание исследования
Альдостерон – это гормон, вырабатываемый корой надпочечников, поддерживающий способность организма к саморегуляции водно-солевого баланса.
Альдостерон является основным минералокортикоидным гормоном коры надпочечников. Подавляющее количество гормона содержится в крови в свободном состоянии. Он начинает оказывать влияние только после того, как связывается минералокортикоидными рецепторами мозга и печени. Метаболизм гормона происходит в печени и почках.
Альдостерон способствует увеличению обратного всасывания натрия и хлора в почечных канальцах за счет активации амилорид-чувствительных натриевых каналов и фермента натрий-калиевой аденозинтрифосфатазы (Na-K-АТФазы). Это приводит к задержке натрия и хлора в организме, уменьшенном выделении жидкости с мочой с одновременным увеличение выделения калия Таким образом осуществляется сохранения баланса электролитов, сохранение необходимого количества жидкости и поддержание нормального артериального давления.
Количество выделяемого альдостерона зависит от работы системы ренин-ангиотензин-альдостерон, активация которой наблюдается во время снижения кровотока в почках и количества натрия в почечных канальцах. Уровень альдостерона находится в прямой зависимости от концентрации калия: его избыток выступает стимулирующим, а дефицит – подавляющим фактором, влияющим на синтез гормона. Увеличение концентрации адренокортикотропного гормона (АКТГ), вырабатываемого передней долей гипофиза, может служить причиной кратковременного повышения выделения альдостерона.
Избыточное количество альдостерона приводит к гипокалиемии (дефициту калия), метаболическому алкалозу (состоянию, сопровождаемому нарушением обмена электролитов), ощутимой задержке в организме натрия, усиленному выделению с мочой калия, и, как следствие, повышению артериального давления, возникновению слабости мышц, судорог, парестезий (расстройства чувствительности со спонтанно возникающим ощущением жжения, покалывания и пр.), сердечной аритмии.
Первичный альдостеронизм (синдром Кона) является наиболее распространенной причиной увеличения концентрации альдостерона. Он проявляется в автономном повышении выделения гормона, производимого аденомой клубочковой зоны коры надпочечников (эта причина является наиболее частой и составляет около 62% клинически обнаруженных случаев). Гиперальдостеронизм (избыток альдостерона) может быть проявлением иных патологий (т.н. вторичный гиперальдостеронизм). Наиболее частой причиной вторичного гиперальдостеронизм является повышенная активность ренина (гормона, также вырабатываемого надпочечниками, отвечающего за кровяное давление). Подобное состояние может наблюдаться при сердечной недостаточности, циррозе печени, осложненном асцитом (большой водянкой, образовавшейся в полости живота), некоторых заболеваниях почек, рационе питания, содержащем мало натрия, токсикозе беременных, стенозе почечной артерии (эта патология составляет 2-3% от общего количества случаев повышения давления в системе).
Для точной постановки диагноза необходимо учитывать тот факт, что первичный альдостеронизм характеризуется повышением концентрации альдостерона и низкой активностью ренина в плазме крови. Вторичный альдостеронизм сопровождается повышением как уровня альдостерона, так и активности ренина в плазме.
При дефиците альдостерона (гипоальдостеронизме) наблюдается, как правило, присутствие гипонатриемии (дефицита натрия), гиперкалиемии (избытка калия), понижение выведение калия и повышение выделение натрия с мочой, метаболический ацидоз (нарушение кислотно-щелочного баланса в сторону увеличения кислотности) и гипотензия (снижения давления). Чаще всего подобное состояние возникает по причине повреждения почек (гипоренинемического гипоальдостеронизма) и, как следствие, уменьшения выработки ренина, что особенно характерно для диабетиков. Снижение концентрации альдостерона и повышение содержания ренина может возникать по причине хронической недостаточности коры надпочечников (болезни Аддисона), вызванной такими патологиями как туберкулез, аутоиммунные болезни надпочечников, амилоидоз (нарушение белкового обмена). При отсутствии патологий на содержание альдостерона оказывает влияние количество натрия, поступающее с пищей, и положение тела в пространстве («стоя» или «лежа»).
Минимальное содержание альдостерона наблюдается утром и в положении «лежа». Максимум приходится на вторую половину дня и на вертикальное положение. Недостаточное употребление соли – одна из причин повышения количества гормона, и наоборот – избыток соли приводит к уменьшению уровня альдостерона. На концентрацию гормона также оказывает влияние возраст – по мере взросления организма его количество падает.
Еще один фактор, от которого прямо или косвенно зависит количество продуцируемого гормона – лекарственные препараты, поэтому для получения корректных результатов обследования прием их лучше прекратить приблизительно за 4-5 периодов полураспада. Если отмена препаратов невозможна, то терапия производится теми средствами, действие которых минимально сказывается на уровне ренина и альдостерона. Адренергические антагонисты центрального действия и периферические вазодилятаторы, принимаемые при повышенном давлении, создают наименьшие проблемы при тестировании. Концентрация альдостерона изменяется при приеме блокираторов кальциевых каналов, но это влияние не особо значительное. Самое сильное влияние оказывается адренергическими антагонистами, ингибиторами, ангиотензин-конвертирующим ферментом и диуретиками, поэтому их прием необходимо прекратить, если это возможно в принципе. Кроме вышеназванных, на результаты обследования могут оказать влияние нестероидные противовоспалительные препараты, эстрогены, гепарин.
Подготовка к исследованию
Перед тестированием важно исключить физические и эмоциональные нагрузки.
Запрещено употребление алкоголя за сутки и курение за час до сдачи анализа.
Острые заболевания снижают концентрацию гормона, поэтому от тестирования в это время лучше воздержаться.
Важно! Прием любых лекарственных средств и проведение любых видов лечения накануне и во время тестирования согласовываются с лечащим врачом. По его решению (если это возможно) отменяются те препараты, действие которых наверняка искажает результаты обследования.
Важно! Поскольку содержание альдостерона изменяется при смене положения тела, то при заборе крови в сидячем положении необходимо уточнить, находился ли пациент в положении стоя/сидя в течение двух часов, предшествовавших отбору пробы. Если необходимо взять кровь у человека в лежачем положении, нужно, чтобы он в таком положении провел не менее двух часов перед этим.
Перед забором пробы обязательно необходимо 20-30 минут провести в спокойствии.
Показания к исследованию
- для диагностики первичного гиперальдостеронизма, аденомы (доброкачественной опухоли) надпочечников, адреналовой гиперплазии (врожденной патологии коры надпочечников);
- для контроля тяжелых форм артериальной гипертонии;
- для диагностики и наблюдения за состоянием пациента с ортостатической гипотензией (патологией, при которой долгое стояние или резкое изменение положения тела приводит к снижению притока крови к головному мозгу вследствие понижения артериального давления);
- для обследования при подозрении на недостаточность надпочечников.
Интерпретация исследования
В лаборатории «Наука» уровень альдостерона измеряется в пикограммах на миллилитр (пг/мл).
- положение «стоя» – 15-150 пг/мл;
- положение «лежа» – 35-350 пг/мл.
Повышенные значения могут наблюдаться:
a) при первичном альдостеронизме, причиной возникновения которого является аденома надпочечников, выделяющая альдостерон (синдром Кона);
b) при псевдопервичном альдостеронизме (двухсторонней гиперплазии надпочечников);
c) при вторичном альдостеронизме на фоне:
- злоупотребления слабительными и мочегонными;
- сердечной недостаточности;
- цирроза печени с образованием асцита (большой водянки в брюшной полости);
- нефротического синдрома (почечной патологии, сопровождающейся общей отечностью, повышенным выделением мочи и нарушением обмена веществ);
- идиопатического циклического отёка (состояния, характеризующегося прибавкой веса, не имеющей известной причины);
- синдрома Бартера (наследственного дефекта почечных канальцев);
- гиповолемии (уменьшения объема циркулирующей крови), вызванной кровотечением и транссудацией (выходом жидкой части крови из сосудов в полости тела и ткани);
- гиперплазии юкстагломерулярного (околоклубочкого) аппарата почек с потерей калия и задержкой роста;
- гемангиоперицитомы (опухоли) почек, продуцирующей ренин;
- термического стресса;
- беременности;
- средней и поздней лютеальных фаз менструального цикла;
- десятидневного голодания;
- хронической обструктивной болезни лёгких (прогрессирующего заболевания, вызывающего первоначально одышку и представляющего угрозу для жизни);
d) при лекарственной интерференции (влиянии на результаты обследования принимаемых препаратов, в частности ангиотензина, эстрогенов);
e) при врождённом циррозе печени;
f) при сердечной недостаточности;
g) при кровотечении.
Пониженные значения наблюдаются:
a) если отсутствует гипертензия:
- при болезни Аддисона (хронической недостаточности коры надпочечников);
- при изолированном альдостеронизме, вызванным дефицитом ренина;
b) если гипертензия присутствует:
c) при повышенном употреблении поваренной соли;
d) при артериальной гипертензии беременных;
e) при адреногенитальном синдроме (врожденном нарушении функциональности коры надпочечников).
Результат теста выдается на бланке лаборатории медицинской компании «Наука». Пример по данному анализу представлен ниже:
Ф.И.О.: Иванова Инна Ивановна Пол: ж Год рождения: 01.01.0000
Диуретики в лечении сердечно-сосудистой патологии (Гасанов А.)
В настоящее время диуретики занимают ведущее место в лечении сердечной недостаточности и артериальной гипертензии различной этиологии.
Использование диуретических препаратов в лечении сердечнососудистых заболеваний началось в середине прошлого столетия, когда в 1956 году был синтезирован и впервые применен в клинической практике хлортиазид. В 1958 г. был создан более мощный тиазидный диуретик - гидрохлортиазид, в 1959 г. появился тиазидоподобный диуретик хлорталидон. 60-е годы характеризовались интенсивным применением тиазидных диуретиков в кардиологической практике, однако накопленный клинический опыт и экспериментальные исследования показали на фоне благоприятного эффекта ряд побочных реакций, которые снижали ожидаемый терапевтический успех, что побудило исследователей к поиску новых диуретических препаратов [1,2].
Диурез - мочеотделение, регулируемое почечными и внепочечными механизмами. К внепочечным механизмам относятся:1) состояние насосной функции сердца, 2) натрийдиуретический гормон предсердий, 3) антидиуретический гормон гипофиза, 4) альдостерон - гормон коры надпочечников. Внутрипочечный механизм регуляции диуреза осуществляется через увеличение или снижение фильтрации и реабсорбции солей из первичной мочи (в частности, ионов натрия) и облигатно к ним Н2О эпителием почечных канальцев.
Диуретики - лекарственные препараты, снижающие реабсорбцию натрия и воды, что ведет к увеличению диуреза, по своему механизму действия делятся на осмотические, солевые, водные.
Осмотические (маннитол, глюкоза, органические кислоты) и водные (демоклоциклин, препараты лития) диуретики применяются пpи лечении сердечной недостаточности. Солевые диуретики - при лечении артериальной гипертензии, острой и хронической сердечной недостаточности [3].
Согласно современным представлениям о строении нефрона - функциональной единицы почки и функции его различных отделов, солевые диуретики делятся на тиазидные, петлевые и калийсберегающие.
На рисунке 2 представлена схема строения и функции нефрона. Мочевыделительная функция регулируется двумя основными процессами в нефроне: фильтрацией в гломерулярном аппарате и реабсорбцией в различных отделах нефрона. Транспортная функция различных отделов нефрона представлена на рисунке 2. Реабсорбция жидкости через проксимальные отделы извитых тубул осуществляется изоосмотическим механизмом вслед за реабсорбцией приблизительно двух третей фильтрованного натрия. NаНСО3 реабсорбируется неэлектрогенным механизмом через секрецию ионов водорода. Подобный активный транспорт солей создает трансэпителиальный градиент осмотического давления, который позволяет осуществлять пассивный выход воды из нефрона в перитубулярные капилляры. Подъем концентрации Cl- в тубулярной жидкости соответствует снижению концентрации НCО3- и становится определяющей силой движения ионов Cl- вниз по концентрационному градиенту. Прямая часть проксимального канальца осуществляет активный электрогенный транспорт Nа+. Оставшаяся одна треть гломерулярного фильтрата поступает в нисходящее колено петли Генле. Тонкая часть нисходящего колена петли Генле проницаема для Н2О и непроницаема для Nа+, удерживая NaCl в жидкости нефрона. В восходящий отдел петли Генле жидкость поступает с высокой концентрацией NaCl, который в начальной части пассивно выходит в перитубулярное пространство, создавая делюцию тубулярной жидкости. В толстом отделе восходящего колена петли Генле имеет место активная реабсорбция Cl- и пассивное выведение Nа+. В дистальном отделе извитых канальцев нефрона на активную реабсорбцию Nа+ имеет место секреция в просвет нефрона К+ и Н+. Собирательные канальца почки непроницаемы для воды в отсутствие антидиуретического гормона. В этом отделе альдостерон активизирует реабсорбцию Nа+ и секрецию в мочу ионов водорода и калия.
Тиазидные диуретики в основном действуют на уровне проксимальных и дистальных канальцев нефрона через блокирование противотранспорта натрия и хлора, что ведет к осмотической задержке воды в нефроне и уменьшению объема циркулирующей плазмы в сосудистом русле.
Петлевые диуретики (фуросемид, этакриновая кислота и их производные) блокируют реабсорбцию хлора, что приводит к задержке натрия и облигатной задержке воды в нефроне.
Калийсберегающие диуретики (спиронолактон) являются блокаторами альдостерона в дистальном извитом канальце нефрона и собирательного канала почки, сохраняя при этом реабсорбцию калия, но способствуя выведению натрия и хлора с мочой и увеличивая диурез. Механизм действия амилорида и триамтерена несколько иной: эти диуретики осуществляют свой диуретический эффект сохранением концентрации калия в сыворотке через прямое ингибирующее воздействие на натрий в эпителии нефрона, без блокады альдостерона, поэтому эти диуретики могут «работать» без первичного и вторичного альдостеронизма [4].
Помимо диуретического эффекта, данный класс препаратов может оказывать ряд побочных отрицательных эффектов (нарушение водно-электролитно-щелочного баланса, повреждение форменных элементов крови), приводя к анемии, агранулоцитозу, тромбоцитопении, системным повреждениям в виде кожного васкулита, что в конечном итоге может вызвать сложные нарушения гемодинамики, вплоть до внезапной кардиогенной смерти или развитию печеночной комы.
Минутный объем сердца (МО) - интегральный показатель насосной деятельности сердца является производной величиной сократительного состояния миокарда (ударный объем) и частоты сердечных сокращений:
Одновременно МО контролируется объемом притекаемой крови к сердцу, т.е. объемом циркулирующей крови (ОЦК). ОЦК регулируется почкой через ренин-ангиотензин-альдостероновую систему. Включение ренин-ангиотензиновой системы осуществляется юкстагломерулярным аппаратом почек в результате снижения почечного кровотока в корковом слое, что ведет к выбросу ренина, который, в свою очередь, превращает ангиотензиноген в ангиотензин-1. Ангиотензин-1 под воздействием ангиотензинпревращающего фермента (АПФ) переходит в ангиотензин-2, являющийся мощным вазоконстриктором, стимулирующим рецепторы АТ сосудистой стенки. Воздействуя на кору надпочечников, ангиотензин-2 стимулирует синтез альдостерона, который снижает секрецию натрия в мочу в дистальных отделах собирательных почечных канальцев, приводя тем самым к задержке жидкости в сосудистом русле, т.е. увеличению ОЦК. В свою очередь, увеличение ОЦК ведет к увеличению МО. Одновременно увеличение концентрации натрия в крови способствует отеку сосудистой стенки, делает ее более чувствительной к прессорным агентам и способствует увеличению общего периферического сосудистого сопротивления (ОППС).
Уровень АД определяется произведением МО, как показателя насосной деятельности сердца, и ОПСС:
АД = МО x ОПСС, т.е.
АД = УО x ЧСС x ОПСС
ЧСС и сократительное состояние миокарда контролируется симпато-адреналовой системой через стимуляцию b-адренорецепторов, что приводит к учащению сердечного ритма и усилению сокращения миокарда, в конечном итоге - к увеличению УО.
Регуляция ОПСС осуществляется симпато-адреналовой системой (путем стимуляции a- и b-адренорецепторов) и ренин-ангиотензин-альдостероновой системой.
Распределение адренорецепторов в сердечно-сосудистой системе гетерогенно. В сердце преимущественно расположены b1-адренорецепторы, в сосудистой стенке артерий и вен - a- и b2-адренорецепторы. Стимуляция a- и b2-адренорецепторов в венах вызывает повышение их тонуса, уменьшение емкости венозного русла, увеличение притока крови к сердцу и МО. Стимуляция b-адренорецепторов в артериях вызывает их сужение и повышение ОПСС. Стимуляция b2-адренорецепторов в артериях вызывает вазодилатирующий эффект и снижает ОПСС.
ОППС зависит не только от тонуса артериального русла, но и от реологических свойств крови согласно упрощенной формуле Пуазейля:
ОПСС =( L x h ) / S , где
L - длина сосудов
h - реологические свойства крови
S - диаметр сосудов.
Реологические свойства крови определяются гематокритом (полицитемия), вязкостью крови (гиперлипидемия, гиперфибриногенемия, гипергликемия), подвижностью эритроцитов, агрегационным состоянием тромбоцитов и т.д.
Таким образом, имеют место 5 основных областей приложения терапевтических воздействий при лечении СН и АГ:
1) симпато-адреналовая система - блокада
a- и b-адренорецепторов;
2) почки - диуретики;
3) ренин-ангиотензин-альдостероновая система - ингибиторы АПФ и блокаторы АТ
4) сосудистая система - периферические вазодилататоры, в частности, антикальциевые препараты;
5) реология крови - антиагреганты, гиполипидемические, сахароснижающие и т.п.
Современную кардиологию невозможно представить без
b-адреноблокаторов, которых известно более 20 наименований, ингибиторов АПФ [5]. Однако в настоящее время диуретики занимают приоритетное место в лечении дилатационной кардиопатии и АГ.
При лечении АГ выделяют три основные цели: непосредственную, промежуточную и конечную [1,6,7].
Непосредственная цель
Промежуточная цель
- профилактика поражения органов-мишений (ЦНС, сердце, почки).
Конечная цель
- улучшить качество и увеличить продолжительность жизни пациентов с АГ за счет профилактики или регресса сердечно-сосудистых осложнений.
Накопленный клинический опыт указывает, что тиазидные диуретики обладают достаточно высокой антигипертензивной активностью, не уступающей
Сравнительные исследования показали, что нет существенной разницы в антигипертензивной активности низких (< 25 мг гидрохлортиазида в день или эквивалентные дозы других препаратов) и высоких доз (>25 мг) тиазидных диуретиков. По сводным данным 31 исследования, высокие дозы тиазидных диуретиков снижают уровни АД в среднем
на 18/11 мм рт.ст., а низкие дозы - на 13/9 мм рт.ст. В то же время низкие дозы диуретиков гораздо лучше переносятся пациентами и не сопровождаются существенными электролитными и метаболическими нарушениями [11].
b-адреноблокаторов, диуретики одинаково эффективно предотвращают сердечнососудистые осложнения у больных АГ как среднего, так и пожилого возрастов. В 18 рандомизированных исследованиях, в которых диуретики и b-адреноблокаторы применялись при лечении АГ у больных старше 60 лет, было обнаружено, что диуретики эффективно предотвращают развитие первичных и повторных нарушений мозгового кровообращения [12]. Однако в отличие от b-адреноблокаторов диуретики более эффективны в профилактике риска развития ИБС и летальных исходов, что делает их препаратами первого ряда при начальной терапии АГ.
Таким образом, тиазидные диуретики назначаются в небольших дозах (не более 25 мг в сутки), обладают достаточно высокой антигипертензивной активностью и хорошей переносимостью. Это единственный класс антигипертензивных препаратов, о которых известно, что они способны улучшить отдаленный прогноз у больных АГ.
Тиазидные и тиазидоподобные диуретики можно условно разделить на два поколения. Первое поколение - производные бензотиадиазона (гидрохлортиазид и др.) и фтелимидина (хлорталидон и др.); второе поколение - производные хлорбензамида (индапамид и др.), которые по химической структуре представляют собой производное хлорбензамида, содержащее метилиндолиновую группу.
Гемодинамический эффект индапамидоподобных диуретиков обусловлен их фармакологическим действием. В частности, индапамид - умеренный салуретический диуретик, связанный с ингибированием реабсорбции Na
+, Cl-, H+ и в меньшей степени К+ и Мg2+ в проксимальных и дистальных канальцах короткого сегмента нефрона. Одновременно индапамид устраняет избыточное содержание ионов натрия в сосудистой стенке (вследствие его высокой липофильности), повышает синтез простагландина Е2 и простациклина I2, угнетает приток ионов Са в гладкомышечные клетки сосудов, что вызывает их дилатацию и снижает их чувствительность к прессорным агентам (катехоламинам, тромбоксану). Суммарный гемодинамический эффект индапамидов проявляется в виде:
· снижения системного артериального давления
· изменения вязкостных свойств крови за счет ингибирования агрегационной активности тромбоцитов.
Воздействие индапамидов на АД без существенного влияния на диурез проявляется в суточной дозе 2,5 мг, при увеличении которой диуретический эффект становится доминирующим.
По своей гипотензивной активности индапамид превосходит в 30 раз действие спиронолактонов, в 100 раз - фуросемида и в 300 раз - хлорталидона при применении в сопоставимых дозах [13]. Одним из идентифицированных антигипертензивных эффектов индапамида является воздействие на почечную продукцию и высвобождение простагландинов, ингибирование образования сосудистого вазоконстриктора - тромбоксана. Под действием индапамида у больных эсенциальной артериальной гипертензией увеличивалось выделение простагландина Е2, обладающего вазодилатирующей активностью. In vitro был верифицирован эффект ингибирования индапамидом синтеза тромбоксана А2 в тромбоцитах человека и стимулирования выделения вазодилатирующего простациклина I2 [14].
Терапевтическая эффективность индапамидовых диуретиков продемонстрирована в ряде крупных рандомизированных исследований. Отмечена их способность профилактировать развитие ИБС за счет снижения массы миокарда при АГ. Это свойство, нетипичное для других классов диуретиков, делает индапамид уникальным препаратом с кардиопротективным действием, выраженность которого не уступает
b-адреноблокаторам и ингибиторам АПФ.
Особое внимание привлекает тот факт, что индапамидоподобные диуретики не обладают синдромом «отмены», не вызывают побочных метаболических нарушений: не оказывают отрицательного влияния на обмен глюкозы и уровень липидов крови. В исследованиях последних лет показано, что индапамид способствует нормализации глюкозного обмена у диабетиков 2 типа, профилактируя диабетическую нефропатию. Аналогичная закономерность отмечена при исследовании обмена холестерина и триглицеридов у пациентов с дислипопротеинемией. Индапамид снижает уровень атерогенного холестерина низкой плотности и триглицеридов, одновремено увеличивая концентрацию липопротеидов высокой плотности [15].
Таким образом, индапамид, сочетая в себе все положительные фармакодинамические, фармакокинетические и экономические достоинства, при отсутствии побочных эффектов других диуретиков, является препаратом, перспективным в плане терапевтической тактики у больных АГ и хронической сердечной недостаточностью.
ХСН довольно часто является следствием синдрома артериальной гипертензии и остается одной из главных причин в структуре причин инвалидизации и летальности от сердечно-сосудистой патологии. В настоящее время средствами выбора в лечении ХСН с систолической дисфункцией ЛЖ являются ингибиторы АПФ, а при диастолической дисфункции - диуретики. В основе ХСН у большинства больных АГ имеет место нарушение диастолической и
систолической функции ЛЖ, поэтому наиболее перспективным является комбинированное лечение ингибиторами АПФ и диуретиками. С учетом вышеизложенного для лечения ХСН предпочтение должно отдаваться тиазидоподобным диуретикам - индапамидам с умеренным по силе и длительным по продолжительности действием [16]. Индапамид, снижая уровень внутриклеточного кальция, сохраняя содержание магния, уменьшает ригидность сосудистой стенки и способствует более эффективной релаксации кардиомиоцита в диастолу. При этом увеличивается синтез простациклинов, уменьшается агрегация тромбоцитов и выброс тромбоксана А2, что суммарно оказывает положительный гемодинамический эффект за счет уменьшения постнагрузки для ЛЖ.
Индапамид, улучшая микроциркуляцию в почке, устраняет микроальбуминурию, являющуюся маркером генерализованного поражения сосудов и предиктором сердечно-сосудистых и почечных осложнений.
Таким образом, использование диуретиков, в частности, индапамидоподобных, является актуальным и перспективным в профилактике и лечении АГ и ХСН.
4.2.Антидиуретический гормон в норме и при патологии
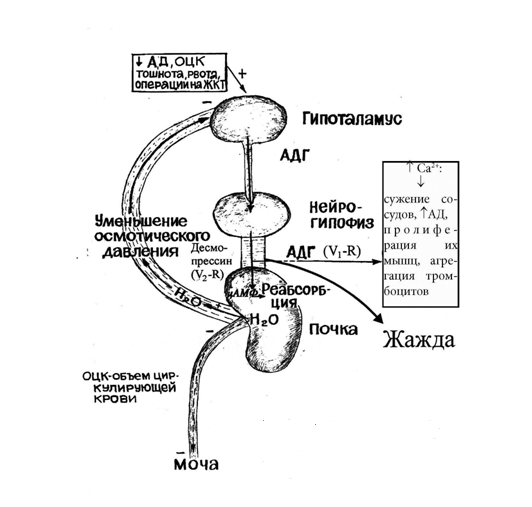
Антидиуретический гормон(АДГ) или вазопрессин это олигопептид, состоящий из 9 аминокислот. АДГ синтезируется в гипоталамусе при высоком осмотическом давлении в виде прогормона, по аксонам нейронов переносится в нейрогипофиз. Во время транспорта происходит процессинг, и зрелый гормон накапливается в задней доле гипофиза. АДГ выбрасывается в кровь при поступлении соответствующего сигнала. Стимулом для секреции АДГ служит повышение концентрации Na + . Причины: недостаточное потребление воды, сильное потоотделение, приём большого количества соли. АДГ секретируется при падении кровяного давления, снижении объема циркулирующей крови, тошноте, рвоте, операциях на ЖКТ. Кровью АДГ переносится к почечным канальцам и связывается с V2-рецепторами. V2-рецепторы вазопрессина сопряжены с системой цАМФ. Активируется ПК А, она фосфорилирует белки, стимулирующие экспрессию генов мембранного белка аквапорина. Аквапорин встраивается в мембрану клетки, обращенную в просвет канальца и образует поры, проницаемые для воды (водные каналы). Вода диффундирует во внеклеточное пространство, возвращается в кровоток, выведение воды уменьшается (антидиурез). При этом осмотическое давление крови снижается и через осморецепторы гипоталамуса замыкается отрицательная обратная связь, синтез АДГ прекращается(рис.24.).
В мембранах гладкомышечных клеток сосудов находятся V1-рецепторы. АДГ через V1- рецепторы активирует фосфолипазу С, она гидролизует ФИФ2 до ИФ3 и ДАГ. ИФ3 вызывает освобождение Сa 2+ и в результате происходит сужение сосудов. Сосудосуживающий эффект проявляется только при высоких концентрациях вазопрессина. Повышенная концентрация вазопрессина может вызывать пролиферацию сосудов и повышение АД. Кроме того, вазопрессин может вызывать агрегацию тромбоцитов.
Несахарный диабет возникает при отсутствии эффектов АДГ. Причинами возникновения несахарного диабета могут быть генетические дефекты синтезаV2-рецептора, прогормона в гипоталамусе, дефекты процессинга и транспорта, в результате которых возникают эндокринные заболевания гипоталамуса и/или гипофиза. Провоцировать несахарный диабет могут механическая или электрическая травма головы, опухоли, ишемия.Препараты лития, фториды, некоторые наркотики являются блокаторами рецепторов АДГ и вызывают симптомы несахарного диабета. Основной симптом несахарного диабета полиурия до 10–20 л в сутки мочи низкой плотности –1,010 (норма 1,020), в моче отсутствует глюкоза и кетоновые тела. У детей несахарный диабет может начинаться с энуреза. Алкогольснижает секрецию АДГ и вызывает полиурию. Для лечения несахарного диабета и энуреза используются агонистыV2-рецепторов (десмопрессин) в виде капель в нос.
![]()
Рис.24. Регуляция обмена воды антидиуретическим гормоном
4.3.Ренин-ангиотензин-альдостероновая система (раас)
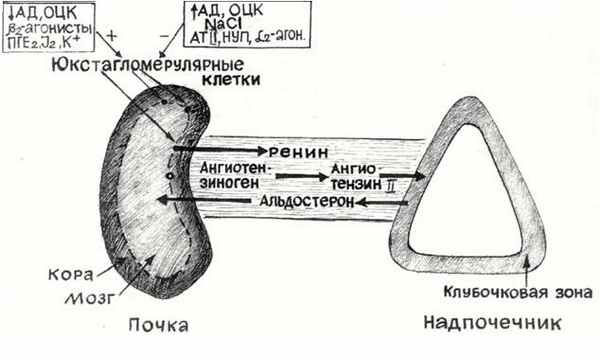
Начальное звено этой системы – ренин, который образуется в особых клетках юкстагломерулярного аппарата почки (ЮГА). Секрецию ренина стимулируют уменьшение объёма циркулирующей крови, снижение кровяного давления, b2-агонисты, простагландины Е2, I2, ионы калия. Повышение активности ренина в крови вызывает образование ангиотензина I – это пептид из 10 аминокислот, который отщепляется от ангиотензиногена. Ангиотензин I при действии ангиотензинпревращающего фермента (АПФ) в легких и в плазме крови переходит в ангиотензин II.Он вызывает синтез в клубочковой зоне коры надпочечников гормона альдостерона. Альдостерон поступает в кровь, переносится к почке и действует через свои рецепторы на дистальные канальцы мозгового вещества почки. Суммарный биологический эффект альдостерона – задержка NaCl, воды. В результате восстанавливается объём жидкости, циркулирующей в кровеносной системе, в том числе увеличивается почечный кровоток. Это замыкает отрицательную обратную связь и синтез ренина прекращается. Помимо этого, альдостерон вызывает потерю с мочой Mg 2+ , K + , H + .В норме эта система поддерживает артериальное давление (рис.25).
![]()
Рис.25. Ренин-ангиотензин-альдостеровая система
Избыток альдостерона – альдостеронизм, бывает первичным и вторичным. Первичный альдостеронизм может быть вызван гипертрофией клубочковой зоны надпочечников, эндокринной эпатологией, опухолью (альдостеронома). Вторичный альдостеронизм наблюдается при заболеваниях печени, (альдостерон не обезвреживается и не выводится), или при заболеваниях сердечно-сосудистой системы, в результате которых ухудшается кровоснабжение почки. Результат одинаковый – гипертензия, а при хроническом процессе альдостерон вызывает пролиферацию, гипертрофию и фиброз сосудов и миокарда (ремоделирование), что ведет к хронической сердечной недостаточности. Если она связана с избытком альдостерона, назначают блокаторы рецепторов альдостерона. Например, спиронолактон, эплеренон это калийсберегающие диуретики, они способствуют выведению натрия и воды.
Гипоальдостеронизм – недостаток альдостерона, возникает при некоторых заболеваниях. Причинами первичного гипоальдостеронизма могут быть туберкулез, аутоиммунное воспаление надпочечников, метастазы опухолей, резкая отмена стероидов. Как правило, это недостаточность всей коры надпочечников. Острая недостаточность может быть вызвана некрозом клубочковой зоны, кровоизлиянием или острой инфекцией. У детей может наблюдаться молниеносная форма при многих инфекционных заболеваниях (грипп, менингит), когда ребёнок может умереть за одни сутки . При недостаточности клубочковой зоны снижается реабсорбция натрия, воды, падает объём циркулирующей плазмы; увеличивается реабсорбция К + , Н + . В результате резко снижается АД, нарушается электролитный баланс и кислотно-щелочное равновесие, состояние опасно для жизни. Лечение: внутривенное введение солевых растворов и агонисты альдостерона (флудрокортизон).
Ключевое звено в РААС – это ангиотензин II, который:
действует на клубочковую зону и увеличивает секрецию альдостерона,
действует на почку и вызывает задержку Na + , Cl - и воды,
действует на симпатические нейроны и вызывает освобождение норадреналина, мощного вазоконстриктора,
вызывает вазоконстрикцию – суживает сосуды (в десятки раз активнее норадреналина).
стимулирует солевой аппетит и жажду.
Таким образом, эта система приводит АД к норме при его снижении. Избыток ангиотензина II влияет на сердце, так же как и избыток КА и тромбоксанов, вызывает гипертрофию и фиброз миокарда, способствует гипертонии и хронической сердечной недостаточности.
При повышении АД начинают работать в основном три гормона: НУП (натрийуретические пептиды), дофамин, адреномедуллин. Их эффекты противоположны эффектам альдостерона и АТ II.НУПвызывают экскрецию Na + , Cl - , H2O, вазодилатацию, увеличивают проницаемость сосудов и снижают образование ренина.Адреномедуллиндействует так же, как НУП: это экскреция Na + , Cl - , H2O, вазодилатация.Дофамин синтезируется проксимальными канальцами почек, действует как паракринный гормон. Его эффекты: экскреция Na + и Н2О. Дофамин снижает синтез альдостерона, действие ангиотензина II и альдостерона, вызывает вазодилатацию и увеличение почечного кровотока. В совокупности эти эффекты приводят к снижению АД.
Уровень артериального давления зависит от многих факторов: работы сердца, тонуса периферических сосудов и их эластичности, а также от объёма электролитного состава и вязкости циркулирующей крови. Всё это контролируется нервной и гуморальной системой. Гипертоническая болезнь в процессе хронизации и стабилизации связана с поздними (ядерными) эффектами гормонов. При этом возникают ремоделирование сосудов, их гипертрофия и пролиферация, фиброз сосудов и миокарда. В настоящее время эффективными гипотензивными лекарствами являются ингибиторы вазопептидаз АПФ и нейтральной эндопептидазы. Нейтральная эндопептидаза участвует в разрушении брадикинина, НУП, адреномедуллина. Все три пептида являются вазодилататорами, снижают АД. Например, ингибиторы АПФ (периндо-, эналоприл) снижают АД, уменьшая образование АТ II и задерживая распад брадикинина. Открыты ингибиторы нейтральной эндопептидазы (омапатрилат), являющиеся одновременно ингибиторами АПФ и нейтральной эндопептидазы. Они не только снижают образование АТ II, но и предотвращают распад гормонов, снижающих АД – адреномедуллина, НУП, брадикинина. Ингибиторы АПФ не полностью выключают РААС. Более полного выключения этой системы можно достигнуть блокаторами рецепторов ангиотензина II (лозартан, эпросартан).
Читайте также: