Диагностика церебрального нарушения зрения
Добавил пользователь Владимир З. Обновлено: 20.01.2026
Диагностика церебрального нарушения зрения
а) Общие признаки церебрального нарушения зрения. Церебральные нарушения зрения включают в себя большое количество разнообразных нарушений и дисфункций, количественная оценка которых может быть затруднена вследствие наличия осложняющих взаимодействие с пациентом сопутствующих двигательных или интеллектуальных нарушений.
Часто отмечается вариабельность результатов оценки зрительных функций, связанная с нарушением внимания, чрезмерной зрительной нагрузкой и утомляемостью. Вариабельность результатов периметрии, вероятно, вызвана нарушениями внимания и симультанагнозией. При тяжелых нарушениях зрения также описаны как пристальный взгляд на свет, так и светобоязнь.
б) Признаки перцептивной зрительной дисфункции. Мы выяснили, что систематизированный анамнез о поведении, типичном для перцептивной зрительной дисфункции помогает диагностировать состояние и вызвавшую его патологию, а также спланировать реабилитацию больного. Мы разработали специальные опросники.
Опросник из 51 пункта (разделенный на семь групп вопросов) составлен для диагностики нарушений следующих функций: поле зрение или направленное внимание; восприятие движения; управляемые зрением движения тела; зрительное внимание; способность ориентироваться в многолюдных местах и обстановке; распознавание и ориентация.
Этот опросник характеризуется высокой надежностью при обследовании пациентов с церебральными нарушениями зрения легкой/средней степени. Исходя из нашего опыта, приведенный ниже перечень вопросов (оказавшийся особенно специфичным и чувствительным) является информативным и быстрым тестом для выявления детей, требующих дальнейшего обследования:
1. Вашему ребенку трудно спускаться по лестнице?
2. Ваш ребенок испытывает трудности при наблюдении за быстро движущимися объектами, например животными?
3. Вашему ребенку трудно на большом расстоянии разглядеть то, на что ему указывают?
4. Вашему ребенку трудно выбрать нужный предмет гардероба из кучи одежды?
5. Ваш ребенок с большим трудом и долго копирует слова и рисунки?
Выявлена положительная корреляция результатов исследования способности анализа изображения с большим количеством беспорядочно расположенных предметов и тестов на чтение, также предполагается наличие положительной корреляции результатов теста на управление движениями и результатов математических тестов. Таким образом, методический сбор анамнеза в клинике может использоваться в качестве скринингового исследования на предмет субклинических перцептивных зрительных расстройств, которые могут ухудшать успеваемость в школе.
Очевидно, скрининг будет иметь смысл только после появления новых данных, которые позволят разработать эффективные образовательные методики для таких пациентов. Необходимо и далее совершенствовать эти опросники и исследовать, как их результаты коррелируют с результатами специализированных психометрических тестов на зрительное восприятие.
в) Осмотр при центральном нарушении зрения:
1. Нейроофтальмологическое обследование. Требуется проведение нейроофтальмологического обследования, включающего в себя определение остроты зрения для дали и для близи, исследование цветовосприятия (зачастую относительно хорошего при церебральных нарушениях зрения), периметрию, оценку подвижности глаз (часто встречаются апраксии, параличи взора и нарушения плавных следящих движений, более выраженные при наличии субкортикальных поражений), офтальмоскопию (этой патологии часто сопутствуют атрофия зрительного нерва или аномалии сетчатки) и рефрактометрию (отмечается более высокая частота всех видов аномалий рефракции) с динамической ретиноскопией, поскольку при церебральном параличе часто встречается снижение аккомодации.
2. Психометрическое обследование. У глубоко недоношенных детей и при церебральных нарушениях зрения отмечается снижение психометрических показателей зрительного восприятия. У детей с нарушениями функций головного мозга при психометрических тестах могут выявляться низкие показатели зрительного восприятия и вследствие специфического перцептивного расстройства зрения, и вследствие диффузного поражения мозга. При обследовании детей с церебральными нарушениями зрения результаты тестов следует трактовать с осторожностью.
У недоношенных детей с перивентрикулярной лейкомаляцией могут выявляться дефекты обработки движущегося изображения и распознавания.
Снижение остроты зрения может отрицательно влиять на результаты тестов на перцептивные зрительные функции, хотя некоторые дети с низкой остротой зрения могут выполнять такие тесты с хорошими результатами.
г) Инструментальное обследование. Высшие зрительные функции исследуются при помощи электрофизиологических методов, обеспечивающих более точное временное разрешение, но менее точную анатомическую локлизацию по сравнению с МРТ или фМРТ.
1. Зрительные вызванные потенциалы. Исследование поздних или связанных с событием зрительных вызванных потенциалов как показателей высших зрительных функций позволяет получать объективные значения и осуществлять наблюдение в динамике.
2. МРТ. При подозрении на церебральное нарушение зрения МРТ является методом выбора для визуализации изменений. Метод позволяет дифференцировать первичную кортикальную патологию (при которой специфические анатомические поражения могут быть связаны со специфическими перцептивными нарушениями) от субкортикальных поражений, например перивентрикулярных поражений белого вещества, обычно сопровождающихся дисфункцией дорсального потока. Отмечается корреляция между рентгенологическими изменениями и нарушениями зрительного восприятия.
фМРТ и диффузные тензорные изображения позволили лучше изучить топографию и функциональную организацию зрительных путей и в будущем, вероятно, позволят лучше понять природу церебральных нарушений зрения.
д) Ведение больных. Оцениваются зрительные функции, в том числе пороговые, такие как острота зрения, поля зрения, контрастная чувствительность и цветовосприятие, и функциональное зрение (оцениваемое бинокулярно); перцептивные зрительные нарушения, ограничивающие повседневную деятельность, оцениваются с позиций:
• Доступности информации на близком и далеком расстоянии.
• Социального взаимодействия.
• Управления движениями верхних и нижних конечностей и тела.
Оптимальная адаптация и реабилитация требует подбора специальных методов для удовлетворения каждого из этих трех требований, которые основываются на трех подходах:
• Компенсация или адаптация к имеющимся нарушениям
• Замещение или изменение окружающей обстановки или применение специальных устройств
• Восстановление или тренировка нарушенных функций
Необходимо понять каждого ребенка со зрительными и перцептивными нарушениями, создать оптимальный уровень комфорта в школе и дома, изучить уникальный профиль зрительных нарушений каждого пациента и разработать соответствующие программы адаптации.
Аксиальная (Т2-взвешенная) и корональная (в режиме подавления сигнала свободной воды — FLAIR) MPT
(видны перивентрикулярные изменения белого вещества различной тяжести) трех детей с поведением, характерным для дисфункции дорсального потока и дефектом нижней половины поля зрения.
(А, Б) пациент 1; (В, Г) пациент 2; (Д, Е) пациент 3. В таблице освещены часто встречающиеся типы поведения,
приведены адаптационные методики и приемы, помогающие детям с перцептивными нарушениями зрения.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Механизмы зрительного восприятия в центральной нервной системе
Церебральные нарушения зрения — наиболее частая причина нарушения зрения у детей в развитых странах. Успехи перинатологии и повышение выживаемости маленьких детей с тяжелой неврологической патологией обусловили увеличение частоты нарушений зрения церебрального генеза. Большая часть головного мозга участвует в осуществлении зрительных функций, при ее поражении развиваются перцептивные и когнитивные зрительные нарушения.
У маленьких детей с такой патологией отмечается анозогнозия (неосведомленность) о наличии у них дефектов восприятия, определяющих различные, часто инвалидизирующие, типы зрительного поведения.
Поражения ретиногеникулярного отдела зрительного анализатора могут вызывать снижение остроты зрения и контрастной чувствительности и сужение полей зрения, тогда как поражение задних отделов теменных и височных долей и их связей приводит к перцептивным и когнитивным зрительным нарушениям.
Может наблюдаться преимущественное поражение серого вещества, белого вещества или же, как в некоторых случаях церебрального паралича, при МРТ не удается выявить анатомических изменений. При этом перцептивные нарушения зрения у детей встречаются часто, но легко могут остаться недиагностированными, так как они не всегда сопровождаются низкой остротой и дефектами поля зрения. Часто развивается сопутствующее косоглазие, и основная патология может остаться недиагностированной.
Клиническая картина перцептивной и когнитивной зрительной дисфункции вариабельна; многие случаи проявляются одиночными симптомами. Основные элементы перцептивной зрительной дисфункции включают в себя нарушение зрительного поиска (вследствие снижения зрительного внимания), часто сопровождающееся ухудшением визуального контроля за движениями конечностей. Часто наблюдаются периферические двусторонние дефекты нижних квадрантов полей зрения вследствие поражения задних отделов теменных долей.
Реже могут отмечаться затруднения при узнавании людей, геометрической формы и различных объектов вследствие нарушения обработки образов, часто сопровождающиеся расстройствами ориентировки и поиска пути. Может наблюдаться изолированное поражение зрительной системы, или же оно сопровождается церебральным параличом и/или другими нарушениями развития. Перцептивная зрительная дисфункция также является частью клинической картины расстройств спектра аутизма и синдрома Williams.
Дифференциальный диагноз перцептивной зрительной дисфункции у детей включает в себя патологию мозжечка и лабиринта (которые могут вызывать ощущение наклонного горизонта), феномен Pulfrich (вызывающий ощущение, что приближающиеся объекты на стороне поражения меняют направление движения) и синдром Charles Bonnet (вызывающий простые и сложные зрительные галлюцинации).
Синестезия (простые зрительные галлюцинации при прослушивании музыки) — доброкачественное состояние, требующее лишь разъяснения.
Нормальные физиологические феномены также могут вызывать беспокойство, например размытость шрифта и «расплывание» слов при чтении (слабость аккомодации), двоение (физиологическая диплопия), цветная пелена (эффект послеобраза) или пятна («парящие мушки») и предметы, кажущиеся меньших или больших размеров, чем на самом деле (изменения размера изображения при аккомодации и кортикальной адаптации). Данные анамнеза и отсутствие патологических изменений при клиническом обследовании позволяют убедить ребенка и его семью и исключить необходимость повторных обследований.
Из многочисленных связей с различными центрами, участвующими в обработке зрительной информации, основными являются два пути, идущие от стриарной коры:
1. Дорсальный, идущий к коре задней части теменной доли.
2. Вентральный, связывающий с корой нижней части височной доли.
Оба эти пути обеспечивают разные отдельные, но тесно связанные друг с другом перцептивные функции.
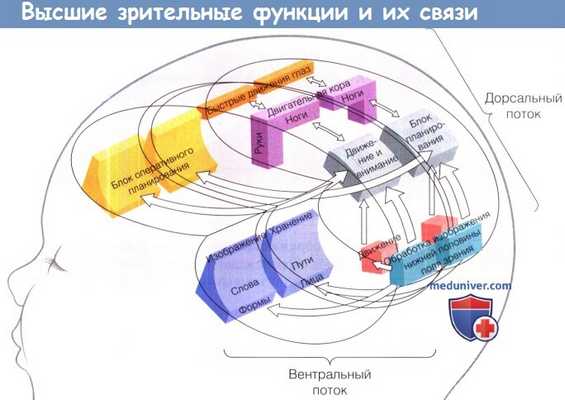
Диаграмма, схематично иллюстрирующая основные элементы высших зрительных функций и их связи.
а) Дорсальный поток и результаты его двустороннего повреждения. Дорсальный поток и кора задней части теменной доли обрабатывают поступающую зрительную информацию и осуществляют зрительный контроль за целенаправленными требующими навыка действиями в режиме реального времени. Постоянно обновляемая виртуальная картина окружающей обстановки формируется без участия сознания. Создается внутренняя непрерывная точная «эгоцентрически ориентированная» система координат, совпадающая с окружающей трехмерной обстановкой во времени и пространстве и имитирующая ее.
Это определяет временное и пространственное разрешение движений тела и зрительного поиска. Такая внутренняя организация зрительной информации об окружающей обстановке обеспечивает исходные данные для коры лобных долей, которые осуществляют оценку и поиск визуальной картины, делает выбор и участвует в точном визуальном управлении движениями тела.
Двустороннее поражение дорсального потока и задней части теменной доли вызывает нарушения зрительного контроля движений (зрительная атаксия), несмотря на наличие сознательного визуально-пространственного представления, обеспечиваемого вентральным потоком. Обычно при этом нарушается восприятие движения и ограничивается количество объектов, которым удается одновременно уделять внимание, вследствие чего нарушается зрительный поиск. В тяжелой форме (синдром Balint) это приводит к тяжелому нарушению зрительного управления движениями (в некоторых случаях, несмотря даже на сохранный стереопсис) в сочетании с неспособностью одновременно идентифицировать даже небольшое количество предметов.
Хотя движения глаз не нарушены, может отмечаться неспособность делать выбор и переносить взор на видимые объекты («эгоцентриеские координаты» — экстрагеникулостриарное зрение).
б) Вентральный поток и его повреждения. Вентральный поток и нижние отделы височной коры обеспечивают хранение полученного ранее зрительного опыта и участвуют в сознательном распознавании и понимании видимого на основании хранящейся в памяти информации.
Тяжелое фокальное поражение нижних отделов височной коры и путей вентрального потока вызывает нарушения зрительного распознавания и поиска пути, но визуальное управление движениями может оставаться сохранным, что получило название «travel vision». Такое остаточное восприятие движущегося изображения известно как феномен Riddoch, сохранное визуальное управление движениями обеспечивается «слеповидением».
Менее тяжелая дисфункция вентрального потока вызывает нарушение узнавания лиц, объектов и форм. Нарушение узнавания лиц по тяжести варьирует от неспособности узнавать близких членов семьи до неспособности узнавать людей при встрече в нехарактерной обстановке. Типична ошибочная идентификация незнакомцев как знакомых. Дети могут адаптироваться, узнавая людей по голосу или по другим признакам. Нарушение может проявляться только в условиях, когда узнавание по дополнительным признакам невозможно, например, когда мать машет ребенку в окно. Описаны также затруднения в распознавании формы и очертаний, которые могут манифестировать тяжелой алексией.
У детей с дисфункцией вентрального потока обычно наблюдаются нарушения зрительной памяти, необходимой для копирования, рисования и запоминания расположения предметов. При таких нарушениях требуются специальные образовательные программы.
в) Одностороннее поражение вентрального потока. Приобретенные поражения правой височной доли сопровождаются нарушением узнавания людей (прозопагнозия) и распознавания выражения лица. Реже отмечается затруднение узнавания и различения животных. Часто нарушается способность находить путь и ориентироваться на местности (топографическая агнозия).
Приобретенные поражения левой височной доли вызывают нарушения распознавания формы (агнозия формы), предметов (предметная агнозия), букв (литеральная алексия) и слов, проявляющиеся алексией и дислексией. Встречаются относительные или абсолютные дефекты.
Поражение структур вентрального потока в очень маленьком возрасте чаще всего двустороннее и вызывает различной тяжести нарушения распознавания формы и контуров. При наличии сопутствующего поражения затылочных долей, вызывающего снижение остроты зрения, может быть затруднительно определить, вызвано ли нарушение распознавания только лишь снижением остроты зрения. Нарушение памяти указывает на вероятную сопутствующую зрительную агнозию.
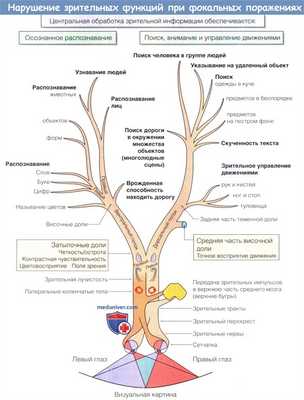
Диаграмма в форме дерева, схематично изображающая различные зрительные функции, нарушающиеся при фокальных поражениях.
Поражение на нижнем уровне дерева сопровождается нарушением всех вышележащих функций.
Характер ветвления отражает наиболее часто наблюдаемые сочетания функциональных нарушений при поражениях головного мозга, вызывающих зрительные и перцептивные дисфункции.
Нарушение зрения при дефектах развития головного мозга
Многие врожденные и приобретенные заболевания центральной нервной системы у детей сопровождаются ухудшением зрения и могут вызывать прямое поражение важнейших структур зрительного анализатора, что приводит к нарушениям различной степени тяжести. Другие заболевания, хотя и не вызывают таких изменений, сопровождаются структурными дефектами глаз. В различных частях света, особенно в развитых странах, частота нарушений зрения у детей, вызванных заболеваниями головного мозга, равняется или превышает частоту нарушений зрения вследствие изолированных заболеваний глаз. Многие дети с центральными нарушениями зрения имеют также по нескольку других инвалидизирующих состояний, и возможности их успешных длительных реабилитации, образования, трудоустройства и самостоятельной жизни очень ограничены.
Тем не менее, большое значение имеют оценка имеющихся нарушений зрения и прогноза с целью обеспечения соответствующей медицинской помощи, реабилитации и образования.
а) Нарушения зрения при цефалоцеле (энцефалоцеле). В течение первого месяца эмбриогенеза формируется нервная трубка, которая затем инвагинирует и образует нервную бороздку, которая затем эволюционирует в нервную трубку. Цефалоцеле (дефекты черепа и твердой мозговой оболочки, сопровождающиеся экстракраниальным выпячиванием внутричерепных структур), вероятно, развиваются в результате нарушения закрытия нервной бороздки, или же они могут возникать уже по окончании стадии нейруляции вследствие ущемления ткани мозга мезенхимой, из которой развиваются череп и твердая мозговая оболочка. Для офтальмолога представляют интерес три или четыре основных типа цефалоцеле.
1. Затылочные цефалоцеле. В дефект пролабируют участок затылочной коры и затылочный рог бокового желудочка. Тяжелые нарушения зрения связаны как с самой аномалией, так и с последствиями хирургического лечения.
2. Лобное этмоидоцефалоцеле. Эти аномалии обычно не захватывают какие-либо структуры зрительного анализатора, но могут сопровождаться дисплазией ипсилатерального зрительного нерва.
3. Назальные фарингеальные цефалоцеле. Они встречаются нечасто, но почти всегда вызывают нарушение зрительных функций. Хиазма и зрительные нервы могут попадать в грыжевой мешок и растягиваться. Часто аномалия сочетается с гипоплазией зрительных нервов, дисплазией и колобомой сетчатки.
б) Нарушения зрения при голопрозэнцефалии. На втором месяце гестации передний мозг (prosencephalon) разделяется поперек на конечный мозг (telencephalon) и промежуточный мозг (diencephalons), и вдоль на полушария большого мозга и боковые желудочки. Дефекты дифференцировки и разделения переднего мозга являются причиной группы аномалий, получивших название «голопрозэнцефалии». Они вызываются как тератогенами, так и генетическими факторами. Диабет матери — наиболее часто встречающийся известный тератогенный фактор. Голонрозэнцефалия может наблюдаться при различных синдромах, в том числе при синдроме Patau (трисомия 13), синдроме Edwards (трисомия 18) и синдроме de Morsier.
Эта патология часто сопровождается лицевым дисморфизмом (гипотелоризм и срединная расщелина) и многочисленными аномалиями центральной нервной системы. Часто отмечается дисгенез мозолистого тела, а также, что не удивительно, гипоплазия зрительных нервов. На самом деле значительная часть пациентов с септооптической дисплазией, возможно, имеют легкую форму лобарной голопрозэнцефалии.
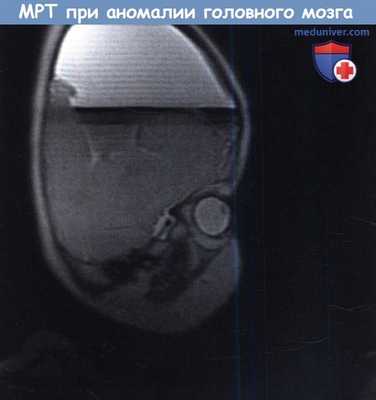
Сочетанная аномалия головного мозга у трехлетней девочки, рожденной на 35 неделе гестации.
Отмечается общая задержка развития, некупируемые припадки, тетрапарез, тяжелые нарушения зрения, нистагм и гипоплазия зрительного нерва.
При МРТ диагностирована голопрозэнцефалия, агенезия мозолистого тела, межполушарная киста и аномалии системы желудочков.
в) Нарушение зрения при дефекте развития коры. Между вторым и четвертым месяцами гестации нейроны вентрикулярной и субвентрикулярной зон боковых желудочков пролиферируют и мигрируют в кортикальные пластинки. Эта область клеточной пролиферации называется герминальным матриксом; здесь из стволовых клеток возникают нейроны и клетки глии, которые впоследствии формируют зрелый головной мозг.
На ранних стадиях эмбриогенеза нейроны мигрируют на относительно короткие расстояния; на более поздних стадиях развития нейроны мигрируют на большие расстояния через промежуточные зоны. Нейроны, первыми достигающие мантии коры, занимают самое глубокое положение, а мигрирующие позже, локализуются более поверхностно. Миграции способствуют радиальные глиальные клетки, действующие в качестве направляющих. Достигнув коры, нейроны образуют отдельные слои и начинают формировать синаптические соединения с близлежащими и отдаленными нейронами.
Нарушения нормальных процессов миграции и развития приводят к развитию тяжелых аномалий нервной системы. Развивающиеся в итоге мальформации можно в целом разделить на три категории:
1. Патологические пролиферация или апоптоз нейронов и глии.
2. Аномалии миграции нейронов.
3. Аномальная организация коры.
I. Лиссэнцефалия («гладкий мозг») развивается, когда нейроны не мигрируют в мантию коры, а остаются в более глубоких слоях. Более чем у 90% детей с лиссэнцефалией развиваются припадки. Лиссэнцефалия по типу «булыжной мостовой» развивается по крайней мере при трех синдромах мышечных дистрофий с выраженными глазными изменениями:
а. Врожденная мышечная дистрофия типа Fukuyama: у больных детей развивается близорукость высокой степени и дегенерация сетчатки.
б. Мышечно-глазо-мозговой синдром: сопровождается близорукостью, рано развивающейся глаукомой и катарактами.
в. Синдром Walker-Warburg: включает в себя микрофтальм, глаукому, аномалии зрительного нерва, дисплазию и отслойку сетчатки.
II. Пахигирия — близкая лиссэнцефалии патология, но она развивается на более поздних стадиях и вызывает уменьшение количества извилин, их утолщение и уменьшение популяции содержащихся в них нейронов. Пахигирия затылочной коры может сопровождаться врожденной гемианопсией (см. ниже). Пахигирия перироландической и затылочной областей является характерным признаком синдрома Zellweger.
III. Полимикрогирия — наиболее часто встречающаяся аномалия развития коры. Она развивается в результате дефектов поздних стадий миграции нейронов и организации коры. Нейроны достигают мантию коры, но в результате нарушения распределения клеток глубоких слоев развивается множество дезорганизованных мелких извилин. Нарушения неврологических функций менее тяжелые, чем при нарушениях миграции и пролиферации. Полимикрогирия может развиваться как фокальная изолированная аномалия и сопровождаться невыраженными нарушениями. Чаще всего поражается зона вокруг сильвиевой борозды.
Однако полимикрогирия может развиваться как диффузная патология, поражающая весь головной мозг. Изолированная фокальная форма сопровождается врожденной гемианопсией (затылочная кора) и дислексией (кора левой лобной и височных долей). Данная патология является важным признаком нескольких генетических синдромов, в том числе синдрома Aicardi, синдрома Joubert, спектра Zellweger, синдрома Sturge-Weber, Х-сцепленной гидроцефалии и синдрома делеции 22q11.2. Также полимикрогирия сопутствует различным нарушениям метаболизма.
IV. Шизэнцефалия (врожденная порэнцефалия) характеризуется наличием сквозных расщелин полушарий мозга, выстланных серым веществом и часто окруженных полимикрогиричной корой. Патогенез этой аномалии изучен не полностью, хотя считается, что она развивается в результате внутриутробного повреждения герминального матрикса во втором триместре беременности до формирования полушарий. Ранее сообщалось, что шизэнцефалия может быть связана с мутациями гена гомеобокса ЕМХ2, локализующегося на хромосоме 10q26 и экспрессируемого герминальным матриксом; в настоящее время это представляется сомнительным.
Расщелины могут быть односторонними или двусторонними; края расщелин могут быть открытыми или сомкнутыми. Наиболее частыми проявлениями заболевания являются припадки, гемиплегия и умственная отсталость. Поражение затылочной коры встречается редко, но, если оно имеется, особенно при сомкнутых краях расщелины, может наблюдаться гомонимная гемианопсия. У пациентов с двусторонними расщелинами, наоборот, чаще наблюдаются тяжелая задержка развития, тяжелые двигательные нарушения и слепота. Слепота обычно не кортикального генеза, а результат гипоплазии зрительных нервов, часто сопутствующей любым формам шизэнцефалии.
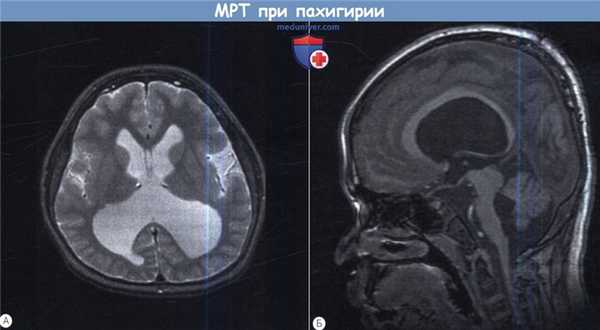
Десятилетняя девочка-вьетнамка с тяжелой задержкой развития и гипотонией;
катаракта, глаукома, отслойка сетчатки и кровоизлияние в стекловидное тело обоих глаз.
(А) При МРТ на аксиальном срезе видны расширенные желудочки и пахигирия лобной коры.
(Б) На сагиттальном срезе определяется пахигирия и полимикрогирия лобной коры, частичная агенезия septum pellucidum и гипоплазия ствола мозга.
Выставлен диагноз болезнь Fukuyama.
г) Врожденной гемианопсия. Симптоматика нарушений зрительных функций у детей с врожденной гемианопсией небогата; зачастую дефекты поля зрения выявляются в более старшем возрасте при плановых обследованиях. В анамнезе могут присутствовать упоминания о неоднократных автомобильных или велосипедных авариях, но у многих пациентов имеющиеся нарушения незначительно влияют на их повседневную жизнь. Следовательно, на основании анамнеза можно и не заподозрить наличие врожденной гемианопсии. Однако определенные сопутствующие глазные и системные нарушения должны настораживать офтальмолога на предмет наличия врожденных гемианопсических дефектов поля зрения.
Большинство детей с врожденной, а не приобретенной, гемианопсией при фиксации находящегося прямо перед ними объекта поворачивают голову в сторону дефекта поля зрения. Неясно, как это компенсирует дефект поля зрения, хотя при этом движении интактное поле зрения «центрируется» на объекте. В любом случае, постоянный поворот головы ребенком при отсутствии паралитического косоглазия или нистагма с «нулевой зоной» (более частые офтальмологические причины такого поворота головы) должен считаться показанием к проведению периметрии.
В некоторых случаях поворот головы отмечается на фоне постоянной не альтернирующей экзотропии; в таких случаях косит глаз на стороне дефекта поля зрения. Теоретически при большом угле отклонения экзотропия при развитии необходимой сенсорной адаптации (гармоничная аномальная корреспонденция сетчаток) может значительно расширить поле бинокулярного зрения, хотя доказательств этому получено недостаточно. Учитывая высокую встречаемость экзодевиаций при неврологических заболеваниях, возникает вопрос о специфичности этого симптома. Однако специфическая комбинация поворота головы в сторону и экзотропии на той же стороне с высокой вероятностью указывает на врожденную гемианопсию.
Вдобавок к дефектам поля зрения, повороту головы и возможной экзодевиации, характерным глазным симптомом у таких детей являются локальные изменения диска зрительного нерва и слоя нервных волокон — «гомонимная гемианоптическая атрофия» (гипоплазия). Наблюдается утрата нервных волокон сетчатки в височном и носовом от диска секторах сетчатки контралатерального дефекту поля зрения глаза; в ипсилатеральном дефекту поля зрения глазу аналогичные изменения развиваются в верхнем и нижнем квадранте. Такая специфическая картина утраты нервных волокон сетчатки выявляется при офтальмоскопии или оптической когерентной томографии.
При офтальмоскопии выявляется лентовидная атрофия контралатерального ДЗН и атрофия височной части ипсилатерального ДЗН. Поскольку поражение, вызывающее врожденную гемианопсию, почти всегда локализуется проксимальнее наружного коленчатого тела, изменения диска и слоя нервных волокон сетчатки указывают на транссинаптическую дегенерацию ретиногеникулярных стриарных путей. Считалось также, что только лишь этими процессами вызываются изменения и при пренатальных и перинатальных нарушениях мозгового кровообращения, но недавние эксперименты на обезьянах и ОКТ пациентов с приобретенными гемианопсиями показали, что это не так.
У детей с врожденной гомонимной гемианопсией может наблюдаться афферентный зрачковый дефект контралатерального дефектам поля зрения глаза. Однако нарушения реакции зрачка обычно выражены очень слабо и редко имеют диагностическое значение.
Изолированные врожденные гемианопсии обычно вызываются следующими аномалиями развития затылочной коры:
• Дисплазия затылочной доли: аномалия пролиферации нейронов/глии
• Пахигирия затылочной доли: нарушение миграции нейронов
• Полимикрогирия затылочной доли: дефект структуризации коры
• Порэнцефалия с полимикрогирией или без нее
• Ганглиоглиомы: неопластическая аномалия пролиферации нейронов/глии
• Гемиатрофия головного мозга
• Сосудистые мальформации.
Чем более обширны аномалии коры, тем выше вероятность развития других неврологических нарушений, в том числе гемиплегии, припадков и задержки развития. У большинства пациентов с врожденными гемиплегиями выявляется также сопутствующая гемианопсия. Врожденные поражения затылочной коры, сопровождающиеся гемианопсией наблюдаются при синдроме Sturge-Weber, синдроме ретиноцефалических сосудистых мальформаций (Wyburn-Mason) и семейной порэнцефалии.
Асимметричное поражение перивентрикулярного белого вещества (перивентрикулярная лейкомаляция) может проявляться изолированной врожденной гемианопсией, или, чаще, в комбинации с гемипарезом. Подавляющее большинство случаев перивентрикулярной лейкомаляции манифестируют двусторонними поражениями. Описана редкая врожденная гемианопсия вследствие агенезии зрительного тракта. Причины развития такого дефекта неясны.
Пациенты с врожденной гемианопсией меньше страдают от нарушения зрительных функций, чем больные с приобретенной гемианопсией. Наши знания об адаптационных и компенсаторных механизмах у этих больных недостаточны. Возможность частичной компенсации дефекта поворотом головы и/или экзотропией рассмотрена выше. Специфический паттерн саккад, наблюдающийся лишь у пациентов с врожденной гемианопсией, позволяет им осуществлять поиск объекта и в «слепой зоне» поля зрения. Такой паттерн саккад определенно более эффективен, чем множественные гипометрические саккады пациентов с приобретенной гемианопсией, но он возникает только при врожденной патологии.
Кроме того, у детей с приобретенными гемианопсиями, увеличено время реакции и инициации саккады для исследования «слепой зоны», чего не наблюдается при врожденной гемианопсии.9 Некоторые авторы полагают, что компенсаторные механизмы реализуются за счет экстрагеникулостриарных путей; другие исследователи высказывают предположение, что функции поврежденных зон могут взять на себя другие области головного мозга. Возможно, в будущем будут получены убедительные доказательства двух последних предположений.
Пациенты с изолированными врожденными гемианопсиями не требуют специализированной офтальмологической помощи в большом объеме, за исключением консультаций школ, работодателей и государственных структур (особенно водительских комиссий) с целью убедить их, что возможности многих из этих детей незначительно страдают от наличия дефектов полей зрения. Если у ребенка наблюдается постоянная неальтернирующая экзотропия, хирургическое лечение косоглазия может быть противопоказано.
д) Приобретенная гемианопсия. Приобретенная гемианопсия у детей манифестирует так же, как и у взрослых с аналогичной патологией. Острота зрения обычно нормальная, но диагностика дефектов поля зрения не вызывает затруднений, а в анамнезе присутствуют указания на нарушение функций. Наиболее важными причинами приобретенной гемианопсии у детей являются травмы и опухоли. В отличие от врожденной гемианопсии, вызываемой обычно корковыми поражениями, приобретенную гемианопсию у детей чаще всего вызывают повреждения зрительной лучистости. У значительного числа детей с приобретенными гемианопсиями наблюдается некоторое спонтанное уменьшение дефектов поля зрения.
Снижение зрения
Снижение зрения — это нарушение способности четко видеть предметы расположенные на различном расстоянии. Снижение зрения развивается при ретинопатиях, заболеваниях оптического нерва, кератитах, увеитах, расстройствах аккомодации и рефракции, цереброваскулярной патологии. Диагностика проводится с применением визометрии, электроретинографии, периметрии, офтальмоскопии, ангиографии, МРТ. Консервативное лечение проводится с применением нейропротекторных, вазоактивных, противовоспалительных, антибактериальных препаратов. По показаниям осуществляется хирургическое вмешательство.
Почему снижается зрение
Аномалии рефракции
Рефракция представляет собой преломление световых лучей в оптической системе глаза. Результатом нормальной рефракции является фокусировка пучков света на сетчатке. При аномалиях фокус не попадает на сетчатку, что приводит к снижению зрения. К основным видам нарушений рефракции относятся:
- Миопия. Фокусировка лучей света происходит впереди сетчатки, что сопровождается ухудшением зрения при рассматривании предметов на расстоянии. Наблюдаются сложности при попытке прочесть вывеску, рассмотреть номер на стене дома, узнать идущего вдалеке знакомого.
- Гиперметропия. Изображение фокусируется за сетчатой оболочки, что приводит к нарушению зрения вблизи. Больные жалуются на трудности при чтении, письме, работе с мелкими деталями. Способность видеть вдаль сохраняется.
- Астигматизм. Сопровождается искаженным изображением на сетчатке из-за аномального преломления в роговице или хрусталике. Пациенты отмечают, что видят предметы деформированными, ровные контуры воспринимаются ими как неровные.
Расстройство аккомодации
Аккомодационный механизм обеспечивает способность видеть предметы на различном удалении. В его основе лежит изменение формы хрусталика. Наиболее частыми расстройствами аккомодации являются:
- Пресбиопия. Снижение способности к аккомодации, вызванное возрастными изменениями хрусталика. Пациенты жалуются на ухудшение зрения вблизи, утомляемость глаз при чтении, работе с предметами на близком расстоянии.
- Спазм аккомодации. Обусловлен спастическим сокращением цилиарной мышцы, в связи с чем хрусталик остается настроенным на зрение вдаль. Состояние развивается после интенсивной зрительной нагрузки, на фоне применения препаратов-миотиков, травм, психических расстройств.
Изменения хрусталика
Включают патологию положения, размера, структуры, формы хрусталика. Указанные изменения приводят к нарушению нормального преломления света, что влечет снижение зрения. Зрительные нарушения проявляются падением остроты, появлением «тумана» в глазах, двоением.
- Факосклероз. Химическая модификация кристаллинов приводит к утолщению и уплотнению хрусталика, что сопровождается снижением его способности к аккомодации. Снижение зрения вдаль сочетается с нарушением цветовосприятия, расстройством сумеречного видения.
- Катаракта. Утрата хрусталиком прозрачности нарушает прохождение через него световых лучей, влечет постепенное снижение зрительной функции. Снижение остроты зрения сочетается с диплопией, изменением цвета зрачка в молочный.
- Аномалии хрусталика. Чаще имеют врожденный характер. Включают афакию, микро- и макрофакию, колобому, лентиконус. Пациенты жалуются на расплывчатость изображения, двоение. При дислокации хрусталика наблюдается дрожание радужки.
Патология зрительного нерва
Оптические нервные волокна чувствительны к нарушениям метаболизма, воспалительным изменениям, гипоксии, механическому повреждению. Различают интрабульбарный и ретробульбарный уровень их поражения. Выраженность симптомов зависит от степени вовлечения поперечника нервного ствола в патологический процесс. Основными заболеваниями зрительного нерва считаются:
- Ишемическая нейропатия. В основе патологии лежат гемодинамические расстройства, результатом которых является ишемия тканей нерва. Характерно внезапное резкое снижение зрения. В ряде случаев наблюдаются симптомы-предшественники в виде ощущения тумана перед глазами, цефалгии.
- Новообразования.Глиома развивается из глиальных клеток оболочки нерва, менингиома — из арахноэндотелия. Наряду со снижением зрения наблюдается экзофтальм, боль в глазнице, ограниченность движений глазного яблока.
- Неврит. Воспалительное поражение оптического нерва возникает при инфекции орбиты, глазного яблока, околоносовых пазух. В большинстве случаев после купирования воспаления зрительная функция восстанавливается.
- Атрофия. Развивается в результате предшествующих воспалительных, дегенеративных, ишемических заболеваний нерва. Проявляется значительной зрительной дисфункцией вплоть до амавроза.
- Гипоплазия. Врожденное недоразвитие оптического нерва проявляется снижением зрения с раннего детского возраста. Сопутствующими симптомами являются: косоглазие, утомляемость при зрительной нагрузке, нистагм.

Ретинопатия
Различная по этиологии патология сетчатки, сопровождающаяся ее дистрофическими изменениями. Дегенерация светочувствительных клеток и других структур сетчатки приводит к снижению зрения, образованию скотом, «пелены» перед глазами. Прогрессирующая ретинопатия осложняется отслойкой сетчатки, может привести к полной слепоте.
Воспалительные заболевания
Воспалительные процессы в различных структурах глаза имеют инфекционный, аутоиммунный, идиопатический характер. Классифицируются на острые и хронические. В зависимости от локализации воспаления выделяют:
- Кератит. Воспалительные процессы происходят в роговице. Клинически проявляются слезотечением, светобоязнью. При прогрессировании способны привести к образованию бельма со стойким снижением зрения.
- Увеит. Поражение сосудистой оболочки глазного яблока. Типичны преходящие фотопсии, затуманивание или искажение изображения, возникновение плавающих мелких пятен в поле зрения.
- Рубцующий пемфигоид. Воспалительное поражение конъюнктивы аутоиммунного генеза приводит к формированию рубцов, деформирующих конъюнктивальные оболочки и ограничивающих подвижность глаза. Снижение зрения прогрессирует по мере сужения глазной щели и нарастания неподвижности глаза.
Гемералопия
Снижение зрения отмечается только в условиях плохой освещенности. Больные жалуются на затруднения при необходимости ходить по улице в сумерках, выполнять работу в плохо освещаемых помещениях. Вместе с расстройством четкости изображения при гемералопии наблюдается нарушение цветовосприятия, сужение зрительных полей.
Неврологические заболевания
Снижением зрения сопровождается вариабельная церебральная патология, приводящая к поражению зрительной хиазмы, оптических трактов, зрительной зоны церебральной коры. Зрительные расстройства в этом случае имеют прогрессирующий характер, сопровождаются другой неврологической симптоматикой. Наиболее распространенными неврологическими причинами являются:
- Интракраниальная гипертензия. Значительное повышение внутричерепного давления приводит к сдавлению оптических трактов с нарушением их адекватного функционирования. Отмечается цефалгия, тошнота, возможна рвота.
- Церебральные опухоли. Новообразования области хиазмы по мере роста оказывают давление на зрительные тракты. Инвазивные опухоли прорастают окружающие ткани и разрушают их. Снижение зрения сочетается с гемианопсией.
- Внутричерепные гематомы. Могут образоваться в результате черепно-мозговой травмы или геморрагического инсульта. Приводят к компрессии оптических нервов. Снижение зрения при этом сочетается с очаговыми симптомами.
- Цереброваскулярные заболевания. Зачастую снижение зрения возникает при дисциркуляторной энцефалопатии на фоне гипертонии, атеросклероза, сахарного диабета. Окклюзия сонных артерий, приводящая к снижению кровообращения в глазной артерии, обуславливает возникновение глазного ишемического синдрома со значительным падением зрения.
Травмы глаза
Механические повреждения структур глаза, развивающиеся вследствие травмы склеротические процессы обуславливают нарушение прозрачности передних структур глаза, дисфункцию сетчатки. В остром периоде снижение зрения протекает с выраженным болевым синдромом. Тяжелые контузии, повреждения хрусталика, разрывы сетчатки приводят к стойкому инвалидизирующему ограничению способности видеть.
Интоксикация
Снижение зрения токсической этиологии возможно при отравлении метиловым спиртом, ядохимикатами, свинцом, мышьяком. Ятрогенное поражение может возникнуть при применении морфина, барбитуратов, бесконтрольном приеме салицилатов, некоторых антибиотиков. Снижение зрения обусловлено токсическим повреждением оптического нерва с развитием нейропатии и последующей атрофии. Клинически проявляется нарушением резкости изображения, появлением скотом в поле зрения.
Диагностика
Обследование пациента проводит врач-офтальмолог. При подозрении на наличие неврологической патологии необходима консультация невролога с оценкой неврологического статуса. Основными инструментальными методами диагностики являются:
- Визометрия. Необходима для объективной оценки степени снижения зрения. Помогает установить дву- или односторонний характер поражения, возможность коррекции.
- Периметрия. Направлена на выявление выпадения зрительной функции в части зрительного поля. Возможно выявление скотом, концентрического сужения поля, выпадения квадранта, гемианопсии.
- Офтальмоскопия. Проводится для проверки прозрачности передних отделов глаза и осмотра структур глазного дня. Производится оценка состояния желтого пятна, макулы, сетчатки, ретинальных вен и артерий.
- Компьютерная рефрактометрия. Позволяет выявить расстройства рефракции и их тип. Неравномерность рефракции указывает на астигматизм.
- Биомикроскопия глаза. Микроскопическое исследование передних отделов глазного яблока направлено на диагностику воспалительных, сосудистых, дистрофических изменений и аномалий строения.
- Вызванные потенциалы (ВП). Зрительные ВП направлены на оценку функциональной активности оптического нерва и трактов. Исследование позволяет диагностировать уровень поражения.
- Электроретинография. Необходима в диагностике функционального состояния слоев сетчатки. Позволяет выявить дистрофические очаги, дегенеративные изменения при ретинопатиях, ишемическом синдроме и других заболеваниях.
- Оптическая когерентная томография. Применяется для детального изучения строения задних отделов глаза. Дает более точную и детальную информацию, чем офтальмоскопия.
- Ангиография сетчатки. Проводится флюоресцентным методом. Позволяет выявить сосудистую патологию сетчатки: ишемические зоны, неоангиогенез.
- УЗДГ сосудов головы. Рекомендована при подозрении на цереброваскулярную патологию. Диагностирует состояние гемодинамики в экстракраниальных и церебральных сосудах. Возможно выявление анатомических аномалий, окклюзий, спазма.
- Магнитно-резонансная томография.МРТ орбиты назначается для диагностики опухолей глазного яблока, МРТ головного мозга — для выявления церебральных новообразований, опухолей оптического нерва. Исследование не только выявляет новообразование, но определяет его точную локализацию и характер роста.
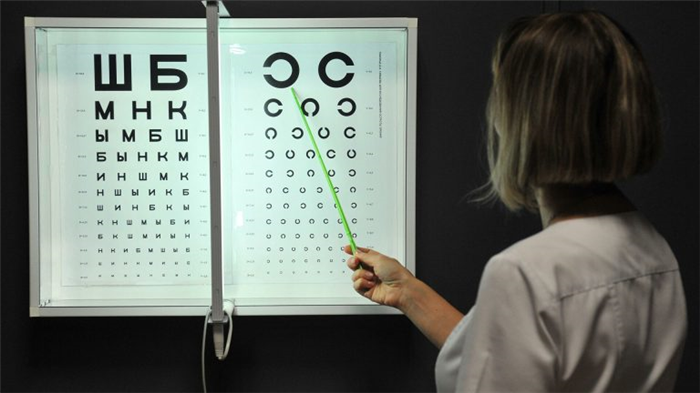
Лечение
Консервативная терапия
Лечение включает снижение или полное исключение зрительной нагрузки. Последнее осуществляется путем наложения повязки на пораженный глаз. По показаниям проводится коррекция зрения очками или контактными линзами. Медикаментозная терапия подбирается индивидуально с учетом причины и механизма снижения зрения. Основу фармакотерапии составляют следующие препараты:
- Антибиотики. Показаны при бактериальных офтальмологических заболеваниях и церебральных поражениях. В тяжелых случаях рекомендовано субконъюнктивальное, парабульбарное введение препаратов.
- Противовоспалительные средства. Неспецифические противовоспалительные средства рекомендованы с целью купирования болевого синдрома, воспалительных изменений при инфекционных поражениях. Тяжелое течение, аутоиммунный характер воспаления являются показанием к назначению глюкокортикостероидов.
- Сосудистые средства. Применяются в качестве этиотропной терапии при сосудистых заболеваниях, в комплексном лечении для улучшения кровоснабжения пораженных структур. По показаниям возможно применение сосудорасширяющих, тромболитических, спазмолитических, антиагрегантных фармпрепаратов.
- Нейропротекторы. Поддерживают метаболизм тканей сетчатки, оптического нерва, церебральных структур, улучшают их функциональную активность, снижают повреждающий эффект воздействующего этиофактора. Применяются ноотропы, антиоксиданты, витамины группы В, адаптогены.
Хирургическое лечение
Оперативные вмешательства необходимы для удаления операбельных опухолей орбиты, оптического нерва, головного мозга. При планировании операции оценивают возможность полной резекции и последствия вмешательства. При выраженных снижениях кровоснабжения целью хирургического лечения является реконструкция нормального кровотока. По показаниям проводится каротидная эндартерэктомия, стентирование, экстра-интракраниальное шунтирование.
1. Диагностические исследования и лечебные манипуляции при глазной патологии/ Алексеев В.Н., Садков В.И., Мартынова Е.Б., Медведникова Т.Н.// Санкт-Петербург. - 2000.
Корковая слепота
Корковая слепота – это полное отсутствие зрения, обусловленное поражением затылочных долей головного мозга. Проявляется нарушением зрительного восприятия при сохранной реакции зрачков на свет. При врожденном варианте болезни наблюдаются затруднения в развитии речи и двигательной активности у ребёнка. Для диагностики применяется визометрия, периметрия, офтальмоскопия, КТ головы, электроэнцефалография, эхоэнцефалография. Этиотропная терапия сводится к устранению основного заболевания. Медикаментозное лечение показано при злокачественной гипертензии, энцефалопатии. Хирургическое вмешательство используется при артериовенозных мальформациях.
Общие сведения
Корковую слепоту впервые описал испанский офтальмолог Маркуис в 1934 году. Распространенность патологии в общей структуре слепоты составляет 5-7%. У 48% пациентов этиология заболевания связана с пренатальным поражением центральной нервной системы. У детей до 3 лет причиной чаще всего становятся постгеникулярные зрительные поражения. При энцефалопатии поражение органа зрения наблюдается в 15-20% случаев. У 63% больных возникает пароксизмальный тип, в то время как перманентный встречается у 37%. Патология может развиваться в любом возрасте. Мужчины и женщины болеют с одинаковой частотой. Географические особенности распространения не описаны.
Причины корковой слепоты
Заболевание зачастую возникает спорадически. Развитие врожденной формы потенцирует внутриутробная гипоксия, токсемия беременных, поражение головного мозга вирусными агентами при инфицировании плода в период беременности. Этиология приобретенной формы обусловлена:
- Гипоксически-ишемической энцефалопатией. Недостаточное количество анастомозов между корковыми ветвями средних и задних мозговых артерий в области затылочной коры приводит к ишемии этого участка. Гипоксические изменения ведут к нарушению центрального (макулярного) зрения.
- Злокачественной артериальной гипертензией. При повышении артериального давления свыше 220/130 мм. рт. ст. возникает отек диска зрительного нерва с формированием множественных зон кровоизлияния и экссудации на глазном дне, однако слепота центрального генеза может наступить только при нарастании клиники гипертонической энцефалопатии.
- Прогрессивной мультифокальной лейкоэнцефалопатией (ПМЛ). ПМЛ – это быстро прогрессирующая демиелинизирующая патология ЦНС, при которой наблюдается асимметричное поражение коры. Данная болезнь чаще обуславливает развитие гемианопсии, реже – полной корковой слепоты.
- Артериовенозными мальформациями (АВМ). На фоне патологических изменений сосудов возникают кровоизлияния в мозговую ткань. Организация сгустка крови влечет за собой необратимые изменения в области поражения. При распространении зоны кровотечения на затылочную долю наступает потеря зрения.
- Патологическими новообразованиями. При локализации объемных образований в затылочной доле происходит деструкция нейронной сети с необратимой зрительной дисфункцией.
- Травмой головы. Корковая слепота развивается при травматических повреждениях в области зрительной коры.
- Резким повышением внутричерепногодавления. Внутричерепная гипертензия приводит к компрессии мозговых структур и временной зрительной дисфункции.
Патогенез
Корковая слепота возникает только в случае тотального поражения затылочной области коры головного мозга. Дополнительно в патологический процесс может вовлекаться зрительная лучистость Грациоле. При одностороннем повреждении затылочной доли появляется конгруэнтная центральная скотома. Цветовая агнозия характерна для изолированной патологии с локализацией в зоне затылочной доли левого полушария. Функция макулярных отделов не нарушена. Двухстороннее поражение ведёт к полной слепоте, которая часто сопровождается ахроматопсией, апраксией содружественных движений глаз. При сопутствующем поражении речевых центров развивается дисфазия.
Классификация
В большинстве случаев церебральная слепота – это приобретенная патология. Врожденные случаи встречаются крайне редко. Клиническая классификация включает следующие формы заболевания:
- Перманентная. Наиболее распространенный вариант. Развивается при необратимых поражениях структур головного мозга вследствие геморрагического инсульта.
- Пароксизмальная. Это обратимая слепота, которая чаще наблюдается в молодом возрасте. Возникает на фоне метаболических расстройств, гипертонического криза, гидроцефалии.
Симптомы корковой слепоты
Если зрительная дисфункция сочетается с неспособностью различать цвета и оттенки, это свидетельствует об одностороннем поражении. При развитии заболевания на фоне функциональных поражений коры симптоматика регрессирует самостоятельно. Острота зрения восстанавливается через 3-4 дня. Вначале возникает светоощущение, далее – предметное зрение, затем пациенты отмечают регенерацию функции восприятия цвета. Заболевание носит изолированный характер. В редких случаях наблюдаются сопутствующие корковые нарушения в виде алексии (неспособности понимать написанный текст), гемихроматопсии (выпадения цветочувствительности в одной половине зрительного поля). Также больные жалуются на нарушения памяти, одностороннюю слабость мышц (гемипарезы). При обширном поражении мозговой ткани выявляется сопутствующая неврологическая симптоматика.
Осложнения
Врожденный вариант заболевания осложняется задержкой формирования двигательных навыков и разговорной речи. При возникновении патологии в зрелом возрасте резко затруднена адаптация пациента в социальной среде. У больных корковой слепотой существует высокий риск развития вестибулопатии. Осложнения слепоты церебрального происхождения во многом определяются характером фонового заболевания. При гипертензивной этиологии болезни отмечается высокая вероятность кровоизлияний в переднюю камеру глаза или стекловидное тело. При мультифокальной лейкоэнцефалопатии распространение инфекции на близлежащие участки приводит к потере памяти, нарушениям речи, двигательным расстройствам.
Постановка диагноза базируется на данных анамнеза и результатах специфических методов обследования. В пользу корковой слепоты свидетельствуют такие анамнестические сведения, как связь первых проявлений заболевания с травматическими повреждениями, инфекциями головного мозга, повышением артериального давления. Инструментальная диагностика основывается на проведении:
- Офтальмоскопии. При осмотре глазного дна патологические изменения выявляются только при гипертензивной природе болезни. Визуально определяется отек ДЗН, локальные зоны кровоизлияния на внутренней оболочке.
- Визометрии. На начальных стадиях острота зрения снижена незначительно. Прогрессирование патологии ведёт к амаврозу.
- Периметрии. Позволяет выявить дефекты зрительного поля в виде концентрического сужения или выпадения отдельных половин на начальных этапах патогенеза. На терминальной стадии периферическое зрение отсутствует.
- КТ головы. Компьютерная томография применяется для визуализации органических повреждений корковых мозговых центров и патологических новообразований.
- Электрофизиологического исследования (ЭЭГ). При гипоксической энцефалопатии или мультифокальной лейкоэнцефалопатии на ЭЭГ выявляется диффузная дезорганизация биоэлектрической активности. Эпиактивность нехарактерна.
- Эхоэнцефалографии (Эхо-ЭГ). При развитии зрительной дисфункции у лиц с внутричерепной гипертензией или гипертонической энцефалопатией удается диагностировать признаки повышенного внутричерепного давления.
Лечение корковой слепоты
Этиотропная терапия базируется на устранении основного заболевания. Симптоматическое лечение оказывает эффект только на ранних стадиях. Всем пациентам с артериальной гипертензией в анамнезе необходимо контролировать уровень артериального давления. При злокачественном характере болезни показана гипотензивная терапия. При ишемической энцефалопатии целесообразно применение пентоксифиллина, винпоцетина, ницерголина. Плановое оперативное вмешательство проводится при АВМ головного мозга, а также при эпидуральной гематоме у пациентов с черепно-мозговой травмой. Тактика лечения корковой слепоты у больных мультифокальной лейкоэнцефалопатией и врожденными формами не разработана.
Прогноз и профилактика
Прогноз для жизни и трудоспособности определяется характером поражения структур мозга. Зачастую зрительная дисфункция необратима, однако в ряде случаев наблюдается спонтанная ремиссия. Специфические методы профилактики отсутствуют. Неспецифические превентивные меры сводятся к предупреждению перинатальной патологии, внутриутробной гипоксии. Пациентам, страдающим злокачественной гипертензией, необходимо проводить ежедневный мониторинг уровня артериального давления. Развитие зрительной дисфункции при отсутствии объективных признаков поражения глаз требует детального обследования мозговых структур.
Читайте также:
