Гистогенез коры эмбриона. Комиссуры конечного мозга плода
Добавил пользователь Евгений Кузнецов Обновлено: 16.01.2026
Оценка состояния плода улучшилась за эти годы благодаря развитию инструментальных методов диагностики. Столкнувшись с более сложными диагнозами, МРТ стала широко использоваться в качестве дополнения к пренатальному УЗИ.
Поскольку показания к МРТ головного мозга плода в основном основаны на, вызывающих подозрение, результатах УЗИ, МРТ плода обычно проводится во второй половине беременности, от 18 до 20 недель.
Наиболее распространенные показания для визуализации головного мозга плода кратко обсуждаются ниже и включают анэнцефалию, вентрикуломегалию, агенезию мозолистого тела, голопрозэнцефалию, гидранэнцефалию, микроцефалию, порок Киари, инэнцефалию, порок развития Денди-Уокера и другие.
Дефекты мозга и ЦНС
Анэнцефалия
Анэнцефалия относится к дефектам заращения передней нервной трубки, с общей частотой приблизительно 1 на 1000 рождений и летальным прогнозом. Анэнцефалия характеризуется отсутствием свода черепа, что приводит к обнажению нервной ткани. Ранний диагноз может быть легко поставлен с помощью УЗИ в первом триместре (Рис. 1).
Рисунок 1: Плод в 13 недель с экзэнцефалией.
А . Сагиттальное УЗИ показывает плоскую головку (стрелка). B, C . Корональные (слева) и сагиттальные (справа) T2-взвешенные изображения (B) и 3-мерные изображения реконструкции магнитно-резонансной томографии показывают дисморфную мозговую ткань в амниотической полости (стрелки).
Вентрикуломегалия
Вентрикуломегалия является одним из наиболее частых патологических изменений головного мозга. Она связана с дисбалансом между продукцией и реабсорбцией спинномозговой жидкости, что приводит к избытку последней. В результате боковые желудочки могут демонстрировать различные степени увеличения, которые могут быть или не быть связаны с дилатацией третьего и четвертого желудочков. Термин вентрикуломегалия используется только тогда, когда ширина одного или обоих желудочков, измеренная на уровне гломуса, составляет ≥10 мм на любой стадии беременности.
В случаях обнаружения при УЗИ вентрикуломегалии, МРТ полезна для оценки паренхимы головного мозга, а также для оценки связанных пороков развития (Рис. 2).
Связи с другими аномалиями встречаются примерно в 70-85% случаев, включая миеломенингоцеле (30%) и травмы головного мозга, такие как агенезия мозолистого тела, пороки развития коры, перивентрикулярная гетеротопия, пороки развития мозжечка, перивентрикулярное повреждение белого вещества и др. Кроме того, могут наблюдаться дефекты, затрагивающие сердце, грудную клетку, почки, брюшную стенку, лицо и конечности. Тем не менее, в некоторых случаях вентрикуломегалия является единственной патологической находкой, которая называется изолированной вентрикуломегалией. В таких случаях риск развития анеуплоидии может быть выше, и необходим более конкретный анализ (Рис. 3).
Рисунок 2: Плод с дилатацией левого желудочка в 35 недель.
А-С . Осевое УЗИ (A), аксиальная T2-взвешенная (B) и корональная T2-взвешенная (C) магнитно-резонансная томограммы показывают дилатацию левого желудочка (звездочки). В левом полушарии, близко к левому желудочку присутствует гетерогенный сигнал (C, стрелка). E . Сагиттальный T2-взвешенный снимок показывает сужение ствола мозга (стрелка). F . Взвешенное по аксиальной диффузии изображение (слева) и соответствующая карта видимых коэффициентов диффузии (справа) показывают гематому вблизи левого желудочка (стрелки).
Рисунок 3: Плод с вентрикуломегалией в 34 недели.
Сагиттальные Т2-взвешенные (слева) и 3-мерные реконструкции (справа) изображения демонстрируют увеличенный задний рог в боковых желудочках (звездочки).
ПРАВИЛЬНО ЛИ ВЫ УХАЖИВАЕТЕ ЗА УЗ-АППАРАТОМ?
Скачайте руководство по уходу прямо сейчас
Агенезия мозолистого тела
Мозолистое тело – важная комиссура, соединяющая полушария головного мозга. Оно формируется от передней к задней комиссуры, за исключением рострума. Агенезия мозолистого тела может быть диагностирована с помощью УЗИ. Диагноз может быть подтвержден на основании косвенных признаков, таких как параллельность боковых желудочков, подъем третьего желудочка, дилатация затылочного рога боковых желудочков, отсутствие извилин и наличие комиссуры Пробста, которая не достигает контралатерального полушария и впоследствии изгибает, вызывая вмятины на передне-медиальной стенке лобного рога (Рис. 4). МРТ плода также может выявить другие аномалии данной системы, включая частичный агенез, дисгенез и гипоплазию. Кроме того, часто встречаются ассоциированные пороки развития с участием супратенториальных и инфратенториальных структур (в 80% случаев), и могут возникать связанные аномалии вне ЦНС, включая врожденные пороки сердца, скелетные дефекты и дефекты мочеполовой системы (в 60% случаев)
Рисунок 4: Плод с агенезией мозолистого тела в 35 недель.
A . Аксиальное УЗИ (слева) и МРТ (справа) показывают увеличенный задний рог бокового желудочка (звездочки). B . Корональная шкала серого (слева) и силовая допплерография (справа) показывают отсутствие поясной извилины и радиального расположения извилины (стрелка). C . Сагиттальная Т2-взвешенная магнитно-резонансная томография также показывает те же особенности, что и при УЗИ. D . Осевая трактография показывает комиссуры Пробста (стрелки).
Голопрозэнцефалия
Голопрозэнцефалия – это заболевание раннего происхождения, наблюдаемое даже во время органогенеза головного мозга и являющееся результатом нарушения расщепления переднего мозга. В зависимости от степени тяжести она классифицируется как алобарная, полулобарная и долобарная, с конкретными данными визуализации для каждой формы. Заболеваемость составляет примерно 1 на 10000 рождений, а прогноз алобарной и полулобарной форм – неблагоприятный.
Выживание при легких формах обычно связано с умственной отсталостью. Развитие лица связано с формированием мозга; следовательно, могут возникнуть дефекты лица, начиная от легкого гипотелоризма до циклопии. УЗИ – очень эффективный метод диагностики алобарной и полулобарной голопрозэнцефалии.
Рисунок 5: Плод в 11 недель с голопрозэнцефалией алобарной формы.
A . Аксиальное УЗИ (слева) демонстрирует слияние таламуса и желудочков (звездочка), что также показано в режиме трехмерного рендеринга (справа) с хоботком (стрелка). B . На передних изображениях трехмерного УЗИ в режимах рендеринга (слева) и HDLive (справа) лица показан хоботок (стрелка). C . Вид профиля трехмерного УЗИ в режимах рендеринга (слева) и HDLive (справа) плода показывает хоботок (стрелка). D . Серийные изображения 3D УЗИ (режим томографической ультразвуковой визуализации) показывают слияние желудочков (стрелка). Аксиальные (слева), корональные (в центре) и сагиттальные (справа) МРТ изображения, взвешенные по Т2, показывают моновентрикулу (звездочки) и слитые полушария головного мозга.
Гидроанэнцефалия
Гидранэнцефалия состоит из полного или почти полного разрушения коры головного мозга и базальных ганглиев. Этиология этого повреждения неоднозначна, и повреждение головного мозга может быть вызвано сосудистыми изменениями (полная и двусторонняя обструкция внутренних сонных артерий) или врожденными инфекциями (цитомегаловирус и токсоплазмоз). Система позвоночной артерии относительно интактна при гидранэнцефалии, что приводит к значительному сохранению структур задней ямки, а также нижней и задней частей височной и затылочной долей. На МРТ, несмотря на отсутствие полушарий головного мозга, ствол мозга, таламус и мозжечок присутствуют. Присутствует также и серп мозга, хотя иногда и уменьшенный, с большим количеством жидкости и некротического мусора над незрелыми таламусом и мозжечком (Рис. 6). При подозрении на гидранэнцефалию дифференциальный диагноз должен включать гидроцефалию и алобарную и полулобарную голопрозэнцефалию.
Рисунок 6: Плод с гидранэнцефалией в 22 недели.
A, B . Осевое УЗИ (A) и 3-мерное УЗИ в режиме рендеринга (B) демонстрируют гидранэнцефалию (звездочки). C . Сагиттальная Т2-взвешенная магнитно-резонансная томография показывает, что паренхима головного мозга образует тонкую полоску с гидранэнцефалией (звездочки).
Микроцефалия
Микроцефалия определяется как значительное уменьшение окружности головы ниже пятого процентиля или на два стандартных отклонения ниже среднего. Обычно она выявляется на 24 неделе, поскольку на этом сроке легче проводить дальнейшую диагностику благодаря контрасту между размером головы и телом плода. Основными причинами являются аутосомно-рецессивные или доминантные расстройства, инфекции (цитомегаловирус, токсоплазмоз, краснуха и вирус Зика), радиация, наркотики, алкоголь и гипоксия.
Рисунок 7: Микроцефалия на 35 неделе после внутриутробной инфекции вирусом Зика.
A . Аксиальное УЗИ показывает паренхиматозные кальцификации (стрелка) и дилатацию бокового желудочка (звездочка). Обратите внимание, что оценка мозга ограничена артефактом затенения окостеневшего черепа. B . Осевая Т2-взвешенная магнитно-резонансная томография показывает гладкую и тонкую кортикальную ленту (стрелка) и увеличенную желудочковую систему (звездочки). C . Сагиттальная Т2-взвешенная магнитно-резонансная томография показывает расширение желудочка (звездочка) и относительную гладкость поверхности мозга, атрофию головного мозга и неоднородную кору (стрелка).
Порок Киари
Пороки развития Киари – это врожденные аномалии заднего мозга, обычно связанные с гидроцефалией. Типы порока I и II являются наиболее частыми. Киари I включает смещение миндалин мозжечка в верхнюю часть шеи, тогда как Киари II – это грыжа червя мозжечка и четвертого желудочка. Киари II встречается в 65% -100% случаев тяжелой расщелины позвоночника. По этой причине, когда подозревается порок развития Киари II, необходимо оценить возможное присутствие ассоциированного менингомиелоцеле. Результаты исследования Киари II при УЗИ включают небольшую заднюю ямку, гипопластические полушария мозжечка и дилатацию желудочков.
Рисунок 8: Плод с пороком Киари II в 26 недель.
A . Аксиальное УЗИ показывает признак грыжи мозжечка (стрелка). Осевое УЗИ показывает признак двусторонней депрессии лобной части черепа и расширение желудочков (звездочки). C, D . Сагиттальные (C) и аксиальные (D) сонографические изображения демонстрируют менингоцеле (стрелки). E . Менингоцеле (стрелка) следует отметить при 3-мерном УЗИ в режиме рендеринга. F. Корональная Т2-взвешенная магнитно-резонансная томография показывает небольшую заднюю ямку, вентрикуломегалию (звездочки) и облитерацию большой цистерны (стрелка). G . Осевая Т2-взвешенная магнитно-резонансная томография показывает расширение желудочка (звездочки). H. Сагиттальная Т2-взвешенная магнитно-резонансная томография показывает расширение желудочка (звездочка) и грыжу мозжечка (стрелка). I. На аксиальном (слева) и сагиттальном (справа) снимках Т2-взвешенной магнитно-резонансной томографии показано менингоцеле (стрелки). J . Трехмерная реконструкция из магнитно-резонансной томографии показывает менингоцеле (стрелка).
Существует еще одна тяжелая форма мальформации Киари, известная как тип III. Эта форма встречается редко и состоит из энцефалоцеле с грыжей содержимого задней ямки (Рис. 9) и иногда затылочной доли. Грыжа ткани всегда аномальна, с областями некроза, глиоза и фиброза.
Рисунок 9.
Инэнцефалия
Инэнцефалия – это редкий порок развития нервной трубки, возникающий в начале эмбрионального развития плода (около третьей недели). Он характеризуется выраженной ретрофлексией головы из-за дефекта в затылочной области с вовлечением поражения позвонков. Изменения позвонков описываются с точки зрения неспособности визуализировать задние дуги из-за слияния с передним аспектом тела позвонка. Лицо обращено вверх, кожа покрывает области нижней челюсти и грудной клетки. Связанные аномалии присутствуют в 84% пораженных плодов, включая гидроцефалию, порок развития Денди-Уокера, энцефалоцеле, менингоцеле, диафрагмальную грыжу, омфалоцеле и аномалии сердечной и аортальной дуги. Данные, полученные при УЗИ, могут указывать на диагноз, но обычно трудно визуализировать весь позвоночник в продольной плоскости, используя эту методику, и детали мозга плода и спинного мозга могут не наблюдаться удовлетворительно. МРТ может очертить внутричерепные и интраспинальные аномалии более подробно (Рис. 10).
Рисунок 10. Плод с инэнцефалией в 28 недель.
A, B . Сагиттальное УЗИ (слева) и трехмерное УЗИ в режиме рендеринга (справа) (A) и сагиттальная Т2-взвешенная магнитно-резонансная томография (B) демонстрируют короткий шейный отдел позвоночника с выраженной ретрофлексией. Следует отметить гидроцефалию (звездочка) и дизрафизм (стрелка).
Синдром Дэнди-Уокера
Порок развития Денди-Уокера – это аномалия развития задней ямки с частотой 1 на 25 000-35 000 живорождений и небольшим преобладанием у женщин. Он характеризуется полным или частичным агенезом червей мозжечка, кистозной дилатацией четвертого желудочка и расширением задней ямки, с превосходящим смещением тенториума и слиянием венозных пазух. Из-за позднего эмбриологического развития мозжечка диагноз агенезии или частичной агенезии червей не может быть предложен до конца 19-й недели, когда черви мозжечка должны быть полностью развиты. Часто встречаются пороки развития, в том числе агенезия мозолистого тела (25%), липома мозолистого тела, порок развития извилины мозга, голопрозэнцефалия (25%), гетеротопия мозжечка (25%). Кроме того, высока частота кариотипических нарушений, в основном трисомии 18 и 13, а также триплоидии (до 40% случаев).
Рисунок 11. Плод с пороком развития Денди-Уокера в 28 недель.
A . Аксиальное УЗИ (слева) и Т2-взвешенная магнитно-резонансная томография (справа) демонстрируют увеличение задней ямки (звездочки). B . Сагиттальная Т2-взвешенная магнитно-резонансная томография показывает кисту задней ямки (звездочка).
Заключение
Диагноз аномалии головного мозга плода является критическим стрессом для родителей, и эффективное консультирование зависит от точного пренатального диагноза. Кроме того, точный диагноз антенатальных состояний важен не только для ведения затронутой беременности, но также и для будущих беременностей, чтобы помочь в выявлении наследственных заболеваний и предоставить информацию для точного дородового консультирования.
Гистогенез коры эмбриона. Комиссуры конечного мозга плода
В полушариях головного мозга, как и в других частях развивающейся центральной нервной системы, стенки мозга подразделяются на ряд зон : эпендимная, плащевая и краевая. Дифференцировка неопаллиальной коры начинается в районе островка (insula). Отсюда дифференцировка распространяется в другие кортикальные области.
На третьем месяце развития начинается миграция большого количества нейробластов в периферии, в результате чего образуется слой молодых нервных клеток (преобладают пирамидные клетки), расположенных под первичной краевой зоной. Этот слой нейробластов покрывает поверхность мозга и образует тем самым закладку серого вещества.
В процессе развития наблюдается заметное увеличение количества волокон в слое, расположенном между закладкой коры и нейробластами (внутренний ядерный слой), примыкающими к эпендимной зоне. Во время этого процесса большинство нейробластов покидает волокнистый слой, хотя отдельные клетки остаются вплоть до рождения. После миелини-зации этот волокнистый слой превращается в белое вещество полушария.
На четвертом и пятом месяцах периферическая зона нейробластов, представляющая собой закладку серого вещества коры, постепенно подразделяется на внешнюю и внутреннюю полосы, которые отделены друг от друга слоем, содержащим только разбросанные нейробласты. Неклеточная зона представляет собой закладку внутреннего зернистого слоя коры. Клетки, расположенные поверхностно по отношению к внутреннему зернистому слою и клетки, расположенные глубже этого слоя, вторично распределяются на два слоя.
Как показано на рисунке, это разделение происходит несколько раньше в полосе, расположенной глубже по отношению к зернистому слою (подзернистое серое вещество). На седьмом месяце надзернистое серое вещество также разделяется и дифференцируется на внешний зернистый (//) и пирамидный (///) слои. Таким образом, формируется кора, состоящая из шести слоев с ее самым верхним слоем, который представляет собой первичную краевую зону. В результате изменения этих шести основных слоев образуются различные специализированные области неопаллиальной коры (см., например, чувствительный участок gyrus postcentralis человека). Нейроанатомы в настоящее время различают 80—90 или больше характерных местных вариаций основного типа строения.
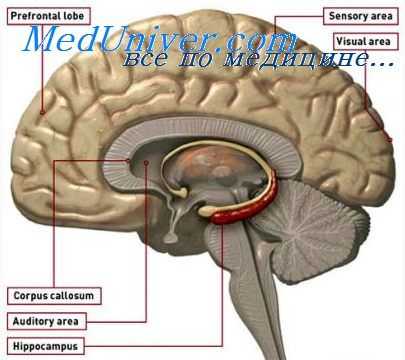
Комиссуры конечного мозга
Как было указано, группа волокон передней комиссуры вначале связывает обонятельные центры в полушариях. Эта комиссура образуется наиболее рано. Она является ценным ориентиром при изучении развивающегося мозга.
Другая группа поперечных волокон в полушариях, которая также связана с чувством обоняния, представляет собой комиссуру гиппокампа. Как указывает название, волокна этой комиссуры связывают гиппокампы двух сторон. Она появляется на третьем месяце развития в тонкой передней стенке третьего желудочка дорзально по отношению к передней комиссуре. Волокна этой комиссуры сопровождаются проекционными волокнами, которые выходят из гиппокампа, проходят частично к epithalamus (в виде striae medullaris) и (в большей степени) к hypothalamus, образуя свод (fornix). В результате роста мозолистого тела гиппокамп постепенно перемещается назад и вниз к височному полюсу растущего полушария.
В ходе этого процесса комиссура гиппокампа сдвигается каудально и в конце концов оказывается лежащей под каудальным концом мозолистого тела.
Третьей комиссуральной системой конечного мозга является мозолистое тело (corpus callosum), которое представляет собой массивную систему волокон, соединяющих необонятельные области коры. Оно образуется в области вторичного слияния двух полушарий и является наиболее развившейся комиссурой в мозгу человека, в котором неопаллиальная кора достигает своего максимума развития.
Мозолистое тело впервые можно заметить на третьем месяце развития в той области, которая расположена с передней и дорзальной сторон комиссуры гиппокампа. Серое вещество гиппокампа частично окружает мозолистое тело. В процессе роста мозолистое тело распространяется как в каудальном, так и в переднем направлении до тех пор, пока оно не примет своей характерной дефинитивной формы. Рост мозолистого тела приводит к изменению положения определенных ассоциативных структур. Особенно значительным изменением является перемещение назад и вниз основной массы гиппокампа на каждой стороне.
В процессе перемещения серого вещества гиппокампа ассоциативный проекционный тракт (fornix) вытягивается вдоль направления перемещения гиппокампа. Отражение этого процесса остается у взрослого человека в форме тонкого слоя серого вещества гиппокампа (серая полоска Lancisi или indusium griseum) вместе с его ассоциативными волокнами (белая полоска Lancisi), которые находятся по обеим сторонам дорзальной поверхности мозолистого тела.
Перед комиссурой гиппокампа, в углу, между ней и передней растущей частью мозолистого тела, находится небольшая область стенки полушария, которая в ходе дальнейшего роста мозолистого тела становится чрезвычайно тонкой и образует так называемую прозрачную перегородку (septum pellucidum). Тонкие прозрачные перегородки двух полушарий, расположенные между мозолистым телом и сводом, могут частично или полностью сливаться друг с другом. Если слияние не полное, то остается щелеобразное пространство различной величины, которое называется cavum septi pellucidi.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Кортикальные области конечного мозга эмбриона. Гиппокамп плода
Как было указано, кору конечного мозга можно разделить на обонятельную и необонятельную части. Вначале мозговые полушария гладкие и не дифференцированы. В ходе развития они приобретают много извилин и определенные местные отделы становятся хорошо заметными.
Борозда в височной области, названная fissura rhinica, отграничивает обонятельную кору медиально от более латерально локализованных необонятельных частей коры головного мозга.
Обонятельная кора. Она состоит из свернутого в спираль гиппокампа (hippokampus, аммонов рог, морской конек) и прилегающего к нему серого вещества коры. Другими важными частями обонятельного комплекса являются обонятельная луковица с ее стебельком, обонятельные тракты и переднее продырявленное вещество. Раньше всех у эмбриона появляется обонятельная луковица. Она появляется у шестинедельных эмбрионов в форме утолщения на вентральной поверхности каждой половины конечного мозга.
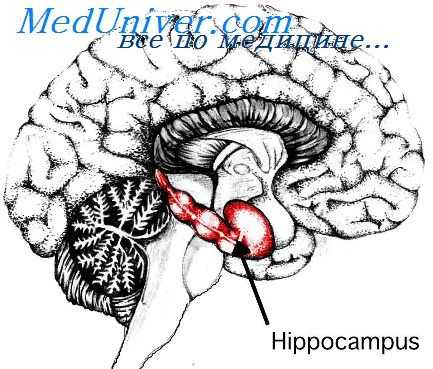
Развивающаяся обонятельная луковица сначала имеет полость, которая соединяется дорзально с боковым желудочком. В результате дистального удлинения образуется длинный обонятельный стебелек, несущий на конце обонятельную луковицу. Вследствие того что стебелек все более вытягивается и утончается, он в конце концов теряет полость. Полость луковицы к этому времени также почти полностью исчезает.
Каудально, непосредственно за обонятельной луковицей из первоначально возвышающихся утолщений образуются обонятельные центры. Они локализованы в базальной и медиальной частях стенок полушария. Среди этих центров расположено переднее продырявленное вещество (substantia perforata anterior), названное так благодаря присутствию множества маленьких отверстий — следствие прободения этого вещества кровеносными сосудами.
Отверстия, образующиеся в результате извлечения этих сосудов при удалении оболочек мозга, хорошо заметны на поверхности впереди зрительной хиазмы на каждой стороне. Гиппокамп рано приобретает изогнутую форму. Передний его край остается на медиальной части переднего продырявленного вещества. В мозгу трехмесячного эмбриона с полушарием, открытым с латеральной стороны, видно, что гиппокамп изгибается дугой с ростральной и дорзальной сторон меж желудочкового отверстия.
Далее он поворачивается обратно, образуя вентро-медиальную часть паллиума (плаща). Вдоль его вентральной границы проходит развивающаяся сосудистая борозда, через которую направляются сосуды, образуя сосудистое сплетение бокового желудочка. Каудально гиппокамп следует кривой, которую образует хвостатое ядро в височной области растущего полушария. Вследствие того что височная доля загибается под теменную долю и растет вперед, первоначальная каудально-вентральная часть гипокампа также простирается вперед вместе с височной долей.
Во время развития мозолистого тела (corpus callosum) ростро-дорзальные участки гиппокампа развертываются обратно. Однако волокнистый тракт, соединяющий кору гиппокампа с промежуточным мозгом, располагается, придерживаясь первоначальной линии кривой гиппокампа, вдоль сосудистой борозды, выше и впереди межжелудочкового отверстия. Этот тракт называется сводом (fornix), который проходит вентро-каудально от области межжелудочкового отверстия к сосцевидному телу подбугровой области.
а) Определения:
• Ростральный: краниальный (т.е. расположенный со стороны головного конца эмбриона)
• Каудальный: хвостовой (т.е. расположенный со стороны тазового конца эмбриона)
б) Основные этапы эмбриогенеза головного мозга плода:
1. Нейруляция:
• Из клеток эктодермы образуются дорсальная и срединная нервные пластинки:
о Развиваются и затем сливаются нервные валики → нервная трубка + нервный гребень
• Нервная трубка → головной мозг, спинной мозг
• Нервный гребень → периферические нервы, вегетативная нервная система
• Нарушения нейруляции:
о Анэнцефалия
о Цефалоцеле
о Миеломенингоцеле
о Мальформация Киари 2-го типа: нарушение нейруляции заднего мозга
2. Пролиферация нейронов:
• Начинается в ромбовидном мозге; нейроэпителиальная пролиферация → нейроны, глиальные клетки, эпендимальные клетки:
о Нейроны, «появляющиеся на свет» в вентрикулярной зоне (вокруг центрального отверстия), называются молодыми нейронами:
- Они перемещаются в центробежном направлении, образуя зону мантии (т.е. зачаток серого вещества)
- Аксоны, идущие на периферию к зоне мантии, образуют краевую зону (т.е. зачаток белого вещества)
- Белое вещество расположено снаружи, серое вещество - внутри
о Глиобласты → астроциты, олигодендроциты:
- Обеспечивают метаболизм нейронов/выполняют структурную, поддерживающую функцию
о Эпендимальная клеточная линия → желудочки/спинно-мозговой канал:
- Продуцируют цереброспинальную жидкость (ЦСЖ)
• Нарушения пролиферации нейронов:
о Голопрозэнцефалия (ГПЭ)
о Агенезия мозолистого тела (АМТ)
о Нарушение развития гипофиза о Синдром Денди-Уокера (СДУ)
о Ромбэнцефалосинапсис
Двустороннее закрытие нервной трубки. Передний невропор закрывается к 24-му дню, задний - к 25-му дню. Последовательное развитие мозговых пузырей происходит параллельно с увеличением размеров головного конца эмбриона, в этот период плоский эмбриональный диск в профиль выглядит изогнутым, а в поперечном сечении представляет собой трубку. Мозговые пузыри - предшественники зрелого головного мозга. Передний, или prosencephalon (зеленый), дает начало переднему мозгу; средний, или mesencephalon (фиолетовый), -среднему мозгу; задний, или rhombencephalon (голубой), - ромбовидному мозгу. Изображение, полученное при 3D УЗИ: видны внешние контуры 7-недельного эмбриона с легко узнаваемым головным концом. Брюшная стенка закрыта, желточный мешок отсоединен, пуповина сформирована. Туловище имеет относительно небольшой размер, зачатки конечностей еще не сформированы, но, как показано выше, из нервной трубки уже развились предшественники переднего, среднего и заднего мозга. При ТВУЗИ эмбриона на сроке гестации 8 нед. 2 дня видны первичные мозговые пузыри. Представленный вариант нормы, полученный с использованием современного оборудования с высоким разрешением, не следует ошибочно принимать за ГПЭ или другие пороки развития головного мозга. По мере дальнейшего роста эмбриона передний мозг (prosencephalon) дает начало вторичным мозговым пузырям: конечному (telencephalon) и промежуточному (diencephalon) мозгу. Средний мозг (mesencephalon) удлиняется, а ромбовидный (rhombencephalon) дает начало вторичным мозговым пузырям: заднему (metencephalon) и промежуточному (myelencephalon) мозгу. В это же время появляются несколько изгибов нервной трубки, повторяющих форму развивающегося черепа.
3. Гистогенез:
• Процессы пролиферации, миграции, дифференцировки → развитие зрелой коры больших полушарий головного мозга
• Особенности нейроэпителия полушарий головного мозга, отличающие его от других частей нервной трубки:
о Состоит из нескольких слоев (шесть в новой коре доминантного полушария)
о Выворачивание серого/белого вещества:
- В отличие от остальных отделов ЦНС, в больших полушариях головного мозга белое вещество расположено внутри, серое - снаружи
- Механизм до конца неизвестен
• Специфический нейрогенез мозжечка → серое вещество коры мозжечка/глубокие ядра мозжечка
• Нарушения гистогенеза:
о Аномалии гистогенеза центрального серого вещества головного мозга - одна из причин стеноза сильвиева водопровода (ССВ)
4. Миграция нейронов:
• Пик активности - 11-15-я недели беременности:
о Большая часть нейронов достигает окончательного местоположения к 24-й неделе
о Миграция продолжается до 35-й недели
• После пролиферации нейроны перемещаются по специальному пути из волокон радиальной глии → организация слоев коры:
о Выворачивание 6 слоев, в ходе которого нейроны, мигрировавшие последними, располагаются снаружи от мигрировавших ранее
о Процесс регулируется несколькими генами и циркулирующими в крови факторами
• Нарушения процесса миграции:
о Микроцефалия
о Мегалэнцефалия
о Гетеротопия
о Дисплазия коры головного мозга
о Лиссэнцефалия: прекращение миграции нейронов
о Факоматоз
5. Миелинизация:
• Может выявляться с 20-й недели
• Происходит в определенном порядке:
о Каудальная → краниальная, глубокая → поверхностная, задняя → передняя
• Продолжается и у взрослых
6. Формирование покрышек (оперкулизация):
• Развитие островковой доли коры больших полушарий и новообразование складки сильвиевой борозды
• В период 11-28 нед.
• Нарушение оперкулизации:
о Дефекты речи и нарушение смыслового восприятия языка
7. Формирование извилин и борозд:
• In vivo происходит раньше, чем можно выявить с помощью методов лучевой диагностики:
о Методы лучевой диагностики позволяют обнаружить структуры спустя 4-6 нед.
• Срок беременности, к которому структуры становятся видны при проведении лучевой диагностики:
о Мозолистое тело: УЗИ - 14 нед., МРТ - 22 нед.
о Сильвиева борозда: УЗИ - 18 нед., МРТ - в 24 нед.
о Теменно-затылочные структуры: УЗИ - 18 нед., МРТ -22-23 нед.
о Шпора: УЗИ - 18 нед., МРТ - 22-23 нед.
• Продолжается до конца 35-й недели
в) Большие полушарий, мозжечок и желудочки головного мозга плода:
1. Большие полушария головного мозга:
• Развитие хорды:
о Двуслойный зародышевый диск развивается в трехслойный, состоящий из эктодермы, мезодермы и энтодермы
о Из мезодермы развиваются средняя линия, полость и центральная трубка: хордальный отросток
о Хордальный отросток превращается в сплошную хорду
о Хорда и мезодерма дают начало формированию нервной пластинки
о Нервная пластинка растет в длину и ширину до 21-го дня, до начала нейруляции
• Формирование нервной трубки (первичная нейруляция):
о Валики нервной пластинки поднимаются, за счет чего между ними образуется вдавление (нервная бороздка)
о Слияние нервных валиков → нервная трубка:
- Клетки нервного гребня (произошедшие из нейроэктодермы) отделяются от нервной трубки во время слияния
о Какое-то время оба конца нервной трубки остаются незаращенными; их отверстия называются невропорами:
- Ростральные 2/3 нервной трубки → головной мозг
- Каудальная 1/3 нервной трубки → спинной мозг, нервы о Двустороннее закрытие нервной трубки начинается с затылочно-шейной области:
- Ростральный/передний невропор закрывается на 24-й день
- Каудальный/задний невропор закрывается на 25-й день
• Первичные мозговые пузыри формируются к середине 4-й недели:
о Передний (prosencephalon)
о Средний (mesencephalon)
о Задний, или ромбовидный (rhombencephalon)
• Вторичные мозговые пузыри формируются на протяжении 5-й недели:
о Передний мозг (prosencephalon) → конечный мозг (спереди) + промежуточный мозг (сзади):
- Промежуточный мозг (diencephalon) → гипоталамус, таламус, задняя доля гипофиза, глаза
- Конечный мозг (telencephalon) → большие полушария головного мозга (разделенные сагиттальной бороздой), базальные ядра
о Ромбовидный мозг (rhombencephalon) → задний мозг (спереди) + продолговатый мозг (сзади)
- Задний мозг (metencephalon) → мост головного мозга + мозжечок
- Продолговатый мозг (myelencephalon) → собственно продолговатый мозг
• Трубка удлиняется одновременно с формированием мозговых пузырей; в отдельных областях формируются изгибы:
о Среднемозговой (мезэнцефалический) изгиб
о Шейный изгиб - в месте соединения ствола мозга и спинного мозга
о Мостовой изгиб развивается между среднемозговым и шейным изгибами
• Полушария головного мозга формируются к 11-й неделе:
о Изначально образуются из латеральных выпячиваний конечного мозга
о Быстро растут, накрывая промежуточный и средний мозг
• Полушария головного мозга соединены терминальной пластинкой («застежка» переднего невропора):
о Утолщение рострального конца терминальной пластинки → соединяющая пластинка + большая спайка:
- Соединяющая пластинка → передняя спайка
- Большая спайка → мозолистое тело, гиппокампальная спайка
• Гиппокампальная спайка объединяется с валиком мозолистого тела:
о Мозолистое тело полностью формируется к 20-й неделе:
- Оно состоит из четырех частей, спереди назад располагаются: клюв, колено, ствол, валик
2. Мозжечок:
• Утолщение крыловидной пластинки ромбовидного мозга → ромбовидные губы
• Ромбовидные губы в ходе активной пролиферации нейронов образуют полушария мозжечка
• Слияние ромбовидных губ → спайки мозжечка, образующие крышу IV желудочка
• Слияние полушарий мозжечка начинается с краниального отдела, в ходе чего к 9-й неделе формируются клочки мозжечка и узелок червя:
о Пролиферация и слияние продолжаются в каудальном направлении, завершаясь к 15-й неделе
• Клочково-узелковая борозда отделяет клочки от полушарий и узелка червя мозжечка
3. Желудочки:
• Полости внутри мозговых пузырей → желудочки в период 4-12 нед.:
о Боковые желудочки развиваются как выпячивания первичного желудочка конечного мозга
о III желудочек развивается из полости промежуточного мозга
о IV желудочек развивается из полости ромбовидного мозга
• Монроево отверстие соединяет III желудочек с боковым
• Сильвиев водопровод соединяет III и IV желудочки:
о Он развивается из полости среднего мозга
• Сосуды промежуточного и продолговатого мозга проникают в стенки желудочков → сосудистое сплетение
• Крыша IV желудочка:
о Сложноорганизованная структура
о Гребень развивающегося сосудистого сплетения делит крышу → передняя и задняя мембранозные области:
- Верхняя передняя часть врастает в сосудистое сплетение
- Нижняя задняя часть сохраняется неизменной, разрежение по средней линии → отверстие Мажанди
г) Особенности лучевой диагностики головного мозга плода:
1. Советы по проведению исследования:
• УЗИ:
о Используйте датчик с максимальным разрешением
о Объемное 3D УЗИ позволяет управлять данными и создавать реалистичное изображение в трех ортогональных плоскостях
о Использование ЦДК позволяет оценить ток крови в исследуемых сосудах
• МРТ:
о Позволяет исследовать последовательность слоев, а не объемное изображение
о Диффузионно-тензорная МРТ может применяться при трактографии
о Режим Т2-ВИ - для исследования основных структур тела
о Режим Т1-ВИ - для исследования крови, жировой ткани, оценки миелинизации
2. Ошибки лучевой диагностики:
• Структуры, присутствующие в норме и ошибочно принимаемые за патологические:
о Желчный мешок ошибочно принимается за цефалоцеле
о Пузырь ромбэнцефалона ошибочно принимается за кисту задней черепной ямки (ЗЧЯ)
о Угол полости желудочка ошибочно принимается за кисту сосудистого сплетения
о Свод ошибочно принимается за полость прозрачной перегородки (ППП)
• Без знания нормального процесса развития можно пропустить небольшие очаги поражения:
о Отсутствие ППП
о Гетеротопия
о Лиссэнцефалия
о Дисплазия коры головного мозга
• ЗЧЯ:
о Поворот червя может быть ошибочно принят за дисгенезию червя
о Ромбэнцефалосинапсис можно ошибочно принять за гипоплазию мозжечка
Эмбриология. История развития эмбриологии
Развитие и созревание половых клеток
Этапы развития эмбриона человека
Желудочно-кишечный тракт эмбриона. Сердечно-сосудистая система эмбриона
Имплантация эмбриона и формирование плаценты
Патология имплантации. Оценка развития эмбриона
Рост эмбриона. Близнецы
Нарушения развития эмбриона. Защитные покровы эмбриона
Развитие хрящей и костей эмбриона
Формирование черепа и мышц эмбриона
Развитие мышц и нейронов эмбриона
Развитие головного мозга эмбриона
Нервная система плода и эмбриона
Патология нервной системы эмбриона. Органы чувств эмбриона
Развитие глаза у эмбриона
Развитие органа слуха у эмбриона
Формирование лицевого отдела эмбриона
Формирование пищеварительной системы эмбриона
Формирование и имплантация эмбриона человека
Развитие дыхательной системы и полостей тела эмбриона
Развитие эндокринных органов эмбриона
Формирование мочеполовой системы эмбриона
Формирование и развитие половых органов плода
Развитие сосудистой системы плода
Формирование сосудов и сердца плода
Патология развития сердца и крупных сосудов плода
Преобразования кровообращения у новорожденного
Бластогенез и гаструляция эмбриона
Особенности развития различных эмбрионов
Развитие эмбриона человека
Читайте также:
