Классификация лимфогранулематоза - морфологические варианты
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
Клиника лимфогранулематоза - стадии
Первой манифестацией лимфогранулематоза обычно является лимфоаденопатия. В большинстве случаев (70%) поражаются шейные и надключичные лимфоузлы, чаще слева. Увеличение других периферических лимфатических узлов отмечается реже (подмышечных — у 25% больных, паховых — у 10-15%).
При рентгенографии или компьютерной томографии у половины пациентов отмечается увеличение медиастинальных, у 1/3 — внутрибрюшных лимфатических узлов. Для лимфогранулематоза более характерно увеличение лимфоузлов, расположенных выше диафрагмы; поражение лимфатических регионов, расположенных ниже диафрагмы, наблюдается обычно при прогрессировании заболевания.
Лимфатические узлы при лимфогранулематозе не спаяны с кожей, имеют плотноэластическую консистенцию, безболезненны (иногда отмечаются боли в лимфоузлах после употребления алкоголя). При прогрессировании образуются конгломераты лимфоузлов, часто сопровождающиеся компрессией окружающих тканей (кашель, боли в грудной клетке, синдром сдавления верхней полой вены).
Конгломераты лимфатических узлов могут прорастать в соседние органы (плевру, легкое, пищевод, трахею и бронхи, перикард).
В подавляющем большинстве случаев увеличение лимфатических узлов грудной и брюшной полости сочетается с периферической лимфоаденопатией. У 5-10% больных поражение висцеральных лимфатических узлов является единственной локализацией заболевания, поэтому с целью получения материала для гистологического исследования им необходимо проведение диагностической торакотомии или лапаротомии.

У 1/3 пациентов имеется увеличение селезенки, которое обычно незначительно и выявляется только при УЗИ или компьютерной томографии. У 25% больных поражаются нелимфоидные органы (легкие, плевра, реже — кости, печень, костный мозг). Обычно это наблюдается при прогрессировании заболевания, но может быть и первым проявлением лимфогранулематоза.
Клиническая симптоматика экстранодальных поражений скудна, поэтому они чаще диагностируются при инструментальных исследованиях (рентгенография или компьютерная томография органов грудной клетки, трепанобиопсия костного мозга, биопсия печени).
Определение стадии лимфогранулематоза проводится в соответствии с клинической классификацией. Поражение печени или костного мозга всегда означает наличие IV стадии заболевания. У 75% больных ЛГМ диагностируется во II и III стадиях, первичные больные с I и IV стадиями заболевания встречаются относительно редко.
В большинстве случаев лимфогранулематоза не сопровождается опухолевой интоксикацией и единственным проявлением заболевания является лимфоаденопатия. У 1/3 больных, чаще в далеко зашедших стадиях, имеются системные проявления (лихорадка, снижение массы тела, проливные ночные поты). Эти проявления, которые получили название В-симптомов, влияют на характер лечения и прогноз заболевания и поэтому обязательно указываются в диагнозе.
По этой же причине при формулировке диагноза рекомендуется указывать массивное поражение лимфатических узлов (bulky disease).
Отмечается корреляция между гистологическим типом и клинической стадией лимфогранулематоза: благоприятные варианты (лимфоидное преобладание и но-дулярный склероз) значительно чаще встречаются у больных с I и II ст., неблагоприятные (смешанно-клеточный и лимфоидное истощение) — при III—IV стадиях заболевания.
Прогрессирование лимфогранулематоза (рецидив или первичная резистентность к лечению) характеризуется увеличением размеров лимфатических узлов с образованием конгломератов, вовлечением новых лимфоидных регионов и нелимфоидных органов. Прогрессирование — основная причина летального исхода при лимфогранулематозе. В танатогенезе важную роль играют также тяжелые инфекционные осложнения (бактериальные, вирусные — чаще всего вызванные herpes simplex и zoster) различной локализации.
В последние годы на фоне улучшения непосредственных результатов лечения лимфогранулематоза большое прогностическое значение имеют поздние токсические эффекты (постлучевые пульмониты, миокардиты, перикардиты, инфаркты миокарда, дисфункция щитовидной и половых желез) и вторичные злокачественные опухоли (рак легкого, желудка, молочной и щитовидной желез, острые миелоидные лейкозы и неходжкинские лимфомы).
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Классификация лимфогранулематоза - морфологические варианты
Лимфогранулематоз (лимфома Ходжкина) - причины, механизмы развития
Лимфопролиферативные заболевания — наибольшая по количеству нозологических форм и чрезвычайно гетерогенная по клиническому течению группа онкогематологических заболеваний, субстратом которых являются злокачественно трансформированные лимфоидные клетки. К основным группам лимфопролиферативных заболеваний относятся лимфогранулематоз (лимфома Ходжкина), неходжкинские лимфомы и иммуносекретирующие опухоли.
Лимфогранулематоз (ЛГМ) — клональное лимфопролиферативное заболевание, которое характеризуется первичным поражением периферических и/или висцеральных лимфатических узлов и входит в группу лимфоидных неоплазий. Впервые описано в 1832 г. английским врачом Томасом Ходжкином (Thomas Hodgkin) и в соответствии с классификацией ВОЗ 2000 г. носит название лимфомы Ходжкина (Hodgkin's lymphoma).
В России используется термин «лимфогранулематоз», предложенный в 1904 г. немецкими патологами.
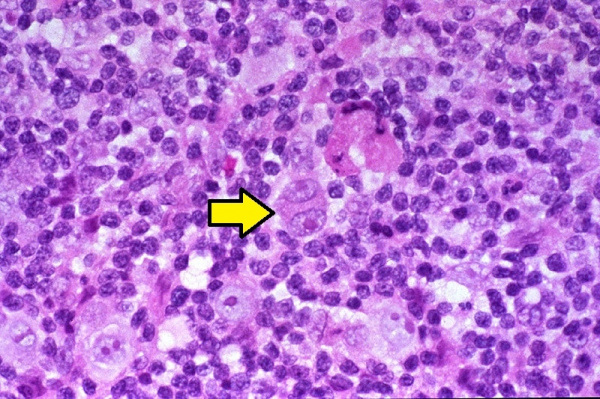
Для лимфогранулематоза типично обнаружение в гистологическом препарате лимфатического узла крупных одноядерных (клетки Ходжкина) и, особенно, многоядерных клеток, которые в России получили название клеток Березовского-Штернберга, а в других странах — клеток Штернберга-Рид.
Частота лимфогранулематоза составляет 3 случая на 100 000 населения в год (около 30% всех злокачественных лимфом). Заболевание может развиться в любом возрасте, но обычно встречается в двух группах пациентов: от 15 до 35 лет и после 50 лет (бимодальное распределение). Мужчины болеют в 1,5 раза чаще женщин.

Этиология и патогенез лимфогранулематоза
Этиология лимфогранулематоза неизвестна. Высказывавшиеся ранее предположения о значении в этиологии лимфогранулематоза инфекции, в том числе туберкулеза, не подтвердились. В последние годы установлено, что к развитию лимфогранулематоза предрасполагает инфицирование вирусом Эпштейна-Барр (ВЭБ).
Это доказывается повышенной частотой лимфогранулематоза у пациентов, которые ранее переносили заболевания, вызванные ВЭБ (прежде всего — инфекционный мононуклеоз). При молекулярно-генетических исследованиях у половины больных лимфогранулематозом в клетках Штернберга-Рид обнаруживаются фрагменты генома ВЭБ.
Развитие лимфогранулематоза связано с индивидуальными особенностями иммунной реакции на различные факторы. Это подтверждается, в частности, тем, что при развитии заболевания у одного из однояйцевых близнецов вероятность возникновения лимфогранулематоза у другого близнеца (имеющего практически идентичный иммунный ответ) в 100 раз выше, чем в популяции.

Клональный характер патогенеза лимфогранулематоза установлен более 20 лет тому назад, однако в течение длительного времени оставалась неясной природа опухолевого субстрата заболевания — клеток Ходжкина и Штернберга-Рид. С помощью иммунофенотипирования и цитогенетических методов установлено, что эти клетки в подавляющем большинстве случаев (не менее 98%) развиваются из зрелых В-лимфоцитов фолликулов терминального центра лимфатического узла и характеризуются моноклональной реарранжировкой генов иммуноглобулинов.
Повторные соматические мутации в вариабельных регионах тяжелых цепей иммуноглобулинов приводят к моноклональной пролиферации В-лимфоцитов, утративших способность экспрессировать иммуноглобулины. При нормальной функции иммунной системы такие патологические клетки подвергаются апоптозу (программированной клеточной смерти) и элиминируются из организма. При ЛГМ происходит блокада апоптоза (возможные причины — дисфункция генов BCL-2, MYC, р53 и/или инфекция ВЭБ), что приводит к пролиферации опухолевого клона. В большей части клеток деление ядра не сопровождается последующим делением клетки.
В результате образуются гигантские многоядерные клетки Штернберга-Рид. Крайне редко родоначальниками опухолевого клона являются периферические (посттимические) Т-лимфоциты.
Клетки Штернберга-Рид характеризуются гиперпродукцией ряда цитокинов и хемокинов: ИЛ-2, ИЛ-5, ИЛ-6, ИЛ-7, ИЛ-9, ИЛ-10, ИЛ-13, ГМ-КСФ, трансформирующего ростового фактора бета и др. Спектр цитокинов имеет определенное значение в патогенезе заболевания (например, гиперэкспрессия трансформирующего ростового фактора бета ассоциируется с развитием фиброза).
Клональный патогенез лимфогранулематоза подтверждается характером его распространения: заболевание возникает в одном лимфатическом узле (в редких случаях — экстранодально), при прогрессировании отмечается метастазирование в другие лимфатические регионы (лимфогенная диссеминация), позднее в результате гематогенной диссеминации могут поражаться внутренние органы (чаще всего легкие и печень), кости и костный мозг.
Диагноз лимфогранулематоза устанавливается на основании морфологического анализа и считается доказанным при обнаружении клеток Щтернберга-Рид (при необходимости дополнительно используется иммуногистохимическое исследование). В подавляющем большинстве случаев материалом для гистологического исследования является лимфатический узел.
В соответствии с гистологической классификацией, предложенной в 1966 г., выделяют 4 варианта лимфогранулематоза:
1) лимфоидное преобладание (встречается у 5% пациентов);
2) нодулярный склероз (60-70%);
3) смешанно-клеточный вариант (20-30%);
4) лимфоидное истощение (5%).
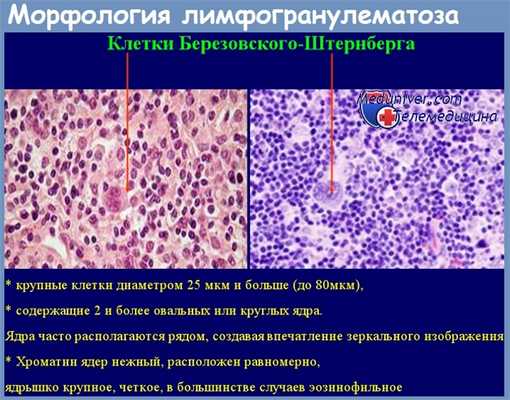
С 1990-х годов выделяют два типа нодулярного склероза: I тип (смешанно-клеточный состав узелков) и II тип (лимфоидное истощение в узелках).
Гистологический вариант имеет большое прогностическое значение. Более благоприятны лимфоидное преобладание и нодулярный склероз (прежде всего — I тип), наихудший прогноз отмечается при лимфоидном истощении.

При недостаточно специфичной морфологической картине диагноз подтверждается при иммуногистохимическом исследовании (характерный иммунофенотип классической лимфомы Ходжкина: CD30+, CD15+, CD20-, CD45-, CD79a-).
По мере прогрессирования лимфогранулематоза в ряде случаев удается проследить морфологическую эволюцию заболевания в более неблагоприятные варианты (лимфоидное преобладание -> смешанно-клеточный вариант -> лимфоидное истощение). Исключение составляет нодулярный склероз, не трансформирующийся в другие типы.
В последние годы выделен еще один вариант лимфогранулематоза: нодулярный тип лимфоидного преобладания. Эта форма возникает у 5% больных и характеризуется особенностями гистологической картины (нодулярная пролиферация особого морфологического варианта клеток Штернберга-Рид — лимфоцитарных и/или гистиоцитарных) и иммунофенотипа (CD30-, CD15-, CD20+, CD45+, CD79a+).
При этом необходимо проводить дифференциальный диагноз с неходжкинскими лимфомами из В- (диффузная крупноклеточная лимфома) и Т-клеток (анапластическая крупноклеточная лимфома).
В связи с перечисленными особенностями в классификации опухолей гемопоэтической и лимфоидной тканей ВОЗ 2001 г. выделяется два основных варианта лимфогранулематоза:
1) классическая лимфома Ходжкина (с разделением на 4 гистологических типа);
2) нодулярная лимфома Ходжкина с преобладанием лимфоцитов.
Лимфогранулематоз
Лимфогранулематоз - злокачественная гиперплазия лимфоидной ткани, характерным признаком которой является образование гранулем с клетками Березовского-Штернберга. Для лимфогранулематоза специфично увеличение различных групп лимфатических узлов (чаще нижнечелюстных, надключичных, медиастинальных), увеличение селезенки, субфебрилитет, общая слабость, похудание. С целью верификации диагноза осуществляется биопсия лимфоузлов, диагностические операции (торакоскопия, лапароскопия), рентгенография грудной клетки, УЗИ, КТ, биопсия костного мозга. В лечебных целях при лимфогранулематозе проводится полихимиотерапия, облучение пораженных лимфоузлов, спленэктомия.

Общие сведения
Лимфогранулематоз (ЛГМ) – лимфопролиферативное заболевание, протекающее с образованием специфических полиморфно-клеточных гранулем в пораженных органах (лимфоузлах, селезенке и др.). По имени автора, впервые описавшего признаки заболевания и предложившего выделить его в самостоятельную форму, лимфогранулематоз также называют болезнью Ходжкина, или ходжкинской лимфомой. Средний показатель заболеваемости лимфогранулематозом составляет 2,2 случая на 100 тыс. населения. Среди заболевших преобладают молодые люди в возрасте 20-30 лет; второй пик заболеваемости приходится на возраст старше 60 лет. У мужчин болезнь Ходжкина развивается в 1,5-2 раза чаще, чем у женщин. В структуре гемобластозов лимфогранулематозу отводится втрое место по частоте возникновения после лейкемии.
Причины лимфогранулематоза
Этиология лимфогранулематоза до настоящего времени не выяснена. На сегодняшний день в числе основных рассматриваются вирусная, наследственная и иммунная теории генеза болезни Ходжкина, однако ни одна из них не может считаться исчерпывающей и общепризнанной. В пользу возможного вирусного происхождения лимфогранулематоза свидетельствует его частая корреляция с перенесенным инфекционным мононуклеозом и наличием антител к вирусу Эпштейна-Барр. По меньшей мере, в 20% исследуемых клеток Березовского-Штернберга обнаруживается генетический материал вируса Эпштейна-Барр, обладающего иммуносупрессивными свойствами. Также не исключается этиологическое влияние ретровирусов, в т. ч. ВИЧ.
На роль наследственных факторов указывает встречаемость семейной формы лимфогранулематоза и идентификация определенных генетических маркеров данной патологии. Согласно иммунологической теории, имеется вероятность трансплацентарного переноса материнских лимфоцитов в организм плода с последующим развитием иммунопатологической реакции. Не исключается этиологическое значение мутагенных факторов - токсических веществ, ионизирующего излучения, лекарственных препаратов и других в провоцировании лимфогранулематоза.
Предполагается, что развитие лимфогранулематоза становится возможным в условиях Т-клеточного иммунодефицита, о чем свидетельствует снижение всех звеньев клеточного иммунитета, нарушение соотношения Т-хелперов и Т-супрессоров. Главным морфологическим признаком злокачественной пролиферации при лимфогранулематозе (в отличие от неходжкинских лимфом и лимфолейкоза) служит присутствие в лимфатической ткани гигантских многоядерных клеток, получивших название клеток Березовского-Рид-Штернберга и их предстадий – одноядерных клеток Ходжкина. Кроме них опухолевый субстрат содержит поликлональные Т-лимфоциты, тканевые гистиоциты, плазматические клетки и эозинофилы. При лимфогранулематозе опухоль развивается уницентрически - из одного очага, чаще в шейных, надключичных, медиастинальных лимфатических узлах. Однако возможность последующего метастазирования обусловливает возникновение характерных изменений в легких, ЖКТ, почках, костном мозге.
Классификация лимфогранулематоза
В гематологии различают изолированную (локальную) форму лимфогранулематоза, при которой поражается одна группа лимфоузлов, и генерализованную – со злокачественной пролиферацией в селезенке, печени, желудке, легких, коже. По локализационному признаку выделяется периферическая, медиастинальная, легочная, абдоминальная, желудочно-кишечная, кожная, костная, нервная формы болезни Ходжкина.
В зависимости от скорости развития патологического процесса лимфогранулематоз может иметь острое течение (несколько месяцев от начальной до терминальной стадии) и хроническое течение (затяжное, многолетнее с чередованием циклов обострений и ремиссий).
На основании морфологического исследования опухоли и количественного соотношения различных клеточных элементов выделяют 4 гистологические формы лимфогранулематоза:
- лимфогистиоцитарную, или лимфоидное преобладание
- нодулярно-склеротическую, или нодулярный склероз
- смешанно-клеточную
- лимфоидное истощение
В основу клинической классификации лимфогранулематоза положен критерий распространенности опухолевого процесса; в соответствии с ним развитие болезни Ходжкина проходит 4 стадии:
I стадия (локальная) – поражена одна группа лимфоузлов (I) либо один экстралимфатический орган (IE).
II стадия (регионарная) - поражены две или более группы лимфатических узлов, расположенных с одной стороны диафрагмы (II) либо один экстралимфатический орган и его регионарные лимфоузлы (IIE).
III стадия (генерализованная) – пораженные лимфоузлы расположены с обеих сторон диафрагмы (III). Дополнительно может поражаться один экстралимфатический орган (IIIE), селезенка (IIIS) либо они вместе (IIIE + IIIS).
IV стадия (диссеминированная) – поражение затрагивает один или несколько экстралимфатических органов (легкие, плевру, костный мозг, печень, почки, ЖКТ и др.) с одновременным поражением лимфоузлов или без него.
Для обозначения наличия или отсутствия общих симптомов лимфогранулематоза на протяжении последних 6 месяцев (лихорадки, ночной потливости, похудания) к цифре, обозначающей стадию болезни, добавляются буквы А или В соответственно.
Симптомы лимфогранулематоза
К числу характерных для лимфогранулематоза симптомокомплексов относятся интоксикация, увеличение лимфатических узлов и возникновение экстранодальных очагов. Часто заболевание начинается с неспецифических симптомов – периодической лихорадки с температурными пиками до 39°С, ночной потливости, слабости, похудания, кожного зуда.
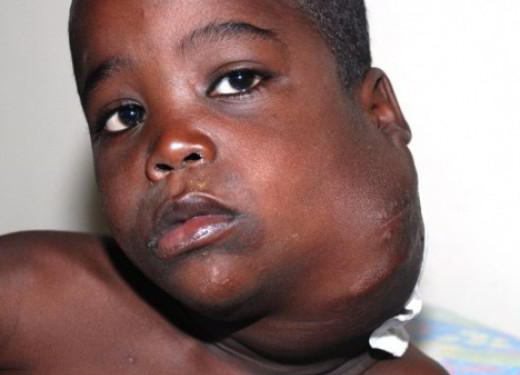
Нередко первым «вестником» лимфогранулематоза служит увеличение доступных для пальпации лимфоузлов, которые больные обнаруживают у себя самостоятельно. Чаще это шейные, надключичные лимфатические узлы; реже - подмышечные, бедренные, паховые. Периферические лимфоузлы плотные, безболезненные, подвижные, не спаяны между собой, с кожей и окружающими тканями; обычно тянутся в виде цепочки.
У 15-20% пациентов лимфогранулематоз дебютирует с увеличения лимфоузлов средостения. При поражении медиастинальных лимфоузлов первыми клиническими признаками болезни Ходжкина могут служить дисфагия, сухой кашель, одышка, синдром ВПВ. Если опухолевый процесс затрагивает забрюшинные и мезентериальные лимфоузлы, возникают абдоминальные боли, отеки нижних конечностей.

Данная патология впервые описана Т. Ходжкиным в 1832 году, как первичная опухоль лимфатической системы (болезнь Ходжкина). В настоящее время многочисленные данные указывают, что лимфогранулематоз (как и острый лимфобластный лейкоз) — на самом деле гетерогенная группа заболеваний. Заболеваемость лимфогранулематозом составляет ок. 2.5 случаев на 100 000 населения/год. Чаще болеют мужчины. Относительное увеличение заболеваемости лимфогранулематозом наблюдается у пациентов в возрасте 15-35 лет, а также улиц старше 50 лет; описаны отдельные случаи лимфогранулематоза и у новорожденных. Значительно чаше лимфогранулематоз встречается в семьях, где уже были случаи этой болезни.
Этиология: в настоящее время наиболее вероятным этиологическим фактором лимфогранулематоза (и прежде всего, смешанно-клеточного варианта) представляется вирус Эпштейна—Барр, HTLV1 или некий иной лимфотропный вирус. Лимфогранулематоз во многом обусловлен внутренними (наследственными) факторами. Возможно, причина этого своеобразного заболевания – в повышенной чувствительности В-клеток предшественниц к лимфотропным вирусам (типа EBV, HTLV1 и др.), и эта чувствительность генетически детерминирована у некоторых людей.
Патогенез: процесс начинается с единичной мутации молодой В-лимфоидной клетки типа центробласта, носит клоновый (неопластический) характер. Потомки «материнской» опухолевой клетки распространяются метастатическим путем — вначале лимфогенным. затем гематогенным. Заболевание сопровождается угнетением клеточного иммунитета. Так, у больных лимфогранулематозом нередко наблюдается присоединение туберкулеза, резко увеличивается частота опоясывающего лишая, достоверно чаще возникают вторые опухоли.
Морфология: для лимфогранулематоза характерно наличие полиморфноклеточной гранулемы с гигантскими клетками Березовского-Штернберга и/или клетками Ходжкина. Клетка Березовского-Штернберга относится к клеткам-предшественницам В-лимфоиитов.
Согласно Международной морфологической классификации (2001) выделяют 4 варианта лимфогранулематоза:
1) лимфоидное преобладание (лимфогистиоцитарный вариант)
2) нодулярный склероз
3) смешанно-клеточный вариант
4) лимфоидное истощение
Установлено, что наиболее благоприятными прогностически являются варианты: лимфогистиоцитарный и вариант с нодулярным склерозом, особенно у пациентов моложе 40 лет. Лимфогранулематоз пожилых лиц настолько отличается от лимфогранулематоза более молодых, что, вероятно, является иной нозологической формой (А.И. Воробьев, 2003).
Определение морфологического варианта возможно лишь при гистологическом исследовании. Поэтому взятие биопсии лимфатического узла обязательно для постановки диагноза лимфогранулематоза, равно как и цитологический анализ мазков-отпечатков биоптата. Без морфологической верификации, лишь «на основе клинических данных», даже с учетом мнения «опытных» консультантов начинать цитостатическую терапию предполагаемого лимфогранулематоза нельзя. Успехи в лечении лимфогранулематоза бесспорны, и это позволяет не скрывать от больного истинного диагноза. Распространенность процесса по органам определяется в соответствии с клинической классификацией.
Стадия 1 — вовлечение только одной лимфатической зоны, или локализованное поражение одного экстралимфатического органа/ткани.
Стадия 2 — опухоль локализуется в двух или более лимфатических областях по одну сторону диафрагмы, или локализованное поражение одного экстралимфатического органа/ткани и их регионарных лимфатических узлов по ту же сторону диафрагмы.
Стадия 3 - вовлечение лимфатических узлов по обе стороны диафрагмы, обычно сочетающееся с локализованным поражением одного экстралимфатического органа/ткани или с поражением селезенки, или поражением того или другого.
Стадия 4 - диссеминированное поражение одного или нескольких вне лимфатических органов, или изолированная опухоль экстралимфатического органа с вовлечением отдаленных лимфатических узлов.
Каждую стадию подразделяют на А и Б в зависимости от отсутствия (А) или наличия (Б) общих симптомов:
«необъяснимая» потеря массы тела более чем на 10% за 6 последних месяцев;
«беспричинные» повышения температуры выше 38°;
ночные поты (как правило, без ознобов).
Клиника: наиболее частые начальные симптомы лимфогранулематоза - увеличение лимфатических узлов, лихорадка, потливость, слабость. Несколько чаще наблюдается увеличение шейно-надключичных лимфатических узлов справа. Характерно, что увеличенные периферические лимфатические узлы округлые, безболезненные, плотноватые, вначале подвижные. К сожалению, около 40% всех первичных больных обращаются к онкогематологу уже в генерализованных стадиях лимфогранулематоза.
Если в узел, пораженный лимфогранулематозом, внедряется банальная микрофлора, то он быстро увеличивается, становится болезненным и теряет округлость, может становиться бобовидным. Усиливается лихорадка. После антибактериальной терапии размеры лимфоузлов уменьшаются до исходных. Нередко заболевание начинается с увеличения медиастинальных лимфоузлов, что сопровождается кашлем, при значительных размерах опухолевого конгломерата возникает синдром сдавления верхней полой вены. При исходном поражении лимфоузлов ниже диафрагмы (в брюшной полости и в забрюшинном пространстве) наблюдается вздутие живота и тяжесть в нем, иногда боли в пояснице. В развернутой стадии лимфогранулематоза отмечается поражение всех кроветворных органов, а также других тканей. Характерна лихорадка: наблюдается как волнообразное повышение температуры тела, так и повторяющиеся через 1—2 недели подъемы температуры. Ознобы обычно бывают редко, но проливные поты, заставляющие менять белье, весьма характерны. Большая или меньшая потливость отмечается почти у всех больных. Проливные ночные поты указывают на тяжесть заболевания. У 30% больных лимфогранулематоз сопровождается кожным зудом: от умеренного локального зуда до генерализованного дерматита с расчесами по всему телу. Такой зуд мучителен для больного, нередко лишает его сна, аппетита, зуд исчезает только при эффективном цитостатическом лечении. Среди экстранодальных проявлений лимфогранулематоза нередко встречается и поражение легочной ткани; оно сопровождается минимальными симптомами. При опухолевом поражении плевральных листков развивается плеврит; при цитологическом исследовании плевральной жидкости выявляются единичные клетки Березовского-Штернберга. Костная система — частая локализация лимфогранулематоза. Чаще поражаются тела позвонков, грудина, кости таза, ребра, реже — трубчатые кости; беспокоят боли в костях. Возможно поражение спинного мозга.
Прогностически неблагоприятные факторы:
- наличие массивных (диаметром более 5 см) конгломератов периферических лимфатических узлов и/или расширение тени средостения за счет увеличенных лимфатических узлов более чем на 1/з диаметра грудной клетки;
- одновременное поражение лимфатических узлов более трех зон;
- такие гистологические варианты лимфогранулематоза, как смешанно-клеточный и лимфоидное истощение; наличие симптомов интоксикации, СОЭ выше 50 мм/ч.
Кроме того, возраст старше 40 лет.
Установлено, что первичная локализация лимфогранулематоза в зонах ниже диафрагмы прогностически неблагоприятна и требует более жесткой полихимиотерапии.
Современная терапия лимфогранулематоза нацелена на эрадикацию опухолевого процесса (т.е. на «биологическое излечение»). Она включает полихимиотерапию и лучевое лечение, направленное на подавление микрометастазов.
Читайте также:
