Кровь, плевральная жидкость, myasthenia gravis при тимомах. Рентгенологические признаки при тимомах
Добавил пользователь Владимир З. Обновлено: 31.01.2026
Лучевая диагностика тимомы на рентгене, КТ, МРТ
а) Определение:
• Эпителиальная опухоль тимуса:
о Считается злокачественной, может метастазировать на любой стадии
• Наиболее частая опухоль тимуса и переднего/преваскулярного отдела средостения
б) Лучевые признаки:
1. Основные особенности тимомы:
• Оптимальный диагностический ориентир:
о Изолированное объемное образование шаровидной или овоидной формы, располагающееся в переднем/преваскулярном отделе средостения
• Локализация:
о Преваскулярный отдел средостения, обычно с одной стороны
• Размер:
о Различный: 1 -10 см на момент выявления (средний - 5 см)
• Морфологические особенности:
о Шаровидная или овоидная форма, контур ровный или дольчатый
2. Рентгенография тимомы:
• При тимомах бессимптомных или небольшого размера патологические изменения при рентгенографии могут не визуализироваться
• Изолированное объемное образование переднего средостения:
о В любом месте на протяжении от верхней апертуры грудной клетки до кардиодиафрагмального угла
о Узловое утолщение передней соединительной линии
о Изменение контуров средостения при рентгенографии в прямой проекции
о Контур четкий ровный или дольчатый
о Обычно односторонняя локализация, реже-двухсторонняя
о Могут выявляться кальцификаты
о При рентгенографии в боковой проекции определяется узелок или объемное образование в переднем средостении
о Крупная тимома: объемное воздействие на прилежа щие структуры
о Инвазивная тимома:
- Инвазия легкого: контур неровный или спикулообразный
- Инвазия диафрагмального нерва: высокое стояние купола диафрагмы, паралич диафрагмы
- Метастазы в плевре: узелки в плевре; могут прогрессировать до циркулярного узлового утолщения плевры
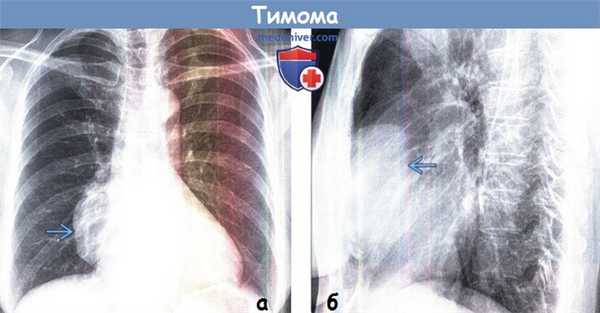
(а) У пациента с тимомой при рентгенографии органов грудной клетки в ПП проекции в правой половине средостения определяется объемное образование с четким дольчатым контуром. При рентгенографии в прямой проекции тимомы обычно проявляются изменением контура средостения.
(б) У этого же пациента при рентгенографии органов грудной клетки в боковой проекции видно, что тимома располагается в переднем средостении. Рентгенография в боковой проекции позволяет установить локализацию объемного образования в одном из трех отделов средостения и сузить дифференциальный ряд заболеваний.
3. КТ тимомы:
• КТ с контрастным усилением:
о Мягкотканное объемное образование переднего средостения:
- Прилежит к верхнему краю перикарда и крупным сосудам
- Может располагаться на протяжении от верхней апертуры грудной клетки до кардиодиафрагмального угла
- Редко выявляется в других отделах средостения
о Обычно односторонняя локализация; развивается в одной доле тимуса
о Вариабельный размер
о Форма шаровидная или овоидная
о Четкий ровный или дольчатый контур
о Часто гомогенная структура
о Гетерогенный характер накопления контрастного вещества:
- Участки пониженной плотности, обусловленные некрозом или кровоизлиянием
- Кальцификаты:
Криволинейные, расположены на периферии вдоль капсулы или перегородок
Крупные или точечные
- Кистозные изменения: содержимое жидкостной плотности:
Мягкотканная капсула по периферии кистозной полости, узелок в ее стенке
о Обычно лимфаденопатия отсутствует
о КТ позволяет исключить местную инвазию жировой клетчатки средостения, сосудов, перикарда, сердца, плевры, легких
о Инвазивная тимома (30-60%):
- Облитерация клетчаточных пространств не исключает инвазии
- Частые признаки:
Зоны пониженной плотности, обусловленные некрозом опухоли
Контур опухоли дольчатый или неровный
Инфильтрация прилежащей жировой клетчатки
Множественные кальцификаты в структуре опухоли
Размер >7 см
- Непосредственные признаки инвазии:
Инвазия сосуда: неровный контур сосуда, его циркулярный охват, облитерация, опухолевый компонент в просвете сосуда
Узелок (узелки) в плевре: расположение одностороннее, двухстороннее, диффузное
Утолщение перикарда, его инвазия, узелки в нем
Вовлечение в опухолевый процесс легких: редко опухолевый компонент выявляется в просвете бронха
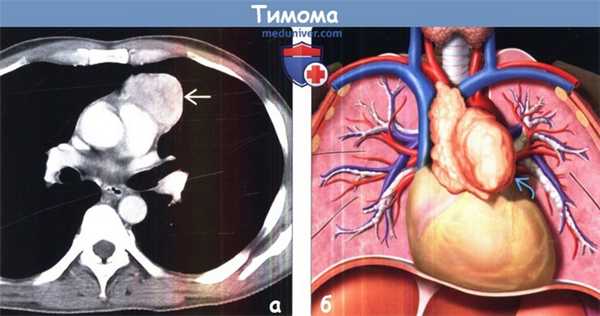
(а) У пациента с тимомой при КТ с контрастным усилением в преваскулярном отделе средостения определяется объемное образование, гетерогенно накапливающее контрастное вещество. Образование расположено в левой половине преваскулярного отдела средостения и прилежит клеточному стволу. Признаки инвазии сосуда отсутствуют. Отсутствие клетчаточных пространств при КТ органов грудной клетки не является надежным признаком местнодеструирующего роста.
(б) На рисунке изображены морфологические особенности тимомы. Данная опухоль обычно развивается в одной из долей тимуса, что обусловливает одностороннюю локализацию в большинстве случаев.
4. МРТ тимомы:
• Т1ВИ:
о Интенсивность сигнала от низкой до средней
о Сигнал изоинтенсивный или гиперинтенсивный по отношению к скелетным мышцам
о Гипоинтенсивный сигнал от кистозных полостей
• Т1ВИ FS:
о Отсутствует снижение интенсивности сигнала при исследовании в противофазе
• Т2ВИ:
о Гиперинтенсивный сигнал, сигнал повышенной интенсивности от кистозных полостей
• Т2ВИ FS:
о Дифференцирование с прилежащей жировой клетчаткой
• Преимущества МРТ:
о Выявление признаков инвазии в случаях, когда проведение КТ с контрастным усилением противопоказано
о Визуализация гипоинтенсивных капсулы опухоли и перегородок о Обнаружение кровоизлияния:
- Гемосидерин: гипоинтенсивный сигнал на Т1ВИ и Т2ВИ
- Острое/подострое кровоизлияние: гиперинтенсивный сигнал на Т1ВИ
о Выявление узелков в стенках кистозной тимомы
5. Методы медицинской радиологии:
• ПЭТ/КТ:
о Роль ФДГ-ПЭТ пока не установлена:
- Поглощение ФДГ тимусом в норме и при его гиперплазии
о Обнаружение и динамический контроль метастазов
• Сканирование с октреотидом:
о Тимома поглощает октреотид, меченный индием-111
о Выявление пациентов, для лечения которых может использоваться октреотид
(а) На совмещенных изображениях при КТ с контрастным усилением (слева) и МРТ (Т2ВИ, справа) в левой половине переднего средостения определяется кистозная тимома с узловыми мягкотканными перегородками (лучше видны при МРТ). Узелки в стенках медиастинальных кист свидетельствуют в пользу кистозной опухоли.
(б) Женщина 57 года с инвазивной тимомой типа В1 и жалобами на боли в груди и отечность лица. При МРТ с контрастным усилением на Т1ВИ SPGR в преваскулярном отделе средостения визуализируется гетерогенно контрастирующееся объемное образование. Также в верхней полой вене выявляется опухолевый тромб (а) У этой же пациентки при МРТ с контрастным усилением на Т1В И SPGR определяется гетерогенно контрастирующееся объемное образование, которое инвазирует перикард и, возможно, легочный ствол. Следует отметить, что гипоинтенсивный сигнал в структуре опухоли соответствует кистозной полости
(б) У этой же пациентки при МРТ в режиме 2-D FIESTA в структуре инвазивной тимомы визуализируется гиперинтенсивный сигнал от кистозной полости. В случаях, когда выполнение КТ с контрастным усилением противопоказано, оценку тимомы часто проводят с помощью МРТ.
6. Рекомендации к проведению лучевых исследований:
• Оптимальный метод лучевой диагностики:
о КТ с контрастным усилением является методом выбора; выявление признаков инвазии
• Рекомендован динамический контроль после хирургического вмешательства:
о Радикальная резекция: выполнение КТ с контрастным усилением каждый год в течение пяти лет, затем каждый год выполнение попеременно КТ с контрастным усилением и рентгенографии органов грудной клетки еще в течение шести лет, затем ежегодное проведение только рентгенографии органов грудной клетки
о Нерадикальная резекция, опухоль стадии III или Iva после резекции: КТ с контрастным усилением каждые шесть месяцев в течение трех лет
• Информация, которая должна быть отражена в диагностическом заключении:
о Размер опухоли: по короткой и длинной осям в аксиальной плоскости, краниокаудальный размер
о Локализация образования, его контуры, плотность, наличие кальцификатов
о Признаки инвазии:
- Инфильтрация жировой ткани, патологические изменения в прилежащих отделах легкого
- Протяженность границы опухоли с прилежащей структурой >50% размера структуры
- Инвазия сосудов, сердца, лимфаденопатия
- Высокое стояние купола диафрагмы, плевральный выпот, узелки в плевре
- Отдаленные метастазы
в) Дифференциальная диагностика тимомы:
1. Карцинома тимуса:
• Доминантное объемное образование в преваскулярном отделе средостения:
о Лимфаденопатия, признаки местнодеструирующего роста
• Гистологические характеристики, присущие злокачественной опухоли
2. Карциноид тимуса:
• Доминантное объемное образование в преваскулярном отделе средостения:
о Лимфаденопатия, признаки местнодеструирующего роста
• Гистологические характеристики, присущие атипичному карциноиду
• Симптомы гормональной дисфункции, множественная эндокринная неоплазия
3. Лимфома:
• Ходжкина и неходжкинская
• Объемное образование в преваскулярном отделе средостения и лимфаденопатия
• Признаки местнодеструирующего роста, зона некроза в центре, кистозные изменения
4. Злокачественная герминативно-клеточная опухоль:
• Мужчины < 40 лет с соответствующими симптомами
• Семинома: объемное образование в преваскулярном отделе средостения гомогенной структуры
• Несеминомные опухоли: объемное образование в преваскулярном отделе средостения негомогенной структуры за счет наличия зоны пониженной плотности в центре
• Доминантное объемное образование с местнодеструирующим ростом и лимфаденопатия
5. Гиперплазия тимуса:
• Диффузное или изолированное узловое увеличение тимуса
• Снижение интенсивности сигнала при МРТ в режиме визуализации химического сдвига
г) Патоморфология тимомы:
1. Стадирование, определение степени дифференцировки и классификация опухолей:
• Классификация Масаока-Кога:
о Стадия I: инкапсулированная тимома
о Стадия IIa: микроскопические признаки инвазии капсулы
о Стадия IIb: макроскопические признаки инвазии прилежащей жировой клетчатки
о Стадия III: инвазия прилежащего органа
о Стадия IVa: вовлечение в опухолевый процесс плевры или перикарда
о Стадия IVb: лимфогенные, гематогенные метастазы
2. Макроскопические патоморфологические и хирургические особенности:
• Инкапсулированная тимома:
о Объемное образование шаровидной или овоидной формы, покрытое фиброзной капсулой
о Фиброзные перегородки, соединенные с капсулой
• Некроз, кровоизлияния, кистозные изменения (30-40%)
• Инвазивная тимома:
о Инвазия опухолевыми клетками капсулы
о Инвазия жировой клетчатки средостения, сердца и сосудов, плевры,легких
3. Микроскопические особенности:
• Сочетание в различном соотношении эпителиальных клеток и лимфоцитов
• Гистологическая классификация тимом согласно ВОЗ:
о Основана на морфологических особенностях эпителиальных клеток, клеточной атипии и соотношения эпителиальных клеток и лимфоцитов
о Гистологический тип А: круглые/эпителиоидные опухолевые клетки
о Гистологический тип В: овальные/веретеновидные опухолевые клетки
о Гистологическая классификация ВОЗ:
- Типы А, АВ, В1, В2, ВЗ
о Низкая воспроизводимость и прогностическая значимость
о Подтипы, выделенные ВОЗ, в опухоли могут выявляться одновременно
д) Клинические аспекты тимомы:
1. Проявления:
• Наиболее частые признаки:
о Могут отсутствовать, выявляется случайно
о Симптомы компрессии или инвазии прилежащих структур:
- Дисфагия, паралич диафрагмы, синдром ВПВ
- Боли в груди, одышка, кашель
о Паранеопластические синдромы:
- Миастения (30-50%)
У 15% пациентов с миастенией обнаруживается тимома
- Гипогаммаглобулинемия (10%)
- Истинная эритроцитарная аплазия (5%)
• Другие симптомы:
о Прочие аутоиммунные заболевания:
- СКВ, полимиозит, миокардит
2. Демографические данные:
• Возраст:
о 70% опухолей выявляется на пятом и шестом десятилетиях жизни
• Пол:
о М=Ж
• Эпидемиология:
о Опухоли тимуса встречаются редко: < 1 % от всех опухолей у взрослых, 1-5 случаев на миллион человеко-лет
3. Естественное течение заболевания и прогноз:
• На прогноз влияет стадия опухоли и радикальность резекции
• Пятилетняя выживаемость: 65-80%
4. Лечение тимомы:
• Стадия I: расширенная тимэктомия:
о Резекция тимуса и прилежащей жировой клетчатки
• Стадия II: расширенная тимэктомия:
о Стадия IIb: адъювантная лучевая терапия
• Стадия III: неоадъювантная химиотерапия и радикальная резекция о Лучевая терапия после хирургического вмешательства или химиотерапия при нерадикальной резекции
• Стадия IVa: аналогично стадии III
• Стадия IVb: паллиативная химиотерапия
е) Диагностические пункты:
1. Ключевые моменты при интерпретации изображений:
• Вовлечение плевры в опухолевый процесс при тимоме редко проявляется плевральным выпотом
2. Ключевые моменты диагностического заключения:
• Дифференцирование тимом I и II стадий с тимомами III и IV стадий методами лучевой диагностики имеет большой значение, поскольку позволяет отобрать пациентов для проведения неоадъювантной терапии
Кровь, плевральная жидкость, myasthenia gravis при тимомах. Рентгенологические признаки при тимомах
Форма тени при тимомах. Размеры тимом
Форма опухоли и ее тени может быть различной. Для тимомы характерной считается форма лепешки или блина. Опухоль в передне-заднем размере как бы сплющена и прижата к грудине. При такой форме она хорошо определяется только в прямой проекции, так как в боковом положении больного опухоль имеет вид узкой полоски. У одного из наших больных злокачественная тимома отличалась именно такой сплюснутой формой. В передней проекции она выявлялась в виде двустороннего симметричного расширения срединной тени, в боковой же проекции обнаруживалась нечетко очерченная, плохо видимая патологическая полосовидная тень, которая как бы распластывалась по передней поверхности крупных сосудов и сердца, оставляя свободным ретростернальное пространство.
Злокачественные тимомы, имеющие форму усеченного конуса, верхушкой направленного вниз, наблюдались на секции З. В. Гольбертом, А. К. Добросмысловой, И. М. Малининым и Э. 3. Соркиной и др. Такие опухоли при рентгенологическом исследовании дают тень треугольной формы. Возможна четырехугольная форма тени. Встречаются и округлые опухоли. У одной нашей больной тень опухоли имела форму почти правильного овала; у одного больного — трапециевидную форму, у другого — неопределенную, с угловатыми неровными контурами.
Размеры опухоли могут быть также различными: от малых, рентгенологически неопределяемых (Дезев и Дюмон), до громадных, когда тимома распространяется на все средостение и далеко в стороны легких. Но чаще наблюдаются опухоли средних размеров.
В 1929 г. Ленк на основании одного своего наблюдения и анализа единичных литературных данных отметил, что характерным отличительным признаком тимом является преобладание поперечника патологической тени над ее длинником или равенство обоих этих размеров.
Накопленные к настоящему времени наблюдения над больными со злокачественными опухолями вилочковои железы позволяют пересмотреть значение этого признака. Наши данные, а также данные И. М. Малинина и Э. З. Соркиной, М. М. Минца, Ш. Мирганиева, А. М. Рабиновича,
A. М. Югенбург и других авторов показывают, что поперечник патологической тени обычно меньше е едлинника и, следовательно, приведенный признак Ленка не может иметь большого значения в дифференциальной диагностике тимом.
В литературе общепринято мнение, что тень злокачественных опухолей вилочковои железы имеет четкие, чаще всего бугристые, полициклические или крупноволнистые контуры. Как отмечает Ленк, а также С. И. Волков,
B. А. Фанарджян, Г. И. Хармандарьян и И. Г. Шлифер, при наличии полициклического контура отдельные его дуги бывают более длинными при тимомах и более короткими при злокачественных опухолях лимфатических узлов средостения. На основании собственных наблюдений и литературных данных, приведенных в статьях, посвященных разбору других злокачественных опухолей средостения, мы этого не можем подтвердить. В единственном нашем случае тимомы, где имелись полициклические четкие контуры, дуги последних были короткими, при этом определялся так называемый симптом «кулис». У другого больного контуры тени имели четкий крупноволнистый характер. В двух других случаях определялись неровные и местами тяжистые нечеткие контуры, свидетельствующие о прорастании опухолью медиастинальной плевры и легкого.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Кровь у больных может быть нормальной или иметь те или иные нехарактерные изменения (анемия, лейкоцитоз, лейкопения, лимфопения, нейтрофилез и т. п.).
Анализ пунктата плевральной жидкости у двух наших больных показал наличие мутного серозно-кровянистого эксудата, содержащего до 30% белка и большое количество клеточных элементов злокачественной опухоли.
Несколько замечаний о тяжелом прогрессирующем заболевании, так называемой myasthenia gravis (резкая слабость всей поперечнополосатой, а иногда и гладкой мускулатуры), которая в некоторых случаях может наблюдаться при опухолях вилочковой железы [B.C. Лобзин.Сейболд, Доналд, Кледжет и Гуд (Seybold, Donald, Clagett, Good) и др.]. Б. К. Осипов указывает, что наличие этого осложнения отмечается в 15% случаев опухолей тимуса. Однако на большом сводном материале (272 случая миастений) Дезев и Дюмон показали, что это заболевание лишь в единичных случаях наблюдается при злокачественных тимомах. У наших больных миастении не было.
Таким образом, в клинической картине и течении злокачественных опухолей вилочковой железы наиболее существенными являются следующие признаки:
1. Острое начало с бурным нарастанием симптомов поражения органов переднего средостения, главным образом вен и сердца.
2. Наличие периферических лимфатических узлов, выбухание опухоли над рукояткой грудины или выпячивание грудной стенки спереди.
3. Летальный исход обычно в течение нескольких месяцев.
Редко наблюдается относительно доброкачественное течение злокачественных тимом, клинически сходное с течением некоторых видов другой группы злокачественных опухолей, например сарком.
Рентгенологические признаки при тимомах
Многие авторы весьма скептически относятся к диагностическим возможностям рентгенологического исследования при опухолях вилочковой железы. В. Н. Шамов, например, считает, что это исследование позволяет только установить наличие опухоли в переднем средостении, но дифференцировать ее происхождение не представляется возможным. По мнению С. А. Рейнберга, рентгенологическое распознавание тимомы возможно лишь при «блинообразной» ее форме и характерном расположении непосредственно за грудиной, что в свое время подчеркивал еще Ленк.
На основании своих наблюдений и литературных данных мы утверждаем, что современная клиническая рентгенология располагает большими возможностями для правильной диагностики злокачественных опухолей вилочковои железы, хотя и не во всех случаях.
В начальных стадиях своего развития опухоль располагается соответственно нормальному положению вилочковои железы, т. е. в верхнем отделе переднего средостения, непосредственно за грудиной. При своем росте опухоль может распространяться вверх на шею, вниз до диафрагмы, занимая все переднее средостение, и реже кзади, достигая заднего средостения.
Срединное расположение опухоли вилочковой железы обычно обусловливает двустороннюю локализацию патологической тени в средостении. Признаку двусторонности и симметричности тени Ленк придает особо важное значение в диагностике тимом.
Однако нередко встречается и асимметричная локализация опухоли с большим выступанием ее в одну сторону, чаще вправо.
Двустороннее симметричное расположение тени опухоли было отмечено у двух наших больных. У одного патологическая тень выступала больше слева. В одном случае мы наблюдали редкую одностороннюю локализацию тени.
Тимома
Тимома – гетерогенная группа новообразований, различных по гистогенезу и степени зрелости, берущих начало из эпителиальной ткани вилочковой железы. Варианты клинического течения тимомы могут быть различны: от бессимптомного до выраженного (компрессионный, болевой, миастенический, интоксикационный синдром). Топографо-анатомический и этиологический диагноз устанавливается с помощью лучевых методов (рентгенография, КТ средостения), трансторакальной пункции, медиастиноскопии, исследования биоптата. Лечение хирургическое: удаление тимомы вместе с вилочковой железой и жировой клетчаткой переднего средостения, дополненное по показаниям химиолучевой терапией.
Общие сведения
Тимома – органоспецифическая опухоль средостения, происходящая из клеточных элементов мозгового и коркового вещества тимуса. Термин «тимома» был введен в употребление в 1900 году исследователями Grandhomme и Scminke для обозначения различных опухолей вилочковой железы. Тимомы составляют 10-20% всех новообразований медиастинального пространства. В 65-70% случаев тимомы имеют доброкачественное течение; инвазивный рост с прорастанием плевры и перикарда отмечается у 30% пациентов, отдаленное метастазирование – у 5%. Несколько чаще тимомы развиваются у женщин, болеют преимущественно лица 40-60 лет. На детский возраст приходится менее 8% опухолей тимуса.
Причины формирования опухолей вилочковой железы неизвестны. Предполагается, что тимомы могут иметь эмбриональное происхождение, быть связаны с нарушением синтеза тимопоэтина или иммунного гомеостаза. Факторами, провоцирующими рост и развитие опухоли, могут служить инфекционные заболевания, радиационное воздействие, травмы средостения. Замечено, что тимомы часто сочетаются с различными эндокринными и аутоиммунными синдромами (миастенией, дерматомиозитом, СКВ, диффузным токсическим зобом, синдромом Иценко-Кушинга и др.).
Строение и функции вилочковой железы
Вилочковая железа, или тимус располагается в нижней части шеи и переднем отделе верхнего средостения. Орган образован двумя асимметричными долями – правой и левой. В свою очередь, каждая доля представлена множеством долек, состоящих из коркового и мозгового вещества и заключенных в соединительнотканную строму. В вилочковой железе различают два типа ткани – эпителиальную и лимфоидную. Эпителиальные клетки секретируют тимические гормоны (тимулин, a-, b-тимозины, тимопоэтины и пр.), лимфоидная ткань состоит из Т-лимфоцитов различной степени зрелости и функциональной активности.
Таким образом, вилочковая железа одновременно является железой внутренней секреции и органом иммунитета, обеспечивающим взаимодействие эндокринной и иммунной систем. После 20 лет тимус подвергается возрастной инволюции; после 50 лет паренхима тимуса на 90% замещается жировой и соединительной тканью, сохраняясь в виде отдельных островков, лежащих в клетчатке средостения.
Классификация тимом
В онкологии различают три типа тимом: доброкачественную, злокачественную тимому 1-го типа (с признаками атипии, но относительно доброкачественным течением) и злокачественную тимому 2-го типа (с инвазивным ростом).
- Доброкачественная тимома (50-70% опухолей тимуса) макроскопически имеет вид одиночного инкапсулированного узла, диаметром не более 5 см. С учетом гистогенеза внутри этой группы выделяют медуллярную (тип А), смешанную (тип АВ) и преимущественно кортикальную (тип В1) тимому.
- Тимома типа А (медуллярная) составляет 4–7% доброкачественных опухолей вилочковой железы. В зависимости от строения может быть солидной и веретеноклеточной-крупноклеточной, практически всегда имеет капсулу. Прогноз благоприятный, 15-летняя выживаемость составляет 100%.
- Тимома типа АВ (кортико-медуллярная) встречается у 28–34% пациентов. Сочетает в себе очаги кортикальной и медуллярной дифференцировки. Имеет удовлетворительный прогноз; 15-летняя выживаемость – более 90%.
- Тимома типа В1 (преимущественно кортикальная) встречается в 9–20% случаев. Часто имеет выраженную лимфоцитарную инфильтрацию. Более чем у половины пациентов сопровождается миастеническим синдромом. Прогноз удовлетворительный; 20-летняя выживаемость - более 90%.
- Злокачественная тимома 1-го типа (20-25% случаев) представляет собой одиночный или множественные дольчатые узлы без четкой капсулы. Размер опухоли чаще не превышает 4-5 см, однако иногда встречаются новообразования больших размеров. Отличается инвазивным ростом в пределах железы. В гистологическом отношении представлена кортикальной тимомой (тип В2) и высокодифференцированной карциномой.
- Тимома типа В2 (кортикальная) составляет около 20–36% тимом. Гистологические разновидности вариабельны: темноклеточная, светлоклеточная, водянисто-клеточная и др. В большинстве случаев протекает с миастенией. Прогностически менее благоприятна: 20 лет живут менее 60% больных.
- Тимома типа В3 (эпителиальная) развивается у 10–14% пациентов. Часто обладает гормональной активностью. Прогноз хуже, чем при кортикальной разновидности; 20-летняя выживаемость менее 40%.
- Злокачественная тимома 2-го типа (рак тимуса, тимома типа C) составляет до 5% всех наблюдений. Отличается выраженным инвазивным ростом, высокой метастатической активностью (дает метастазы в плевру, легкие, перикард, печень, кости, надпочечники). Выделяют 6 гистологических типов рака тимуса: плоскоклеточный, веретеноклеточный, светлоклеточный, лимфоэпителиальный, недифференцированный, мукоэпидермоидный.
В зависимости от удельного веса лимфоидного компонента в тимоме дифференцируют лимфоидные (более 2/3 всех клеток опухоли представлено Т-лимфоцитами), лимфоэпителиальные (Т-лимфоциты составляют от 2/3 до 1/3 клеток) и эпителиальные тимомы (Т-лимфоцитами представлено менее 1/3 всех клеток).
Основываясь на степени инвазивного роста, выделяют 4 стадии тимомы:
- I стадия - инкапсулированная тимома без прорастания жировой клетчатки средостения
- II стадия – прорастание элементов опухоли в медиастинальную клетчатку
- III стадия - инвазия плевры, легкого, перикарда, крупных сосудов
- IV стадия – наличие имплантационных, гематогенных или лимфогенных метастазов.
Симптомы тимомы
Клинические проявления и течение тимомы зависит от ее типа, гормональной активности, размеров. Более чем в половине случаев опухоль развивается латентно и обнаруживается во время профилактического рентгенологического исследования.
Инвазивные тимомы вызывают компрессионный медиастинальный синдром, который сопровождается болями за грудиной, сухим кашлем, одышкой. Сдавление трахеи и крупных бронхов проявляется стридором, цианозом, дыхательной недостаточностью. При синдроме компрессии верхней полой вены возникает одутловатость лица, синюшность верхней половины туловища, набухание шейных вен. Давление растущей опухоли на нервные узлы обусловливает развитие синдрома Горнера, осиплость голоса, элевацию купола диафрагмы. Сдавливание пищевода сопровождается расстройством глотания – дисфагией.
По различным данным, от 10 до 40% тимом сочетаются с миастеническим синдромом. Больные отмечают снижение мышечной силы, быструю утомляемость, слабость мимических мышц, двоение в глазах, поперхивание, нарушения голоса. В тяжелых случаях может развиться миастенический криз, требующий перехода к ИВЛ и зондовому питанию.
В поздних стадиях злокачественной тимомы появляются признаки раковой интоксикации: лихорадка, анорексия, снижение массы тела. Нередко тимоме сопутствуют различные гематологические и иммунодефицитные синдромы: апластическая анемия, тромбоцитопеническая пурпура, гипогаммаглобулинемия.
Диагностика
Диагностика тимомы проводится торакальными хирургами с привлечением онкологов, рентгенологов, эндокринологов, неврологов. При клиническом осмотре может выявляться расширение вен грудной клетки, выбухание грудины в проекции опухоли; увеличение шейных, надключичных, подключичных лимфоузлов; признаки компрессионного синдрома и миастении. Физикальное исследование обнаруживает расширение границ средостения, тахикардию, свистящие хрипы.
На рентгенограмме грудной клетки тимома имеет вид объемного образования неправильной формы, расположенного в переднем средостении. КТ грудной клетки значительно расширяет объем информации, полученный при первичной рентгендиагностике и в ряде случаев позволяет поставить морфологический диагноз. Уточнение локализации и взаимоотношения новообразования с соседними органами при КТ средостения позволяет в дальнейшем выполнить трансторакальную пункцию опухоли средостения, что чрезвычайно важно для гистологического подтверждения диагноза и верификации гистологического типа тимомы.
Для визуального исследования средостения и выполнения прямой биопсии проводится диагностическая медиастиноскопия, парастернальная торакотомия или торакоскопия. Диагноз миастении уточняется с помощью электромиографии с введением антихолинэстеразных препаратов. Дифференциально-диагностические мероприятия позволяют исключить другие объемные процессы в средостении: загрудинный зоб, дермоидные кисты и тератомы средостения.
Лечение тимом
Лечение опухолей вилочковой железы проводится в отделениях торакальной хирургии и онкологии. Хирургический метод является основным в лечении тимомы, поскольку только тимэктомия обеспечивает удовлетворительные отдаленные результаты. При доброкачественных тимомах оперативное вмешательство заключается в удалении опухоли вместе с вилочковой железой (тимомтимэктомия), жировой клетчаткой и лимфатическими узлами средостения. Такой объем резекции диктуется высоким риском рецидива опухоли и миастении. Операция выполняется из срединного стернотомического доступа.
При злокачественных новообразованиях тимуса операция может дополняться резекцией легкого, перикарда, магистральных сосудов, диафрагмального нерва. Послеоперационная лучевая терапия показана при II и III стадиях тимомы. Кроме этого, облучение является ведущим методом лечения неоперабельных злокачественных тимом IV стадии. В настоящее время большее значение в лечении инвазивных тимом получает трехэтапное лечение, включающее неоадъювантную химиотерапию, резекцию опухоли и лучевую терапию.
В послеоперационном периоде у больных, перенесших тимэктомию, может случиться миастенический криз, который требует проведения интенсивной терапии, трахеостомии, ИВЛ, длительного назначения антихолинэстеразных препаратов.
Отдаленные результаты лечения доброкачественных тимом хорошие. После удаления опухоли исчезают или значительно уменьшаются симптомы миастении. У больных злокачественной тимомой, прооперированных на ранних стадиях, 5-летняя выживаемость достигает 90%, на III стадии – 60-70%. Неоперабельные формы онкологического заболевания имеют плохой прогноз с летальностью 90% в течение ближайших 5 лет.
Миастения
Миастения – это аутоиммунное заболевание, вызывающее слабость мышц из-за нарушения в работе нервно-мышечной передачи. Чаще всего нарушается работа мышц глаз, лицевых и жевательных мышц, иногда – дыхательной мускулатуры. Это определяет характерные для миастении симптомы: опущение нижнего века, гнусавость голоса, нарушения глотания и жевания. Диагноз миастении устанавливается после прозериновой пробы и анализа крови на наличие антител к рецепторам постсинаптической мембраны. Специфическое лечение миастении заключается в назначении антихолинэстеразных препаратов, таких как амбенония хлорид или пиридостигмин. Эти средства восстанавливают нервно-мышечную передачу.
Миастенией (или ложным/астеническим бульбарным параличом, или болезнью Эрба-Гольдфлама) называют заболевание, основным проявлением которого является быстрая (болезненно быстрая) утомляемость мышц. Миастения – это абсолютно классическое аутоиммунное заболевание, при котором клетки иммунной системы, по той или иной причине уничтожают другие клетки собственного же организма. Такое явление можно считать обычной реакцией иммунитета, только направлена она не на чужеродные клетки, а на свои.
Патологическая утомляемость мышц была описана клиницистами в середине XVI века. С тех пор заболеваемость миастенией стремительно растет и выявляется у 6-7 человек на каждые 100 тыс. населения. Женщины болеют миастенией в три раза чаще мужчин. Самое большое количество случаев развития заболевания наблюдается у людей в возрасте от 20 до 40 лет, хотя болезнь может развиться в любом возрасте или быть врожденной.
Причины миастении
Врожденная миастения является следствием генной мутации, из-за которой нервно-мышечные синапсы не могут нормально функционировать (такие синапсы – это что-то вроде "переходников", которые позволяют нерву взаимодействовать с мышцей). Приобретенная миастения встречается чаще врожденной, но легче поддается лечению. Существует несколько факторов, которые при определенных условиях могут стать причиной развития миастении. Наиболее часто патологическая мышечная утомляемость формируется на фоне опухолей и доброкачественной гиперплазии (разрастания тканей) вилочковой железы - тимомегалии. Реже причиной возникновения болезни становятся другие аутоиммунные патологии, например – дерматомиозит или склеродермия.
Описано достаточно случаев выявления миастенической слабости мышц у больных с онкологическими заболеваниями, например, с опухолями половых органов (яичников, предстательной железы), реже - легких, печени и др.
Как уже упоминалось, миастения – это заболевание аутоиммунной природы. Механизм развития болезни основан на выработке организмом антител к белкам-рецепторам, которые находятся на постсинаптической мембране синапсов, осуществляющих нервно-мышечную передачу.
Схематически это можно описать так: отросток нейрона имеет проницаемую мембрану, через которую могут проникать специфические вещества – медиаторы. Они нужны для передачи импульса от нервной клетки к мышечной, на которой есть рецепторы. Последние на мышечных клетках теряют способность связывать медиатор ацетилхолин, нервно-мышечная передача значительно затрудняется. Именно это и происходит при миастении: антитела разрушают рецепторы на "второй стороне" контакта между нервом и мышцей.
Симптомы миастении
Миастению называют "ложным бульбарным параличом" из-за того, что симптомы этих двух патологий действительно похожи. Бульбарный паралич – это повреждение ядер трех черепно-мозговых нервов: языкоглоточного, блуждающего и подъязычного. Все эти ядра располагаются в продолговатом мозге и их поражение крайне опасно. Как при бульбарном параличе, так и при миастении, возникает слабость жевательных, глоточных и лицевых мышц. В итоге это приводит к самому грозному проявлению - дисфагии, то есть нарушению глотания. Патологический процесс при миастении, как правило, первыми затрагивает мышцы лица и глаз, затем – губ, глотки и языка. При длительном прогрессировании заболевания развивается слабость дыхательных мышц и мышц шеи. В зависимости от того, какие группы мышечных волокон поражены, симптомы могут комбинироваться в разных вариантах. Есть и универсальные признаки миастении: изменение выраженности симптомов в течение дня; ухудшение состояния после длительного напряжения мышц.
При глазной форме миастении болезнь затрагивает только глазодвигательные мышцы, круговую мышцу глаза, мышцу, поднимающую верхнее веко. Как следствие, основными проявлениями будут: двоение в глазах, косоглазие, сложность в фокусировке взгляда; невозможность долго смотреть на объекты, расположенные очень далеко или очень близко. Кроме этого, почти всегда присутствует характерный симптом – птоз или опущение верхнего века. Особенность этого симптома при миастении заключается в том, что он появляется или усиливается к вечеру. Утром же его может не быть вовсе.
Патологическая утомляемость лицевой, жевательной мускулатуры и мышц, ответственных за речь, приводит к изменению голоса, трудностям с приемом пищи и речью. Голос у больных миастенией становится глухим, "носовым" (такая речь звучит примерно так же, как если бы человек просто говорил, зажав нос). При этом говорить очень тяжело: короткий разговор может настолько утомить больного, что ему необходимо будет несколько часов на восстановление. То же самое касается и слабости жевательных мышц. Жевание твердой пищи может оказаться для человека с миастенией физически непосильной задачей. Больные всегда стараются четко планировать время еды, чтобы принимать пищу в момент максимального действия принимаемых лекарств. Даже в периоды относительного улучшения самочувствия, больные предпочитают есть в первой половине дня, поскольку к вечеру симптомы усиливаются.
Поражение мышц глотки – более опасное состояние. Здесь проблема, напротив, состоит в невозможности принимать жидкую пищу. При попытке выпить что-то больные часто поперхиваются, а это чревато попаданием жидкости в дыхательные пути с развитием аспирационной пневмонии.
Все описанные симптомы заметно усиливаются после нагрузки на ту или иную группу мышц. Например, длительный разговор может стать причиной еще большей слабости, а жевание твердой пищи часто приводит к дополнительному ухудшению работы жевательных мышц.
И, наконец, несколько слов о самой опасной форме миастении – о генерализованной. Именно она обеспечивает стабильный 1% смертности среди больных данной патологией (за последние 50 лет показатель смертности снизился с 35% до 1%). Генерализованная форма может проявляться слабостью дыхательных мышц. Расстройство дыхания, которое возникает по этой причине, приводит к возникновению острой гипоксии и смерти, если больному вовремя не была оказана помощь.
Миастения со временем неуклонно прогрессирует. Темп ухудшения может существенно различаться у разных больных, возможно даже временное прекращение прогрессирования болезни (впрочем, это встречается достаточно редко). Ремиссии возможны: как правило, они возникают спонтанно и заканчиваются так же – "сами по себе". Обострения миастении могут носить эпизодический или длительный характер. Первый вариант называется миастеническим кризом, а второй – миастеническим состоянием. При кризе симптомы проходят достаточно быстро и полностью, то есть во время ремиссии никаких остаточных явлений не наблюдается. Миастеническое состояние – это длительно существующее обострение с наличием всех симптомов, которые, тем не менее, не прогрессируют. Продолжаться такое состояние может в течение нескольких лет.
Диагностика миастении
Наиболее показательное при миастении исследование, которое может дать неврологу массу информации о заболевании – это прозериновая проба. Прозерин блокирует работу фермента, расщепляющего ацетилхолин (медиатор) в пространстве синапса. Таким образом, количество медиатора увеличивается. Прозерин обладает очень мощным, но кратковременным эффектом, поэтому для лечения этот препарат почти не используется, а вот в процессе диагностики миастении прозерин необходим. При помощи последнего проводится несколько исследований. Сначала больного осматривают, чтобы оценить состояние мышц до пробы. После этого подкожно вводится прозерин. Следующий этап исследования производится через 30-40 минут после приема препарата. Врач повторно осматривает больного, выясняя тем самым реакцию организма.
Кроме того, подобная же схема применяется для электромиографии – регистрации электрической активности мышц. ЭМГ проводится дважды: до введения прозерина и через час после него. Исследование позволяет определить, действительно ли проблема заключается в нарушении нервно-мышечной передачи или нарушена функция изолированно мышцы или нерва. Если даже после ЭМГ остаются сомнения в природе заболевания, может понадобиться проведение ряда исследований проводящей способности нервов (электронейрографии).
Важно исследование анализа крови на наличие в ней специфических антител. Их обнаружение – достаточный повод для постановки диагноза миастении. При необходимости делают биохимический анализ крови (по индивидуальным показаниям).
Ценную информацию может дать компьютерная томография органов средостения. В силу того, что большой процент случаев миастении можно связать с объемными процессами в вилочковой железе, КТ средостения таким больным проводят достаточно часто.
В процессе диагностирования миастении необходимо исключить все прочие варианты – заболевания, которые имеют сходную симптоматику. В первую очередь это, конечно, уже описанный выше бульбарный синдром. Помимо этого, проводится дифференциальная диагностика с любыми воспалительными заболеваниями (энцефалит, менингит) и опухолевыми образованиями в области ствола мозга (глиома, гемангиобластома и др.), другой нейро-мышечной патологией (БАС, синдром Гийена, миопатии). В ряде случаев похожие на миастению симптомы может давать нарушение мозгового кровообращения (ишемический инсульт) в бассейне позвоночной артерии.
Лечение миастении
Цель лечения при миастении – увеличить количество ацетилхолина в нервно-мышечных синапсах. Это делается не путем увеличения синтеза этого вещества (это достаточно сложно), а путем угнетения его разрушения. Для этого в практической неврологии используются препараты из той же группы, в которую входит неостигмин. Для длительного лечения выбираются препараты другого типа: оптимальным вариантом здесь считается средство с мягким и длительным действием. Наиболее часто сейчас используются производные пиридостигмина и амбенония.
В случае тяжелого течения и стремительного прогрессирования болезни назначаются препараты, угнетающие иммунный ответ. Как правило, используют глюкокортикоиды, реже – классические иммунодепрессанты. При подборе стероидов всегда стоит проявлять максимальную осторожность. Больным с миастенией противопоказаны препараты, содержащие фтор, поэтому спектр лекарств для выбора оказывается не очень большим. Всем больным миастенией старше 69 лет проводится удаление вилочковой железы. Также к этому методу прибегают при обнаружении в тимусе объемного процесса и в случае резистентной к лечению миастении.
Препараты для симптоматического лечения подбираются индивидуально, исходя из особенностей каждого больного. Человек с миастенией должен соблюдать некоторые правила в своем образе жизни, чтобы ускорить выздоровление или продлить ремиссию. Не рекомендуется проводить слишком много времени под солнечными лучами и переносить излишние физические нагрузки. Перед тем, как самостоятельно начать принимать какое-либо лекарство, консультация с врачом абсолютно необходима. При миастении противопоказаны некоторые средства. К примеру, прием определенных антибиотиков, мочегонных средств, успокаивающих препаратов и лекарств, содержащих магний - последние могут значительно ухудшить состояние больного.
Прогноз и профилактика
Прогноз при миастении зависит от массы факторов: от формы, времени начала, типа течения, условий, пола, возраста, качества или наличия/отсутствия лечения и т. д. Легче всего протекает глазная форма миастении, тяжелее всего – генерализованная. На данный момент при строгом соблюдении рекомендаций врача почти все больные имеют благоприятный прогноз.
Так как миастения - это хроническое заболевание, то чаще всего больные вынуждены постоянно принимать лечение (курсами или непрерывно) для поддержания хорошего самочувствия, но качество их жизни от этого страдает не очень сильно. Очень важно своевременно диагностировать миастению и остановить ее прогрессирование до момента появления необратимых изменений.
Читайте также:
- Дистальный спленоренальный анастомоз при циррозе печени. Техника дистального спленоренального анастомоза.
- Недифференцированная плеоморфная саркома - лучевая диагностика
- Массивное инфицирование при ранениях - причины, механизмы
- Изменения QRS при инфаркте миокарда. Динамика ЭКГ-изменений при инфаркте миокарда
- ДВС-синдром. Плазмаферез при ДВС-синдроме
