Лечение нейробластомы и ее эффективность
Добавил пользователь Владимир З. Обновлено: 29.01.2026
Стадии развития нейробластомы и их прогноз
Установление клинической стадии развития нейробластомы необходимо для выбора наиболее подходящего метода лечения и для прогнозирования заболевания. Предложено несколько систем классификации стадий развития опухоли.
В их основе лежит возможно более точная оценка степени ее распространения. К числу факторов, имеющих прогностическое значение, относится также степень дифференцировки клеток опухоли (т. е. степень ее злокачественности), однако для этого фактора трудно найти место в рамках простой системы описания стадий развития опухоли.
Сказанное справедливо и для таких показателей, как экскреция катехоламинов и возраст, хотя возраст ребенка на момент постановки диагноза является, вероятно, наиболее важным прогностическим фактором. Наиболее популярная классификация разработана на основе признаков распространения опухоли, что удобно для применения в клинике.
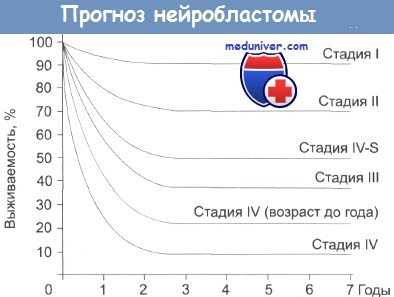
Примерно у 70% детей при обследовании обнаруживается диссеминированная опухоль, часто поражающая костный мозг. При этом, по мере прогрессирования стадии заболевания, прогноз ухудшается.
Однако выделяют стадию IV-S, поскольку она характеризуется неожиданно крайне благоприятным прогнозом. Выживаемость детей с опухолью в этой стадии почти такая же, как у больных с опухолью, находящейся на I стадии. Возраст большинства больных детей со стадией IV-S составляет менее 1 года.

Дети этого возраста характеризуются более благоприятным прогнозом даже в случае опухолей, находящихся в стадии III и IV. В этой группе удается вылечить детей с опухолью в стадии IV (если при этом в опухолевых клетках не наблюдается амплификации N-myc гена).
Наряду с такими факторами, как возраст и распространенность заболевания, для прогноза имеет значение место расположения первичной опухоли. Для детей с опухолью в области средостения и на шее прогноз оказывается более благоприятным, чем при ее локализации в брюшной полости. Вероятно, это связано с тем, что опухоли средостения и шеи чаще обнаруживаются при диагностическом осмотре.
Это особенно характерно для повреждений грудного отдела позвоночника, при которых развивается типичная ранняя симптоматика компрессии позвоночника. Интересно, что для детей с опухолями в тазовой области также отмечается более благоприятный прогноз. Эти опухоли чаще дифференцируются в ганглионейромы или же склонны к спонтанной ремиссии. Это может быть связано с возрастом детей, большинству из которых менее 15 месяцев.
Прогноз заболевания определяется также другими, биологическими, факторами. Это амплификация N-myc, высокий митотический индекс клеток опухоли, гиподиплоидность и аномальный кариотип хромосомы 1. Все эти факторы связаны с неблагоприятным прогнозом.
Гипердиплоидность и отсутствие амплификации N-myc служат признаками более благополучного исхода заболевания. Также сообщалось, что увеличение количества энолазы, специфичной для нейронов, и ферритина в сыворотке крови, относятся к числу неблагоприятных прогностических факторов.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Лечение нейробластомы и ее эффективность
Нейробластома у ребенка - частота, причины
Нейробластома является достаточно распространенной детской опухолью. Она занимает третье место после опухолей головного мозга, лейкоза и лимфом, и на долю ее приходится около 7% от всех опухолей детского возраста. Более, чем в 80% случаев опухоль развивается до 4-летнего возраста.
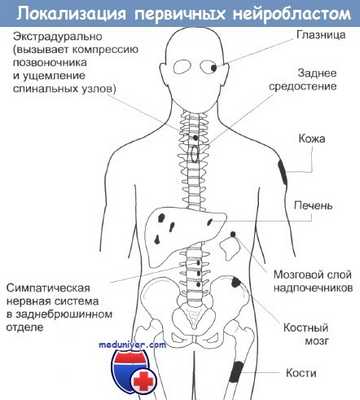
Нейробластомы представляют собой эмбриональные опухоли, образующиеся из нервного гребешка, из которого обычно развивается кора надпочечников и симпатические ганглии. Поэтому первичная опухоль, как правило, образуется в коре надпочечников и в ткани симпатической нервной системы в забрюшинной области.
Однако она может развиваться в заднем средостении и в позвоночнике, преимущественно экстрадурально из околопозвоночных симпатических нервных узлов. Поскольку опухоль происходит из коры надпочечников, ее клетки образуют и секретируют соответствующие гормоны и метаболиты, что служит характерным признаком нейробластом.
Иногда эти опухоли подвергаются спонтанной регрессии и дифференцировке. Нередко на патологоанатомическом вскрытии плода в надпочечниках обнаруживают небольшие по размеру опухоли. В детском возрасте выявляется обширно-диссеминированная форма этой опухоли (стадия 4S), которая может спонтанно регрессировать.
В других случаях опухоль проявляет патогенетические характеристики, свойственные клеткам, находящимся на разных стадиях процесса дифференцировки: от недифференцированных круглых форм, до ганглионарных клеток и стромы, состоящей из клеток, напоминающих шванновские.
Степень дифференцировки клеток имеет прогностическое значение. Для более благоприятного прогноза также характерны малая интенсивность деления клеток опухоли и отсутствие некрозов. Клетки нейробластомы окрашиваются периодат-шиффовым реактивом и экспрессируют различные маркеры (хромогранин-А, синаптофизин, и энолазу, специфичную для нейронов). При электронной микроскопии клеток в них можно видеть плотные нейросекреторные гранулы.
Ген N-myc, расположенный на 2р24-участке второй хромосомы клеток нейробластомы, часто амплифицируется. Наличие в клетке более 10 копий этого гена служит неблагоприятным прогностическим фактором. В настоящее время оценка степени амплификации стала рутинным методом, входящим в комплекс процедур обследования больных.
В 40% случаев наблюдается делеция в области хромосомы 1р. В этой области может быть локализован ген-супрессор роста опухоли, и потеря гетерозиготности в таком участке может привести к ранним рецидивам. Часто наблюдается приобретение генетического материала в области 17q, что связано с плохим прогнозом.
Опухоль склонна к обширному распространению. Она растет локально и поражает лимфатические и кровеносные сосуды. При гематогенном распространении поражается костный мозг с частым образованием скоплений крупных плохо дифференцированных клеток и печень, что приводит к выраженной гепатомегалии.
Также поражаются кости, отдельные деструктивные изменения в которых представляют собой типичные метастазы. В противоположность остальным опухолям мягких тканей, характерным для детского возраста, нейробластомы редко метастазируют в легкие. Характерны метастазы в кожу и периорбитальную область.
Эстезионейробластома
Эстезионейробластома — это злокачественное новообразование из клеток ольфакторного нейроэпителия, возникающее в полости носа и быстро распространяющееся в параназальные пазухи, полость глазницы, решетчатую кость и основание черепа. Основными симптомами являются: заложенность носа, обильные слизистые выделения, аносмия, отечность скуловой области. В диагностике эстезионейробластомы полагаются на данные риноскопии, КТ околоносовых синусов, МРТ головного мозга, гистологического анализа биопсийного материала. Лечение зависит от особенностей опухоли, как правило, представляет собой сочетание радиологического, хирургического и химиотерапевтического методов.
МКБ-10
Общие сведения
Эстезионейробластома (от греч. «esthesio» — ощущаю) берет свое начало в нейронах обонятельного (ольфакторного) эпителия, в связи с чем известна под названием ольфакторная нейробластома. Ольфакторный эпителий выстилает полость носа, носоглотку и решетчатый лабиринт. Находящиеся в нем нейроны осуществляют выделение и передачу в церебральные обонятельные центры информации о качестве и интенсивности запаха.
Эстезионейробластома - достаточно редкая злокачественная опухоль. Наиболее часто она наблюдается у детей в возрасте после 10 лет. На долю ольфакторной нейробластомы приходится около 3% от всех новообразований полости носа. Поскольку опухоль быстро прорастает в ячейки решетчатой кости и на основание черепа, она является предметом совместной курации специалистов в области отоларингологии и неврологии.
Патоморфология
Первоначально ольфакторная нейробластома располагается в верхних отделах носовой полости. Обладая местно-деструирующим агрессивным ростом, эстезионейробластома быстро заполняет полость носа, распространяется в носоглотку, параназальные пазухи, переднюю черепную ямку и орбиту. Регионарное метастазирование происходит в верхнешейные, заглоточные, поднижнечелюстные и околоушные лимфатические узлы. Отдаленные метастазы, как правило, поражают легкие, плевру, печень, кости. Характерно, что при возникновении эстезионейробластомы у пациентов детского возраста регионарное и отдаленное метастазирование наблюдается относительно редко.
По своему морфологическому строению эстезионейробластома является нейроэпителиомой, она состоит из недифференцированных эктодермальных клеток. Микроскопия тканей опухоли выявляет типичные черты нейрогенной опухоли: присутствие специфических гранулированных мембран и формирование розеток. Особенности гистологического строения позволяют выделить 3 типа опухоли: эстезионейроэпителиому, собственно эстезионейробластому и эстезионейроцитому.
Классификация
Согласно Международной классификации опухолей, носа выделяют 4 стадии эстезионейробластомы:
- В I стадии опухоль не выходит за пределы 1 стенки полости носа и носовой раковины, не вызывает костной деструкции и не дает метастазов.
- Во IIа стадии наблюдается локальная костная деструкция, эстезионейробластома захватывает другую стенку носовой полости, но не дает метастазов.
- IIб стадия аналогична предыдущим и отличается от них наличием одиночного регионарного метастаза на стороне возникновения опухоли.
- Эстезионейробластома IIIа стадии переходит на вторую половину носовой полости или за пределы костных структур, распространяется на соседние анатомические зоны, но не дает метастазов.
- IIIб стадия — эстезионейробластома, как в предыдущей стадии или с меньшей распространенностью, но с множественным регионарным одно- или двусторонним метастазированием.
- Эстезионейробластома IVа стадии характеризуется прорастанием в носоглотку, полость черепа или мягкие ткани лица, но без метастазирования.
- Выявление отдаленных или несмещаемых регионарных метастазов соответствует IVб стадии, независимо от степени распространенности опухолевого процесса.
Симптомы эстезионейробластомы
Характерным манифестационным симптомом ольфакторной нейробластомы является упорная заложенность носа. Она сопровождается сперва слизистыми, а затем слизисто-гнойными выделениями. Первоначально такие симптомы могут приниматься за проявления ринита, аденоидита или гайморита. Настораживающим моментом является прогрессирование нарушения носового дыхания, несмотря на проводимую терапию риносинусита, а также развитие полной аносмии — невозможности воспринимать запахи.
Следует отметить, что в начальной стадии заложенность носа носит односторонний характер. По мере роста эстезионейробластомы происходит смещение носовой перегородки в здоровую сторону, что приводит к сужению интактного носового хода и двустороннему расстройству носового дыхания.
Дальнейшее развитие заболевания зависит от направления роста опухоли и места ее регионарного метастазирования. При прорастании в передние отделы полости носа, эстезионейробластома заполняет ее так, что может быть обнаружена при визуальном осмотре носовых ходов. Если рост опухоли происходит в верхнечелюстную пазуху, то появляется припухлость скуловой области на стороне поражения и отечность края верхней челюсти. Прорастание эстезионейробластомы в ротовую полость приводит к шаткости и выпадению зубов.
Распространение эстезионейробластомы в полость черепа манифестирует признаками гидроцефалии и повышенного внутричерепного давления. К ним относятся: постоянная головная боль, чувство давления на глазные яблоки, тошнота, не имеющая связи с приемом пищи. В более поздних стадиях возникают нарушения со стороны черепно-мозговых нервов, корешки которых расположены на основании черепа.
В некоторых случаях через ячейки решетчатого лабиринта эстезионейробластома распространяется в орбитальную полость. При этом отмечается экзофтальм и затруднение движений глазным яблоком. В следствии смещения глаза возникает диплопия (двоение в глазах). Метастазирование эстезионейробластомы в шейные лимфоузлы приводит к некоторой припухлости шеи. При метастазировании в заглоточные лимфоузлы пациенты отмечают затрудненное глотание.
Диагностика
Диагностический поиск при эстезионейробластоме зачастую проводится совместными усилиями отоларинголога, невролога, нейрохирурга и офтальмолога. Применяются методы инструментальной визуализации:
- Риноскопия. Перед ее проведением электроаспиратором отсасывают из полости носа мешающую обследованию густую слизь. Риноскопия обнаруживает резкое смещение носовой перегородки и наличие опухолевой массы, имеющей красновато-синюшнюю окраску и бугристую поверхность, часто кровоточащей при проведении исследования. Риноскопия дает возможность дифференцировать эстезионейробластому от инородного тела, полипов носа и аденоидов.
- Исследование ППН. Эстезионейробластома может быть обнаружена по данным рентгенографии околоносовых пазух. Более информативными методами являются КТ носовых пазух и МРТ головного мозга, дающие исчерпывающую информацию о размерах опухоли и границах ее распространения.
- Методы цитоморфологии. В 70-50% случаев эстезионейробластомы опухолевые клетки обнаруживаются при цитологическом анализе носового отделяемого. Однако их отсутствие в мазке не позволяет исключить опухоль. Окончательно верифицировать диагноз «Эстезионейробластома» возможно только по результатам гистологического исследования тканей новообразования, взятых путем биопсии в ходе риноскопии.
Поиск регионарных и отдаленных метастазов эстезионейробластомы проводится с использованием КТ глотки, УЗИ тканей шеи, сцинтиграфии скелета, КТ грудной клетки, МРТ печени и МСКТ брюшной полости.
Лечение эстезионейробластомы
В зависимости от размеров и расположения эстезионейробластомы, наличия и локализации метастазов, а также возраста пациента и общего состояния его здоровья, лечебная тактика может заключаться в хирургическом удалении опухоли, ее облучении или системной химиотерапии. Как правило, целесообразно комбинирование этих методов.
Хирургическая тактика
Хирургическое удаление эстезионейробластомы особенно эффективно при локализованном характере опухоли без прорастания на основание мозга и метастазирования. При небольшом размере опухоли оперативное вмешательство может быть проведено трансназально при помощи эндоскопа. Распространение процесса в переднюю черепную ямку требует проведения сложной нейрохирургической операции. При этом полное удаление опухоли не всегда возможно. Если эстезионейробластома прорастает в глазницу, то с участием офтальмохирургов или офтальмоонкологов производится экзентерация глазницы с последующим глазопротезированием.
Противоопухолевая терапия
Лучевая терапия эффективна как в отношении эстезионейробластомы, так и ее регионарных метастазов. Она может осуществляться в виде протоновой терапии, интенсивно-модулированной лучевой терапии или брахитерапии. Особым видом лучевой терапии выступает радиохирургия. Последняя подходит для лечения эстезионейробластом с труднодоступным расположением, при невозможности проведения открытого оперативного вмешательства в связи с тяжелым соматическим состоянием пациента.
Химиотерапия необходима при значительном распространении онкопроцесса и наличии метастазов. Обычно она проводиться на предоперационном этапе лечения и комбинируется с облучением.
Прогноз
В прогностическом плане эстезионейробластома внушает мало оптимизма. Агрессивный рост опухоли, ее прорастание в полость черепа и глазницу, метастазирование и рецидивирование приводят к быстрому прогрессированию онкопроцесса и гибели пациента. Ранее 5-летняя выживаемость не превышала 25%. В последнее время, благодаря применению новых методик комбинированной химиолучевой терапии, она повысилась до 50-60%. Неблагоприятными прогностическими факторами являются: возраст старше 50 и моложе 20 лет, интракраниальное прорастание эстезионейробластомы, ее отдаленное метастазирование, высокая степень анаплазии клеток опухоли.
В настоящее время отсутствуют удовлетворительные методы лечения нейробластомы и постоянно предлагаются различные усовершенствования существующих терапевтических процедур. В отличие от других опухолей детского возраста химиотерапия пока еще не стала достаточно эффективным средством лечения нейробластомы, хотя факт чувствительности этой опухоли к цитостатикам не вызывает сомнения.
Поэтому более результативными у детей с локализованными опухолями оказываются методы местного лечения, такие как хирургический и/или лучевая терапия. При использовании одного хирургического метода достигается 80%-я 2-летняя выживаемость.
Лучевую терапию обычно назначают в тех случаях, когда опухоль была удалена неполностью, однако при полном удалении опухоли лучше избегать облучения. В ряде случаев, когда в результате операции опухоль не была удалена полностью и проводилась лучевая терапия, были получены неплохие результаты по выживаемости, хотя при этом трудно оценить вклад химиотерапии.

В эту категорию попадает большинство детей с опухолями в клинической стадии II и III. Даже при лечении детей с опухолью в стадии IV, для которых химиотерапия является наиболее подходящим методом, следует уделять особое внимание контролю над ростом первичной опухоли.
Обычно химиотерапию используют для первичного лечения детей с опухолью в стадии IV, однако в дальнейшем часто приходится контролировать рост первичной опухоли, прибегая к лучевой терапии и хирургическому вмешательству. В этом случае, как считают некоторые хирурги, предварительное облучение технически упрощает операцию.
В подобных тяжелых случаях к лечению локальными методами не приступают до тех пор, пока больному не проведут по крайней мере два курса химиотерапии.

В таблице суммированы основные принципы лечения детей с нейробластомой. Обычно применяют рецептуры, включающие винкристин, циклофосфамид, актиномицин D и доксорубицин. Все больше начинают использоваться такие препараты как цисплатин, этопозид и ифосфамид. Показано, что все перечисленные средства эффективны при изолированном применении.
При назначении препаратов в режиме интенсивной терапии (например, OPEC) эффект проявляется у 60-70% больных, однако при этом вылечивается лишь 25-30% детей с опухолями на поздних стадиях. В отдельных тяжелых случаях помогает назначение высоких доз препаратов совместно с пересадкой аутологичного костного мозга. Более эффективным оказалось лечение больных с опухолью, полностью или частично чувствительной к хими-опрепаратам, и которым вторично назначали высокие дозы лекарств.
При такой схеме лечения токсичность препаратов снижается, и в настоящее время ведутся дальнейшие клинические испытания этого метода. Обнадеживающие результаты получены при использовании адресной лучевой терапии с использованием 131I мета-иодбензилгуанидина, в качестве средства первичного лечения, а также при рецидивах.
В последние годы удалось добиться увеличения выживаемости больных за счет улучшения методов диагностики, выбора правильной стратегии лечения и распространения средств биохимического мониторинга и химиотерапии, хотя общие результаты пока остаются разочаровывающими. Выживаемость существенно зависит от возраста и стадии болезни, и дети, выжившие в течение более 3 лет, обычно считаются вылеченными.
Нейробластома
Нейробластома – злокачественное новообразование симпатической нервной системы эмбрионального происхождения. Развивается у детей, обычно располагается в надпочечниках, забрюшинном пространстве, средостении, шее или области таза. Проявления зависят от локализации. Наиболее постоянными симптомами являются боли, повышение температуры и снижение веса. Нейробластома способна к регионарному и отдаленному метастазированию с поражением костей, печени, костного мозга и других органов. Диагноз устанавливается с учетом данных осмотра, УЗИ, КТ, МРТ, биопсии и других методик. Лечение – оперативное удаление неоплазии, радиотерапия, химиотерапия, пересадка костного мозга.
Нейробластома – недифференцированная злокачественная опухоль, происходящая из эмбриональных нейробластов симпатической нервной системы. Нейробластома является самой распространенной формой рака экстракраниальной локализации у детей раннего возраста. Составляет 14% от общего количества злокачественных новообразований у детей. Может быть врожденной. Нередко сочетается с пороками развития. Пик заболеваемости приходится на 2 года. В 90% случаев нейробластома диагностируется в возрасте до 5 лет. У подростков выявляется очень редко, у взрослых не развивается. В 32% случаев располагается в надпочечниках, в 28% - в забрюшинном пространстве, в 15% - в средостении, в 5,6% – в области таза и в 2% - в области шеи. В 17% случаев определить локализацию первичного узла не удается.
У 70% больных нейробластомой при постановке диагноза выявляются лимфогенные и гематогенные метастазы. Чаще всего поражаются регионарные лимфоузлы, костный мозг и кости, реже – печень и кожа. Крайне редко обнаруживаются вторичные очаги в головном мозге. Уникальной особенностью нейробластомы является способность к повышению уровня дифференцировки клеток с трансформацией в ганглионеврому. Ученые считают, что нейробластома в отдельных случаях может протекать бессимптомно и завершаться самостоятельной регрессией или созреванием до доброкачественной опухоли. Вместе с тем, часто наблюдаются быстрый агрессивный рост и раннее метастазирование. Лечение нейробластомы проводят специалисты в сфере онкологии, эндокринологии, пульмонологии и других областей медицины (в зависимости от локализации неоплазии).
Причины нейробластомы
Механизм возникновения нейробластомы пока не выяснен. Известно, что опухоль развивается из эмбриональных нейробластов, которые к моменту рождения ребенка не созрели до нервных клеток. Наличие эмбриональных нейробластов у новорожденного или ребенка младшего возраста не обязательно приводит к формированию нейробластомы – небольшие участки таких клеток часто выявляются у детей в возрасте до 3 месяцев. В последующем эмбриональные нейробласты могут трансформироваться в зрелую ткань или продолжить делиться и дать начало нейробластоме.
В качестве основной причины развития нейробластомы исследователи указывают приобретенные мутации, возникающие под влиянием различных неблагоприятных факторов, однако определить эти факторы пока не удалось. Отмечается корреляция между риском возникновения опухоли, аномалиями развития и врожденными нарушениями иммунитета. В 1-2% случаев нейробластома носит наследственный характер и передается по аутосомно-доминантному типу. Для семейной формы неоплазии типичен ранний возраст начала болезни (пик заболеваемости приходится на 8 месяцев) и одновременное или практически одновременное образование нескольких очагов.
Патогномоничным генетическим дефектом при нейробластоме является потеря участка короткого плеча 1-ой хромосомы. У трети пациентов в опухолевых клетках обнаруживаются экспрессия либо амплификация N-myc онкогена, подобные случаи рассматриваются как прогностически неблагоприятные из-за быстрого распространения процесса и устойчивости неоплазии к действию химиопрепаратов. При микроскопии нейробластомы выявляются круглые мелкие клетки с темными пятнистыми ядрами. Характерно наличие очагов кальцификации и кровоизлияний в ткани опухоли.
Классификация нейробластомы
Существует несколько классификаций нейробластомы, составленных с учетом размера и распространенности новообразования. Российские специалисты обычно используют классификацию, которую в упрощенном виде можно представить следующим образом:
- I стадия – выявляется одиночный узел размером не более 5 см. Лимфогенные и гематогенные метастазы отсутствуют.
- II стадия – определяется одиночное новообразование размером от 5 до 10 см. Признаки поражения лимфоузлов и отдаленных органов отсутствуют.
- III стадия – выявляется опухоль диаметром менее 10 см с вовлечением регионарных лимфоузлов, но без поражения отдаленных органов, либо опухоль диаметром более 10 см без поражения лимфоузлов и отдаленных органов.
- IVА стадия – определяется неоплазия любого размера с отдаленными метастазами. Оценить вовлеченность лимфоузлов не представляется возможным.
- IVВ стадия – выявляются множественные новообразования с синхронным ростом. Наличие либо отсутствие метастазов в лимфоузлы и отдаленные органы установить не удается.
Симптомы нейробластомы
Для нейробластомы характерно значительное разнообразие проявлений, что объясняется разными локализациями опухоли, вовлечением тех или иных близлежащих органов и нарушением функций отдаленных органов, пораженных метастазами. На начальных стадиях клиническая картина нейробластомы неспецифична. У 30-35% пациентов возникают локальные боли, у 25-30% наблюдается повышение температуры тела. 20% больных теряют в весе либо отстают от возрастной нормы при прибавке массы тела.
При расположении нейробластомы в забрюшинном пространстве первым симптомом заболевания могут стать узлы, определяемые при пальпации брюшной полости. В последующем нейробластома может распространяться через межвертебральные отверстия и вызывать компрессию спинного мозга с развитием компрессионной миелопатии, проявляющейся вялой нижней параплегии и расстройством функций тазовых органов. При локализации нейробластомы в зоне средостения наблюдаются затруднения дыхания, кашель, дисфагия и частые срыгивания. В процессе роста неоплазия вызывает деформацию грудной клетки.
При расположении новообразования в области таза возникают расстройства дефекации и мочеиспускания. При локализации нейробластомы в области шеи первым признаком болезни обычно становится пальпируемая опухоль. Может выявляться синдром Горнера, включающий в себя птоз, миоз, эндофтальм, ослабление реакции зрачка на свет, нарушения потоотделения, гиперемию кожи лица и конъюнктивы на стороне поражения.
Клинические проявления отдаленных метастазов при нейробластоме также отличаются большим разнообразием. При лимфогенном распространении выявляется увеличение лимфоузлов. При поражении скелета возникают боли в костях. При метастазировании нейробластомы в печень наблюдается быстрое увеличение органа, возможно – с развитием желтухи. При вовлечении костного мозга отмечаются анемия, тромбоцитопения и лейкопения, проявляющиеся вялостью, слабостью, повышенной кровоточивостью, склонностью к инфекциям и другими симптомами, напоминающими острый лейкоз. При поражении кожных покровов на коже больных нейробластомой образуются голубоватые, синеватые или красноватые плотные узлы.
Для нейробластомы также характерны метаболические расстройства в виде повышения уровня катехоламинов и (реже) вазоактивных интестинальных пептидов. У пациентов с такими расстройствами наблюдаются приступы, включающие в себя побледнение кожи, гипергидроз, диарею и повышение внутричерепного давления. После успешной терапии нейробластомы приступы становятся менее выраженными и постепенно исчезают.
Диагностика нейробластомы
Диагноз выставляют с учетом данных лабораторных анализов и инструментальных исследований. В список лабораторных методов, используемых в ходе диагностики нейробластомы, включают определение уровня катехоламинов в моче, уровня ферритина и мембрано-связанных гликолипидов в крови. Кроме того, в процессе обследования пациентам назначают тест на определение уровня нейронспецифической енолазы (NSE) в крови. Этот анализ не является специфичным для нейробластомы, поскольку увеличение количества NSE также может наблюдаться при лимфоме и саркоме Юинга, но имеет определенную прогностическую ценность: чем ниже уровень NSE, тем более благоприятно протекает заболевание.
План инструментального обследования в зависимости от локализации нейробластомы может включать в себя КТ, МРТ и УЗИ забрюшинного пространства, рентгенографию и КТ органов грудной клетки, МРТ мягких тканей шеи и другие диагностические процедуры. При подозрении на отдаленное метастазирование нейробластомы назначают радиоизотопную сцинтиграфию костей скелета, УЗИ печени, трепанобиопсию либо аспирационную биопсию костного мозга, биопсию кожных узлов и другие исследования.
Лечение нейробластомы
Лечение нейробластомы может проводиться с использованием химиотерапии, лучевой терапии и оперативных вмешательств. Тактику лечения определяют с учетом стадии болезни. При I и II стадии нейробластомы осуществляют хирургические вмешательства, иногда – на фоне предоперационной химиотерапии с использованием доксорубицина, цисплатина, винкристина, ифосфамида и других препаратов. При III стадии нейробластомы предоперационная химиотерапия становится обязательным элементом лечения. Назначение химиопрепаратов позволяет обеспечить регрессию новообразования для последующего проведения радикальной операции.
В некоторых случаях наряду с химиотерапией при нейробластомах применяют лучевую терапию, однако, в настоящее время этот метод все реже включают в схему лечения из-за высокого риска развития отдаленных осложнений у детей младшего возраста. Решение о необходимости лучевой терапии при нейробластоме принимают индивидуально. При облучении позвоночника учитывают возрастной уровень толерантности спинного мозга, при необходимости применяют защитные средства. При облучении верхних отделов туловища защищают плечевые суставы, при облучении таза – тазобедренные суставы и, по возможности, яичники. На IV стадии нейробластомы назначают высокодозную химиотерапию, выполняют трансплантацию костного мозга, возможно – в сочетании с хирургическим вмешательством и лучевой терапией.
Прогноз при нейробластоме
Прогноз при нейробластоме определяется возрастом ребенка, стадией заболевания, особенностями морфологического строения опухоли и уровнем ферритина в сыворотке крови. С учетом всех перечисленных факторов специалисты выделяют три группы больных нейробластомой: с благоприятным прогнозом (двухлетняя выживаемость составляет более 80%), с промежуточным прогнозом (двухлетняя выживаемость колеблется от 20 до 80%) и с неблагоприятным прогнозом (двухлетняя выживаемость составляет менее 20%).
Наиболее значимым фактором является возраст пациента. У больных младше 1 года прогноз при нейробластоме более благоприятный. В качестве следующего по значимости прогностического признака специалисты указывают локализацию неоплазии. Больше всего неблагоприятных исходов наблюдается при нейробластомах в забрюшинном пространстве, меньше всего – в средостении. Обнаружение в образце ткани дифференцированных клеток свидетельствует о достаточно высокой вероятности выздоровления.
Средняя пятилетняя выживаемость пациентов с нейробластомой I стадии составляет около 90%, II стадии – от 70 до 80%, III стадии – от 40 до 70%. У больных с IV стадией этот показатель существенно меняется в зависимости от возраста. В группе детей до 1 года, имеющих нейробластому IV стадии, пять лет с момента постановки диагноза удается прожить 60% пациентов, в группе детей от 1 до 2 лет – 20%, в группе детей старше 2 лет – 10%. Профилактические меры не разработаны. При наличии случаев заболевания нейробластомой в семье рекомендуется консультация генетика.
Читайте также:
