Липома и хондрома полости рта. Остеома полости рта
Добавил пользователь Валентин П. Обновлено: 30.01.2026
Липомы пищевода. Злокачественные опухоли пищевода
Липомы в пищеводе встречаются редко. Располагаются они в подслизистом или мышечном слое. Могут достигать больших размеров и нарушать проходимость пищевода. Форма дефекта наполнения при липоме в отличие от плотных опухолей меняется во время прохождения перистальтической волны. Однако окончательный диагноз устанавливается обычно после гистологического исследования. Ввиду небольшой плотности жировой ткани липомы хорошо распознаются с помощью компьютерной томографии [Haaga, Reich, 1978]. Таким образом, каждая из неэпителиальных доброкачественных опухолей пищевода (лейомиома, фиброма, невринома, липома) не имеет патогномоничных рентгенологических симптомов, на основании которых можно было бы уверенно дифференцировать их между собой. На практике обычно достаточно рентгенологически установить лишь доброкачественный характер опухолевого процесса (без уточнения гистологической структуры) и подробно описать размеры, форму, положение и преимущественное направление роста опухоли относительно просвета пищевода, не стремясь к уточненной диагностике.
Разграничительная диагностика между маленькой раковой и доброкачественной эпителиальной опухолью также весьма трудна. Во всех сомнительных случаях показана эзофагоскопия с биопсией. О возможном озлокачествлении доброкачественной опухоли пищевода могут свидетельствовать быстрое ее увеличение, изменение типичной формы, изъязвление, ригидность стенок вокруг опухоли и обрыв складок слизистой оболочки на границе с ней.
Злокачественные опухоли. Злокачественные опухоли пищевода делятся на эпителиальные (рак) и неэпителиальные (саркома). Рак относится к самым частым опухолям пищевода. Почти всегда является первичным. Метастатическое поражение пищевода наблюдается очень редко. Клинически проявляется стойко нарастающей дисфагией, рвотой, иногда болями за грудиной или в эпи-гастрии. По характеру роста раковые опухоли пищевода обычно делят на экзофитные, вдающиеся в просвет пищевода (полиповидные, чашеподоб-ные), эндофитные (плоские, циркулярно инфильтрирующие стенку) и смешанные. Все они могут изъязвляться.
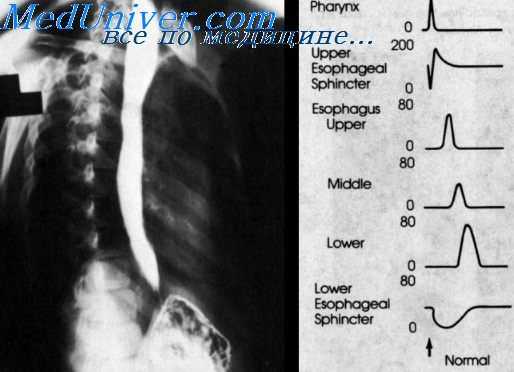
Иногда встречаются множественные раковые поражения пищевода. Основным рентгенологическим признаком экзофитно растущего рака пищевода является неправильной формы дефект наполнения с неровными, бугристыми (фестончатыми, зазубренными) очертаниями, на границе с которым обычно отчетливо выражен обрыв (разрушение) продольно идущих или измененных складок слизистой оболочки. Просвет пищевода в зоне поражения деформирован, эластичность стенок и перистальтика нарушены, переход к неизмененным участкам резкий, ступенеобразный. Сужение просвета наступает обычно лишь в далеко зашедших стадиях экзофитного рака, поэтому супрастенотическое расширение при данной форме опухоли развивается редко.
Если во время исследования локализующаяся на одной из стенок пищевода опухоль не выведена в краеобразующее положение, то из-за растяжения опухолью непораженных (эластичных) стенок может создаться ложное впечатление о якобы имеющемся расширении его просвета. Методически правильно проводимое исследование позволяет легко избежать этой ошибки.
При расположении опухоли в грудном отделе пищевода на фоне заднего средостения может выявляться дополнительная патологическая тень, обусловленная внепищеводной частью опухоли. Раковые опухоли, располагающиеся вблизи функционально-активных зон пищевода (глоточно-пищеводный и пищеводно-желудочный переходы), нарушают их функцию. При этом, в частности, рак гортаноглотки может сопровождаться нарушением акта глотания и забрасыванием бариевой взвеси в дыхательные пути, асимметричным заполнением и нарушением опорожнения валлекул и грушевидных карманов глотки, зиянием входа в пищевод.
При полипоподобной разновидности экзофитного рака дефект наполнения имеет обычно овальную или полуовальную форму с неровными контурами. Иногда контуры могут быть ровными, четкими. В этих случаях отличить полипоподобный рак от доброкачественного полипа можно только с помощью эндоскопии с биопсией.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Липома и хондрома полости рта. Остеома полости рта
Остеолипома. Плеоморфная липома.
Хондро- и остеолипома отличаются образованием в толще подкожно расположенных узлов липомы метаплаетических костных и хрящевых участков, очагов миксоматоза и фиброза. Такие опухоли иногда обозначают как мезенхимомы или гамартомы мягких тканей.
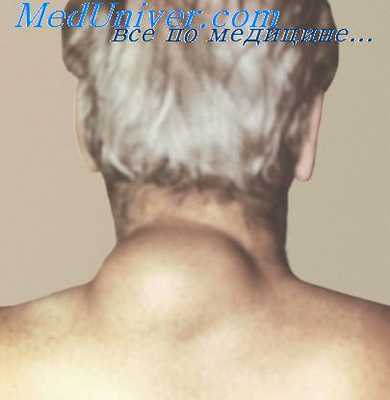
Плеоморфная липома (атипичная фибролипома, плеоморфная веретено-клеточная линома, «ancient lipom») описана В. М. Srnookler и F. M. Knzinger в 1980 г. и также выделена из группы липосарком Поражает преимущественно мужчин (83%). 50-70 лет.
Плеоморфная липома локализуется главным образом на задней поверхности шеи, плече и спине.
Опухоль представляет собой четко отграниченный узел округлой или овальной формы, дольчатого вида, сходный с липомой.
Микроскопически плеоморфная липома иногда почти полностью состоит из плеоморфных и более характерных гигантских многоядерных клеток, располагающихся в миксоидной строме, с участками зрелой жировой ткани, иногда наблюдают преобладание последней. Большинство случаев за нимает промежуточное положение. Характерным признаком является наличие многоядерных клеток с умеренным количеством эозинофильной цитоплазмы и множеством располагаюшихся по краю ядер, часто накладывающихся друг на друга, что придает им сходство с расположением лепестков мелких цветов. Ядра с нежным хроматином и одним эозинофильным ядрышком, реже гиперхромные. Выражена ядерная атипия. Число многоядерных клеток варьирует. Строма миксоматознан, богата чукополисахаридами. Сосуды толстостенные, часто с гиалинизированными стенками В 2/3 случаев отмечают воспалительную инфильтрацию, в 1/4 случаев — участки типа веретеноклеточной липомы, могут встречаться участки бурою жира.
Гистогенез опухоли неясен В М. Shmookler и F M. Knzinger (I981) проводят аналогию с так называемой старой шванномой и считают, что плеоморфная липома развивается в результате прогрессии клеточных изменений, возможно дегенеративных, возникающих в веретеноклеточной липоме.
Дифференциальный диагноз плеоморфной липомы представляет значительную трудность, нередко первичным морфологическим диагнозом является липосаркома. Плеоморфную липому необходимо отличать прежде всего от высокодифференцнрованной и плеоморфной липосарком и миксоидного варианта злокачественной фиброзной гистиоцитомы.
Из доброкачественных опухолей жировой ткани у детей значительный интерес представляет редко встречающийся доброкачественный липобластоматоз, который был впервые описан F. Vellins et al в 1958 г. Опухоль подразделяется на ограниченную (узловатую) и диффузную формы, которые также обозначают как доброкачественную липобластому и доброкачественный липобластоматоз. Среди больных преобладают мальчики. Возраст больных колеблется от новорожденных до 7 лет, дети до 3 лет составляют 88%.
Опухоль локализуется преимущественно на нижней конечности, в области ягодиц и бедра, верхней конечности (иадплечье и кисть). Описано развитие опухоли в области шеи, средостения, туловища, забрюшинного пространства.
Макроскопически опухоль дольчатая, инкапсулированная, овальной или шаровидной формы, чаще мягкая, реже — эластичная или мозговидная. Размер колеблется от 2 до 14 см, чаше составляя 3—5 см. На разрезе опухоль с различными оттенками желтого цвета, с гомогенными желатннозными или миксоидными полями, иногда с мелкими кистами.
Микроскопически отмечают дольчатое расположение жировых клеток. Дольки разделены фиброзными перегородками различной толщины. В перегородках часто встречается много сосудов капиллярного типа, образующих плексиформную сеть. Жировые клетки варьируют по степени диффереициров-ки зрелые жировые клетки рассеяны среди липобластов, веретенообразных и звездчатых мезенхимального вида клеток. Веретенообразные липобласты и звездчатые вакуолизированные клетки обычно обнаруживаются по периферии долек и около капилляров. Недифференцированные клетки (прелипобласты) обычно рассеяны в миксоматозиой строме. Митозы обычно типичные Миксоматоз более выражен по периферии долек н здесь иногда встречаются мелкие кисты. Изредка наблюдают фокусы хондроидиой метаплазии, лимфоплазмоцитарной инфильтрации и очаги экстрамедулляриого эритропоэза. Рецидивы возможны, иногда повторные, преимущественно при диффузном типе поражения.
Гистогенез опухоли неясен. Некоторые авторы считают, что развитие доброкачественного лнпобластоматоза происходит на основе аномалии, характеризующейся продолженной пролиферацией лнпобластов в постнатальном периоде R. А. Willis (1962) и М. Shear (1967) рассматривают этот процесс как жировую гамартому G. Geschickter (1934) и D. P. Van Meurs (1947) полагают, что доброкачественный липобластоматоз возникает из персистирующей эмбриональной ткани в тот период жизни, когда идет активная трансформация соединительной ткани в жировую М. A. Greco (1980) расценивают поражение как пролиферацию мезенхимальных клеток, проявляющих все уровни созревания белой жировой ткани н отсутствие дифференцировки в направлении бурого жира.
При дифференциальном диагнозе доброкачественной липобластомы или лнпобластоматоза их следует отличать от миксоидного и высокодифференцированного варианта липосаркомы.
Липома или жировик - опухоль, состоящая из рыхлой соединительной ткани и жировых клеток. В полости рта она встречается редко, главным образом в тканях щеки. В ткани челюстей бывает очень редко. Развивающаяся в мягких тканях липома имеет шаровидную форму и может достигать больших размеров. Из-за мягкой консистенции ее можно принять за флуктуацию или лимфангиому и даже мягкую фиброму.
Хондрома, тоже редко встречающаяся опухоль, состоящая из хрящевых клеток. Появляется она, главным образом, на верхней челюсти. Злокачественное перерождение хондромы приводит к образованию хондросаркомы.
Остеома — результат доброкачественного разрастания костной ткани. Редко встречающаяся опухоль. По плотности разросшейся ткани различают компактную, губчатую и мозговую (медуллярную) остеому. Она встречается на поверхности челюстей, реже — в их теле, обычно центрально.
Гетеротопная остеома развивается в тканях, где при нормальных условиях костная ткань отсутствует, так, в ткани околоушной железы, в ткани мышц, например в шило-подъязычной мышце.
Центральная остеома, в результате давления, оказываемого на ветви нервов, вызывает невралгические боли. На рентгеновском снимке изменения, подобные таковым при центральной остеоме, наблюдаются при центральной фиброме с окостенением, распространенном экзостозе, комплексной одонтоме, а также деформирующем фиброзном хроническом остите (болезни Педжета). Последний встречается в основном на верхней челюсти. Эти заболевания различают на основании клинических симптомов и рентгеновских снимков. Для болезни Педжета на рентгеновском снимке характерно чередование прозрачных и непрозрачных зон, а также размытые границы между ними.
С точки зрения амбулаторной стоматологической практики большее значение имеют гиперпластические явления в ткани: экзостоз, эностоз, нёбный и нижнечелюстной валики.
Экзостоз встречается как на нижнем, так и на верхнем альвеолярном отростке со стороны преддверия рта в форме горошины, боба, нередко в форме множественных выбуханий кости. Это явление гиперплазии существенно утолщает лицевую стенку альвеолярного отростка, и поэтому имеет значение при удалении зуба.
Эностоз — более или менее распространенное, часто резко очерченное уплотнение кости неправильной формы, появляющееся в губчатой ткани альвеолярного отростка челюстей. Вероятно, это гиперплазия, образовавшаяся в результате остаточной хронической инфекции вокруг корня. На рентгеновском снимке образование можно принять за цементому, центральную остеому, остаток корня, слюнный камень, проектирующийся на нижнюю челюсть. Диагноз слюнного камня Вартонова протока можно подтвердить рентгеновским снимком соответствующей стороны дна рта. С остатком корня можно спутать эностоз, локализующийся на лунке удаленного корня. Об остатке корня свидетельствует то обстоятельство, что на внутриротовом рентгеновском снимке можно проследить периодонтальную щель, и, возможно, что видна также тень, соответствующая корневому каналу. В том случае, если у больного имеются невралгические жалобы и рентгеновский снимок не убедителен, диагноз ставится на основании результатов пробного вскрытия альвеолярного отростка.
Нельзя принимать за экзостоз неровности альвеолярного отростка, появившиеся в результате удаленных в различное время зубов. Последнее — не что иное, как субинволюция (недостаточная атрофия) отдельных сегментов альвеолярного отростка.
Нёбный валик, появляющийся по средней линии, соответственно шву посередине нёба, покрытый истонченной и плотной слизистой оболочкой, представляет собой гиперплазию костной ткани различной формы и величины. Валик может иметь формы: выбухания с размытыми границами (torus palatinus simplex), форму вытянутого вдоль средней линии веретена (torus palatinus fusiformis), двойного узла (torus palatinus nodosus bifidus), многочисленных узлов (torus palatinus nodosus multiplex) и, наконец, многодольчатую форму (torus palatinus lobularis multiplex).
Нижнечелюстной валик — это гиперплазия костной ткани, встречающаяся на язычной поверхности нижней челюсти, как правило, в области малых коренных зубов, нередко с обеих сторон, в виде больших или меньших шаровых сегментов.
- Рекомендуем к прочтению "Липомы средостения"
Доброкачественные опухоли полости рта
Доброкачественные опухоли полости рта — расположенные в полости рта новообразования, характеризующиеся отграниченным медленным ростом и не склонные к метастазированию. К доброкачественным опухолям полости рта относятся папилломы, миксомы, ретенционные кисты, железы Серра, фибромы, фиброматоз десен, миомы, гемангиомы, лимфангиомы. Диагностика опухолей полости рта осуществляется на основании данных осмотра, пальпации, рентгенологического исследования, ангиографии и гистологического исследования. Удаление опухолей полости рта возможно путем хирургического иссечения, электрокоагуляции, лазерной валоризации, криодеструкции, склерозирования сосудов или применения радиоволнового метода.
Общие сведения
Наиболее часто стоматология сталкивается с опухолями эпителиального происхождения, берущими свое начало из железистого, плоского или зубообразовательного эпителия. Возможно развитие опухоли полости рта из жировой ткани, мышечных волокон, соединительнотканных структур, нервных стволов и сосудов. В зависимости от расположения выделяют доброкачественные опухоли языка, внутренней поверхности щек, мягкого и твердого неба, подъязычной области, десен и губ.
Причины опухолей полости рта
Этиология и механизм развития опухолей полости рта пока не достаточно изучены. К факторам риска относятся употребление алкоголя, курение, острая травма (например, удаление зуба), хроническое травмирование слизистой рта краем сломанного зуба, плохо обработанной поверхностью пломбы, коронкой или зубным протезом. Наиболее высок риск возникновения опухоли полости рта при сочетании курения с приемом алкоголя. В развитии некоторых неопластических опухолей полости рта (папилломы, папилломатоз) ведущая роль отводится вирусной инфекции (вирус папилломы человека, вирус герпеса).
Опухоли полости рта, возникающие в детском возрасте, часто связаны с нарушениями дифференцировки тканей в период внутриутробного развития. К ним относятся дермоидные и ретенционные кисты, железы Серра, врожденные невусы. Как правило, эти новообразования выявляются в течение первого года жизни.
Эпителиальные опухоли полости рта
Папилломы. Опухоли полости рта, состоящие из клеток многослойного плоского эпителия. Локализуются чаще всего на губах, языке, мягком и твердом небе. Папилломы полости рта представляют собой округлый выступ над поверхностью слизистой. Могут иметь гладкую поверхность, но чаще покрыты сосочковыми разрастаниями по типу цветной капусты. Обычно наблюдаются единичные папилломы, реже — множественные. Со временем эти опухоли полости рта покрываются ороговевающим эпителием, за счет чего приобретают белесоватую окраску и шероховатую поверхность.
Невусы. В полости рта невусы наблюдаются в редких случаях. Они чаще бывают выпуклыми и имеют различную степень пигментации от бледно-розового цвета до коричневого. Среди опухолей ротовой полости встречаются голубой невус, папилломатозный невус, невус Ота и другие. Некоторые из них могут озлокачествляться с развитием меланомы.
Железы Серра. Обычно этот вид опухолей полости рта располагается в области альвеолярного отростка или твердого неба. Железы Серра представляют собой полушаровидные образования желтоватого цвета размером до 0,1 см и плотной консистенции. Могут иметь множественный характер. Обычно к концу первого года жизни ребенка отмечается самопроизвольное исчезновение этих образований.
Соединительнотканные опухоли полости рта
Фибромы. Наиболее часто фибромы полости рта встречаются в области нижней губы, языка и на небе. Имеют вид гладкого овального или округлого образования, в отдельных случаях расположенного на ножке. Цвет этих опухолей полости рта не отличается от окраски окружающей их слизистой.
Фиброматоз десен. Не все авторы относят фиброматоз десен к опухолям полости рта, некоторые считают, что в его основе лежат изменения воспалительного характера. Фиброматозные разрастания — безболезненные плотные образования. Они могут носить локальный характер в пределах нескольких зубов и диффузный, захватывая весь альвеолярный отросток как нижней, так и верхней челюсти. Опухолевые разрастания при фиброматозе локализуются в сосочках десен и могут быть настолько выражены, что полностью закрывают коронки зубов. Этот вид опухоли полости рта требуют дифференциации от гиперпластического гингивита.
Миомы. Развиваются из мышечной ткани. Рабдомиомы образуются из волокон поперечно-полосатой мускулатуры. Чаще всего наблюдаются в виде единичных узловых образований в толще языка. Лейомиомы развиваются из гладкомышечных волокон и обычно локализуются на небе. Миобластомы (опухоль Абрикосова) являются результатом дисэмбриогенеза и диагностируются у детей до года. Они представляют собой округлую опухоль полости рта размером до 1 см, покрытую эпителием и имеющую блестящую поверхность.
Миксомы. Эти опухоли полости рта могут иметь округлую, сосочковую или бугристую поверхность. Располагаются в области твердого неба или альвеолярного отростка.
Пиогенная гранулема. Развивается из слизистой или соединительнотканных элементов ротовой полости. Часто наблюдается после травмирования слизистой оболочки щек, губ или языка. Пиогенная гранулема имеет сходство с богато кровоснабжающейся грануляционной тканью. Отличается быстрым увеличением размеров до 2 см в диаметре, темно-красной окраской и кровоточивостью при прикосновении.
Эпулисы. Доброкачественные опухоли полости рта, расположенные на десне. Могут произрастать из глубоких слоев десны, надкостницы, тканей периодонта. Наиболее часто эпулис встречается в области передних зубов. Классифицируются на фиброзные, гигантоклеточные и ангиоматозные образования.
Невриномы. Образуются в результате разрастания клеток шванновской оболочки нервных волокон. Достигают в диаметре 1 см. Имеют капсулу. Невриномы являются практически единственными опухолями полости рта, при пальпации которых может отмечаться болезненность.
Сосудистые опухоли полости рта
Гемангиомы. Самые распространенные опухоли полости рта. В 90% случаев гемангиомы диагностируются сразу или в ближайшее время после рождения ребенка. Бывают простыми (капиллярными), кавернозными, капиллярно-кавернозными и смешанными. Отличительной особенностью этих опухолей полости рта является их побледнение или уменьшение в размерах при надавливании. Травмирование гемангиом часто приводит к кровоточивости.
Лимфангиомы. Возникают в результате нарушений эмбриогенеза лимфатической системы и выявляются обычно у новорожденных. Характеризуются образованием ограниченной или диффузной припухлости в полости рта. Среди опухолей полости рта различают кавернозные, кистозные, капиллярно-кавернозные и кистозно-кавернозные лимфангиомы. Эти опухоли полости рта склонны к воспалению, которое часто бывает связано с травмой слизистой рта или обострением какого-либо хронического воспалительного заболевания носоглотки: пульпита, периодотита, хронического тонзиллита, гайморита и пр. Отдельные авторы указывают также на связь рецидивирующего воспалительного процесса в лимфангиоме с обострениями хронического гастрита, дуоденита или колита.
Диагностика опухолей полости рта
Опухоли полости рта небольшого размера могут быть диагностированы стоматологом случайно при проведении профилактического осмотра, в ходе лечения кариеса и других стоматологических манипуляций. Точное определение вида опухоли возможно только после гистологического изучения ее структуры. Подобное исследование может проводится на материале, взятом в ходе биопсии опухоли или после ее удаления.
Для определения глубины прорастания опухоли полости рта применяется УЗИ образования, для оценки состояния костных структур — рентгенологическое исследование. При фиброматозе десен проводится ортопантомограмма, на которой часто выявляются участки деструкции альвеолярного отростка. В диагностике сосудистых опухолей нередко используют ангиографию.
Лечение опухолей полости рта
Затруднение речи и пережевывания пищи при наличии опухоли полости рта, постоянная травматизация новообразований этой локализации, а также вероятность их малигнизации — все это является поводом для активной хирургической тактики. В зависимости от вида опухоли полости рта возможно применение электрокоагуляции, удаления лазером, криодеструкции, радиоволнового метода, хирургического иссечения, склеротерапии.
Удаление опухолей полости рта диффузного характера проводится в несколько этапов. Иссечение фиброматозных разрастаний производят вместе с надкостницей. Участки разрушенной костной ткани подвергаются обработке фрезой и коагуляции. Сосудистые опухоли полости рта могут быть склерозированны путем введения склерозирующих веществ непосредственно в сосуды опухоли.
Опухоли челюстей
Опухоли челюстей - новообразования челюстных костей, исходящие непосредственно из костной ткани или структур одонтогенного аппарата. Опухоли челюстей могут проявлять себя клинически болевым синдромом, деформацией кости, асимметрией лица, смещением и подвижностью зубов, нарушением функции ВНЧС и глотания, нередко - прорастанием в полость носа, верхнечелюстную пазуху, орбиту и т. д. Диагностика опухолей челюстей предполагает рентгенологическое обследование, КТ, сцинтиграфию; при необходимости консультации окулиста, отоларинголога, риноскопию. Лечение доброкачественных опухолей челюстей - только хирургическое (выскабливание, резекция фрагмента челюсти, удаление зубов); злокачественных – комбинированное (лучевая терапия и операция).
МКБ-10
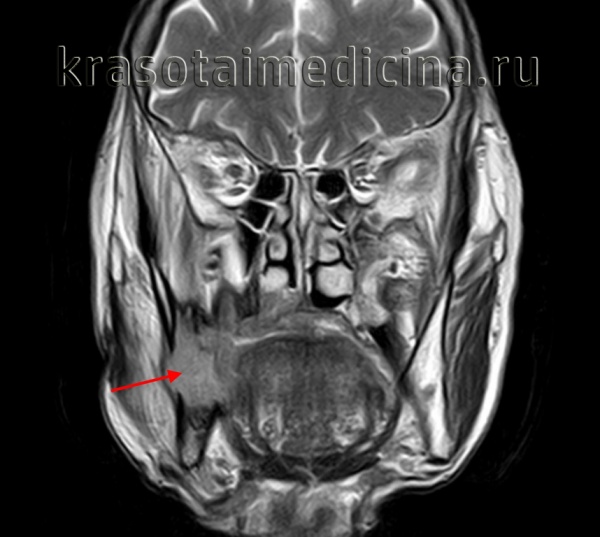
Опухоли челюстей - остеогенные и неостеогенные, доброкачественные и злокачественные новообразования челюстных костей. На долю опухолей челюстно-лицевой области приходится около 15% всех заболеваний в стоматологии. Опухоли челюстей могут возникать в любом возрасте, в т. ч. довольно часто они встречаются у детей. Опухоли челюстей разнообразны по своему гистогенезу и могут развиваться из костной и соединительной ткани, костного мозга, тканей зубного зачатка, околочелюстных мягких тканей.
По мере своего роста опухоли челюстей вызывают значительные функциональные нарушения и эстетические дефекты. Лечение опухолей челюстей представляет собой технически непростую задачу, требующую объединения усилий специалистов в области челюстно-лицевой хирургии, отоларингологии, офтальмологии, нейрохирургии.
Причины
Вопрос о причинности возникновения опухолей челюстей находится в процессе изучения. На сегодняшний день доказана связь опухолевого процесса со следующими состояниями:
- одномоментной или хронической травмой (ушибом челюсти, повреждением слизистой оболочки полости рта разрушенными кариесом зубами, зубным камнем, краями пломб, некорректно подогнанными коронками и протезами и пр.)
- длительно текущими воспалительными процессами (хроническим периодонтитом, остеомиелитом челюсти, актиномикозом, синуситами и т. д.)
- не исключается вероятность развития опухолей челюсти на фоне инородных тел верхнечелюстной пазухи: пломбировочного материала, корней зубов и пр.
- воздействием неблагоприятных физических и химических факторов (ионизирующего излучения, радиойодтерапии, курения и пр.).
Вторичные злокачественные опухоли челюстей могут являться метастазами рака молочной железы, предстательной железы, щитовидной железы, почки, результатом местного распространения рака языка и др. Рак челюсти может развиваться на фоне предраковых процессов – лейкоплакии полости рта, доброкачественных опухолей полости рта (папиллом), лейкокератоза и т. п.
Классификация
Среди опухолей челюстей различают одонтогенные (органоспецифические) новообразования, связанные с зубообразующими тканями, и неодонтогенные (органонеспецифические), связанные с костью. Одонтогенные опухоли челюстей, в свою очередь, могут быть доброкачественными и злокачественными; эпителиальными, мезенхимальными и смешанными (эпителиально-мезенхимальными).
- Доброкачественные одонтогенные опухоли челюстей представлены амелобластомой, обызвествленной (кальцифицирующейся) эпителиальной одонтогенной опухолью, дентиномой, аденоамелобластомой, амелобластической фибромой, одонтомой, одонтогенной фибромой, миксомой, цементомой, меланоамелобластомой и др.
- Злокачественные одонтогенные опухоли челюстей включают одонтогенный рак и одонтогенную саркому. К остеогенным опухолям челюстей относятся костеобразующие (остеомы, остеобластомы), хрящеобразующие (хондромы), соединительнотканные (фибромы), сосудистые (гемангиомы), костно-мозговые, гладкомышечные и др.
Симптомы опухолей челюстей
Доброкачественные одонтогенные опухоли челюстей
Амелобластома – наиболее частая одонтогенная опухоль челюстей, склонная к инвазивному, местно-деструирующему росту. Поражает преимущественно нижнюю челюсть в области ее тела, угла или ветви. Развивается внутрикостно, может прорастать в мягкие ткани дна полости рта и десны. Чаще проявляется в возрасте 20-40 лет.
В начальном периоде амелобластома протекает бессимптомно, однако по мере увеличения размеров опухоли возникает деформация челюсти, асимметрия лица. Зубы в области поражения часто становятся подвижными и смещаются, может отмечаться зубная боль. Опухоль верхней челюсти может прорастать в полость носа, гайморову пазуху, орбиту; деформировать твердое нёбо и альвеолярный отросток. Нередки случаи нагноения, рецидивирования и малигнизации амелобластомы. Клиническое течение таких опухолей челюсти, как амелобластическая фиброма и одонтоамелобластома, напоминает амелобластому.
Одонтома чаще возникает у детей в возрасте до 15 лет. Обычно опухоли имеют небольшие размеры, протекают бессимптомно, однако могут вызывать задержку прорезывания постоянных зубов, диастемы и тремы. Опухоли большой величины могут приводить к деформации челюсти, образованию свищей.
Одонтогенная фиброма развивается из соединительной ткани зубного зачатка; чаще возникает в детском возрасте. Рост опухоли медленный; локализация – на верхней или нижней челюсти. Одонтогенная фиброма обычно бессимптомна; в некоторых случаях могут отмечаться ноющие боли, ретенция зубов, воспалительные явления в области опухоли.
Цементома – доброкачественная опухоль челюсти, практически всегда спаянная с корнем зуба. Чаще развивается в области премоляров или моляров нижней челюсти. Протекает бессимптомно или с нерезко выраженной болезненностью при пальпации. Изредка встречается множественная гигантская цементома, которая может являться наследственным заболеванием.
Доброкачественные неодонтогенные опухоли челюстей
Остеома может иметь внутрикостный или поверхностный (экзофитный) рост. Опухоль может распространяться в верхнечелюстную пазуху, полость носа, глазницу; препятствовать припасовке зубных протезов. Остеомы нижнечелюстной локализации вызывают боль, асимметрию нижней части лица, нарушение подвижности челюсти; верхнечелюстной локализации – нарушения носового дыхания, экзофтальм, диплопию и другие нарушения.
Остеоид-остеома сопровождается интенсивным болевым синдромом, обостряющимся по ночам, во время приема пищи; асимметрией лица. При осмотре полости рта определяется выбухание кости (чаще в области премоляров и моляров нижней челюсти), гиперемия слизистой оболочки.
Остеобластокластома (гигантоклеточная опухоль челюсти) преимущественно встречается в молодом возрасте (до 20 лет). Развитие клинической картины характеризуется нарастанием боли в челюсти, асимметрии лица и подвижности зубов. Ткани над опухолью изъязвляются; образуются свищи; отмечается повышение температуры тела. Истончение кортикального слоя приводит к возникновению патологических переломов нижней челюсти.
Гемангиома челюсти сравнительно редко бывает изолированной и в большинстве случаев сочетается с гемангиомой мягких тканей лица и полости рта. Сосудистые опухоли челюстей проявляются повышенной кровоточивостью десен, кровотечениями из корневых каналов при лечении пульпита или периодонтита, из лунки при удалении зуба и пр. При осмотре может выявляться флюктуация, расшатанность зубов, синюшность слизистой оболочки.
Злокачественные опухоли челюстей
Злокачественные опухоли челюстей встречаются в 3-4 раза реже доброкачественных. При раке челюсти рано возникают боли, имеющие иррадиирующий характер, подвижность и выпадение зубов, возможны патологические переломы челюсти. Злокачественные опухоли челюстей разрушают костную ткань; прорастают околоушные и поднижнечелюстные железы, жевательные мышцы; метастазируют в шейные и поднижнечелюстные лимфоузлы.
Карцинома верхней челюсти может прорастать в глазницу, полость носа или решетчатый лабиринт. В этом случае отмечаются рецидивирующие носовые кровотечения, односторонний гнойный ринит, затруднение носового дыхания, головные боли, слезотечение, экзофтальм, диплопия, хемоз. При вовлечении ветвей тройничного нерва беспокоят оталгии.
Злокачественные опухоли нижней челюсти рано инфильтрируют мягкие ткани дна полости рта и щек, изъязвляются, кровоточат. Вследствие контрактур крыловидной и жевательной мышц затрудняется смыкание и размыкание зубов. Остеогенные саркомы отличаются стремительным ростом, быстро прогрессирующей инфильтрацией мягких тканей, асимметрией лица, нестерпимой болью, ранним метастазированием в легкие и другие органы.
Диагностика
В большинстве случаев опухоли челюстей диагностируются уже в поздних стадиях, что объясняется неспецифичностью симптоматики или бессимптомным течением, низкой онкологической настороженностью населения и специалистов (стоматологов, отоларингологов и др.). В выявлении опухолей челюстей могут помочь тщательный сбор анамнеза, визуальное и пальпаторное исследование мягких тканей лица и полости рта. Обязательным этапом диагностики является:
- Рентгенологическое обследование. Рентгенография и КТ челюстей, рентгенография и КТ придаточных пазух носа. Определенную диагностическую ценность может представлять сцинтиграфия, термография.
- Биопсия. При обнаружении увеличенных шейных или подчелюстных лимфоузлов выполняется пункционная биопсия лимфатического узла.
- Консультации смежных специалистов. При подозрении на злокачественную опухоль челюсти необходима консультация отоларинголога с проведением риноскопии и фарингоскопии; офтальмолога с комплексным офтальмологическим обследованием.
- Диагностические операции. В ряде случаев приходится прибегать к диагностической гайморотомии или диагностической пункции околоносовой пазухи с последующим цитологическим исследованием промывных вод. Окончательная гистологическая верификация осуществляется с помощью морфологического исследования биоптата.

Лечение опухолей челюстей
Лечение большей части доброкачественных опухолей челюстей – хирургическое. Наиболее оптимальным является удаление новообразования с резекцией челюстной кости в пределах здоровых границ; такой объем вмешательства позволяет предотвратить рецидивы и возможную малигнизацию опухоли. Зубы, прилегающие к опухоли, также часто подлежат экстракции. Возможно удаление некоторых доброкачественных опухолей челюстей, не склонных к рецидивированию, щадящим методом с помощью кюретажа.
При злокачественных опухолях челюстей используется комбинированный метод лечения: гамма-терапия с последующим хирургическим лечением (резекцией или экзартикуляцией челюсти, лимфаденэктомией, экзентерацией глазницы, операцией на околоносовых пазухах и пр.). В запущенных случаях назначается паллиативная лучевая терапия или химиотерапевтическое лечение.
В послеоперационном периоде, особенно после обширных резекций, больным может потребоваться ортопедическое лечение с помощью специальных шин, реконструктивные операции (костная пластика), длительная функциональная реабилитация для восстановления функций жевания, глотания, речи.
Прогноз
При своевременном и радикальном лечении доброкачественных одонтогенных и неодонтогенных опухолей челюстей прогноз для жизни хороший. В случае нерадикально выполненной операции или неправильной оценки характера опухоли есть вероятность рецидива или малигнизации. Течение злокачественных опухолей челюстей крайне неблагоприятное. При раке и саркоме челюсти пятилетняя выживаемость пациентов после комбинированного лечения составляет менее 20%.
Читайте также:
- Причины портальной гипертензии. Клиника портальной гипертензии
- Клиника и диагностика марсельской лихорадки. Лечение марсельской лихорадки
- Переваривание белков. Этапы и последовательность переваривания белков
- Показания для шва и реконструкции сухожилия трехглавой мышцы
- Методы обследования псевдоаневризмы трансплантата почки
