Показания для кардиоверсии - дефибрилляции сердца
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Фибрилляция предсердий (мерцательная аритмия, ФП) – нарушение ритма с частыми хаотичными сокращениями волокон предсердий, что проявляется на ЭКГ:
- отсутствием зубцов Р;
- разными интервалами R-R;
- частотой импульсов > 300/мин.
Формы ФП: пароксизмальная, персистирующая, длительно персистирующая, постоянная, немая. Учитывая частоту желудочковых комплексов, выделяют: нормосистолию – 60-80/мин., тахисистолию – > 90/мин., брадисистолию – < 60/мин.
Восстановление синусового ритма называется "кардиоверсия", чему и посвящена эта статья.
Что это такое?
Кардиоверсия – возобновление сердечного ритма при фибрилляции предсердий и других аритмиях. Выделяют: медикаментозную, электроимпульсную и плановую, а также внеплановую. Антикоагулянтную терапию нужно проводить при неотложной кардиоверсии («Гепарин» в/в) и обязательно перед плановой («Варфарин», «Ривароксабан» за три недели до процедуры).
Основные формы мерцательной аритмии и необходимость кардиоверсии при них:
- Пароксизмальная – характерны повторные эпизоды мерцания длительностью не больше 48 ч., восстановление синусового ритма происходит спонтанно.
- Персистирующая – регистрируется один или больше пароксизмов, которые длятся больше семи суток, ритм приходит в норму после медикаментозной или электроимпульсной кардиоверсии.
- Длительно персистирующая – тянется больше года к моменту принятия решения о необходимости возобновления нормального ритма.
- Постоянная – восстановление ритма не планируется или противопоказано.
- Немая – бессимптомная, манифестирует в виде осложнений аритмии (ишемический инсульт, тахикардиомиопатии) или диагностируется случайно.
Применение при мерцательной аритмии
Показания к восстановлению ритма:
- Пациенты с впервые возникшим эпизодом, у которых не случилось спонтанное (самостоятельное) восстановление синусового ритма на протяжении 48 ч.
- Люди с аритмией, вызванной острой патологией (пневмония, гипертиреоз, употребление алкоголя).
- Больные после возобновления адекватного ритма, если стоит выбор способа поддержки нормального сердцебиения.
Медикаментозная кардиоверсия
Много эпизодов аритмии прекращаются спонтанно в первые часы или сутки после ее начала. Больным с персистирующей формой или при нестабильной гемодинамике, несмотря на нормальный пульс, рекомендуется выполнять болюсное (прямое) введение антиаритмических препаратов. В отдельных случаях амбулаторно пациентам проводят медикаментозную кардиоверсию при фибрилляции предсердий по принципу «таблетка в кармане».
Для проведения фармакологического восстановления ритма могут использовать несколько препаратов:
- «Амиодарон» (блокатор калиевых и натриевых каналов) – вводят в дозе 5 мг на кг веса внутривенно на протяжении часа, далее доза составляет 50 мг/ч. до достижения общей в 1,2 мг за сутки (ритм восстанавливается за 24 ч.).
- «Флекаинид» (антиаритмический препарат ІС класса) – в расчете 2 мг/кг, в/в образом длительностью в 10 мин. или 200-300 мг внутрь таблетировано. Средство применяют у пациентов с пароксизмальной формой и не назначают больным с персистирующей. Возобновление синусового ритма происходит на протяжении 6 ч. Может вызвать удлинение комплекса QRS и интервала QT, а также трепетание предсердий.
- «Ибутилин» (противоаритмический препарат ІІІ класса) – 1 мг в/в капельно, вводить 10 мин., потом пауза 10 мин., после этого повторить. Восстановление ритма наступает быстро: за час. Лучше купирует трепетание, чем фибрилляцию. Способен удлинять QT и вызывать пируэт-тахикардию.
- «Пропафенон» (антиаритмический препарат ІС класса) – 2 мг на кг веса в/в, вводить 10 мин. Нормальный ритм восстанавливается на протяжении 2 ч. Перорально принять 450-600 мг внутрь по инструкции (ритм приходит в норму за 6 ч. – стратегия «таблетка в кармане»).
- «Вернакалант» – 3 мг/кг в/в длительностью 10 мин. Вторая инфузия в дозе 2 мг/кг в/в на протяжении 10 мин. после паузы в 15 мин.
Если пациент не имеет органического повреждения сердца, или оно незначительно, можно использовать «Флекаинид» и «Пропафенон». В других случаях чаще применяют «Амиодарон».
Электрическая кардиоверсия
Антифибрилляторная способность электрической кардиоверсии при мерцательной аритмии вызвана деполяризацией «критического» количества клеток, что возникает после разряда и приводит к восстановлению нормальной работы синусового узла. Самый распространенный способ – внешняя (трансторакальная) кардиоверсия. Электроды размещают: первый – над верхушкой сердца, второй – под правой ключицей или под левой лопаткой. Учитывая наличие боли и страха больного, при проведении процедуры применяют общую анестезию, в/в анальгезию и седацию.
Показания к процедуре:
- Отсутствие эффекта медикаментозной противоаритмической терапии.
- Непереносимость антиаритмических препаратов.
- Прогрессирующая сердечная недостаточность вследствие тахиаритмии, симптомы нарушения кровообращения.
- Указание в анамнезе на хороший эффект электроимпульсной кардиоверсии при лечении тахиаритмии.
Противопоказания к процедуре:
- Возможный тромб в левом предсердии.
- Электролитный дисбаланс.
- Гликозидная интоксикация.
- Противопоказания к анестезии со стороны дыхательной системы.
- Манифестный гипертиреоз.
- Алкогольная интоксикация.
- Острая инфекция.
- Декомпенсированная сердечная недостаточность.
- Документированная ССУ без ИВР.
- Непрерывно рецидивирующая ФП.
Подготовка включает в себя, помимо антикоагулянтной терапии, чреспищеводную эхокардиографию, мультиспиральную компьютерную томографию.
Какой разряд применять и как выполнять?
При фибрилляции используют первый разряд в 100 Джоуль. Если аритмия сохраняется, то при каждом следующем энергию увеличивают на 50-100 Дж, максимально до 360 Дж. Промежуток между попытками должен быть минимален и нужен для оценки эффективности дефибрилляций.
Эффективность и прогноз
Фармакологическая кардиоверсия при мерцательной аритмии эффективна только в 40-70% случаев, тогда как электроимпульсная у 90% больных. После дефибрилляции за пациентом нужно наблюдать до выхода из седации, оценивать ритм с помощью ЭКГ, поскольку возможны осложнения. Прогнозировать, сколько времени будет сохраняться правильный пульс, сложно, так как у многих пациентов он не держится больше года.
Также применяют хирургические тактики. Среди них: радиочастотная, лазерная, микроволновая, ультразвуковая абляции, операция «Maze», криодеструкция. Стоимость их высокая, но эффективность и, главное, безопасность наилучшие. Авторитетом среди пациентов в этом направлении пользуется НЦССХ им. А. Н. Бакулева, г. Москва.
Отзывы пациентов
Большинство людей получает шанс на длительную и благополучную жизнь благодаря кардиоверсии. Эта процедура решает их основную проблему – восстановить работу сердца в правильном ритме. Фибрилляция вызывает у больных сильный дискомфорт и ухудшает качество жизни. Она усугубляет течение сердечной недостаточности, чем приближает человека к смерти. Устранение аритмии поможет пациенту вновь обрести спокойствие и удовлетворение.
Для подготовки материала использовались следующие источники информации.
Показания для кардиоверсии - дефибрилляции сердца
Кардиоверсия. Показания и техника кардиоверсии
1. Кардиоверсия в большинстве случаев позволяет купировать возникающие по механизму „reentry" тахиаритмические состояния, мерцание или трепетание предсердий, пароксизмальную суправентрикулярную тахикардию, желудочковую тахикардию. В то же время кардиоверсия не предупреждает повторного возникновения этих видов аритмий.
Рецидивы легче возникают на фоне острых (например, повышенная адренергическая активность, действие препаратов с положительным хронотропным эффектом, гипоксия, гемодинамическая перегрузка камер сердца) и хронических (например, морфологические изменения сердца) аритмо-генных факторов.
Рациональный подход к лечению требует коррекции вышеуказанных факторов в сочетании с применением противоаритмических средств и кардиоверсии. Проведение кардиоверсии показано в случаях, когда необходимо срочно купировать аритмию (шок, отек легких, ишемия миокарда), а также при неэффективности поддерживающей терапии и противоаритмических средств. После нормализации ритма снижение частоты сердечных сокращений приводит к уменьшению ишемических изменений в миокарде; в то же время физиологически своевременное сокращение предсердий увеличивает ударный выброс.
2. Трепетание предсердий — часто встречающееся стабильное нарушение ритма, плохо поддается замедлению при использовании лишь одной лекарственной терапии. Средством выбора чаще всего является кардиоверсия, которая эффективна в 95—100% случаев.
Другим распространенным стабильным нарушением ритма является мерцание предсердий, характерной особенностью которого является рецидивирующее течение и хронизация. Нередко замедление ритма сокращения желудочков, достигаемое введением сердечных гликозидов, верапамила или бета-блокаторов, позволяет отсрочить мероприятия по купированию этих аритмий. Наибольшее значение кардиоверсия имеет у больных с коронарной болезнью, митральным стенозом либо гипертрофией левого желудочка.
Кардиоверсия абсолютно необходима при фибрилляции предсердий в сочетании с синдромом Вольфа—Паркинсона—Уайта, так как в этой ситуации применение сердечных гликозидов может увеличить частоту желудочковых сокращений и даже привести к фибрилляции желудочков (ФЖ).
3. При пароксизмальной суправентрикулярной тахикардии (ПСВТ) нередко бывает эффективна стимуляция блуждающего нерва, а также лекарственная терапия (например, эдрофоний в дозе 0,05 мг/кг, вводить в/в быстро, увеличивая эту дозу вдвое каждые 5 мин до прекращения ПСВТ; препарат часто вызывает кратковременные позывы на рвоту). Проведение кардиоверсии требуется редко, но ее эффективность достигает 99%.
Упорная желудочковая тахикардия (ЖТ) свидетельствует о выраженном повреждении миокарда, часто приводит к значительным гемодинамическим расстройствам и может провоцировать ФЖ. Мероприятия по купированию ЖГ являются неотложными; часто эффективно быстрое в/в введение лидокаина в дозе 1 мг/кг. Суммарная доза при повторных введениях этого препарата во избежание судорожного синдрома не должна превышать 5—7 мг/кг.
Персистирующая ЖТ является показанием к кардиоверсии. Воздействие разрядом постоянного тока усугубляет дигиталисную интоксикацию. Поэтому при ЖТ вследствие дигиталисной интоксикации кардиоверсия может привести к упорной ФЖ. Таким образом, в данной ситуации кардиоверсии следует предпочесть лекарственную терапию: лидокаин, препараты калия, дифенин либо орнид.
4. Разряды постоянного тока обладают кумулятивным угнетающим действием на миокард, причем это действие находится в прямой зависимости от энергии электрического импульса. Желательно применение минимального эффективного разряда, который при купировании трепетаний предсердий может составлять всего 0,1 Дж/кг; для купирования фибрилляции предсердий или желудочков минимально эффективен разряд в 1—2 Дж/кг, но он может достигать значений и 5—6 Дж/кг.
Электроды дефибриллятора покрывают тонким ровным слоем электропроводящей пасты и плотно прижимают к коже под правой ключицей и в области верхушки сердца; следует избегать возникновения «мостика» из проводящей пасты между электродами. Не допускается неизолированный контакт между больным и оператором. Оптимальных результатов при проведении процедуры достигают при умело скоординированных действиях оператора и анестезиолога, которые обеспечивают разряд в момент максимальной анестезии.
Непосредственно после разряда нужно определить ритм для принятия решения о необходимости повторной кардиоверсии, возможно, с добавлением препаратов, обеспечивающих более глубокую анестезию. Не будет лишним проверить исправность техники до проведения процедуры.
Электрическая дефибрилляция и кардиоверсия
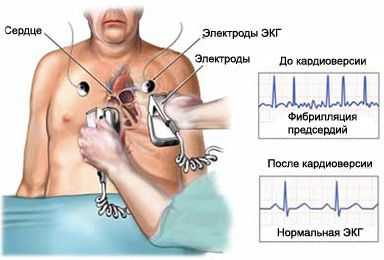
Электрическая дефибрилляция и кардиоверсия – немедикаментозный способ лечения некоторых видов сердечных аритмий путем нанесения кратковременного электрического разряда на область сердца. Это вызывает одномоментную деполяризацию мембран кардиомиоцитов и приводит к синхронизации процесса возбуждения миокарда.
Кардиоверсия – нанесение электрического разряда синхронизировано с комплексом QRS или зубцом R. Синхронизация необходима для того, чтобы разряд не попал на уязвимый период сердечного цикла (80 мс до, и 30 мс после, вершины зубца Т), поскольку в этом случае возможно развитие фибрилляции желудочков.
При дефибрилляции разряд наносится случайным образом по отношению к фазе сердечного цикла. С позиции здравого смысла применение дефибрилляции должно быть ограничено рамками сердечно-легочной реанимации. Но ситуации бывают разные. И иногда дефибрилляцию приходится применять по тем же показаниям, что и кардиоверсию. В этом случае всегда существует риск развития фибрилляции желудочков (около 0.4%). Повторная дефибрилляция, которую нужно провести в максимально короткие сроки, обычно восстанавливает ритм.
Дефибриллятор – это прибор, генерирующий электрический импульс нужной продолжительности и мощности (измеряется в Джоулях). По форме импульса дефибрилляторы делят на монофазные и бифазные. Последние считаются наиболее эффективными. Совет медикам: если вы не знаете, к какому типу устройств относится ваш дефибриллятор, считайте его монофазным.
Дефибрилляция
Проводится при перечисленных ниже нарушениях ритма. При проведении сердечно-легочной реанимации дефибрилляция при указанных нарушениях ритма должна быть выполнена как можно раньше. Если с момента фатального нарушения ритма сердца прошло более 3 минут, дефибрилляции должен предшествовать непрямой массаж сердца.
Дети: начальная мощность приблизительно 2 Дж/кг массы тела, повторная дефибрилляция – 4 Дж/кг массы тела.
Противопоказания: отказ от реанимационных мероприятий.
Показания для проведения дефибрилляции и рекомендуемая начальная мощность разряда для взрослых пациентов:
Мощность импульса в джоулях (Дж)
360 Дж или максимальной мощности
Полиморфная желудочковая тахикардия
Желудочковая тахикардия без пульса
Кардиоверсия
Показания
1.Фибрилляция (мерцательная аритмия) или трепетание предсердий
а. Фибрилляция или трепетание предсердий давностью более 48 ч (или неизвестной давности) при условии антикоагулянтной терапии в течение 3-4 недель с поддержанием MHO в диапазоне 2-3;
б. Пароксизм фибрилляции или трепетания предсердий, сопровождающийся нарушением гемодинамики или другими опасными состояниями:
- стенокардией;
- инфарктом миокарда;
- отеком легких;
- артериальной гипотонией;
- сердечной недостаточностью.
в. Фибрилляция или трепетание предсердий любой давности в отсутствие тромбов в левом предсердии и ушке левого предсердия по данным чреспищеводной ЭхоКГ;
г. Фибрилляция или трепетание предсердий давностью менее 48 ч (целесообразность антикоагулянтной терапии зависит от риска эмболических осложнений).
2. Предсердные тахикардии;
3. АВ-узловая реципрокная тахикардия;
4. Реципрокные тахикардии с участием дополнительных путей проведения.
Выбор начальной мощности разряда
Показания для проведения кардиоверсии и рекомендуемая начальная мощность разряда для взрослых пациентов:
Мощность импульса в джоулях
Стабильная мономорфная желудочковая тахикардия
Пароксизмальная наджелудочковая тахикардия
Противопоказания
1. Тромбы в предсердиях в отсутствие показаний к экстренной кардиоверсии;
2. Синусовая тахикардия;
3. Тахикардии, обусловленные повышенным автоматизмом:
- Политопная предсердная тахикардия;
- Ускоренный АВ-узловой ритм.
4. Гликозидная интоксикация;
5. Тяжелые электролитные нарушения в отсутствие показаний к экстренной кардиоверсии;
6. Фибрилляция предсердий неизвестной давности в отсутствие антикоагулянтной терапии и данных чреспищеводной ЭхоКГ;
7. Противопоказания к анестезии.
Подготовка к плановой кардиоверсии
- Пациент должен подписать согласие на проведение кардиоверсии;
- Перед проведением анестезии пациент в течение 4 часов не должен принимать пищу и жидкость;
- Больным перед плановой кардиоверсией показана чреспищеводная ЭхоКГ для выявления тромбов в левом предсердии. Стандартная ЭхоКГ в этом плане недостаточно информативна;
- Рекомендуется отмена сердечных гликозидов за 3-4 дня до процедуры;
- Уровень калия должен быть 4,0-5,0 ммоль/л.
Анестезиологическое обеспечение
Больные, которым проводится кардиоверсия, нуждаются в выключении сознания. Подготовка, предоперационное обследование, оснащение – общепринятые в анестезиологии. Мониторинг – стандартный. Особенности: внутривенная анестезия поверхностная и кратковременная – обратите внимание на рекомендуемые дозы анестетиков. Анестезия, как правило, проводится с сохранением спонтанного дыхания у больного.
Кардиоверсия производится, как только больной утрачивает сознание (плавающие глазные яблоки, утрата речевого контакта) – в условиях поверхностной анестезии. Из-за сниженного сердечного выброса время наступления анестезии может быть увеличено. Врачи не спешат увеличивать дозу анестетика больше рекомендуемых значений – это чревато развитием гипотензии и угнетения дыхания. Наготове должны быть наборы для интубации трахеи, проведения временной ЭКС.
Рекомендуется заранее развести в шприце 1 мг эпинефрина в 10,0 мл 0,9% натрия хлорида на случай резкого падения артериального давления – вводить по 1 мл болюсом в случае необходимости. Совет медикам: не включайте в премедикацию наркотические анальгетики и атропин.
Выполнение
2. Внутривенная анестезия, используется один из перечисленных ниже препаратов:
- 40-80 мг, препарат выбора; 5-15 мг, не очень удобен из-за длительной седации; 1% – 100-200 мг;
- Кетофол (пропофол 100 мг + кетамин 100 мг) – 3-6 мл смеси, показан при гипотензии у пациента.
Все перечисленные препараты вводить очень медленно.
Аппаратура
- Дефибриллятор с ЭКГ-монитором и наружным электрокардиостимулятором;
- Запасной дефибриллятор;
- ЭКГ-монитор с электродами;
- Гель для электродов.
Внимание. Дефибриллятор может сломаться в самый неподходящий момент, что может грозить непредсказуемыми последствиями для пациента. Запасной дефибриллятор, пусть простой конструкции, позволит избежать проблем.
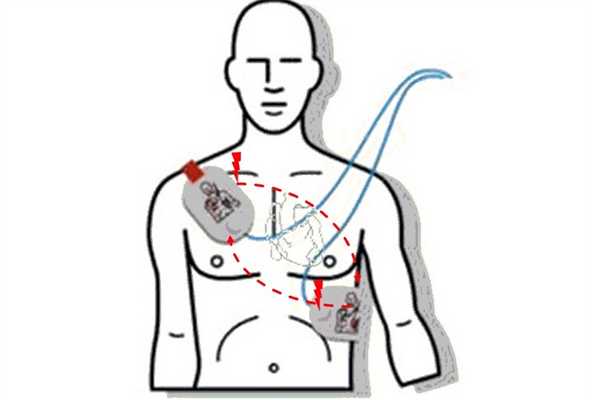
Как правильно расположить электроды дефибриллятора при дефибрилляции и кардиоверсии
Стандартным расположением считается передне-боковое расположение электродов: один – справа под ключицей около грудины, второй – слева над верхушкой сердца. Но с такой же эффективностью, в зависимости от ситуации, можно использовать другие варианты расположения электродов, например передне-заднее, когда один электрод располагается около грудины слева приблизительно на уровне четвертого межреберья, а второй – напротив него со стороны спины. Или: передне-левое подлопаточное и передне-правое подлопаточное.
Если у больного имеется имплантированный кардиостимулятор или кардиовертер-дефибриллятор
При дефибрилляции, кардиоверсии у пациентов с имплантированными электрокардиостимуляторами электроды обычно устанавливают в передне-заднем или передне-боковом положении. Не стоит располагать электрод непосредственно над имплантированным устройством. Стараются выбрать такую позицию, чтобы расстояние между электродами и кардиостимулятором было > 8 см. После проведенной процедуры проводят проверку работы кардиостимулятора или кардиовертера-дефибриллятора.
Порядок проведения дефибрилляции и кардиоверсии
1. Убедитесь, что сознание у больного отсутствует. При проведении кардиоверсии с целью выключения сознания проводится кратковременная анестезия. Освободите грудную клетку от одежды.
Внимание. Перед проведением разряда отключите кислород, если больной его получал ранее.
2. Если есть запас времени, наладьте проведение мониторинга: ЭКГ, неинвазивное АД, SpO2.
3. На электрод наносят слой токопроводящего геля, следя, чтобы он равномерно покрыл электрод. Или используйте в качестве прокладки марлевые салфетки, обильно смочив их 0,9%, а еще лучше – 7-10% раствором натрия хлорида. Проследите, чтобы не был нанесен на электроды, по ошибке, Эхо-гель, предназначенный для проведения ультразвуковых исследований.
В случае использования бифазных дефибрилляторов с той же эффективностью применяют клейкие одноразовые электроды для дефибрилляторов. К тому же они, по сравнению с многоразовыми электродами, обеспечивают более стабильную ЭКГ-картинку на мониторе. В том случае, если вы пользуетесь монофазным дефибриллятором, не применяйте одноразовые электроды для дефибрилляторов, так как в этом случае эффективность дефибрилляции или кардиоверсии снижается.
4. Расположите на грудной клетке пациента электроды в соответствии с рекомендациями и согласно маркировки дефибриллятора – электрод с надписью «Apex», или электрод красного цвета (положительный), располагают над верхушкой сердца.
5. Включите дефибриллятор и задайте необходимую энергию.
6. Для включения синхронизированного режима нажмите на кнопку «SYNC» или «Синхронизировано», если планируется проведение кардиоверсии. Ни в коем случае не включайте синхронизированный режим, если планируется проведении дефибрилляции. Дефибриллятор может не сработать.
8. Убедитесь, что никто из персонала не касается больного и кровати, на которой он лежит.
9. Дайте команду «Разряд!» и нажмите на кнопку «разряд».
10. Если разряд выполнен эффективно, то у пациента непроизвольно сокращаются мышцы грудной клетки.
9. После произведенного разряда по показаниям ЭКГ-монитора оценивают, произошло ли восстановление правильно сердечного ритма. При возникновении фибрилляции желудочков, проводят немедленную дефибрилляцию. Если нарушение ритма не удается прекратить с помощью первого импульса, энергия последующих импульсов должна быть повышена, если это возможно.
Возможные причины неэффективности дефибрилляции и кардиоверсии
Используйте другой вариант расположение электродов;
- Гель на электродах отсутствует или его слишком мало (высокое сопротивление кожи):
Убедитесь, что используется подходящий для этих целей гель. Повторно смажьте электроды гелем;
- Электроды недостаточно плотно прижаты к грудной клетке:
Увеличьте мощность разряда и повторите попытку;
Проводите сердечно-легочную реанимацию и через несколько минут повторите попытку;
Рефрактерная фибрилляция желудочков:
Проводите сердечно-легочную реанимацию. В/в введите 300 мг амиодарона и 10 мл 25% магния сульфата. Повторите попытку дефибрилляции разрядом максимальной мощности.
Дефибрилляция и кардиоверсия (электрические): показания и проведение
В связи с тем, что сердце представляет собой орган, способный самостоятельно рождать в себе электричество, многие нарушения в процессе ритмичной деятельности сердца успешно поддаются коррекции с помощью специальной электрической аппаратуры – кардиовертеров и дефибрилляторов. Соответствующие методики получили название электроимпульсной терапии, включающей в себя понятия кардиоверсии и дефибрилляции.
Общая сущность методик сводится к кратковременному воздействию постоянным током на электрическую активность сердца, который передается на миокард через переднюю грудную стенку. Это воздействие используется, в первую очередь, при достаточно серьезных нарушениях правильного сердечного ритма, или аритмиях. В момент воздействия тока происходит одновременная деполяризация всех электрически активных мышечных клеток в сердечной мышце, то есть резко начинается поток ионов во все клетки, приводящий к одномоментной способности клеток генерировать электрическое возбуждение. Другими словами, сердце получает своеобразную резкую перезагрузку, после чего, в идеале, должно начать сокращаться правильно в ритме, заданном генетически и обусловленным работой синусового узла – с частотой сокращений 60-80 в минуту и с регулярной периодичностью.
В официально принятой терминологии, отличие кардиоверсии и дефибрилляции заключаются в том, что в первом случае применяются разряды, синхронизированные по ЭКГ с желудочковыми комплексами (QRS), а во втором – не синхронизированные.
На практике это означает, что при некоторых видах аритмий показана кардиоверсия, а при других дефибрилляция, иначе не избежать серьезных осложнений. Именно поэтому подобные воздействия всегда должны быть четко обдуманы врачом в плане показаний и противопоказаний у каждого конкретного пациента.
Преимущества и недостатки методики
Преимуществами восстановления и удержания нормального сердечного ритма с помощью электроимпульсной терапии является более высокая эффективность, нежели при медикаментозном восстановлении, и в связи с этим:
- Осуществление контроля за частотой сердечных сокращений,
- Восстановление нормальной внутрисердечной гемодинамики (тока крови по камерам сердца),
- Восстановление насосной функции сердца,
- Сведение к минимуму риска тромбоэмболии артерий,
- Снижение скорости развития хронической сердечной недостаточности,
- Уменьшение симптоматики нарушений ритма и улучшение качества жизни пациента,
- Возможность использования среди широких масс населения, доступность и относительно малая трудоемкость метода.
Несомненным преимуществом дефибрилляции является сохранение жизни пациенту при возникновении тяжелых, жизнеугрожающих желудочковых тахиаритмий.
Из недостатков методики можно отметить только риск возникновения осложнений после электроимпульсного воздействия на сердце.
Показания для кардиоверсии (“дефибрилляции” предсердий)
Электрическое восстановление синусового ритма путем кардиоверсии показано при наличии наджелудочковых типов аритмий (суправентрикулярных), а также при определенных вариантах мерцательной аритмии, которая включает мерцание (фибрилляцию) и трепетание предсердий. Именно при таких нарушениях ритма необходима синхронизация с желудочковыми комплексами, поэтому дефибрилляция здесь не только неэффективна, но еще и опасна.
Данные виды аритмий – пароксизмальная наджелудочковая тахикардия, предсердная тахиаритмия, тахикардия из АВ (атриовентрикулярного)-соединения, мерцательная аритмия – характеризуются возникновением циркулирующей волны возбуждения по типу re-entry, ослаблением или полным прекращением деятельности синусового узла (водителя ритма 1-го порядка), а также наличием в ряде случаев хаотичного сокращения всех мышечных волокон в ткани предсердий, как это бывает при мерцательной аритмии.
Основным показанием для проведения кардиоверсии является наличие у пациента пароксизма (внезапного приступа) тахикардии или тахиаритмии, не купирующегося обычным введением медикаментозных препаратов.
Показания к кардиоверсии при мерцательной аритмии
Отдельно необходимо выделить показания для электрической кардиоверсии при мерцательной аритмии:
- Неэффективность медикаментозной кардиоверсии (введения антиаритмических препаратов) при пароксизмальной форме аритмии у лиц с признаками на кардиограмме ишемии миокарда, острого инфаркта миокарда, а также с наличием выраженного снижения артериального давления (гипотензии) и тяжелой сердечной недостаточности,
- Наличие пароксизма мерцательной аритмии вместе с ВПВ-синдромом (синдромом Вольфа-Паркинсона-Уайта, чреватого развитием фибрилляции желудочков),
- Крайне тяжелая переносимость симптомов пароксизмальной мерцательной аритмии,
- Непереносимость медикаментозных антиаритмических препаратов,
- Частые рецидивы пароксизмальной мерцательной аритмии через короткие промежутки времени,
- Ожидаемая более высокая эффективность электрической кардиоверсии, нежели медикаментозной, у пациентов с персистирующей формой мерцательной аритмии (существующая более, чем неделя, но способная к восстановлению правильного ритма),
- Проведение гибридной (одновременное применение медикаментозных препаратов и электроимпульсной терапии) при персистирующей форме мерцательной аритмии.
Показания для дефибрилляции желудочков сердца
Основное показание для дефибрилляции – это желудочковые, опасные и жизнеугрожающие нарушения ритма. К ним относятся стойкая желудочковая тахикардия, не поддающаяся медикаментозному лечению, особенно сопровождающаяся снижением артериального давления или развитием острой сердечной недостаточности, а также фибрилляция (мерцание) и трепетание желудочков. В последнем случае дефибрилляция является методом выбора, так как такие нарушения ритма сопровождаются клинической смертью.
Имплантируемый кардиовертер-дефибриллятор
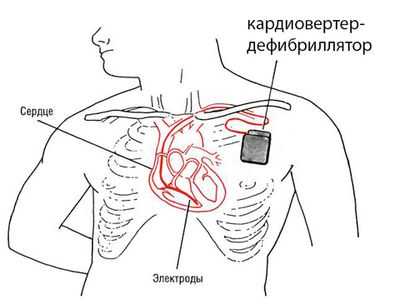
Воздействие электрического тока на сердце может осуществляться не только снаружи, через грудную клетку, но и изнутри, с помощью имплантированного устройства, называемого электрокардиостимулятором (ЭКС). При вышеописанных нарушениях ритма человеку в одну из сердечных камер вводится кардиовертер-дефибриллятор, который способен при «улавливании» учащенного сердцебиения осуществлять перезагрузку сердца благодаря установленной в нем компьютерной программе. В настоящее время существует достаточное разнообразие ЭКС, а показания для его имплантации определяются с учетом характера аритмии у конкретного пациента.
Видео: репортаж об установке автоматического кардиовертера-дефибриллятора
Противопоказания для проведения электроимпульсной терапии
В том случае, когда речь идет о дефибрилляции, противопоказаний нет, так как выполнение дефибрилляции осуществляется по жизненным показаниям, то есть пациенту необходимо сохранить жизнь вне зависимости от того, насколько опасна электроимпульсная терапия.
В случае с кардиоверсией все не так просто. Во-первых, пациенту не следует выполнять электрическую кардиоверсию, если имеются данные о том, что он принимает сердечные гликозиды (дигоксин), так как вероятна интоксикация данными препаратами, а их постоянная циркуляция в крови может привести к фибрилляции желудочков во время кардиоверсии.
Во-вторых, проведение кардиоверсии в плановом порядке следует отложить для пациента с декомпенсированной хронической сердечной недостаточностью (нарастание одышки, снижение переносимости минимальной бытовой нагрузки, нарастание отеков и др.) до момента его разгрузки с помощью мочегонных и других препаратов.
В-третьих, проведение процедуры противопоказано пациентам с острыми инфекционными заболеваниями, сопровождающимися лихорадкой.
Как подготовиться к плановой кардиоверсии?
В связи с тем, что дефибрилляция практически всегда проводится в экстренном порядке, по жизненным показаниям, то и подготовки к ней не требуется. Аналогично подготовки не требуется и к проведению кардиоверсии в экстренном порядке, например, при пароксизме мерцательной аритмии в совокупности с отягощающими критериями (стенокардия, инфаркт, непереносимость антиаритмиков), приведенными выше.
К кардиоверсии же, выполняемой в плановом порядке, например, при персистирующей форме мерцательной аритмии, подготовиться можно. Кардиоверсия всегда проводится в стационаре, поэтому перед плановым поступлением пациента в отделение кардиологии или аритмологии он должен быть по возможности максимально обследован и пролечен в условиях поликлиники. Необходимо выполнить такие исследования, как УЗИ сердца, суточное мониторирование по Холтеру, коронароангиография у лиц с ишемией миокарда, а также нагрузочные пробы по возможности у пациентов с хронической сердечной недостаточностью. За несколько дней до процедуры желательно отменить прием антиаритмических препаратов, но только по согласованию с лечащим врачом. В день, когда проводится кардиоверсия, пациенту запрещается курить, пить жидкость и употреблять пищу.
Как проводится процедура?
Кардиоверсия (“дефибрилляция” предсердий)
Кардиоверсия выполняется в отделении реанимации. При этом используется аппарат, который называется кардиовертером. Он оснащен электродами, которые могут накладываться на грудь и спину пациента в проекции сердца, либо на левую половину грудной клетки и под правой ключицей. Кроме этого, на корпусе аппарата имеется окошко, в котором врачу видны комплексы кардиограммы, получаемые при наложении электродов на грудь пациенту.
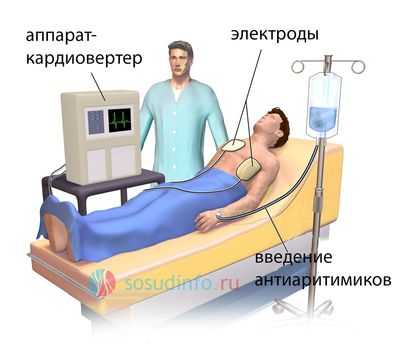
Отдельно следует отметить оснащенность палаты, в которой проводится процедура. Под рукой у врача должен быть набор для оказания реанимационных мероприятий в случае клинической смерти, в частности, трубка для интубирования пациента с целью искусственной вентиляции легких, растворы адреналина, мезатона, преднизолона и иные средства неотложной помощи.
Сама процедура проводится так. Пациенту вводят в состояние медикаментозного сна с помощью внутривенного или общего наркоза (фентанил, промедол, диазепам и др). В вену пациента устанавливается венозный катетер с целью обеспечения стабильного доступа к венозному руслу. Далее места наложения электродов протираются раствором спирта для обезжиривания, поверхность электродов смазывается специальным гелем, и врач с силой накладывает электроды на грудь пациента. После синхронизации с зубцом R подача разряда начинается с мощности в 50 Дж, а в случае неэффективности мощность увеличивается до 100, 200 и 360 Дж. После каждого разряда необходимо оценить сердечный ритм на экране кардиовертера.
В случае, если у пациента сохраняется аритмия, после максимального разряда в 360 Дж следует ввести антиаритмический препарат, и чередовать таким образом введение препарата и разряд максимальной мощности до трех раз. При отсутствии эффекта кардиоверсия признается неэффективной.
Методика проведения кардиоверсии при наджелудочковых аритмиях (мерцательной аритмии) такова:
- Разряд 50 (100) Дж,
- Нет эффекта – разряд 100 (200) Дж,
- Нет эффекта – разряд 200 (360) Дж,
- Нет эффекта – введение антиаритмического препарата,
- Нет эффекта – разряд 360 Дж – введение препарата – разряд 360 Дж – введение препарата,
- Нет эффекта после четвертого разряда максимальной мощности – кардиоверсия неэффективна,
- Есть эффект после разряда, то есть восстановился синусовый ритм – запись ЭКГ в 12-ти отведениях.
По времени кардиоверсия (дефибрилляция предсердий) может занимать различные промежутки – от нескольких минут до часа, не вызывая у пациента неприятных ощущений в силу действия наркоза. Без последнего процедура является крайне болезненной и тяжело переносимой для пациента.
Видео: проведение кардиоверсии (eng)
Дефибрилляция желудочков
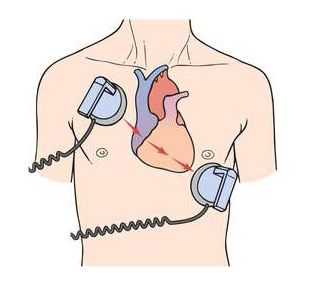
Дефибрилляция желудочков выполняется похожим образом, вот только пациенту не проводится наркоз, а подача разряда начинается сразу с мощности в 200 Дж. Это связано с тем, что в случаях фибрилляции желудочков пациент находится в бессознательном состоянии, между жизнью и смертью, поэтому ни о каком адекватном обезболивании речи идти не может. Дефибрилляция может быть выполнена в любом месте, где у пациента случилась клиническая смерть, обусловленная фибрилляцией желудочков. В таком случае врач-реаниматолог в стационаре или врач скорой помощи использует переносной дефибриллятор. При наличии у пациента стойкой желудочковой тахикардии он может быть госпитализирован в реанимационное отделении, где и проводится дефибрилляция.
Одновременно с дефибрилляцией при мерцании и трепетании желудочков проводятся общие реанимационные мероприятия – интубация трахеи, искусственная вентиляция легких с помощью мешка Амбу (или аппарата ИВЛ, в зависимости от места оказания помощи), а также введение адерналина, мезатона и антиаритмиков (лидокаина, прокаинамида, амиодарона и др).
Методика проведения дефибрилляции сердца:
- Разряд 200 Дж,
- Нет эффекта – разряд 360 Дж,
- Нет эффекта – введение препарата,
- В течение 30-60 сек реанимационные мероприятия – разряд 360 Дж,
- Повторить описанные мероприятия до четырех разрядов максимальной мощности.
Видео: дефибрилляция и СЛР с использованием автоматического дефибриллятора AED – обучающий фильм
Видео: стационарный дефибриллятор и его использование
Видео: лекция по дефибрилляции
Возможные осложнения
Конечно, при таком мощном влиянии на сердце в ряде случаев могут развиться осложнения. Более легкие из них исчезают через пару часов, например, изменения на ЭКГ по типу экстрасистолии, другие сохраняются на несколько дней, такие как ожоги кожи, а третьи могут оказаться значимыми для жизни человека.
К опасным последствиям относятся отек легких, нарушения дыхания вследствие неадекватного обезболивания, тромбоэмболия легочной артерии, снижение артериального давления и фибрилляция желудочков при кардиоверсии.
Профилактикой осложнений является четкое определение показаний и противопоказаний для кардиоверсии, а также обеспечение грамотной премедикации и обязательное смазывание электродов и кожи специальным гелем.
Все о дефибрилляции
Оказание реанимационных мероприятий невозможно представить без проведения дефибрилляции сердца. Методика проведения эффективна при таких угрожающих жизни состояниях, как желудочковая фибрилляция и тахикардия без пульса. С помощью электрического разряда, производимого аппаратом, беспорядочная неэффективная деятельность прекращается, восстанавливается правильный сердечный ритм. В сочетании со своевременно начатой сердечно-легочной реанимацией, процедура значительно повышает шанс пострадавшего на благоприятный исход.
Принцип дефибрилляции: как восстанавливается ритм
Дефибрилляция – это важнейший этап сердечно-легочной реанимации. Принцип действия построен на остановке быстрых, нерезультативных сокращений камер сердца путем создания электрического разряда.
Восстановление ритма осуществляется с помощью высокоэнергетического (200-360 Дж) электрического импульса, который проходит через тело человека за 0,01 с и разрывает «замкнутый круг».
Технические этапы дефибрилляции:
1. Электрический ток пропускается между двумя электродами, которые накладываются в области основы и верхушки. Направление импульса соответствует нормальному прохождению возбуждения по проводящей системе органа.
2. Одновременный энергетический поток прекращает спонтанное сокращение отдельных волокон и «синхронизирует» кардиомиоциты.
3. После короткой паузы восстанавливается нормальный сердечный ритм, который задается синусовым узлом («водителем»).
В случае неэффективности первой процедуры допускается повторить дефибрилляцию с большей интенсивностью через 2 минуты (после оценки состояния и непрямого массажа сердца). Количество импульсов не ограничено.
Фибрилляция желудочков – это патологическое состояние, которое возникает, когда мышечная ткань начинает хаотично и очень быстро сокращаться, вплоть до 250—480 ударов в минуту. Желудочек в таком ритме не способен адекватно наполняться кровью и передавать ее организму. Без своевременного прекращения этого процесса прогноз на выживание неблагоприятный.
Виды аппаратов и их строение
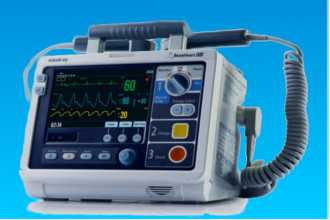
Дефибриллятор – это медицинский аппарат, который генерирует мощные высоковольтные электрические импульсы. Современные устройства мало отличаются от своих предшественников, состоящих из конденсатора, зарядки и разрядной цепи со схемой формирования импульса – бифазного тока. В новых моделях встроен электрокардиограф для оценки успешности манипуляций.
На сегодня существуют такие разновидности приборов (примеры приведены на фото):
Ручной внешний дефибриллятор
Такой аппарат требует профессиональных навыков. Его используют совместно с кардиографом, который в зависимости от типа устройства может быть встроенным или отдельным. Медицинский работник определяет сердечный ритм и необходимый разряд.
Ручной внутренний дефибриллятор
Применяется в условиях операционной непосредственно на открытом сердце. Имеет специальные «ложки» для приложения разряда.
Автоматический внешний дефибриллятор (АВД)
Спроектирован специально для неопытных пользователей или для немедицинского персонала (полицейских, пожарных, работников аэропортов, вокзалов, стадионов и прочих публичных площадок). Аппарат самостоятельно определяет сердечный ритм и выбирает, когда требуется дефибрилляция, а когда нет.
Применение АВД до приезда специализированной помощи значительно повышает шансы пострадавшего на выживание. Однако, он не заменяет использования сердечно-легочной реанимации в ручном режиме (без искусственного дыхания).
Имплантируемый кардиовертер-дефибриллятор
Это устройство похоже на кардиостимулятор (искусственный водитель ритма), некоторые современные модели могут выполнять функцию пейсмейкера. Имплантат постоянно мониторирует сердцебиение пациента и автоматически наносит небольшой электрический разряд (этот процесс носит название кардиоверсии), если зарегистрирует угрожающую жизни аритмию. Это не приносит дискомфорта и значительно продлевает жизнь.

Переносной кардиовертер-дефибриллятор
Кардиовертер пациент носит на специальной портупее. Аппарат необходим для тех, кто находится на этапе предоперационной подготовки к имплантированию кардиостимулятора. Разряды, наносимые устройством, синхронизируют сердечную деятельность.
Показания
- желудочковая (вентрикулярная) фибрилляция;
- желудочковая (вентрикулярная) тахикардия без пульса.
Дефибрилляция не показана, если сердце полностью остановилось (при асистолии и электрической активности без пульса), а также когда пациент находится в сознании или имеет пульс.
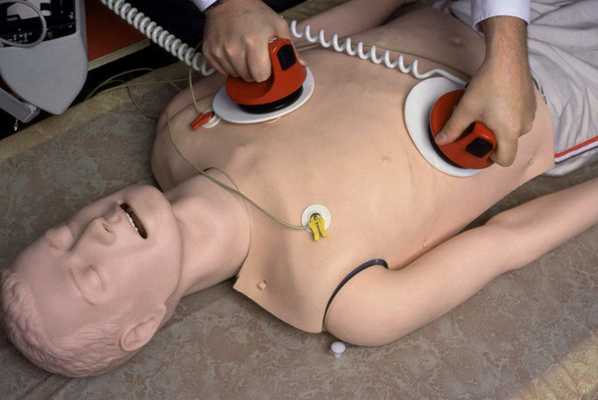
Техника выполнения
Алгоритм проведения реанимации путем дефибрилляции, утвержденный Американской Ассоциацией Сердца в 2015 году, таков:
- Убедиться, что для дефибрилляции есть показания (оценивается по данным ЭКГ).
- Начать сердечно-легочную реанимацию (СЛР) с кислородной поддержкой.
- Первый разряд.
- Продолжить СЛР немедленно в течении пяти циклов (один цикл состоит из 30 компрессий грудной клетки и 2 вдохов). В минуту необходимо произвести 100 нажатий. Соответственно, перерыв на СЛР займет ровно 2 мин.). Установить внутривенный катетер и эндотрахеальную трубку. Начать вентиляцию легких с частотой 10 вдохов в минуту. Не проверять пульс и ритм до окончания этого времени.
- Проверить пульс и ритм сердца.
- Если ритм восстановлен, дефибрилляция прекращается, пациент переходит под наблюдение.
- Если первый удар не дал желаемого эффекта, стоит повторить разряд.
- Повторить цикл «проверка ритма-дефибрилляция-СЛР».
Перечисленные выше этапы выполняет только медицинский персонал.
Сейчас в повсеместное использование входят внешние автоматические дефибрилляторы (ВАД). Их можно обнаружить в аэропортах, вокзалах, торговых центрах и прочих местах скопления людей. Они сконструированы так, чтобы каждый человек без предварительной подготовки с помощью аудиоподсказок смог спасти кому-то жизнь.
- Если вы стали свидетелем того, как человек потерял сознание, убедитесь, что он не отвечает на внешние раздражители — громко обратитесь к нему, легко потрусите.
- Позвоните в службу спасения или попросите кого-то это сделать.
- Проверьте, дышит ли пострадавший, а также есть ли пульс. Если эти признаки отсутствуют или нерегулярны, начинайте сердечно-легочную реанимацию. Попросите кого-то подготовить ВАД.
- Перед применением ВАД убедитесь, что вы и пострадавший находитесь на сухой поверхности, рядом нет пролитой воды.
- Включите аппарат. Он будет направлять ваши дальнейшие действия.
- Освободите грудную клетку пострадавшего от одежды и белья. Если она влажная – вытрите. Приклейте липкие электроды так, как показано на экране (над правым соском и в сторону подмышки от левого соска).
- Произведите разряд. Не касайтесь пострадавшего в этот момент. Человеческое тело проводит ток, и электрическая дефибрилляция здорового сердца выведет реаниматора из строя.
- В течение 2 минут проводите СЛР. С помощью ВАД проверьте сердечный ритм. Если он восстановился, продолжайте СЛР.
- Если фибрилляция не купировалась, повторите разряд.
- Продолжайте цикл действий до приезда медицинской помощи.
Дальнейшая тактика оказания помощи пациенту после попытки восстановления ритма
В случае успешной дефибрилляции больной требует наблюдения и ухода. Часто нанесение электрического разряда по проводящей системе может стать причиной развития аритмии. Неврологические расстройства, связанные с временной гипоксией головного мозга, тоже возможны.
Основные цели дальнейших действий:
- диагностика и лечение причин, вызвавших остановку сердца;
- минимизирование негативных последствий на нервную систему.
Для этого должны быть выполнены такие условия:
- проведение ЭКГ в 12-ти отведениях;
- проведение энцефалографии в случаях нарушения сознания (кома) и у пациентов с эпилепсией;
- проведение экстренной реперфузии (восстановление тока крови), если причина остановки сердца инфаркт миокарда;
- поддержка стабильного артериального давления, уровня глюкозы в крови;
- снабжение кислородом;
- контроль температуры тела (в пределах 35-36 ˚C);
- консультация невропатолога.
Реанимационные действия прекращаются:
- при неэффективности реанимационных мероприятий, проводимых в течение 30 минут;
- при констатации смерти, основанной на безвозвратном прекращении функционирования головного мозга.
Выводы
В наши дни дефибриллятором оснащены не только каждый автомобиль скорой помощи, но и многие публичные пространства. По статистике превалирующее число внезапных остановок сердца происходит вне медицинских учреждений.
Чем раньше пострадавший, который потерял сознание, получит первую помощь, тем выше его шансы на выживание и сохранение здоровья. Вернуть к жизни пациента с вентрикулярной тахикардией или фибрилляцией возможно, если дефибриллятором запустить сердце, параллельно выполняя сердечно-легочную реанимацию.
Знание принципов СЛР и ваше неравнодушие может спасти кому-то жизнь.
Читайте также:
