Поражение почек паразитами. Влияние очаговых инфекций на почки
Добавил пользователь Владимир З. Обновлено: 08.01.2026
Функции почек при острых кишечных инфекциях. Влияние кишечных инфекций на почки
Своеобразное изменение функций почек наблюдается у больных острой кишечной инфекцией. Среди них следует особо выделить холеру, при которой поражения почек обусловлены гиповолемическим шоком, тогда как при сальмонеллезах и сепсисе поражения почек обусловлены инфекционно-токсическим шоком. При этих заболеваниях поражение почек в начале болезни, по сравнению с ведущими клиническими проявлениями, отодвигается на второй план и часто протекает субклинически. Лишь в разгар заболевания оно достигает клинической манифестаций вплоть до развития тяжелой ОПН. Еще ранее авторы отмечали, что при холере по мере усиления диарейного синдрома и особенно после присоединения рвоты уменьшается объем выделяемой мочи вплоть до анурии, которая наступает в стадии алгида.
При выздоровлении больных (реактивной стадии) наблюдается полиурия с выделением до 8 л мочи в сутки (Н.К. Розенберг). В современных условиях при адекватной регидратационной терапии солевыми растворами больных холерой Эль-Тор, основанной на строгом учете водных потерь с испражнениями, рвотой, потом и при дыхании и их почасовой коррекции, явления полиурии практически отсутствуют, за исключением случаев с сопутствующей патологией почек, как, например, у больной холерой Эль-Тор серотипа Инаба, страдавшей несахарным мочеизнурением, общие потери воды, включая мочеотделение, за 5 дней лечения с целью их компенсации потребовали введения 94 л солевых растворов. При холере ведущим механизмом поражения почек является острая изотоническая дегидратация.
В течение всего острого периода диареи на фоне адекватной регидратационной терапии диурез у него был снижен до 300-700 мл/сутки, протеинурия - 0,165 г/л, остаточный азот крови - 0,655 г/л. При патоморфологическом исследовании обнаружен некроз канальцев. Второй больной холерой скончался на 6-й день болезни при явлениях ОПН и уремии (мочевина крови-2,53 г/л, остаточный азот-0,89 г/л), несмотря на восстановление водно-солевого состава крови, на фоне адекватного лечения солевыми растворами. В почках обнаружены зернистая и вакуольная дистрофия эпителия проксимальных канальцев с мелкими очагами некроза. В коре почек - очаговое застойное капиллярное полнокровие с мелкими кровоизлияниями. В слизистой оболочке тонкой кишки обнаружены очаги геморрагического некроза (М.С. Брумштейн, Н.Б. Шалыгина).
Можно утверждать что произошла эволюция характера поражения почек при холере и ряде других инфекционных болезней на фоне современных методов лечения. Сегодня при рациональной терапии инфекций удается избежать осложнений, в частности, ОПН, и тем самым спасти жизнь многим больным.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Поражение почек паразитами. Влияние очаговых инфекций на почки
Поражение почек имеет место и при паразитарных болезнях. Они подробно рассмотрены в обзоре М.И. Алексеевой и В.В. Суры (Терапевтический архив, 1989. № 6., с. 135-149), а также рассмотрены мной при описании ряда других болезней, представленных в настоящем руководстве. Однако необходимо подчеркнуть, что особое место среди протозойных заболеваний занимает малярийный нефрит, описанный еще в конце XIX столетия.
Как оказалось, изменения в моче возможны при каждом лихорадочном приступе малярии (белок, лейкоциты, эритроциты; цилиндры, импрегнированные пигментом эритроцитов, разрушенных малярийным плазмодием), но в ряде случаев поражение почек при малярии доминирует, что позволило выделить самостоятельную форму малярии-гемоглобинурийную лихорадку.
Она возникает при выраженном гемолизе эритроцитов, наступающем часто при назначений хинина и других этиотропных лекарственных средств в связи с повышенной индивидуальной чувствительностью к ним организма. Клинически отмечаются лихорадка, желтуха и макрогемоглобинурия. При хронической малярии возможны различные нефропатические синдромы нефриты с альбуминурией, нефриты с азотемией и нефриты с хлорурией (Е М Тареев, М Вайкулеску).
Для малярии характерны также расстройства водно-солевого обмена с задержкой воды в организме, что обусловливает скрытые отеки, пастозность или общие отеки (В Д Лунев).
Клиническое значение имеют поражения почек при очаговых эндогенных инфекциях (особенно при ангинах и синуситах), вызываемых потенциально-патогенными бактериями. Давно и хорошо известна роль стрептококков в развитии диффузных и очаговых гломерулонефритах Выделяют даже типы «нефритогенных» стрептококков, например, типы 12 и 4, которые чаще, чем другие, вызывают поражение почек.
Стафилококки являются частыми возбудителями пиелонефритов, циститов, почечных абсцессов (апостематозного пиелонефрита), гнойного воспаления околопочечной клетчатки (паранефрита). Энтеробактерии (клебсиеллы, эшерихии и др ), а в последние годы особенно часто хламидии, уреаплазмы вызывают инфекции мочеполовых органов пиелиты, циститы, сальпингиты, эпидидимиты и др , сочетающиеся иногда с поражением конъюнктивы и суставов (синдром Рейтера). Все чаще заявляют о себе инфекции мочевых путей с восходящим пиелонефритом в связи с необоснованно широким применением антибиотиков с так называемой профилактической целью при повторных катетеризациях мочевого пузыря и при других эндоскопических манипуляциях В этих случаях частыми возбудителями инфекций мочевых путей являются синегнойная палочка, протей, энтеробактерии
Как видно, при многих инфекционных болезнях, поражения почек, несмотря на их выраженность в острой стадии болезни, носят обратимый характер. Исключением являются поражения почек при скарлатине, некоторых очаговых инфекциях (ангины), вызываемых главным образом стрептококком. Эта особенность поражения почек при инфекционных болезнях отличает их от патологии почек при других болезнях (сахарный диабет, гипертоническая болезнь, иммунокомплексные заболевания и др ).
Суммируя основные механизмы развития поражения почек при инфекционных болезнях, можно выделить 1) первичное поражение почек вирусной и бактериальной природы (ГЛСПС, скарлатина, лептоспирозы), 2) вторичное поражение почек при основном патологическом процессе в печени (вирусные гепатиты и вирусные циррозы печени), 3) ОПН при инфекционно-токсическом шоке (менингококковая инфекция, сальмонеллезы, сепсис) и при гиповолемическом шоке (холера), 4) функциональные нарушения почек интоксикационного генеза, наблюдаемые в острой стадии ряда инфекционных болезней
В последние годы расширились возможности лечения ОПН при инфекционных болезнях. Экстракорпоральные методы позволяют спасти жизни многим больным Кратковременное отсутствие мочи (в течение суток) еще не является показанием для гемодиализа (В В Сура) Применительно к инфекционным болезням такая сдержанность тактики лечения ОПН абсолютно не верна При активной комплексной терапии инфекционных больных возможно полное восстановление диуреза после его временного отсутствия При отсутствии эффекта от проводимой терапии больным необходимо проведение гемодиализа и ультрафильтрации Многолетний опыт клинической практики больницы УД Президента РФ (В В Сура, А В Гордеев, А Ю Денисов) демонстрирует высокую эффективность при ГЛСПС, лелтоспирозе и других инфекционных болезнях, протекающих с ОПН (Б П Богомолов с сотр ).
Диагностика ВИЧ-инфекции. Лечение ВИЧ инфекции
Главным клиническим симптомом ВИЧ-инфекции на начальных стадиях болезни и позднее является лимфаденопатия. Она может сочетаться с рядом симптомов, которые принято считать клиническими индикаторами болезни: потерей массы тела на 10% и более без видимых причин за несколько месяцев, необъяснимой лихорадкой, беспричинной диареей в течение месяца и более, необъяснимым увеличением одного или двух лимфоузлов на протяжении 2-х мес и более, ночным потением, быстрой утомляемостью.
Кроме того, на мысль о ВИЧ-инфекции должно наводить атипичное течение пневмоний, кандидозы, криптоспоридиоз кишечника, диссеминированный гистоплазмоз, криптококковый менингоэнцефалит, токсоплазмоз с поражением головного мозга, цитомегаловирусный хориоретинит, злокачественные лимфомы и, конечно, саркома Капоши. При дифференциальной диагностике ВИЧ следует иметь в виду и другие иммунодефицитные состояния (вследствие лучевой и стероидной длительной терапии), которые также влекут за собой развитие оппортунистических инфекций.
Решающее значение в установлении диагноза ВИЧ-инфекции имеют лабораторные исследования. В практических целях выделение вируса не проводят. Стали обязательными методы определения антител (AT) к ВИЧ Вначале их определяют ИФА. При положительном результате проводят исследование той же сыворотки крови методом иммунного блота (блотинга).
Они позволяют определять AT к антигену ВИЧ с наиболее характерной для этой болезни молекулярной массой 41-120 и 160 тыс. Обнаружение их позволяет ставить окончательный диагноз ВИЧ-инфекции. Отрицательный результат в иммунном блоте при наличии характерной клиники не дает возможности исключения ВИЧ-инфекции- в начальной стадии болезни их еще не может быть, а в поздней, в связи с истощением иммунной системы, -уже не может быть. Для лабораторной верификации диагноза в таких случаях применяют ПЦР-диагностику и проводят серию повторных исследований. Устанавливают мониторинг за динамикой реакций и результатами лечения больных.
Лечение ВИЧ инфекции
В настоящее время возможна противоретровирусная терапия различными лекарственными средствами, которую проводят специалисты центров по борьбе с ВИЧ-инфекцией. По механизму действия антиретровирусные препараты разделяются на две группы: ингибиторы обратной транскриптазы (нуклеозидные и не нуклеозидные) и ингибиторы протеазы.
К первым относятся зидовудин - AZT (азидотимидин, ретровир, тамозид), а также невирапин (вирамун), делавирдин (рескриптор). К ингибиторам протеаз относятся: индинавир (криксиван), саквинавир (инвираза), нельфинавир (вирасепт), ритонавир (норвир). С 1996 г. проводится комбинированная терапия этими средствами. Выраженный терапевтический эффект достигает 80-90% по сравнению с монотерапией (до 20-30%). Лечение целесообразно начинать на ранних стадиях, включая острую фазу ВИЧ-инфекции, т.к при поздно начатом лечении эффективность антиретровирусной терапии снижается.
Разработаны методы определения чувствительности ВИЧ к используемым лекарственным средствам.
Современная комбинированная терапия ВИЧ-инфекции позволяет возвратить трудоспособность больным, улучшить качество их жизни и увеличивает ее продолжительность, а также снизить их потенциальную опасность для окружающих.
Лечение оппортунистических инфекций, вторичных заболеваний, включая экзогенные инфекционные болезни, проводят по схемам, разработанным для их лечения вне связи с ВИЧ-инфекцией. Какие-либо иммунокорректирующие средства во время лечения ВИЧ-инфекции в настоящее время не назначаются в связи с отсутствием научно-обоснованных показаний для их применения. Проводится симптоматическая терапия. В связи с сильнейшим стрессом для больного при установлении диагноза ВИЧ-инфекции большая роль отводится психологическому режиму: индивидуальным беседам с больным и ближайшими его родственниками, семейной психотерапии.
Возможны психосоциальные консультации специалистов-психологов и психотерапевтов. Прогноз при ВИЧ-инфекции в настоящее время остается неблагоприятным.
Тубуло-интерстициальные поражения почек при инфекционных и паразитарных болезнях, классифицированных в других рубриках у детей
Тубулоинтерстициальный нефрит - хроническое воспалительное поражение преимущественно тубуло-интерстициальной ткани почек, вторично развившееся при инфекционных и паразитарных заболеваниях [А.В. Папаян, Н.Д. Савенкова, 1997].
Протокол "Тубуло-интерстициальные поражения почек при инфекционных и паразитарных болезнях, классифицированных в других рубриках у детей"
Коды МКБ:
N16.0* Тубулоинтерстициальное поражение почек при инфекционных и паразитарных болезнях, классифицированных в других рубриках
N16.1* Тубулоинтерстициальное поражение почек при новообразованиях
N16.8* Тубулоинтерстициальное поражение почек при других болезнях, классифицированных в других рубриках

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Классификация (А) [А.В. Папаян, Н.Д. Савенкова, 1997]:
2. По состоянию функции почек - международная классификация стадий хронических болезней почек (ХБП) (по K/DOQI, 2002):
- І - СКФ (скорость клубочковой фильтрации ≥ 90 мл/мин.);
- ІІ - СКФ - 89-60 мл/мин.;
- ІІІ - СКФ - 59-30 мл/мин.;
- IV - СКФ - 29-15 мл/мин.;
- V - СКФ - менее 15 мл/мин.
Диагностика
Диагностические критерии
Жалобы и анамнез: интоксикация, изменение цвета мочи.
Физикальное обследование: интоксикация, артериальная гипертензия.
Лабораторные исследования: протеинурия, лейкоцитурия, бактериурия, гематурия, высокая СОЭ, нарушение фильтрационной и концентрационной функций почек, анемия.
Инструментальные исследования: УЗИ органов мочевой системы - повышение эхогенности паренхимы почек, увеличенные либо нормальные их размеры, снижение кровотока при допплерометрии сосудов почек.
Показания для консультации специалистов: ЛОР-врача, стоматолога, гинеколога - для санации инфекции носоглотки, полости рта и наружных половых органов; аллерголога - при проявлениях аллергии; окулиста - для оценки изменений микрососудов; выраженная артериальная гипертензия, нарушения со стороны ЭКГ и др. являются показанием для консультации кардиолога; при признаках системности процесса - ревматолога; при наличии вирусных гепатитов, зоонозных и внутриутробных и др. инфекций - инфекциониста.
Минимум обследования при направлении в стационар:
3. Проба Зимницкого.
4. Креатинин, общий белок, трансаминазы, тимоловая проба и билирубин крови.
Основные диагностические мероприятия:
1. Общий анализ крови (6 параметров), гематокрит.
2. Определение креатинина, остаточного азота, мочевины.
3. Расчет скорости клубочковой фильтрации по формуле Шварца:
рост, см х коэффициент
креатинин крови, мкмоль/л
Коэффициент:
- новорожденные - 33-40;
4. Определение общего белка, белковых фракций, С-реактивного белка.
5. Определение АЛТ, АСТ, холестерина, билирубина, общих липидов.
6. Определение калия/натрия, хлоридов, железа, кальция, магния, фосфора.
7. Исследование кислотно-основного состояния.
8. ИФА на внутриутробные, зоонозные инфекции.
9. Общий анализ мочи.
10. Определение бета2- и альфа1-микроглобулина в моче.
11. Посев мочи с отбором колоний.
12. Анализ мочи по Аддису-Каковскому.
13. Анализ мочи по Зимницкому.
14. УЗИ органов брюшной полости.
15. Допплерометрия сосудов почек.
16. Соскоб на яйца гельминтов.
Дополнительные диагностические мероприятия:
1. Исследование кала на скрытую кровь.
2. Рентгенография грудной клетки (одна проекция).
4. Коагулограмма 1 (протромбиновое время, фибриноген, тромбиновое время, АЧТВ, фибринолитическая активность плазмы).
5. ИФА на содержание иммуноглобулинов А, М, G, E.
6. Биопсия почки с гистологическим исследованием нефробиоптата.
Дифференциальный диагноз
Признак
Хронический тубулоинтерстициальный нефрит вследствие инфекций
Острый тубулоинтерстициальный нефрит вследствие паразитарного заболевания
На фоне инфекции
Сочетается с паразитарным заболеванием
Исследование на паразитов
Боли в пояснице
Лечение
Тактика лечения
Цели лечения: лечение основного заболевания - инфекционного или паразитарного, ликвидация или уменьшение воспалительного процесса в почечной ткани. Симптоматическая терапия - коррекция артериальной гипертензии, нарушений гомеостаза, анемии. Диуретическая, нефропротективная терапия.
Немедикаментозное лечение: диета №7, режим охранительный.
Медикаментозное лечение:
Антибактерильная терапия с учетом этиологического фактора (цефоперазон, азитромицин, флуконазол и др.).
Противогельминтная терапия (пирантел, левамизол, мебендазол). В этих случаях возможно полное обратное развитие клинико-лабораторных симптомов.
Также в лечении у этих больных используются - гепарин, дипиридамол, посиндромная терапия (лечение анемии и др.).
Лекарственный нефрит требует отмены лекарств - причин болезни, обильное питье, щадящая диета.
Бактериальный тубулоинтерстициальный нефрит полностью соответствует пиелонефриту. «Стартовая» антибактериальная терапия назначается эмпирически, поскольку посев мочи и определение чувствительности требуют времени, начало терапии откладывать не допустимо. Предпочтение отдается «защищенным» пенициллинам, коррекция проводится с учетом полученных данных о характере микробной флоры и чувствительности к ней препарата.
«Защищенные» пенициллины (А) (аугментин, амоксиклав) - 375 мг 7-10 дней; амоксициллин 30 мг/кг/сут. (до 60 мг/кг) - 2-3 раза в день.
Ампициллин 100-200 мг/кг/сут. до 3 лет; 50-100 мг/кг/сут. детям старше 3-х лет.
ЦФ 2 поколения (В) - цеклор - 20-40 мг/кг/сут., прием 3 раза в сутки; цефуроксим аксетил (зиннат) - 125-250 мг внутрь, 2 раза в сутки.
ЦФ 3 поколения (В) (цедекс) - 9 мг/кг/сутки однократно.
Нитрофураны (В) (фурагин) - 5-8 мг/кг массы тела в сутки, 3-4 раза в день.
Ко-тримоксазол (С) - 120 мг, 240 мг и 480 мг - 2 раза в день в зависимости от возраста.
В ряде случаев необходима поддерживающая терапия другими антибактериальными средствами - уросептиками (фурагин 1-2 мг/кг/на ночь, ко-тримаксазол - 120-240 мг на ночь). Параллельно необходимо проводить противогрибковую терапию, коррекцию микрофлоры кишечника, терапию иммуностимуляторами, при стихании остроты процесса - физиопроцедуры, санация всех хронических очагов инфекции. В остальных случаях острого тубулоинтерстициального нефрита лечение симптоматическое.
Профилактические мероприятия:
- профилактика вирусных, грибковых инфекций;
- профилактика нарушений электролитного баланса.
Дальнейшее ведение: контроль фильтрационной, концентрационной функций почек, анализов мочи, артериального давления, УЗИ почек, нефросцинтиграфия почек. В дальнейшем возможно сочетание тубуло-интерстициальных изменений с гломерулярными (появление отеков, гипертонии).
Основные медикаменты:
1. Амоксиклава - 375 мг, таб.
2. Ампициллина - 500 мг, фл.
3. Цефтриаксон 500 мг, 1 г амп.
4. Ко-тримоксазол - 120 мг, 480 мг таб.
5. Цефуроксим аксетил (зиннат) (В) - 125 мг, 250 мг таб., суспензии
6. Гентамицин - 40 мг, 80 мг фл.
7. Фурагин - 50 мг таб.
8. Эналаприл - 5 мг, 10 мг таб.
9. Пирантел, тб 250 мг
10. Мебендазол, тб 100 мг
Дополнительные медикаменты:
1. Фурагин - 50 мг таб.
2. Ко-тримоксазол - 120 мг, 480 мг таб.
4. Железа сульфат, капс. 300 мг
5. Левамизол, тб 50 мг
Индикаторы эффективности лечения:
- ликвидация проявлений основного инфекционного или паразитарного заболевания;
Эхинококкоз почек
Array ( [0] => Острая ишурия. [1] => Излияние жидкости в брюшную полость. [2] => Астения. [3] => Почечнокаменная болезнь. [4] => Гиппераллергическая реакция. [5] => Анафилактический шок. [6] => Вызов внутреннего кровотечения из-за разрыва сосудов. [7] => Нарушение гемодинамики. [8] => Потеря органа. [9] => Хроническая почечная недостаточность. [10] => Рецидив после операции. [11] => Летальный исход. )
Эхинококкоз почек – это киста, которая образовывается в органе в результате поражения паразитов из группы цестодозов. Взрослые особи не несут такой разрушительной силы на человеческий организм, в отличие от личинок. Они оседают на внутренних органах, поражают их и разрушают ткани. Чаще всего, поражается левая почка. При заражении она меняет свое анатомическое положение и форму.
Эхинококк — это паразит из группы цестодозов, способный обитать практически в любом органе человека, вызывающий заболевание под названием эхинококкоз. Проблемы создает не половозрелая особь паразита, а ее личинка, которая, оседая во внутренних органах, паразитирует на них и нарушает их целостность.
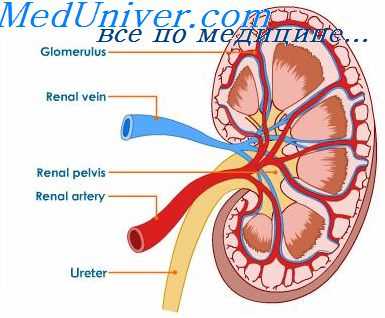
Почки – это составная часть мочевыделительной системы. Они выполняют очень важную функцию в организме – очищение. Работоспособность всего организма напрямую зависит от состояния почек. Этот парный орган располагается возле 11 и 12 позвонка. Правая почка расположена немного ниже левой. Анатомическим отклонением является опущение свыше 2 см. Вес одной почки составляет до 200 грамм. Форма напоминает бобовую культуру. Рядом с органом находиться надпочечник. Работа почек зависит от кровеносной системы и лимфатических узлов, а это является прямым путем заражения эхинококком.
Эхинококкоз встречается, в основном, в сельскохозяйственных зонах. Гельминт Taenia echinococcus является возбудителем данного заболевания. Домашние животные, такие как коты или собаки, являются основными носителями паразитов. Он может проникать не только в почки, но и любые другие органы человека. Риску заражения в основном подвергаются молодые женщины, мужчины обращаются за медицинской помощью с данным заболеванием намного реже.
Яйца паразитов выходят наружу вместе с калом животных, оседая на растения и почву. Уровень заболевания варьируется от одного человека на сотню тысяч и более. Самыми распространенными территориями с заражением населения являются центральные части Америки, юг и восток Европы, Ближний Восток и Китай. В России наиболее страдает от паразитирования Краснодарский край. Расовая принадлежность никак не влияет на заболевание.
Эхинококк относится к ленточным червям. Таких видов на сегодня известно 9 штук. Заражаясь, мы играем роль носителя. Встречались случаи, когда человек был промежуточным хозяином более 50 лет. Окончательными хозяевами гельминта являются хищные животные. Червь живет в тонкой кишке и выбрасывает свои яйца наружу вместе с калом.
Средняя длина данного вида примерно 1 см. Взрослая особь состоит из головки с присосками, их 4. Далее идет шея и проглоттида, на конце находится проглоттида с развитой маткой, с которой выходят яйца. В день может быть произведено 400 яиц. Попадая в организм, черви начинают активничать, при этом сама киста может быть огромных размеров.
Жизненный цикл эхинококка разделяется на несколько стадий. Зрелый червь длиною, примерно, пол сантиметра, обитает в кишечнике плотоядных животных, таких как, лев, собака, волк или лиса. Вместе с опорожнением эти черви попадают в природу. Затем, через пищу попадает в организм травоядного, например лошадь, коза, корова, свинья.
Человек также присутствует в роли промежуточного хозяина, занеся гельминта через еду или грязь. После нахождения в организме онкосферы переносятся по всем системам, застревая в определенном месте, в том числе почках. Локализуясь, личинки образуют кисты и продолжают свое существование внутри нее. Далее хищник поедает травоядного, который был заражен данной кистой. С помощью присосок они крепятся к стенкам кишки и продолжают рост и развитие, сроком до 50 дней. После этого круг замыкается и все начинается снова.
Попадание паразита в человеческий организм становится последней стадией развития эхинококка. Человек не распространяет яйца гельминта через кал и не способен заразить другого человека.
Поражение происходит через лимфатические узлы или через кровь. Случаи перенхимита соединительных тканей встречается довольно редко. Киста находится в корковом слое под капсулой почки. Корковый слой взаимодействует с мозговым. Эти слои соединены с трубками, по которым протекает отфильтрованная моча. Далее моча попадает в чашки и выводится в мочеточник.
На органе формируется киста, которая поддерживает благоприятную среду для обитания. Полость заполнена жидкостью, которая защищает своих обитателей от агрессивной среды. Количество жидкости может достигать более двух литров. Проявление симптомов на протяжении болезни может полностью отсутствовать. Это зависит от места расположения образования, степени повреждения.
Причины возникновения и течение болезни
Заболевание известно еще с древних времен, тогда его толковали, как увеличение лимфатических сосудов, но сейчас уровень развития диагностики и лечения очень высок.
В зоне риска наиболее часто оказываются женщины среднего возраста и дети, у которых патология обнаруживается случайно. Районы с ведением животноводства подвергаются риску сильнее. Человек является носителем личинок, однако передавать их другим людям он не может. Главным барьером в эхинококковом поражении является состояние иммунитета больного, его возраст и количество проникших паразитов вовнутрь.
Самым распространенным способом инфицирования является попадание яиц через контакт человека с животным. Личинки находятся на шерсти, и при соприкосновении распространяются на человеческой коже. Затем проникают вовнутрь путем не соблюдения правил личной гигиены. Если на теле была царапина или ссадина, поражение гарантировано. Зрелые черви не обитают в организме человека. А вот их личинки развиваются только у людей. Для нормального функционирования и жизненной силы кистозным «жителям» отлично подходит температура человеческого тела.
Яйца обитают в температурном режиме от -30 до +38 градусов по Цельсию. Эхинококк обитает в теплой почве, которая находится в тени. От воздействия прямых солнечных лучей паразит погибает в течение 24 часов. Поэтому есть вероятность заражения через плохо вымытые овощи и фрукты, а также не отфильтрованную сырую воду. Данные факторы значительно увеличивают шансы на поселение неприятных соседей в вашем организме.
При алиментарном паразитировании яйца попадают вместе с ягодами, грибами, водой в пищеварительную систему. Это касается охотников, животноводов, сборщиков ягод и фруктов больше всего. Через грязные руки после контакта с животным, зародыш попадает в пищу.
Аспиральное заражение обусловлено вдыханием пораженных личинками фекалий. Личинки могут оседать на дыхательных путях. Далее путь следования по крови или лимфе приводит их к почке, они оседают там, а также могут развиваться на легких, печени и сердце, если личинки достигли большого круга кровообращения.
После попадания яиц в тело человека, заболевание приступает к своему развитию. Попадая в пищеварительную систему, желудочный сок провоцирует вылупливанию клеток. Далее они попадают в кишечник. По кровеносной системе или лимфатическим каналам паразиты попадают в другие внутренние органы.
Кистозное скопление образуется в течение нескольких недель. Образовавшаяся капсула постоянно увеличивается в размере. Внутри скапливается жидкость желтого цвета. Гельминт в процессе жизнедеятельности отравляет организм. Это вызывает различные воспаления, а растущая капсула оказывает давление на близлежащие органы.
Существует несколько стадий развития патологии:
Скрытая. Обусловлена первичным попаданием в организм. Она может длиться очень долгое время и прекращается в тот момент, когда проявляются первые симптомы.
Первичная. Увеличение кисты, проявление симптомов и ощущения инородного тела. Полость начинает увеличиваться в размерах из-за скопления жидкости.
Выраженная. Проявление увеличивается, состояние больного сильно ухудшается.
Обширное поражение. Сильные боли сопровождаются интоксикацией.
Виды заражения почечного эхинококкоза
Существует две формы заражения:
1. Гидатидозная однокамерная киста.
2. Многокамерная киста.
Однокамерная киста оказывает давление на паренхиму почки. По мере своего роста она сдавливает орган, что приводит к его гибели. Соединительная ткань нарастает вокруг кисты, и она превращается в фиброзную капсулу. Хитиновая оболочка кисты соприкасается с капсулой. Внутри находятся пузырьки со сколексами. Когда пузырьки не образуются из верхних частей червя, то киста считается простая, ацефалотическая. Такое случается редко. Когда нарост плотно прилегает с почечными элементами, есть вероятность опорожнение кисты. Также, есть вероятность нагноения тканей, тогда содержимое капсулы может попасть в почечную паренхиму.
Многокамерная альвеолярная киста. Для нее характерно развитие кисты путем нарастания и разрастания клеток. Почечная паренхима повреждается крупными альвеолами. В середине жидкости скапливаются продукты распада. Внутри все заполнено фиброзными рубцами. Визуально такая капсула полностью напоминает опухоль.
По числовой квалификации цисту эхинококка разделяют на единичную и множественную, в зависимости от количества камер. Также выделяют крупные, мелкие и средние размеры, до 5 см, от 5 до 10 см, и свыше 10 см. Если поражены несколько органов одновременно, то такое называют множественным патологическим процессом. С помощью исследований определяют, какие именно черви находятся в фиброзной камере: живые, мертвые или старые.
Проявление симптомов
Признаки заболевания проявляются только через долгое время с момента заражения. После того, как киста прорывается в мочеточник, можно заметить первые симптомы. Основным показателем поражения почек гельминтом является острая боль в поясничном отделе, а также, в почках и под ребрами. Может прощупываться инородное тело. Пальпация должна быть безболезненна. Ее поверхность гладкая, на ощупь она мягкая и упругая. Если наблюдается сращивание кисты, то ее движение будет ограничено.
Когда киста прорывается в область лоханки, то заболевание протекает с почечной коликой. При таких симптомах в моче можно обнаружить обрывки хитиновой ткани и пузырьки. Это нарушает процесс мочеиспускания. Если однокамерная киста имеет нагноение, то в моче появляются элементы гноя. Очень редко встречается прорыв эхинококка в кишечник или брюшную полость. Иногда, встречаются случаи, что он прорывается в пространство между листками плевры, или прямо через кожу наружу. Гидатид дрожания не является точным показателем при эхинококке. Он появляется крайне редко, из-за трения пузырьков в кисте.
Диагностические процедуры
Правильная постановка диагноза начинается с обследования. Помимо жалоб и врачебного осмотра, существует ряд других процедур и анализов, которые помогаю выявить данную патологию. Сложнее определить эхинококк на ранних стадиях, когда течение болезни проходит бессимптомно. Подозрение на заболевание основывается на таких фактах:
Присутствует или отсутствует контакт с животными. В каком регионе проживает человек, в каких условиях находится его жилье, занимается ли он деятельностью, при которой необходим контакт с животными.
Проявляется ли заболевание и какой имеет характер. Исключение признаков, схожих с другими заболеваниями.
Лабораторные анализы мочи и крови. В крови наблюдается повышение уровня эозинофилов. Изменяется уровень лейкоцитов, повышается слипание эритроцитов при воспалительных процессах в организме.
Анализ крови на наличие антител.
КТ, МРТ, рентгенография помогают наиболее точно подтвердить диагноз. За счет инструментальных методов можно точно определить местонахождение почечной кисты, размер и количество. А также, определить распространение заболевания и выявить наличие дочерних пузырьков.
Микроскопические исследования. Исследуется под микроскопом биоматериал, который был взят для анализа, например, жидкость из кисты, мокрота, ткани при биопсии или зондировании.
Основным методом диагностики является рентген и реакция Касони. Совокупность данных методов позволяет наиболее точно и быстро обнаружить заболевание. А также, оценить состояние и вид кисты, изображение которой хорошо просматривается на снимке.
Лечение и реабилитация
Врачи всегда стараются использовать наиболее лояльный метод лечения. Самое главное это избавиться от паразита и максимально сохранить пораженную область для дальнейшего функционирования.
Если своевременно обратиться за медицинской помощью и выполнить все указания, назначенные профессионалами, то прогноз на выздоровление благополучный. Сейчас учеными медиками разрабатывается вакцина против заражения данными гельминтами почек и других внутренних органов.
Медикаментозное лечение имеет эффективность только в тех случаях, когда размер кисты не превышает 3 см. Проницаемость стенок еще сохраняется и есть возможность провести терапию противопаразитными средствами. Курс лечения обычно составляет от 4 недель и может длиться до полугода. Также препарат принимают после оперативного вмешательства, чтобы избежать повторного заражения. Для профилактики также существуют специальные средства.
Для обработки во время хирургического вмешательства используют специальные химические вещества, которые предотвращают распространение яиц по соседним тканям и снижают вероятность повторного заражения.
В основном, при эхинококке показано оперативное вмешательство. Это единственный и надежный способ лечения. В зависимости от степени тяжести поражения, локализации, размера и выраженной симптоматике, врач определяет вид выполняемого вмешательства.
Наиболее выгодным вариантом является операция без вскрытия капсулы и ее содержимого. Перицестэктомия проводится с полным удалением пузыря, иногда вместе с ним удаляется частично или полностью пораженный орган. Если такая техника не подходит, тогда капсулу вскрывают, жидкость выкачивается, остатки промываются специальными растворами – гермицидами. Остатки пузыря сшиваются.
Также проводят открытую операцию. Она выполняется путем крепления капсулы, полость кисты заполняется тампоном с мазью или вставляется дренажная труба. Такой метод используют при нагноении внутри кисты.
Закрытая операция заключается в зашивании фиброзной капсулы после очищения ее от эхинококка. Когда после вшивания стенок в полости остается дренаж, такой вид операции называют полузакрытым. Также проводится лапароскопия с использованием специального оборудования. Миниинвазивная операция проводится под контролем аппарата Узи, этот метод является закрытым и выполняется через кожу.
Оперативные вмешательства открытого типа часто несут за собой осложнения, лапароскопия повышает риск развития рецидива. Таким образом, закрытый способ является наиболее приемлемым и благоприятен в современной медицине. Метод наносит минимальную травматичность, реабилитационный период не занимает длительное время. Миниинвазивный метод применяют для беременных и детей, риск возникновения осложнений очень низок.
Читайте также:
