Рентгенограмма, КТ, МРТ при переломе ладьевидной кости
Добавил пользователь Alex Обновлено: 28.01.2026
МРТ – безвредное и информативное исследование организма. Рассмотрим, видны ли на МРТ переломы, в каких случаях обосновано это обследование, лучше по сравнению с другими методами визуализации.
Показывает ли МРТ перелом костей?
МРТ показывает состояние всех тканей организма, но чем больше в них процентное содержание воды или жира, тем более яркими и светлыми они получаются на МР снимках. Кости имеют вид темных структур. МРТ перелома показывает изменение структуры кости, линию перелома, но на снимках КТ костная ткань получается более яркая, детализированная. Для изучения костной патологии предпочтительным методом остается КТ.
Исключение составляют случаи, когда нельзя использовать лучевое воздействие на организм:
- обследование детей, беременных;
- подозрение на сопутствующую патологию мягких тканей, которую хорошо видно и можно изучить только на МРТ.
Самым быстрым, простым методом диагностики переломов, который доступен даже в небольших районных больницах, остается рентген. Степень информативности этого метода ниже, чем у КТ или МРТ, поэтому первичная диагностика при помощи рентгена часто требует дальнейшего уточнения диагноза при помощи томографии. Если у врача остаются вопросы после изучения рентгеновского снимка, он назначит пациенту пройти МРТ или КТ в зависимости от клинической картины:
Если имеются боли, отек, нарушения чувствительности, парезы, велика вероятность того, что костные структуры сдавливают нерв или спинной мозг. Лучшим методом диагностики станет МРТ.
Если перелом не был спровоцирован серьезной травмой, скорее всего, речь идет о патологическом переломе. Нарушение целостности кости легче наступает при остеопорозе, в месте опухолевого поражения. Большинство опухолей в костях являются метастазами из первичного очага во внутренних органах (из молочной железы, легких, почек, щитовидной железы, простаты). Перелом кости может стать первым симптомом, который проявит наконец серьезное заболевание, а может произойти спустя несколько лет после успешного оперативного удаления первичного очага. МРТ для изучения опухолей – точный, информативный, достоверный метод, намного превосходящий рентген диагностику. Для уточнения характера выявленных изменений используют введением контраста. Снимки дают представление врачу о природе опухоли, ее структуре, размерах, воздействии на рядом расположенные ткани. Бывает так, что перелом при неправильном срастании тканей становится причиной опухоли. На МРТ при этом можно выявить вздутие кости, изменение ее структуры, ячеистость.
Отдельного внимания заслуживают травмы кисти, стопы. Здесь кости имеют небольшие размеры. Тени их накладываются одна на другую. Оценить состояние костной ткани гораздо точнее можно на трехмерных снимках МРТ и КТ, чем на плоскостных рентгеновских. На МРТ кроме костных нарушений будут видны также сдавление или разрыв нервов, сухожилий, отек, воспаление мышц, суставов.
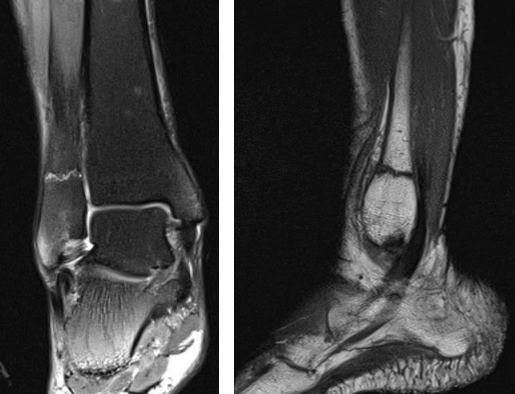
На Т2-ВИ в сагиттальной и корональной плоскостях определяется стресс-перелом дистальных отделов малоберцовой кости.
МРТ выявляет скрытые переломы. Это такие случаи, когда рентген не покажет линию перелома несмотря на то, что она есть. Если после травмы боли не проходят, а рентгеновский снимок не выявил никакой патологии, пациенту рекомендуют сделать МРТ соответствующей области.
С помощью МРТ более точно определяют свежие переломы: видны отек костной ткани, разрушение костных трабекул. МРТ хорошо дифференцирует свежие переломы от застаревших случаев.
Расшифровка и как выглядят переломы на снимке МРТ?
Плотное вещество кости лучше исследовать на снимках КТ. На МРТ снимках кость – самая темная ткань, на КТ – наиболее яркая и светлая. Зато МРТ лучше выявляет сопутствующие переломам повреждения костного мозга, спинного мозга, нервов, сухожилий, мышц, связок.
Свежие переломы всегда сопровождаются отеком мягких тканей вокруг костей, отеком самого вещества кости. На снимках это выглядит как затемнение без четких контуров.
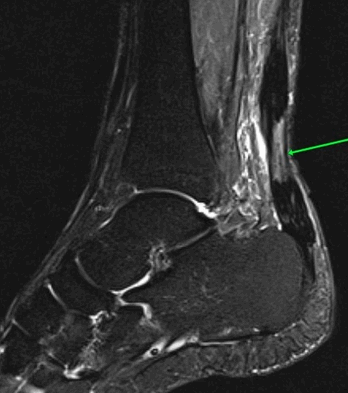
На Т2-fs-ВИ в сагиттальной плоскости определяется разрыва пяточного сухожилия.
Если перелом произошел на месте опухолевого поражения кости, снимок МРТ показывает изменение структуры костной ткани. Для более детального изучения патологического очага применяют контрастную МРТ, интенсивно контрастируются места с опухолевыми изменениями на фоне здоровых тканей. Для этого в вену вводят контрастное вещество, основой которого является гадолиний. С током крови оно попадает во все ткани организма, накапливается в воспаленных, опухолевых очагах.
Кости черепа.
По МРТ можно определить перелом костей черепа. Кости свода плоские, видны на МРТ как темная тонкая полоска между кожей и мозговыми оболочками. При обследовании в разных проекциях можно обнаружить линии перелома. Однако они хорошо заметны и при обычной рентгенограмме. Она стоит дешевле и делается быстрее. Зато она не показывает, что происходит с мозгом и оболочками в результате травмы головы. На снимках МРТ можно определить, повреждены ли кроме костей мягкие структуры, есть ли гематомы, разрывы сосудов, очаги некроза, ушиб мозга. При травмах, которые сопровождаются неврологической симптоматикой, методом уточнения состояния головного мозга после перелома станет МРТ.
Перелом основания черепа, височных костей – всегда сложная травма. Она затрагивает множество структур, проходящих между костями, их отростками, внутри полостей. Наиболее полную картину после травмы черепа можно получить именно благодаря томографии на основе магнитного резонанса.
Верхние конечности
На МРТ направляют после рентгена, если перелом проходит в области кисти, лучезапястного сустава. Такие переломы наблюдаются при падении на вытянутую руку, особенно в детском и пожилом возрасте. Повреждения могут касаться также тазобедренного, локтевого, плечевого сустава, сопровождаться отрывом, ущемлением сухожилия, нерва.
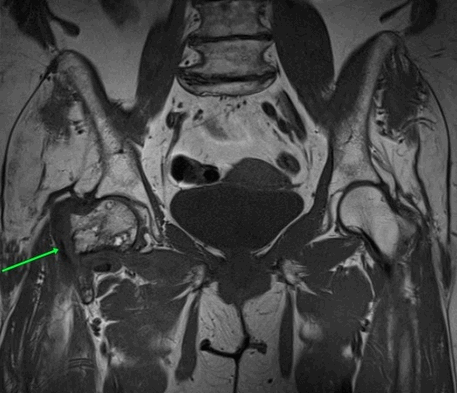
МРТ тазобедренных суставов.
МР-признаки базисцервикального перелома шейки правой бедренной кости с наличием зон инфаркта головки и шейки правой бедренной кости, синовита правого тазобедренного сустава, отека окружающих мягких тканей справа.
МРТ хорошо визуализирует последствия травм и переломов:
- Сдавление мягких тканей костными отломками.
- Разрывы сухожилий, реактивный синовиит.
- Нарушение целостности сосудов, нервов.
- Посттравматический туннельный синдром запястья – человека беспокоят восходящие боли в руки, нарушения чувствительности, на поздних этапах слабость мышц.
- Нарушение целостности ладьевидно-полулунной связки, которое приводит к нестабильности сустава.
- Асептический некроз ладьевидной, полулунной костей.
- Артрит как следствие травмы.
- Атрофия Зудека.
Врач решает, нужно ли делать МРТ или КТ после перелома в каждом случае индивидуально.
На МРТ выявляют ушибы костей, при которых нет перелома на рентгене, а пациента беспокоит боль и отек мягких тканей. Снимки выявляют очаги остеонекроза, можно определить их стадию.
Изучают на МРТ случаи переломов, если повреждены мягкие ткани, внутрисуставные структуры, долго не проходит симптоматика после травмы несмотря на проводимое лечение. МРТ делают, если планируется оперативное вмешательство, а также для контроля достигнутых результатов лечения. МРТ снимки позволяют создавать трехмерные изображения стопы, колена, поэтому врач может увидеть линии перелома, не заметные на обычной рентгенограмме, изучить состояние каждой косточки.
Иногда травма или нарушение кровоснабжения в области суставов стопы приводит к асептическому некрозу одной из костей. МРТ обязательно покажет такие очаги.
Перед операцией по поводу лечения перелома шейки бедра, вертлужной впадины, делают МРТ.
Компрессионный перелом
Если на позвоночник действует большая сила, или ткани позвоночника ослаблены (остеопороз, патологические очаги), могут возникнуть компрессионные переломы тел позвонков. Такие изменения наблюдаются в 90 % случаев, когда падение или неудачное приземление на ноги привело к перелому позвоночника. Механизм травмы – одновременное сжатие и сгибание позвоночника. Перелом часто происходит при ДТП, падениях во время гололеда. При этом позвонки становятся клиновидными, приобретают сплющенную в переднем отделе форму. Задние отделы чаще сохраняют целостность и изначальную высоту.
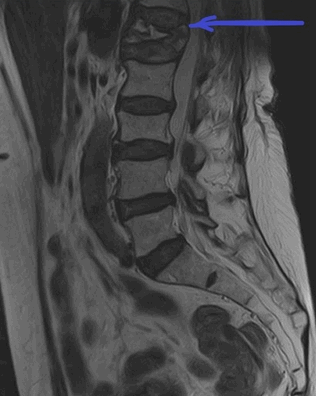
МРТ пояснично-крестцового отдела позвоночника. На Т2-ВИ в сагиттальной плоскости определяется компрессионный перелом L1 позвонка на фоне остеопороза.
К более сложным нарушениям относят переломы оскольчатые, отрывные, взрывного типа. При них нарушается целостность любых отделов позвонка, имеется много осколков. Они нередко смещаются и вызывают компрессию спинного мозга.
МРТ покажет изменение формы позвонка, линию перелома, дефекты костной замыкательной пластины. Может меняться высота между позвонками. Если к перелому привела слабость костной ткани, на снимках кость выглядит более светлой из-за снижения содержания солей кальция между костными трабекулами.
Компрессионный перелом виден на рентгене при достаточной степени деформации позвонка, хорошо визуализируется на КТ во всех случаях. МРТ выгодно отличается тем, что показывает свежий перелом. Это определяет тактику лечения – максимально щадящий режим для спины, иммобилизация корсетом. Также он выявляет сопутствующую патологию дисков, грыжу, дегенеративные и воспалительные болезни позвоночника, суставов, спинного мозга и его оболочек, нервов, сосудов.
Нередко компрессионный перелом приводит к смещению позвонка и сдавлению спинного мозга или выходящих на этом уровне спинномозговых нервов.
Бывают и другие деформации тел позвонков. Они не связаны с травмой, вызваны врожденной аномалией костной системы.
При повреждении каких костей можно делать МРТ?
Наиболее часто МРТ назначают при повреждении костей черепа, позвоночника, таза, кистей, стоп, суставов. МРТ даст полезную информацию обо всех структурах, которые находятся вблизи костей и могли пострадать от травмы.
В травмпунктах и отделениях скорой помощи первым делом пациенту делают рентген. Если врач считает нужным, далее проводят МРТ или КТ. При подозрениях на внутричерепное кровоизлияние методом выбора в первые 6 – 8 часов после травмы будет КТ. В более поздние сроки определенные изменения будут видны и на снимках МРТ.
Как часто можно проходить магнитно-резонансную томографию при переломе?
Магнитно-резонансная томография не несет лучевой нагрузки на организм. На данный момент не выявлены никакие отрицательные последствия проведения МРТ для организма взрослого, детей, беременных. В качестве перестраховки избегают делать МРТ только в 1 триместре беременности. Вреда не представляют исследования в любых количествах. Нужно понимать, что это должно быть обоснованное обследование. В противном случае это станет бесполезной тратой денег и времени. Просто так в качестве профилактики или для скрининга не стоит назначать себе МРТ.
Как часто нужно делать МРТ, скажет врач. Между двумя обследованиями должно пройти столько времени, чтобы в тканях успели произойти заметные на снимках изменения. Так как костная ткань мало пластична, то изменения фиксируют обычно через 3 – 6 месяцев, чтобы проконтролировать, как зажил перелом, как срослись все структуры после операции.
Что лучше при переломе: рентген или МРТ?
Факт наличия перелома рентген устанавливает четко. Видна линия перелома, наличие или отсутствие смещения костей, отломки. Если этой информации врачу достаточно для успешного излечения, дальше ничего не назначают в плане диагностики.
Если перелом сложный, захватывает несколько структур, скорее всего врач больного направит на КТ. Если есть опасность повреждения мягкотканных структур, присутствуют симптомы сдавления нервов, онемение, слабость поврежденной части тела, более обоснованным будет назначение МРТ. В современной медицине это метод наиболее информативного и полного обследования любой анатомической области.
При выборе способа дальнейшего обследования врач учитывает противопоказания к КТ и МРТ. Так, компьютерная томография представляет собой один из вариантов рентгеновского обследования. Его не назначают детям, беременным, кормящим женщинам, ослабленным больным.
От МРТ как метода обследования места перелома придется отказаться, если у пациента:
Имплантированы металлические штифты, трансплантаты, искусственный водитель ритма, помпа для введения инсулина, кохлеарные протезы.
Эпилепсия, психическое заболевание.
Контраст нельзя вводить при беременности, при аллергической реакции на гадолиний, тяжелых болезнях почек.
В индивидуальном порядке решают случаи, когда больной страдает клаустрофобией, имеет сильные боли, не может долго лежать без движения. Тогда прибегают к седации при МРТ перелома. При больших массе и объеме тела обследование можно пройти на открытом томографе. С детьми старшего возраста проводят беседу, объясняют, как важно лежать, не двигаясь и слушать врача. Маленьких детей чаще вводят в поверхностный медикаментозный сон.
При назначении обследования врач руководствуется не только тем, покажет ли МРТ перелом, но и главным вопросом – узнать, какие еще изменения в организме вызвала травма:
есть ли кровоизлияние;
разрыв нервов, связок и сухожилий;
очаги некроза, деформация мягких тканей.
Эта информация будет влиять на выбор тактики лечения больного, поможет восстановить все функции организма в полном объеме.
Также выбор метода диагностики зависит от наличия оборудования в больнице, срочности обследования, финансовых возможностей пациента. Врач рекомендует оптимальный метод, а больной выбирает, где и когда он может пройти обследование. Лучше выбирать медицинские центры с современными томографами большой мощности, опытными специалистами. Это станет залогом точного определения диагноза и результативного лечения.
Рентгенограмма, КТ, МРТ при переломе ладьевидной кости
Рентгенограмма, КТ, МРТ после операции по поводу перелома ладьевидной кости
а) Определения:
• Изолированные переломы встречаются редко; чаще встречается перелом с перилунарным переломом/вывихом
б) Визуализация:
1. Общая характеристика:
• Локализация:
о Трехгранная кость:
- Наиболее часто: тыльный кортикальный слой
- Ладонный край или тело
о Полулунная кость:
- Наиболее часто: ладонный полюс
- Тыльный полюс, костно-хрящевой (отломок), сагиттальный или фронтальный перелом тела
о Кость-трапеция:
- Наиболее часто: вертикальный чрессуставной
- Ладонный медиальный (трапециевидный) край, поперечный, тыльная лучевая бугристость, оскольчатый
о Головчатая кость:
- Наиболее часто: поперечный перелом
- Поперечный перелом проксимального полюса, сагиттальный или фронтальный
о Крючковидная кость:
- Чаще: крючок (кончик, талия или основание)
- Тело: медиальная бугристость, сагиттальный, проксимальный полюс или тыльный фронтальный
о Гороховидная кость:
- Наиболее часто: поперечный
- Сагиттальный, вдавленный или оскольчатый гороховидно-трехгранный
о Трапециевидная кость:
- Тыльный край или тело
• Морфология:
о Отличается в зависимости от типа перелома
(Слева) На фронтальной МРТ в режим STIR определяется диффузный сигнал высокой интенсивности в проксимальной половине полулунной кости. Этот локальный ушиб является результатом прямого удара о ладонь у подростка 13 лет.
(Справа) На сагиттальной КТ кости с реформатированием определяется вертикальный перелом с раскалыванием полулунной кости вследствие осевого нагрузочного повреждения (падение на вытянутую руку). Переломы ладьевидной кости обычно очень сложно увидеть на рентгенограммах и поэтому они часто не диагностируются до реформатирования КТ или МРТ. Имеется отломок дистального эпиметафиза лучевой кости. (Слева) На заднепередней рентгенограмме определяется внутрисуставной перелом латерального кортикального слоя кости-трапеции со смещением, переходящий на 1 -й запястно-пястный сустав. Это самый частый тип перелома трапециевидной кости.
(Справа) На осевой КТ кости, выполненной через стеклопластиковую лонгету, виден оскольчатый перелом кости-трапеции с сохранением бугорка. При оценке сложности переломов костей запястья на рентгенограммах часто возникают затруднения, поэтому КГ полезна при оценке перехода переломов на суставы. (Слева) На осевой МРТ PDВИ FS определяется перелом кончика бугорка кости-трапеции с окружающим отеком костного мозга и мягких тканей. Переломы в этой локализации встречаются редко и для их выявления необходимо выполнение КТ или МРТ. Обратите внимание на теносиновит влагалища сухожилий общего разгибателя пальцев.
(Справа) На фронтальной МРТ Т2ВИ FS определяется диффузный отек костного мозга в головчатой кости и в дистальном локтевом крае ладьевидной кости без различимого перелома. Этот молодой пациент упал на вытянутую руку.
2. Рентгенография после операции по поводу перелома ладьевидной кости:
• Трехгранная кость:
о Перелом тыльного кортикального слоя лучше виден в боковой проекции
о Поперечный или вертикальный переломы лучше видны в заднепередней проекции
о Ассоциирован с перилунарными повреждениями
• Полулунная кость:
о Разрыв кортикального слоя, смещение; двойная плотность кортикального слоя
о Малозаметный вследствие наложения смежных структур
о Малый отрывной перелом в местах прикрепления связок
о Ассоциирован с перилунарными повреждениями; разрывы ладьевидно-полулунной или полулунно-трехгранной связок; остеонекроз
• Кость-трапеция:
о В проекции Бетта видна кость-трапеция без наложения других костей запястья:
- Предплечье и большой палец лежат плашмя на кассете с пронированной на 20° кистью
о Проекция запястного канала при ладонном отрыве
о Ассоциирован с переломами 1 -й пястной или ладьевидной кости
• Головчатая кость:
о Часто без смещения
о Проксимальный отломок может быть ротирован на 90-180°; проксимальный кортикальный слой закруглен
о Ладьевидно-головчатый синдром:
- Перелом шейки головчатой кости с неправильной ротацией проксимального отломка + перелом талии ладьевидной кости
о Ассоциирован с перилунарными повреждениями; переломовывих З-й/4-й запястно-пястного сустава, остеонекроз проксимального полюса
• Головчатая кость:
о Полусупинированная косая проекция, проекция запястного канала для исследования
о Перелом крючка: возможно разрыв 4-го/5-го запястно-пястного сустава
о Перелом ассоциирован с перилунарными повреждениями, переломами 4-й/5-й пястных костей, отрывом медиального края кости-трапеции; остеонекрозом проксимального полюса или крючка крючковидной кости
• Гороховидная кость:
о Супинированная косая проекция, проекция запястного канала для исследования
о Костно-хрящевой отломок в гороховидно-трехгранном суставе свидетельствует о вдавленном повреждении
о Оссификация последней кости запястья; может быть несколько центров оссификации
о Перелом ассоциирован с другими повреждениями верхней конечности и поэтому может быть пропущен; редко встречается остеонекроз
• Трапециевидная кость:
о Изолированный перелом встречается редко; затенен на стандартных рентгенограммах
о Перелом ассоциирован с переломовывихом 2-й пястной кости
3. КТ после операции по поводу перелома ладьевидной кости:
• Тонкослойная КТ с реформатированием полезна при визуализации скрытого перелома, особенно, отрыва костного отростка или отрывного перелома
• КТ очень чувствительная и специфична; следует провести в случае высокого индекса клинического подозрения и при нормальных рентгенограммах
4. МРТ после операции по поводу перелома ладьевидной кости:
• МРТ Т1ВИ: ↓ сигнала от линии перелома; может быть малозаметным, затененным окружающим отеком
• Чувствительные к жидкости последовательности: неровность кортикального слоя, прерывистая линия перелома может быть затенена окружающим отеком:
о Ушиб костного мозга: диффузный ↑ сигнал без прерывистой линии перелома и разрыва кортикального слоя
• Малый отрывной перелом: отломок часто не виден;
о повреждении свидетельствует окружающий отек
• Позволяет выявить скрытые переломы, ассоциированный вывих, повреждение связки, сухожилия или нерва:
о Изучают локтевой нерв и ищут перелом гороховидной или крючковидной костей
5. Сцинтиграфия:
• При сканировании кости может быть виден очаг накопления
6. Рекомендации по визуализации:
• Лучший метод визуализации:
о Стандартная заднепередняя, боковая, косая рентгенография
о В случае обоснованных клинических подозрений выполняют исследования в специальных проекциях
• Рекомендация по протоколу:
о Следует сразу же провести КТ в случае ↑ клинического подозрения и (-) рентгенограммах
о При скрытом повреждении рассматривают необходимость выполнения МРТ или сцинтиографии
(Слева) На сагиттальной МРТ Т1ВИ определяется извитой поперечный перелом талии головчатой кости. Пациент жаловался на боль в запястье в течение нескольких недель после ДТП. Перелом не был заметен на рентгенограммах. Кроме того, имеется перелом полулунной кости.
(Справа) На осевой МРТ Т2ВИ виден фронтальный перелом головчатой кости. Этот внутрисуставной перелом без смещения произошел в результате падения на кисть в положении легкого переразгибания. Пациент жаловался на постоянную боль без изменений на рентгенограммах. (Слева) На рисунке показан перелом головчатой кости (слева) с ротацией проксимального отломка на 90°. Отломок может быть ротирован до 180°. Переломы головчатой кости сложно увидеть на рентгенограммах вследствие наложения костей. Показано сравнение с нормой (справа).
(Справа) На боковой рентгенограмме определяется перелом талии головчатой кости, типичная локализация перелома головчатой кости. Проксимальной отломок перелома ротирован на 90°; видно, что проксимальный кортикальный слой направлен в ладонную сторону. (Слева) На сагиттальной КТ кости с реформатированием определяется оскольчатый внутрисуставной перелом тыльной половины головчатой кости в результате множественной травмы при ДТП. Основание 4-й пястной кости вдавлено в дисталь -ную суставную поверхность головчатой кости, а запястно-пястный сустав разрушен.
(Справа) На осевой МРТ PDBИ FS определяется отек костного мозга в крючке крючковидной кости. Отчетливая линия перелома отсутствует. Этот пациент является бейсболистом колледжа с жалобами на боль при отклонении в локтевую сторону запястья во время удара битой. Боль исчезала в покое.
в) Дифференциальная диагностика после операции по поводу перелома ладьевидной кости:
1. Переломовывих пястной кости:
• Изучают запястные дуги в передне-задней проекции и сопоставление суставных поверхностей оси лучевой кости/полулунной кости/головчатой кости в боковых проекциях
2. Дополнительные центры оссификации:
• Мелкая кость имеет округлую форму и покрыта выраженным кортикальным слоем
г) Патология. Общая характеристика:
• Этиология:
о Осевая нагрузка на запястье в положении тыльного сгибания:
- Падение на вытянутую руку; дорожно-транспортное происшествие или занятие спортом
о Трехгранная кость:
- Тыльный кортикальный слой:
Отрыв костного отростка в результате прямого давления шиловидным отростком локтевой кости или крючковидной кости при переразгибании
Отрыв объединенной тыльной межзапястной и/или лу-четрехгранной связок
- Ладонный перелом: отрыв локтетрехгранной или полулун-но-трехгранной связок
- Перелом тела: виден при перилунарном переломовывихе
о Полулунная кость:
- Ладонный полюс: отрыв полулунно-трехгранной связки с повреждением при переразгибании
- Тыльный полюс: сдвигающее повреждение или отрыв ладьевидно-полулунной связки
- Костно-хрящевой (отрыв костного отростка) перелом: сдвигающее повреждение в результате вывиха/подвывиха полулунной кости
- Сагиттальный перелом тела: сдвигающий перелом в результате переломовывиха лучезапястного сустава
- Фронтальный перелом тела: отрыв короткой лучелоктевой связки с повреждением при переразгибании
о Кость-трапеция:
- Вертикальный чрессуставной: осевая нагрузка на приведенную 1-ю пястную кость
- Ладонный медиальный (трапециевидный) край: отрыв поперечной запястной связки или прямой удар
- Поперечная или тыльная лучевая бугристость: сдвигающее повреждение
- Оскольчатый: высокоэнергетическое повреждение
о Головчатая кость:
- Поперечный перелом тела или проксимального полюса: тыльное сгибание
- Сагиттальный или фронтальный: осевая нагрузка и/или переразгибание
о Крючковидная кость: наблюдаются у гольфистов, теннисистов, игроков в сквош:
- Переломы крючка: прямой удар, отрыв локтевого сгибателя запястья и/или поперечной связки запястья
- Переломы тела: прямой удар локтевой кости, повреждение раздавливанием
- Тыльный: переломовывих 4-го и/или 5-го запястно-пястного сустава (удар кулаком)
о Гороховидная кость:
- Поперечный: прямое давление или усиленное сокращение локтевого сгибателя запястья при ударе ладонью о землю
- Сагиттальный или оскольчатый: прямое давление или давление на гороховидную и трехгранную кости
о Трапециевидная кость:
- Тыльный край или тело: осевое давление вдоль 2-й пястной кости
(Слева) На осевой КТ кости определяется острый перелом дистального конца крючка крючковидной кости. Этот мелкий дистальной отломок подвержен риску остеонекроза, поскольку кровоснабжение дистального конца крючка крючковидной кости несколько снижено.
(Справа) На осевой КТ кости определяется длительно несрастающийся перелом крючка крючковидной кости В. Края перелома склеротические. Результирующий подвижный отломок может сдавливать локтевой нерв или сосуды; у этого пациента развилась нейропатия локтевого нерва, которая прошла после удаления отломка. (Слева) На косой рентгенограмме определяется поперечный перелом гороховидной кости. Переломы гороховидной кости часто малозаметные или невидимы на рентгенограммах и поэтому у пациентов с болью по локтевому краю запястья необходимо тщательно изучить эту кость.
(Справа) На фронтальной МРТ в режим STIR виден сагиттальной ориентированный перелом гороховидной кости. Перелом окружен отеком костного мозга. Большинство переломов гороховидной кости ориентированы поперечно; вертикальные переломы обычно вызваны повреждением в результате прямого удара. (Слева) На осевой МРТ PDВИ FS определяется поперечный перелом гороховидной кости с окружающим отеком костного мозга. Этот перелом, как многие переломы гороховидной кости, не был заметен на рентгенограммах. Этот пациент был игроком в гольф, и жаловался на боль по локтевому краю запястья при ударе по мячу.
(Справа) На осевой МРТ в режиме STIR определяется диффузный сигнал высокой интенсивности в трапециевидной кости. Отчетливый перелом кортикального слоя отсутствует. Этот ушиб костного мозга произошел после сдавливания второго пальца о трапециевидную кость во время падения.
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Локальная болезненность
о Отек мягких тканей
о Слабость хвата
• Другие признаки/симптомы:
о Крючок крючковидной кости или гороховидная кость
- Боль при сопротивлении сгибанию 5-го пальца
- Парестезия 4-го и 5-го пальцев
2. Демография:
• Возраст:
о Молодые спортсмены, пожилые пациенты с остеопорозом
• Пол:
о Молодые мужчины; пожилые женщины
• Эпидемиология:
о Перелом кости запястья 14% от всех переломов кисти
о Частота переломов запястья, изолированного или множественных (n = 6390):
- Ладьевидная кость (79%), трехгранная кость (13%), полулунная кость (3,9%), кость-трапеция (2,5%), головчатая кость (1,9%), крючковидная кость (1,7%), гороховидная кость (1,3%), трапециевидная кость (0,2%)
3. Течение и прогноз:
• Как правило, хорошо срастается при иммобилизации
• Повышенный риск остеонекроза: полулунная кость, гороховидная кость, головчатая кость, крючок крючковидной кости
• Повышенный риск несрастания: шейка головчатой кости; крючок или кончик крючковидной кости; поперечный перелом гороховидной кости
• У внутрисуставных переломов запястно-пястных суставов ↑ риск развития раннего остеоартроза
4. Лечение:
• Обычно достаточно иммобилизации (гипсовая лонгета/шина)
• Открытая репозиция с внутренней фиксацией при любом переломе с сопутствующим переломовывихом запястья или открытом повреждении
• Открытая репозиция с внутренней фиксацией при переломе ладонного полюса полулунной кости, внутрисуставном переломе кости-трапеции, большом перелом трапециевидной кости, головчатой кости со смещением или внутрисуставном переломе тела крючковидной кости
• Резекция отломков перелома с клиническими проявлениями: трехгранная кость, гороховидная кость, крючок крючковидной кости
е) Диагностическая памятка:
1. Следует учесть:
• Только рентгенография, вероятно, не позволяет правильно оценить количество/степень переломов запястья
• КТ выявляет незначительные и малые переломы; необходимость в изменении консервативного лечения может не возникнуть
2. Советы по интерпретации изображений:
• При выявлении перелома кости запястья ищут скрытые повреждения
• Следует с осторожностью относиться к результатам исследования; изолированные переломы запястья встречаются редко
• Для подтверждения малых отломков перелома требуется сагиттальная и фронтальная КТ с реформатированием
• При МРТ можно обнаружить отек, однако отломки могут быть слишком маленькими, чтобы их заметить
а) Синоним:
• Перелом ладьевидной кости
1. Общая характеристика:
• Лучший диагностический критерий
о Разрыв кортикального слоя/трабекул на рентгенограммах
о Может быть виден только в одной проекции
• Локализация:
о Бугорок (дистальное ладонное возвышение): 5%
о Дистальная 1/3: 10%
о Талия (средняя 1/3): 70%
о Проксимальная 1/3: 20%
• Морфология:
о Поперечный или слегка косой
о Обычно неоскольчатый или без значительного смещения
(Слева) На заднепередней (левой) и косой (правой) рентгенограммах определяется перелом талии ладьевидной кости. Перелом едва заметен в заднепередней проекции, но четко визуализируется в косой проекции. Увидеть перелом ладьевидной кости лишь в одной проекции удается редко; поэтому полезна ладьевидная проекция.
(Справа) В первичной косой проекции (слева) невозможно увидеть перелом сразу после повреждения. Через три недели в косой проекции (справа) четко определяется линия перелома вследствие резорбции краев перелома. (Слева) В заднепередней проекции (слева) сразу же после травмы заметна незначительная неровность кортикального слоя вдоль талии ладьевидной кости. В заднепередней проекции, полученной через четыре месяца, определяется замедленное срастание перелома дистального полюса с незначительным смещением с кистозными изменениями. Может образоваться грануляционная ткань с окончательными костными мостиками.
(Справа) На фронтальной МРТ PDBИ FS определяется линейный низкоинтенсивный сигнал, со ответствующий перелому с гиперинтенсивным отеком костного мозга, распространяющимся проксимальнее и дистальнее перелома. (Слева) На косой рентгенограмме и в дополнительных проекциях (не включены), полученных после падения на вытянутую руку, признаков перелома ладьевидной кости не определяется.
(Справа) На фронтальной MPT Т2ВИ FS у этого же пациента определяется перелом проксимальной трети ладьевидной кости без смещения с отеком костного мозга в дистальном, а не в проксимальном отломке. Отсутствие отека в проксимальном полюсе, в частности, в условиях острой травмы свидетельствует об ишемии этого отломка, что может привести к остеонекрозу.
2. Рентгенография при переломе ладьевидной кости:
• Используют несколько проекций для оценки:
о 75% переломов видны в заднепередней и пронированной косой проекциях
о 25% переломов видны во всех проекциях
о 2-5% переломов на первичном изображении не определяются
• Стандартные проекции: заднепередняя, боковая пронированная косая
• Ладьевидная проекция: заднепередняя проекция с локтевым отклонением → ↑ изображение линии перелома
• Заднепередняя проекция со сжатой в кулак кистью: выделяет линию перелома и ассоциированные повреждения связок
• Боковая проекция позволяет оценить расположение костей запястья и дистального лучелоктевого сустава
• В заднепередней проекции с лучевым отклонением перекрывается талия и линия перелома:
о Пациент удерживает кисть с отклонением в лучевую сторону; следует получить снимок в нейтральном положении или с отклонением в локтевую сторону
• Отек мягких тканей не является специфичным признаком
3. КТ при переломе ладьевидной кости:
• Превосходный метод определения перелома; оценка срастания перелома
• Позволяет наблюдать несрастание:
о Отсутствие костных мостиков, покрытых гладким кортикальным слоем края
• Тонкослойная КТ при прямой сагиттальной ориентации ладьевидной кости по длинной оси
4. МРТ при переломе ладьевидной кости:
• Острый перелом:
о Т1: ↓ интенсивности сигнала линии перелома
о Чувствительные к жидкости частоты: линия перелом может быть с ↓ или ↑ интенсивностью сигнала; ↑ интенсивность сигнала от окружающего диффузного отека костного мозга
• Васкуляризация кости (может использоваться для определения хирургического статуса при болезненном подостром переломе):
о МРТ без контрастирования:
- Чувствительность = 36%, специфичность = 78%, точность = 68%
- Первичное ↓ интенсивности сигнала при чувствительных к жидкости частотах свидетельствуют об ишемии; ± прогрессирование до остеонекроза
о МРТ с контрастированием:
- Для определения жизнеспособности отломка
- Изображение Т1 после введения гадолиния: динамичное или замедленное:
Замедленное: чувствительность = 92%, специфичность = 92%
Динамичное: чувствительность = 83%, специфичность = 92%
↑ интенсивности сигнала в сравнении с уровнем до введения контраста Т1 = интактная васкуляризация
↓ интенсивности сигнала = гиповаскуляризация
Визуализация улучшается при жироподавлении
5. Остеосцинтиграфия:
• Высокая чувствительность при переломе после первых 48 часов
• Специфичность ограничена вследствие синовита, предшествующего артрита или повреждения
6. Рекомендации по визуализации:
• Лучший метод визуализации:
о Стандартная рентгенография
о МРТ в случае неинформативных первичных рентгенограмм, но при клиническом подозрении
о КТ при последующей оценке костных мостиков
• Рекомендация по протоколу:
о Рентгенография: стандартные проекции; добавляют ладьевидную проекцию в случае неинформативных стандартных рентгенограмм или жалобах на болезненность в табакерке
о КТ и МРТ: косое сагиттальное изображение, проецируемое параллельно длинной оси ладьевидной кости
(Слева) На КТ-сканограмме, полученной у пациента в положении лежа на животе и кистью в положении ладьевидной кости параллельно туннелю КТ, видна отправная линия для ориентира при получении изображения параллельно длинной оси ладьевидной кости (косая сагиттальная). Такое изображение можно получить при МРТ.
(Справа) На сагиттальной косой КТ костей определяется острый перелом талии ладьевидной кости с угловым смещением. Тонкослойная КТ позволяет полностью выделить смещение перелома (>1 мм) и повысить внутриладьевидный угол. (Слева) На рисунке показано сгибание ладьевидной кости с ее деформацией по типу бугорка. Это происходит в случае, когда проксимальный отломок разгибается, оставаясь наличии с полулунной костью, в то время как дистальный отломок сгибается.
(Справа) На сагиттальной МРТ Т1ВИ определяется низкоинтенсивный сигнал отличии перелома талии ладьевидной кости. Внутриладьевидный угол увеличен, что указывает на смещение перелома, которое не было заметно на рентгенограммах. (Слева) На прямой сагиттальной КТ определяется развивающаяся деформация по типу бугорка в срастающемся переломе ладьевидной кости. Он может клинически не проявляться, но имеется высокий риск развития остеоартрита вследствие неправильного срастания.
(Справа) На фронтальной КТ костей с реформатированием определяется срастающийся перелом проксимальною полюса. Обратите внимание на повышенную плотность проксимальной трети ладьевидной кости. Хотя склероз обычно сопровождает остеонекроз, он не является диагностическим признаком последнего. Васкуляризация может восстановиться без последствий.
г) Патология:
2. Стадирование, градации и классификация перелома ладьевидной кости:
• Руссе (1960): на основании механизма повреждения:
о Горизонтальный косой (самая сильная сдавливающая сила)
о Поперечный (сочетание сдвигающих/сдавливающих сил)
о Вертикальный косой (самая сильная сдвигающая сила; самый нестабильный)
• Герберт (1990): на основании стабильности перелома:
о А: стабильный, острый
о В: нестабильный, острый
о С: замедленное срастание
о D: установленное несрастание
(Слева) На фронтальной КТ костей с реформатированием определяется несросшийся перелом проксимального полюса ладьевидной кости. Края перелома покрыты гладким кортикальным слоем без костных мостиков. Вдоль линии перелома видны кистозные изменения. Щель лучелоктевого сустава сужена, что указывает на раннюю стадию прогрессирующего коллапса запястья в результате несрастания ладьевидной кости.
(Справа) На заднепередней рентгенограмме определяется несросшийся перелом проксимального полюса ладьевидной кости. Прогрессирующий артрит захватывает лучелоктевой сустав и проксимальный ряд костей запястья, что характерно для прогрессирующего коллапса запястья в результате несрастания ладьевидной кости. (Слева) На фронтальной МРТ Т1ВИ определяется перелом очень малого проксимального полюса ладьевидной кости с отломком, покрытым выраженным кортикальным слоем. За сигналом от костною мозга следует высокоинтенсивный сигнал от нормальной жировой ткани костного мозга на Т1.
(Справа) На фронтальной МРТ в режиме STIR у этого же пациента определяется легкая неоднородная гиперинтенсивность в отломке проксимального полюса, свидетельствующая о жизнеспособности отломка. Обратите внимание на истончение хряща шиловидного отростка лучевой кости. Ладьевидно-полулунная связка интактна. (Слева) На фронтальной МРТ Т1ВИ определяется низкоинтенсивный сигнал от ладьевидной кости с обеих сторон перелома. Состояние сосудов неопределенное.
(Справа) На фронтальной МРТ Т1ВИ С+ у этого же пациента заметно обильное контрастирование в обоих отломках, что свидетельствует об интактной васкуляризации. Обратите внимание на неконтрастную фиброзную ткань в щели перелома. При использовании жироподавления на изображениях, полученных до и после контрастирования, оно отображается лучше.
1. Проявления:
• Типичные признаки/симптомы:
о Болезненность в анатомической табакерке
• Другие признаки/симптомы:
о Боль при осевом давлении на большой палец
о Боль над бугорком дистальной трети ладьевидной кости
о Боль в конце движения, особенно, при сгибании и лучевом отклонении
2. Демография:
• Возраст:
о 15-60 лет
о Наиболее часто у подростков и молодых спортсменов
о Перелом дистальной 1/3 встречается чаще у детей, чем у взрослых
• Пол:
о М>Ж
• Эпидемиология:
о 70% всех переломов костей запястья
о 5-12% ассоциировано с переломом других костей
3. Течение и прогноз:
• Замедленное срастание:
о Неполное костное срастание через четыре месяца
о Вследствие неудовлетворительной иммобилизации; невозможность диагностики/правильного лечения
о Визуализация: ↑ просветления вдоль линии перелома или округлые (кистозные) локальные просветления, свидетельствующие о подвижности
о Все еще может срастаться с врастанием грануляционной ткани и окончательным образованием костных мостиков
• Несрастание:
о Несрастание через 6 месяцев; встречается у 5-10%
о Факторы: смещение >1 мм, вертикальный косой или проксимальный перелом, остеонекроз, курение, ассоциированное повреждение связки
о Визуализация: постоянное просветление вдоль линии перелома с гладкими, закругленными, склеротическими краями
о MPT Т2 ВИ: ↓ интенсивности сигнала = мозоль или фиброзное срастание, ↑ интенсивности сигнала = жидкость в дефекте кости
о Установленное несрастание может привести к прогрессирующему коллапсу при несрастании ладьевидной кости:
- Прогрессирующий артрит суставов запястья и коллапс запястья:
Захватывает лучеладьевидный, ладьевидно-головчатый и головчато-полулунный суставы
Относительная сохранность лучеполулунного сустава
- Проксимальный отломок ладьевидной кости действует как продолжение полулунной кости
- Часто сочетается с нестабильностью тыльного промежуточного сегмента
• Неправильное срастание:
о Деформация по типу бугорка: наиболее частый вид неправильного срастания
- Проксимальный полюс разгибается со смежной полулунной костью, в то время как дистальный полюс остается в согнутом положении
- Приводит к увеличению внутриладьевидного угла >35°
• Остеонекроз:
о В 15-30% случаях всех переломов ладьевидной кости развивается остеонекроз
о Факторы: перелом проксимально талии; ↑ проксимальный = ↑ риск
о Визуализация: фрагментация и коллапс; может наблюдаться склероз вокруг перелома при остеонекрозе или при нормальном срастании
о МРТ: ↓ интенсивности сигнала при Т1 и чувствительных к жидкости частотах свидетельствует о гиповаскуляризации
о МРТ с контрастированием: отсутствие контрастирования свидетельствует об ишемии
• Клинические осложнения:
о Ограниченный объем движений и боль; уменьшение силы хвата; остеоартрит
• Сопутствующая патология:
о Перелом трехгранной кости
о Ладьевидно-полулунная диссоциация
о Перилунарная нестабильность
о Нестабильность тыльного промежуточного сегмента
о Сдвигающий перелом головки головчатой кости
3. Лечение:
• Гипсовая лонгета:
о Используется при стабильных переломах без смещения с захватом средней/дистальной трети ладьевидной кости
• Хирургическое вмешательство:
о Используется при нестабильном переломе со смещением или замедленном срастании, неправильном срастании/несрастании с клиническими симптомами, остеонекрозе
о Преимущество: быстрая мобилизация, частота срастания 95%
о В настоящее время все больше медицинских центров проводят раннюю операцию даже в случае перелома без смещения
1. Следует учесть:
• В случае подозрительных клинических симптомов:
о При возможности лонгету носят две недели; для выявления линии перелома выполняют контрольную рентгенографию, поскольку на ранней стадии срастания возможна резорбция краев перелома
о Если ждать нельзя, рассматривают выполнение МРТ
• Прямая сагиттальная КТ ладьевидной кости для оценки срастания
2. Советы по интерпретации изображений:
• Перелом может быть виден только в одной рентгенологической проекции
• Следует внимательно изучить заднепереднюю проекцию с лучевым отклонением; линия перелома может быть затенена
• Резорбция/кистозные изменения свидетельствуют об угрожающем несрастании, но которое может быть обратимым
• ↑ плотности проксимального полюса может наблюдаться изначально, которая уменьшается в динамике без последующего остеонекроза
• МРТ (даже с контрастированием) не является на 100% точной при определении жизнеспособности отломка:
о Контрастирование обычно не рекомендуется
о После ранних операциях жизнеспособность отломков обычно не оценивается
ж) Список использованной литературы:
1. Fowler JR et al: Scaphoid fractures. Clin Sports Med. 34(1):37-50, 2015
2. Larribe M et al: Usefulness of dynamic contrast-enhanced MRI in the evaluation of the viability of acute scaphoid fracture. Skeletal Radiol. 43(12): 1697-703, 2014
Диагностика перелома ладьевидной кости на снимках МРТ и КТ запястья
Какой метод диагностики перелома ладьевидной кости выбрать: МРТ, КТ, рентген
Метод выбора
При наличии клинических проявлений, но в отсутствие рентгенологических признаков возможно выполнение КТ или МРТ.
Что покажут рентгеновские снимки при ладьевидной кости
- Рентгенологическое исследование запястья в двух плоскостях
- «Ладьевидный квартет» (четыре плоскости)
- Стрессовое изображение с положением кисти в локтевом отведении и расположением ладьевидной кости параллельно снимку (возвышение лучевой стороны кисти на 40°)
- Часто труден для обнаружения, особенно при отсутствии смещения, неполном переломе в области бугорка и мелких отрывных переломах
- Рентгенопрозрачная линия перелома ладьевидной кости руки с прерывистостью кортикального слоя.
- Фрагменты смещены более чем на 1 мм.
- Признаки повреждения связок, например нарушение взаимосвязи ладьевидно-полулунного сочленения (ладьевидно-полулунная щель более 2 мм) и нестабильность дорсального вставочного сегмента (ладьевидно-полулунный угол более 60°).
- Горбовидная деформация: наклон ладьевидной кости по направлению к линии перелома;
сочетается со значительным ухудшением консолидации.
Рентгенологические признаки псевдоартроза:
- зоны резорбции и кистозных изменений вдоль полосовидной и нечетко ограниченной щели перелома
- В последующем - склероз и заполнение поверхности перелома фиброзной тканью.

а, b Перелом ладьевидной кости (средняя треть), (а) Дополнительное наложение головчатой кости.
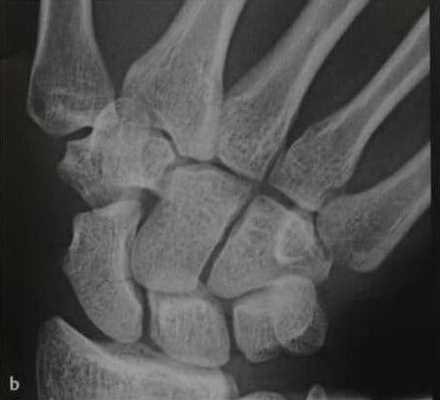
(b) Линия перелома лучше визуализируется при локтевом отведении и локтевом наклоне поверхности запястья.
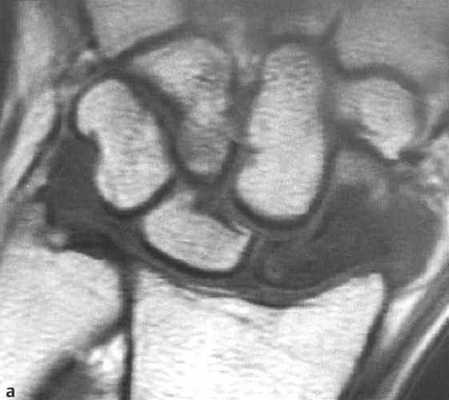
а-d Перелом ладьевидной кости. МРТ. (а) Неконтрастное Т1-взвешенное изображение демонстрирует распространенные участки снижения интенсивности сигнала.
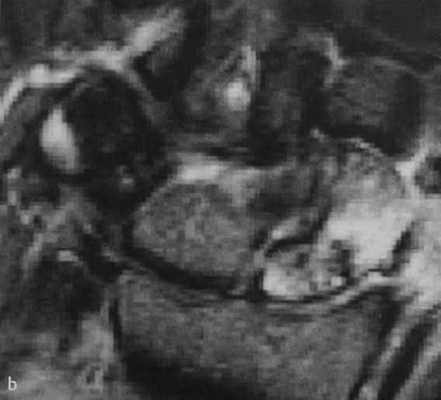
(b) Последовательность SТ1R демонстрирует гиперинтенсивный сигнал с гипоинтенсивной линией перелома.

(с) Т1 -взвешенное изображение после введения контрастного вещества. Проксимальная часть ладьевидной кости не накапливает контрастное вещество, что означает нарушение кровоснабжения и лишение жизнеспособности.

(d) Длительно существующий некроз ладьевидной кости с резорбцией проксимального фрагмента, дегенеративными изменениями, поражающими лучезапястный сустав с нестабильностью запястья и уменьшением высоты запястья.
Что покажут снимки КТ запястья при переломе ладьевидной кости
- Более чувствительный метод, чем рентгенологическое исследование
- Расположение фрагментов
- Линия перелома ладьевидной кости
- Смещение
- Наблюдение за процессом выздоровления с визуализацией образования костной мозоли или зон резорбции и краевого склероза.
Что покажут снимки МРТ запястья при переломе ладьевидной кости
- МРТ, если клинические подозрения не подтверждаются рентгенологиче¬ским исследованием
- Оценка сопутствующих повреждений связок капсу¬лы
- Используется для диагностики жизнеспособности кости
- Линия перелома на Т1-взвешенном изображении определяется как полоса сниженной интенсивности сигнала
- Полосы повышенной интенсивности сигнала на Т2-взвешенном изображении
- При свежем повреждении последовательность STIR и Т2-взвешенная последовательность с подавлением МР-сигнала от жировой ткани обеспечивают высокую чувствительность при визуализации отека костного мозга
- Ложноположительные результаты при диффузном снижении интенсивности сигнала на Т1-взвешенном изображении без четкого определения линии перелома.
Клинические проявления
- Болезненность при пальпации над анатомической табакеркой (лучевая ямка)
- Исчезновение контура лучевой ямки
- Болезненность при движениях в запястье.
Методы лечения перелома ладьевидной кости кисти
Консервативное лечение: при стабильном переломе
- Гипсовая лонгета Бухлера (гипсовая лонгета на руку до уровня плеча, включая пястно-фаланговые суставы большого и указательного пальца на 4-6 нед., с последующим укорочением лонгеты до уровня предплечья еще на 4-6 нед.).
Хирургическое лечение: нестабильный перелом
- Сопоставление и фиксация винтом (винт Герберта)
- Возможна спонгиопластика при задержке сращения или развитии псевдоартроза
- При псевдоартрозе лечение с использованием техники Matti-RusseI или, при несопоставимом дефекте, имплантация по методике RusseІI или Fisk-hernandez
- В послеоперационном периоде гипсовая лонгета на запястье, предплечье или плечо/ предплечье и кисть на 4-8 нед.
Течение и прогноз
- Медленное сращение перелома ладьевидной кости запястья
- Некроз ладьевидной кости или ее части (обычно проксимальный фрагмент) Нестабильность запястья.
Что хотел бы знать лечащий врач
- Оценка жизнеспособности фрагмента кости
- Направление линии перелома
- Наличие смещения
- Псевдоартроз/отсутствие сращения
Какие заболевания имеют симптомы, схожие с переломом ладьевидной кости
Двойная ладьевидная кость
- Всегда первоначально круглая, склеротические границы костных элементов.
Рентгенограмма, КТ, МРТ при переломе и вывихе ладьевидной кости
а) Определение:
• Сустав Шопара: таранно-ладьевидный + пяточно-кубовидный суставы
1. Общая характеристика:
• Лучшие диагностические критерии:
о Переломы:
- Бугристость ладьевидной кости: отрывной перелом срединного возвышения, линия перелома проходит в коронарной плоскости
- Отрывной перелом кортикального слоя дорсальной части: небольшой фрагмент треугольной формы на уровне таранно-ладьевидного сустава
- Перелом тела = продольный перелом: уплощение, неровный контур тела:
Обычно фрагменты видны как в сагиттальной, так и горизонтальной плоскостях
- Стресс-перелом: при рентгенографии выявляется участок склероза с нечетким контуром ± линия перелома, проходящая посредине ладьевидной кости в сагиттальной плоскости
о Вывих: отсутствие конгруэнтности суставных поверхностей
• Морфологические особенности:
о Четыре типа перелома:
- Перелом срединного возвышения: отрывной перелом области прикрепления сухожилия задней большеберцовой мышцы
- Отрывной перелом кортикального слоя дорсальной части: отрывной перелом области прикрепления капсулы таранно-ладьевидного сустава
- Перелом тела: без смещения или со смещением
- Стресс-перелом: трещина или перелом тела ладьевидной кости в сагиттальной плоскости
о Четыре типа вывиха:
- Таранно-ладьевидный сустав
- Вывих ладьевидной кости:
Вывихивается дорсально
- Вывих сустава Шопара:
Таранно-ладьевидный + пяточно-кубовидный суставы
- Комплексный вывих среднего отдела стопы:
Наблюдаются вывихи и переломы множества костей среднего отдела стопы
(Слева) При рентгенографии среднего отдела стопы в передне-задней проекции определяется отрывной перелом срединного возвышения ладьевидной кости без смещения (перелом бугристости). Отломок можно отличить от добавочной ладьевидной кости по наличию неровных контуров и отсутствию склероза.
(Справа) При рентгенографии среднего отдела стопы в боковой проекции визуализируются отрывные переломы кортикального слоя дорсальной части таранной и ладьевидной костей в области прикрепления капсулы таранно-ладьевидного сустава. Как правило, повреждается одна из двух костей; такой случай является необычным, поскольку наблюдаются переломы обеих костей. (Слева) При рентгенографии среднего отдела стопы в боковой проекции определяются горизонтальный перелом тела ладьевидной кости и ее дорсальный подвывих. При рентгенографии увидеть множество мелких фрагментов нижней части ладьевидной кости достаточно трудно.
(Справа) У этого же пациента при КТ в коронарной плоскости перелом ладьевидной кости выглядит в виде звезды. Дорсально выявляются два крупных фрагмента, на уровне подошвенного края кости - множество мелких фрагментов. Данный перелом обычно возникает в результате воздействия на стопу нагрузки в передне-заднем направлении и характеризуется наличием горизонтальных и сагиттальных линий перелома. (Слева) При КГ в аксиальной плоскости в коаном режиме определяется линия первичного перелома ладьевидной кости, ориентированная сагиттально. Кроме тот, выявляется отрывной перелом ее срединного возвышения. Таранная кость смещена в область перелома ладьевидной кости.
(Справа) У этого же пациента при КТ в коаном режиме на 3й-реконарукции в передне-задней проекции визуализируется внедрение таранной кости в промежуток между отломками ладьевидной кости. Следует отметить наличие вывихов 4-го и 5-го предплюсне-плюсневых суставов. Переломы ладьевидной кости часто сочетаются с травмами прочих костей среднего отдела стопы.
2. Рентгенография при переломе и вывихе ладьевидной кости:
• Часто остаются незамеченными вследствие редкости, отсутствия настороженности лечащего врача и наличия множества сочетанных повреждений
• Перелом срединного возвышения: лучше всего виден при рентгенографии в передне-задней + медиальной косой проекциях:
о Как правило, срединное возвышение смещается проксимально за счет тянущего усилия сухожилия задней большеберцовой мышцы
• Перелом тела:
о На рентгенограмме может выявляться лишь уплощение ладьевидной кости
о При рентгенографии тяжесть оскольчатого перелома часто недооценивается
о Горизонтальный перелом визуализируется в боковой проекции
• Стресс-перелом: чувствительность рентгенографии составляет 33%:
о Чаще всего при рентгенографии в ладьевидной кости обнаруживают участок склероза с нечетким контуром
о Линия перелома может визуализироваться в передне-задней проекции
• Вывих: отсутствие конгруэнтности суставных поверхностей ладьевидной кости и головки таранной кости
3. КТ при переломе и вывихе ладьевидной кости:
• Выявляет переломы, «скрытые» при рентгенографии:
о Переломы ладьевидной кости, клиновидных костей и оснований плюсневых костей часто сочетаются с вывихами
• Определение типа и протяженности перелома до операции
• При переломе тела ладьевидной кости, как правило, выявляется множество осколков:
о Нижняя часть тела смещается относительно верхней
о Лучше всего виден при реконструкции в коронарной плоскости
• Позволяет выявить и стресс-переломы, однако МРТ в таком случае обладает большей чувствительностью:
о Линия перелома всегда проходит посредине ладьевидной кости в сагиттальной плоскости
о Также в ладьевидной кости может выявляться расщелина:
- Начинается в дорсальном проксимальном крае кости
- Характеризуется склеротическим контуром
4. МРТ при переломе и вывихе ладьевидной кости:
• Т1ВИ:
о Гипоинтенсивные линия перелома и зона отека
• Т2ВИ:
о Гипоинтенсивная линия перелома, окруженная гиперинтенсивной перистой зоной отека
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о На первом этапе стандартно выполняется рентгенография
о Для оценки травматических переломов лучше всего подходит КТ
о Для оценки вероятного стресс-перелома используется МРТ
• Рекомендации по выбору протокола:
о Рентгенография: передне-задняя, боковая и косая проекции
о КТ: тонкие срезы (о МРТ: Т1 ВИ и Т2 ВИ в коронарной и аксиальной плоскостях перпендикулярно ладьевидной кости
(Слева) При рентгенографии среднего отдела стопы в боковой проекции определяется дорсальный вывих ладьевидной кости вследствие перелома ее тела. Травмирующее усилие было направлено в передне-заднем направлении со стороны пальцев. Выявляется горизонтальная линия перелома ладьевидной кости. Ее нижнюю часть различить достаточно трудно вследствие обширного фрагментирования. Кроме того, наблюдается перелом кубовидной кости.
(Справа) При рентгенографии среднего отдела стопы в боковой проекции визуализируются вывих сустава Шопара, оскольчатый импрессионный перелом кубовидной кости и вывих ладьевидно-клиновидного сустава. (Слева) При рентгенографии среднего отдела стопы в боковой проекции определяется крупный фрагмент дорсальной части ладьевидной кости. Этот перелом, вероятно, обусловлен компрессионным воздействием, поскольку отрывные переломы в этой области характеризуются отделением гораздо меньших по размеру фрагментов, соответствующих кортикальному слою кости.
(Справа) При КТ в сагиттальной плоскости в костном режиме визуализируется оскольчатый компрессионный перелом ладьевидной кости. Такой перелом характеризуется неблагоприятным прогнозом, поскольку почти во всех случаях приводит к развитию остеоартроза. (Слева) При рентгенографии среднего отдела стопы в боковой проекции определяется уплощение ладьевидной кости, обусловленное переломом. Однако линия перелома не видна. Кроме того, выявляются переломы клиновидных и плюсневых костей.
(Справа) У этого же пациента при КТ в сагиттальной плоскости в костном режиме визуализируется горизонтальная линия перелома ладьевидной кости и фрагментирование нижней ее части. Помимо переломов, выявленных по данным рентгенографии, наблюдается перелом опоры таранной кости.
в) Дифференциальная диагностика перелома и вывиха ладьевидной кости:
1. Надладьевидная кость:
• Небольшая добавочная кость округлой формы, располагающаяся возле дорсального проксимального края ладьевидной кости
2. Добавочная ладьевидная кость:
• I типа: округлая сесамовидная кость в толще сухожилия задней большеберцовой мышцы
• II типа: добавочный центр оссификации, характеризующийся наличием кортикального слоя и образующий плоскую суставную поверхность для сочленения со срединным возвышением
о Может подвергаться отрывному перелому вследствие тянущего усилия сухожилия задней большеберцовой мышцы
3. Болезнь Келлера:
• Самопроизвольно купирующийся остеонекроз ладьевидной кости у детей • Повышение плотности + фрагментация уплощенной или нормальной толщины ладьевидной кости
4. Болезнь Мюллера-Вейсса:
• Предположительно соответствует посттравматическому остеонекрозу ладьевидной кости у взрослых
• Уплощение латерального отдела склерозированной ладьевидной кости
(Слева) Пациент, получивший тяжелую травму в результате дорожно-транспортного происшествия вследствие того, что не был пристегнут ремнем безопасности. При рентгенографии среднего отдела стопы в косой проекции определяется медиальное смещение медиального отломка ладьевидной кости. Латеральный отломок раздроблен. В кубовидной кости видно несколько линий переломов, обусловленных ее компрессией в передне-заднем направлении.
(Справа) У этого же пациента при КТ в сагиттальной плоскости визуализируется дорсальное смещение отломка ладьевидной кости. Выявляются переломы латеральной клиновидной и кубовидной костей, а также переднего отростка пяточной кости. (Слева) Пациент, перенесший артродез подтаранного сустава, обратился с жалобами на боли в среднем отделе стопы. При рентгенографии в передне-задней проекции в кортикальном слое проксимальной части ладьевидной кости определяется слабо заметная линия просветления, не доходящая до кортикального слоя противоположного края кости. Такие изменения означают стресс-перелом.
(Справа) У этого же пациента при КТ в аксиальной плоскости в костном режиме визуализируется стресс-перелом дорсального края ладьевидной кости, который не достигает ее противоположного края. Чаще всего линия перелома отходит именно от дорсального края. Переломы такого типа при рентгенографии могут не визуализироваться, поэтому при подозрении следует выполнять КТ или МРТ. (Слева) У студента-спортсмена при МРТ в аксиальной плоскости на ППВИ в режиме FS на верхушке проксимального изгиба ладьевидной кости определяются гипоинтенсивная линия стресс-перелома и перифокальный отек. Стресс-переломы ладьевидной кости почти всегда локализуются именно в этой области.
(Справа) У этого же пациента при МРТ в коронарной плоскости на Т2ВИ в режиме FS видно, что линия перелома пересекает только дорсальную часть ладьевидной кости.
г) Патология. Общая характеристика:
• Этиология:
о Перелом срединного возвышения: тянущее усилие сухожилия задней большеберцовой мышцы при избыточной пронации, наружной ротации или тыльном сгибании стопы
о Отрывной перелом кортикального слоя дорсальной части: возникает в результате действия скручивающего усилия; часто происходит при наружной ротации стопы (отрывной перелом области прикрепления дельтовидной связки) или внутренней ротации/подошвенного сгибания стопы
о Перелом тела: возникает в результате непрямого воздействия осевой нагрузки:
- Падение с высоты
- Дорожно-транспортное происшествие
о Стресс-перелом: возникает при повторяющейся повышенной нагрузке:
- К развитию повреждения предрасполагают толчки ногой при беге и прыжковых видах спорта
- Средняя 1/3 ладьевидной кости лишена сосудов (↑ риск развития стресс-перелома и последующего несрастания)
- Ладьевидная кость на границе между средней и латеральной третями испытывает наибольшую сдвиговую нагрузку
о Вывих: возникает в результате непрямого воздействия осевой или скручивающей нагрузки:
- Обширная травма
• Сопутствующие патологические изменения:
о Отрывной перелом срединного возвышения:
- Размозжение пяточной или кубовидной костей на уровне пяточно-кубовидного сустава («щипцовая» травма)
- Разрыв подошвенной пяточно-ладьевидной связки
о Перелом тела ладьевидной кости:
- Вывих таранно-ладьевидного сустава
- Переломы прочих костей среднего отдела стопы
о Вывих таранно-ладьевидного сустава:
- Вывих пяточно-кубовидного сустава
о Вывих ладьевидно-клиновидного сустава:
- Переломы и вывихи прочих костей среднего отдела стопы
2. Классификация перелома и вывиха ладьевидной кости:
• Стресс-переломы: классификация основана на данных КТ:
о Тип I: разрыв кортикального слоя дорсальной части ладьевидной кости
о Тип II: распространение линии перелома на тело ладьевидной кости
о Тип III: распространение линии перелома на кортикальный слой противоположного края ладьевидной кости
• Классификация переломов тела ладьевидной кости по Сангеорзану:
о Тип I: перелом в коронарной плоскости без смещения
о Тип II: дорсолатеральный или плантарномедиальный перелом с медиальным смещением переднего отдела стопы
о Тип III: оскольчатый перелом с латеральным смещением переднего отдела стопы
1. Проявления:
• Клинический профиль:
о Перелом срединного возвышения ладьевидной кости:
- Острые боли + отек медиального свода стопы
о Отрывной перелом кортикального слоя дорсальной части ладьевидной кости: боли + отек в области перелома
о Перелом или вывих тела ладьевидной кости:
- Обширная травма среднего отдела стопы
- Высокоэнергетичная травма
о Стресс-перелом:
- Постепенное появление тупых болей в среднем отделе стопы
- Исчезают в покое, при нагрузке появляются снова
- Минимальный отек
2. Демография:
• Эпидемиология:
о Отрывной перелом кортикального слоя дорсальной части ладьевидной кости встречается наиболее часто: 47-67% от всех переломов ладьевидной кости
о Перелом или вывих тела ладьевидной кости часто сочетается с повреждением других костей среднего отдела стопы
о Стресс-перелом ладьевидной кости:
- В серии случаев на его долю приходилось от 14 до 35%
- Первоначально был описан у новобранцев
- 59% случаев приходится на долю легкоатлетов:
Чаще выявляется у спринтеров и прыгунов
- Различие в длине конечностей
- В популяции встречается редко
3. Течение и прогноз:
• Перелом срединного возвышения ладьевидной кости
о Заживление наступает после репозиции и иммобилизации
• Отрывной перелом кортикального слоя дорсальной части ладьевидной кости: при консервативном лечении на полное восстановление уходит от 4 до 6 месяцев
• Перелом тела ладьевидной кости: часто наблюдаются несрастание, остеоартроз и остеонекроз
• Стресс-перелом:
о Диагноз часто ставят несвоевременно
о Консолидация отмечена в 86% стресс-переломов без смещения
о До 14% пациентов после соответствующего лечения теряют возможность заниматься ранее выбранным видом спорта
о Время возвращения к спортивной деятельности:
- Консервативное лечение: 3-4 месяца
- Хирургическое лечение: 5-6 месяцев:
Фиксация винтами
о Осложнения стресс-переломов:
- Прогрессирование трещины до перелома
- Замедленная консолидация или ее отсутствие
- Остеоартроз таранно-ладьевидного сустава
- Остеонекроз
4. Лечение перелома и вывиха ладьевидной кости:
• Перелом срединного возвышения ладьевидной кости: при отсутствии смещения - иммобилизация, при проксимальном смещении >1 см - хирургическое лечение
• Отрывной перелом кортикального слоя дорсальной части ладьевидной кости: иммобилизация + хождение без опоры на поврежденную конечность сроком от 6 до 12 недель
• Перелом тела ладьевидной кости:
о Без смещения: иммобилизация + хождение без опоры на поврежденную конечность сроком от 8 до 12 недель
о Со смещением > 1 мм: хирургическое лечение
• Стресс-перелом:
о Иммобилизация + хождение без опоры на поврежденную конечность в течение шести недель, затем проведение курса функциональной реабилитации
о Хирургическое лечение: полный/оскольчатый перелом, отсутствие консолидации трещины
1. Следует учесть:
• У спортсменов при длительных болях в среднем отделе стопы следует заподозрить стресс-перелом ладьевидной кости
• Осложнения перелома ладьевидной кости при отсутствии лечения или недостаточной его эффективности могут стать причиной завершения карьеры профессиональных спортсменов
2. Советы по интерпретации изображений:
• Отсутствие изменений при рентгенографии не позволяет исключить наличие перелома ладьевидной кости
• Часто перелом виден лишь в одной проекции
ж) Список использованной литературы:
1. Coulibaly МО et al: Results and complications of operative and nonoperative navicular fracture treatment. Injury. 46(8):1669-77, 2015
2. Gross CE et al: Navicular stress fractures. Foot Ankle Int. 36(9): 1117-22, 2015
3. Rosenbaum AJ et al: Acute fractures of the tarsal navicular. Orthopedics. 37(8):541-6, 2014
Читайте также:
