Стадии наркоза. Моноингаляционная анестезия
Добавил пользователь Владимир З. Обновлено: 27.01.2026
ФГБОУ ВО «Тверской государственный медицинский университет» Минздрава России, 170100, Тверь, Россия
ФГБОУ ВО «Тверской государственный медицинский университет» Минздрава России, 170100, Тверь, Россия
Новые подходы к индукции анестезии севофлураном у детей .
Журнал: Анестезиология и реаниматология. 2018;(6): 31‑35
ФГБОУ ВО «Тверской государственный медицинский университет» Минздрава России, 170100, Тверь, Россия
Севофлуран на сегодняшний день является единственным ингаляционным анестетиком с выигрышными по отношению к другим свойствами, а именно, отсутствием раздражающего эффекта на дыхательные пути и низким коэффициентом распределения кровь/газ [1, 2]. Отсутствие резкого запаха и быстрое погружение в наркоз, без дополнительных инъекций, делает севофлуран идеальным препаратом для масочной индукции в анестезию у детей [3]. В настоящее время используют два метода индукции в анестезию с помощью севофлурана [4]. Первый метод — это пошаговая индукция, заключающаяся в постепенном увеличении концентрации севофлурана в дыхательном контуре. Данная техника сопровождается увеличением времени индукции в анестезию, что требует физического удержания ребенка при проведении анестезии. Второй метод — это болюсная индукция в анестезию. Следует отметить, что болюсная индукция севофлураном по методике VIMA (Volatile Induction and Maintenance Anesthesia) является более распространенной и популярной в детской анестезиологии [5]. Сущность данной техники заключается в подаче пациенту севофлурана в высокой концентрации (6—8%), что обеспечивает быстрое засыпание в течение 20—30 с.
Однако у методики VIMA есть и свои недостатки, такие как возбуждение пациента при индукции в анестезию, развитие брадикардии и возникновение постнаркозной ажитации при пробуждении. Стадия возбуждения характеризуется появлением после утраты сознания двигательных реакций, требующих удержания пациента, и встречается у 60—90% детей при индукции в анестезию севофлураном [6]. Во время стадии возбуждения может снижаться легочная вентиляция вследствие одновременного сокращения мышц туловища и мышц шеи, что повышает риск развития гипоксии и гиперкапнии. Ряд авторов [7, 8] считают, что причиной тонико-клонической двигательной активности при индукции в анестезию является эпилептиформная корковая активность, развивающаяся при использовании севофлурана.
Развитие брадикардии связывают со специфическим действием севофлурана на вегетативную нервную систему, а именно с подавлением ее парасимпатического звена в начале индукции, что приводит к временному усилению влияния на сердце симпатического компонента. Следствием этого является кратковременная тахикардия; в дальнейшем, по мере углубления анестезии, симпатико-адреналовая активность снижается, что приводит к развитию брадикардии [9]. Помимо воздействия на вегетативную нервную систему, для севофлурана характерно и прямое угнетающее влияние на синусовый узел [10, 11]. Выраженная брадикардия может представлять угрозу для жизни [12].
Постнаркозная ажитация — это специфический феномен, встречающийся у детей и сопровождающийся двигательным возбуждением, отсутствием контакта с ребенком, дезориентацией и плачем [13—16]. Данное состояние может длиться от нескольких минут до 1 ч и проходит самостоятельно, однако требует наблюдения за ребенком, удлиняет время его восстановления после наркоза и приводит к обеспокоенности родителей [17]. Частота развития ажитации варьирует от 10 до 67% [18]. Данные исследований последних лет показывают, что частота постнаркозной ажитации у детей при использовании севофлурана и дезфлурана примерно одинакова и составляет 25% [19].
Гипотеза нашего исследования заключалась в том, чтобы на этапе индукции в анестезию использовать феномен прекондиционирования для профилактики негативных эффектов анестезии севофлураном. В последние годы феномен прекондиционирования севофлураном широко изучается, и обсуждаются кардиопротективный и нейропротективный эффекты данного ингаляционного анестетика [5, 20]. Мы предположили, что для достижения эффекта прекондиционирования индукция в анестезию севофлураном должна состоять из двух болюсов. Первый ингаляционный болюс севофлурана в высокой концентрации (6%) должен обеспечить не только быструю утрату сознания, но и прекондиционирование организма ребенка. Второй болюс севофлурана выполняется уже для достижения нужной глубины анестезии, установки ларингеальной маски и перевода на искусственную вентиляцию легких (ИВЛ).
Цель исследования — сравнить влияние традиционной техники ингаляционной индукции и поддержания анестезии VIMA (Volatile Induction and Maintenance Anesthesia) и новой техники VIMA с двойной болюсной индукцией севофлураном на частоту развития возбуждения, брадикардии и ажитации у детей.
Материал и методы
Для данного исследования получено одобрение от комитета по этике ФГБОУ ВО «Тверской государственный медицинский университет». Исследование носило ретроспективный и проспективный характер. В ретроспективное исследование вошли 210 детей (1-я группа) в возрасте от 3 до 6 лет, которым в условиях ингаляционной анестезии севофлураном (традиционная техника VIMA) проведено стоматологическое лечение. В проспективное исследование вошли 90 детей (2-я группа) такого же возраста, которым лечение зубов проведено в условиях новой техники VIMA, с использованием двойной болюсной индукции севофлураном. Соматический статус детей в группах не различался и составил I—III класс по классификации ASA (Американского общества анестезиологов). Отсутствовали различия между группами по гендерному составу. У всех детей анестезиологическое пособие проводили утром, натощак. Последний прием жидкости разрешали не позднее, чем за 2 ч до наркоза. Премедикацию у детей не применяли.
При лечении детей 1-й группы использовали традиционную методику индукции VIMA. Сущность ее заключалась в том, что контур наркозного аппарата предварительно заполнялся газонаркотической смесью, состоящей из 60% закиси азота (N2O) (3 л/мин), 40% кислорода (О2)(2 л/мин) и 6% севофлурана. Затем ребенку давали дышать через лицевую маску данной газонаркотической смесью. После утраты сознания концентрацию севофлурана уменьшали до 4%, и ребенок продолжал дышать данной смесью в течение 5—6 мин до достижения нужной глубины анестезии, установки ларингеальной маски и перевода на ИВЛ.
Отличие двойной болюсной индукции в анестезию от традиционной техники заключалось в том, что после первого болюса 6% севофлурана в потоке О2 и N2O 2 и 3 л/мин соответственно, приводящего к засыпанию ребенка, подача анестетика прекращалась. Контур наркозного аппарата продувался 100% О2. Ребенок продолжал дышать через контур наркозного аппарата в течение 3—4 мин при тех же потоках О2 и N2O, при этом концентрация севофлурана в выдыхаемом воздухе снижалась с 3 до 0,3—0,2%. При развитии гиповентиляции использовали вспомогательную масочную ИВЛ. Второй болюс севофлурана, при полностью открытом испарителе и прежних потоках подачи О2 и N2O начинался с момента прекращения урежения частоты сердечных сокращений (ЧСС) и начала учащения на 2—3 удара в минуту. Продолжительность повторного болюса составляла 1—1,5 мин. Этого времени достаточно для достижения нужного уровня анестезии, установки ларингеальной маски и перевода ребенка на ИВЛ.
Поддержание анестезии у детей исследуемых групп было одинаковым и состояло из севофлурана (2—2,5%) в потоке газонаркотической смеси 1,5 л/мин (О2 — 0,6 л/мин, N2O — 0,9 л/мин). Использовали наркозный аппарат Fabius Plus («Dräger», Германия) с газоанализатором Scio Four Oxi plus и монитором Infinity Vista XL. Продолжительность наркоза у детей обеих групп была одинаковой и составила 95±10 мин. У всех детей использовали вентиляцию по объему в режиме нормовентиляции: уровень углекислого газа в конце выдоха (etCO2) — 35—40 мм рт.ст. Мониторинг во время наркоза включал следующие показатели: ЧСС, артериальное давление, уровень насыщения крови кислородом (SpO2), etCO2, концентрация O2, N2O и севофлурана на вдохе и выдохе, дыхательный объем (Vt, Tidal Volume), температура тела, а также результаты электрокардиографии.
Статистическую обработку проводили с использованием программного обеспечения IBM SPSS Statistics v. 21, данные представлены в виде M±m (M — среднее значение, m — стандартная ошибка среднего значения), 95% доверительный интервал (ДИ). Нормальность распределения групп оценивали с помощью критерия Колмогорова—Смирнова, статистическую значимость разницы между группами оценивали с помощью t-критерия для независимых выборок; статистическую значимость определяли при значении р
Результаты
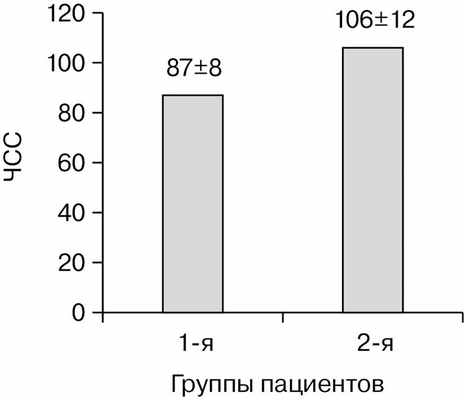
Средняя ЧСС у детей 2-й группы на этапе индукции в анестезию составила 106±12 уд/мин, что на 21,8% больше, чем у детей 1-й группы, у которых данный показатель составил 87±8 уд/мин; р
В свете последних публикаций, изучающих феномен прекондиционирования севофлураном, можно предположить, что использование севофлуранового прекондиционирования на этапе первого болюса при индукции может быть рациональным в плане минимизации осложнений ингаляционной анестезии. Прекондиционирование ― термин, который возник для описания феномена метаболической адаптации организма или отдельных его органов (миокарда, головного мозга и пр.) к повреждающему фактору, предварительное кратковременное воздействие которого может увеличить устойчивость клеток организма к последующим стрессовым воздействиям. Прекондиционирование является своеобразной «тренировкой» организма, запускающей эндогенные механизмы адаптации к действию повреждающего фактора [21].
В работах, изучавших эпилептиформную активность головного мозга во время индукции в анестезию севофлураном, которую и связывают с развитием стадии возбуждения [8], показано, что первые пики эпилептиформной активности на электроэнцефалограмме появляются спустя 70 с от начала болюсной индукции. Как отмечают авторы, концентрация севофлурана на выдохе к этому времени достигает 3,5%.
Мы использовали технику двойной болюсной индукции, при которой первый болюс был кратковременным, в среднем не более 30—40 с, а концентрация севофлурана в выдыхаемом воздухе редко превышала 3%. Таким образом, можно предположить, что концентрация севофлурана в головном мозге не достигала порогового уровня, необходимого для развития эпилептиформной активности. Возможно, это и привело к статистически значимо меньшей частоте стадии возбуждения у детей 2-й группы.
Феноменом прекондиционирования миокарда, на наш взгляд, можно объяснить и почти в 8 раз меньшую частоту развития брадикардии при индукции в анестезию у детей 2-й группы. Именно первый кратковременный болюс севофлурана обеспечивал анестетическое прекондиционирование миокарда, поскольку второй болюс и наблюдаемый при этом рост концентрации анестетика на выдохе с 0,2—0,3 до 2,5% уже не приводил к урежению сердечного ритма. Напротив, ЧСС повышалась в среднем на 10—15 уд/мин и оставалась на этом уровне в течение всей анестезии. Теоретически мы считаем, что используя данную технику индукции в анестезию, можно полностью избежать развития брадикардии. Однако техническая сложность может заключаться в том, что для предотвращения брадикардии требуется максимально быстрое снижение концентрации севофлурана в организме после первого болюса (с 3 до 0,3% в выдыхаемом воздухе), а для этого необходимо обеспечение гипервентиляции посредством вспомогательной ИВЛ, что не всегда возможно.
Минимальную частоту у детей 2-й группы феномена постнаркозной ажитации, имеющей много общего со стадией возбуждения [15], можно объяснить эффектом прекондиционирования и как, следствие, возможной нейропротекцией.
Разработанная нами техника двойной болюсной индукции в анестезию является экономически более выгодной, так как подача севофлурана при высоких потоках до установки ларингеальной маски и перевода на ИВЛ продолжается в течение 1,5—2 мин (первый болюс — 30 с, второй — 1—1,5 мин). При традиционной технике подача севофлурана при высоких потоках длится до 4—6 мин.
Заключение
Новая методика VIMA севофлураном с двойной болюсной индукцией в анестезию обеспечивает эффект прекондиционирования и позволяет минимизировать частоту развития брадикардии, а также возбуждения и ажитации у детей. На наш взгляд, данная техника проведения ингаляционной анестезии является перспективной; исследование ее должно быть продолжено.
Финансирование. Авторы заявляют об отсутствии финансовой поддержки статьи.
Авторы заявляют об отсутствии конфликта интересов.
--> БУ РК "Яшкульская районная больница" -->
Задачи, решаемые современной анестезиологической службой, можно обозначить следующим образом:
- создание оптимальных условий для работы хирурга во время оперативного вмешательства, что, следовательно, определяет уровень качества оперативного лечения,
- проведение безопасного, эффективного обезболивания пациентов во время оперативного вмешательства,
- обеспечение и поддержание жизни больного до, вовремя и после оперативного вмешательства,
- защита пациента от агрессивных факторов внешней среды, действующих на его организм (биологических, инфекционных, физических, химических, и т.д. в том числе и хирургической агрессии).
Что такое многокомпонентная анестезия?
Общее обезболивание или наркоз, а правильнее называть — многокомпонентная анестезия, это токсическая, управляемая, медикаментозная кома. Состояние, характеризующееся временным выключением сознания, болевой чувствительности, рефлексов и расслаблением скелетных мышц.
Какие существуют виды и способы анестезии?
В зависимости от путей введения наркотических веществ в организм выделяют:
-внутривенная под жгутом.
Методы проводниковой, плексусной, эпидуральной, спинальной, каудальной, внутрикосной и внутривенной под жгутом, анестезии объединены в группу методов региональной анестезии.
Регионарные методы анестезии характеризуются достижением эффекта обезболивания, выключением проводимости в конкретном нерве или сплетении нервов, с сохранением сознания и дыхания больного. Что в ряде случаев может являться единственным безопасным способом проведения оперативного вмешательства, с позиций сохранения жизненных функций организма у больных с тяжелой сопутствующей соматической патологией, а также у возрастных пациентов.
Общую анестезию, известную пациентам под названием «масочный наркоз», обеспечиваемую при помощи легко испаряющихся (летучих) жидкостей: ингаляционных анестетиков (фторотан, метоксифлюран, пентран или газообразных наркотических веществ — закись азота. циклопропан и тд.) попадающими в организм больного через дыхательные пути больного, называют «ингаляционной анестезией». На сегодня эта методика, в чистом виде, чаще применяется в педиатрической практике. У взрослых пациентов, как правило, только в виде составляющей части «комбинированной анестезии». Необходимо отметить, что на сегодня ингаляционные анестетики являются достаточно безопасными для организма препаратами, так как они быстро выводятся из организма, при дыхании через легкие, а их остатки бесследно уничтожаются клетками печени. Кроме того, ингаляционный наркоз считается хорошо управляемым видом анестезии, что делает его методикой выбора у больных с заболеваниями дыхательной и сердечно-сосудистой систем.
· Неингаляционный наркоз
Вид общей анестезии достигаемой современными неингаляционными анестетиками, то есть препаратами, которые вводятся внутривенно — «тотальная внутривенная анестезия», или другим путем, например, внутримышечно — «внутримышечная анестезия». Преимуществами внутривенной общей анестезии являются быстрое введение в наркоз, отсутствие возбуждения, приятное для больного засыпание. Однако наркотические препараты для внутривенного введения создают кратковременную анестезию, что не дает возможности использовать их в чистом виде для длительных оперативных вмешательств.
Анестезия, достигаемая одновременным или последовательным применением разных ее методов, относящихся к одному виду анестезии (например, ингаляционная и неингаляционная). В последнее время наибольшее распространение получила нейролептаналгезия. При этом методе для наркоза используют закись азота с кислородом, фентанил, дроперидол. мышеч ные релаксанты. Вводный наркоз внутривенный. Анестезию поддерживают с помощью ингаляции закиси азота с кислородом и дробным внутривенным введением фентанила и дроперидола. Этот вид анестезии более безопасен для больного.
Одновременно используются методы разных видов анестезии (местной и общей).
На сегодня наиболее часто применяемыми в практике врача-анестезиолога методами являются методы как сочетанной, так и комбинированной анестезий. Так как рациональное сочетание положительных качеств современных препаратов, и исключение их побочных эффектов и осложнений, гарантируют надежное, достаточно безопасное для пациента, обезболивание.
При эндотрахеальном методе наркоза наркотическое вещество поступает из наркозного аппарата в организм через трубку, введенную в трахею. Преимущество метода состоит в том, что он обеспечивает свободную проходимость дыхательных путей и может использоваться при операциях на шее, лице, голове, исключает возможность аспирации рвотных масс, крови; уменьшает количество применяемого наркотического вещества; улучшает газообмен.
Каковы основные этапы анестезии?
Наркотические средства вызывают характерные изменения во всех органах и системах. В период насыщения организма наркотическим средством отмечается определенная закономерность (стадийность) в изменении сознания, дыхания, кровообращения. В связи с этим выделяют определенные стадии, характеризующие глубину наркоза.
Выделяют 4 стадии: I — аналгезия, II — возбуждение, III — хирургическая стадия, подразделяющаяся на 4 уровня, и IV- пробуждение.
Бывают ли осложнения при анестезии?
Осложнения во время наркоза могут быть связаны с техникой проведения анестезии или воздействием анестезирующих средств на жизненно важные органы.
- Одним из осложнений является рвота. На фоне рвоты опасна аспирация — попадание желудочного содержимого в трахею и бронхи, следствием чего может быть нарушение дыхания с последующей гипоксией — это так называемый синдром Мендельсона.
- Осложнения со стороны дыхания могут быть связаны с нарушением проходимости дыхательных путей.
- Осложнения при интубации трахеи могут быть сгруппированы следующим образом:
1) повреждение зубов клинком ларингоскопа; 2)повреждение голосовых связок; З)введение интубационной трубки в пищевод; 4)введение интубационной трубки в правый бронх; 5)выхождение интубационной трубки из трахеи или перегиб ее.
- Осложнения со стороны органов кровообращения: а)гипотензия- снижение артериального давления как в период введения в наркоз, так и во время анестезии — может наступить вследствие воздействия наркотических веществ на деятельность сердца или на сосудисто-двигательный центр. б)Нарушения ритма сердца (желудочковая тахикардия, экстрасистолия, фибрилляция желудочков). в) Остановка сердца — является наиболее грозным осложнением во время наркоза.
- Отек головного мозга.
Лечение осложнений заключается в незамедлительном проведении сердечно-легочной реанимации. Частота возникновения, тяжесть осложнений и их исход, как правило, зависят от качества оказания анестезиологической помощи.
Что подразумевается под термином «Анестезиологическая помощь»?
Анестезиологическая помощь пациентам предусматривает:
- оценку состояния больных перед операцией, определение анестезиологического и операционного риска;
- определение целесообразности и проведение при необходимости интенсивной терапии с целью подготовки больного к операции;
- назначение премедикации (медикаментозной подготовки к анестезии);
- выбор метода анестезии и необходимых средств;
- анестезиологическое обеспечение плановых и экстренных операций, перевязок и сложных диагностических исследований;
- контроль состояния больных во время анестезии и проведение корригирующей терапии с целью профилактики и устранения, опасных для жизни больного, функциональных и метаболических расстройств;
- пробуждение больных после общей анестезии, если нет показаний для продленного поддержания медикаментозного сна;
- устранение болевого синдрома, обусловленного различными причинами (в том числе инкурабильными заболеваниями) с помощью специальных методов.
Существуют, какие либо ограничения для проведения анестезии?
Следует отметить, что сегодня не существует ограничений для проведения анестезии по возрасту, или по имеющейся у больного соматической патологии. А есть только показания или противопоказания для проведения той или иной методики анестезии. Выбор методики анестезии является правом врача анестезиолога-реаниматолога и определяется уровнем его профессиональной подготовки и личной компетенции.
Как подготовить больного к наркозу?
- Анестезиолог осматривает больного перед операцией, при этом не только обращает внимание на основное заболевание, по поводу которого предстоит операция, но и подробно выясняет наличие сопутствующих заболеваний.
- Если больной оперируется в плановом порядке, то при необходимости проводят лечение сопутствующих заболеваний, санацию полости рта.
- Врач выясняет аллергологический анамнез (все ли препараты и вещества переносятся больным).
- Уточняет, переносил ли больной в прошлом операции и наркозы.
- Обращает внимание на форму лица, грудной клетки, строение шеи, выраженность подкожной жировой клетчатки.
Все это необходимо, чтобы правильно выбрать метод обезболивания и наркотический препарат.
Эндотрахеальный наркоз до 2-х часов
Интубационный (эндотрахеальный) наркоз – это обратимое погружение пациента в состояние глубокого медикаментозного сна ( отсутствие сознания, всех видов чувствительности и рефлексов ) в сочетании с полным расслаблением мускулатуры и отсутствием самостоятельного дыхания. Для достижения такой глубины обезболивания необходимо несколько составляющих. Поэтому полное современное его название – комбинированный интубационный ( эндотрахеальный ) наркоз.
Интубационный наркоз является ведущим среди остальных видов анестезии, в некоторых случаях он является практически единственным допустимым методом или ему отдается преимущество.
Этапы и используемые препараты.
Многокомпонентный наркоз требует строгого соблюдения этапности проведения. На протяжении всей операции и до пробуждения анестезиолог-реаниматолог внимательно следит на каждом этапе за работой сердечно-сосудистой и дыхательной систем , гомовного мозга. Непосредственная процедура эндотрахеальногой анестезии:
- премедикация – подготовка пациента к погружению в медикаментозный сон. Профилактика расстройств сердечной деятельности в ходе обезболивания представлена введением атропина;
- преоксигенация – вдыхание кислорода через лицевую маску перед введением в наркоз.
- вводный наркоз – внутривенное введение седативных и наркотических препаратов, транквилизаторов. Это непосредственное введение пациента в наркотический сон. Отключается сознаие и пациент перестает что-то чувствовать и воспринимать происходящее, а главное ощущать боль.
- введение миорелаксантов – препаратов, блокирующих нервно-мышечную передачу. За счет этого достигается полное расслабление мускулатуры, в том числе дыхательной. Это необходимо для полного расслабления пациента во время интубации трахеи и операции;
- интубация трахеи – введением специальной пластиковой трубки нужного диаметра в просвет трахею. С ее помощью осуществляется подача газовой смеси ( воздух +кислород ) и паров снотворного – ингаляционного анестетика . На конце трубки имеется воздушная манжета, плотно перекрывающая вход в дыхательные пути, что предупреждает попадание в них инородных предметов (в первую очередь, рвотных масс);
- искусственная вентиляция легких – осуществление газообмена в организме за счет аппарата ИВЛ. Так как пациент находится в глубоком сне и полностью расслаблен миорелаксантами, за него дышит за аппарат.
- поддержание наркотического сна современными ингаляционными анестетиками из аппарата ИВЛ и наркотическими средствами и пр. путем внутривенного введения.
- пробуждение - постепенное возвращение к пациенту сознания и самостоятельного дыхания. Только после полной уверенности в их наличии можно удалять эндотрахеальную трубку.
Слаженная работа хирурга и анестезиолога позволяет своевременно обезболевать каждый этап операции и вовремя прекратить подачу анестетиков к пациенту, если операция уже идет к завершению. Поэтому большинство пациентов вообще не помнят о том, что у них была во рту трубка.
Показания к эндотрахеальной анестезии.
Использование данного вида обезболивания построено на позициях целесообразности. Это значит, что нет смысла проводить его при небольших оперативных вмешательствах и недопустимо отказываться при объемных и продолжительных операциях.
Комбинированное эндотрахеальное обезболивание применяется при:
- операциях в традиционной абдоминальной хирургии, когда нужно абсолютное расслабление мышц брюшного пресса (вмешательства, на желудке, кишечнике, печени, желчном пузыре, поджелудочной железе, при вентральных грыжах);
- операциях в торакальной и кардиохирургии. Они требуют строжайшего контроля за состоятельностью дыхания;
- операции в лапароскопической хирургии, требующие максимального расслабления брюшной стенки, что увеличит объем живота и уменьшит внутрибрюшное давление;
- вмешательствах на головном мозге, в связи с необходимостью обеспечения адекватной оксигенации;
- любых продолжительных операциях, когда другие методы общего или регионарного обезболивания не могут обеспечить достаточной глубины анестезии.
- при операциях на шее, в том числе щитовидной железе;
- при ЛОР-операциях ( вмешательствах среднем и внутреннем ухе, глотке, синусите);
- в стаматологии и пластической хирургии;
- и во всех случаях, когда операция будет проводиться в непосредственной близости от дыхательных путей. И значит обходимо будет защитить дыхательные пути от попадания в них тканей, затекания крови и др. в процессе операции;
- при неотложных и экстренных операциях, когда пациент находится без сознания. При синдроме полного желудка, если есть риск аспирации.
Для избежания возможных осложнений, пациент перед операцией должен пройти все необходимые обследования и консультации узких специалистов.
Нужно пройти собеседование с врачом-анестезиологом, который разъяснит пациенту суть проводимой анестезии; поможет выбрать наиболее подходящий и безопастный вид анестезии в каждом конкретном случае; даст рекомендации по подготовке к операции под наркозом.
Во время любой процедуры/операции под наркозом врач-анестезиолог проводит тчательный мониторинг с измерением основных параметров жизнедеятельности : артериального давления, пульса, ритма сердца, сатурации кислорода , анализ газовой смеси, которой дышит пациент и пр.
Современная наркозная и следящая аппаратура позволяет своевременно скорректировоть появляющиеся отклонения и избежать осложнений.
группа компаний "ВИВАРИЙ"
Общая анестезия - ингаляционная
• происходит вдыхание испаренного препарата, который в легких всасывается в кровь
• позволяет проводить наркоз любой продолжительности
• требует наличия специального наркозного оборудования
• препарат может содержаться в выдыхаемом воздухе
• лучший метод для продолжительных манипуляций
• для подачи кислорода и газового анестетика требуется наркозный аппарат
• наркозный аппарат состоит из 4 основных элементов:
- Источник подачи сжатого кислорода
- Регулятор для подачи газа под постоянным давлением
- Датчики для измерения потока газа
- Испаритель, представляющий собой устройство для испарения ингаляционного анестетика и подачи его в систему в определенной концентрации
Выбор наркозной системы (часть наркозного аппарата) зависит от размера тела животного и типа используемого оборудования. Все наркозно-дыхательные системы должны обеспечивать подачу достаточного количества газообразного анестетика и кислорода для достижения соответствующих параметров вентиляции для животного и удаление отработанных газов, содержащих диоксид углерода. Если отработанные газы не удалять, то они снова попадут в дыхательные пути животного, но в смеси будет содержаться недостаточное количество кислорода для поддержания жизненно важных функций организма.
Индукция анестезии у большинства грызунов производиться либо инъекционными анестетиками, либо с помощью камеры. Имеются коммерчески распространяемые анестезиологические камеры для мышей и крыс, а также камеру можно изготовить самостоятельно из стекла или плекигласа. Газовый анестетик подается на дно камеры, а отработанный газ удаляется в верхней ее части. Для быстрой индукции следует быстро наполнить всю камеру анестетиком.
Анестезиологические камеры для грызунов
После индукции анестезии животное извлекается из камеры, и на его рот и нос одевается дыхательная маска, представляющая собой открытый дыхательный контур. Выдыхаемые газы проходят мимо краев маски и, пока поддерживается высокий объем подачи кислорода, эти газы попадают в дыхательные пути повторно лишь в незначительном количестве. При чрезмерно низкой скорости потока кислорода животное будет дышать окружающим воздухом, проникающим мимо краев маски, что приведет к разбавлению анестетика и может стать причиной достижения недостаточной глубины наркоза. Основным недостатком применения маски является невозможность проведения искусственной вентиляции легких если у животного остановится дыхание. Для безопасности сотрудников выдыхаемый газ должен фильтроваться и удаляться из операционной.
Масочный наркоз у грызунов (открытый дыхательный контур)
Обычно у грызунов используется модифицированный контур Бэйна, который подсоединяется к маске. В качестве резервуара для смеси газов выступает мешок для возвратного дыхания. Также имеется возможность использования других систем в зависимости от вида животного.
Модифицированный контур Бэйна
Также имеется возможность проведения вентиляции у мышей и крыс через эндотрахеальную трубку, хотя для этого требуется большой опыт и наличие дополнительного специального оборудования. Преимущество установки эндотрахеальной трубки заключается в том, что анестетик попадает непосредственно в легкие, поэтому для проведения наркоза требуется меньшая его концентрация; обеспечивается возможность проведения искусственной вентиляции легких животному при остановке дыхания; обеспечивает защита дыхательных путей от попадания жидкости.
Краткое описание техники проведения ингаляционной анестезии
Индукция анестезии животному производится с помощью внутрибрюшинной инъекции анестетика или с помощью камеры с подачей газового анестетика.
Поддержание анестезии:
После индукции:
• Животное укладывают на теплую поверхность
• На глаза наносится смазка
• На рот и нос накладывается маска
• Начинается подача газового анестетика и кислорода для поддержания анестезии (у грызунов часто используется модифицированный контур Бэйна)
• Чтобы убедиться в достаточной глубине анестезии для проведения процедуры производится проверка рефлексов
• На всем протяжении наркоза осуществляется контроль жизненно важных показателей.
Используемые препараты
Наиболее часто в качестве анестетика у крыс и мышей используется изофлюран.
Преимущества:
• Быстрая индукция и выход из наркоза
• Можно быстро изменить глубину наркоза
• Не оказывает раздражающее действие, невзрывоопасен, неогнеопасен
• Минимальная биотрансформация; почти полное выведение с выдыхаемым воздухом
• Минимальное воздействие на микросомальные ферменты
Недостатки:
• Несколько более выраженная депрессия дыхания в сравнении с галотаном, но меньшая депрессия сердечно-сосудистой системы
• Острый запах
• Отсутствие остаточной аналгезии после пробуждения
Хвост и голова опущены, двигательная активность замедляется и останавливается, но сохраняется незатрудненное дыхание
Отсутствие установочного рефлекса, отмечается заметная реакция на болевые раздражители
Отсутствует сгибательный рефлекс и реакция на защипывание хвоста, снижение/отсутствие тонуса мышц конечностей, замедленный ровный ритм сердечных сокращений и дыхания
Глубокое нерегулярное дыхание, цианоз (синюшность) подушек стоп, ушей, хвоста, зрачки не реагируют на свет, замедленное нерегулярное биение сердца
Даже в случае проведения инъекционной анестезии желательно обеспечить подачу кислорода животному для поддержания работы дыхательной системы во время наркоза.
Наркоз – это неестественное состояние, т.е. животное не просто спит, и каждый должен это понимать. Степень сопутствующего риска зависит от состояния здоровья животного, опыта хирурга/анестезиолога и имеющегося оснащения.
МОНИТОРИНГ
• Следует проводить мониторинг состояния животного для оценки достаточного уровня обезболивания и развития бессознательного состояния для проведения процедуры – достаточна ли глубина наркоза?
• Так как анестетики часто оказывают отрицательное воздействие на сердечно-сосудистую, дыхательную систему и систему терморегуляции, то для своевременного выявления возможных проблем и их устранения необходимо проводить контроль жизненно важных показателей – имеются ли нежелательные явления, обусловленные применением анестетика
Важно попытаться поддерживать частоту сердечных сокращений, частоту дыхания и температуру тела во время наркоза в пределах нормальных физиологических значений.
• Глубина и частота дыхания
- Следите за расширением грудной клетки
- Следите за выделениями на задней стенке глотки (появление булькающего звука) – для очистки дыхательных путей может понадобиться отсосать выделения или вытереть их тампоном
• Частота сердечных сокращений
- Оценить сердцебиение можно, аккуратно пальпируя боковые стенки грудной клетки
- Подсчитать частоту сердечных сокращений будет невозможно, можно оценить скорость и ритм
- Для контроля частоты сердечных сокращений можно использовать фонендоскоп, ЭКГ, допплерометрию или пульсоксиметр (если имеются)
• Цвет слизистых оболочек
- Десна должны быть розовыми; синюшность (цианоз) указывают на развитие гипоксии (очень низкий уровень кислорода)
- Очень удобным показателем для оценки артериального давления является время наполнения капилляров. Анализ производится путем нажатия на десны до белизны с последующим контролем скорости, с которой кровь наполняет ткань. В норме это происходит менее, чем на 2 секунды.
• Температура тела
- Анестезия снижает терморегуляторные способности организма
- Тело грызунов остывает очень быстро из-за малой массы
- Наиболее частой причиной смерти грызунов во время анестезии является гипотермия
- Животные с низкой температурой тела дольше пробуждаются от наркоза
- Для поддержания нормальной температуры тела необходима температурная поддержка
- К возможным способам относятся;
o Одеяло с циркулирующей теплой водой – наиболее безопасный метод, позволяющий избежать ожогов
o Коврик с электрообогревом – обеспечьте достаточную изоляцию, подложив сложенную в несколько раз простыню между животным и ковриком во избежание случайных ожогов
o Неплотно обмотать животное воздушно-пузырьковой пленкой
o Нагревательная лампа – не помещайте ее слишком близко во избежание развития ожогов и обязательно удостоверьтесь, что определенная часть клетки защищена от нагревания, чтобы имелось более прохладное место, куда можно поместить животное для профилактики гипертермии
o Поместить прокладку между животным и рабочей поверхностью (газета, бумажное или матерчатое полотенце, шерстяную ткань)
o Бутылка с горячей водой или аналогичные предметы (убедитесь, что вода не очень горячая, чтобы не вызвать ожог. )
- Определить температуру у грызунов затруднительно; у крыс можно использовать маленькие ректальные термометры; у мышей - гладкие ректальные зонды, импланты
• Рефлексы – используются для оценки степени угнетения функций центральной нервной системы
- Подошвенный рефлекс (сгибание пальцев)
o Оценивается путем выпрямления конечности и защипывания перепонки между пальцами (но не самих пальцев)
o Если конечность двигается, сокращаются мышцы или животное пищит, значит наркоз недостаточно глубокий
o Отсутствие реакции указывает на развитие глубокой анестезии
o Наилучшим образом подходит для оценки при проведении анестезии барбитуратами; эффективность снижается при ингаляционной анестезии (рефлекс исчезает на более поверхностных фазах наркоза)
- Прищипывание хвоста: используется у маленьких грызунов, если лапа слишком маленькая для оценки подошвенного рефлекса
- Надбровный рефлекс (мигательный рефлекс):
o Проверяется аккуратным уколом кожи в области медиального угла глаза или проведением пальца по ресницам
o Если животное моргает или у него двигаются веки, значит уровень анестезии недостаточный
o Данный рефлекс исчезает при легкой или средней глубине наркоза
o Данный рефлекс нельзя использовать для оценки глубины анестезии при проведении наркоза кетамином, так как он угнетает мигательный рефлекс у животных до достижения хирургической стадии наркоза.
- Анальный рефлекс
o Сокращение анального сфинктера при внезапном касании
o Исчезает при средней и глубокой анестезии
o Слезотечение снижается на более глубоких стадиях наркоза, что
o Приводит к сухости роговицы и может стать причиной кератита или изъязвлений
o **в конъюнктивальный мешок следует заложить офтальмологическую мазь для
o Профилактики сухости глаз и повреждения роговицы**
o Происходит на фоне применения большинства анестетиков, за исключением кетамина, который вызывает ригидность
o Для контроля глубины анестезии можно оценивать тонус жевательных мышц – они должны быть расслаблены
o На хирургической стадии наркоза, проводимого галотаном и изофлюраном
Имеется широкий выбор инструментов для контроля жизненно важных показателей животных во время наркоза, например, аппараты для измерения артериального давления, аппараты ЭКГ, пульсоксиметры, допплерометры и т.д
• Период пробуждения включает время от завершения процедуры, проведенной под наркозом, до:
- Восстановления сознания
- Восстановления способности самостоятельно сохранять стабильное положение тела
- Отключения устройств для контроля жизненных показателей
- Восстановления нормальных физиологических функций (питье, мочеиспускание, еда, дефекация)
• Период пробуждения может длиться несколько минут или более 24 часов, в зависимости от продолжительности анестезии и характера вмешательства
• В посленаркозном периоде следует проводить непрерывный мониторинг состояния животного
• Если животное неполностью пробудилось к концу рабочего дня следует организовать проведение регулярных осмотров квалифицированными сотрудниками в вечернее и ночное время. Следует планировать проведение хирургических вмешательств в утреннее время, чтобы обеспечить достаточный период для проведения послеоперационного наблюдения за состоянием животных
• Каждое животное следует содержать в отдельных клетках до пробуждения
• Ни в коем случае неполностью пробудившееся животное нельзя возвращать в клетку с другими животными, так как у них не исключается каннибализм
• Животное следует уложить в физиологическое положение для обеспечения свободного дыхания
• Грызунов нельзя укладывать непосредственно на подстилку из мелких частиц, так как они могут закупорить ноздри; следует использовать теплую впитывающую бумажную или тканевую подстилку
• Также при укладывании грызунов следует следить, чтобы нос не утыкался в стенку клетки
• В периоде пробуждения следует продолжать согревание животного; животные просыпаются быстрее, если температура тела поддерживается в нормальном диапазоне
• Согревание в послеоперационном/посленаркозном периоде следует продолжать до полного исчезновения последствий применения анестетика. Этот период может длиться несколько часов после восстановления установочного рефлекса
• Операция может привести к чрезмерной потере жидкости
• После пробуждения животное может некоторое время не пить
• Из-за малого размера тела грызуны подвержены развитию обезвоживания в посленаркозном периоде
• Для восполнения потерь необходимо обеспечить поступление жидкости, подогретой до температуры тела
• Потребность в жидкости во время операции составляет около 10 мл/кг/ч
• Жидкость можно вводить подкожно или внутрибрюшинно во время анестезии; если животное в сознании, жидкость можно давать перорально
• Контроль массы тела животного до и после операции позволяет примерно оценить объем потерь жидкости
• В течение нескольких дней после операции следует проводить тщательный контроль за состоянием животного
• Очень полезными объективными показателями являются масса тела и температура тела
• Для оценки эффективности восстановления после операции и необходимости дальнейшего назначения анальгетиков можно использовать другие показатели, например, поведение животного (горбится, забивается в угол), депрессия, отказ от еды или питья, вылизывание места операции и т.д.
• Для улучшения выздоровления животному может потребоваться проведение инфузионной терапии и назначение дополнительного питания
• Анальгетики в раннем послеоперационном периоде следует применять в рекомендованных дозах и с рекомендованной частотой
• Необходимо тщательно контролировать изменение физиологических процессов и/или поведения животного, что может указывать на наличие болевых ощущений
Грязный вид из-за недостаточного ухода за шерстью; передвижение с неохотой; хромота; нахождение в углу клетки в стороне от остальных животных
Более или менее смирное или агрессивное
Трясет или царапает определенную область тела; гиперактивность, бег по кругу, подергивания кожи
Снижение приема пищи и/или воды
Горбится (боль в животе); стоит с разведенными передними лапами (боль в груди)
Чрезмерное вылизывание или жевание конечностей
Нарушение дефекации или мочеиспускания
Запор; уплотнение стула; учащение или урежение мочеиспускания; недержание мочи
Взъерошенная шерсть; помутнение глаз
ХОРОШИЙ УХОД ИМЕЕТ ВАЖНОЕ ЗНАЧЕНИЕ ДЛЯ ОБЕСПЕЧЕНИЯ ХОРОШЕЙ ВЫЖИВАЕМОСТИ В ПОСЛЕОПЕРАЦИОННОМ ПЕРИОДЕ.
Виды наркоза – спинальная и эпидуральная анестезия, эндотрахеальный и местный наркоз
Наркоз – это обезболивание, которое дает возможность врачу оказать хирургический вид медицинской помощи. Специалисты используют в своей работе различные виды наркоза, конкретный выбор зависит от тяжести проводимой операции, общего состояния здоровья пациента и других факторов.
Ингаляционный наркоз
Это наиболее часто применяемый вид наркоза, который отличается простотой выполнения, относительно легкой управляемостью и кратковременностью действия, что важно для проведения небольших оперативных вмешательств. Ингаляционный наркоз – это введение наркотических средств посредством маски, которая обеспечивает их поступление в органы дыхательной системы. Чаще всего для проведения этого вида наркоза используют Наркотан, закись азота, Трилен, Фторотан и Этран. Существует определенная проблема – для достижения нужного результата необходимо, чтобы действие наркоза было глубоким, а это чревато серьезными осложнениями. Поэтому чаще всего этот вид наркоза используется в детской хирургии. Дети под наркозом, введенным путем ингаляции, чувствуют себя отлично, у них не наблюдается нарушений дыхательной функции, осложнения отмечаются крайне редко.
Внутривенный наркоз
Этот вид обезболивания относится к неингаляционным видам наркоза, которые характеризуются продолжительным действием и большей глубиной воздействия по сравнению с ингаляционным наркозом. Внутривенный наркоз может проводиться с использованием следующих препаратов:
- Тиопентал, Рекофол, Оксибутират и Пропофол – классическое обезболивание
- Фентатил с димедролом – нейролептаналгезия, которая может проводиться на спонтанном дыхании или сочетаться с искусственной вентиляцией легких
- Сибазон с Фентатилом – атаралгезия, которая обеспечивает поверхностный, щадящий наркоз и может осуществляться с другими видами обезболиваниями.
Такой вид наркоза используется для удаления абсцессов и флегмон, которые протекают с осложнениями, возможно и лечение доброкачественных опухолей небольших размеров, если их удаление под общим наркозом провести нет возможности.
Местный наркоз
Лечение под наркозом – это единственная возможность оказания хирургической помощи пациенту или проведения сложных манипуляций. Нередко врач проводит обезболивание конкретной области, что обеспечивается обкалыванием ее раствором анестетика и называется местным наркозом. Используется такое обезболивание при вскрытии гнойников, лечении зубов, иссечении грыжи. Местный наркоз – это введение анестетика в кожу и другие анатомические структуры того места, где предполагается проведение хирургического вмешательства.
Инъекции анестетика поверхностные, только в исключительных случаях врач может провести более глубокое введение препарата. Местный наркоз выполняется путем введения препарата через очень тонкую иглу, поэтому собственно процедура обезболивания является малоболезненной. Нередко введение анестетика комбинируется с седацией – в организм пациента вводят успокоительные средства, которые нормализуют психологическое состояние человека, уменьшая чувство тревоги и беспокойства.
Несмотря на то что местная анестезия применяется в медицине очень широко, последствия наркоза могут быть достаточно серьезными. Например, местные анестетики могут оказывать негативное воздействие на сердце, головной мозг, что приводит к нарушениям сердечного ритма, судорогам и потере сознания. Одновременно с этим врачи утверждают, что местная анестезия по сравнению с общим наркозом более безопасна для здоровья пациента.
Эндотрахеальный наркоз
Один из наиболее часто применяемых методов анестезии при выполнении сложных хирургических вмешательств – эндотрахеальный наркоз, который подразумевает погружение организма в состояние глубокого наркотического (медикаментозного) сна. Одновременно с этим полностью расслабляется мускулатура, у пациента отсутствует самостоятельное дыхание. Чтобы достичь нужно состояния, врачи проводят пациенту комплекс мероприятий:
- Интубация трахеи – введение в просвет трахеи интубационной трубки, которая нужна для обеспечения искусственной вентиляции легких.
- Внутривенное введение наркотических анестетиков, седативных препаратов и транквилизаторов.
- Введение миорелаксантов – они блокируют нервно-мышечную передачу.
- Искусственная вентиляция легких.
Качество наркоза эндотрахеального вида зависит не только от опыта анестезиолога, но и от того, насколько правильно ведется контроль за состоянием больного. Обязательно нужно проводить мониторинг артериального давления, пульса, сатурации кислорода.
Спинальная и эпидуральная анестезия
Использование наркоза при кесаревом сечении – необходимая процедура. Правильно проведенная анестезия помогает активно участвовать в рождении ребенка и уменьшает риск возникновения осложнений. Кроме этого, во время операции по поводу родоразрешения не представляется возможным использование интубации трахеи.
Эпидуральный наркоз имеет ряд преимуществ:
- сознание пациента во время операции полностью сохраняется
- сердечно-сосудистая система работает стабильно
- частично сохраняется двигательная активность
- отсутствуют рефлекторные реакции на раздражение верхних дыхательных путей.
Существует и спинальный наркоз, который обеспечивает наступление эффекта максимум через 5 минут после введения препаратов, то есть представляется возможность срочно приступить к операции. Такой вид обезболивания обладает четкими преимуществами:
- в техническом плане исполнение более простое и менее опасное
- системная токсичность полностью отсутствует
- ранняя активизация женщины после проведения операции
- есть возможность раннего грудного вскармливания
- медикаментозная депрессия новорожденных отсутствует
Кстати, цена хорошего наркоза складывается из многих составляющих, что касается спинальной анестезии, то здесь расходы пациентки сокращаются.
Любая операция под общим наркозом – это стресс для организма, поэтому проводить все манипуляции по поводу введения пациента в медикаментозный сон должен специалист с опытом. Только грамотная работа анестезии может стать гарантией отсутствия последствий.
Всю информацию о том, как проводится наркоз, сколько отходят от наркоза и что опасного в нем, можно получить на нашем сайте Добробут.ком.
Читайте также:
