Обморок при удалении зуба. Коллапс при удалении зуба. Нарушение внешнего дыхания. Перелом зуба.
Добавил пользователь Владимир З. Обновлено: 21.01.2026
Все осложнения, которые могут возникнуть во время операции удаления зуба нужно разделить на общие и местные. К числу общих осложнений следует отнести обморок, коллапс и шок. Поскольку эти осложнения подробно рассмотрены в предыдущей главе настоящего руководства, то нет необходимости в их повторении. Основным предметом, который нами будет здесь рассмотрен - это местные осложнения, которые возникают во время операции удаления зуба.
♦ Перелом удаляемого зуба или его корня
Перелом удаляемого зуба или его корня - наиболее частое осложнение. Может быть связано как со значительным разрушением зуба, так и с особенностями строения корня или окружающей костной ткани. Предшествующие патологические процессы в периодонте могут приводить к гиперцементозу, когда корень зуба прочно спаивается на некотором протяжении со стенкой альвеолы. Некоторые нарушения техники оперативного вмешательства также могут быть причиной развития этого осложнения: недостаточное продвижение щечек щипцов, неправильный выбор щипцов, несоблюдение последовательности приемов удаления зуба, резкие движения при вывихивании зуба и др.
Если произошел перелом удаляемого зуба или его корня, то противопоказанием к завершению операции в тот же день могут быть лишь общие осложнения (коллапс, шок, гипертонический криз, инфаркт, инсульт и др.) или профузное кровотечение. В остальных случаях операцию следует продолжить сразу же, перейдя к атипичному удалению, которое ранее нами рассмотрено. Острый гнойный воспалительный процесс в околочелюстных мягких тканях в некоторых случаях может отсрочить завершение удаления на 3-4 дня.
♦ Перелом, вывих и удаление соседнего зуба
Перелом, вывих и удаление соседнего зуба возникает в результате использования щипцов с более широкими щечками, чем коронка удаляемого зуба. Это наблюдается и при неправильном использовании элеваторов для удаления зубов, например, если элеватором опираются на пятый зуб при удалении шестого или на второй зуб при удалении третьего, то можно вывихнуть или поломать менее прочный зуб. Данное осложнение следует отнести скорее к врачебным ошибкам.
В зависимости от вида травмы, нанесенной соседнему зубу, проводится его лечение (изготовление вкладок, коронок, штифтового зуба, удаление или реплантация зуба, укрепление зуба шиной).
♦ Перелом нижней челюсти
Перелом нижней челюсти встречается редко и бывает связан с грубым проведением оперативного вмешательства, чаще в области непрорезавшегося зуба мудрости, реже второго моляра. По нашим данным, встречается в 0,25% случаев всех переломов нижней челюсти. По мнению М.М. Соловьева (1975) перелом нижней челюсти, как осложнение во время удаления зуба мудрости, сомнителен, если нет патологических изменений в кости (если нет патологических изменений в области удаляемого зуба), что подтверждается его исследованиями. Больные могут обращаться к врачу с болями в области зуба после ранее нанесенной травмы (чаще бытовой), не придавая ей первостепенное значение или скрывая факт ее. В тех случаях, когда врач перед удалением зуба не может сделать рентгенографическое исследование, то рекомендуется проверить симптом "непрямой нагрузки" - наличие болей в области причинного зуба при давлении на ментальный отдел нижней челюсти. Положительный симптом возникает при нарушении целостности костной ткани челюсти, а при отсутствии перелома челюсти боли не возникают при давлении на подбородок.
Развитию этого осложнения способствуют патологические процессы в теле нижней челюсти, которые снижают ее прочность: разлитые формы одонтогенного остеомиелита, опухолеподобные образования больших размеров, фолликулярные, радикулярные и эпидермоидные кисты, доброкачественные и злокачественные опухоли (одонтомы, амелобластомы, остеосаркома, хондросаркома, ретикулосаркома и др.). Возрастная атрофия тела челюсти значительно снижает ее прочность.
Лечение больного с переломом нижней челюсти заключается в репозиции и фиксации отломков назубными шинами или проведении остеосинтеза.
♦ Отлом участка альвеолярного отростка
Отлом участка альвеолярного отростка наблюдается как при врачебных ошибках, допускаемых во время удаления зуба (накладывании щечек щипцов на альвеолярный отросток, грубое использование элеватора может привести к отлому язычной стенки альвеолы), так и в результате патологического процесса в периодонте может происходить замещение его костной тканью и корень зуба плотно спаивается со стенкой альвеолы.
Если отломанная часть альвеолярного отростка верхней и нижней челюсти сохраняет связь с мягкими тканями, то ее репонируют и фиксируют шиной (металлической или пластмассовой). В тех случаях, когда зубы не представляют косметической и функциональной ценности, то отломок удаляют, острые костные края сглаживают, стенки раны сближают и наглухо зашивают.
♦ Отлом бугра верхней челюсти
Отлом бугра верхней челюсти происходит при удалении верхнего восьмого зуба как прямым элеватором, так и при глубоком продвижении щечек щипцов. Бугор верхней челюсти может отламываться вместе с зубом мудрости или реже седьмым зубом. В результате этого вскрывается дно верхнечелюстной пазухи, может возникнуть значительное кровотечение из мягких тканей и костных стенок.
Рассчитывать на приживление бугра верхней челюсти не приходится, его удаляют, рану зашивают наглухо или реже тампонируют йодоформным тампоном. Отрыв бугра верхней челюсти опасен возможностью возникновения подкожной эмфиземы лица.
♦Вывих нижней челюсти
Вывих нижней челюсти может возникать при широком открывании рта и надавливании на нижнюю челюсть щипцами или элеватором во время удаления любого зуба. Вывих нижней челюсти всегда бывает передний, обычно односторонний и чаще наблюдается у лиц пожилого возраста.
Клиническая картина вывиха характерна - больной не может закрыть рот, что дает возможность легко установить диагноз. При одностороннем вывихе челюсть смещена в здоровую сторону, а при двустороннем - вперед.
Вправление нижней челюсти производят как внеротовыми, так и внутриротовыми способами (см. соответствующий раздел "Руководства по челюстно- лицевой хирургии и хирургической стоматологии", том II). В последующем необходима длительная (2-х недельная) иммобилизация нижней челюсти пращевидной повязкой.
Фиксация подбородочного отдела нижней челюсти левой рукой врача, проводимая во время операции удаления зуба, предупреждает развитие этого осложнения.
♦ Повреждение мягких тканей
Повреждение мягких тканей встречается при неосторожной работе врача (грубом выполнении манипуляций прямым элеватором), в результате несчастного случая - соскальзывании инструмента во время продвижения элеватора или щечек щипцов, а также долота при атипичном удалении зуба.
Повреждение мягких тканей наблюдается при наложении щипцов на удаляемый корень или зуб не под контролем зрения, а вслепую. Это чаще бывает при плохом открывании рта, недостаточном освещении операционного поля, невнимательном выполнении отдельных приемов удаления зуба.
Ранение мягких тканей приводит к возникновению кровотечения. Поэтому необходимо наложить швы на поврежденные ткани. Отсутствие кровотечений из мест разрывов слизистой оболочки не должно привести врача к отказу от наложения швов, т.к. кровотечение может появиться через несколько часов (при повышении артериального давления). Размозженные участки десны отсекают.
Профилактика этого осложнения заключается во внимательном и тщательном выполнении всех приемов удаления зуба.
♦ Проталкивание зуба или его корня в мягкие ткани
Проталкивание зуба или его корня в мягкие ткани происходит как при врачебных ошибках, наблюдаемых при удалении зуба (резких и неосторожных движениях инструментов, нарушении приемов удаления, избыточном давлении на зуб, выскальзывании зуба из щечек щипцов), так и при патологическом расположении зуба в челюсти (язычное и дистально-косое положение нижнего зуба мудрости может привести к развитию этого осложнения при атипичном его удалении).
Рис. 3.4.1. Рентгенограмма нижней челюсти. Один Рис. 3.4.2. Рентгенограмма верхней
из корней удаленного зуба протолкнут под челюсти. Верхний премоляр
слизистую оболочку альвеолярного отростка с протолкнут под слизистую
щечной стороны. оболочку.
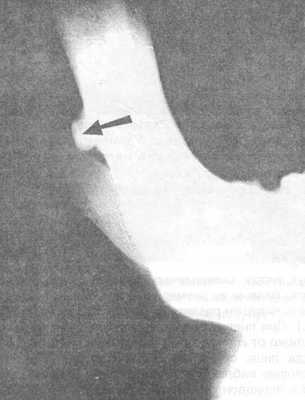
Рис. 3.4.3. Фотография с рентгенограммы тела нижней челюсти. Корень удаленного зуба про-толкнут под слизистую оболочку.
Если корень или зуб прощупывается пальцем, то его фиксируют последним в неподвижном состоянии (прижимают к челюсти), делают разрез слизистой оболочки над проецируемым зубом (корнем) и удаляют (рис. 3.4.1-3.4.3).
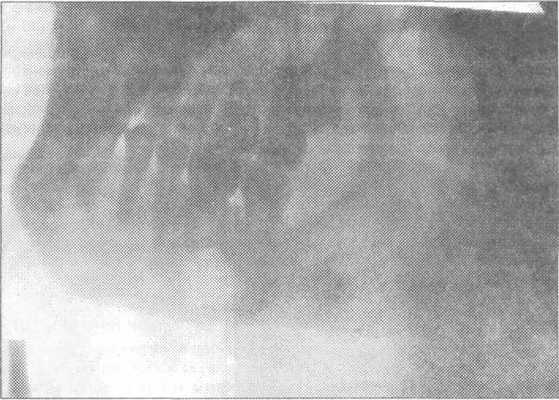
Корень или зуб, сместившийся в мягкие ткани крыловидно-нижнечелюстного пространства, подъязычной и подчелюстной областей, дна полости рта, удаляют в условиях стационара. Предварительно делают рентгенограммы челюсти в двух проекциях для уточнения локализации инородного тела (зуба). Операцию проводят не ранее, чем через 10-14 дней после проталкивания зуба в мягкие ткани, т.к. за этот срок вокруг инородного тела образуется плотная соединительнотканная капсула, которая препятствует дальнейшему его продвижению. В предоперационный период больному назначают противовоспалительную терапию. Легче обнаружить корень зуба в мягких тканях при наличии свищевого хода, ведущего к инородному телу (рис. 3.4.4-3.4.5).
Рис. 3.4.4. Боковая рент-генограмма нижней че-люсти. Корни удаленно-го зуба мудрости прото-лкнуты в мягкие ткани крыловидно- нижнече-люстного пространства.
Рис. 3.4.5. Рентгенограмма шейного отдела поз-воночника. Удаляемый зуб мудрости протолкнут в мягкие ткани верхнего отдела шеи: а) вид спе-реди; б) вид сбоку.
♦ Перфорация дна верхнечелюстной пазухи
Верхнечелюстная пазуха может быть двух типов: склеротического и пневматического. При склеротическом типе верхнечелюстной пазухи (малые ее размеры) она отделена от зубов толстым слоем костной ткани, который может быть нарушен развитием патологических процессов в кости (остеомиелит, кисты, опухоли и др.). При пневматическом типе верхнечелюстной пазухи последняя может располагаться очень близко от корней зубов (моляров и премоляров), отделяясь тонкой костной пластинкой, а иногда лишь слизистой оболочкой. В результате предшествующих патологических процессов, которые наблюдаются вокруг зуба, данная слизистая оболочка может быть плотно сращенной с периодонтом и повреждаться при операции удаления зуба, что может повлечь за собой возникновение носовых кровотечений.
Перфорация дна верхнечелюстной пазухи возникает как по вине врача (при травматическом или неправильном удалении зуба долотом, щипцами или элеватором, неосторожном обследовании лунки хирургической ложечкой или удалении грануляций с ее дна), так и в результате индивидуальных особенностей строения верхней челюсти (пневматический тип верхнечелюстной пазухи с низким расположением ее дна или предшествующими патологическими процессами в области верхушки корня зуба).
• из лунки удаленного зуба выделяется кровь с пузырьками воздуха (кровянистая пена);
• при зондировании (тупым зондом, хирургической ложкой) инструмент беспрепят-ственно попадает в верхнечелюстную полость;
• положительная носовая проба - больной закрывает пальцами обе ноздри и пыта-ется выдохнуть воздух через нос, а воздух со свистом (с шумом и пузырьками или кровью) выходит из лунки. Отрицательная проба не исключает наличия соустья, т.к. оно может закрываться полипами. В таких случаях необходимо надуть щеки и пропустить воздух в обратном направлении (не представляется возможным надуть щеки);
• при полоскании рта жидкость попадает в нос.
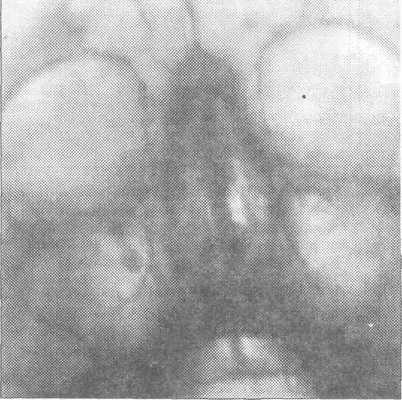
При вскрытии верхнечелюстной пазухи (без наличия в ней корня зуба) и отсутствия в ней воспалительных явлений необходимо скусить и сгладить острые костные края лунки, мобилизовать слизисто- надкостничный лоскут и рану зашить наглухо (см. раздел "Гайморит"). В некоторых случаях следует добиться образования кровяного сгустка в лунке, прикрыть ее йодоформной турундой, которую укрепляют лигатурной проволокой в виде восьмерки (завязанной за два соседних зуба) или при помощи каппы из быстро твердеющей пластмассы (можно использовать съемный протез больного). Тампонада йодоформным раствором всей лунки является ошибкой, т.к. тампон препятствует образованию кровяного сгустка и способствует формированию свищевого хода.
Рис. 3.4.6. Рентгенограмма верхнечелю-стных пазух. Нёбный корень удаленного первого моляра протолкнут в верхнече-люстную пазуху.
При вскрытии верхнечелюстной пазухи и наличии у больного гайморита (хронического, обострившегося хронического течения) с проталкиванием корня зуба (или без него) необходимо госпитализировать больного в стационар для проведения оперативного вмешательства - гайморотомии с местной пластикой соустья.
Считаю грубой ошибкой попытки врача удалить зуб (корень), протолкнутый в верхнечелюстную пазуху через лунку. Хотя Б. Петров (Болгария. 1983) для извлечения корней из данной полости использует модифицированный метод Пихлера. При нем перфорационное отверстие расширяют и, используя силу воздушной струи при носовой пробе, делаются попытки вытолкнуть корень. Чтобы заметить его выпадение автор рекомендует под альвеолярный гребень подкладывать кусочек марли.
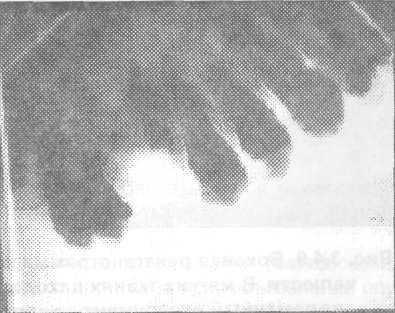
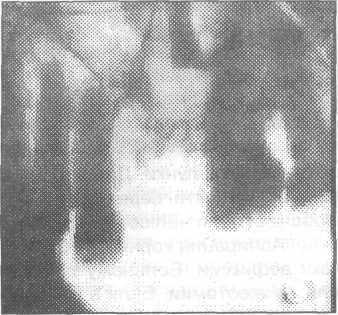
Рис. 3.4.7. Рентгенограмма альвеолярного Рис. 3.4.8. Прицельная рентгенограмма
отростка верхней челюсти. Один корень альвеолярного отростка верхней челюсти.
протолкнут в верхнечелюстную пазуху, а Корень зуба протолкнут в
другой находится в альвеолярном отростке верхнечелюстную пазуху.
♦ Прочие осложнения
У детей возможно повреждение зачатков постоянных зубов при травматичном удалении молочных зубов или использовании для их удаления несоответствующего инструментария (щипцов для взрослых, а не для детей).
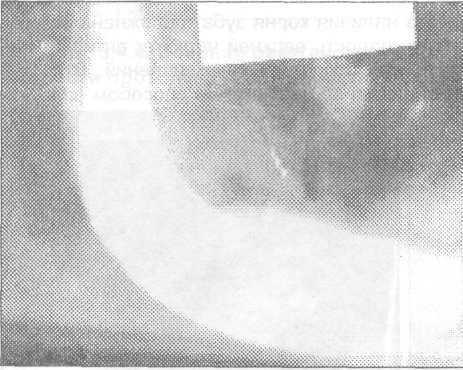
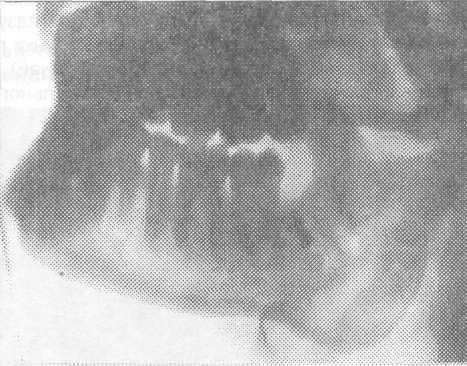
Рис. 3.4.9. Боковая рентгенограмма нижней Рис. 3.4.10. Боковая рентгенограмма нижней
челюсти. В мягких тканях находится челюсти. В лунке удаленного зуба находится
поломанный инструмент - долото. поломанный инструмент - рабочая часть
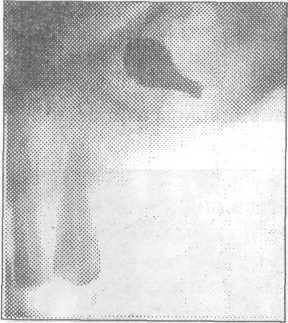
бокового элеватора.
Рис. 3.4.11. Прицельная рентгенограмма альвеолярного отростка верхней челюсти. В области дна верхнечелюстной пазухи находит-ся поломанный инструмент - рабочая часть костной (кюретажной) ложки.
При наличии в челюсти нераспознанной сосудистой опухоли (гемангиомы) может возникнуть внезапное профузное кровотечение из лунки. Для профилактики такого осложнения рекомендуется проводить рентгенографию челюсти перед удалением зуба у больных с врожденными сосудистыми опухолями любого отдела челюстно- лицевой области.
Аспирация корня или зуба приводит к обтурации дыхательных путей. Возникают признаки асфиксии. Больному показано проведение трахеоцентеза, коникоцентеза, крикоконикотомии, трахеотомии. Если в дыхательные пути попадает часть зуба (корень), то он вызывает обтурацию просвета бронха. У больного возникает кашель, асфиксии нет. Инородное тело из дыхательных путей удаляют при помощи бронхоскопии в специализированном учреждении (пульмонологическом).
Проглатывание удаленного корня или зуба может травмировать острыми краями слизистую оболочку глотки. Проглоченный зуб покидает желудочно-кишечный тракт естественным путем.
ОБЩИЕ ОСЛОЖНЕНИЯ, ВОЗНИКАЮЩИЕ ВО ВРЕМЯ УДАЛЕНИЯ ЗУБА
Предоперационное психоэмоциональное напряжение, вид инструментария и всей обстановки стоматологического хирургического кабинета или амбулаторной операционной, страх перед возможной болью и осложнениями — все это способно условнорефлекторным путем вызвать различные нейрорефлекторные сосудистые изменения в организме больного. Если к этому присоединяются значительная боль и тактильные раздражения во время удаления зуба, то могут развиться глубокие гемодинамические и циркуляторные расстройства, обусловленные падением тонуса сосудодвигательных центров. Предрасполагающими факторами служат: предшествовавшие переутомление, недосыпание (из-за боли и других причин), перенапряжение нервной системы, голод, интоксикация, сопутствующие инфекционные заболевания и т. п.
Клиника
Обморочное состояние является сравнительно легким и обычно быстро проходящим расстройством кровообращения головного мозга, приводящим к ишемии мозга. В результате обескровливания коры и подкорковых образований центральной нервной системы бальной теряет сознание. Этому предшествуют так называемые предвестники обморока: внезапное побледнение лица, общая слабость, головокружение, шум в ушах, потемнение в глазах, тошнота и даже позывы на рвоту; руки и ноги становятся холодными. Во время обморока лицо становится холодным и покрывается липким потом, значки расширяются и закатываются вверх; если
больной стоит, он падает на пол, а сидящий в кресле — сползает вниз или заваливается набок, руки безжизненно свисают вниз. Пульс становится ускоренным и слабым. Такое состояние длится несколько минут, после чего больной приходит в себя, испытывая некоторую слабость и головную боль на протяжении 20-40 мин.
Лечение преследует цель устранить ишемию мозга и обеспечить нормальную циркуляцию крови в нем. Для этого необходимо немедленно прекратить операцию и резко наклонить туловище и голову сидящего в кресле больного вперед, чтобы голова оказалась ниже колен, или же отбросить назад спинку кресла и придать боль ному горизонтальное положение. После этою немедленно открыть окно и расстегнуть пояс, ремень, бюстгальтер — все, что может стесняи, дыхание. Смочив комочек ваты в растворе аммиака, следует поднести его к носу больною, что вызывает раздражение рецепторов обонятельных нервов и возбуждение дыхательного центра. Если этого оказывается недостаточно, следует перенести больного на кушетку, ввести подкожно сердечные средства (1-2 мл 10% раствора кофеина, 10-20% камфорного масла, кордиамина), наладить ингаляцию кислорода. Ноги больного следует поднять выше уровня головы.
Продолжить операцию можно лишь после прекращения обморока. При этом необходимо ввести дополнительную дозу обезболивающего раствора, так как за время обморока и последующего отдыха степень анальгезии может уменьшиться. Если операция предпринималась в связи с острым воспалительным процессом, ее следует обязательно закончить в тот же день.
Профилактика обморока сводится к предупреждению, по возможности, общих предрасполагающих факторов, перечисленных выше, и хорошей организации всей работы в стоматологическом кабинете (психопрофилактические беседы с больными перед операцией, назначение им транквялизирующих препаратов, проведение тщательного проводникового и инфильт-рационного обезболивания, обеспечение хорошей вентиляции помещения и т. д.).
Если больной переутомлен, истощен, подвергался длительной интоксикации и, следовательно, у него могут быть обморочные явления, а операцию отложить невозможно, необходимо оперировать такого больного не в кресле, а на операционном столе. Кроме того, перед началом операции следует профилактически ввести больному сердечные средства, организовать дыхание кислородом.
Коллапс является еще более тяжелой формой расстройства жизненных функций организма;
развивается он в силу острой недостаточности кровеносных сосудов и сердца. В стоматологической практике коллапс может быть при длительном и травматичном удалении зуба, сопровождающемся большой кровопотерей. Непосредственной причиной коллапса является значительная кровопотеря, а предрасполагающими факторами служат: интоксикация продуктами хронического или острого одонтогенного воспаления в челюстно-лицевой области, значительное и продолжительное травмирование тканей в области раны, физическое переутомление, психоэмоциональное перенапряжение, различные инфекционные заболевания.
Кожа синюшна, бледна, суха; лишь иногда, наоборот, может быть пот на коже лица. Сознание сохранено, если к картине коллапса не присоединяется обморок. Субъективно: головокружение, тошнота, позывы на рвоту, звон в ушах, ослабление зрения. Деятельность сердца вначале не претерпевает существенных изменений, но вскоре из-за нарушения коронарного кровообращения наступает ее недостаточность, проявляющаяся в приглушенности тонов и развитии аритмии. Сосудистый тонус снижается, результатом чего является падение артериального давления; пульс становится слабым, порой нитевидным и резко учащенным. Дыхание поверхностное и учащенное. Скелетная мускулатура атонична, а иногда заметны легкие судорожные сокращения. Температура тела понижается до 35-34 °С и ниже (если у больного не было лихорадки в связи с воспалением).
Лечение направлено на устранение кровотечения и боли, повышение артериального давления и повышение тонуса сосудов. Для этого необходимо прекратить операцию и затампониро-вать рану, перевести больного в горизонтальное положение и ввести необходимое количество цельной крови, плазмы, 40% раствора глюкозы (50-60 мл), изотонического раствора натрия хлорида. К ногам — грелки, под кожу сердечные средства (камфора, кофеин, кордиамин, эфедрин).
Профилактика заключается в бережном отношении к тканям пародонта (чтобы не вызвать значительной кровопотери) и учете всех предрасполагающих к коллапсу факторов.
Шок
В связи с удалением зуба шок возникает очень редко; он бывает лишь в том случае, если операция была продолжительной, сопровождалась значительной болью и потерей крови.
Шок может быть первичным (развивающимся во время операции) и вторичным — послеоперационным, развивающимся через несколько часов после операции удаления зубов. Чаще возникает первичный шок. Предрасполагают к развитию шока те же факторы, какие способствуют возникновению коллапса (см. выше).
Вначале может иметь место некоторое возбуждение больного (эректильная фаза шока), но оно очень быстро переходит в состояние угнетения, проявляющееся на фоне резкого снижения тонуса сосудодвигательного центра; хотя сознание больного сохранено, он совершенно безучастен ко всему окружающему; лицо резко бледнеет и приобретает серовато-пепельный оттенок. Глаза запавшие и неподвижные, зрачки обычно расширены; слизистая оболочка век и рта - резко-бледная. Деятельность сердца слабеет, пульс слабого наполнения, артериальное давление падает, температура тела снижена.
Обморок при удалении зуба. Коллапс при удалении зуба. Нарушение внешнего дыхания. Перелом зуба.
Все критические состояния в стоматологической практике можно разделить на ятрогенные и неятрогенные. К ятрогенным относятся прежде всего системные осложнения местной анестезии, описанные в № 5 и № 6 нашего журнала за 2007 год. Большинство критических состояний имеют неятрогенный характер и связаны в основном с сопутствующими заболеваниями или эмоциональным стрессом. Но это не освобождает стоматолога от ответственности за больного. Врач-стоматолог должен уметь не только распознавать эти состояния, но и грамотно оказывать помощь при них.
Мы сегодня дадим краткое описание клиники этих критических состояний по-синдромно, достаточное для их распознавания стоматологом, а также оказание помощи в алгоритмическом порядке. «Дебри» патофизиологии, классификация этих синдромов не дают полезной информации для стоматолога в такой ситуации, наоборот — или отпугивают от лечебных мер, или толкают на «смелые», опасные шаги в оказании помощи. Вместо этого я считаю полезным указать факторы, предрасполагающие к этим состояниям, что может реально помочь стоматологу в распознавании их.
Обморок
Обморок (синкопе) — кратковременная потеря сознания вследствие временной ишемии (гипоксии) головного мозга. Предрасположены к обморокам пациенты:
- с вегето-сосудистой дистонией, особенно ваготонией (низкое АД, брадикардия);
- с остеохондрозом шейного отдела позвоночника;
- голодные пациенты;
- подростки;
- с высоким уровнем страха;
- ослабленные, истощенные больные.
Пациенты с остеохондрозом шейного отдела позвоночника могут впасть в обморок при переразгибании шеи, вследствие пережатия позвоночных артерий. Этот синдром называют «синдромом Сикстинской капеллы», т. к. его нередко наблюдали в Сикстинской капелле в Риме, где посетители, рассматривая на куполах храма красивые фрески Микеланджело, теряли сознание. Этот факт надо учитывать стоматологу: усаживая в кресло такого пациента, нельзя запрокидывать ему голову.
Маленькие дети более склонны к истерическим реакциям. Но подростки, у которых еще не установился гормональный фон, чаще падают в обмороки.
Клиника: головокружение, слабость, нарушения слуха и зрения, онемение рук, языка, возможна тошнота. После этих предвестников наступает собственно обморок, т. е. потеря сознания. Больной бледен, АД чаще снижено, но может оставаться и нормальным, например, при «синдроме Сикстинской капеллы». Обычно обморок сопровождается брадикардией, но может быть и нормо-, и тахикардия. При глубоком обмороке возможны судороги.
- придать больному горизонтальное положение, можно приподнять ножной конец. Для этого достаточно опустить спинку кресла и согнуть ноги в коленях. Нужно измерить АД, посчитать частоту пульса;
- дать понюхать нашатырный спирт, поднести его на ватном тампоне к носу, можно им смочить виски;
- если больной пришел в сознание, но вял, можно ему предложить теплый, сладкий чай или кофе, особенно это помогает при «голодном» обмороке;
- если больной не приходит в сознание после нашатырного спирта, то нужно ввести сосудосуживающий препарат — кофеинабензоат натрия 10 % — взрослым 1 мл, детям 0,2 мл / год жизни в / м;
- если эти меры не помогают, то вводят при гипотензии с брадикардией — эфедрин 5 % — взрослым 0,5 мл, детям 0,1-0,3 мл в / м; при гипотензии с тахикардией — мезатон 1 % — те же дозы (в мл), что и эфедрин. При выраженной брадикардии — атропин 0,1 % — взрослым 1 мл, детям — 0,02 мл / кг в / м.
Стоматологические манипуляции можно проводить, если от нашатырного спирта больной пришел в сознание. У предрасположенных к обморокам пациентов лучше выбрать местный анестетик с адреналином.
Коллапс
Коллапс — это кратковременная потеря сосудистого тонуса. Склонны к нему пациенты:
- с дефицитом объема циркулирующей крови (кровопотеря, лихорадка, невозможность адекватного приема пищи и т. д.);
- с нарушением насосной функции сердца (врожденные и приобретенные пороки сердца, постинфарктные больные, перенесшие миокардит и т. д.);
- со снижением сосудистого тонуса (анафилактоидные реакции; больные, получающие сосудорасширяющие препараты).
Все эти пациенты могут впадать в ортостатический коллапс при перемене положения тела, потому их нужно очень осторожно поднимать с кресла.
Клиника: резкая слабость, чувство нехватки воздуха, головокружение, цианоз кожи с «мраморностью». Сознание обычно сохранено, но при резком падении АД больной может потерять сознание. АД — снижено, пульс — частый, может быть и нитевидным.
- придать горизонтальное положение с приподнятым ножным концом;
- ввести сосудосуживающие препараты (эфедрин, мезатон);
- начать инфузию кристаллоидов или коллоидов;
- постоянно следить за АД, пульсом, дыханием и сознанием;
- вызвать реанимационную бригаду.
Стоматологические манипуляции лучше проводить в условиях стационара или с участием анестезиолога. Для местной анестезии лучше выбрать анестетики с адреналином.
Судороги
Судороги могут быть проявлением эпилепсии, интоксикации местным анестетиком, нарушения мозгового кровообращения и истерии.
Клиника: Эпилептические судороги сопровождаются пеной изо рта (судорожные сокращения языка взбивают слюну в пену), общим цианозом, после них наступает глубокий сон. Эпилептики во время приступа могут получить дополнительные травмы, прикусить язык. Характер судорожных движений у эпилептика: непроизвольные тонико-клонические судороги всей мускулатуры, включая жевательную и дыхательную.
У истериков всегда «мягкая посадка», они демонстрируют свои страдания. Характер движений: сгибательно-разгибательные произвольные движения конечностей. В судорогах не участвуют ни язык, ни жевательная, ни дыхательная мускулатура. Потому они никогда не синеют, не прикусывают свой язык, и не бывает у них пены изо рта. Истерический припадок заканчивается «сценой» (воплями, требованиями, жалобами и т. д.).
При эпилептическом припадке больного уложить горизонтально. Для предупреждения травм языка вставить твердый предмет (лучше шпатель, ложку и т. п.) между зубными рядами. Ввести противосудорожный препарат — диазепам (Сибазон) — взрослым 10-20 мг, детям 0,3 мг / кг в / м.
С истериком нужно действовать по обстоятельствам. Для успокоения также может потребоваться введение седатиков.
Стоматологические манипуляции: у эпилептика их лучше проводить с участием анестезиолога, возможно — под общей или комбинированной анестезией. Истерика после успокоения можно попробовать уговорить на местную анестезию.
Бронхоспазм
Бронхоспазм — спазм гладких мышц бронхиол. Причина может быть аллергической или рефлекторной (перевозбуждение вагуса). В практике стоматолога аллергический бронхоспазм могут вызвать:
- антисептики, которыми обрабатывают полость рта пациента и руки хирурга;
- латекс резиновых перчаток;
- антибиотики;
- местные анестетики.
Клиника: чувство нехватки воздуха; экспираторная одышка; свистящее дыхание; цианоз губ, ногтей, пероральный; в тяжелых случаях — общий цианоз.
- положение — полусидячее;
- ингаляция кислорода;
- бета 2 -адреномиметики (астмопент, сальбутамол, беротек) в ингаляторах, не больше двух доз. Предварительно встряхнув, брызнуть на вдохе за корень языка два раза;
- эуфиллин 2,4 % в / в: взрослым — 5 мл, детям — 0,5 мл / год жизни;
- если эти меры не помогают, то ввести глюкокортикоиды: преднизолон 1 мг / кг или дексаметазон 4-8 мг в / в.
- при неэффективности — вызвать реанимационную бригаду для госпитализации.
Если бронхоспазм купировался бронходилятаторами (бета 2 -адреномиметики, эуфиллин), можно осторожно проводить неотложные манипуляции. При этом желательно выявить причину бронхоспазма и устранить ее. При тяжелом бронхоспазме больного нужно госпитализировать и манипуляции отложить. У аллергиков и астматиков безопаснее применять амидные местные анестетики со значком MPF (без метилпарабена).
Гипертонический криз
У гипертоников нужно обязательно измерить АД перед манипуляцией и выяснить «рабочее давление». Если разница не превышает 20 мм рт. ст., то манипуляции можно проводить. Но обезболивание должно быть мощным, адекватным (лучше проводниковая анестезия). Более высокое АД нужно снизить до манипуляции. Нередко гипертоники имеют при себе антигипертензивные таблетки. Можно попросить больного принять обычную для него дозу этих лекарств и измерить АД через 30 минут. При отсутствии таблеток можно ввести дибазол 1 % — 5 мл, папаверин 2 % — 4 мл в / м, магния сульфат 25 % — 10 мл в / в. Положение — лучше сидячее или полусидячее.
Причиной повышенного АД может быть:
- эмоциональный стресс, тогда лучше больного успокоить седатиками;
- боль. В такой ситуации проведение анестезии может привести к нормализации АД.
Для гипертоников лучше использовать анестетики без адреналина.
Стенокардия
Стенокардия — боль за грудиной, обусловленная гипоксией (ишемией) миокарда («грудная жаба»).
- положение — полусидячее;
- нитроглицерин — 2-4 таблетки под язык;
- измерить АД и частоту пульса;
- если не купируется, то ввести ненаркотические анальгетики: ацелизин 1-2 г в / в или анальгин 50 % — 4 мл в / в;
- если не купируется — ввести наркотические анальгетики: морфин 1 % — 1 мл в / м или промедол 2 % — 1 мл в / м. На этом этапе обязательно вызвать реанимационную бригаду, т. к. возможен инфаркт миокарда.
Стоматологические манипуляции можно проводить с осторожностью, если стенокардия купировалась нитроглицерином. Использовать анестетики без адреналина.
Кровотечение
Кровотечения в стоматологии нужно ждать у пациентов:
- с коагулопатиями (гемофилия, тромбоцитопения, тромбоцитопатия и т. д.);
- с онкозаболеваниями;
- получающих антикоагулянты (гепарины, кумарины) и антиагреганты (аспирин), например, у больных после инфаркта миокарда, операций на сердце и сосудах, с венозными тромбозами;
- в случае травм крупных сосудов.
- тампоны с перекисью водорода, с аминокапроновой кислотой, этамзилатом натрия, йодоформом;
- гемостатическая губка;
- холод.
- этамзилат натрия 12,5 % — 2-4 мл в / м;
- викасол 1 % — 1-2 мл в / м;
- кальция хлорид или глюконат 10 %: взрослым — 10 мл, детям — до 5 мл в / в;
- гемофиликам нужно ввести антигемофильный фактор — 1 дозу в / в.
Если кровотечение не останавливается, то больного нужно госпитализировать. Желательно следить за АД и пульсом у пациента. Если отпускаете больного домой, то нужно дать четкие рекомендации: что делать и куда обращаться в случае возникновения кровотечения.
Стоматологические манипуляции у группы риска лучше проводить после определения показателей красной крови, количества тромбоцитов и времени свертывания крови. Пациентов с коагулопатиями лучше проконсультировать у гематолога перед плановой манипуляцией. У таких пациентов лучше использовать анестетики с адреналином.
Сахарный диабет
Диабетики склонны к нагноениям, потому им нужно назначать антибиотики при любых манипуляциях с нарушением целостности тканей. Перед стоматологической манипуляцией им желательно определить уровень глюкозы в крови.
Неотложные манипуляции можно проводить при любом уровне сахара, потому как без вскрытия гнойного очага трудно будет нормализовать гликемию. Попутно нужно заниматься коррекцией гликемии, лучше подключить для этого эндокринолога. Лучше использовать анестетик с адреналином ввиду склонности диабетиков к кровотечениям, часто они также страдают пародонтитом.
Плановые манипуляции можно проводить при уровне сахара 3-11 ммоль / л. Если диабетику назначена операция под наркозом, нужно его предупредить, чтобы он пришел утром голодный, пропустив утренний прием сахароснижающих препаратов.
Из критических состояний диабетики у стоматолога чаще впадают в гипогликемическую кому. Клинически она проявляется слабостью, головокружением, затем потерей сознания. Дыхание — поверхностное. Кожа — влажная, бледная, холодная. Нет запаха ацетона изо рта. Помощь: глюкоза 20 % — 20-40 мл в / в. После восстановления сознания можно предложить теплый, сладкий чай.
Гипергликемическая кома редко встречается в практике стоматолога. Для ее развития нужно некоторое время, в течение которого больные чувствуют себя неважно, потому они редко посещают стоматолога в таком состоянии. Клинически проявляется угнетением сознания различной степени, изо рта — резкий запах ацетона, дыхание — частое, глубокое, кожа — сухая. Помощь: разумнее будет стоматологу вызвать реанимационную бригаду. До ее прибытия нужно следить за дыханием, гемодинамикой. Можно поставить капельницу с физиологическим раствором. Доза инсулина рассчитывается по уровню гликемии. Можно ввести первую дозу — 12-20 единиц простого инсулина в / в, но для этого нужно быть уверенным в диагнозе. Даже когда такие больные поступают в отделение реанимации, никто не вводит им инсулин до определения уровня гликемии. Потому никто не вправе обвинять стоматолога за невведение инсулина.
Все критические состояния могут привести к клинической смерти, когда требуется проведение сердечно-легочной реанимации. Об этом мы поговорим в следующем номере нашего журнала.
2.7 Осложнения, возникающие во время и после удаления зуба.
К общим осложнениям относятся обморок, коллапс, изредка — шок. Причиной их чаще всего является психоэмоциональное напряжение больного, вызванное обстановкой хирургического кабинета, страхом перед предстоящей операцией, реже - боль при недостаточно хорошо выполненной местной анестезии. Это приводит к нейрорефлекторным сосудистым изменениям, вплоть до глубоких гемодинамических и циркуляторных расстройств. Борьба с общими осложнениями ведется в соответствии с принципами неотложной терапии.
Местные осложнения, возникающие во время удаления зуба
Перелом коронки или корня удаляемого зуба - самое частое из всех местных осложнений. В ряде случаев оно связано со значительным поражением зуба кариозным процессом, иногда зависит от анатомических особенностей строения корня и окружающей костной ткани (длинные, тонкие или сильно изогнутые корни при толстых межкорневых перегородках и неподатливых стенках лунки, неравномерное утолщение или значительное расхождение корней). Довольно часто это осложнение возникает вследствие нарушения техники операции: неправильного наложения щипцов, недостаточно глубокого их продвигания, резких движений во время вывихивания зуба, грубого и неправильного применения элеватора и т. д.
В случае перелома корня зуба необходимо продолжить вмешательство и удалить его. Оставление отломанной части корня, как правило, приводит к развитию воспалительного процесса в окружающих тканях. Повторная операция в этом случае проводится через 7-10 дней, к этому сроку воспалительные явления обычно стихают.
Перелом и вывих соседнего зуба может произойти, если этот зуб поражен кариозным процессом или недостаточно устойчив и его используют в качестве опоры во время работы элеватором. При переломе соседнего зуба надо решить вопрос о целесообразности его сохранения и возможности дальнейшего консервативного лечения. При неполном вывихе следует укрепить зуб шиной, при полном вывихе - произвести реплантацию.
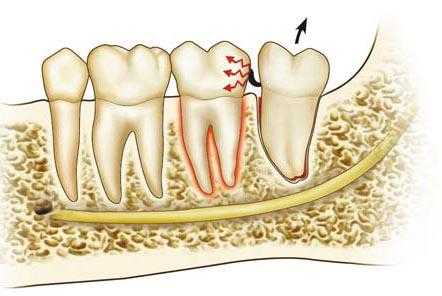
Рис. 63 Вывихивание 2-го моляра при удалении 3-го моляра
Элеватором
Проталкивание корня зуба в мягкие ткани иногда происходит во время удаления третьего нижнего большого коренного зуба. Этому способствует рассасывание в результате патологического процесса тонкой внутренней стенки альвеолы или отламывание ее во время операции. При грубой работе элеватором, когда альвеолярный отросток не фиксируют пальцами левой руки, вывихнутый корень смещается под слизистую оболочку альвеолярного отростка в язычную сторону. При попытке извлечь корень его часто проталкивают еще глубже в ткани подъязычной, реже - поднижнечелюстной области.
Если корень находится под слизистой оболочкой альвеолярного отростка и прощупывается пальцем, то его удаляют после рассечения тканей над ним. Когда удаленный корень обнаружить не удается, делают рентгенограмму нижней челюсти в прямой и боковой проекциях, по которым устанавливают расположение корня в мягких тканях. Корень, сместившийся в ткани заднего отдела подъязычной или поднижечелюстной области, удаляют в условиях стационара.
Повреждение десны и мягких тканей полости рта происходит в результате нарушения техники операции и грубой работы врача. Так, при неполном отделении круговой связки от шейки зуба соединенная с ним десна может разорваться во время выведения зуба из лунки. Чаще всего это случается при удалении зубов на нижней челюсти. Происходит разрыв слизистой оболочки с язычной стороны лентообразной формы.
Иногда щипцы накладывают и продвигают на корень или зуб не под контролем зрения, а вслепую (плохое открывание рта, недостаточное освещение операционного поля). Бывает так, что щечки щипцов захватывают десну, раздавливая ее во время смыкания щипцов и вывихивания зуба.
Разрыв слизистой оболочки может произойти, когда щечки щипцов продвигают глубоко под десну, пытаясь захватить верхнюю часть альвеолы. Если десна отделена от кости недостаточно хорошо, то она разрывается вдоль щечек. Предотвратить это осложнение удается путем рассечения десневых сосочков и круговой связки с наружной и внутренней стороны у двух соседних зубов и отделением слизистой оболочки десны на более значительном протяжении.
Ранение слизистой оболочки щеки, твердого неба, подъязычной области, языка может произойти при соскальзывании инструмента во время продвигания щечек щипцов или элеватора. В целях профилактики этого осложнения врач должен обхватить пальцами левой руки альвеолярный отросток в области удаляемого зуба и защитить окружающие его ткани от случайного повреждения.
Ранение мягких тканей полости рта ведет к кровотечению. Останавливают его путем наложения швов на поврежденную слизистую оболочку. Размозженные участки десны отсекают, разорванные - сближают швами.
Отлом участка альвеолярного отростка. Наложение щечек щипцов на края лунки нередко сопровождается отломом небольшого участка кости. Обычно это не отражается на последующем заживлении.
Иногда в результате патологического процесса в периодонте происходит замещение его костной тканью и корень зуба плотно спаивается со стенкой альвеолы. Во время удаления такого зуба происходит отлом различных по величине участков альвеолярного отростка. Чаще всего их извлекают вместе с зубом, к которому они припаяны. Если отломанный участок кости не извлекается из лунки вместе с зубом, то его отделяют гладилкой или распатором от мягких тканей и удаляют. Образовавшиеся острые края кости сглаживают.
Удаление третьего нижнего большого коренного зуба штыковидным или прямым элеватором иногда приводит к отлому язычной стенки альвеолы. Грубое использование этих инструментов при удалении верхнего третьего большого коренного зуба сопровождается в ряде случаев отрывом заднего отдела альвеолярного отростка, иногда с частью бугра верхней челюсти. Рассчитывать на приживление отломанного участка кости не приходится, его удаляют, рану зашивают или тампонируют марлей, пропитанной йодоформной жидкостью.
Наложение щечек щипцов на альвеолярный отросток и применение большого усилия во время удаления верхних первого и второго больших коренных зубов могут вызвать отлом альвеолярного отроста вместе с соседними зубами и участком дна верхнечелюстной пазухи. Когда отломанная часть альвеолярного отростка сохраняет связь с мягкими тканями, ее репонируют и фиксируют проволочной или пластмассовой шиной. В остальных случаях ее удаляют, а края раны сближают и зашивают наглухо.
Вывих нижней челюсти может произойти при широком открывании рта и надавливании на челюсть щипцами или элеватором во время удаления нижних малых и больших коренных зубов, что чаще налюдается у лиц пожилого возраста. Обычно возникает передний односторонний, реже — двусторонний вывих. Клиническая картина его довольно типична: больной не может закрыть рот. При одностороннем вывихе нижняя челюсть смещена в здоровую сторону, при двустороннем - вперед.
Фиксация нижней челюсти левой рукой во время операции устраняет возможность этого осложнения. Если произошел вывих височно-нижнечелюстного сустава, то его вправляют по описанной в соответствующем разделе методике.
Перелом нижней челюсти. Это осложнение весьма редкое и встречается, по данным литературы, в 0,3 % всех случаев переломов нижней челюсти. Перелом нижней челюсти чаще всего происходит вследствие чрезмерного усилия при удалении третьего, реже - второго больших коренных зубов элеватором или долотом. Развитию этого осложнения способствует истончение или рассасывание кости в результате предшествовавшего патологического процесса (радикулярная или фолликулярная киста, амелобластома, хронический остеомиелит и др.). У пожилых людей вследствие атрофии костной ткани челюсти прочность ее снижается.
При нарушении техники удаления зуба возможен перелом челюсти.
Перелом челюсти, возникший во время удаления зуба, не всегда распознается сразу. В послеоперационном периоде у больного возникают боль в челюсти, затрудненное и болезненное открывание рта, невозможность разжевывания пищи. Часто эти явления врач связывает с возможным развитием воспалительного процесса в лунке удаленного зуба. Только после тщательного клинического обследования и рентгенографии удается установить перелом.
Лечение больного с переломом нижней челюсти заключается в репозиции отломков и фиксации их назубными шинами или путем внеочагового или внутриочагового остеосинтеза.
Прободение (перфорация) дна верхнечелюстной пазухи может произойти во время удаления верхних больших, реже - малых коренных зубов. Этому способствуют анатомические особенности взаимоотношения между корнями этих зубов и дном верхнечелюстной пазухи. При пневматическом типе строения пазухи верхушки корней больших и малых коренных зубов отделены от ее дна тонкой костной перемычкой. В области первого и второго больших коренных зубов толщина ее бывает 0,2-1 мм. Иногда верхушки корней этих зубов вдаются в пазуху и выступают над ее дном.
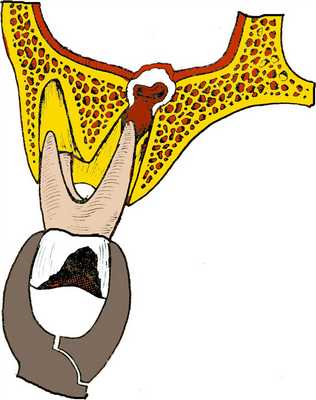
Рис. 64 Удаление верхнего моляра со вскрытием верхнечелюстной пазухи
Перфорация дна верхнечелюстной пазухи может произойти и по вине врача. Это бывает при травматичном удалении зуба щипцами или элеватором, разъединении корней в области бифуркации долотом, а также во время обследования лунки хирургической ложкой, когда ее грубо продвигают вверх, пытаясь с усилием удалить грануляционную ткань со дна лунки
Осложнения после удаления зубов: виды, лечение, профилактика
Удаление зуба относится к хирургическому виду лечения, осложнения после которого - не редкость. Осложнений можно избежать, если ответственно относиться к профилактике, и вовремя остановить, обратившись за квалифицированной помощью при появлении первых же симптомов.
Виды осложнений после удаления зубов
Проблемы, которые могут возникать после операций, принято делить на две группы. К первой группе относятся общие осложнения:
- резкое падение артериального давления (коллапс);
- рефлекторные изменения в сосудах из-за недостаточного уровня обезболивания;
- изменение сознания (обморочное состояние) из-за испуга;
- шок, в том числе болевой из-за неподходящей анестезии.
Частота развития общих осложнений невелика. Обычно они ограничены кратковременными обмороками, из которых пациент выводится с помощью нашатырного спирта. Если недостаточной оказывается анестезия, пациент испытывает болевые ощущения, о чём сообщает врачу - решается вопрос об увеличении концентрации используемого вещества или выборе другой методики обезболивания.
Местным осложнением после удаления зуба считается патологическое состояние, локализованное на участке вмешательства. Оно не затрагивает организм в целом, но доставляет пациенту серьёзные неудобства.
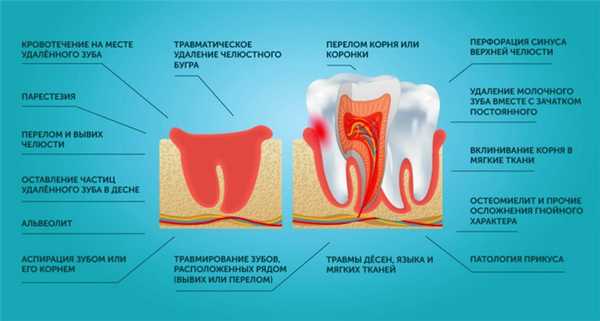
К местным осложненям после удаления зуба относятся:
- кровотечение на месте удалённого зуба;
- парестезия;
- перелом и вывих челюсти;
- оставление частиц удалённого зуба в десне;
- альвеолит;
- перфорация синуса верхней челюсти;
- удаление молочного зуба вместе с зачатком постоянного;
- вклинивание корня в мягкие ткани;
- остеомиелит и прочие осложнения гнойного характера;
- патология прикуса;
- травматическое удаление челюстного бугра;
- травмирование зубов, расположенных рядом (вывих или перелом);
- перелом корня или коронки;
- травмы дёсен, языка и мягких тканей;
- аспирация зубом или его корнем.
Каждому виду осложнения соответствует свой способ лечения. Пациентам важно обращаться за медицинской помощью сразу же, как появляются симптомы - это поможет избежать развития серьёзных патологий.
Причины осложнений после удаления зубов
Общие нарушения состояния обычно возникают на фоне нервного перенапряжения пациента, которые связаны со страхами, зачастую сформированными ещё в детстве. Но технологии сменяются, и сейчас лечение у стоматологов не сопровождается ни болью, ни какими-либо другими неприятными ощущениями. Каждому пациенту подбирается индивидуальный способ анестезии для того, чтобы удаление зуба прошло легко и безболезненно.

Местные осложнения после удаления зубов могут быть связаны с несколькими факторами. Наиболее часто из них встречаются:
- анатомические особенности (служат причиной для перелома корня или коронки, травмы соседних зубов);
- неаккуратная работа стоматолога (неграмотное использование щипцов приводит к переломам зуба или его корня, не до конца отделённая связка зуба при удалении травмирует десну, а при скольжении щипцов или элеватора наносятся повреждения мягких тканей);
- отсутствие рентген-контроля (становится причиной оставления в десне остатков зуба);
- сильное кариозное поражение (провоцирует переломы корня или зубной коронки);
- невыполнение рекомендаций врача (чрезмерная или плохая гигиена после удаления зуба вызывает альвеолит или недостаточное открытие рта во время операции может стать причиной травмирования десны или мягких тканей).
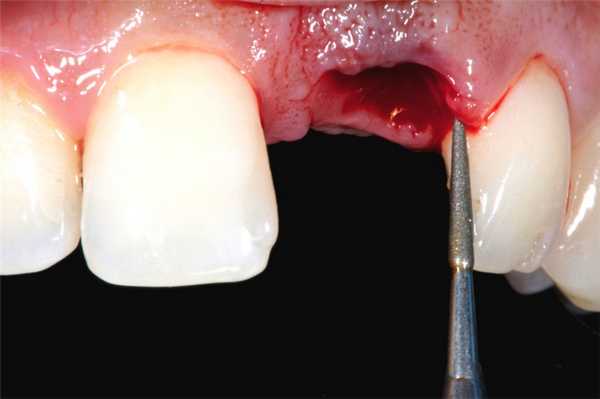
Анатомические особенности, провоцирующие осложнения после удаления зуба
- Корни малой толщины и большой длины.
- Толстые альвеолярные стенки, с которыми трудно работать врачу.
- Высокий уровень искривления корней.
- Гиперцементоз.
- Плотные перегородки между корнями.
- При наличии множества корней учитывается степень их расхождения.
Зная причины возникновения осложнений после удаления зубов, можно предотвратить их появление. Но если избежать осложнений после операции не удалось, необходимо незамедлительно перейти к лечению, откладывание обращения за медицинской помощью приводит к патологиям.
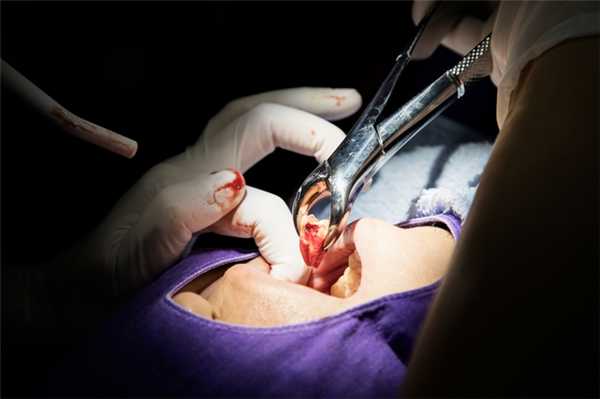
Лечение местных осложнений после удаления зубов
Выбор методики лечения исходит из причин появления патологии, её характера и состояния пациента. Учитывается также возраст, так как не все лекарственные средства подходят детям. Поэтому схема терапии разрабатывается индивидуально под каждого больного.
Осложнения, связанные с костными структурами
Чаще всего во время удаления случается перелом корня зуба. В этом случае его обычно удаляют, чтобы не спровоцировать воспалительный процесс. Если же симптомы заражения уже возникли, а патология обнаружилась через несколько дней после операции, ждут 1-1,5 недели и проводят хирургическое лечение повторно. При этом пациент принимает противовоспалительные препараты, чтобы остановить процесс воспаления.
Если во время удаления переломился зуб, который располагался рядом с удалённым, врач оценивает, насколько разумно и возможно его сохранить. При незначительном повреждении возможно наращивание повреждённого участка. Если перелом серьёзный, зуб удаляется.
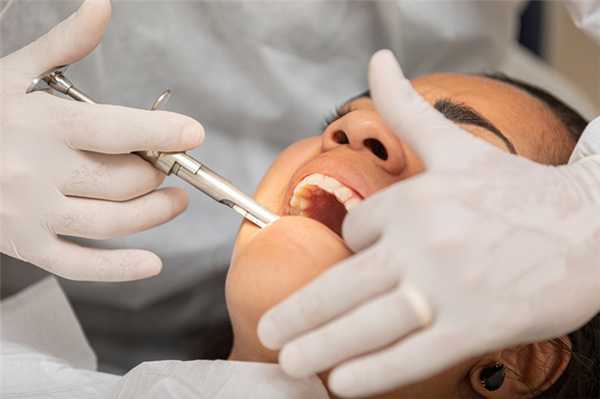
Не редки во время операции случаи вывиха ближайшего к удалённому зуба. При травмировании высокой степени показана реплантация. Если подвижность зуба сохранена, его укрепляют стабилизатором в виде эндо-донтоэндооксальным имплантом. При полной смерти тканей зуба проводят удаление с заменой на искусственный зуб. Если вывих неполный, проводится укрепление с использованием шины.
Возникновение ситуации с проталкиванием корня внутрь тканей челюсти снизу возможно при удалении третьего коренного большого зуба. Если твёрдая часть пальпируется, её извлекают через разрез, выполненный над ней. При отсутствии объективных признаков нахождения корня в какой-либо части челюсти проводится рентген, который выполняется в двух проекциях (сбоку и спереди) - так обнаруживается искомый корень, который удаляется.
Корень зуба при удалении может попасть в пазуху верхней челюсти. В этом случае корень срочно удаляется, так как может стать причиной инфекционного синусита. Через лунку операцию не проводят, чтобы не увеличивать отверстие в пазухе. Сначала проводят перфорацию дна, затем операцию по удалению корня - для этого проделывают трепанационное отверстие в пазухе верхней челюсти снаружи и спереди. Операция проводится эндоскопическими приборами под непрерывным контролем.
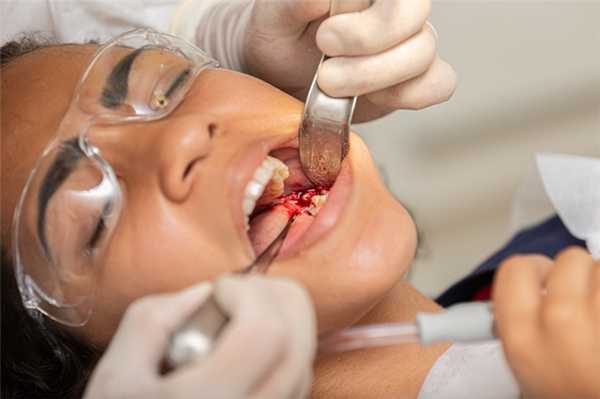
Травмирование альвеолярного отростка не относят к серьёзным осложнениям при удалении зуба. Это состояние не приносит дискомфорта и не считается опасным. Оно проходит самостоятельно, не оказывая влияния на восстановление после операции. Если обломок имеет острые края, их сглаживают ещё во время удаления зуба. Чаще всего травмам подвержены верхний и нижний третий большой коренной зуб.
Патологии мягких тканей при удалении зубов
При травме мягких тканей или десны первостепенной задачей является остановка кровотечения: на рану накладывают гемостатическую губку, а при сильном повреждении рана ушивается с иссечением тех участков, целостность которых восстановить невозможно.
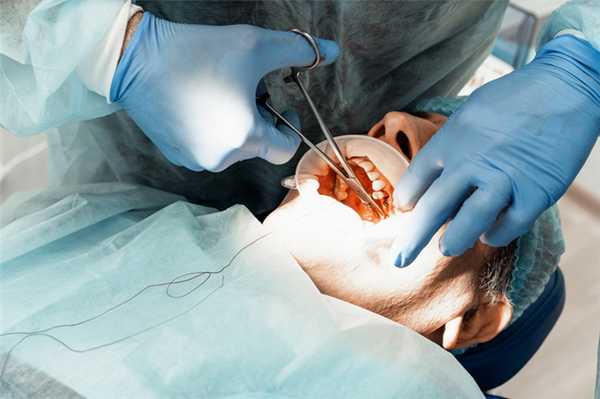
Некоторых пациентов беспокоит отек, локализованный на десне у удаленного зуба. В первые несколько дней после операции он считается физиологическим. Но если боль сохраняется, а припухлость растет, нужно обратиться к врачу - возможно развитие гнойного осложнения, которое требует вскрытия и дренирования образовавшейся полости.
Если на месте удалённого зуба не возникает сгусток крови, появляется альвеолит. Его провоцирует несоблюдение рекомендация врача по уходу за полостью рта (курение, полоскания в первые несколько суток, невыполнение гигиенических процедур, агрессивная пища). Иногда больного беспокоят боли, которые субъективно ощущаются в области виска. Перед началом лечения лунку санируют, обрабатывают раствором антисептика и помещают в неё ватный тампон с противовоспалительным средством.
При несоблюдении правил асептики и антисептики, после удаления зуба может возникать остеомиелит и другие осложнения гнойного характера. При отсутствии лечения патология распространяется на соседние органы, а также поражает челюсть. Чтобы избавиться от этого состояния пациенту проводят вскрытие инфекционного очага и назначают противовоспалительные средства.
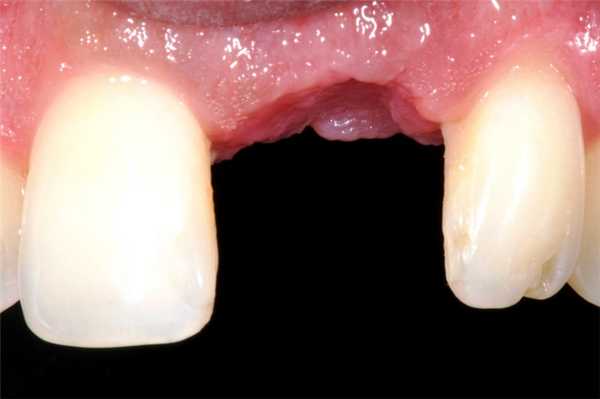
Другие повреждения после удаления зубов
В некоторых случаях из-за удаления зуба возникает парестезия. Она характеризуется отсутствием чувствительности на щеках, губах, подбородке и языке. Длится состояние около двух недель, затем проходит. Приблизить выздоровление можно, принимая витамины группы В, аскорбиновую кислоту, дибазол и галантамин.
Если пациент чрезмерно откроет рот, возможен вывих челюсти. Это осложнение характерно для пожилых пациентов, а также при операции на больших и малых коренных зубах нижнего ряда. При вывихе обычно поражается одна сторона, реже обе. Больным вправляют этот дефект на месте, сразу же после выявления.
В редких случаях обнаруживается перелом челюсти. Он характерен для операции на втором-третьем большом коренном зубе. Диагностика перелома осложнена смазанностью симптомов, но хорошо заметна на рентгене, поэтому рентген часто используется для контроля успешности операции. Перелом челюсти лечат репозицией костей и их фиксированием шинами через зубы или с помощью внутри- и внеочагового синтеза костной ткани.
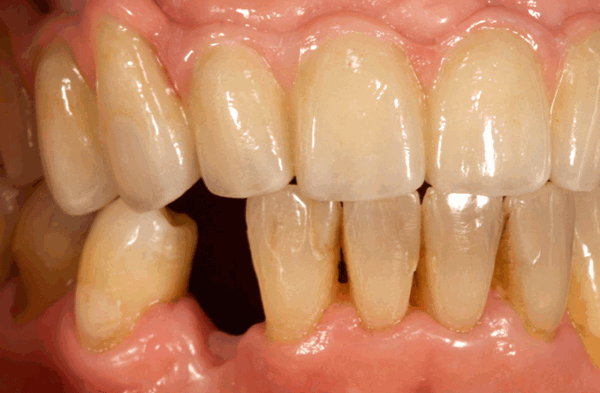
При удалении малых или больших коренных зубов сверху возможна перфорация пазухи верхней челюсти. Она характеризуется наличием сквозного отверстия в лунке. Состояние может сопровождаться кровотечением и отделением гноя. Важным этапом лечения считается контроль образования сгустка крови в отверстии при отсутствии воспалений. Чтобы ускорить заживление, на лунку помещают йодоформную турунду, гентамициновую губку или тампоном с противовоспалительным и анельгезирующим средством. Чтобы аппликации оставались на месте, их фиксируют пластмассовой капой или повязкой по типу лигатуры в форме цифры 8 на соседние зубы. Для прикрытия отверстия может использоваться съёмный протез.
Если образование сгустка не происходит, на лунке к краям десны закрепляется йодоформный тампон при помощи шелковых швов или каппы. Аппликацию нужно носить от 5 до 7 дней - за это время рана начинает затягиваться и необходимость в её дополнительном прикрытии отпадает. Важно правильно наложить тампон, чтобы он не заполнял полностью отверстие, в противном случае пациенту грозит воспаление синусов.
Если на дне пазухи обнаруживается отверстие значительных размеров, кровяной сгусток может не образовываться. Тогда стенки полученной лунки обрабатывают так, чтобы убрать все острые части, а затем ушивают без натяжения. При отсутствии положительного эффекта может проводиться наложение на отверстие биологического материала, после чего выполняется пластика дефекта мягкими тканями. Чтобы ускорить заживление, на рану накладывают йодоформный тампон, который фиксируют пластмассовой пластиной.
При вдыхании корня или целого зуба проводится срочная трахеотомия, чтобы пациент не задохнулся. При прохождении предмета в нижние отделы дыхательной системы, его удаляют бронхоскопом, для этого больного транспортируют в подходящее медицинское учреждение. Если же зуб или его часть была проглочена, проводится наблюдение за пациентом и самостоятельный контроль стула. Обычно предмет выходит через естественные пути, не причиняя значительного дискомфорта.
Если после удаления зуба пациент вовремя не вставит имплант, со временем развивается нарушение прикуса - это обусловлено естественным смещением зубов в сторону освободившегося места. Если вовремя не восстановить зубной ряд, потребуется коррекция прикуса брекетами, а установка протеза будет сопровождаться пластикой костей.
Осложнения после удаления зуба у ребенка
Современные медицинские нормы предписывают лечить от кариеса даже детские молочные зубы. До недавнего времени их просто удаляли, считая, что на их месте всё равно вырастут здоровые постоянные. Но выяснилось, что это не так.
Во-первых, кариес с молочных зубов легко переходит на постоянные. Во-вторых, после вынужденного удаления молочных зубов часто развиваается изменение прикуса. В результате приходилось долго корректировать положение челюсти ребенка при помощи пластин и брекет-систем. Поэтому всё чаще врачи принимают решение о постановке временных имплантов даже в детском возрасте для сохранения правильного прикуса.
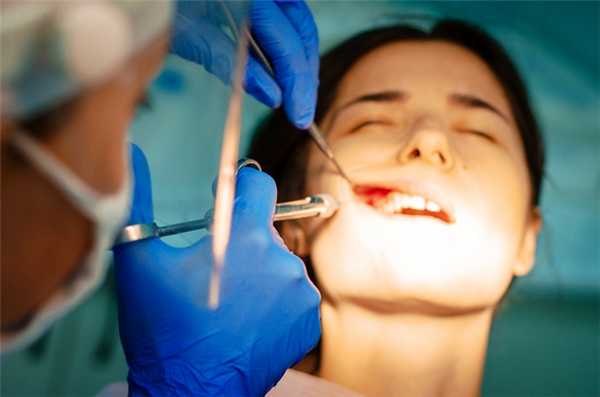
Риск развития патологии прикуса есть не только в послеоперационный период. Зафиксированы случаи, когда во время лечения врач случайно удалял молочный зуб вместе с зачатком постоянного. Это связано с их близким расположением у некоторых детей. Коррекция в этом случае возможна только при помощи импланта постоянного зуба. Поэтому кариозные поражения у детей важно вовремя замечать и лечить, а не откладывать, и доводить ситуацию до удаления.
Коррекция общих осложнений
Общие нарушения возникают в стенах кабинетов стоматологов всё реже. Это связано с новейшими технологиями в этой сфере, позволяющими проводить лечение безболезненно и быстро, а также с развитием асептики и антисептики. Но некоторые осложнения всё же возникают, хотя происходит это не так часто, как раньше.
При помутнении в глазах у пациента из-за страха вмешательства используют ватку, смоченную в нашатырном спирте. Её подносят на 7-10 см от носа, что приводит человека в чувства. Если тревога не отпускает, в качестве обезболивания предлагают медицинский сон.
Если во время операции произошла большая потеря крови, нужно аккуратно и своевременно восполнить недостаток. В противном случае развиваются сосудистые нарушения, вплоть до гиповолемического шока и недостаточности работы сердца. Поэтому лечение нужно проводить только в хорошо оборудованных клиниках.
Субфебрильная лихорадка считается нормальной реакцией тела на проводимое вмешательство. Но если она выходит за пределы 38,5 ºС на протяжении нескольких дней, необходимо сообщить об этом врачу - симптом может свидетельствовать о начавшемся осложнении.
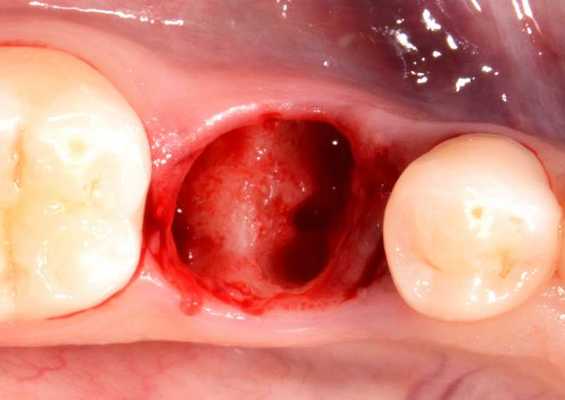
Профилактика осложнений после удаления зубов
- Ответственный выбор клиники и врача — одно из самых важных условий успешного лечения.
- Рентген-контроль всех проводимых манипуляций — позволяет вовремя выявить и предотвратить развитие осложнений.
- Соблюдение всех рекомендация стоматолога по уходу за полостью рта после операции.
- Своевременная установка импланта — помогает избежать изменений прикуса.
- Тщательный сбор анамнеза позволяет правильно подобрать анестезию и рассчитать её дозировку.
- Сокращение времени на лечение, комфортная обстановка и доброжелательное отношение позволяют избежать большинства общих осложнений.
- Соблюдение правил асептики и антисептики предотвращает и купирует развитие воспалительных и гнойных патологий.
Удаление зуба - хирургическая операция, относиться к этой процедуре нужно ответственно. Осознанный и тщательный выбор клиники и врача поможет избежать большинства осложнений. Грамотное ведение пациента и доброжелательная атмосфера оставят о лечении у стоматолога только положительные эмоции вопреки сложившимся стереотипам.
Источники, использованные при написании статьи:
Читайте также:
- Поражение внутриглазных структур глаза при лейкозе: признаки, гистология, лечение, прогноз
- Синдром Потрие-Воренже (Pautrier-Woringer)
- Примеры связи гемангиобластомы сетчатки с синдромом Гиппеля-Линдау
- Результаты операции Якобеуса. Механическая сторона операции Якобеуса
- Билиодигестивный анастомоз. Техника наложения билиодигестивного анастомоза.
